Кардиогенный шок. Гиповолемия при инфаркте миокарда.
Добавил пользователь Дмитрий К. Обновлено: 29.01.2026
Кардиогенный шок – это состояние, при котором резко снижается эффективность работы сердца, приводящее к неадекватному кровоснабжению органов и тканей. Кардиогенный шок чаще всего вызван обширным инфарктом миокарда.
Кардиогенный шок встречается редко, но часто заканчивается смертью, если лечение не будет оказано немедленно. При вовремя оказанной медицинской помощи, более половины людей выживает.
Симптомы
Симптомы кардиогенного шока
- частое дыхание;
- одышка;
- внезапно учащенное сердцебиение (тахикардия);
- затуманенное сознание;
- потеря сознания или обморок;
- слабый пульс;
- бледность и повышенная влажность кожных покровов;
- холодные руки и ноги;
- уменьшения количества выделяемой мочи (олигурия).
Симптомы инфаркта миокарда
Чаще всего кардиогенный шок развивается у людей перенесших острый инфаркт миокарда и поэтому важно знать признаки и симптомы инфаркта миокарда.
Они включают в себя:
- давящую или сжимающую боль в центре груди, которая продолжается несколько минут;
- боль может отдавать (иррадиировать) в плечо, руку, спину или даже в зубы и челюсть;
- продолжительные боли в верхней части живота;
- одышку;
- холодный пот;
- чувство беспокойства, подавленности;
- обморок;
- тошноту и рвоту.
Если при появлении этих признаков и симптомов Вы немедленно обратитесь к врачу, то тем самым уменьшите вероятность развития кардиогенного шока.
Причины
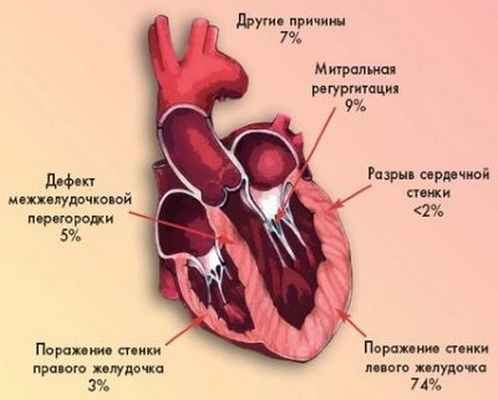
Причины кардиогенного шока
Кардиогенный шок возникает, когда снижается сократительная способность сердца, это приводит к уменьшению притока крови к жизненно важным органам и тканям. Чаще всего кардиогенный шок развивается из-за повреждения левого желудочка сердца, которое происходит в результате нехватки кислорода, вызванной острым инфарктом миокарда.
Причиной инфаркт миокарда является закупорка одной или нескольких коронарных артерий, снабжающих сердце кислородом. Нарушение обменных процессов в организме, в первую очередь липидного обмена, особенно холестерина, приводит к образованию атеросклеротических бляшек суживающих просвет артериального сосуда. Накопление бляшек в артериях по всему телу, называется атеросклерозом.
Важнейшей причиной инфаркта миокарда является тромбоз коронарной артерии, возникший на месте поврежденной атеросклеротической бляшки с последующей закупоркой сосуда и прекращением тока крови по артерии. Без кислорода сердечная мышца повреждается и развивается кардиогенный шок.
Редко кардиогенный шок происходит при повреждении правого желудочка сердца. Из правого желудочка сердца венозная кровь поступает в легкие, насыщается кислородом и затем направляется к другим органам и тканям. Повреждение правого желудочка приводит к невозможности перекачивать кровь в легкие и в результате организм не получает достаточного количества кислорода.
Хотя инфаркт миокарда является наиболее частой причиной, кардиогенный шок может так же возникнуть из-за других причин, таких как воспаления сердечной мышцы (миокардит) или инфекция клапанов сердца (эндокардит). Другие причины кардиогенного шока: передозировка наркотиков или отравления веществами, которые могу снижать сократительную способность сердца.
Факторы риска
Больные с острым инфарктом миокарда имеют высокий риск развития кардиогенного шока, чем другие. Выделяют следующие факторы риска развития кардиогенного шока:
- возраст старше 65 лет;
- обширный инфаркт миокарда;
- повторный инфаркт миокарда;
- наличие суживающих атеросклеротических бляшек в коронарных артерия, приводящих к уменьшению притока крови к миокарду (ишемическая болезнь сердца).
Осложнения
Если медицинская помощь не будет оказана вовремя, то кардиогенный шок может привести к смерти. Серьезным осложнением кардиогенного шока является повреждение органов. При кардиогенном шоке нарушается насосная функция сердца и это приводит к повреждению печени, почек и других органов. Повреждение печени и почек усугубляет течение кардиогенного шока, так как почки выделяют химические вещества, который сохраняют мышечную функцию, а в печени образуются белки, которые участвуют в процессе свертывания крови. В зависимости от длительности кардиогенного шока повреждение органов может быть необратимым.
Методы диагностики
Кардиогенный шок диагностирует в тяжелых ситуациях. Врачи проверят наличие признаков и симптомов шока, а затем проведут дополнительные методы обследования, для выявления причин, вызвавших это тяжелое состояние. Диагностика кардиогенного шока включает в себя:
Измерение артериального давления. Основным признаком кардиогенного шока, является падение артериального давления. Если пациент в шоке, доставляется в больницу на машине скорой помощи, то измерение артериального давления будет произведено до приезда в больницу.
Электрокардиограмма (ЭКГ). Этот первый метод исследования, который необходимо выполнять для диагностики инфаркта миокарда. Суть данного метода состоит в регистрации электрических потенциалов, возникших во время работы сердца и в их графическом отображение на бумаге или мониторе. Запись электрической активности сердца происходит с помощью электродов прикрепленных к коже. При повреждении сердечной мышце электрический импульс по ней не проводится и на ЭКГ регистрируется произошедший или происходящий в данный момент острый инфаркт миокарда.
Рентген грудной клетки. Рентгеновский снимок позволят врачу определить размер и форму Вашего сердца и кровеносных сосудов.
Анализы крови. Лабораторные методы исследования необходимы для уточнения степени повреждения почек, печени, определения инфекционного поражения сердца и диагностики инфаркта миокарда. Другой тип анализа крови (газы артериальной крови) позволяет определить, сколько кислорода содержится в крови.
Эхокардиограмма. (ЭхоКГ). Этот метод основан на возможности ультразвука отражаться от тканей, восприниматься аппаратом и преобразовываться в электрический сигнал, передовая картинку сердечной мышце на монитор. ЭхоКГ позволяет определить сократительную способность миокарда, размеры полостей сердца, состояние клапанов их работу, толщину стенок сердца, предсердий, желудочек, выявить рубцовые изменения на сердце, наличие внутрисердечных тромбов.
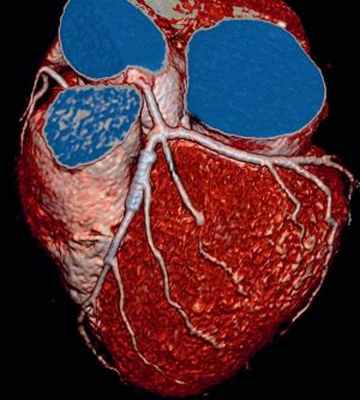
Коронарография (ангиография). Этот метод выявляет суженные или закрытые (окклюзированые) коронарные артерии. Жидкий контраст вводят в артерии сердца, через специальное устройство (катетер), который подводят к артериям, через прокол (пункцию) в бедренной артерии. Контрастное вещество заполняет артерии, артерии становятся видимыми на рентгеновских снимках и это позволяет точно определить характер, степень и место сужения коронарных артерий.
Кроме того через проведенный катетер, доктор может устранить стеноз в коронарной артерии, выполнив ангиопластику. Ангиопластика выполняется при помощи маленького баллона, который вводится в пораженный участок коронарной артерии, там он раздувается и тем самым устраняется сужение в артерии. В большинстве случаев необходимо применение внутрисосудистых стентов. Это позволяет снизить частоту повторного сужения в коронарной артерии.
Лечение
Лечение кардиогенного шока направленно на восстановление поврежденной мышце сердца и других органов, возникших из-за нехватки кислорода.
Экстренная медицинская помощь
Экстренная медицинская помощь необходима для лечения большинства пациентов в кардиогенном шоке. Лечение кардиогенного шока проводится в условиях реанимации. Вам дадут дышать кислородом при помощи маски, это проводится для того чтобы уменьшить повреждение органов и тканей. Медикаменты и жидкости будут вводится через внутривенные катетеры.
Медикаментозное лечение
Медикаментозное лечение кардиогенного шока направленно на улучшения кровотока по артериям кровоснабжающих сердце и увеличение сократительной способности сердца.
Аспирин. Аспирин снижает свертываемость крови и помогает крови протекать через суженный участок в артерии. Пациенты, которые до развития кардиогенного шока уже принимали аспирин, его назначение в острой стадии заболевания сопровождается более благоприятным течение.
Тромболитики. Эти препараты названы так, потому что помогают растворить кровяной сгусток, который блокирует приток крови к сердцу. Чем раньше эти препараты будут введены от начала острого инфаркта миокарда, тем выше выживаемость и меньше повреждения сердца. Тромболитики обычно назначают, если экстренная катетеризация сердца не возможна.
«Супераспирин». Врачи скорой помощи могут дать Вам другой препарат, который по механизму действия похож на аспирин и так же предотвращает образование новых сгустков в кровеносных сосудах. К этим препаратам относятся: клопидогрель (плависк) и другие препараты блокирующие рецепторы гликопротеина IIb/IIIa тромбоцитов.
Другие «разжижающие» кровь препараты. Вам может быть введен другой препарат, такой как гепарин, который не позволит образовываться тромбам в кровеносных сосудах. Гепарин вводят внутривенно или с помощью инъекций в подкожно жировую клетчатку и его назначают в течение нескольких дней после инфаркта миокарда.
Инотропные препараты. Вам могу назначить такие препараты как допмин, адреналин, для улучшения и поддержки сократительной способности сердца, пока другие методы лечения не будут выполнены.
Лечебные манипуляции
Лечебные манипуляции при кардиогенном шоке направлены на восстановление кровотока по коронарным артериям, снабжающим зону инфаркта. Они включают в себя:
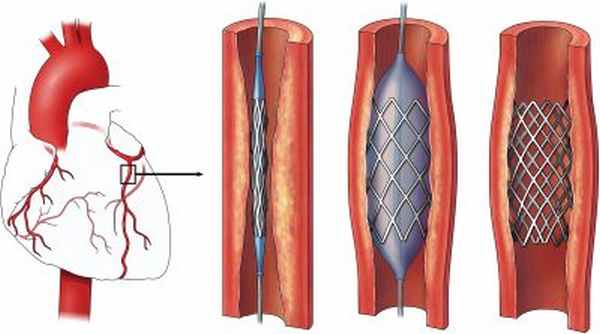
Ангиопластика и стентирование. Эти методы лечения направлены на воздействие на участки стенозирования коронарных артерий, восстановление кровотока по этим артериям и в результате улучшение течения кардиогенного шок. Экстренная ангиопластика устраняет сужение или окклюзию коронарной артерии, в результате кровь течь более свободно к сердцу. Доктор устанавливает специальный катетер, через прокол (пункцию) бедренной артерии, в суженный сегмент коронарной артерии. Этот катетер оснащен специальным баллоном. При проведении катетера в нужный отдел коронарной артерии он расширяется и открывает закрытую артерию. В это же время может быть имплантирован стент в артерию, для снижения частоты повторного сужения коронарной артерии. Доктор Вам может имплантировать стент с лекарственным покрытием, эти стенты длительное время сохраняют артерию открытой.
Внутриаортальная баллонная контрпульсация. В зависимости от вашего состояние врач может выбрать этот метод лечения. В аорту вводится специальный баллон, который надувается и сдувается, имитируя сократительную функцию сердца, помогая крови течь к другим органам и тканям.
Хирургическое лечение
Если лекарственные препараты и медицинские манипуляции не эффективны при лечении кардиогенного шока, то Вам может быть рекомендована операция.
Аортокоронарное шунтирование. Суть этого оперативного лечения – в создании обходных сосудов, шунтов, в качестве которых используются вены и артерии между аортой и суженной частью коронарной артерии. В результате восстанавливается приток крови к сердцу. Врач Вам может рекомендовать аортокоронарное шунтирование через некоторое время после перенесенного острого инфаркта миокарда, для того чтоб ваше сердце восстановилось.
Хирургическое лечение, направленное на восстановление повреждений сердца. Иногда повреждения сердца, такие как разрыв одной из камер сердца или повреждение клапанов сердца, может вызывать кардиогенный шок. Если кардиогенный шок вызван травмой сердца, то врач Вам рекомендует оперативное лечение, направленное на устранение дефекта сердца.
Искусственное сердце. Это механическое устройство, которое имплантируется в брюшную полость и помогает в работе ослабленного сердца. Искусственное сердце помогает продлить и улучшить жизнь больных с терминальной стадией сердечной недостаточности, больных ожидающих пересадки сердца.
Пересадка сердца. Если сердце сильно повреждено и никакие методы лечения не помогают, последним средством в лечении кардиогенного шока, является пересадка сердца.
Профилактика
Лучший метод лечения кардиогенного шока, является его профилактика. Изменение образа жизни, лечение заболеваний сердца, позволяют избежать развитие острого инфаркта миокарда.
Контроль артериального давления. Один из самых важных способов предотвращения развития острого инфаркта миокарда и кардиогенного шока, это контроль артериального давления. Физическая активность, снижение массы тела, ограничение в потребление поваренной соли и алкоголя, эти нехитрые методы позволят держать давление под контролем. В дополнение к изменению образа жизни Вам могут быть назначены препараты, которые снижают артериальное давление. К ним относятся: диуретики, ингибиторы ангиотензи-превращающего фермента или блокаторы рецепторов ангиотензина.
Отказ от вредных привычек. Отказ от курения снижает риск возникновения инфаркта миокарда. Через несколько лет после прекращения курения, риск развития инфаркта у бывших курильщиков соответствует риску некурящего человека.
Контроль массы тела. Избыточный вес способствует повышению артериального давления, развитию сахарного диабета и сосудистых заболеваний, а это в свою очередь увеличивает риск развития острого инфаркта миокарда и кардиогенного шока. Снижение веса на 4 кг может способствовать в понижение артериального давления и нормализации уровеня холестерина.
Правильное питание. Снижение в рационе уровня холестерина, насыщенных жирных кислот, сахара, может снизить риск развития сердечно-сосудистых заболеваний. Если диетой не удается снизить уровень холестерина, то врач Вам назначит лекарственные препараты, которые снижают уровень холестерин.
Физическая активность. Физическая активность способствует снижению массы тела, артериального давления, повышению уровня липопротеинов высокой плотности (ЛПВП), а так же улучшению состояния кровеносных сосудов и сердца. Физические упражнения, такие как ходьба, бег, плавание, езда на велосипеде, необходимо выполнять по 30 минут в день как минимум три раза в неделю, после консультации с врачом.
Если у вас развился острый инфаркт миокарда, немедленно обратитесь за медицинской помощью, это предотвратит возникновение кардиогенного шока.
Кардиогенный шок. Гиповолемия при инфаркте миокарда.
Кардиогенный шок. Гиповолемия при инфаркте миокарда.
Кардиогенный шок является следствием некроза около 40% миокарда левого желудочка и поэтому редко совместим с жизнью.
Частота возникновения кардиогенного шока с 20% снизилась до 2,4 - 7-12%, благодаря быстрому устранению ишемии, ограничения зоны инфаркта миокарда, предупреждению и лечению осложнений.
У 50% больных кардиогенный шок развивается в пределах первых суток инфаркта миокарда.
В 10% случаев он развивается на догоспитальном этапе, в 90% в больнице. Чаще всего он возникает при переднем инфаркте миокарда, с трехсосудистым поражением, когда происходит постепенное увеличение зоны инфаркта.
Симптомокомплекс кардиогенного шока - гипотония, отек легких, снижение периферической перфузии.
Диагностическими ориентирами кардиогенного шока являются
- тахикардия;
- снижение АД;
- одышка;
- цианоз;
- кожные покровы бледные, холодные и влажные (обычно холодный липкий пот);
- нарушение сознания;
- снижение диуреза менее 20 мл/час;
- гемодинамически при кардиогенном шоке отмечается снижение сердечного индекса менее 2,0 л/мин./м2.
Снижение артериального давления - это уже сравнительно поздний признак - важно выявить тенденцию к снижению АД у каждого конкретного больного.
Примерно у 1/3 больных с нижним инфарктом миокарда имеется вовлечение правого желудочка, в том числе у 50% гемодинамически значимое. Одним из признаков вовлечения правого желудочка является резкое снижение АД, вплоть до обморока. Клиническая картина напоминает тампонаду сердца, констриктивный перикардит, тромбоэмболию легочной артерии. При инфаркте правого желудочка более часто возникает AV блокада П-Ш степени.
Основным методом лечения гипотонии при этом состоянии является в/в введение плазмозамещающих растворов со скоростью, обеспечивающей повышение АД до 90-100 мм рт.ст. При недостаточном эффекте добавляют добутамин, допамин или норадреналин. Противопоказано назначение вазодилататоров и диуретиков.
С позиций ургентной терапии очень важно помнить, что сходная клиническая картина «истинного» кардиогенного шока может наблюдаться при следующих состояниях:
1. рефлекторная гипотония;
2. гиповолемия.
Рефлекторная гипотония чаще наблюдается у больных с нижней локализацией инфаркта миокарда, часто на фоне брадикардии -«синдром брадикардии-гипотонии», вызванный повышением активности вагуса. Внутривенное введение атропина (0,5-0,75 мг, при необходимости повторно) позволяет нормализовать гемодинамику и предотвратить развитие шока. При недостаточном эффекте дополнительно проводят инфузию жидкости. Знание этой причины гипотонии очень важно при ведении больного на догоспитальном этапе.
Гиповолемия при инфаркте миокарда.
Основные причины - избыточный прием нитратов или диуретиков, повышенное потоотделение, рвота, недостаточный прием жидкостей, проведение реанимационных мероприятий.
Клинические ориентиры - отсутствие ортопное, отсутствие признаков застоя в легких, спадение подкожных вен.
Лечебно-диагностическая тактика заключается в быстром (струйном в течение 3-5 мин.) внутривенном введении 100-250 мл раствора и далее по 50 мл каждые 5 мин. до повышения систолического АД до 100 мм рт.ст. или до появления застоя в легких (усиление одышки, появление ортопное, хрипов в легких). Если от такой терапии нет эффекта, то наиболее вероятно у больного «истинный» кардиогенный шок, а гиповолемия является лишь сопутствующим фактором. Применение вазопрессоров при гиповолемии не показано.
Лечение кардиогенного шока
Лечение кардиогенного шока желательно осуществлять в кардиохирургических стационарах, располагающих возможностями проведения внутриаортальной баллонной контрпульсации, коронарографии, оперативных вмешательств - коронароангиопластики, аортокоронарного шунтирования.
В других условиях рекомендуется следующая тактика ведения больных с кардиогенным шоком:
- перед введением препаратов многие авторы рекомендуют, прежде всего, оценить реакцию на введение жидкости по обычной методике (см. выше), так как даже при «истинном» кардиогенном шоке примерно у 20% больных имеется относительная гиповолемия;
- в первые часы начала инфаркта миокарда возможно проведение тромболитической терапии;
- при резком снижении АД - инфузия норадреналина до повышения АД выше 80-90 мм рт.ст. (1-15 мкг/мин.). После этого (а при менее выраженной гипотонии в первую очередь) целесообразно перейти на введение допамина. Если удается стабилизировать давление с помощью небольших доз допамина (со скоростью не более 400 мкг/мин.), то попробовать подключить к лечению добутамин (200-1000 мкг/мин.).
Сегодня считается, что назначение кортикостероидных гормонов при кардиогенном шоке не показано.
Кардиогенный шок при остром коронарном синдроме: современное состояние проблемы диагностики и интенсивной терапии
Реферат
Кардиогенный шок — синдром критической гипоперфузии, связанный с фатальным снижением сократительной активности миокарда. Фенотипически кардиогенный шок имеет наиболее часто в своей основе острый коронарный синдром, реже наблюдаются посткардиотомный кардиогенный шок и кардиогенный шок на фоне сепсиса. Несмотря на успехи в развитии методов интенсивной терапии, кардиогенный шок по-прежнему сопровождается высокой летальностью. Актуализация данных по вопросам диагностики и интенсивной терапии этого состояния является необходимым условием повышения качества оказания медицинской помощи. В данной работе описаны современные дефиниции и представления о патогенезе кардиогенного шока, а также концепция фазности интенсивной терапии, роли эндоваскулярной реваскуляризации и методов механической поддержки кровообращения. Акцент сделан на кардиогенном шоке при остром коронарном синдроме.
Ключевые слова: кардиогенный шок, интенсивная терапия, острый коронарный синдром
Поступила: 13.01.2020
Принята к печати: 02.06.2020
Читать статью в PDF
Введение
Многообразие этиологических форм кардиогенного шока (КШ) с характерными нюансами клинической картины и специфическими подходами к диагностике и интенсивной терапии вызывает терминологические разночтения и затруднения в классификации этого патологического состояния. Объединить различные взгляды на природу КШ может следующее определение: это критическая гипоперфузия тканей с несоответствием доставки и потребления кислорода вследствие выраженного снижения сердечного выброса, вызванного острой дисфункцией одного или обоих желудочков сердца.
В качестве примера различия мнений о критериях КШ можно привести два определения. Первое представлено в Рекомендациях Европейского общества кардиологов по диагностике и лечению острой и хронической сердечной недостаточности (2016): кардиогенный шок — это сочетание артериальной гипотонии (систолическое артериальное давление [АДсист] менее 90 мм рт. ст.) при нормальной волемической нагрузке сердца с признаками гипоперфузии органов и тканей (холодные конечности, нарушение сознания, головокружение, метаболический ацидоз, повышение уровня сывороточного лактата, повышение уровня сывороточного креатинина) [1]. Второе определение, имеющее более жесткие критерии, предлагают эксперты в области кардиоанестезиологии для описания КШ в послеоперационном периоде вмешательств на сердце (так называемый посткардиотомный КШ): это снижение АДсист — менее 80 мм рт. ст. и/или сердечный индекс (СИ) менее 1,8 л/мин/м 2 с метаболическим ацидозом на фоне максимально возможной фармакологической терапии и внутриаортальной баллонной контрпульсации (ВАБК) [2]. Продемонстрированное различие критериев КШ в совокупности с выраженными особенностями диагностики и интенсивной терапии крайне затрудняет универсальный подход к описанию этиологии, патогенеза и лечения КШ. Мы полагаем, что целесообразно рассмотреть эти вопросы в рамках состояний, объединенных близкими этиологическими факторами, при этом можно выделить КШ при декомпенсации хронической сердечной недостаточности (ХСН), посткардиотомный КШ, КШ при острой правожелудочковой недостаточности, КШ при остром коронарном синдроме (ОКС). Настоящий обзор источников литературы посвящен последней форме КШ ввиду ее наибольшей распространенности, высокой клинической значимости и необходимости применения достаточно строго регламентированных подходов к диагностике и интенсивной терапии.
Терминология и классификация кардиогенного шока при остром коронарном синдроме
Несколько современных международных документов представляют определения КШ при ОКС — Положения экспертов Американской ассоциации сердца (2017) [3], Консенсус экспертов Общества кардиоваскулярной ангиографии и вмешательств Американской ассоциации сердца (The Society for Cardiovascular Angiography and Interventions — SCAI) (2019) [4] и Положения Ассоциации интенсивной кардиоваскулярной терапии Европейского общества кардиологов (2020) [5]. Если обобщить представленные в этих документах мнения, под КШ при ОКС следует понимать критическое нарушение перфузии тканей, вызванное выраженным снижением производительности сердца. Главной причиной падения сердечного выброса является систолическая дисфункция, вызванная ишемией миокарда. Дополнительными факторами могут быть ассоциированные с ишемией нарушения внутрисердечной гемодинамики при острой митральной недостаточности (преходящей или вследствие отрыва хорд), формировании дефекта межжелудочковой перегородки. Реже КШ вызван тампонадой перикарда при связанном с инфарктом разрыве стенки левого желудочка.
Длительное время отсутствовали общепринятые диагностические критерии КШ при ОКС. Часто для этого эксперты предлагали использовать критерии включения в хорошо известные рандомизированные клинические исследования — SHOCK trial (1999) [6] и IABP-SHOCK II (2012) [7], однако такой подход в достаточной мере не отвечал потребностям клинической практики. Указанные выше современные рекомендации и соглашения экспертов [1, 3, 4] представили индивидуальные, несколько отличные друг от друга системы диагностических критериев КШ при ОКС. Обобщив это разнообразие мнений, эксперты Ассоциации интенсивной кардиоваскулярной терапии Европейского общества кардиологов предлагают четыре обязательных диагностических критерия КШ при ОКС [5]. Нам представляется, что этот подход можно считать наиболее современным и обоснованным.
1. Артериальная гипотония продолжительностью более 30 минут. АДсист менее 90 мм рт. ст. или необходимость в использовании вазопрессоров (именно так в первоисточнике) для поддержания АДсист на уровне выше 90 мм рт. ст. продолжительностью более 30 минут.
2. Гипоперфузия тканей, представленная хотя бы одним из следующих признаков: нарушенный ментальный статус; холодные липкие кожные покровы; олигурия с темпом диуреза менее 30 мл в час; лактат артериальной крови выше 2 ммоль/л.
3. Увеличенное давление наполнения левого желудочка. Застой в легких, подтвержденный клиническими данными (вновь возникшая одышка), или данными рентгенографии органов грудной клетки. Давление заклинивания легочных капилляров (именно так в первоисточнике), оцененное при катетеризации легочной артерии или путем допплерографии трансмитрального потока по данным эхокардиографии (ЭхоКГ) (время замедления волны «Е» не более 130 мс). Конечно-диастолическое давление в левом желудочке, измеренное при катетеризации, более 20 мм рт. ст.
4. Шок вызван нарушениями со стороны сердца. Снижение насосной функции миокарда с падением фракции выброса левого желудочка менее 40 % по данным вентрикулографии или ЭхоКГ. Описанные выше структурные повреждения сердца, связанные с инфарктом миокарда. Правожелудочковая недостаточность. Шок, вызванный брадиаритмией или тахиаритмией.
Попытки создания общепризнанной классификации КШ при ОКС были затруднены ввиду нескольких обстоятельств, прежде всего наличия стадий компенсации и декомпенсации у любого шока (шок и критическая гипоперфузия на фоне нормального артериального давления), а также возможного сочетания гемодинамических моделей шока (например, снижение сердечного выброса в сочетании с низким периферическим сосудистым сопротивлением при развитии КШ на фоне системной инфекции). При создании классификации необходимо учитывать, что пациенты с КШ представляют собой крайне неоднородную группу с различными вариантами поражения коронарного русла, объемом повреждения миокарда и степенью нарушений гемодинамики, они отличаются выраженностью ХСН и коморбидностью. Вместе с тем сегодня, когда стали доступными различные способы механической поддержки кровообращения (МПК), для обоснования использования этих методик и анализа эффективности их применения крайне необходима единая классификация КШ при ОКС [4].
В апреле 2019 г. группа экспертов Общества специалистов по кардиоваскулярной ангиографии и вмешательствам предложила собственный подход к классификации КШ при ОКС, одобренный Американской коллегией кардиологов (ACC), Американской кардиологической ассоциацией (AHA), Обществом медицины критических состояний (SCCM) и Обществом торакальных хирургов (STS) [4]. Схема представлена в виде пирамиды (рис. 1) и предполагает выделение стадий КШ в зависимости от тяжести состояния пациента.
Рис 1. Классификация кардиогенного шока по стадиям
ОСН — острая сердечная недостаточность; СИ — сердечный индекс; СЛР — сердечно-легочная реанимация; СЛР-ЭКМО — экстракорпоральная мембранная оксигенация как сердечно-легочная реанимация.
(Источник: Baran D.A., Grines C.L., Bailey S., et al. SCAI clinical expert consensus statement on the classification of cardiogenic shock. Catheter Cardiovasc Interv. 2019; 94: 29–37. DOI: 10.1002/ccd.28329)
Fig 1. Classification of cardiogenic shock by stages
Стадия А (“At risk”) характеризуется наличием риска развития КШ без его явных симптомов, лабораторных и инструментальных признаков нарушений гемодинамики. Авторы предлагают включить в эту группу пациентов с особенностями анатомического поражения коронарного русла (стволовое поражение левой коронарной артерии, многососудистое поражение) или с большим объемом повреждения миокарда, но еще сохранной фракцией изгнания. Кроме того, в эту группу входят пациенты с предсуществующей ХСН, которая является фактором риска развития КШ при ОКС.
Стадия В (“Beginning”), начальные проявления КШ (авторы называют эту стадию «прешок», «компенсированный шок»). К ней относят пациентов с клиническими признаками относительной артериальной гипотензии или тахикардии без проявлений гипоперфузии тканей. Артериальная гипотензия определяется как АДсист менее 90 мм рт. ст. или среднее АД (АДср) менее 60 мм рт. ст., а также при снижении более чем на 30 мм рт. ст. от исходного артериального давления. Отсутствие проявлений гипоперфузии определяется в соответствии с обозначенными выше признаками. При физикальном обследовании могут быть обнаружены проявления умеренной объемной перегрузки. Лабораторные признаки гипоперфузии отсутствуют.
Стадия С (“Classic”), «классический» КШ. К этой стадии относятся пациенты с гипоперфузией, требующей назначения инотропных препаратов и вазопрессоров, возможно — начала МПК. При сопутствующей гиповолемии первоначально для восстановления перфузии тканей может потребоваться инфузионная терапия. Обычно гипоперфузия тканей сочетается с артериальной гипотензией. В данных лабораторных исследований — гиперлактатемия, признаки дисфункции почек и повреждения печени, повышение уровня натрийуретических пептидов (последнее — опционально). Инвазивный мониторинг гемодинамики демонстрирует классическое снижение сердечного выброса, характерное для КШ.
Стадия D (“Deteriorating”), ухудшающийся КШ, включает пациентов, для которых назначение стартового интенсивного лечения не привело к стабилизации состояния и требуется эскалация терапии. Эта стадия предполагает, что пациент уже получил начальную терапию на протяжении как минимум 30 минут, но такое лечение не привело к улучшению или стабилизации. Эскалация выражается в увеличении числа и дозировок применяемых кардиотропных препаратов или в подключении МПК.
Стадия Е (“Extremis”), терминальный шок. Пациент с циркуляторным коллапсом, часто (но не всегда) с рефрактерной остановкой сердечной деятельности на фоне проводимых мероприятий сердечно-легочной реанимации или экстракорпоральной мембранной оксигенации (ЭКМО).
Эксперты отмечают ряд ограничений рассмотренной выше классификации. Так, подчеркивается ее прикладной, ориентированный на практического врача характер с недостаточным вниманием к патогенетическим особенностям течения КШ. Учитывая прикладную направленность, по мнению ряда авторов, имеет смысл добавления к любой стадии КШ термина «на фоне первичной остановки сердца», так как неэффективная сердечная деятельность может зависеть не только от объема поражения миокарда и формирования КШ, но и от иных причин (прежде всего, жизнеугрожающих нарушений ритма). Прогноз такого пациента будет напрямую зависеть не от тяжести КШ, а от возможности восстановления эффективного спонтанного кровообращения.
В рассматриваемом Консенсусе экспертов Общества кардиоваскулярной ангиографии и вмешательств [4] представлен еще один вариант классификации КШ. В дополнение к указанной выше прикладной классификации КШ по стадиям развития авторы предлагают четыре гемодинамических типа КШ. В зависимости от состояния периферической перфузии («холодный» — сниженная перфузия, «теплый» — нормальная перфузия) и волемического статуса («сухой» или «влажный»), выделены вазодилататорный шок (некардиогенный), смешанный КШ, эуволемический КШ и классический КШ (табл. 1). Авторы указывают на то, что распознать эти гемодинамические типы КШ возможно при использовании инвазивного мониторинга, включающего катетеризацию легочной артерии с измерением СИ, давления заклинивания легочной артерии (ДЗЛА) и расчетом системного сосудистого сопротивления (ССС). По мнению авторов, важность такого подразделения на гемодинамические типы связана с возможной трансформацией КШ у конкретного пациента от одного к другому типу. Кроме того, этот подход позволяет лучше понимать сочетание снижения ССС, вызванного системным воспалением, с низким СИ у пациентов со смешанным КШ.
Таблица 1. Гемодинамические типы кардиогенного шока
Table 1. Hemodynamic types of cardiogenic shock
[Baran D.A., Grines C.L., Bailey S., et al. SCAI clinical expert consensus statement on the classification of cardiogenic shock. Catheter Cardiovasc Interv. 2019; 94: 29–37. DOI: 10.1002/ccd.28329]
Как лечить кардиогенный шок при инфаркте миокарда?
Для цитирования: Староверов И.И. Как лечить кардиогенный шок при инфаркте миокарда? РМЖ. 2002;19:896.
Институт кардиологии им. А.Л. Мясникова РКНПК МЗ РФ, Москва
Н есмотря на значительные успехи в лечении больных острым инфарктом миокарда (ИМ), что позволило значительно снизить летальность при этом заболевании, кардиогенный шок (КШ) по-прежнему остается основной причиной смерти больных ИМ даже в так называемую «тромболитическую эру». Встречается КШ в среднем у 5-10% больных ИМ. По данным Golbert (1991 г.) летальность у больных с ИМ, осложненным КШ, в период с 1975 г. по 1988 г. составила 78%. А результаты Национального регистра инфаркта миокарда (NRMI 2), в котором прослежены исходы ИМ у 23 тыс. больных с КШ в 1400 госпиталях США за период с 1994 г. по 2001 г., показали, что летальность в последние годы снизилась незначительно и составляла около 70%.
КШ - это осложнение ИМ, связанное со снижением сердечного выброса при адекватном внутрисосудистом объеме, приводящее к гипоксии органов и тканей. Как правило, шок развивается у больных в результате серьезного нарушения функции левого желудочка в связи с существенным повреждением миокарда. На аутопсии у больных, погибших от КШ, размеры ИМ составляют от 40 до 70% массы миокарда левого желудочка. В этой статье будут обсуждены принципы лечения больных с истинным КШ. Другие клинические варианты КШ, например, связанные с развитием аритмий - «аритмический» шок, или гиповолемии, а также с внутренними или наружными разрывами миокарда и острой митральной регургитацией, требуют других патогенетических подходов к лечению.
Критерии диагностики кардиогенного шока:
- систолическое АД составляет менее 90 мм рт.ст. на протяжении 1 часа и более;
- признаки гипоперфузии - цианоз, холодные влажные кожные покровы, выраженная олигурия (мочеотделение менее 20 мл в час), застойная сердечная недостаточность, ментальные расстройства;
- частота сердечных сокращений выше 60 уд. в мин;
- гемодинамические признаки - давление заклинивания в легочной артерии более 18 мм рт.ст., сердечный индекс менее 2,2 л/мин/кв.м.
Стандартное лечение кардиогенного шока
Больные ИМ, осложненным КШ, должны находиться в палате интенсивного наблюдения и требуют тщательного постоянного контроля за целым рядом параметров: общим клиническим состоянием; уровнем кровяного АД - предпочтительно прямым методом, используя, например, катетеризацию лучевой артерии; водным балансом - с обязательным измерением почасового диуреза; мониторированием ЭКГ. При возможности целесообразно контролировать параметры центральной гемодинамики с использованием катетера Swan-Ganz или хотя бы центрального венозного давления.
Общепринятая терапия КШ включает в себя оксигенотерапию. Кислород больные должны получать через интраназальные катетеры или маску, а в случаях грубых нарушений функции дыхания переводиться на искусственную вентиляцию легких. Как правило, больные нуждаются в терапии инотропными препаратами: в/в инфузия допамина со скоростью, необходимой для контроля уровня АД (в среднем она составляет 10-20 мкг/кг в мин); при недостаточной эффективности и высоком периферическом сопротивлении подключается инфузия добутамина 5-20 мкг/кг в мин. В последующем возможна замена одного из этих препаратов на норадреналин в возрастающих дозах от 0,5 до 30 мкг/кг в мин или адреналин. В ряде случаев эти препараты позволяют поддерживать кровяное давление на уровне не менее 100 мм рт. ст. При высоком давлении заполнения левого желудочка, как правило, назначаются диуретики. Применения нитропрепаратов и других периферических дилататоров следует избегать из-за их гипотензивного действия. КШ является абсолютным противопоказанием для применения b -блокаторов.
Надо сказать, что стандартная медикаментозная терапия, как правило, оказывается либо неэффективной, либо дает кратковременный эффект, поэтому не будем подробно останавливаться на детальной характеристике общеизвестных препаратов – обсудим те способы лечения, которые по современным представлениям могут изменить прогноз у больных с КШ.
Тромболитическая терапия
Применение тромболитиков при кардиогенном шоке может улучшить выживаемость у больных ИМ, а в некоторых случаях предупредить развитие этого осложнения. Однако использование только этого метода лечения вряд ли сможет существенно изменить существующую ситуацию. Связано это с тем, что низкое системное давление приводит к низкому перфузионному давлению в коронарных артериях и значительному снижению эффективности тромболизиса.
Внутриаортальная баллонная контрапульсация
Внутриаортальная баллонная контрапульсация (ВАБК) применяется для того, чтобы стабилизировать состояние больных с КШ и повысить эффективность тромболитической терапии. Связано это с тем, что ВАБК улучшает перфузию миокарда в диастолу, уменьшает систолическую постнагрузку и при этом не изменяет потребность миокарда в кислороде. В исследовании GUSTO-I было показано уменьшение смертности к 30-му дню ИМ и через 1 год заболевания в тех случаях, когда использовали ВАБК у больных с КШ. Анализируя результаты NRМI-2, сравнили эффективность лечения больных с КШ с использованием ВАБК и без нее. Следует отметить, что эти данные получены в результате лечения КШ у более чем 20 тыс. больных не в специально спланированном исследовании, а в практике здравоохранения США за последние 6 лет. Данные о проценте больных, получавших тромболитики, первичную ангиопластику (ТБКА) или не получавших «реперфузионной» терапии, представлены на рисунке 1. Оказалось, что в группе получавших тромболитическую терапию применение ВАБК позволило достоверно снизить госпитальную смертность с 70% до 49%. Использование ВАБК при проведении первичной ангиопластики существенно не изменило летальность в стационаре. Смертность при КШ (рис. 2) у больных после первичной коронарной ангиопластики составила 42% и была ниже, чем при использовании любых других методов лечения.
Рис. 1. Процент больных, леченных с использованием ТЛТ либо первичной ТБКА, либо без этих вмешательств, в зависимости от проведения ВАБК
NRMI 2
Рис. 2. Госпитальная смертность в группе больных с ТЛТ или первичной ТБКА в зависимости от проведения ВАБК
NRMI 2
Таким образом, применение ВАБК при КШ позволяет не только стабилизировать состояние больных в период ее проведения, но и существенно улучшить эффективность тромболитической терапии и выживаемость больных.
Немедикаментозное восстановление коронарного кровотока
Возможности немедикаментозного восстановления кровотока при ИМ, осложненным КШ, в первую очередь с помощью первичной коронарной ангиопластики и экстренного проведения АКШ активно изучаются в последнее десятилетие. Известно, что при удачной первичной ангиопластике удается добиться более полного восстановления коронарного кровотока, меньшего диаметра резидуального стеноза и улучшения выживаемости больных с КШ (S-MASH, GUSTO-1).
Наиболее убедительные результаты были получены в многоцентровом исследовании SHOCK, проведенном в 30 центрах США и Канады с 1993 г. по 1998 г. 302 больных с истинным КШ были рандомизированы в группы - интенсивного медикаметозного лечения (n=150) и ранней реваскуляризации (n=152). Больные 1 и 2 групп получали терапию иноторопными препаратами в 99%, ВАБК в 86% и тромболитиками в 63% и 49% случаях, соответственно. Во второй группе у 97% была проведена экстренная коронарная ангиография и в 87% случаев достигнута ранняя реваскуляризация (внутрикоронарное вмешательство - 64%, хирургическое - 36%).
Смертность у больных в группе медикаментозного лечения к 30 дню ИМ составила 56%, а в группе ранней реваскуляризации 46,7%. К 6 месяцу болезни смертность во 2 группе оказалась существенно ниже (63% и 50%, соответственно), и различия эти сохранялись до 12 месяца болезни (рис. 3). Анализ эффективности агрессивного ведения больных ИМ с КШ показал, что результаты выживаемости больных оказались лучше в случаях реваскуляризации почти во всех подгруппах (рис. 4). Исключение составили больные пожилого возраста (старше 75 лет) и женщины, у которых медикаментозное лечение оказалось предпочтительным. Исследование SHOCK было блестяще организовано. Например, среднее время от принятия решения до начала ангиопластики составило 0,9 часа, а до проведения операции на коронарных сосудах - 2,7 часа.
Рис. 3. Смертность больных в группах медикаментозного лечения (группа 1) и ранней реваскуляризации (группа 2)
Исследование SHOCK
Рис. 4. Сравнительный риск 30-дневной смерти в подгруппах
Исследование SHOCK
Таким образом, ранняя реваскуляризация у больных ИМ, осложненным КШ, приводит, по-видимому, к восстановлению функции гибернированного миокарда и позволяет добиться значительного снижения летальности у этих пациентов. Следует отметить, что 55% больных с КШ в исследовании SHOCK переводились в специализированные центры, где им и были проведены соответствующие инвазивные вмешательства. Такая тактика ведения больных с КШ может оказаться наиболее перспективной и в нашей стране.
Метаболическая терапия
При окклюзии коронарной артерии происходят серьезные нарушения структуры и функций миокарда. Нарушения метаболизма миокарда, развивающиеся при продолжительной ишемии и системной гипотонии даже при восстановлении коронарного кровотока, могут препятствовать нормализации восстановления функции сердца. В связи с этим предпринимались многочисленные попытки восстановить метаболизм миокарда у больных с КШ с помощью целого ряда препаратов - глюкозо-инсулин-калиевая смесь, аденозин, блокаторы Na + H + -каналов, L-карнитин. Предполагалось, что они помогут увеличить жизнеспособность ишемизированного миокарда. Несмотря на теоретические предпосылки сегодня с позиций доказательной медицины не получено данных, которые позволили бы рекомендовать использование в клинической практике метаболических препаратов для лечения больных с КШ.
Новые подходы к лечению
Обнадеживающие результаты получены при использовании антиагрегантных препаратов последнего поколения - блокаторов IIb-IIIa гликопротеиновых рецепторов тромбоцитов. Применение эптифибатида в подгруппе больных с КШ в исследовании PURSUIT (2001 г.) у больных с острыми коронарными синдромами без элевации ST привело к существенному, по сравнению с контрольной группой, увеличению выживаемости. Возможно, эффект этот частично связан со способностью данной группы препаратов улучшать кровообращение в микроциркуляторном русле за счет устранения тромбоцитарных агрегатов.
Лечение после выписки из стационара
Значительные нарушения сократительной способности миокарда у большинства выживших больных ИМ, осложненным КШ, сохраняются. Поэтому они нуждаются в тщательном медикаментозном контроле и активной терапии после выписки из стационара. Минимально возможная терапия, целью которой является уменьшение процессов ремоделирования миокарда и проявлений сердечной недостаточности (ингибиторы АПФ, диуретики, b -блокаторы и сердечные гликозиды), снижение риска тромбозов и тромбоэмболий (ацетилсалициловая кислота, производные кумарина - варфарин и др.), должна использоваться лечащим врачом в отношении каждого пациента с учетом складывающейся клинической ситуации.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Лечение кардиогенного шока – доврачебная помощь, медикаментозная терапия
Кардиогенный шок – тяжелое состояние, вызванное сердечной недостаточностью, сопровождающейся снижением сократительной способности миокарда и выраженным снижением артериального давления. Результат – резкая гипоксия, потеря сознания и серьезные нарушения в кровообращении жизненно важных систем. Основные симптомы кардиогенного шока будут расписаны дальше.
- острый миокардит;
- инфаркт миокарда;
- острая недостаточность клапанов;
- тяжелая форма гипертрофической кардиомиопатии;
- тампонада сердца;
- разрыв межжелудочковой перегородки;
- геморрагический шок, ТЭЛА.
К причинам кардиогенного шока можно отнести травмы сердца, септический шок и напряженный пневмоторакс. Провоцирующие факторы: пожилой возраст, наличие желудочковой аритмии или сахарного диабета.
Кардиогенный шок патогенез
Виды кардиогенного шока
Согласно классификации, предложенной академиком Чазовым, существует четыре формы кардиогенного шока.
Первая – рефлекторная, сопровождающаяся резким падением сосудистого тонуса и выраженным снижением АД.
Вторая – истинная. Характеризуется уменьшением насосной функции сердца.
Третья – ареактивная, возникающая на фоне обширного инфаркта миокарда. Для нее характерно резкое повышение тонуса периферических сосудов с максимальной выраженностью микроциркуляторных нарушений.
Четвертая – аритмическая. Проявления – нарушения ритма и проводимости, снижение давления и появление признаков шока.
Результат лечения кардиогенного шока во многом зависит от формы патологии и своевременности начатой терапии.
Кардиогенный шок при инфаркте миокарда – симптомы
Основные проявления нарастают быстро. Больной бледнеет, кожа становится холодной и липкой, артериальное давление резко снижается, пульс нитевидный, дыхание учащенное. Возможна потеря (спутанность) сознания.
Алгоритм неотложной помощи при кардиогенном шоке:
- вызвать «Скорую помощь»;
- уложить больного на твердую поверхность, слегка приподняв ноги;
- освободить грудную клетку от сдавливающей одежды;
- обеспечить доступ свежего воздуха;
- выполнить реанимационные мероприятия при остановке сердца.
Более подробные рекомендации оказания доврачебной помощи при кардиогенном шоке расписаны на страницах нашего сайта.
Помощь при кардиогенном шоке, профилактика
Медицинская помощь заключается в повышении артериального давления до нормальных показателей. С этой целью применяют допамин или добутамин. При фибрилляции желудочков проводят дефибрилляцию, а при остановке сердца – непрямой массаж сердца.
Помощь при кардиогенном шоке в условиях стационара: оксигенотерапия, назначение вазопрессоров, сердечных гликозидов, анальгетиков, преднизолона, гепарина, диуретиков. Дозировка и схема лечения расписывается врачом в каждом конкретном случае индивидуально.
- здоровый образ жизни, отказ от вредных привычек;
- рациональное питание;
- полноценный сон, борьба со стрессами;
- умеренные физические нагрузки;
- своевременное лечение любой сердечной патологии.
Раз в год проходите профосмотр у кардиолога. При наличии сердечных заболеваний профилактическое обследование рекомендовано раз в шесть месяцев. В нашем центре вы сможете пройти полное обследование организма и получить расшифровку результатов. Во время консультации врач ответит на ваши вопросы и расскажет о симптомах кардиогенного шока при инфаркте миокарда. Запись в режиме онлайн и по телефону.
Читайте также:
