Кашлевый рефлекс. Дыхательные функции носа
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Кашель — это безусловный рефлекторный акт, возникающий в ответ на раздражение специфических рецепторов и проявляющийся форсированным выдохом после периода напряжения дыхательной мускулатуры. Симптом обычно вызван заболеваниями дыхательной системы, но может развиваться при вдыхании токсических веществ, попадании инородных тел, застойных явлениях в легких. Для выявления причины кашля проводят рентгенографию, спирометрию, фибробронхоскопию, лабораторные анализы. Для купирования симптоматики применяют противокашлевые и отхаркивающие средства, муколитики.
Общая характеристика
Кашель представляет собой форсированный выдох через рот с характерными звуками. Зачастую ему предшествует чувство першения или царапания в горле, стеснение в груди. В большинстве случаев кашлевой акт сопровождается болевыми ощущениями в грудной клетке. Кашель может заканчиваться выделением желто-зеленой, «ржавой», стекловидной и других разновидностей мокроты, типичной для определенных заболеваний. При длительном кашлевом приступе иногда возможна рефлекторная рвота, посинение носогубного треугольника вследствие гипоксии.
Чаще кашель возникает на фоне других симптомов поражения дыхательной системы: болей в горле, груди, заложенности носа. При вовлечении голосового аппарата симптом сочетается с охриплостью голоса вплоть до афонии. При тяжелых заболеваниях кашлевые толчки могут следовать один за одним без перерыва, что называется кашлевой реприз. Наличие у пациента постоянного кашля, особенно с выделением гнойной либо кровавой мокроты, нарушением общего состояния является прямым показанием для визита к врачу-пульмонологу.
Механизм развития
Кашлевой акт является сложнорефлекторным защитным механизмом, который необходим для очищения дыхательных путей от инородных тел, токсинов и избыточной слизи. Рефлекс кашля начинается с ирритантных рецепторов в гортани и трахеобронхиальном дереве, которые иннервируются волокнами блуждающего нерва. Наиболее чувствительными к внешним воздействиям являются голосовые связки, надгортанник, зона раздвоения трахеи на бронхи. Рецепторы реагируют на попадание слизи, химических веществ, загрязнителей и больших инородных тел.
Возбуждение с ирритантных нервных окончаний направляется к кашлевому центру, расположенному в продолговатом мозге, и к нейронам ретикулярной формации. Эти структуры отвечают за скоординированную работу всех мышечных групп, участвующих в акте кашля. Первая фаза рефлекса включает в себя глубокий короткий вдох длительностью около 2-3 с, который сопровождается спазмом мышц гортани и голосовой щели, повышением тонуса мускулатуры бронхов. Внутригрудное давление может достигать 140 мм рт. ст.
Вслед за этим происходит резкое сокращение брюшных мышц, диафрагмы для преодоления возросшего сопротивления со стремительным выдохом через рот. Скорость воздушного потока при кашле достигает 50-120 м/с, что 25-30 раз превышает показатели при спокойном дыхании. Вместе со струей воздуха из бронхолегочной системы удаляются капельки слизи, пыль, чужеродные частицы. Форсированным выдохом завершается одиночный кашлевой акт, но при чрезмерном раздражении рецепторов рефлекс может повторяться многократно.
В самой легочной паренхиме чувствительные нервные окончания отсутствуют, поэтому при первичных поражениях легких кашель свидетельствует о прогрессировании болезни, вовлечении в патологический процесс бронхов или плевры. Кашлевой рефлекс также может формироваться при сердечной патологии, которая способствует повышению давления в системе легочных сосудов. Это приводит к выходу жидкой части крови в альвеолы и интерстициальную ткань, что заканчивается раздражением рецепторов, интенсивным кашлем, усиливающимся в горизонтальном положении.

Классификация
Кашель не является специфическим признаком какого-либо заболевания, но его диагностическая ценность возрастает при выделении специфических особенностей появления симптома. При классификации ориентируются на наличие либо отсутствие мокроты, тембр, частоту, длительность, периодичность появления в течение суток. Наиболее распространенным и важным для диагностики является выделение разновидностей кашлевого акта в зависимости от наличия секрета:
- Сухой кашель. Не сопровождается выделением секрета из дыхательных путей. Появление симптома наблюдается в начальной стадии бронхита, пневмонии, при локализации воспалительного процесса в гортани или трахее. Приступ может возникать при поражении плевры, средостения, сдавлении дыхательных путей объемными образованиями, фиброзирующих процессах в легких.
- Влажный кашель. Всегда заканчивается отделением мокроты, которая может иметь различный цвет, вязкость и запах. Гнойная мокрота более характерна для воспалительных заболеваний дыхательных путей, «стекловидная» — для приступа бронхиальной астмы. Наличие прожилок крови может указывать на новообразования в легких, патологию сердечно-сосудистой системы.
Существует классификация по громкости и тембру, различают «лающий» кашель, характерный для ларингита, ложного крупа у детей, глухой ослабленный при хроническом обструктивном бронхите, беззвучный, указывающий на разрушение голосовых связок. В отдельную категорию выделяют битональный кашель, в котором звучит дополнительный высокий тон, чаще всего свидетельствующий о развитии туморозного бронхоаденита в детском возрасте.
В диагностическом плане важно классифицировать симптом по времени проявления: утренний кашель чаще выявляется у курильщиков и астматиков, ночные приступы патогномоничны для туберкулеза и сердечной астмы. При воспалении дыхательных путей отсутствует связь симптома со временем суток. По механизму образования симптома выделяют центральный (невротический), связанный с прямым возбуждением рефлекторных зон в головном мозге при неврозах, и рефлекторный кашель, обусловленный раздражением нервных окончаний органов дыхания, верхних отделов пищевода.
Причины кашля
Причины поверхностного кашля
Симптом возникает у здоровых людей при вдыхании загрязненного поллютантами воздуха, резких запахов. Обычно покашливание связано с поражением верхних отделов дыхательных путей. Выделяют следующие причины появления поверхностного кашля:
- ОРВИ: грипп, аденовирусная инфекция.
- Поражение ЛОР-органов: хронические тонзиллиты, бактериальные фарингиты и ринофарингиты, синдром постназального затека.
- Детские инфекции: начальный период кори и краснухи, паракоклюш.
- Аллергические процессы.
- Инородные тела дыхательных путей.
- Осложнения фармакотерапии: прием гипотензивных средств (ингибиторов АПФ, бета-блокаторов), антиаритмических препаратов.
- Редкие причины: невроз глотки, рак щитовидной железы.
Причины глубокого сухого кашля
Интенсивные кашлевые пароксизмы без выделения мокроты наиболее характерны для локализации патологического процесса в нижних дыхательных путях. Симптом может сочетаться с болями в груди, одышкой. Приступ сухого глубокого кашля провоцируют следующие причины:
- Воспалительные процессы в органах дыхания: ларинготрахеиты, бронхиты, коклюш.
- Туберкулез: легочная форма, острый диссеминированный вариант, поражение лимфоузлов средостения.
- Невоспалительные заболевания бронхов: синдром Вильямса-Кемпбелла, инородное тело бронха, бронхообструктивный синдром.
- Болезни легких: пневмосклероз, острый ателектаз, злокачественные опухоли.
- Причины со стороны плевры: доброкачественные и злокачественные опухоли, плевриты, пневмоторакс.
- Аллергическая патология: бронхиальная астма, альвеолиты, астматический бронхит.
- Заболевания других органов: дивертикулы пищевода, дилатационная кардиомиопатия, перикардит.
- Профессиональные болезни: бериллиоз, силикоз, силикатоз.
Причины влажного кашля
В норме после покашливания у человека отделяется мизерное количество прозрачной слизи, но чаще влажный кашель вызван поражением органов дыхания. Обычно после откашливания мокроты больной ощущает облегчение. Распространенные причины кашля с мокротой:
- Бронхиты: гнойный (в том числе его осложнение — бронхоэктатическая болезнь), обструктивный, атрофический.
- Легочная патология: вирусные и бактериальные пневмонии, гемосидероз, эхинококкоз.
- Воспаление гортани и трахеи.
- Отек легких: при осложнениях острой сердечной недостаточности, сердечной астмы, тяжелых поражениях дыхательной системы.
- Опухоли: бронхиолоальвеолярный рак, карциноид бронха, плоскоклеточный рак.
Причины лающего кашля
Кашлевые пароксизмы с характерным громким («лающим») звуком наблюдаются при распространении патологического процесса на слизистую оболочку гортани и область голосовых связок. Развитие лающего кашля чаще всего обуславливают:
- Поражения гортани: ларингиты, истинный круп при дифтерии, ложный круп.
- Инфекции дыхательных путей: коклюш, парагрипп, аденовирусный фарингит.
- Болезни трахеи: осложнения после интубации, дискинезия, стеноз.
- Аллергические заболевания: бронхиальная астма, аллергический ларингит.
- Редкие причины: бериллиоз, экссудативный перикардит, туберкулез бронхов.
Диагностика
Самые распространенные причины появления кашля — заболевания дыхательной системы, поэтому организацией обследования занимается врач-пульмонолог. Для постановки диагноза необходимо использовать комплекс инструментальных методов и лабораторных анализов, которые направлены на выявление морфофункциональных нарушений и признаков патологических процессов. Наибольшую диагностическую ценность имеют:
- Обследование ЛОР-органов. Для визуализации слизистой оболочки верхних отделов дыхательной системы назначают риноскопию, фарингоскопию и ларингоскопию. В ходе поиска причины симптома обращают внимание на воспалительные изменения тканей, объемные образования характер и количество мокроты на стенках органов. Производится забор мазка из зева для бактериоскопии.
- Анализ мокроты. Микроскопическое и бактериологическое изучение отделяемого помогает установить этиологию болезни. При длительном сухом кашле необходимо исключить инфицирование палочной Коха, для чего проводится посев мокроты на специальные питательные среды. При необходимости исследование дополняют экспресс-методами выявления туберкулеза.
- Рентгенологические методы. Рентгенография признана «золотым стандартом» для диагностики пневмонии как основной причины кашля. Рентген-исследования информативны при вовлечении бронхов и поражении структур средостения, которые зачастую сопровождаются кашлем. Рентгенологические снимки выполняют в двух проекциях. Для детального изучения структур грудной полости показана компьютерная томография.
- Серологические реакции. Определение в крови антител к различным вирусным и бактериальным возбудителям необходимо для верификации диагноза. Используются современные лабораторные методы — ИФА, РИФ, ПЦР. Дополнительно выполняют биохимический анализ крови для обнаружения признаков острого воспаления, при подозрении на аллергию показательны изменения иммунограммы.
- Другие инструментальные методы. Для визуализации структур бронхиального дерева назначают бронхоскопию, во время которой возможна биопсия патологически измененных участков для цитоморфологического анализа. Контрастная бронхография под местным обезболиванием рекомендована при возможных опухолевых новообразованиях.
Когда исключены респираторные причины кашля, применяют дополнительные методы диагностики: контрастную рентгенографию пищевода, ЭКГ, УЗИ сердца. Для установления степени дыхательных расстройств определяют газовый состав крови. При нарушениях функции внешнего дыхания проводят спирографию с оценкой основных показателей — объема форсированного выдоха, жизненной емкости легких. Некоторым больным необходима консультация иммунолога-аллерголога.

Лечение
Помощь до постановки диагноза
Для уменьшения частоты приступов кашля пациентам советуют избегать сильных запахов, резких перепадов температуры воздуха, ограничить употребление острых блюд и газированных напитков. Рекомендовано обильное теплое питье: чаи, фитосборы, компоты из сухофруктов. С целью очистки дыхательных путей и стимуляции отхождения мокроты применяют полоскания горла растворами антисептиков, ингаляции. Упорный кашель, который длится более 2-3 дней, сопровождается болью в груди или одышкой, является показанием для обращения за медицинской помощью и установления его причины.
Консервативная терапия
Врачебная тактика зависит от основного заболевания, интенсивности и длительности кашлевых пароксизмов. При поверхностном покашливании достаточно смягчающих ингаляций и полоскания, глубокий сухой или влажный кашель требует применения специфической медикаментозной терапии. Лечение дополняют физиотерапевтическими методами, массажем грудной клетки для облегчения отхаркивания мокроты. С учетом ведущей причины кашля врач назначаются различные группы лекарственных препаратов:
- Муколитики. Средства разжижают мокроту, улучшают ее отхождение во время приступов кашля. Препараты обеспечивают санацию бронхиального дерева и ускоряют выздоровление. Как правило, их комбинируют с отхаркивающими средствами для взаимного усиления фармакологических эффектов.
- Антибиотики. Лекарства с антибактериальным действием принимают при гнойных воспалительных процессах в бронхиальном дереве и легких. Наиболее эффективными считаются бета-лактамы, макролиды. При тяжелых ОРВИ необходимы противовирусные средства.
- Противотуберкулезные препараты. Для лечения туберкулеза существуют отдельные схемы применения лекарств, которые включают как минимум 3 препарата. Для снижения побочных эффектов назначают витамины, иммуномодуляторы.
- Бронходилататоры. Бета-адреномиметики, теофиллин показаны при пароксизмах кашля, которые вызваны обратимым или необратимым сужением бронхов. При тяжелой степени обструкции глюкокортикостероиды вводятся ингаляционно.
- Противоаллергические. Наиболее часто применяются препараты из группы блокаторов Н1-гистаминовых рецепторов, стабилизаторы мембран тучных клеток, ингибиторы лейкотриенов. При тяжелой бронхиальной астме употребляют гормональные средства.
4. Кашель: этиология, патофизиология, диагностика, лечение/ Даниляк И.Г.// Пульмонология – 2001 - №3.
Кашлевый рефлекс. Дыхательные функции носа
а) Кашлевый рефлекс. Бронхи и трахея настолько чувствительны к легкому прикосновению, что даже очень малые чужеродные тела или другие вызывающие их раздражение причины возбуждают кашлевый рефлекс. Гортань и бифуркация (место разделения трахеи на бронхи) обладают особо высокой чувствительностью, а конечные бронхиолы и даже альвеолы чувствительны к едким химическим раздражителям, например к газообразному диоксиду серы или хлору. Афферентные нервные импульсы из дыхательных путей передаются через блуждающие нервы в продолговатый мозг. В нервных центрах продолговатого мозга автоматически генерируется следующая последовательность реакций: (1) осуществляется быстрый вдох объемом до 2,5 л; (2) закрывается надгортанник и голосовые связки тесно прилегают друг к другу, чтобы задержать этот воздух в легких; (3) мощно сокращаются мышцы живота, поднимаясь к диафрагме, одновременно сокращаются и другие дыхательные мышцы (например, внутренние межреберные мышцы).
Вследствие этого давление в легких быстро поднимается до 100 мм рт. ст. или даже больше; (4) внезапно и широко открываются голосовые связки и надгортанник так, что воздух, находящийся в легких под высоким давлением, выходит из них подобно взрыву. Иногда воздух действительно выбрасывается со скоростью от 120 до 160 км/ч. Важно и то, что высокое давление в легких вызывает спадение бронхов и трахеи путем инвагинации их нехрящевых частей в их полость, поэтому воздух на самом деле проходит через щелеобразные полости бронхов и трахеи. Обычно быстро выходящий воздух уносит с собой любое находящееся в бронхах или трахее чужеродное вещество.
б) Чихательный рефлекс. Чихательный рефлекс во многом похож на кашлевый рефлекс, но он связан нес нижними дыхательными путями, а с носовыми ходами. Чихательный рефлекс вызывается раздражением носовых ходов; афферентные импульсы проходят по V паре черепных нервов в продолговатый мозг, где и запускается рефлекторный ответ. Появляется серия ответных реакций, похожих на кашлевый рефлекс; однако при этом язычок нёба направлен вниз так, что большое количество воздуха быстро проходит через нос, помогая таким образом вычистить носовые ходы от инородных веществ.
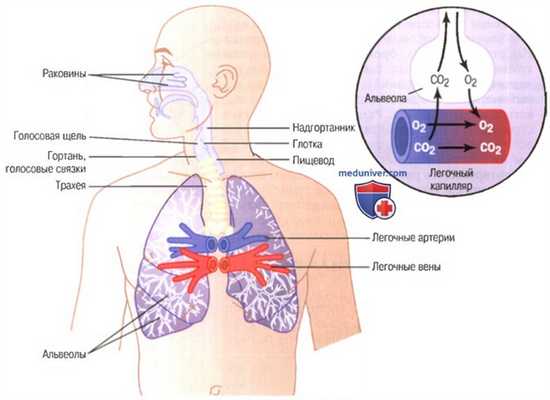
Дыхательные пути
Нормальные дыхательные функции носа
Во время прохождения воздуха через нос носовая полость выполняет три различные функции, присущие нормальному дыханию:
(1) воздух согревается на обширной площади носовых раковин и перегородки, общая площадь которых составляет около 160 см 2 (для облегчения понимания просим вас изучить рисунок выше);
(2) воздух увлажняется почти полностью при прохождении через нос;
(3) воздух частично фильтруется.
Вместе эти функции называют кондиционной функцией верхних дыхательных путей. Обычно до вхождения в трахею температура вдыхаемого воздуха поднимается и отличается от температуры тела не более чем на 0,36°С, а насыщение водяными парами также увеличивается и отличается от полного насыщения только на 2-3%. Если человек дышит воздухом через трубку (как при трахеостомии), начинается охлаждение и высушивание нижних отделов легких, что может привести к серьезным повреждениям легких и развитию инфекций.
а) Фильтрационная функция носа. Волосы на входе в нос играют роль фильтра крупных частиц. Однако намного важнее процесс удаления частиц при помощи турбулентной преципитации. При прохождении через дыхательные пути носа воздух встречается с разными препятствиями: раковинами (которые называют также турбинатами, т.к. они являются причиной возникновения турбулентности в токе воздуха), перегородкой и стенкой глотки. Каждый раз при встрече с одним из препятствий воздух вынужден менять направление движения. Взвешенные в воздухе частицы, которые имеют массу и инерцию намного больше, чем воздух, не могут изменить траекторию движения с такой же скоростью, как это делает воздух, поэтому они продолжают движение вперед и ударяются о поверхности препятствий, где захватываются слизистой оболочкой, транспортируются при помощи ворсинок в глотку и проглатываются.
б) Размеры частиц, захваченных в дыхательных путях. Турбулентный механизм удаления частиц из воздуха, действующий в носу, очень эффективен, поэтому через нос в легкие почти не попадают частицы диаметром более 6 мкм. Величина таких частиц — меньше величины эритроцитов.
Из оставшихся частиц многие, имеющие диаметр 1-5 мкм, осаждаются в бронхиолах меньшего калибра в результате гравитационной преципитации. Например, среди шахтеров распространены болезни конечных бронхиол, вызванные оседанием там частиц пыли. Некоторые мельчайшие (диаметром менее 1 мкм) частицы диффундируют к стенкам альвеол и прилегают к альвеолярной жидкости. Но многие частицы диаметром менее 0,5 мкм остаются в суспензии в альвеолярном воздухе и удаляются при выдохе. Так, например, частицы сигаретного дыма имеют диаметр около 0,3 мкм. В дыхательных путях по пути к альвеолам эти частицы почти не осаждаются. К сожалению, до 1/3 этих частиц преципитируются в альвеолах диффузионным процессом, в то время как оставшиеся в суспензии частицы выводятся воздухом во время выдоха.
Многие оставшиеся в альвеолах частицы удаляются альвеолярными макрофагами, а другие уносятся по лимфатическим путям легких. Излишек частиц может вызывать рост фиброзной ткани в альвеолярных перегородках, что ведет к постоянному их повреждению.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Легочное кровообращение. Анатомия легочного кровообращения
Некоторые моменты распределения кровотока и гемодинамики свойственны только легочному кровообращению и являются особенно важными для газообмена в легких.
а) Физиологическая анатомия легочного кровообращения. Легочные сосуды. Легочная артерия тянется от верхушки правого желудочка на расстоянии 5 см и затем делится на правую и левую главные ветви, которые снабжают кровью правое и левое легкие, соответственно.
Легочная артерия тонкая, толщина ее стенки составляет 1/3 толщины стенки аорты. Ветви легочных артерии очень короткие, и все части легочной артериальной системы, даже малые артерии и артериолы, имеют ди аметр больше, чем соответствующие им системные артерии. Эти сосуды являются одновременно и тонкими, и эластичными, придавая артериальному руслу легких большую растяжимость — около 7 мл/мм рт. ст., что равняется растяжимости всего системного артериального русла. Такая большая растяжимость позволяет легочным артериям приспосабливаться к ударному объему правого желудочка.
Легочные вены так же коротки, как и легочные артерии. Они непосредственно передают текущую по ним кровь в левое предсердие, откуда она вследствие насосной работы левой половины сердца выбрасывается в системное кровообращение.
б) Бронхиальные сосуды. Кровь попадает в легкие и через маленькие бронхиальные артерии. Через них входит в легкие примерно 1-2% общего сердечного выброса. Кровь в этих артериях в отличие от частично деокси генированной крови в легочных артериях является оксигенированной. Эта кровь попадает в опорные ткани легких — соединительную ткань, септу, большие и малые бронхи. После того как эта артериальная кровь из бронхиальных артерий прошла опорные ткани, она попадает в легочные вены и входит в левое предсердие вместо возвращения в правое предсердие. Вследствие этого входящий в левое предсердие объем крови и выброс левого желудочка окажутся на 1-2% больше выброса правого желудочка.
в) Лимфатические сосуды. Лимфатические сосуды присутствуют во всех опорных тканях легких. Они начинаются в соединительнотканных пространствах, окружающих терминальные бронхиолы, направляются к воротам легких и объединяются главным образом в правый грудной лимфатический проток. Часть попавших в альвеолы частиц выводятся через эти каналы, а вышедшие из легочных капилляров белки плазмы крови выводятся из легочной ткани этим же путем, что помогает предотвращать развитие отека легких.
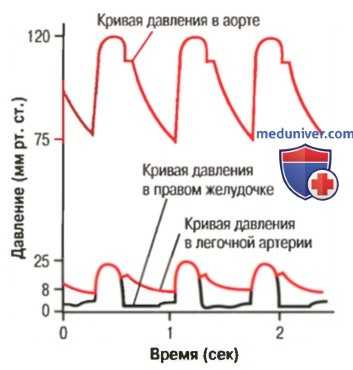
Пульсовые колебания в правом желудочке, легочной артерии и аорте
г) Давление в легочной системе. Кривая колебания давления в правом желудочке. В нижней части рисунка выше показаны кривые давления в правом предсердии и легочной артерии. Эти кривые отличаются по уровню от намного более высокого давления в аорте, приведенного на верхней части рисунка. Систолическое давление в правом желудочке здорового человека составляет около 25 мм рт. ст., а диастолическое — около 0-1 мм рт. ст., что составляет только 1/5 этих величин, измеренных в левом желудочке.
д) Давление в легочной артерии. Как видно на рисунке выше, во время систолы давление в легочной артерии в основном равно давлению в правом желудочке. Однако когда в конце систолы закрываются легочные клапаны, давление в желудочке резко падает, в то время как давление в легочной артерии по ходу прохождения крови по легочным капиллярам падает медленнее.
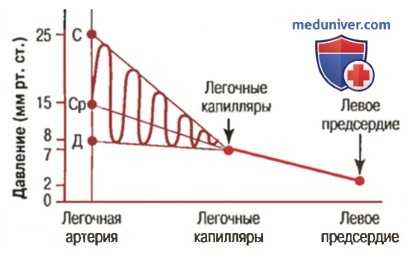
Давление в разных сосудах легких. Д - диастолическое; Ср -среднее; С — систолическое; красная кривая — артериальный пульс
На рисунке выше видно, что у здорового человека систолическое давление в легочной артерии составляет около 25 мм рт. ст., диастолическое — около 8 мм рт. ст., а среднее давление в легочной артерии — 15 мм рт. ст.
е) Давление в легочных капиллярах. На рисунке выше видно, что среднее давление в легочных капиллярах составляет около 7 мм рт. ст. Значение низкого уровня давления в легочных капиллярах будет подробно рассмотрено в этой главе далее, в связи с обменом жидкости в легочных капиллярах.
ж) Давление в левом предсердии и легочных венах. У лежащего человека среднее давление в левом предсердии и больших легочных венах составляет около 2 мм рт. ст. и может оказаться как на уровне 1 мм рт. ст., так и на уровне 5 мм рт. ст. Прямое измерение давления в левом предсердии у человека обычно невозможно, т.к. туда очень трудно провести катетер через камеры сердца. Однако часто можно с достаточной точностью определить давление в левом предсердии путем измерения так называемого легочного давления вклинивания. При этом катетер проводят сначала через периферическую вену в правое предсердие, а потом через правую половину сердца и легочную артерию в одно из малых ответвлений легочной артерии, продвигая катетер вперед до тесного вклинивания в этот сосуд.
Измеренное таким способом давление составляет около 5 мм рт. ст. В малой заклиненной артерии остановлен весь кровоток, и кровеносные сосуды, находящиеся за этой артерией, соединены с легочными капиллярами напрямую. Величина давления вклинивания обычно только на 2-3 мм рт. ст. выше, чем давление в левом предсердии. В случае значительного повышения давления в левом предсердии давление вклинивания в легких также повышается. В клинических условиях можно использовать измерение давления вклинивания для исследования изменений давления в легочных капиллярах и левом предсердии у пациентов с застойной сердечной недостаточностью.
ЛОР-клиника Московского областного научно-исследовательского клинического института им. М.Ф. Владимирского, Москва
ФГБОУ ВО «Воронежский государственный медицинский университет им. Н.Н. Бурденко», Воронеж, Россия
Кафедра оториноларингологии МОНИКИ им. М.Ф. Владимирского
Кафедра болезней уха, горла и носа Первого МГМУ им. И.М. Сеченова Минздрава России, Москва, Россия, 119991
Рефлекторный кашель. Причины, диагностика и возможности комплексной терапии
Журнал: Вестник оториноларингологии. 2018;83(6): 31‑34
Основной причиной рефлекторного кашля является нейрогенная гипервентиляция. Признаками рефлекторного кашля являются его сухой, надсадный характер, постепенное нарастание или внезапное начало, невозможность остановить приступ, ощущение нехватки воздуха. В качестве триггеров приступа могут выступать глубокий вдох, разговор, физическая и психоэмоциональная нагрузка, стресс, усталость. Типичными ларингоскопическими признаками являются широкая голосовая щель — 20 мм и более (обычно до 15 мм), спазмирование голосовых складок на вдохе, судорожное смыкание голосовых складок. В клинике болезней уха, горла и носа Первого МГМУ им. И.М. Сеченова пролечено более 500 пациентов с рефлекторным кашлем. Всем пациентам проводилось комплексное лечение, включающее 10 процедур внутрикожных новокаиновых блокад зон Захарьина—Геда для гортани и аурикулярной рефлексотерапии, дыхательную гимнастику, направленное на снятие гипервентиляции, назначались седативные препараты, миорелаксанты с целью снятия патологически повышенного тонуса мышц гортани, препараты кальция по показаниям, а также противокашлевые препараты.
Кашель является самой частой причиной обращения к врачу среди респираторных проявлений, его особенностью является гетерогенность — развитие в результате действия различных факторов. В научной литературе описано 53 возможных причин развития кашля [1]. Установить этиологию кашля чрезвычайно важно, так как именно устранение его первопричины во многом обеспечивает успех лечения. Острый кашель чаще всего является симптомом респираторной вирусной инфекции, продолжается не более 2 нед, успешно поддается лечению и не приводит к серьезным осложнениям. Причину длительного, плохо поддающегося лечению кашля установить сложнее, у некоторых пациентов может быть несколько факторов возникновения кашля. Даже в развитых странах с высоким уровнем здравоохранения более чем в 20% случаев источник формирования хронического кашля остается неустановленным [1—8].
Интенсивный сухой кашель в результате сильного форсированного выброса воздуха из дыхательных путей значительно повышает внутрилегочное и внутригрудное давление, что снижает поступление воздуха в альвеолы, может способствовать развитию эмфиземы легочной ткани, формированию или увеличению грыж, оказывает негативное влияние на работу сердечно-сосудистой системы. Напряженный кашель часто способствует развитию нарушений сердечного ритма, редкие осложнения кашля описаны как кровоизлияния в головной мозг и сетчатку глаза у пациентов, имеющих сосудистую патологию. На фоне повышения внутригрудного давления в момент кашля у некоторых больных развивается беттолепсия — кратковременная потеря сознания или судороги. В ряде случаев пациенты с интенсивным длительным кашлем жалуются на утомление, недомогание, бессонницу, изменение голоса, соматические боли, потливость, недержание мочи. Так упорный длительный кашель значительно ухудшает качество жизни [1—3, 6, 7, 9].
Одна из патологических разновидностей кашля — его рефлекторная форма, являющаяся симптомом заболевания вне патологии бронхолегочной системы. Рефлекторный кашель — это невротическое состояние, проявляющееся сухим приступообразным кашлем в дневное или ночное время. Длительно сохраняющийся кашель с течением времени практически всегда приобретает рефлекторный характер в связи с изменением функционального состояния кашлевых рецепторов и соответствующих нервных центров [4, 5, 9, 10]. Приступы кашля могут сопровождаться ларингоспазмом, ощущением удушья, плохо отвечают на классические методы лечения. Данное состояние может имитировать бронхиальную астму или сочетаться с ней.
По данным нашей клиники, в последние десятилетия отмечается рост больных с рефлекторным кашлем, что соответствует и общему повышению частоты развития различных невротических состояний. Рефлекторный кашель может иметь как центральное, так и периферическое происхождение, развиваясь соответственно при патологическом раздражении кашлевого центра продолговатого мозга или периферических рецепторов блуждающего нерва. Ряд исследователей указывают, что рефлекторный кашель формируется на фоне нейрогенного гипервентиляционного синдрома (ГВС), при этом сопутствующие патологические процессы являются провоцирующими факторами для его проявления. Данная точка зрения подтверждается результатами ранее проведенных нами исследований. Это объясняет длительное сохранение рефлекторного кашля даже после устранения провоцирующих его факторов [4, 5, 9—11].
Известно, что ГВС обусловлен психогенной или органической (5% случаев) дисфункцией центральной нервной системы, проявляется различными клиническими нарушениями и приводит к формированию устойчивого патологического типа дыхания, однако до настоящего времени причины развития и сохранения данного синдрома остаются невыясненными. Гипервентиляция — повышение глубины и частоты дыхания — нарушает процессы газообмена в легких, вызывает чрезмерное выделение углекислоты, развитие гипокапнии со снижением парциального давления двуокиси углерода в альвеолярном воздухе и респираторный алкалоз. Неосознанное слишком глубокое и частое дыхание обусловливает у таких больных ощущение нехватки воздуха. Именно дыхательный алкалоз наряду со снижением уровня ионизированного кальция вызывает повышение уровня нервно-мышечной возбудимости, в том числе спазм мыщц гортани, и провоцирует приступы кашля [9—12].
Признаками рефлекторного кашля являются его сухой, надсадный характер, постепенное нарастание или внезапное начало, невозможность остановить приступ, ощущение нехватки воздуха. Характерно, что место начала рефлекторного кашля сами пациенты локализуют в области передней поверхности шеи. К факторам, провоцирующим начало приступа, относят глубокое дыхание, разговор, стрессовые ситуации, вдыхание дыма, усталость. Кроме кашля, пациентов беспокоит сухость и першение в горле, ощущение нехватки воздуха и «кома в горле». На фоне ГВС могут развиваться различные патологические изменения со стороны не только респираторного тракта, но и сердечно-сосудистой и пищеварительной систем, психоэмоционального статуса, терморегуляции, а также двигательные нарушения, тетания [10, 11]. Парадоксальными проявлениями гипервентиляционного синдрома являются периодические вздохи, аритмичность дыхания, немотивированная зевота, сопение, облизывание губ, покашливание. Такие признаки в отсутствие углубленных дыхательных движений часто не привлекают внимание врачей и пациентов, но могут поддерживать гипокапнию и респираторный алкалоз [8, 10—12].
Рефлекторный кашель может развиваться на фоне воспалительных заболеваний ЛОР-органов, при односторонних параличах и парезах гортани, пролапсе мембранозной части трахеи, патологии плевры, перикарда, щитовидной железы, желудочно-кишечного тракта, наличии диафрагмальной грыжи, повышенной чувствительности организма к какому-либо веществу, в том числе аллергии, вследствие приема ингибиторов ангиотензинпревращающего фермента. Мы наблюдали пациентов, у которых триггером возникновения рефлекторного кашля являлись операции под наркозом, роды, трахеостомия. Сухой приступообразный кашель может длительное время сохраняться у пациентов после перенесенных инфекционных процессов, таких как коклюш, микоплазменная и хламидийная инфекции, грипп и других. На фоне коклюша (возбудитель Bordetella pertussis) кашель обусловлен постоянным раздражением рецепторов респираторного тракта, что приводит к формированию в дыхательном центре очага возбуждения типа доминанты и сохранению его в течение нескольких лет. Кроме того, нейротропный коклюшный токсин поражает кашлевой центр в продолговатом мозге и способствует формированию порочного круга. Приступы спастического коклюшного и посткоклюшного кашля могут быть спровоцированы и неспецифическими раздражителями [1—3, 5, 9—12].
Оценка характеристик и параметров кашля на фоне различных заболеваний помогает врачу поставить правильный диагноз конкретному больному. Необходимо проведение тщательного дифференциально-диагностического поиска, в том числе и с участием различных специалистов — пульмонолога, кардиолога, оториноларинголога, эндокринолога, невролога, психиатра. Несомненную сложность представляет диагностика разновидности рефлекторного кашля — психогенного, особенно в отсутствие каких-либо органических нарушений и при уверенности пациента в наличии причинного заболевания респираторного тракта.
При обследовании пациентов с рефлекторным кашлем в ходе сбора анамнеза крайне важно обращать внимание на наличие у них хронической психотравмирующей ситуации, возникновение приступов кашля на фоне стресса, повышенной физической или длительной голосовой нагрузки. Приступ рефлекторного кашля начинается, как правило, с резко возникающей сухости и першения в горле. При проведении ларингоскопии следует обращать внимание на такие характерные признаки, как повышенный глоточный рефлекс, широкая голосовая щель — 20 мм и более (обычно — до 15 мм), спазмирование голосовых складок на вдохе, иногда судорожное смыкание голосовых складок, возникновение приступа кашля в момент осмотра. При исследовании функции внешнего дыхания у 1/3 пациентов выявляется умеренная гипервентиляция, у остальных — показатели сохраняются в пределах нормы. Дополнительными диагностическими критериями являются положительные гипервентиляционная проба и электромиографический тест на скрытую тетанию, пониженный уровень ионизированного кальция в крови, а также отсутствие эффекта от использования противокашлевых препаратов [9—11].
Тактика ведения таких пациентов во многом определяется этиотропным фактором, при возможности необходимо его устранение. Также целесообразно назначение симптоматических (подавляющих кашель) и седативных лекарственных средств. В арсенале врачей имеются противокашлевые препараты центрального, периферического и комбинированного действия. Нерациональное использование противокашлевых, мукоактивных, антибактериальных и противовоспалительных, в том числе гормональных, препаратов, повторяющиеся диагностические процедуры могут способствовать развитию побочных эффектов, приводить к неудовлетворительным результатам и неблагоприятным ятрогенным последствиям. Лечение таких пациентов должно быть персонифицированным, с применением фармакотерапии, немедикаментозных методов, в ряде случаев обсуждается возможность хирургического вмешательства [1, 9, 10, 12—15].
В нашей клинике накоплен определенный опыт лечения пациентов с ларингоневрозами в форме рефлекторного кашля. На основании достаточно большого объема клинических данных (более 500 пациентов) мы пришли к выводу, что ведение таких пациентов должно включать выявление и устранение причинного фактора, дыхательную гимнастику с целью снятия гипервентиляции, седацию и психотерапию, рефлексотерапию — внутрикожные новокаиновые блокады зон Захарьина—Геда для гортани и аурикулярную рефлексотерапию, витамины группы В, препараты кальция по показаниям. Врачу необходимо установить психологический контакт с пациентом, объяснить механизм развития заболевания и убедить в эффективности лечения, а также отсутствии риска удушья. Понимание пациентом, что все патологические проявления обусловлены избытком, а не недостатком воздуха, и четкое выполнение рекомендаций врача чрезвычайно важны для выздоровления. Дыхательная гимнастика подразумевает переход на диафрагмальный тип дыхания, укорочение времени вдоха по отношению к выдоху в два раза, урежение частоты дыхания. Метод внутрикожных новокаиновых блокад зон Захарьина—Геда для гортани разработан и запатентован сотрудником нашей клиники проф. О.Ю. Карповой [16] и основан на представлении о том, что внутренние органы и соответствующие им дерматомы связаны с одними и теми же структурами центральной нервной системы. При воздействии посредством новокаиновых блокад на рецепторы кожи в соответствующих зонах Захарьина—Геда уменьшается неадекватная импульсация из глотки и гортани, постепенно ликвидируется центральная патологическая доминанта и восстанавливается нормальная функция заинтересованных структур, что проявляется прекращением рефлекторного кашля.
В настоящий момент в Клинике болезней уха, горла и носа Первого МГМУ им. И.М. Сеченова обследованы и успешно пролечены более 500 пациентов с рефлекторным кашлем. Клинические проявления и анамнестические данные, а также ларингоскопическая картина (анатомически широкая голосовая щель, спазмирование голосовых складок на вдохе, высокий глоточный рефлекс) подтверждали диагноз. Учитывая, что психогенный фактор играет значительную роль в возникновении рефлекторного кашля, 26 больным было проведено психодиагностическое исследование с помощью компьютерной системы СМОЛ-ЭКСПЕРТ.
В 22 случаях выявлено изменение структуры личности с преобладанием психастенических, ипохондрических и депрессивных изменений. Внутренняя напряженность, снижение настроения и тревожность, повышенная чувствительность к стрессовым воздействиям являлись ведущими чертами личности. У 4 пациентов определялся истеро-ипохондрический радикал, следовательно, для них характерны тревожно-мнительные черты, предрасположенность к тревожным реакциям на любые события [17]. Также до начала лечения пациентам проводился контроль уровня ионизированной фракции кальция в крови.
Всем пациентам проводилось комплексное лечение, включающее 10 процедур внутрикожных новокаиновых блокад зон Захарьина—Геда для гортани и аурикулярную рефлексотерапию, дыхательную гимнастику, направленную на снятие гипервентиляции, седативные препараты, миорелаксанты с целью снятия патологически повышенного тонуса мышц гортани, препараты кальция по показаниям, а также противокашлевые препараты.
В 2018 г. начато применение препарата ренгалин в составе комплексной терапии у пациентов с рефлекторным кашлем. Ренгалин содержит поликлональные, аффинно очищенные антитела к брадикинину, гистамину и морфину в виде технологически обработанных (потенцированных) сверхвысоких разведений. Препарат является релиз-активным, т. е. обладает особой модифицирующей активностью, которая высвобождается в ходе технологической обработки исходных антител. Антитела к брадикинину, гистамину и морфину в релиз-активной форме способны изменять активность эндогенных молекул-регуляторов, а следовательно, связанных с ними процессов. Особенностью препарата является способность оказывать влияние на центральные и периферические звенья кашлевого рефлекса, изменяя взаимодействие эндогенных регуляторов с соответствующими рецепторами, участвующими в формировании кашля. Компоненты препарата модифицируют активность лиганд-рецепторного взаимодействия эндогенных регуляторов (опиоидов, гистамина и брадикинина) с соответствующими рецепторами; при этом совместное применение компонентов приводит к усилению противокашлевого эффекта. Кроме противокашлевого действия, комплексный препарат ренгалин за счет входящих в него компонентов оказывает противовоспалительное, противоотечное, антиаллергическое, спазмолитическое и анальгезирующее действие. В отличие от наркотических анальгетиков не вызывает угнетения дыхания, лекарственной зависимости, не обладает наркогенным и снотворным действием. Ренгалин показан взрослым пациентам и детям старше 3 лет с острыми и хроническими заболевания дыхательных путей, сопровождающимися кашлем и бронхоспазмом, при любом кашле на фоне гриппа и ОРВИ, острого фарингита, ларинготрахеита, острого обструктивного ларингита, хронического бронхита и других инфекционно-воспалительных и аллергических заболеваниях верхних и нижних дыхательных путей.
В Клинике болезней уха, горла и носа Первого МГМУ им. И.М. Сеченова 15 пациентам с рефлекторным кашлем было проведено ранее предложенное комплексное консервативное лечение в сочетании с инновационным препаратом ренгалин. Возраст больных варьировал от 28 до 76 лет. Длительность анамнеза заболевания составляла от нескольких недель до 6 лет. У 3 пациентов имелся сопутствующий односторонний паралич возвратного гортанного нерва, у 2 — коклюш в анамнезе. Основной жалобой всех пациентов был длительный непродуктивный приступообразный кашель, периодически прерывающийся ларингоспазмами, беспокоили также ощущение нехватки воздуха, быстрая утомляемость голоса. Выраженность кашля оценивалась пациентами в баллах от 0 до 10 в дневное и ночное время в зависимости от частоты и интенсивности приступов (по «Шкале тяжести кашля»); также учитывался провоцирующий фактор.
Длительность исследования составила 10 дней, в течение которых пациенты получали Ренгалин по 2 таблетки 3 раза в день и заполняли анкету, отмечая частоту приступов кашля, влияние симптомов на повседневную активность/сон, регистрировали факторы, провоцирующие развитие приступа кашля, контролировали наличие или отсутствие мокроты, а также изменения голоса. Средний показатель тяжести кашля в начале лечения составлял 6,2 балла днем и 3,5 балла ночью. Наиболее частыми триггерами возникновения приступообразного сухого кашля у пациентов являлись разговор, смех и физическая нагрузка.
Таким образом, лечением больных с рефлекторным кашлем и ларингоневрозом, по нашему мнению, должен заниматься врач-оториноларинголог, владеющий необходимыми навыками диагностики и лечения подобного контингента больных, в том числе методами рефлексотерапии, дыхательной гимнастики и психотерапии. В тех случаях, когда рефлекторный кашель является лишь одним из проявлений тяжелого общего невроза, больных целесообразно направлять на лечение к психоневрологу. При сочетании рефлекторного кашля и другой патологии его купирование необходимо, так как ликвидация данного патологического симптома облегчает течение сопутствующих заболеваний и улучшает качество жизни.
Научно-исследовательский институт скорой помощи им. Н.В. Склифосовского, Москва
Ростовский государственный медицинский университет Минздрава России, Ростов-на-Дону, Россия, 344000
Кашель как проявление синдрома постназального затека
Введение. Кашель является основным симптомом патологии дыхательных путей у детей и наиболее частой причиной обращения к педиатру. Хронический аденоидит и связанная с ним симптоматика, в том числе синдром постназального затека (СПНЗ), — одна из распространенных причин обращения к лор-врачу. Изучение связи между аденоидитом и патологическим кашлем необходимо для обоснования участия лор-врача в обследовании и лечении ребенка. Накопление клинических исследований в этом направлении, возможно, приведет к введению лор-обследования в стандарт обследования и лечения ребенка с кашлем. Цель исследования — изучение причинно-следственной связи между длительным кашлем и СПНЗ у детей. Материал и методы. Обследованы 300 детей со средней длительностью кашля 27±2,3 сут. Всем пациентам проводили пульмонологическое исследование для исключения заболеваний нижних дыхательных путей, иммунологическое исследование для выявления оппортунистических вирусных инфекций как причины аденоидов и хронического аденоидита, а также исследование лор-органов. Результаты. В возрастной группе до 7 лет признаки хронической вирусной инфекции Эпштейна-Барр выявлены в 67,6% случаев, в том числе обострения хронического аденоидита — в 51,9%. Во второй возрастной группе частота герпесвирусной инфекции составила 13,1%, СПНЗ — 26,2%, из них аденоиды имели место у 87% детей. Лечение аденоидов и хронического аденоидита включало ирригацию полости носа, перемещение лекарственных препаратов, применение топических противовоспалительных препаратов и кортикостероидов. Перечисленные лечебные мероприятия привели к прекращению кашля или уменьшению его интенсивности до незначительной у всех детей с аденоидами. Заключение. Таким образом, в комплекс обследования и лечения детей с длительным кашлем необходимо включать исследование ЛОР-органов для исключения СПНЗ как причины кашля и дополнять лечение у пульмонолога и педиатра лечением аденоидита.
В процессе филогенеза организм человека приобрел целый ряд механизмов, защищающих его от внешних воздействий и направленных на сохранение устойчивого постоянства внутренней среды. Для дыхательной системы такими механизмами являются мукоцилиарный клиренс, чихание и кашель. Мукоцилиарный клиренс обеспечивает фиксацию пыли, мелких пылевидных частиц на поверхности слизи и их эвакуацию за пределы дыхательных путей.
Кашель и чихание являются безусловными рефлексами, центры которых локализуются в продолговатом мозге. Они предназначены для эвакуации более крупных частиц и инородных тел, которые не могут быть удалены с помощью мукоцилиарного транспорта. Возникает кашель при раздражении кашлевых рецепторов (окончания языкоглоточного, блуждающего и тройничного нервов), расположенных в слизистой оболочке задней стенки глотки, гортани, трахеи, бронхов, плевры, носа, среднего уха, перикарда, пищевода, под влиянием различных факторов.
Кашлевые рецепторы подразделяются на быстро адаптирующиеся (ирритантные), которые реагируют на механические, термические, химические раздражители, и C-рецепторы, которые стимулируются медиаторами воспаления: простагландинами, брадикинином, субстанцией P (нейропептид, который оказывает стимулирующее действие на секрецию слизи бокаловидными клетками и слизистыми железами, усиливает проницаемость микрососудов, транссудацию плазмы в просвет дыхательных путей, увеличивает выраженность воспалительного отека в слизистой бронхов, усиливает дегрануляцию тучных клеток, что ведет к высвобождению биологически активных веществ, обладающих провоспалительным эффектом) и др. [1, 2]. Импульс, возникший при раздражении рецепторов, передается через афферентные волокна блуждающего нерва в «кашлевой» центр, расположенный в продолговатом мозге. Рефлекторная дуга замыкается эфферентными волокнами блуждающего, диафрагмального и спинальных нервов, идущих к мышцам грудной клетки, диафрагмы и брюшного пресса, сокращение которых приводит к резкому повышению давления в грудной полости.
С точки зрения биомеханики кашель представляет собой резкий выдох при закрытой голосовой щели. Когда давление в трахеобронхиальном дереве становится выше силы смыкания голосовых складок — голосовая щель открывается, при этом содержимое дыхательных путей выбрасывается наружу. Давление падает, голосовая щель вновь смыкается. Редкие кашлевые толчки представляют собой нормальное явление. Дети 8—12 лет кашляют в среднем 11,3 раза в день [3, 4]
Кашель возникает при стимуляции рефлексогенных зон гортани, трахеи, бронхов воспалительным процессом или инородным телом. Кашель, по данным большинства авторов, является наиболее частой причиной обращения к врачу и наиболее частым симптомом заболевания дыхательных путей в детском возрасте [3].
К сожалению, на сегодняшний день в доступной литературе отсутствуют четкие критерии, позволяющие классифицировать кашель по продолжительности, поскольку национальный согласительный документ по кашлю — клинические рекомендации Российского педиатрического респираторного общества — находится в активной разработке.
В настоящее время выделяют три главные причины длительного кашля [5—7]:
1) синдром постназального затекания (СПНЗ);
2) гастроэзофагеальный рефлюкс;
3) воспалительные процессы в нижних дыхательных путях.
Однако причиной кашля могут быть не только патология нижних дыхательных путей и СПНЗ, но и воспаление в зоне кашлевых рецепторов верхних дыхательных путей. Бесспорно, перечисленные факторы не охватывают все возможные причины кашля, хотя и являются одними из наиболее важных.
СПНЗ, по данным ряда авторов, является причиной хронического кашля в 20—34% случаев [6]. СПНЗ не является нозологической единицей, он представляет собой совокупность клинических ситуаций, которые характеризуются стеканием слизи или экссудата по задней стенке глотки. Слизь является физиологическим продуктом слизистой оболочки, поэтому она постоянно стекает по задней стенке глотки незаметно для человека. При увеличении количества слизи она превращается в раздражающий фактор, проявляющийся СПНЗ. С клинической точки зрения при этом возникает сухой кашель, который наблюдается в основном ночью и утром и носит затяжной характер [8].
Одной из причин СПНЗ у детей, по данным литературы, является хронический аденоидит — хроническое воспаление гипертрофированной глоточной миндалины [9].
Цель исследования — изучение причинно-следственной связи между длительным кашлем и СПНЗ у детей.
Пациенты и методы
Обследовали 300 детей в возрасте от 2,2 года до 14 лет, обратившихся к пульмонологу с жалобами на кашель длительностью более 3 нед: 178 (59,3%) мальчиков, 122 (40,6%) девочки. Средняя продолжительность кашля составила 27±2,3 сут. Все пациенты были разделены на две возрастные группы: в 1-ю группу вошли 216 (72%) детей в возрасте от 2 до 7 лет, во 2-ю — 84 (28%) пациента возрасте от 7 до 14 лет.
Обследование включало: сбор анамнеза, анализ медицинской документации (форма 112/у, 026/у), физикальное исследование, стандартный осмотр ЛОР-органов, у детей 2-й группы проводили заднюю риноскопию, у детей 1-й группы при необходимости — эндоскопическое исследование носоглотки.
Лабораторные обследования включали:
— исследование крови на наличие маркеров оппортунистических инфекций (цитомегаловирус — ЦМВ, вирус Эпштейна-Барр (ВЭБ), вирус герпеса (ВГ) 1-го, 2-го, 6-го типов) методом иммуноферментного анализа (ИФА), антигенов ЦМВ, ВЭБ в мазке со слизистой оболочки ротоглотки;
— оценку данных риноцитограммы;
— определение времени мукоцилиарного транспорта (ВМЦТ) по методике З.С. Пискунова, Л.Н. Ерофеевой;
— определение общего иммуноглобулина (Ig) Е.
Детям старше 6 лет осуществляли исследование функции внешнего дыхания (ФВД) и пробу с бронхолитиками. Все пациенты были обследованы на наличие паразитарных инфекций и глистных инвазий (серологические анализы и исследование кала).
По показаниям проводились обследование на микоплазменную и хламидийную инфекции, коклюш и паракоклюш, определение с-реактивного белка (СРБ) и прокальцитонина, компьютерная томография органов грудной клетки.
Для статистической обработки полученных результатов применяли интегрированный пакет прикладных программ Statistica for Windows 6,0. Во всех процедурах статистического анализа критический уровень значимости р принимался равным 0,05.
Результаты
При анализе преморбидных факторов была выявлена высокая частота (45,8% — в 1-й группе, 35,7% — во 2-й группе в анамнезе) лимфатическо-гипопластической аномалии конституции (ЛГАК). У большинства детей 1-й группы ЛГАК сочеталась с паратрофией. Реже наблюдалась гематологическая картина анемии легкой степени во всех группах (27 и 25% соответственно). У 117 (54,2%) детей обращение к пульмонологу по поводу длительного кашля совпало с первым годом посещения детского дошкольного учреждения.
В 1-й группе наиболее часто выявлялись признаки персистирующих вирусных инфекций. При серологическом обследовании у 146 (67,6%) детей были обнаружены маркеры хронической Эпштейна—Барр вирусной инфекции (ХЭБВИ): IgG к ядерному антигену ВЭБ (EBNA).
Признаки обострения хронического аденоидита были обнаружены у 112 (51,9%) детей с ХЭБВИ, из них у 76 (67,8%) обострение аденоидита сопровождалось стадией типичной и атипичной реактивации: IgM к антигену оболочки ВЭБ (VCA) определялись у 100% детей, IgG к раннему антигену ВЭБ (EA) — у 89,3%. При обследовании методом полимеразной цепной реакции (ПЦР) в 1-й группе у 92% больных в стадии обострения аденоидита была определена ДНК ВЭБ, в том числе в плазме крови — у 61,9%, в слизи носоглотки — у 75% детей.
У 56,7% детей отмечались признаки сочетанной герпесвирусной инфекции: сочетание ХЭБВ с ВГ 1-го и 2-го типа — у 39,3%, сочетание ХЭБВ с инфекцией ВГ 6-го типа — у 17,4% детей.
Положительный результат ведения больных 1-й группы в дальнейшем был достигнут совместной работой оториноларинголога, пульмонолога, и аллерголога–иммунолога. Косвенные признаки паразитарных инфекций (определение коэффициента позитивности антител класса IgG более 1,0) были выявлены у 12 (5,6%) пациентов: аскаридоз — у 5, лямблиоз — у 4, описторхоз — у 3. Все они были отправлены к паразитологу для дальнейшего обследования и лечения.
У 3 (1,4%) детей в последующем был подтвержден диагноз коклюш при сочетании ПЦР (обнаружение антигена в гортанно-глоточном смыве с задней стенки глотки) и метода ИФА (выявление специфических антител).
У 28 (13%) детей убедительную причину продолжительного кашля определить не удалось, при этом 3 (10,7%) пациентам клинически был поставлен диагноз гастроэзофагеальная рефлюксная болезнь (в силу раннего возраста невозможно проведение инструментальных методов подтверждения). У остальных состояние было расценено как кашлевой шлейф или постинфекционный кашель на фоне рекуррентных ОРВИ. Ведение таких пациентов подразумевает профилактику повторных ОРВИ с использованием бактериальных лизатов, пидотимода.
Всем пациентам 1-й группы при наличии косвенных признаков аденоидов, а также объективных признаков хронического аденоидита (стекание слизи или слизисто-гнойного экссудата по задней стенке глотки) лечение проводил оториноларинголог. При этом эндоскопическое исследование носоглотки объективно было необходимым у 24 (21,4%) больных. У остальных детей косвенные клинические признаки аденоидов были достаточно выражены для постановки диагноза. Проводились следующие лечебные мероприятия: ирригация полости носа физиологическим раствором, перемещения лекарственных препаратов противовоспалительного характера, применение топических противовоспалительных препаратов (изофра). После проведенного лечения кашель прекратился или его интенсивность снизилась до незначительной у всех больных. 71 пациенту (63,4%) рекомендована аденотомия в плановом порядке.
Во 2-й группе у детей в возрасте от 7 до 14 лет СПНЗ имел место у 26,2%. СПНЗ характеризовался ощущением щекотания, першения в горле, появлением кашля во время разговора, усилением кашля в первые 20—30 мин после принятия горизонтального положения, характерным «влажным» кашлем с отхождением «мокроты» (слизи из носоглотки) и отсутствием физикальных изменений в легких. Практически у всех пациентов при осмотре ротоглотки можно было увидеть стекающую по задней стенке глотки слизь, гипертрофию задней стенки по типу «булыжной мостовой». При задней риноскопии у 87% детей с СПНЗ определялись аденоиды I или II степени.
В связи с тем, что бронхиальная астма (БА) традиционно рассматривается как основная причина длительного кашля у детей этой возрастной группы [7], всем пациентам 2-й группы были проведены определение общего IgE и оценка функции внешнего дыхания. Клинически значимое повышение уровня общего IgE было выявлено у 17 (20,2%) детей, из них чаще встречались пациенты с аллергическим ринитом (АР) и риноларинготрахеитом (64,7%). У 2 (11,8%) пациентов впервые была диагностирована БА, кашлевой вариант, при этом отмечалось достоверное снижение показателей форсированной жизненной емкости легких (ФЖЕЛ) (67±3,5%), соотношения ОФВ1/ФЖЕЛ (0,76±0,05), суточная вариабельность ПСВ по данным ПФМ — 23,7±0,5% (показатель более 20% свидетельствует о гиперреактивности дыхательных путей). У 4 (23,5%) пациентов с длительным кашлем впервые было выявлено сочетание БА и А.Р. Назначение монтелукаста позволило существенно снизить частоту и интенсивность кашля.
Всем детям этой группы проводилось лечение аденоидов и хронического аденоидита. При незначительно выраженной симптоматике и аденоидах первой степени лечение ограничивалось ирригацией полости носа спреями «Аква Марис», а также «Аква Марис лейка», а также применением местных иммунокорректоров (деринат в виде капель или ингаляций). При аденоидах второй степени, а также выраженной симптоматике обострения хронического аденоидита лечение дополнялось перемещением противовоспалительных лекарственных препаратов, топических антибактериальных препаратов, после купирования обострения – топических кортикостероидов. 40 пациентам (47,6%) рекомендована аденотомия в плановом порядке.
В отличие от опубликованных ранее исследований [8] о высокой встречаемости инфекционных причин хронического кашля (микоплазменная инфекция — 43,9%, герпесвирусная инфекция — 42,2%, пневмоцистная инфекция 21,4%, хламидийная 6,25% в виде моно- или микст-инфекций), у пациентов 2-й группы были получены более скромные результаты. Так, частота микоплазменной инфекции (подтвержденной ПЦР и ИФА) составила 11,9%, хламидийной — 3,5%, герпесвирусной (преимущественно герпес 6-го типа) — 13,1%.
Неожиданной была высокая частота встречаемости (у 25,1% детей) синдрома вегетативной дисфункции с пароксизмами кашля. Кашель в этом случае был звонким, поверхностным (подкашливание), усиливался при эмоциональном возбуждении, прекращался ночью и при резком переключении внимания ребенка. Диагноз ставился после исключения других причин и подтверждался методом кардиоинтервалографии. Совместное лечение с неврологами и психологами, обязательное включение вегетокорректоров позволило добиться хороших результатов без использования препаратов, традиционно применяемых для лечения кашля.
Заключение
Таким образом, в патогенезе кашля важную роль играет СПНЗ, обусловленный хроническим воспалительным процессом в глоточной миндалине. В связи с этим после исключения других причин кашля целенаправленная терапия СПНЗ должна предусматривать ирригацию полости носа физиологическим раствором (носовой душ), применение местных противовоспалительных препаратов (изофра), местных иммуномодуляторов (деринат в виде ингаляций или вливания в нос), модифицированного метода перемещения, топических кортикостероидов после купирования обострения.
Участие авторов:
Концепция и дизайн исследования: В. К
Сбор и обработка материала: М.Л., В.К.
Статистическая обработка данных: М.Л.
Написание текста: М.Л., В.К.
Редактирование: М.Л., В.К.
Авторы заявляют об отсутствии конфликта интересов.
The authors declare no conflicts of interest.
Сведения об авторах
Читайте также:
