Келоид уха и его лечение
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Государственное бюджетное учреждение здравоохранения «Краевая больница №3» Министерства здравоохранения Краснодарского края, Краснодар, Россия, 350007
Келоид наружного слухового прохода
Журнал: Вестник оториноларингологии. 2020;85(2): 53‑54
Приводится собственное клиническое наблюдение келоида наружного слухового прохода. Это очень редкий вариант локализации данной опухоли. Описание данного новообразования в отечественной и зарубежной литературе встречается редко.
- Козлова А.В., Калина В.О., Гамбург Ю.Л. Опухоли ЛОР-органов. М.: Медицина; 1979:249.
- Джафек Б.У., Марроу Б.У. Секреты оториноларингологии. 2-е изд. М.: БИНОМ, 2012:77.
- Янгс Р., Стэффорд Н.Д. ЛОР: атлас-справочник. М.: Медицинская литература; 2008:184.
- Пальчун В.Т., Магомедов М.М., Лучихин Л.А. Оториноларингология. 2-е изд., испр. и доп. М.: ГЭОТАР-Медиа; 2011:561.
- Чернолев А.И. Опухоли и опухолеподобные образования наружного уха. Клиника, диагностика, особенности лечения: дисс. . канд. мед. наук. Москва; 2012.
Келоид — соединительнотканное опухолеподобное образование уха, относящееся к фиброматозам, чаще всего развивается после механической травмы или ожога [1]. Келоид представляет собой избыточное разрастание рубцовой ткани в дерме и глубжележащих тканях с гиалинозом пучков коллагеновых волокон. Келоид впервые описан Ж. Алибертом (J. Alibert, 1810).
Различают истинные и ложные келоиды. В истинных келоидах, возникающих самопроизвольно, сосочковый или роговой слой кожи почти всегда остается не затронутым патологичеким процессом; в ложных же келоидах как роговой, так и сосочковый слои замещены соединительнотканным рубцом. Причины развития келоидов не выяснены. Наиболее частой локализацией келоида является мочка уха [2—5]. В нашем наблюдении интерес представляет крайне редкая локализация келоида, а именно в наружном слуховом проходе.
Больной А., 45 лет, в феврале 2019 г. госпитализирован в ГБУЗ «КБ №3» г. Краснодара для планового хирургического лечения по поводу новообразования наружного слухового прохода справа. При поступлении предъявлял жалобы на снижение слуха на правое ухо. Из анамнеза установлено, что вышеуказанные жалобы беспокоят в течение 2 лет.
Травму и оперативное вмешательство на ухе отрицает.
При осмотре: правое ухо — область сосцевидного отростка не изменена, пальпация и перкуссия безболезненны, слуховой проход сужен в костно-хрящевом отделе за счет образования, располагающегося на задней стенке наружного слухового прохода, плотноэластичной консистенции, покрытого кожей телесного цвета; барабанная перепонка не визуализируется. Шепотная речь — 2 м, разговорная речь — 4,5 м.
Левое ухо — область сосцевидного отростка не изменена, пальпация и перкуссия безболезненны, слуховой проход свободен, широкий, барабанная перепонка серая, опознавательные пункты четкие. Шепотная речь — 6 м, разговорная речь — более 6 м.
Аудиометрическое исследование: нарушение звукопроведения по кондуктивному типу справа, опыт Ринне отрицательный справа, опыт Вебера — латерализация вправо.
Другие лор-органы без патологии.
В феврале 2019 г. пациенту проведено общеклиническое исследование (отклонений в лабораторных показателях не выявлено).
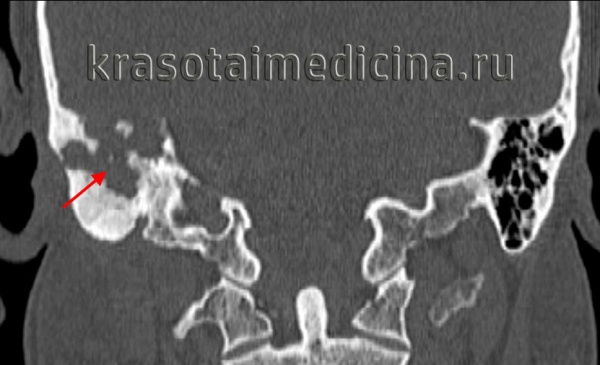
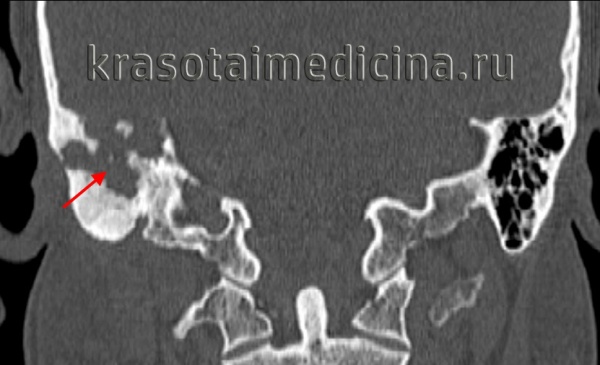
При компьютерной томографии (КТ) височных костей (рис. 1): в правом наружном слуховом проходе, субтотально его выполняя, тесно прилегая к сосцевидному отростку, определяется объемное образование размерами 27×15×18 мм, плотностью 37 ед. Х.
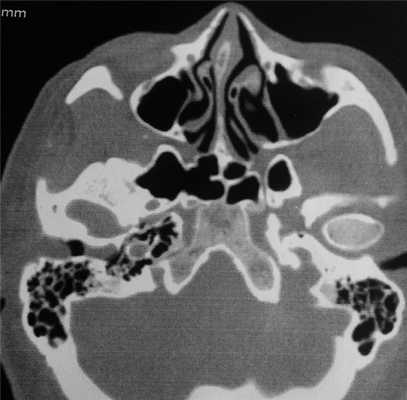
Рис. 1. Компьютерная томография пациента А., 45 лет: аксиальная проекция. Стрелкой указано образование наружного слухового прохода справа.
Выставлен предоперационный диагноз: новообразование правого наружного слухового прохода.
Под комбинированным эндотрахеальным наркозом произведено удаление новообразования правого наружного слухового прохода. Использовали заушный подход. При отслойке кожи наружного слухового прохода определяется образование неправильной формы (рис. 2 на цвет. вклейке), диаметром до 3 см, плотноэластичной консистенции, с гладкой поверхностью, располагающееся на задней стенке наружного слухового прохода. Образование удалено полностью (рис. 3 на цвет. вклейке). Барабанная перепонка визуализируется полностью со всеми опознавательными пунктами. Рана ушита послойно, в слуховой проход введена турунда с йодоформной эмульсией. Асептическая повязка.
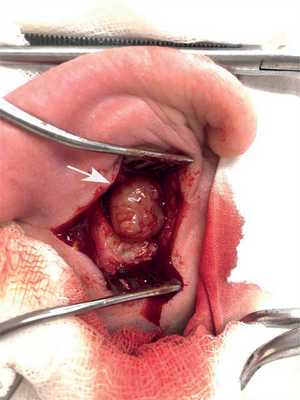
Рис. 2. Объемное образование, локализующееся на задней стенке наружного слухового прохода.
Стрелкой указано образование наружного слухового прохода справа.
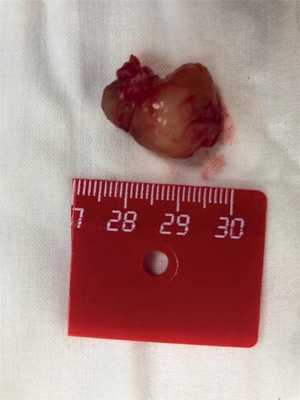
Рис. 3. Макропрепарат: опухоль неправильной формы, с гладкой поверхностью, плотноэластичной консистенции, в диаметре до 3 см.
Общий вид.
Послеоперационный период протекал без осложнений. Швы сняты на 7-е сутки, удаление турунды из наружного слухового прохода произведено на 6-е сутки.
При патоморфологическом исследовании: соединительнотканное образование с гиалинозом пучков коллагеновых волокон. Заключение: келоид.
Аудиологическое исследование в послеоперационном периоде не проводилось.
Заключение
Описанная локализация опухоли встречается очень редко. Выявить ее до появления клинических симптомов крайне затруднительно. В установлении диагноза необходимо проведение КТ височных костей для определения объема оперативного вмешательства.
Келоид уха и его лечение
Предушной карман, синус и их лечение
Заболеваемость предушной ямки и синуса составляет 5-6 случаев на 1000 родившихся. В результате нарушения синтеза холмиков во время развития ушной раковины эти поражения представлены как ямкоподобные вдавления переднего корня завитка и верхнего края козелка. Предушные синусы встречаются билатерально в 25-50% случаев. При билатеральных синусах наиболее вероятны генетические факторы. Эти поражения подвержены острым инфекциям, требующим лечения антибиотиками. Если инфекция не отвечает на пероральные антибиотики, то необходим разрез и дренаж.
В идеале желательно обойтись без этого, поскольку последующее рубцевание и фиброз будет разрушать нормальные плоскости ткани, что усложнит будущие разрезы. При симптоматике или рецидивах, связанных с инфекцией, показана хирургическая резекция предушного синуса.
Другие схожие поражения включают предушные бородавки и аномальные жаберные щели. Похожие на предушные синусы, бородавки в этой локализации представляют дублированные аномалии эктодермальных бугорков. Эти образования доброкачественные, но они могут быть удалены в косметических целях. С другой стороны, кисты, синусы и фистулы первой жаберной щели — результат аномального дублирования мембранозной части наружного слухового прохода (НСП). Свищевой ход может находиться между кожей шеи и интактным наружным слуховым проходом (НСП).
Классификация Work делит синусы первой жаберной щели на два типа. Аномалии I типа включают только производные эктодермы, тогда как аномалии II типа включают ткани и эктодермального и мезодермального происхождения. Лечение поражений первых жаберных щелей состоит в хирургической резекции. При работе с аномалиями жаберных щелей необходима осторожность, так как в результате их мезодермального происхождения существует тесная связь с околоушной железой и проходящим там лицевым нервом, что создает риск во время иссечения.
Потеря слуха может быть связана с предушным вдавлением, аномалией жаберной щели и другими врожденными аномалиями наружного уха и наружного слухового прохода (НСП). Например, брахиооторенальный синдром, который является вторым наиболее распространенным синдромом снижения слуха аутосомно-доминантного типа, проявляется кондуктивным и сенсоневральным или смешанным снижением слуха с кистами жаберной расщелины или свищем, предушными вдавлениями и аномалиями почек. Синдром Townes-Brocks, брахиооторенальный синдром, синдром Nager, синдром Miller и диабетическая эмбриопатия, также могут включать аномалии ушей и почек.
Пациенты с аномалиями должны быть обследованы для исключения дисморфических признаков, таких как асимметрия лица, колобомы, атрезии хоан, жаберные кисты или синусы. Изолированные предушные вдавления нечасто связаны со снижением слуха и редко ассоциированы с аномалиями почек. Аудиологическое тестирование является оправданным для исключения потери слуха, но последующее аудиологическое тестирование, вероятно, не показано, если значительный семейный анамнез снижения слуха или другие факторы риска отсутствуют.
Предушной синус
Wang и соавт. предполагают, что УЗИ почек следует проводить пациентам с предушной впадиной, чашкообразным ухом или любой другой аномалией уха, сопровождающейся дисморфологическими признаками, семейным анамнезом снижения слуха, мальформациями ушей и/или почек или гестационным диабетом у матери. При отсутствии этих данных УЗИ почек не показано.
Хирургическая техника резекции предушного кармана и синуса. Карманы и синусы, которые были инфицированы или прорвались, следует резецировать. Однако операции на активно инфицированных вдавлениях и синусах лучше избегать.
Хирургические особенности: эллипсоидная резекция предназначена для объединения карманов. Некоторые хирурги предпочитают широкое местное иссечение, подходя выше ушной раковины, для снижения вероятности рецидивов. Введение слезного зонда во вспомогательный тракт помогает при его идентификации. После выполнения разреза проводят диссекцию тканей, зонд может быть фиксирован путем сжимания окружающих мягких тканей. Проходят канал, избегая отклонения в медиальный отдел, обычно у хряща завитка. Необходимо избежать нарушения синуса и сохранить соответствующие ткани для забора образца.
Предушные синусы, как правило, имеют несколько «пальцев», которые могут вызвать рецидивы, если их оставить. В медиальном отделе часть хряща удаляется полностью, чтобы предотвратить рецидив.
Ошибки и осложнения: наиболее значимой проблемой резекции предушных синусов является рецидив. Необходима тщательная диссекция, чтобы полностью удалить синусы и кисты. Некоторые хирурги вводят метиленовый синий, чтобы помочь оценить размер поражения. Попытка выполнить резекцию во время острой инфекции увеличивает риск рецидива. Кроме того, если киста была инфицирована несколько раз, границы ткани будут разрушены и будет сложнее добиться полного иссечения.
Таким образом, после поражения инфекцией хирургическое лечение нужно серьезно взвешивать. В случаях послеоперационного рецидива синуса или кисты высокую вероятность удаления всех эпителиальных остатков обеспечит более широкая резекция соединяющей ткани между поверхностными височными сосудами, височной фасцией и хрящом ушной раковины.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Наружный отит
Наружный отит — воспаление наружного уха диффузного или ограниченного характера. Ограниченный наружный отит проявляется образованием фурункула с резко выраженным болевым синдромом в стадии инфильтрации и возможностью развития фурункулеза при его вскрытии. Диффузный наружный отит характеризуется разлитым воспалением слухового прохода, которое сопровождается болью и распиранием в ухе, серозным, а затем гнойным отделяемым. С целью диагностики наружного отита проводится осмотр и пальпация околоушной области, отоскопия, аудиометрия, бакпосев отделяемого из уха. Лечебные мероприятия при наружном отите состоят в промывании слухового прохода антисептиками, закладывании в него турунд с лекарственными препаратами, проведении общей антибиотикотерапии, противовоспалительного и иммуностимулирующего лечения.
МКБ-10
Общие сведения
Наружное ухо является периферической частью слухового аппарата человека. Оно состоит из наружного слухового прохода, имеющего хрящевую и костную части, и ушной раковины. От полости среднего уха наружное ухо отделено барабанной перепонкой. При локальном воспалении наружного слухового прохода говорят об ограниченном наружном отите. Он представляет собой гнойно-воспалительный процесс в области волосяного фолликула — фурункул. Разлитое воспаление слухового прохода, охватывающее его хрящевую и костную часть, в отоларингологии носит название диффузного наружного отита. Диффузный наружный отит характеризуется воспалительными изменениями как в коже, так и в подкожной жировой клетчатке слухового прохода, может сопровождаться воспалением барабанной перепонки.
Причины возникновения наружного отита
Причиной наружного отита является инфицирование кожи наружного слухового прохода. Возбудителем ограниченного наружного отита чаще всего является пиогенный стафилококк. Диффузный наружный отит может быть вызван стафилококками, гемофильной палочкой, пневмококками, клебсиеллой, синегнойной палочкой, моракселлой, грибками рода Candida и др. Наиболее часто занос инфекции в слуховой проход с развитием наружного отита наблюдается при гноетечении из перфорированной барабанной перепонки при остром и хроническом гнойном среднем отите, гнойном лабиринтите.
Проникновению возбудителя внутрь кожного покрова, выстилающего наружный слуховой проход, осуществляется в местах повреждений и микротравм. В свою очередь травмирование кожи слухового прохода возможно при травме уха, наличие в нем инородного тела, попадании агрессивных химических веществ, неправильном проведении гигиены уха, самостоятельных попытках извлечения серной пробки, расчесывании уха при зудящих дерматозах (экземе, крапивнице, атопическом дерматите, аллергическом дерматите) и сахарном диабете.
Возникновению наружного отита способствует постоянное увлажнение слухового прохода попадающей в него водой, которое приводит к снижению барьерной функции кожи. Благоприятным фоном для развития наружного отита также является снижение общих защитных сил организма, что наблюдается при авитаминозе, иммунодефицитных состояниях (например, при ВИЧ-инфекции), хронических инфекциях (туберкулез, сифилис, хронический тонзиллит, хронический пиелонефрит), сильном переутомлении (синдром хронической усталости).
Ограниченный наружный отит
Симптомы ограниченного наружного отита
В своем развитии ограниченный наружный отит проходит те же стадии, что и фурункул на поверхности кожи. Однако замкнутое пространство и обильная иннервации слухового прохода, в котором располагается фурункул при наружном отите, обуславливают некоторые особенности его клинической картины. Обычно ограниченный наружный отит начинается с ощущения сильного зуда в слуховом проходе, который затем перерастает в боль. Увеличение размеров фурункула уха в стадии инфильтрации приводит к сдавлению нервных рецепторов и быстрому нарастанию болевого синдрома.
Боли в ухе при ограниченном наружном отите по своей интенсивности превосходят боли, отмечающиеся при остром среднем отите. Они иррадиируют в висок, затылок, верхнюю и нижнюю челюсть, захватывают всю половину головы со стороны больного уха. Отмечается усиление болевого синдрома при жевании, что в некоторых случаях заставляет пациента с наружным отитом отказаться от приема пищи. Характерно увеличение интенсивности болей в ночное время, в связи с чем происходит нарушение сна. Инфильтрация при ограниченном наружном отите может достигать значительного объема. При этом фурункул полностью перекрывает просвет слухового прохода и приводит к снижению слуха (тугоухости).
Вскрытие фурункула при наружном отите сопровождается истечением гноя из уха и резким уменьшением болевого синдрома. Однако при вскрытии фурункула часто происходит обсеменение других волосяных фолликулов слухового прохода с образованием множественных фурункулов и развитием фурункулеза, отличающегося упорным течением и стойкостью к проводимой терапии. Множественные фурункулы при наружном отите приводят к полной обтурации слухового прохода и усилению клинических симптомов заболевания. Развивается регионарный лимфаденит. Возможно появление отечности в заушной области и оттопыривание ушной раковины, что требует дифференцировки наружного отита от мастоидита.
Диагностика ограниченного наружного отита
В первую очередь отоларинголог проводит осмотр уха и отоскопию. Во время осмотра врач производит оттягивание ушной раковины, что при наружном отите приводит к появлению резкой боли в ухе. Возникновение боли при надавливании на козелок уха говорит о локализации ограниченного наружного отита на передней стенке слухового прохода. Резкая болезненность при пальпации за ухом свидетельствует в пользу того, что фурункул располагается на задне-верхней стенке слухового прохода. При наружном отите в области нижней стенки резко болезненна пальпация над углом нижней челюсти.
Отоскопия при ограниченном наружном отите обнаруживает наличие в слуховом проходе фурункула. В начальной стадии наружного отита фурункул имеет вид припухлости красного цвета. Созревший фурункул практически перекрывает слуховой проход, после его вскрытия отоскопия выявляет гной и наличие кратерообразного отверстия на вершине инфильтрата.
Аудиометрия и исследование слуха камертоном у пациентов с ограниченным наружным отитом определяет кондуктивный тип тугоухости и латерализацию звукопроведения в сторону пораженного уха. Для определения возбудителя проводится бактериологический посев гноя из фурункула. Дифференцировать ограниченный наружный отит следует от других видов отита, эпидемического паротита, мастоидита, экземы наружного уха.
Лечение ограниченного наружного отита
В стадии инфильтрации ограниченного наружного отита проводят туалет наружного уха и обработку пораженного участка нитратом серебра. В слуховой проход вводят турунду с антибактериальной мазью. Ухо закапывают ушными каплями, содержащими антибиотик (неомицин, офлоксацин и пр.). Для снятия болевого синдрома назначают анальгетики и противовоспалительные препараты. Возможно применение УВЧ-терапии. Созревший фурункул может быть вскрыт при помощи разреза. После его вскрытия наружный слуховой проход промывают растворами антибиотиков и антисептиков.
При наружном отите с множественными фурункулами показана антибиотикотерапия. При подтверждении стафилококковой природы отита применяют антистафилококковый анатоксин или вакцину. С целью повышения иммунитета рекомендована витаминотерапия, иммунокоррегирующее лечение, процедуры УФОК или ВЛОК, аутогемотерапия.
Диффузный наружный отит
Симптомы диффузного наружного отита
Диффузная форма наружного отита начинается с ощущения распирания, зуда и повышения температуры в слуховом проходе. Очень скоро возникает болевой синдром, который сопровождается иррадиацией боли во всю половину головы и ее значительным усилением во время жевания. Выраженный болевой синдром при диффузном наружном отите приводит к нарушению сна и анорексии. Значительная отечность воспаленных стенок слухового прохода суживает его просвет и является причиной снижения слуха. Диффузный наружный отит сопровождается небольшим количеством выделений из уха, которые в начале носят серозный характер, а затем становятся гнойными. Отмечается увеличение регионарных лимфоузлов. При тяжелом течении заболевания возможно распространение воспалительного процесса на ушную раковину и мягкие ткани околоушной области.
Острый период диффузного наружного отита длится 2-3 недели. Затем на фоне проводимого лечения или самопроизвольно может произойти уменьшение симптомов заболевания и полное выздоровление пациента. Также диффузный наружный отит может принять затяжное течение и перейти в хроническую форму. Хронический наружный отит сопровождается образованием рубцов, которые уменьшают просвет слухового прохода и могут стать причиной стойкого снижения слуха.
Диагностика диффузного наружного отита
Выраженная болезненность при надавливании на козелок, оттягивании ушной раковины, пальпации в заушной области и над углом верхней челюсти свидетельствует о разлитом воспалении слухового прохода. Отоскопия при диффузном наружном отите обнаруживает тотальное покраснение и отечность кожного покрова, выстилающего слуховой проход, наличие эрозий с серозным отделяемым. В более позднем периоде наружного отита выявляется обтурация слухового прохода из-за выраженного отека его стенок, визуализируются язвы и трещины, выделяющие зеленовато-желтый гной. Аудиометрия свидетельствует о наличие тугоухости по кондуктивному типу. Латерализация звука происходит к больному уху. Бактериологическое исследование отделяемого из уха позволяет верифицировать возбудителя и установить его чувствительность к основным антибактериальным препаратам.
Дифференциальный диагноз диффузного наружного отита проводят с гнойным средним отитом, рожей, острой экземой и фурункулом слухового прохода.
Лечение диффузного наружного отита
Терапия диффузного наружного отита проводится системным применением антибиотиков, поливитаминных и антигистаминных препаратов. При необходимости осуществляется иммунокоррегирующее лечение. Местное лечение диффузного наружного отита заключается в ведении в слуховой проход турунд с желтой ртутной мазью, жидкостью Бурова, антибактериальными и гормональными мазями, закапывании ушных капель с антибиотиками. Гнойный характер отделяемого из уха является показанием для промывания слухового прохода растворами антибиотиков.
Наружный отит грибковой этиологии лечится противогрибковыми препаратами системного и местно применения.
Профилактика наружного отита
Для предупреждения инфицирования кожи слухового прохода с развитием наружного отита необходимо избегать расчесывания ушной раковины, травмирования уха и попадания в него инородных тел. При купании следует беречь ухо от попадания в него воды. Ни в коем случае нельзя самостоятельно пытаться удалить инородное тело уха, поскольку это часто приводит к травмированию кожи слухового прохода. Не следует очищать ухо от серы не предназначенными для этого предметами: шпилькой, зубочисткой, спичкой, скрепкой и т. п. Туалет уха должен производиться специальной ушной палочкой на глубину не более, чем 0,5-1 см от начала слухового прохода.
Келоидный рубец
Келоидный рубец – это ограниченное доброкачественное разрастание соединительной ткани, чаще возникающее после травм, термических и химических ожогов кожи, акне. Клиническая картина характеризуется образованием плотного, красного рубцового валика, наличие которого иногда сопровождается зудом, жжением, локальным повышением температуры. Диагностика основывается на клинической картине, анамнезе заболевания и дифференциации с гипертрофическими рубцами. Лечение келоидов включает глюкокортикоиды в различных формах, крио- и лазеротерапию, массаж, компрессионные повязки, интерфероны, хирургическое иссечение.
Келоидный рубец – одна из разновидностей патологических рубцов, относится к группе псевдоопухолевых фиброматозов. Из всех видов рубцов келоид занимает второе место по распространённости (после гипертрофического рубца) среди европейцев и первое место среди населения южно-африканских стран. Точных статистических данных нет. Это связано с низким количеством обращений пациентов к врачу при отсутствии прогрессивного разрастания и выраженной клинической картины. К образованию келоидных рубцов более склонны мужчины, что связано с повышенной частотой получения травм, а также лица с гормональными нарушениями.
Причины
Этиологические факторы возникновения келоидов разнообразны. Основными причинами являются хирургические вмешательства, ожоги, однако триггером возникновения рубца у предрасположенных лиц может послужить даже микротравма. Развитию келоидов также способствуют некоторые кожные заболевания (прежде всего, акне), протекающие с воспалением глубоких слоев кожи и грубым рубцеванием. Нередко рубцовая ткань формируется в местах инъекций, татуировок, пирсинга, особенно в случае их осложнения нагноительным процессом. Среди предрасполагающих факторов наибольшее значение играют:
Патогенез
Механизм келоидного рубцевания достоверно не установлен, однако известно, что келоид является результатом нарушения процесса нормальной регенерации кожи. Для келоидного рубца характерно разрастание плотной соединительной ткани шире первоначальных границ раны. По всей видимости, это обусловлено избыточной выработкой фибробластами коллагена I типа и его чрезмерным сосредоточением в зоне рубца. При патоморфологическом исследовании в рубцовой ткани обнаруживаются широкие гиалинизированные пучки коллагена тускло-розового цвета. Существует ряд исследований, которые доказывают наличие взаимосвязи нервно–эндокринной нарушений и частоты возникновения келоидных рубцов. В норме по мере созревания рубцовой ткани происходит уменьшение ангиогенеза, но в келоидах идет постоянное образование неососудов, что обусловливает их гиперемию.
Классификация
Все рубцы разделяют на нормотрофические, гипертрофические, атрофические и келоидные. Для первых трёх типов характерно стадийное формирование, светлый цвет при окончательной трансформации (цвет нормальной кожи), положительный и хороший ответ на терапию. Келоидный рубец отличается от остальных патогенезом, быстрым и неконтролируемым ростом, трудностями в лечении. В клинической дерматологии келоиды делятся на:
- Истинные (спонтанные). Образуются без видимых причин, однако, считается, что им может предшествовать микротравма, разрешившиеся гнойничковые высыпания. Излюбленная локализация – лицо и грудь. Истинные келоиды часто имеют причудливую форму с ветвящимися отростками, отходящими от основного рубца.
- Ложные (рубцовые). Возникают на месте поврежденной кожи после операций, порезов, ожогов, фурункулов, акне. Не имеют определенной локализации. Форма ложных рубцов линейная, кожа над ними склонная к изъязвлению.
- Келоидный фолликулит (келоид акне). Встречается у мужчин. Представляет собой фолликулярный дерматит волосистой части головы. Высыпания (папулы и пустулы) обычно располагаются в области затылка.
По стадии развития келоиды подразделяются на активные (растущие) и неактивные. Активный келоид находится в процессе роста и вызывает такие симптомы, как зуд, иногда переходящую в боль, онемение, гиперемию. Неактивный келоид не растёт и не беспокоит. По сроку давности рубцы классифицируют на молодые и старые. Молодым рубцам менее 5 лет, они имеют красный цвет и блестящую поверхность. Старые рубцы старше пяти лет, их окраска приближается к цвету кожи, а поверхность неровная.
Симптомы келоидных рубцов
В области предшествующей травмы или спонтанно возникает чётко ограниченное, плотное, бугристое разрастание келоидной ткани. Рубец синюшно-красного цвета, толстый, зудящий. Покрывающая келоид кожа атрофически истончена, не содержит потовых и сальных желёз, волосяных фолликулов и пигментных клеток, т. е. этот участок кожи никогда не загорает, на нем не растут волосы. Иногда наблюдаются телеангиэктатически расширенные сосуды.
Келоиды отличаются неудержимым ростом и распространением на здоровые участки кожи. Их рост начинается после 10–12 недели заживления, площадь распространения рубцовой ткани намного больше, чем полученная рана. Спонтанные келоиды особенно часто локализуются на лице шее, верхней части туловища, в частности, в области грудины. Наиболее типичные жалобы пациентов с келоидами ‒ неприятные ощущения в области рубца: боль при надавливании, повышенная чувствительность к различным раздражителям, назойливый зуд, иногда переходящий в невропатическую боль.
Осложнения
По мере увеличения глубины и размера рубца возрастает вероятность развития системных нарушений из-за гипертрофии соединительной ткани. На месте некоторых ран впоследствии образуются выраженные контрактуры, имеющие значительные функциональные и эстетические последствия. При наличии предрасположенности к патологическому рубцеванию на месте удаленного келоидного рубца может образовываться новый келоид, который быстро увеличивается в размерах и занимает ещё большую площадь.
Диагностика
Постановка диагноза не представляет особых трудностей и опирается на клинику и анамнез заболевания. Из базовых лабораторных данных исследуют гормональный статус и липидный профиль, которые могут быть изменены. Келоидные рубцы следует отличать от гипертрофических: последние обычно толстые, плотные, белые, с бугристой поверхностью, нередко с поперечными трещинами, возникаю при отсутствии генетической предрасположенности после травм или операций, в отличие от келоидных, не выходят за пределы первичного дефекта. Важным отличием гипертрофических рубцов является их отклик на лечение: хирургическая эксцизия даёт стойкий удовлетворительный косметический результат.
Лечение келоидных рубцов
Келоиды трудно поддаются терапии. Для того чтобы определить глубину, распространённость и способ лечения, необходима консультация хирурга и дерматолога. Грамотный план действий, включающий правильный выбор терапевтической тактики, учет предрасполагающих этиофакторов и эмоциональную поддержку, способствует оптимальным результатам. В отношении келоидов используются следующие виды лечения:
- Местная медикаментозная терапия. До образования корки на рубце можно использовать заживляющие мази и крема на основе пантенола. После формирования келоида в течение нескольких недель или месяцев наносится силиконовый крем или накладывается силиконовый пластырь. Силикон создаёт воздухопроницаемую мембрану, которая благоприятна для регенерации кожи. В случае свежих келоидов достигнуть ремиссии можно, применяя местно глюкокортикоиды либо в форме мазей под окклюзией, либо (что эффективнее) в форме внутриочаговых инъекций кристаллической суспензии.
- Физические методы. Широко используемым безопасным и безболезненным методом является лазерная шлифовка рубца. Лазерная терапия уменьшает размер рубца, снимает красноту и предотвращает повторный рост. При удобном анатомическом расположении келоида можно достичь некоторого регресса с помощью компрессионной повязки. Криотерапия используется только при лечении небольших рубцов на закрытых участках тела, поскольку достаточно болезненна и вызывает депигментацию кожи. Лечение жидким азотом проводится в несколько циклов (до 5 сеансов), чаще применяется в комбинации с другими методами.
- Массаж рубца. Ограниченные плотные келоидные тяжи можно размягчить регулярным массажем. Наиболее актуален данный вид лечения в районе суставов: как только рубец становится стабильным (через 3-4 недели), необходимо противодействовать укорачиванию рубцовой ткани массажем. Не используется в случае инфицирования и при прогрессивном росте рубца (более 1 см в неделю).
- Хирургическое лечение. От хирургических вмешательств рекомендуется воздержаться, после иссечения рубца чаще всего следует образование нового келоида, особенно, если во время операции затрагивают здоровую ткань. Поэтому следует проводить только частичные эксцизии, а затем инъекции глюкокортикоидов или криотерапию, иногда рентгеновское облучение.
- Особые методы лечения. В дерматологии лечение интерферонами и лучевой терапией используют в редких случаях из-за системного воздействия на организм. Несмотря на то, что при применении интерферона келоид уменьшается в размере, нет сведений о продолжительности эффекта. Лучевая терапия используется исключительно при крайней необходимости, т. к. увеличивает риск возникновения злокачественных новообразований.
Прогноз и профилактика
Прогноз зависит от объёма и местоположения рубца, состояния организма (наличия патологий со стороны эндокринной и нервной системы), предрасположенности к распространению, быстрой диагностики и грамотной комбинации различных видов терапии. Профилактика включает в себя предотвращение ожогов, грамотное и раннее лечение угревой болезни, щадящие хирургические разрезы, возможное ограничение инъекций и пирсинга. При наличии данной патологии у родственников стоит исключать вышеперечисленные факторы и защищать себя от всевозможных микротравм, которые могут послужить пусковыми механизмами в развитии рубцов келоидного типа.
1. Профилактика и лечение келоидных рубцов/ Левин И.И., Саркисян В.М.// Здоровье и образование в XXI веке. – 2007 - №12.
2. Федеральные клинические рекомендации по ведению больных с келоидными и гипертрофическими рубцами. – 2015.
3. Профилактика и лечение патологических рубцов в хирургической практике/ Черняков А.В. // Русский медицинский журнал. – 2017 - №28.
Холестеатома уха
Холестеатома уха — это опухолевидное инкапсулированное образование среднего уха, состоящее преимущественно из клеток слущенного эпителия и кристаллов холестерина. Различают истинную (врожденную) и ложную холестеатому уха. Проявляется заболевание ощущением распирания и болями в ухе, снижением слуха смешанного типа, небольшим количеством имеющих гнилостный запах выделений из уха. Холестеатома уха диагностируется при помощи рентгенографии и КТ черепа, отоскопии, зондирования и промывания барабанной полости, исследований вестибулярного и слухового анализаторов. Лечение холестеатомы уха в большинстве случаев заключается в радикальном хирургическом удалении. Иногда возможно промывание надбарабанной полости с расположенной в ней холестеатомой.
Холестеатома - эмбриональное или (чаще) приобретенное псевдоопухолевое образование, происходящее из тканей среднего уха. В 90% случаев она появляется на фоне хронического гнойного среднего отита. В популяции частота гнойный отитов, осложненных холестеатомой, составляет 0,01%. Заболеванием чаще страдают дети старше 10 лет и взрослые 20-30 лет. У детей патология протекает более агрессивно с многократными рецидивами.
Холестеатома уха может иметь врожденный характер. В таких случаях она носит название истинной. Благодаря гладкой, напоминающей поверхность жемчужины, капсуле истинную холестеатому уха называют еще «жемчужной опухолью». Она возникает вследствие эмбриональных нарушений и располагается в пирамиде височной кости. Истинная холестеатома может также находиться в других костях черепа, в боковой цистерне и желудочках головного мозга.
Ложная холестеатома уха образуется в результате длительно протекающих отитов или как последствие травмы уха. Считается, что образование ложной холестеатомы уха возможно 2 путями. В первом случае происходит врастание плоского эпителия наружного слухового прохода в полость среднего уха через краевой разрыв барабанной перепонки. Второй механизм образования холестеатомы уха реализуется при нарушении проходимости слуховой трубы в связи с евстахиитом. В результате пониженного давления в барабанной полости происходит втяжение в нее части барабанной перепонки. Когда втяжение становится достаточно глубоким, в нем начинает накапливаться кератин и слущенный эпителий, что ведет к развитию холестеатомы уха.
Холестеатома уха не является истинной опухолью уха, хотя по своему внешнему виду и характеру роста напоминает опухолевое образование. Холестеатома уха имеет слоистую структуру. Сверху она покрыта капсулой из соединительной ткани, под которой находится ороговевающий плоский эпителий. Средний слой холестеатомы уха представлен наложенными одна на другую пластинами слущенного эпителия и расположенными между ними кристаллами холестерина. Центральную часть холестеатомы уха или ее ядро занимает имеющий гнилостный запах беловатый детрит.
Холестеатома уха может быть единичным образованием или представляет собой скопление большого количества узелков, имеющих плотную консистенцию и размер от 3 мм. Холестеатома уха выделяет специфические химические вещества, которые приводят к резорбции окружающих холестеатому костных тканей с образованием гладкостенной полости. Кроме того, эти вещества оказывают токсическое воздействие на рецепторный аппарат внутреннего уха, вызывая расстройство звуковосприятия и реактивный лабиринтит.
Симптомы холестеатомы уха
В начальном периоде холестеатома уха может иметь бессимптомное течение. Затем пациент начинает предъявлять жалобы на чувство распирания в ухе, появление тупой, давящей, ноющей или стреляющей ушной боли. Происходит понижение слуха. Возможны головные боли, при развитии лабиринтита — головокружения. Наблюдаются выделения из уха, которые обычно имеют гнилостный запах и носят скудный характер. Отличительной особенностью является обнаружение в отделяемом небольших комочков белого цвета.
При холестеатоме уха тугоухость имеет смешанный характер. С одной стороны она обусловлена нарушением звукопроведения в связи с ограничением подвижности слуховых косточек, а с другой — расстройством звуковосприятия в результате токсического поражения рецепторов лабиринта проникающими в него агрессивными выделениями холестеатомы.
Разрушая рядом расположенные костные образования, холестеатома уха увеличивается в размерах. Так она со временем заполняет ячейки сосцевидного отростка, доходит до капсулы лабиринта и способна разрушить его полукружные канальцы с образованием фистулы лабиринта. При разрушении коркового слоя сосцевидного отростка холестеатома уха выходит под кожу сосцевидной области.
Разрушение стенки косного канала лицевого нерва ведет к развитию пареза лицевого нерва, стенки сигмовидного синуса — к его тромбозу. Зачастую холестеатома уха достигает размера грецкого ореха и имеет расходящиеся в различных направлениях отростки. При этом она образует гигантскую полость, похожую на полость, остающуюся после общеполостной операции на ухе.
Старая холестеатома уха включает содержащие токсическую жидкость кисты, прорыв которых в подпаутинное пространство приводит к развитию асептического менингита, в вещество головного мозга — к появлению менингоэнцефалита. Эти осложнения могут привести к гибели больного от отека головного мозга. Обострение среднего отита часто сопровождается гнойным распадом холестеатомы уха, обуславливающим развитие гнойного лабиринтита и менингита, околосинусового и экстрадурального абсцесса, абсцесса головного мозга, отогенного сепсиса.
К диагностике холестеатомы уха могут привлекаться не только врачи-отоларингологи, но также неврологи и нейрохирурги. В современной отоларингологии используется комплекс визуализирующих и функциональных методик:
- Рентгенография височных костей. На рентгенограммах в проекции по Майеру, Шюллеру или Стенверсу холестеатома определяется как имеющая среднюю плотность однородная тень, которая находится в круглой патологической полости с гладкими и четко визуализирующимися краями. Более точную визуальную картину образования получают при проведении КТ и МСКТ черепа.

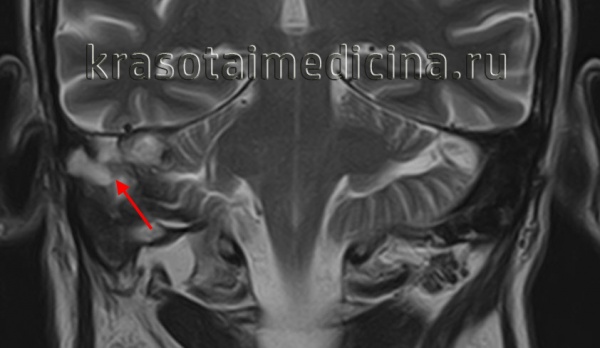
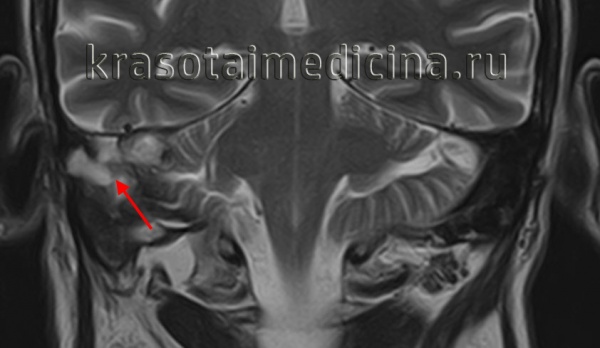
КТ височных костей. Деструкция сосцевидного отростка, сосцевидной пещеры, пирамиды и среднего уха правой височной кости, обусловленная холестеатомой
- Эндоскопия уха. При отоскопии возможно обнаружение краевой перфорации барабанной перепонки, признаков деструкции костной части слухового прохода, обусловленных разрастанием холестеатомы. При наличии краевой перфорации производят зондирование полости среднего уха пуговчатым зондом и промывание надбарабанного пространства. О наличии деструктивного процесса свидетельствует шероховатая при прощупывании поверхность кости. В пользу холестеатомы уха говорит присутствие в промывных водах включений и чешуек эпидермиса.
- Исследование слухового анализатора. Дополнительно у пациентов с холестеатомой уха проводят исследование слуха и вестибулярного анализатора. Аудиометрия выявляет снижение слуха, пороговая аудиометрия — смешанный тип тугоухости. Производят также исследование камертоном, определение проходимости слуховой трубы, электрокохлеографию, акустическую импедансометрию, отоакустическую эмиссию, вестибулометрию, электронистагмографию, стабилографию, непрямую отолитометрию.
- Неврологическая диагностика. В диагностике осложнений может применяться неврологический осмотр, МРТ головного мозга, люмбальная пункция и др.

МРТ головы. Гиперинтенсивный сигнал в области сосцевидной пещеры, сосцевидного отростка и пирамиды правой височной кости (холестеатома)
Холестеатому уха необходимо дифференцировать от опухолей и инородных тел уха, кохлеарного неврита, серной пробки, гломусной опухоли, адгезивного среднего отита, специфических гранулем при туберкулезе и сифилисе.
Лечение холестеатомы уха
Консервативная тактика
Консервативное лечение возможно лишь в случае небольшой холестеатомы уха, находящейся в надбарабанном пространстве. Терапия таких холестеатом заключается в промывании надбарабанного пространства растворами протеолитических ферментов и борной кислоты. Начинают и заканчивают процедуру промыванием полости изотоническим раствором. Подобную манипуляцию проводят ежедневно в течение недели.
Хирургическое лечение
При неэффективности консервативного лечения, большом размере холестеатомы уха, наличии осложнений показано радикальное удаление образования. В зависимости от распространенности холестеатомы хирургическое вмешательство может включать:
- санирующую операцию на среднем ухе;
- лабиринтотомию;
- транслабиринтное вскрытие пирамиды височной кости;
- тимпанпластику, мастоидопластику, мирингопластику и пр.
В случае своевременного выявления, последовательного консервативного или радикального хирургического лечения холестеатомы прогноз благоприятный. В отдельных случаях возможны рецидивы процесса. В запущенных стадиях возможно развитие тугоухости, жизнеугрожающих внутричерепных осложнений. Профилактика холестеатомы заключается в предупреждении ХГСО, своевременном лечении воспаления среднего уха.
Читайте также:
