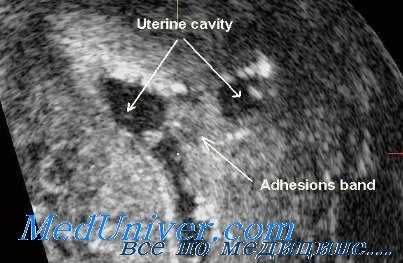
Классификация внутриматочных синехий. Варианты
Добавил пользователь Валентин П. Обновлено: 24.01.2026
Внутриматочные синехии. Распространенность и факторы риска
Внутриматочные синехии и перегородки — две важные патологии, способные привести к невынашиванию беременности. Лечение обоих заболеваний требует от хирурга теоретических знаний и определенных навыков. В 1894 г. Генрих Фрич впервые описал синехии матки, возникшие после ее травмирования в результате послеродового выскабливания. Существует несколько медицинских центров, имеющих большой опыт хирургического лечения синехии матки. Наличие внутриматочной перегородки, как правило, протекает бессимптомно, и, хотя она встречаются довольно часто, до сих пор неясно, когда именно необходимо хирургическое вмешательство.
Синехии представляют собой сращения, соединяющие различные анатомические структуры. Этот термин обычно используют в качестве синонима спаек, находящихся в полости матки. В 1948 г. Ашерман впервые описал частоту синехии матки и этиологию данного состояния. С тех пор наличие внутриматочных спаек часто называют синдромом Ашермана. Туберкулез половых органов был впервые описан Неттером в 1956 г.. В классических наблюдениях отмечали хроническое воспаление эндометрия, заканчивающееся образованием плотных внутриматочных спаек, а зачастую и полной деструкцией эндометрия, известной так же как синдром Неттера.
Совершенно очевидно, что к развитию спаек приводит, по крайней мере, один, если не все аспекты травматизации матки и местной инфекции.
Основной предрасполагающий фактор развития спаек — чрезмерное выскабливание после родов или выкидыша. Таким образом, для предотвращения образования спаек важно не допустить ненужного выскабливания. Раннее выявление внутриматочных синехии также служит одним из ключевых моментов профилактики спаек после внутриматочных хирургических вмешательств, выскабливания или самопроизвольного аборта, поскольку на этом этапе синехии тонкие, имеют вид пленок, их легко резецировать при незамедлительном проведении адгезиолиза.
Эпидемиология внутриматочных синехий
Dicker и соавт. на основании обследования 144 женщин также сообщили, что предшествующий аборт не следует считать предрасполагающим фактором образования внутриматочных спаек; следовательно, распространенность синехий после неосложненного выскабливания составляет 2,1%. Частота синдрома Ашермана в отобранной группе женщин, особенно после выскабливания при состоявшемся или неполном выкидыше, достигает 17% (но в литературе встречается и показатель 30%), в большинстве случаев умеренной степени тяжести. Кроме того, у женщин, входящих в группу риска (тех, кто перенес послеродовое или неполное выскабливание), этот показатель еще выше.
В проспективном исследовании 50 пациенток распространенность внутриматочных синехий у женщин, перенесших послеродовое или повторное выскабливание из-за предшествующего неполного выскабливания при несостоявшемся выкидыше или медицинском аборте, составила 40%. Причем у 75% пациенток из этой группы были обнаружены внутриматочные синехии II—IV степени, согласно классификации Европейского общества гистероскопии. У женщин с менструальными расстройствами отмечено статистически достоверное 12-кратное повышение частоты синдрома Ашермана, от умеренной до тяжелой формы.
Факторы риска внутриматочных синехий
К факторам риска, усиливающим подозрение на наличие внутриматочных синехий, относится выскабливание после родов или прерывания беременности, вызывающее нарушение менструального цикла. Friedler и соавт. в своих исследованиях сообщают о частоте образования внутриматочных синехии после одного или нескольких случаев прерывания беременности. Внутриматочные синехии после одного, двух либо трех или более случаев прерывания беременности были обнаружены у 16,3, 14 и 32% женщин соответственно.
Патофизиология внутриматочных синехий
Любое вмешательство, нарушающее целостность эндометрия, может привести к развитию синехий между миометрием противостоящих стенок матки. Ключевой прогностически неблагоприятный фактор образования внутриматочных спаек — маточная беременность. Гестационные изменения матки, возникающие при беременности, делают ее стенку более мягкой, в результате чего легче происходит обнажение базального слоя при хирургическом вмешательстве. Регенерация происходит за счет базального слоя.
Наиболее распространенный фактор, влияющий на развитие спаек, — чрезмерное выскабливание после родов или прерывания беременности. Критический срок развития синехий после травмирования матки во время беременности — первые 4 нед послеродового периода. Механизм развития синехий, вероятно, основан на избыточной активации процесса заживления раны. Беременность была предрасполагающим фактором в 91% случаев, в 66,7% из которых проводили выскабливание после прерывания беременности, в 21,5% — послеродовое выскабливание, в 2% — кесарево сечение, и только в 0,6% — удаление пузырного заноса.
Влияние инфекции при первом вмешательстве на патофизиологию этого синдрома неизвестно и остается спорным вопросом. Известны также другие причины внутриматочных синехий, такие как туберкулез половых органов и предшествующие хирургические вмешательства на матке, например миомэктомия.
Макроскопические изменения в матке могут варьировать от образования краевых синехий до полной облитерации полости матки. Синехии могут варьировать по толщине от очень плотных до очень тонких, напоминающих пленку. К синехии может прилежать участок склерозированного эндометрия, наиболее измененного при толстых синехиях.
Один из ключевых прогностических факторов регенерации эндометрия после адгезиолиза - наличие базального слоя, на котором формируется новый эндометрий. Таким образом, наличие мышечных спаек — наименее благоприятный фактор, поскольку на них либо отсутствует, либо недостаточен обеспечивающий регенерацию базальный слой. Источником внутриматочных синехий может быть эндометрий, миометрий или соединительная ткань, причем у каждой из этих тканей есть определенные особенности.
Наличие спаек в полости матки может ограничивать активность мышц матки и кровоснабжение эндометрия, что приводит к атрофии и, следовательно, к уменьшению площади эндометрия, подходящего для нормальной имплантации. Нарушение нормального роста и развития имплантировавшегося эмбриона происходит из-за недостаточной площади эндометрия и нарушения кровоснабжения эмбриона. Описанный механизм бесплодия или привычного невынашивания у женщин с внутриматочными синехиями включает невозможность имплантации на фоне атрофии эндометрия с нарушенной васкуляризацией.
Скудное количество эндометрия и нарушение его кровоснабжения приводят к отсутствию реакции на стимуляцию эстрогенами, что связано с увеличением плотности и объема сращений. Синехии могут также существовать рядом с устьем фаллопиевых труб и вызывать окклюзию или облитерацию устья труб, что в дальнейшем будет препятствовать имплантации.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Классификация внутриматочных синехий. Варианты
Существующие системы классификации внутриматочных синехий (сращений) подразделяют их согласно патологической локализации или гистероскопическим исследованиям, определяющим местоположение и степень выраженности. Кроме того, известно несколько прогностических систем классификации, основанных на менструальном цикле.
Наиболее известные классификационные системы — классификации Балле и Сциарра, Донне и Нисолля, Европейского общества гистероскопии, Марча и соавт., ASRM (ранее Американского общества фертильности), а также Насра и соавт..
Существует всего две системы классификации, в которых используют особенности менструального цикла в качестве прогностического фактора: ASRM и классификация Насра. Потенциальной ценностью включения в систему классификации наличия или отсутствия нарушений менструального цикла является показатель объема эндометрия, доступного для регенерации после адгезиолиза, что может иметь прогностическую значимость.
Течение спаечного процесса внутри матки, выявленного при гистероскопии, Марч с соавт. разделили на три категории: легкое, умеренное и тяжелое. Говоря коротко, синехии могут характеризоваться либо наличием многочисленных бессосудистых нитей из фиброзной ткани между передней и задней стенками матки, васкуляризированных и плотных спаек, содержащих неактивный эндометрий или миометрий, либо наличием перегородок из мышечной ткани, в которой отсутствует заметное количество базального слоя эндометрия.

Классификация Марча
Далее внутриматочные сращения (синехии) могут характеризоваться по степени вовлечения матки:
• О существовании минимальных спаек говорят в том случае, если в процесс вовлечено меньше четверти полости матки; синехии тонкие и напоминают пленки, а область дна матки и область устья фаллопиевых труб поражены в минимальной степени, или же синехии там отсутствуют.
• Синехии средней тяжести поражают от одной до трех четвертей полости матки; агглютинации стенки матки нет, имеются только синехии, а устья фаллопиевых труб и дно матки подвергаются лишь частичной окклюзии.
• При тяжелом процессе синехии поражают более трех четвертей полости матки с агглютинацией стенок матки или толстыми тяжами с окклюзией устья фаллопиевых труб и верхней части полости матки.
Классификация Марча проста и удобна в применении, но ее прогностическая ценность невысока. Наиболее точной классификацией, описывающей локализацию спаек и их плотность, служит классификация Европейского общества гистероскопии, однако она довольно сложна в применении и использовании в клинической практике.
Классификация Американского общества репродуктивной медицины
Согласно системе классификации ASRM 1988 г., синехии подразделяют на три стадии, причем стадия III представляет собой полную облитерацию полости матки. Классификация ASRM позволяет осуществить и косвенную, и прямую оценку внутриматочных спаек с применением гистеросальпингографии (ГСГ) и гистероскопии соответственно. Локализация спаек имеет прогностическую ценность в плане вероятности наступления беременности с учетом того, что чаще всего имплантация происходит в верхней части дна матки, а синехии в области маточных рогов могут вызвать обструкцию фаллопиевых труб.
Кроме того, в отличие от классификации Марча, в систему классификации ASRM входит определение значимости склеротических изменений эндометрия или атрофии вследствие их влияния на менструальный цикл. Тем не менее классификация ASRM требует для определения стадии развития синехии гистеросальпингографией (ГСГ) — процедуры, которую обычно не выполняют для диагностики наличия внутриматочных спаек благодаря достижениям УЗИ и гистероскопических методов.
Принятие единой системы классификации внутриматочных синехии действительно оправдано как для определения размера существующих спаек, так и для определения влияния на последствия для репродуктивной функции. Возможность сравнивать существующие исследования и применять знания для населения в целом зависит от точного и однозначного описания заболевания, которое будет однозначно понято.
а) Терминология:
1. Синонимы:
• Амниотические перегородки
2. Определения:
• Спайки, появляющиеся в полости матки вследствие рубцовых изменений:
о Амнион и хорион лежат поверх синехий
о Образуют полные или частичные амниотические перегородки в полости матки
б) Лучевая диагностика:
1. Общие сведения:
• Критерии диагностики:
о Бугристые или тяжистые образования в полости матки
• Локализация:
о Экстраамниотическая: плодные оболочки обернуты вокруг синехии
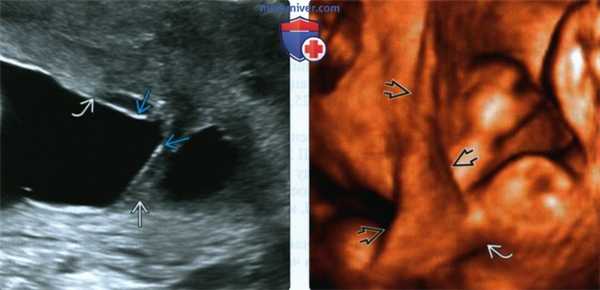
(Слева) ТАУЗИ. Определяется фиброзный тяж, полностью пересекающий полость матки. Амнион обернут вокруг синехии, которая лежит отдельно от края плаценты. Следует дифференцировать данное состояние от плаценты, окруженной валиком, при которой тяж соединяет противоположные края плаценты.
(Справа) 3D УЗИ. Определяется листовидная синехия треугольной формы. Верхняя конечность не фиксирована и свободно перемещалась при исследовании в режиме реального времени.
2. УЗИ при внутриматочных синехиях у беременной:
• Тяжистая структура, пересекающая полость матки:
о Толщина варьирует
о Свободный край булавовидный или отсутствует
о Гипоэхогенная центральная часть (рубец) лежит между более гиперэхогенными слоями (оболочки)
о Y-образная выемка в месте прикрепления
• Плацента может граничить с синехией или, что встречается чаще, оборачивать ее
• Плод свободно перемещается вокруг амниотической перегородки
• При ЦДК может определяться кровоток
3. Рекомендации по лучевой диагностике:
• Советы по проведению исследования:
о Для уточнения морфологии выполняют 3D УЗИ:
- Может иметь вид треугольной складки
в) Дифференциальная диагностика внутриматочных синехий у беременной:
1. Амниотические перетяжки:
• Нарушение целостности амниона с образованием тяжей, опутывающих части плода:
о Стриктуры, ампутации, дефекты вследствие рассечения
• По сравнению с синехиями амниотические перетяжки более тонкие:
о Обнаруживаются с трудом, кровоток отсутствует
о Не прикрепляются к обеим стенкам матки
2. Плацента, окруженная валиком:
• Тяж прикрепляется к противоположным краям плаценты
• Край плаценты приподнят над стенкой матки: о Создает краевой выступ
3. Перегородчатая матка (аномалия удвоения):
• Утолщенная перегородка, идущая по средней линии от дна матки книзу
• Контур дна матки имеет выступ
• Состоит из миометрия или соединительной ткани
• Отчетливо определяются две полости матки
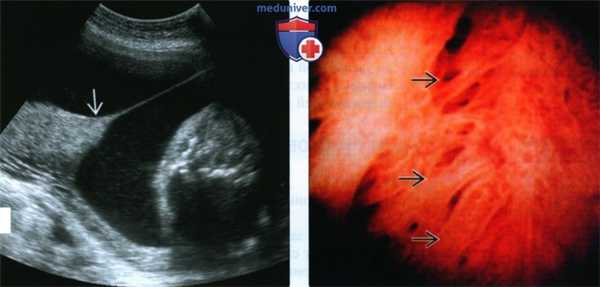
(Слева) УЗИ. Частичная имплантация плаценты поверх синехии. Данный феномен наблюдается достаточно часто и не оказывает отрицательного влияния на исходы.
(Справа) Изображение, полученное во время гистероскопии. Отмечаются фиброзные тяжи, проходящие через полость матки. Синехии могут стать причиной бесплодия, поэтому для повышения шансов наступления беременности внутриматочные синехии удаляют.
г) Патологоанатомические особенности. Общие сведения:
• Этиология:
о Повреждение базального слоя эндометрия → адгезии:
- Кюретаж, травма, инфекции:
↑ риска, если кюретаж выполнен в течение 2-4 нед. после родов
о Задержка плаценты или ворсинчатых компонентов:
- Пролиферация фибробластов, предшествующая регенерации эндометрия
д) Клинические особенности внутриматочных синехий у беременной:
1. Клиническая картина:
• Бесплодие и аменорея
• Привычное невынашивание беременности:
о Обнаруживают при соногистерографии или гистеросальпингографии в рамках обследования по поводу бесплодия
• Неправильное положение плода (↑ риска при локализации синехий в нижнем маточном сегменте)
• Случайная находка во II триместре:
о Возможен разрыв или сдавление синехий в III триместре
2. Демографические особенности:
• Эпидемиология:
о 0,45-0,6% беременностей
о 1,5% женщин, обращающихся по поводу бесплодия
3. Естественное течение и прогноз:
• В недавних исследованиях показана связь с повышением риска следующих осложнений:
о Отслойка плаценты: скорректированное отношение шансов (ОШ) 3,25; 95% доверительный интервал (ДИ) 1,43—7,36
о Преждевременный разрыв плодных оболочек: скорректированное ОШ 2,51; 95% ДИ 1,51-4,18
о КС по поводу неправильного предлежания плода: скорректированное ОШ 1,75; 95% ДИ 1,04-2,95
• Риск ППл, ЗРП, мертворождения и преждевременных родов не повышен
• Описаны случаи ущемления пуповины, если пуповина пролабировала через небольшие дефекты в амниотических перегородках:
о Острое сдавление пуповины → острый дистресс плода после излития вод
4. Лечение внутриматочных синехий у беременной:
• Синехиолизис: гистероскопическое разрушение спаек (при бесплодии):
о Частота рецидива ~33% при степени тяжести от легкой до умеренной и ~66% при тяжелой
о После 2-3 циклов лизиса рекомендуется проведение подтверждающей гистероскопии или гистерографии
е) Особенности диагностики. Важно знать:
• Синехии не приводят к появлению структурных дефектов у плода:
о Необходимо задокументировать свободное перемещение плода вокруг синехии
о Отмечают прикрепление синехии к матке
Редактор: Искандер Милевски. Дата обновления публикации: 25.11.2021
Внутриматочные синехии ( Синдром Ашермана )
Внутриматочные синехии (синдром Ашермана) – внутриматочные спайки, ведущие к полной или частичной облитерации полости матки. При внутриматочных синехиях наблюдается гипоменструальный синдром или аменорея, альгодисменорея, нарушение детородной функции (невынашивание беременности, бесплодие), иногда развивается гематометра. Синдром Ашермана диагностируется с помощью УЗИ, гистероскопии, УЗ-гистеросальпингоскопии, гормональных проб. Лечение заключается в гистероскопическом рассечении синехий, проведении циклической гормонотерапии. Прогноз в отношении последующего деторождения обусловлен выраженностью и распространенность внутриматочных синехий.
Общие сведения
Внутриматочные синехии представляют соединительнотканные сращения, спаивающие между собой стенки матки и вызывающие ее деформацию. При наличии синехий нормальный эндометрий подвергается атрофической трансформации. Внутриматочные синехии приводят к расстройству менструальной функции, создают механические препятствия для продвижения сперматозоидов, ухудшают условия для имплантации плодного яйца. Отсюда следуют основные проявления синдрома Ашермана – гипоменорея, вторичная аменорея, самопроизвольные аборты, бесплодие.
Причины образования внутриматочных синехий
В гинекологии развитие внутриматочных синехий связывают с воздействием инфекционных, травматических агентов и нейровисцеральных факторов. Наиболее частой причиной синдрома Ашермана служат предшествующие механические травмы базального эндометрия. Травмирование эндометрия может происходить вследствие хирургического прерывания беременности, использования внутриматочных контрацептивов, диагностических выскабливаний полости матки при маточных кровотечениях или полипах эндометрия, операций на полости матки (миомэктомии, метропластики, конизации шейки матки). Повреждение эндометрия может усугубляться присоединением инфекции во время раневой фазы с развитием эндометрита.
Развитию внутриматочных сращений может способствовать генитальный туберкулез, диагноз которого подтверждается при биопсии эндометрия или бактериологическом исследовании менструальных выделений. Также негативное влияние на эндометрий оказывают внутриматочные инстилляции, лучевая терапия по поводу опухолей матки и яичников. Нередко образование внутриматочных синехий происходит на фоне предшествовавшей замершей беременности, т. к. остатки тканей плаценты стимулируют активность фибробластов и раннее формирование коллагена до регенерации эндометрия.
Классификация внутриматочных синехий
По типу гистологического строения выделяют 3 группы внутриматочных синехий. Пленочные сращения обычно состоят из клеток базального эндометрия, легко поддаются рассечению наконечником гистероскопа и соответствуют легкой форме синдрома Ашермана. При средней степени внутриматочные синехии фиброзно-мышечные, крепко спаяны с эндометрием, при рассечении кровоточат. Тяжелая форма синдрома Ашермана характеризуется плотными, соединительнотканными внутриматочными синехиями, которые с трудом подаются рассечению.
По степени вовлеченности полости матки и распространенности внутриматочных синехий выделяют 3 степени синдрома Ашермана. При I степени в патологический процесс вовлекается менее 25% полости матки, синехии тонкие, не распространяются на дно матки и устья труб. При II степени заболевания синехии занимают от 25% до 75% полости матки, слипание стенок отсутствует, отмечается частичная облитерация дна и устья маточных труб. III степени синдрома Ашермана соответствует вовлечение практически всей полости матки (>75%).
Оперативная гинекология использует международную европейскую классификацию Ассоциации гинекологов-эндоскопистов, согласно которой выделяется пять степеней внутриматочной патологии. В основу классификации положены данные гистероскопии и гистерографии, учитывающие состояние внутриматочных синехий, их протяженность, наличие окклюзии в устьях труб, степень повреждения эндометрия.
Первая степень синдрома Ашермана характеризуется наличием тонких и нежных внутриматочных синехий, которые легко разрушаются при контакте, свободными устьями фаллопиевых труб. При второй степени синдрома Ашермана выявляется плотная одиночная спайка, соединяющая изолированные части полости матки; синехия не разрушается при контакте с концом гистероскопа; устья маточных труб просматриваются. Возможен вариант локализации синехий в зоне внутреннего маточного зева при неизмененных верхних отделах полости матки.
Третьей степени синдрома Ашермана соответствует наличие плотных множественных синехий, соединяющих отдельные части полости матки, и односторонней облитерации устья маточной трубы. При четвертой степени синдрома Ашермана выявляются плотные обширные внутриматочные синехии, частичная окклюзия полости матки и устьев обеих труб. Пятая степень сочетает в себе обширные процессы фиброзирования и рубцевания эндометрия с явлениями I или II, III или IV степени синдрома Ашермана, а также гипоменореей или аменореей.
Симптомы внутриматочных синехий
В зависимости от степени выраженности внутриматочных синехий может развиваться гипоменструальный синдром или вторичная аменорея. При облитерации нижних отделов матки при функциональной сохранности эндометрия в ее верхних отделах, может отмечаться формирование гематометры.
Значительно выраженные внутриматочные спайки при недостатке функционирующего эндометрия препятствуют имплантации плодного яйца; облитерация труб делает невозможным процесс оплодотворения. Поэтому внутриматочные синехии часто сопровождаются невынашиванием беременности или бесплодием. Кроме того, даже наличие слабо выраженных внутриматочных синехий нередко становится причиной неэффективности экстракорпорального оплодотворения.
Диагностика внутриматочных синехий
У большинства женщин с синдромом Ашермана нарушению менструальной и репродуктивной функций предшествуют аборты, выскабливания эндометрия, другие внутриматочные манипуляции, перенесенный эндометрит. Данные гинекологического исследования при внутриматочных синехиях неспецифичны.
УЗИ малого таза при синдроме Ашермана малоинформативно; эхоскопическая картина может быть представлена нерегулярными конурами эндометрия, в случае гематометры - анэхогенным образованием в полости матки. Проведении гистеросальпингоскопии позволяет более четко определять наличие внутриматочных сращений.
Наиболее полная картина представляется при выполнении гистеросальпингографии и гистероскопии. Гистеросальпингография выявляет одиночные либо множественные дефекты наполнения, имеющие лакунообразную форму и различные размеры. При плотных множественных внутриматочных синехиях полость матки на рентгенограмме выглядит многокамерной, с мелкими, соединяющими отдельные камеры протоками. Однако нередко гистеросальпингография сопровождается ложноположительными результатами из-за наличия в матке слизи, искривлений, обрывков эндометрия. При эндоскопической гистероскопии внутриматочные синехии определяются как белесоватые бессосудистые тяжи разной плотности и длины, соединяющие стенки матки, обнаруживается облитерация или деформация полости матки.
Для синдрома Ашермана характерны отрицательные гормональные пробы – отсутствие менструальноподобного кровотечения в ответ на назначение эстрогенов и прогестерона. В ряде случаев в диагностике внутриматочных синехий помогает проведении Пайпель-биопсии с исследованием образцов тканей, что исключает риски дополнительной травматизации эндометрия. Уровень гонадотропных и половых гормонов не изменен, поэтому аменорея при синдроме Ашермана характеризуется как нормогонадотропная.
Лечение внутриматочных синехий
Целью лечебных мероприятий при синдроме Ашермана служит малотравматичное устранение внутриматочных сращений, восстановление нормальной менструальной функции и фертильности. При внутриматочных синехиях первым этапом показано проведение операционной гистероскопии с целью рассечения спаек под визуальным контролем. Разделение синехий в зависимости от их плотности производится корпусом гистероскопа, эндоскопическими ножницами, щипцами, гистерорезектоскопом, лазером. Для исключения перфорации матки используется контроль с помощью УЗИ или лапароскопии.
После операционного этапа пациентке с синдромом Ашермана назначается циклическая гормонотерапия эстрогенами и гестагенами, направленная на стимуляцию восстановления эндометрия и его циклической трансформации. Назначение комбинированной оральной контрацепции при внутриматочных синехиях исключается, поскольку данная группа препаратов способствует атрофическим изменениям эндометрия. При инфекционной этиологии синдрома Ашермана производится бактериологическое исследование мазков и материалов вакуумной биопсии, проводится антибактериальная терапия.
Прогноз и профилактика внутриматочных синехий
Дальнейшие перспективы после трансцервикального рассечения внутриматочных синехий зависят от протяженности и распространенности сращений, степени облитерации полости матки. Наихудший прогноз в отношении восстановления менструаций и фертильности имеют женщины с внутриматочными синехиями туберкулезного генеза.
После рассечения синехий в будущем не исключается их повторное образование. После наступления беременности у пациенток сохраняется высокая вероятность самопроизвольного прерывания беременности, замершей беременности, предлежания плаценты, преждевременных родов, послеродовых осложнений. При невозможности естественного зачатия рекомендуется ЭКО – метод ВРТ, при котором производится искусственное оплодотворение яйцеклетки. Вынашивание плода возможно при помощи суррогатного материнства.
Ведение беременности у женщин с синдромом Ашермана требует от акушера-гинеколога учета всех возможных рисков. Условиями предотвращения образования внутриматочных синехий служат профилактика абортов, бережное и обоснованное проведение внутриматочных манипуляций и операций, своевременное лечение генитальных инфекций, регулярное посещение гинеколога.
Реабилитация и синехии
Внутриматочные синехии представляют собой состояние при котором происходит нарушение анатомической целостности полости матки за счет образования фибринозных спаек разной степени выраженности. Данное состояние может приводить к частичному или полному заращению полости матки, что грозит развитием бесплодия в дальнейшем.
Причины появления внутриматочных синехий
По данным авторов частота внутриматочных синехий колеблется от 0,3 до 21,5%, а у женщин с маточным фактором бесплодия составляет 5-7 %. Как правило, внутриматочные синехии являются следствием механической травмы базального слоя эндометрия и инфекционно-воспалительных заболеваний в результате:
- выскабливания стенок послеродовой матки (остатки плацентарной ткани, кровотечение, децидуальный полип)
- прерывания беременности методом вакуум аспирации, кюретажа матки
- операций на матке (разрушение внутриматочной перегородки, удаление подслизистого миоматозного узла, кесарево сечение).
Также следует учитывать индивидуальную предрасположенность, связанную с особенностями (дисплазией) соединительной ткани.
На сегодняшний день основным методом лечения внутриматочных синехий является хирургическая гистероскопия (рассечение синехий под визуальным контролем гистероскопа), с последующей терапией, направленной на профилактику рецидивов заболевания (антибактериальная терапия, циклическая гормонотерапия и физиотерапия).
Физиотерапия после операций
Физиотерапевтическая профилактика назначается с первых суток после операции. Целью физиопрофилактики является достижение противовоспалительного, противоотечного и обезболивающего эффектов. Для этого нами используются:
- низкочастотная магнитотерапия по абдоминальной, абдоминально-влагалищной методике;
- терапия постоянным магнитным полем по влагалищной или ректальной методике;
- инфитатерапия по абдоминально-сакральной или абдоминально-сакрально-ректальной(вагинальной) методике;
- лазеро- или магнитолазеротерапия на надлобковую область и область проекции придатков матки.
Второй этап восстановительного лечения
Второй этап восстановления поврежденного эндометрия возможен уже через 1 месяц после проведенной операции. В нашем отделении используются современные физические факторы, преимущественно полостные физиотерапевтические методики, обладающие доказанным максимально выраженным терапевтическим эффектом. Мы используем:
- воздействия импульсными токами низкой частоты (интерференционными, диадинамическими, синусоидальными модулированнными, флюктуирующими)
- низкочастотную магнитотерапию самых различных характеристик, включая последние современные аппараты (Авантрон – экстракорпоральная магнитная стимуляция)
- воздействия импульсным электростатическим полем низкой частоты в виде инфитатерапии и электростатического бесконтактного массажа (Элгос)
- воздействия лазером, светом, ультразвуком, вибрацией (Ивавита)
- электротерапию с тепловым эффектом (ультратонтерапию)
- сочетанные физиовоздействия (ток+магнитное поле, магнитное поле+лазер. )
- бальнео- и водолечение в сочетании с электросветотерапией
- фито- и оксигенотерапию, психотерапию
- ЛФК.
Курс лечения в отделении длится 10 рабочих дней. Период последействия составляет от 1 месяца до 3-4 месяцев. Контрольное УЗИ и Допплер проводятся на 21-23 дни цикла через 1-2 месяца после проведенного курса лечения. Возможны и повторные курсы физиолечения при значительном повреждении функционального слоя матки.
Использование лечебных физических факторов у пациенток после хирургической коррекции внутриматочной патологии приводит к клиническому улучшению (нормализации менструального цикла, прекращению перименструальных выделений) и позитивной динамике эхографических (УЗИ, допплерография) параметров эндометрия - увеличение толщины эндометрия при исходном его истончении (менее 8 мм) без активации процессов пролиферации. По данным контрольного иммуногистохимического исследования применение физических методов приводит к восстановлению рецептивности эндометрия, регрессу воспаления и фиброза, регуляции процессов ангиогенеза и регенерации.
Читайте также:
- Дефект межжелудочковой перегородки — болезнь Толочинова — Роже. Диагностика болезни Толочинова-Роже.
- Мышечно-фасциальная дисфункция. Боль при мышечно-фасциальной дисфункции. МФБД.
- Гепатоциты. Строение гепатоцитов. Образование желчи.
- Прерывные соединения костей, суставы, диартрозы
- Доброкачественная смешанная опухоль слезной железы - лучевая диагностика
