Клиника болезни Ходжкина - признаки
Добавил пользователь Алексей Ф. Обновлено: 09.01.2026
Клиника болезни Ходжкина - признаки
Болезнь Ходжкина локализуется главным образом на уровне лимфатических узлов. Чаще всего первичная локализация наблюдается на уровне периферических лимфатических желез верхней половины организма (75% случаев). Болезнь затрагивает преимущественно шейные узлы (60—70%), за которыми следуют аксиллярные лимфатические железы (5—14%). На уровне шейных узлов болезнь локализируется чаще с левой стороны, чем с правой (30—47% по сравнению с 20—40%). Первичная локализация на половых лимфатических железах бывает гораздо реже (1—7%). Трудно определить частоту начала на уровне внутренних лимфатических желез (брюшных, медиастинальных), так как их невозможно прощупывать и поэтому они не привлекают внимания.
Считается, что болезнь дебютирует с одной железы, захватывая затем несколько лимфатических желез того же участка, после чего болезнь генерализируется. При болезни Ходжкина лимфатические железы бывают разных размеров и возрастов. По мере того, как болезнь эволюирует, появляется интерстициальный отек, который организуется и приводит к образованию иногда весьма внушительных туморально-ганглиозных конгломератов. В классических многотомниках описывается аспект «проконсульской шеи», при котором гипертрофированные ганглиозные массы, односторонние или двусторонние, делают почти невозможным сгибание шеи. Аденопатия при болезни Hodgkin, как правило, безболезненная,. Верхний слой кожи не представляет изменений цвета или температуры и не прилегает к ганглиозной массе.
Кроме периферических лимфатических желез, болезнь Ходжкина захватывает и внутренние группы желез. Медиастинальная аденопатия может являться, единственной локализацией в 9—10% случаев. Клинически, больной может представлять сухой кашель, диспноз, компрессию на верхней полой вене. Наличие отека в виде пелерины бывает чрезвычайно редко при болезни Ходжкина. Рентгенологическое изображение медиастинальных ганглиозных детерминаций показывает одностороннее или двустороннее расширение сосудистой ножки (изображение в виде фабричной трубы). По мере эволюции, внешний контур становится выпуклым (псевдоаневризмальный аспект), а иногда, полициклическим или волнообразным.
Абдоминальная аденопатия, выявляемая при помощи лимфографического исследования, встречается часто в течение эволюции болезни Ходжкина. Диссеминация поражений невидимому сгруппирована на парааортальных желазах и на железах, находящихся на разветвлениях аорты, причем мезентериальные и перицекальные узлы по-видимому затрагиваются в меньшей степени. Такое распространение имеет значение для разграничения иррадиационных полей. Абдоминальные аденопатии могут быть немыми с клинической точки зрения или вызывать компрессионные явления на воротной или полой вене, а также и синдромы заворота кишек.

Особое место в эволюции болезни Ходжкина занимает селезенка. Она входит в группу лимфатических органов, но ее затронутость близко предшествует гепатической диссеминации патологического процесса. Клиническое проявление ходжкинской спленической детерминации — объемное увеличение этого органа. Оданко следует подчеркнуть, что клиническое определение объема селезенки не соответствует действительному объему, так что необходимо производить добавочные исследования, как например сцинтиграмму. Наиболее точной эксплорацией является однако эксплоративная лапаротомия с спленектомией.
В течение, болезнь Ходжкина затрагивает, кроме лимфатических, и другие органы.
Легочные детерминации, появляющиеся как первичное проявление лишь в исключительных случаях, возникают часто в течение болезни Ходжкина. Иногда, паренхиматозное легочное поражение тесно связано с трахеобронхиальными лимфатическими железами, увеличенными в объеме, когда речь идет о диссеминации per continuitatem. В других случаях появляются туморальные затемнения, единичные или множественые, на расстоянии от медиастинальных узлов, имеющие вид гематогенных метастаз. Эти затемнения имеют в большинстве случаев неясные очертания и ассоциируются также с диффузными инфильтратами. Легочные поражения могут детерминировать бронхиальные компрессии, ведущие иногда к более или менее широким ателектазам.
Костные детерминации болезни Ходжкина наблюдаются сравнительно часто. При вскрытиях констатировалось наличие поражений на этом уровне приблизительно в 50% случаев, но клинические проявления бывают сравнительно редко. У больного появляются боли на уровне затронутой кости или костей. В иных случаях, эти поражения могут возникать непосредственно благодаря неврологическим осложнениям в результате провала костей.

Костные локализации могут происходить на любом уровне, проявляя все же некоторое предпочтение к широким костям (позвонки, кости таза, ребра, грудная кость).
Рентгенологически, костные детерминации при болезни Ходжкина выступают либо как гистологические поражения, которые ведут к тассированиям позвонков или к склеротическим поражениям с ростом костной плотности, либо как смешанные поражения.
Медуллярные детерминации болезни Ходжкина встречаются сравнительно часто у больных в застарелой стадии болезни. Обычно такие детерминации не имеют соответствующих клинических проявлений а выявляются при помощи костномозговых биопсий.

Кожные детерминации болезни Ходжкина бывают чаще всего результатом туморальной инвазии от низлежащих лимфатических желез. Они могут проявляться в виде диффузных кожных инфильтратов, туморальных образований или глубоких изъязвлений.
Детерминации нервной системы могут принимать самые разнообразные формы. Туморальные инфильтрации происходят на любом уровне центральной или периферической нервной системы. Внутричерепные инфильтрации проявляются признаками внутричерепной гипертензии, а также и различными клиническими признаками, в зависимости от места и величины поражения. Инфильтрации спинного мозга могут вызывать различные явления, от простых болей по нервным трактам и до параплегии.
Гепатические детерминации болезни Хожкина чрезвычайно опасны. Они происходят вслед за захватом селезенки и проявляются клинически увеличением объема этого органа, который становится иногда болезненным. Одним из постоянных и ранних признаков гепатической затронутости является рост сывороточной щелочной фосфатазы. Несомненный диагноз ставится на основе гепатической биопсии.
Ходжкинский процесс может также поражать гастро-интестинальный тракт, почки, грудную железу и т.д.

Кроме клинических признаков локализации, болезнь Ходжкина может представлять ряд общих признаков.
Лихорадка при болезни Ходжкина является частым признаком, имеющим важное диагностическое значение. Она может появляться в любой момент эволюции болезни и принимать различные формы. Наиболее известной является лихорадка волнообразного типа, которая носит также название лихорадки типа Pel-Ebstein. Она проявляется фебрильными периодами, чередующимися с периодами нормальной температуры. Длительность периода варьирует от одного больного к другому — между несколькими днями и| несколькими неделями. Однако встречаются и лихорадки возвратного типа, непрерывные или наоборот, прерывистые. Часто у больных бывает лишь вечерная субфебрильность, которую трудно диагностицировать и которую долгое время принимают за туберкулезную инфекцию.

Потеря веса тела при болезни Ходжкина без видимой причины, превышающая 10% веса больного имеет значение для эволюции и прогноза. Иногда эта потеря настолько значительная, что принимает вид кахексии. В запущенных случаях, расстройство питания усугубляется и специфическим лечением, вызывающим иногда значительные диггестивные нарушения.
Потение. Больной с болезнью Ходжкина жалуется на обильные потения, генерализированные или локализированные главным образом в верхней части тела. Эти потения усиливаются особенно ночью.
Кожный прурит — симптом, появляющийся приблизительно у 20% больных с болезнью Ходжкина. Иногда он не сопровождается явной аденопатией, так что больного лечат от различных дерматологических заболеваний. Прурит при болезни Ходжкина проявляет устойчивость к обыкновенным лечениям, ведет к чесательным поражениям, гиперкератозу и вторичным кожным инфекциям. Этот прурит обостряется ночью, причиняя упорные бессоницы с физическим и психическим истощением.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лимфогранулематоз
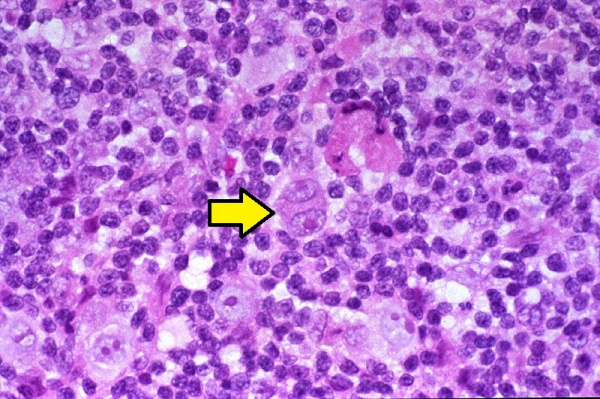
Лимфогранулематоз - злокачественная гиперплазия лимфоидной ткани, характерным признаком которой является образование гранулем с клетками Березовского-Штернберга. Для лимфогранулематоза специфично увеличение различных групп лимфатических узлов (чаще нижнечелюстных, надключичных, медиастинальных), увеличение селезенки, субфебрилитет, общая слабость, похудание. С целью верификации диагноза осуществляется биопсия лимфоузлов, диагностические операции (торакоскопия, лапароскопия), рентгенография грудной клетки, УЗИ, КТ, биопсия костного мозга. В лечебных целях при лимфогранулематозе проводится полихимиотерапия, облучение пораженных лимфоузлов, спленэктомия.
Общие сведения
Лимфогранулематоз (ЛГМ) – лимфопролиферативное заболевание, протекающее с образованием специфических полиморфно-клеточных гранулем в пораженных органах (лимфоузлах, селезенке и др.). По имени автора, впервые описавшего признаки заболевания и предложившего выделить его в самостоятельную форму, лимфогранулематоз также называют болезнью Ходжкина, или ходжкинской лимфомой. Средний показатель заболеваемости лимфогранулематозом составляет 2,2 случая на 100 тыс. населения. Среди заболевших преобладают молодые люди в возрасте 20-30 лет; второй пик заболеваемости приходится на возраст старше 60 лет. У мужчин болезнь Ходжкина развивается в 1,5-2 раза чаще, чем у женщин. В структуре гемобластозов лимфогранулематозу отводится втрое место по частоте возникновения после лейкемии.

Причины лимфогранулематоза
Этиология лимфогранулематоза до настоящего времени не выяснена. На сегодняшний день в числе основных рассматриваются вирусная, наследственная и иммунная теории генеза болезни Ходжкина, однако ни одна из них не может считаться исчерпывающей и общепризнанной. В пользу возможного вирусного происхождения лимфогранулематоза свидетельствует его частая корреляция с перенесенным инфекционным мононуклеозом и наличием антител к вирусу Эпштейна-Барр. По меньшей мере, в 20% исследуемых клеток Березовского-Штернберга обнаруживается генетический материал вируса Эпштейна-Барр, обладающего иммуносупрессивными свойствами. Также не исключается этиологическое влияние ретровирусов, в т. ч. ВИЧ.
На роль наследственных факторов указывает встречаемость семейной формы лимфогранулематоза и идентификация определенных генетических маркеров данной патологии. Согласно иммунологической теории, имеется вероятность трансплацентарного переноса материнских лимфоцитов в организм плода с последующим развитием иммунопатологической реакции. Не исключается этиологическое значение мутагенных факторов - токсических веществ, ионизирующего излучения, лекарственных препаратов и других в провоцировании лимфогранулематоза.
Предполагается, что развитие лимфогранулематоза становится возможным в условиях Т-клеточного иммунодефицита, о чем свидетельствует снижение всех звеньев клеточного иммунитета, нарушение соотношения Т-хелперов и Т-супрессоров. Главным морфологическим признаком злокачественной пролиферации при лимфогранулематозе (в отличие от неходжкинских лимфом и лимфолейкоза) служит присутствие в лимфатической ткани гигантских многоядерных клеток, получивших название клеток Березовского-Рид-Штернберга и их предстадий – одноядерных клеток Ходжкина. Кроме них опухолевый субстрат содержит поликлональные Т-лимфоциты, тканевые гистиоциты, плазматические клетки и эозинофилы. При лимфогранулематозе опухоль развивается уницентрически - из одного очага, чаще в шейных, надключичных, медиастинальных лимфатических узлах. Однако возможность последующего метастазирования обусловливает возникновение характерных изменений в легких, ЖКТ, почках, костном мозге.
Классификация лимфогранулематоза
В гематологии различают изолированную (локальную) форму лимфогранулематоза, при которой поражается одна группа лимфоузлов, и генерализованную – со злокачественной пролиферацией в селезенке, печени, желудке, легких, коже. По локализационному признаку выделяется периферическая, медиастинальная, легочная, абдоминальная, желудочно-кишечная, кожная, костная, нервная формы болезни Ходжкина.
В зависимости от скорости развития патологического процесса лимфогранулематоз может иметь острое течение (несколько месяцев от начальной до терминальной стадии) и хроническое течение (затяжное, многолетнее с чередованием циклов обострений и ремиссий).
На основании морфологического исследования опухоли и количественного соотношения различных клеточных элементов выделяют 4 гистологические формы лимфогранулематоза:
- лимфогистиоцитарную, или лимфоидное преобладание
- нодулярно-склеротическую, или нодулярный склероз
- смешанно-клеточную
- лимфоидное истощение
В основу клинической классификации лимфогранулематоза положен критерий распространенности опухолевого процесса; в соответствии с ним развитие болезни Ходжкина проходит 4 стадии:
I стадия (локальная) – поражена одна группа лимфоузлов (I) либо один экстралимфатический орган (IE).
II стадия (регионарная) - поражены две или более группы лимфатических узлов, расположенных с одной стороны диафрагмы (II) либо один экстралимфатический орган и его регионарные лимфоузлы (IIE).
III стадия (генерализованная) – пораженные лимфоузлы расположены с обеих сторон диафрагмы (III). Дополнительно может поражаться один экстралимфатический орган (IIIE), селезенка (IIIS) либо они вместе (IIIE + IIIS).
IV стадия (диссеминированная) – поражение затрагивает один или несколько экстралимфатических органов (легкие, плевру, костный мозг, печень, почки, ЖКТ и др.) с одновременным поражением лимфоузлов или без него.
Для обозначения наличия или отсутствия общих симптомов лимфогранулематоза на протяжении последних 6 месяцев (лихорадки, ночной потливости, похудания) к цифре, обозначающей стадию болезни, добавляются буквы А или В соответственно.
Симптомы лимфогранулематоза
К числу характерных для лимфогранулематоза симптомокомплексов относятся интоксикация, увеличение лимфатических узлов и возникновение экстранодальных очагов. Часто заболевание начинается с неспецифических симптомов – периодической лихорадки с температурными пиками до 39°С, ночной потливости, слабости, похудания, кожного зуда.
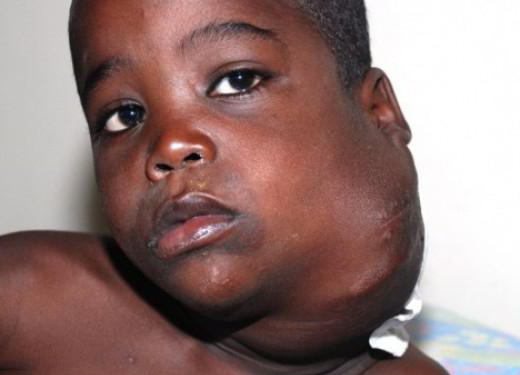
Нередко первым «вестником» лимфогранулематоза служит увеличение доступных для пальпации лимфоузлов, которые больные обнаруживают у себя самостоятельно. Чаще это шейные, надключичные лимфатические узлы; реже - подмышечные, бедренные, паховые. Периферические лимфоузлы плотные, безболезненные, подвижные, не спаяны между собой, с кожей и окружающими тканями; обычно тянутся в виде цепочки.
У 15-20% пациентов лимфогранулематоз дебютирует с увеличения лимфоузлов средостения. При поражении медиастинальных лимфоузлов первыми клиническими признаками болезни Ходжкина могут служить дисфагия, сухой кашель, одышка, синдром ВПВ. Если опухолевый процесс затрагивает забрюшинные и мезентериальные лимфоузлы, возникают абдоминальные боли, отеки нижних конечностей.
Лимфома ЦНС
Лимфома центральной нервной системы — редкое новообразование, поражающее ткани головного и спинного мозга, заднюю стенку глаза. Клиническая картина зависит от локализации процесса, включает общемозговые симптомы, парезы, нарушения координации, расстройства зрения. Диагностика осуществляется с применением методов нейровизуализации, анализа спинномозговой жидкости, гистологического исследования биоптата. В лечении активно используется терапия химиопрепаратами, облучение мозга и их сочетание. При одиночном характере опухоли возможно нейрохирургическое вмешательство.
МКБ-10


Лимфома ЦНС впервые выделена в отдельную нозологию в 1974 г. Относится к злокачественным новообразованиям, составляет около 4% опухолей центральных органов нервной системы. По статистическим данным, распространенность патологии находится на уровне 0,5-0,75 случая на 100 тысяч пациентов. Последнее время наблюдается увеличение заболеваемости, связанное с ростом иммуносупрессивных состояний. Риск возникновения лимфомы ЦНС у больных СПИДом составляет 4-6%, при врожденном иммунодефиците — 4%. Средний возраст заболевших среди иммунокомпетентных лиц — 62 года. Возрастная медиана у пациентов с врожденным иммунодефицитом составляет 10 лет. Гендерная предрасположенность не наблюдается.

Причины
Этиология возникающих в ЦНС лимфом не определена. У иммунокомпрометированных пациентов выявляют следы вируса Эпштейна-Барр и герпеса VI типа, также характерных для лимфоидных опухолей другой локализации. Однако роль данных вирусов в возникновении заболевания не доказана. Ведется дальнейший поиск триггеров, обуславливающих появление патологических, активно делящихся лимфоцитов. Среди установленных факторов риска выделяют следующие иммуносупрессивные состояния:
- Наследственные иммунодефициты: синдром Луи-Бар, синдром Вискотта–Олдрича, селективный дефицита Ig A и другие.
- ВИЧ-инфекция: у больных поражается Т-клеточная составляющая иммунитета.
- Аутоиммунная патология: системная красная волчанка, ревматоидный артрит.
- Состояния после трансплантации: иммуносупрессия создается медикаментозно для предотвращения реакции отторжения трансплантата.
Патогенез
Большинство лимфом ЦНС являются экстранодулярными, первично развивающимися в церебральных тканях без предварительного образования в лимфатическом узле. С целью объяснения их возникновения в нервной ткани, не имеющей лимфоидных образований, были выдвинуты 2 гипотезы. Первая предполагает проникновение лимфоцитов в мозговые структуры под действием неких триггеров, которыми могут служить вирусные инфекции. Попадая в нервные структуры, лимфоциты изменяют свои свойства и дают начало патологическому клеточному клону. Вторая гипотеза предполагает формирование опухолевого лимфоцитарного клона в отдалении, с последующей миграцией в ЦНС.
90% лимфом ЦНС состоят из трансформированных В-лимфоцитов. В большинстве случаев предшественниками опухолевых клеток являются В-лимфоциты герминогенного центра, реже — постгерминогенные активированные лимфоциты. В ряде случаев патологические лимфоциты пропитывают стенки церебральных сосудов, давая картину васкулита.

Классификация
Единая классификация лимфом ЦНС не разработана. В современной клинической нейроонкологии новообразования разделяют морфологически, по характеру распространения и расположению.
- По иммунофенотипу подавляющее большинство образований представляют собой неходжкинские лимфомы. Лимфома Ходжкина, лимфобластные и Т-клеточные лимфомы наблюдаются значительно реже.
- По распространенности процесса в ЦНС образования могут быть одиночными, инфильтративными и множественными.
- По локализации различают церебральные и спинномозговые лимфомы. Первые составляют подавляющее большинство и классифицируются на полушарные, лептоменингеальные, лимфомы мозолистого тела. Поражения спинного мозга составляют менее 1%.
Симптомы лимфомы ЦНС
Клиническими проявлениями выступают неспецифические общемозговые и очаговые симптомы. У большинства больных заболевание манифестирует признаками поражения ЦНС в виде головных болей, психоневрологических изменений, сонливости и расстройств сознания. Возможны когнитивные нарушения, дискоординация. Эписиндром возникает в 10% случаев. У трети больных отмечаются симптомы интракраниальной гипертензии: интенсивные цефалгии, тошнота, чувство «тяжести» на глазах. Расположение очагов в задних отделах глазного яблока сопровождается зрительной дисфункцией, экзофтальмом, офтальмоплегией.
Спинномозговая форма проявляется мышечной слабостью, выпадением двигательной функции с последующим присоединением сенсорных нарушений и болевого синдрома. Лептоменингеальное поражение протекает с сенсомоторными расстройствами лицевой области, корешковым синдромом с локализацией в люмбосакральном отделе. Наблюдается нижний парапарез, расстройство мочеиспускания, гидроцефалия. Типичные для лимфом другой локализации подъемы температуры тела, потливость, снижение массы тела не наблюдаются.
Осложнения
Являясь объемным образованием, лимфома ЦНС по мере роста приводит к масс-эфекту с повышением ликворного давления и гидроцефалией. Последняя опасна дислокацией мозга с ущемлением его тканей. Локализуясь по ходу мозговых сосудов и прорастая их, опухоль может приводить к нарушению целостности сосудистой стенки и геморрагическому инсульту. Возможна диссеминация опухолевых клеток с образованием вторичных очагов в ЦНС.
Диагностика
Выявление общемозговых симптомов и очаговых выпадений в неврологическом статусе позволяет врачу-неврологу заподозрить новообразование ЦНС и его предположительную локализацию. Подтверждение диагноза возможно по результатам нейровизуализирующих обследований, для верификации опухоли требуется морфологическое исследование. В перечень необходимых обследований при подозрении на лимфому входит:
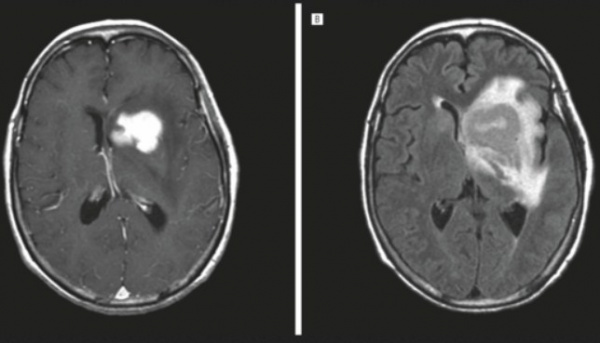
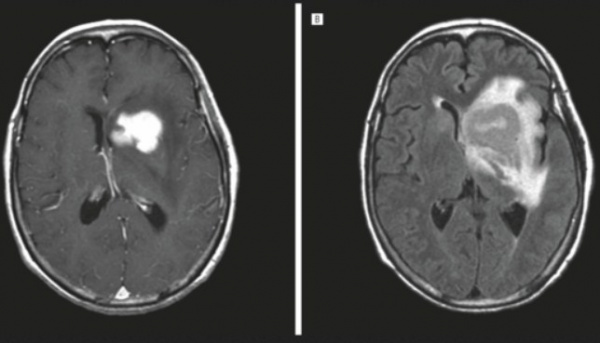
- Нейровизуализация. Церебральная КТ или МРТ позволяют оценить размер и расположение новообразования, степень дислокации серединных структур. В пользу лимфомы ЦНС говорит многоочаговость процесса, кольцевидное контрастирование, значительный перифокальный отек.
- Офтальмологическое обследование. Необходимо больным, имеющим зрительные расстройства. Выявляет экзофтальм, повышенное внутриглазное давление, застойные явления при офтальмоскопии.
- КТ всего тела. Необходимо для поиска первичного очага, локализующегося вне ЦНС. Его обнаружение свидетельствует о вторичном характере мозговой лимфомы.
- Исследование цереброспинальной жидкости. Забор материала производиться путем спинномозговой пункции. В половине случаев в ликворе определяется повышение белка, плеоцитоз с большим количеством реактивных лимфоцитов, наличием опухолевых клеточных элементов.
- Гистологическое исследование. Забор тканей опухоли предпочтительно производить путем стереотаксической биопсии, позволяющей минимизировать опасность диссеминации. При микроскопии типичная цитологическая картина представлена скоплением патологически трансформированных лимфоидных клеток со светлыми ядрами, окруженных зрелыми лимфоцитами. Иммунофенотипирование лимфомы ЦНС позволяет установить ее гистологический тип, степень зрелости клеток, спрогнозировать развитие заболевания.
Дифференциальная диагностика
Необходимо дифференцировать лимфому ЦНС с другими объемными образованиями:
- глиобластомой;
- абсцессом;
- церебральными метастазами.
Дифференцировка осуществляется по характерным особенностям МРТ. Для глиобластомы типичны некротические очаги центральной локализации, отсутствующие у лимфомы. С целью исключения метастатического характера новообразования производится поиск первичной опухоли экстраневральной локализации. Церебральный абсцесс характеризуется четким контуром. Лимфому ЦНС следует также отличать от нейросаркоидоза, лейкоэнцефалопатии, демиелинизирующих заболеваний, в пользу которых будет свидетельствовать диффузно-многоочаговый характер поражения.

Лечение лимфомы ЦНС
Консервативная терапия
Лимфомы чувствительны к химиотерапии и облучению. Текущие рекомендации по лечению основаны на нескольких проспективных исследованиях, однако в связи с редкой встречаемостью опухоли последние имеют небольшой размер выборки. Терапия осуществляется индивидуально в соответствии с характером поражения, возрастом пациента, преморбидным фоном. К наиболее популярным методикам относятся:
- Монотерапия цитостатиками. Проводится одним цитостатическим препаратом. Приводит к полной ремиссии у 30-40% больных. Побочными эффектами выступает почечная, печеночная недостаточность, гематологические нарушения, пневмонит.
- Комбинированная химиотерапия. Применение сочетания двух цитостатиков, способных проникать через гематоэнцефалический барьер, дает лучший ответ на терапию. К недостаткам метода относится его высокая токсичность.
- Лучевая терапия. Фракционное облучение мозга у большинства больных приводит к быстрой ремиссии. Однако, характерно раннее возникновение рецидивов. Средняя продолжительность жизни пациентов составляет 1-1,5 года.
- Сочетанная терапия. Лечение включает химио- и радиотерапию. Данное сочетание позволяет продлить жизнь пациента, но обладает высокой нейротоксичностью, приводящей к лейкоэнцефалопатии с кортикальной атрофией. В таких случаях наблюдаются тяжелые когнитивные нарушения, нарушения походки, недержание мочи, возникает необходимость ухода за больным.
Хирургическое лечение
Резекция может улучшить выживаемость без прогрессирования у пациентов с одиночными поражениями. Диффузное прорастание лимфомы ЦНС в окружающие ткани, ее локализация в глубинных церебральных структурах делает нейрохирургическое лечение малоэффективным. Оперативное вмешательство может способствовать распространению опухолевых лимфоцитов с возникновением множественных рецидивов. Медиана выживаемости таких больных после оперативного лечения без применения других методов не превышает 4 месяца.
Экспериментальное лечение
Возможно применение иммунотерапии ингибиторами контрольных точек. В современной нейроонкологии рассматривается использование препаратов, препятствующих передаче сигналов В-клеточного рецептора и таким образом влияющих на пролиферацию клеток лимфомы, Препараты первой группы были связаны со значительной токсичностью у некоторых пациентов. Пришедшие им на смену средства менее токсичны, но и менее активны. В настоящее время ведется поиск способов повышения их активности.
Прогноз и профилактика
Лимфома ЦНС представляет собой высокозлокачественное новообразование со средней выживаемостью от недель до месяцев, если лечение является только симптоматическим. При противоопухолевой терапии 5-летняя выживаемость составляет 31%. Пожилой возраст, плохое клиническое состояние, повышенный уровень белка в спинномозговой жидкости, вовлечение глубоких церебральных отделов, спинальное поражение связаны с более неблагоприятным прогнозом. Профилактика сводится к предупреждению и своевременному лечению приводящих к иммунодефициту заболеваний.
1. Первичные лимфопролиферативные заболевания центральной нервной системы/ Губкин А.В., Звонков Е.Е., Кременецкая В.А. и др.// Клиническая онкогематология. - 2008. - 4(1).
2. Современные представления об этиологии, патогенезе, диагностике и методах лечения первичной диффузной В-клеточной крупноклеточной лимфомы центральной нервной системы/ С.В. Волошин, Ю.А. Криволапов, А.В. Шмидт, В.А. Шуваев, М.С. Фоминых, К.М. Абдулкадыров// Онкогематология. - 2013. - 2.
3. The Diagnosis and Treatment of Primary CNS Lymphoma/ von Baumgarten L, Illerhaus G, Korfel A, Schlegel U, Deckert M, Dreyling M.// Deutsches Arzteblatt international. - 2018. - 115(25).
4. Primary CNS Lymphoma/ Grommes, C., DeAngelis, L. M.// Journal of clinical oncology : official journal of the American Society of Clinical Oncology. - 2017. - 35(21).
Клиника болезни Ходжкина и нарушения иммунитета при ней
В большинстве случаев клиническая картина болезни Ходжкина очевидна. Больной случайно замечает у себя припухший болезненный лимфатический узел на шее или в другом месте, и биопсия подтверждает диагноз. Места первичного поражения включают лимфатические узлы шеи (70% всех случаев), подмышечной (25%) и паховой областей (10%). Как правило, лимфатические узлы растут медленно, и обычно их увеличение видно на рентгенограммах, полученных за месяцы или за годы до того, как рост будет замечен самим больным.
Описаны случаи очень быстрого роста лимфатических узлов, и иногда они становятся такими же болезненными, как при инфекциях верхних дыхательных путей. При этих инфекциях размеры лимфатических узлов сильно варьируют, и врач может предположить всего лишь наличие воспалительного процесса.
У 25% больных при осмотре присутствует конституциональная симптоматика. Наиболее часто возникает лихорадочное состояние с обычно невысокой температурой, но в отдельных случаях повышение температуры, особенно к вечеру, может достигать 40 °С, и к утру температура понижается.
На поздних стадиях болезни могут развиваться приступы лихорадки, продолжительностью 1-2 недели (лихорадка Пель-Эбштейна), однако это наблюдается достаточно редко и нехарактерно для болезни Ходжкина. По ночам могут наступать такие приступы потливости, что больные просыпаются. Вообще, потливость наблюдается у многих здоровых людей, и поэтому данный симптом не является определяющим. Поздние стадии болезни или наличие крупной опухоли связаны с потерей веса.
Важными с клинической точки зрения представляются все три симптома (лихорадочное состояние, потливость, и более чем 10%-я потеря в весе), поскольку случаи, при которых проявляются один или несколько из них, характеризуются плохим прогнозом.

У 5-10% больных при осмотре обнаруживается распространенный прурит, однако у многих он развивается при рецидиве болезни. В тяжелых случаях этот недуг доставляет больному много беспокойств: при расчесах кожа покрывается струпьями, особенно в ночное время. Причины развития прурита неизвестны. При успешном лечении этот симптом проходит. Для очень небольшой части больных (2-5%) характерно развитие болей в пораженных лимфатических узлах при употреблении алкоголя.
Боли имеют ноющий или пульсирующий характер, возникают в первые минуты после приема алкоголя и продолжаются от нескольких минут до часа. Их развитие связано с вовлечением в патологический процесс средостенных лимфатических узлов (нодулярный склероз).
К числу других редких системных особенностей болезни Ходжкина относится аутоиммунная гемолитическая анемия (хотя обычно антиглобулиновый тест в отсутствие гемолиза оказывается положительным) и иммунная тромбоцитопения. Могут наблюдаться различные эритематозные кожные высыпания, такие как эритродермия, мультиформная эритема, повреждения псориазного типа и буллезная сыпь
Увеличение лимфатических узлов иногда приводит к развитию симптоматики, связанной с компрессией. Это отек конечности и боли, обусловленные ущемлением нервных окончаний; кашель, стридулезное дыхание или обструкция верхней полой вены из-за процесса в средостении; обструкция нижней полой вены или мочеточников парааортальными лимфатическими узлами и обтурационная желтуха, связанная с поражением лимфатических узлов в области ворот печени.
Увеличение размеров внутренних лимфатических узлов молочной железы может привести к расширению грудной стенки в области грудины. В противоположность лимфомам неходжкинского типа, миндалины и кольцо Вальдейера затрагиваются редко. Если это все же происходит, то связано с поражением верхних шейных лимфатических узлов.
Иногда при болезни Ходжкина обнаруживаются поражения легких. Дифференциальную диагностику с инфекционными процессами и бронхиальными опухолями проводят по данным анализа бронхолегочного конденсата и биопсии. Эндобронхиальная форма болезни Ходжкина встречается в крайне редких случаях. Для нее характерны стридор и кровохарканье. Гораздо более часто инфильтрация легкого происходит при непосредственном распространении опухоли от лимфатических узлов корня легкого или средостения.
При рентгенографическом обследовании грудной клетки, которое проводится при болезни Ходжкина, узелки в легком легко пропустить. Поэтому если при постановке диагноза возникают затруднения, то больному полезно назначить КТ-обследование. Инфильтрация плевры обычно проявляется в виде выпота, и почти всегда связана с поражением средостения и легкого. При обширных поражениях средостения, плевральный выпот может быть вызван обструкцией лимфатических протоков, а не инвазией опухоли. С этим же бывает связан хилоторакс.
Диагноз инфильтрации плевры можно надежно поставить только сделав биопсию или проведя КТ, при которой в плевре или в легком можно заметить узелки опухоли. Цитологический анализ обычно не дает результатов, поскольку RS-клетки редко обнаруживаются.
Примерно у 5% больных при осмотре выявляется поражение костного мозга. Почти всегда оно связано с распространением болезни Ходжкина и с конституционными симптомами. Диагноз ставится по результатам биопсии. У больных на ранней стадии заболевания лишь очень небольшое количество биоптатов при анализе дают положительные результаты, но на поздних стадиях болезни данные обычного анализа крови могут свидетельствовать о поражении костного мозга.
Последнее более вероятно, если по результатам анализа обнаружена анемия, тромбоцитопения или лейкопения. Поскольку при болезни Ходжкина поражение костного мозга носит очаговый характер, результаты анализа биоптатов часто оказываются отрицательными.
Иногда при болезни Ходжкина отмечаются локальные поражения костей за счет прямого распространения опухоли от пораженных лимфатических узлов или при ее метастазирова-нии (обычно в этом случае опухоль распространяется повсюду). Это характерно для нодулярного склероза. Больные жалуются на боли, при обследовании в сыворотке обнаруживается повышенный уровень щелочной фосфатазы, на рентгенограммах видны повреждения остеобластного или литического характера, и изотопное сканирование костей дает положительный результат.
Наличие отдельных повреждений в костях не обязательно должно свидетельствовать о IV стадии болезни (т. е. когда поражение не ограничено лимфатическими узлами), и при применении средств местной терапии больных можно вылечить с хорошим прогнозом.
Инфильтрация кожи и подкожной клетчатки при первичном осмотре обнаруживаются редко, но могут наблюдаться в участках, расположенных над лимфатическими узлами, или вдоль путей оттока лимфы. Это особенно проявляется при остром течении болезни. Узелки опухоли обычно безболезненные, но могут изъязвляться. Повреждения подкожной клетчатки могут быть заметны на груди. При первичной болезни Ходжкина крайне редко наблюдаются поражения покровной ткани.
Если при болезни Ходжкина происходит поражение центральной нервной системы (ЦНС), то обычно оно затрагивает спинной мозг. Это наблюдается в редких случаях и, как правило вызвано увеличением размеров лимфатических узлов, сужающих позвоночное отверстие, что служит причиной ущемления нервных окончаний. Клинически оно проявляется болями, парестезиями или компрессией спинного мозга. При этом необходимо неотложное медицинское вмешательство, из-за серьезного риска развития параплегии. Если при осмотре появилось подозрение на повреждение спинного мозга, то обычно после ламинэктомии проводят гистологическое исследование с целью постановки диагноза.
Для лечения больному назначают курс лучевой терапии. В случаях когда диагноз уже поставлен, обычно лечение проводят методом лучевой терапии и назначают стероиды. Компрессия спинного мозга может носить локальный характер, что не является показанием к использованию химиотерапии. В редких случаях при болезни Ходжкина обнаруживается распространение патологического процесса на паутинную и мягкую оболочки мозга. При этом развивается клинический синдром базилярного злокачественного менингита, при котором наступает паралич черепных нервов, или проявляются признаки повышения внутричерепного давления.
При болезни Ходжкина кишечник поражается редко, и при постановке диагноза нужно проявлять максимум внимания, поскольку гораздо чаще приходится иметь дело с неходжкинскими лимфомами органов желудочно-кишечного тракта. Тем не менее известны отдельные случаи поражения пищевода, желудка, а также тонкого и толстого кишечника. Эти опухоли не отличаются от других, образующихся обычно в тех же местах. Когда болезнь поражает тонкий кишечник, повреждение обычно развивается на конце подвздошной кишки, что может вызвать развитие синдрома мальабсорбции.
Поражение мочепроводящих путей редко проявляется клинически, и часто вследствие развившегося гидронефроза наблюдается сдавление мочеточника. Инфильтрация почки опухолью клинически проявляется лишь в крайне редких случаях болезни Ходжкина. Столь же редко наблюдаются случаи нефротического синдрома, связанные или с гломерулонефритом, развивающимся по иммунокомплексному механизму, или со сдавлением опухолью почечных вен.
Болезнь Ходжкина может сопровождаться развитием паранеопластических синдромов. При этом у больных со стороны ЦНС может развиваться прогрессирующая мультифокальная лейкоэнцефалопатия. Это тяжелое демиелинизирующее заболевание, которое заканчивается смертельным исходом. Сейчас известно, что оно вызывается паповавирусом. У больных развивается деменция, наступает потеря ориентации, и образуются очаговые поражения мозга, вызывающие кому и приводящие к смерти.
Развитие дисфункции мозжечка, обусловленной разрушением клеток Пуркинье в черве этой структуры мозга, приводит к прогрессирующей атаксии, особенно к ее мозжечковой форме. При лечении болезни Ходжкина функция мозжечка не восстанавливается. Чаще, чем это можно было ожидать, исходя из статистических данных, при болезни Ходжкина развивается синдром Гийена-Барре. В головном мозге также развивается сегментный грануломатозный ангиит. Это заболевание может вылечиваться методами, которые используются при лечения болезни Ходжкина, и, вероятно, его возникновение связано с попаданием вируса Varicella Zoster.

Нарушения иммунитета при болезни Ходжкина
У больных с распространенной формой болезни Ходжкина даже до начала лечения защита организма от инфекций нарушена. В результате лечения методами лучевой и химиотерапии происходит еще большее ослабление защитных механизмов. При распространенном заболевании отмечено подавление реакции замедленной гиперчувствительности по отношению к различным антигенам, например к туберкулину, Candida, антигену эпидемического паротита и к гистоплазмину.
При болезни Ходжкина у больных развивается чувствительность к оппортунистическим инфекциям. Это бактериальные инфекции, вызываемые Pseudomonas и туберкулезной палочкой, грибковые (Candida и Aspergillus) и вирусные (герпес зостер и герпес симплекс). Чувствительность ко всем этим заболеваниям, вероятно, связана с подавлением клеточного иммунитета (CMI).
Чем глубже зашла болезнь, тем больше вероятность утраты иммунореактивности, однако оценка иммунологического статуса организма при обследовании больных с поставленным диагнозом не имеет существенного клинического значения. Степень распространения болезни лучше оценивать более прямыми методами.
Лечение больных на поздних стадиях заболевания с помощью цитостатиков опасно по многим причинам; одна из наиболее важных — дополнительное подавление иммунитета, которое может повлечь за собой смерть больного в результате распространения инфекции.
Видео техники пальпации лимфатических узлов
Неходжкинские лимфомы ( Лимфосаркома )
Неходжкинские лимфомы – опухолевые заболевания лимфатической системы, представленные злокачественными B- и T-клеточными лимфомами. Первичный очаг может возникать в лимфатических узлах либо других органах и в дальнейшем метастазировать лимфогенным или гематогенным путем. Клиника лимфом характеризуется лимфаденопатией, симптомами поражения того или иного органа, лихорадочно-интоксикационным синдромом. Диагностика основывается на клинико-рентгенологических данных, результатах исследования гемограммы, биоптата лимфоузлов и костного мозга. Противоопухолевое лечение включает курсы полихимиотерапии и лучевой терапии.

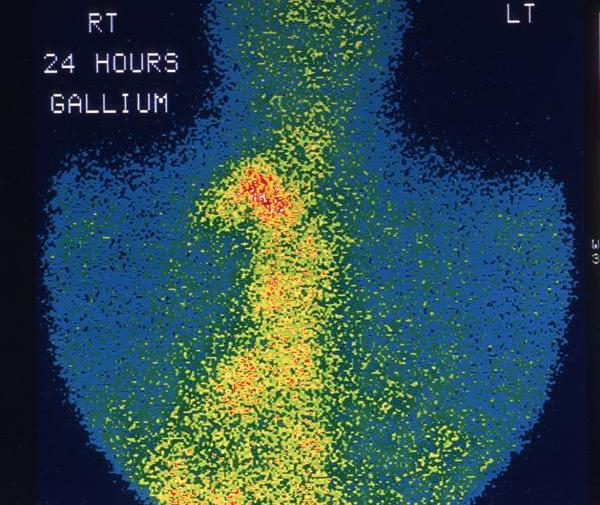
Неходжкинские лимфомы (НХЛ, лимфосаркомы) – различные по морфологии, клиническим признакам и течению злокачественные лимфопролиферативные опухоли, отличные по своим характеристикам от лимфомы Ходжкина (лимфогранулематоза). В зависимости от места возникновения первичного очага гемобластозы делятся на лейкозы (опухолевые поражения костного мозга) и лимфомы (опухоли лимфоидной ткани с первичной внекостномозговой локализацией). На основании отличительных морфологических признаков лимфомы, в свою очередь, подразделяются на ходжкинские и неходжкинские; к числу последних в гематологии относят В- и Т-клеточные лимфомы. Неходжкинские лимфомы встречаются во всех возрастных группах, однако более половины случаев лимфосарком диагностируется у лиц старше 60 лет. Средний показатель заболеваемости среди мужчин составляет 2-7 случая, среди женщин – 1-5 случаев на 100 000 населения. В течение последних лет прослеживается тенденция к прогрессирующему увеличению заболеваемости.

Этиология лимфосарком достоверно неизвестна. Более того, причины лимфом различных гистологических типов и локализаций существенно варьируются. В настоящее время правильнее говорить о факторах риска, повышающих вероятность развития лимфомы, которые на данный момент хорошо изучены. Влияние одних этиофакторов выражено значительно, вклад других в этиологию лимфом весьма несущественен. К такого рода неблагоприятным предпосылкам относятся:
- Инфекции. Наибольшим цитопатогенным эффектом на лимфоидные клетки обладает вирус иммунодефицита человека (ВИЧ), гепатита С, Т-лимфотропный вирус 1 типа. Доказана связь инфицирования вирусом Эпштейна-Барр с развитием лимфомы Беркитта. Известно, что инфекция Helicobacter pylori, ассоциированная с язвенной болезнью желудка, может вызывать развитие лимфомы той же локализации.
- Дефекты иммунитета. Риск возникновения лимфом повышается при врожденных и приобретенных иммунодефицитах (СПИДе, синдроме Вискотта-Олдрича, Луи-Бар, Х-сцепленном лимфопролиферативном синдроме и др.). У пациентов, получающих иммуносупрессивную терапию по поводу трансплантации костного мозга или органов, вероятность развития НХЛ увеличивается в 30-50 раз.
- Сопутствующие заболевания. Повышенный риск заболеваемости НХЛ отмечается среди пациентов с ревматоидным артритом, красной волчанкой, что может быть объяснено как иммунными нарушениями, так и использованием иммуносупрессивных препаратов для лечения данных состояний. Лимфома щитовидной железы обычно развивается на фоне аутоиммунного тиреоидита.
- Токсическое воздействие. Прослеживается причинно-следственная связь между лимфосаркомами и предшествующим контактом с химическими канцерогенами (бензолом, инсектицидами, гербицидами), УФ-излучением, проведением лучевой терапии по поводу онкологического заболевания. Прямое цитопатическое действие оказывают цитостатические препараты, применяемые для химиотерапии.
Патологический лимфогенез инициируется тем или иным онкогенным событием, вызывающим нарушение нормального клеточного цикла. В этом могут быть задействованы два механизма - активация онкогенов либо подавление опухолевых супрессоров (антионкогенов). Опухолевый клон при НХЛ в 90% случаев формируется из В-лимфоцитов, крайне редко – из Т-лимфоцитов, NK- клеток или недифференцированных клеток.
Для различных типов лимфом характерны определенные хромосомные транслокации, которые приводят к подавлению апоптоза, утрате контроля над пролиферацией и дифференцировкой лимфоцитов на любом этапе. Это сопровождается появлением клона бластных клеток в лимфатических органах. Лимфоузлы (периферические, медиастинальные, мезентериальные и др.) увеличиваются в размерах и могут нарушать функцию близлежащих органов. При инфильтрации костного мозга развивается цитопения. Разрастание и метастазирование опухолевой массы сопровождается кахексией.
Лимфосаркомы, первично развивающиеся в лимфоузлах называются нодальными, в других органах (небной и глоточных миндалинах, слюнных железах, желудке, селезенке, кишечнике, головном мозге, легких, коже, щитовидной железе и др.) - экстранодальными. По структуре опухолевой ткани НХЛ делятся на фолликулярные (нодулярные) и диффузные. По темпам прогрессирования лимфомы классифицируются на индолентные (с медленным, относительно благоприятным течением), агрессивные и высоко агрессивные (с бурным развитием и генерализацией). При отсутствии лечения больные с индолентными лимфомами живут в среднем 7 – 10 лет, с агрессивными – от нескольких месяцев до 1,5-2 лет.
Современная классификация насчитывает свыше 30 различных видов лимфосарком. Большая часть опухолей (85%) происходит из В-лимфоцитов (В-клеточные лимфомы), остальные из Т-лимфоцитов (Т-клеточные лимфомы). Внутри этих групп существуют различные подтипы неходжкинских лимфом. Группа В-клеточных опухолей включает:
- диффузную В-крупноклеточную лимфому – самый распространенный гистологический тип лимфосарком (31%). Характеризуется агрессивным ростом, несмотря на это почти в половине случаев поддается полному излечению.
- фолликулярную лимфому – ее частота составляет 22% от числа НХЛ. Течение индолентное, однако возможна трансформация в агрессивную диффузную лимфому. Прогноз 5-летней выживаемости – 60-70%.
- мелкоклеточную лимфоцитарную лимфомуи хронический лимфоцитарный лейкоз – близкие типы НХЛ, на долю которых приходится 7% от их числа. Течение медленное, но плохо поддающееся терапии. Прогноз вариабелен: в одних случаях лимфосаркома развивается в течение 10 лет, в других – на определенном этапе превращается в быстрорастущую лимфому.
- лимфому из мантийных клеток– в структуре НХЛ составляет 6%. Пятилетний рубеж выживаемости преодолевает лишь 20% больных.
- В-клеточные лимфомы из клеток маргинальной зоны – делятся на экстранодальные (могут развиваться в желудке, щитовидной, слюнных, молочных железах), нодальные (развиваются в лимфоузлах), селезеночную (с локализацией в селезенке). Отличаются медленным локальным ростом; на ранних стадиях хорошо поддаются излечению.
- В-клеточную медиастинальную лимфому – встречается редко (в 2% случаев), однако в отличие от других типов поражает преимущественно молодых женщин 30-40 лет. В связи с быстрым ростом вызывает компрессию органов средостения; излечивается в 50% случаев.
- макроглобулинемию Вальденстрема (лимфоплазмоцитарную лимфому) – диагностируется у 1% больных с НХЛ. Характеризуется гиперпродукцией IgM опухолевыми клетками, что приводит к повышению вязкости крови, сосудистым тромбозам, разрывам капилляров. Может иметь как относительно доброкачественное (с выживаемостью до 20 лет), так и скоротечное развитие (с гибелью пациента в течение 1-2 лет).
- волосатоклеточный лейкоз– очень редкий тип лимфомы, встречающийся у лиц пожилого возраста. Течение опухоли медленное, не всегда требующее лечения.
- лимфому Беркитта – на ее долю приходится около 2% НХЛ. В 90% случаев опухоль поражает молодых мужчин до 30 лет. Рост лимфомы Беркитта агрессивный; интенсивная химиотерапия позволяет добиться излечение половины больных.
- лимфому центральной нервной системы – первичное поражение ЦНС может затрагивать головной или спинной мозг. Чаще ассоциируется с ВИЧ-инфекцией. Пятилетняя выживаемость составляет 30%.
Неходжкинские лимфомы Т-клеточного происхождения представлены:
- Т-лимфобластной лимфомой или лейкозом из клеток-предшественников – встречается с частотой 2%. Различаются между собой количеством бластных клеток в костном мозге: при 25% - как лейкоз. Диагностируется преимущественно у молодых людей, средний возраст заболевших – 25 лет. Худший прогноз имеет Т-лимфобластный лейкоз, показатель излечения при котором не превышает 20%.
- периферическими Т-клеточными лимфомами, включающими кожную лимфому (синдром Сезари, грибовидный микоз), ангиоиммунобластную лимфому, экстранодальную лимфому из естественных киллеров, лимфому с энтеропатией, панникулитоподобную лимфому подкожной клетчатки, крупноклеточную анапластическую лимфому. Течение большей части Т-клеточных лимфом быстрое, а исход неблагоприятный.

Симптомы
Варианты клинических проявлений НХЛ сильно варьируются в зависимости от локализации первичного очага, распространенности опухолевого процесса, гистологического типа опухоли и пр. Все проявления лимфосарком укладываются в три синдрома: лимфаденопатии, лихорадки и интоксикации, экстранодального поражения. В большинстве случаев первым признаком НХЛ служит увеличение периферических лимфоузлов. Вначале они остаются эластичными и подвижными, позднее сливаются в обширные конгломераты. Одновременно могут поражаться лимфоузлы одной или многих областей. При образовании свищевых ходов необходимо исключить актиномикоз и туберкулез.
Такие неспецифические симптомы лимфосарком, как лихорадка без очевидных причин, ночная потливость, потеря веса, астения в большинстве случаев указывают на генерализованный характер заболевания. Среди экстранодальных поражений доминируют неходжкинские лимфомы кольца Пирогова-Вальдейера, ЖКТ, головного мозга, реже поражаются молочная железа, кости, паренхима легких и др. органы. Лимфома носоглотки при эндоскопическом исследовании имеет вид опухоли бледно-розового цвета с бугристыми контурами. Часто прорастает верхнечелюстную и решетчатую пазуху, орбиту, вызывая затруднение носового дыхания, ринофонию, снижение слуха, экзофтальм.
Первичная лимфосаркома яичка может иметь гладкую или бугристую поверхность, эластическую или каменистую плотность. В некоторых случаях развивается отек мошонки, изъязвление кожи над опухолью, увеличение пахово-подвздошных лимфоузлов. Лимфомы яичка предрасположены к ранней диссеминации с поражением второго яичка, ЦНС и др.
Лимфома молочной железы при пальпации определяется как четкий опухолевый узел или диффузное уплотнение груди; втяжение соска нехарактерно. При поражении желудка клиническая картина напоминает рак желудка, сопровождаясь болями, тошнотой, потерей аппетита, снижением веса. Абдоминальные лимфосаркомы могут проявлять себя частичной или полной кишечной непроходимостью, перитонитом, синдромом мальабсорбции, болями в животе, асцитом. Лимфома кожи проявляется зудом, узелками и уплотнением красновато-багрового цвета. Первичное поражение ЦНС более характерно для больных СПИДом – течение лимфомы данной локализации сопровождаются очаговой или менингеальной симптоматикой.
Наличие значительной опухолевой массы может вызывать сдавление органов с развитием жизнеугрожащих состояний. При поражении медиастинальных лимфоузлов развивается компрессия пищевода и трахеи, синдром сдавления ВПВ. Увеличенные внутрибрюшные и забрюшинные лимфатические узлы могут вызвать явления кишечной непроходимости, лимфостаза в нижней половине туловища, механической желтухи, компрессии мочеточника. Прорастание стенок желудка или кишечника опасно возникновением кровотечения (в случае аррозии сосудов) или перитонита (при выходе содержимого в брюшную полость). Иммуносупрессия обусловливает подверженность пациентов инфекционным заболеваниям, представляющим угрозу для жизни. Для лимфом высокой степени злокачественности характерно раннее лимфогенное и гематогенное метастазирование в головной и спинной мозг, печень, кости.
Вопросы диагностики неходжкинских лимфом находятся в компетенции онкогематологов. Клиническими критериями лимфосаркомы служат увеличение одной или нескольких групп лимфоузлов, явления интоксикации, экстранодальные поражения. Для подтверждения предполагаемого диагноза необходимо проведение морфологической верификации опухоли и инструментальной диагностики:
- Исследование клеточного субстрата опухоли. Выполняются диагностические операции: пункционная или эксцизионная биопсия лимфоузлов, лапароскопия, торакоскопия, аспирационная пункция костного мозга с последующими иммуногистохимическими, цитологическими, цитогенетическими и другими исследованиями диагностического материала. Кроме диагностики, установление структуры НХЛ важно для выбора тактики лечения и определения прогноза.
- Методы визуализации. Увеличение медиастинальных и внутрибрюшных лимфоузлов обнаруживается с помощью УЗИ средостения, рентгенографии и КТ грудной клетки, брюшной полости. В алгоритм обследования по показаниям входят УЗИ лимфатических узлов, печени, селезенки, молочных желез, щитовидной железы, органов мошонки, гастроскопия. С целью стадирования опухоли проводится МРТ внутренних органов; в выявлении метастазов информативны лимфосцинтиграфия, сцинтиграфия костей.
- Лабораторная диагностика. Направлена на оценку факторов риска и функции внутренних органов при лимфомах различных локализаций. В группе риска производится определение ВИЧ-антигена, анти-HCV. Изменение периферической крови (лимфоцитоз) характерно для лейкемизации. Во всех случаях исследуется биохимический комплекс, включающий печеночные ферменты, ЛДГ, мочевую кислоту, креатинин и др. показатели. Своеобразным онкомаркером НХЛ может служить b2-микроглобулин.
Дифференцировать неходжкинские лимфомы приходится с лимфогранулематозом, метастатическим раком, лимфаденитами, возникающими при туляремии, бруцеллезе, сифилисе, туберкулезе, токсоплазмозе, инфекционном мононуклеозе, гриппе, СКВ и др. При лимфомах конкретных локализаций проводятся консультации профильных специалистов: оториноларинголога, гастроэнтеролога, маммолога и т.д.

Лечение
Варианты лечения неходжкинских лимфом включают оперативный метод, лучевую терапию и химиотерапию. Выбор методики определяется морфологическим типом, распространенностью, локализацией опухоли, сохранностью и возрастом больного. В современной онкогематологии приняты протоколы лечения лимфосарком, базирующиеся на использовании:
- Химиотерапии. Наиболее часто лечение лимфом начинают с курса полихимиотерапии. Этот метод может являться самостоятельным или сочетаться с лучевой терапией. Комбинированная химиолучевая терапия позволяет достичь более длительных ремиссий. Лечение продолжается до достижения полной ремиссии, после чего необходимо проведение еще 2-3 консолидирующих курсов. Возможно включение в циклы лечения гормонотерапии.
- Хирургических вмешательств. Обычно применяется при изолированном поражении какого-либо органа, чаще - ЖКТ. По возможности операции носят радикальный характер – выполняются расширенные и комбинированные резекции. В запущенных случаях, при угрозе перфорации полых органов, кровотечения, непроходимости кишечника могут выполняться циторедуктивные вмешательства. Хирургическое лечение обязательно дополняется химиотерапией.
- Лучевой терапии. В качестве монотерапии лимфом применяется только при локализованных формах и низкой степени злокачественности опухоли. Кроме этого, облучение может быть использовано и в качестве паллиативного метода при невозможности проведения других вариантов лечения.
- Дополнительных схем лечения. Из альтернативных методов хорошо себя зарекомендовала иммунохимиотерапия с применением интерферона, моноклональных антител. С целью консолидации ремиссии применяется трансплантация аутологичного или аллогенного костного мозга и введение периферических стволовых клеток.
Прогноз при неходжкинских лимфомах различен, зависит, главным образом, от гистологического типа опухоли и стадии выявления. При местнораспространенных формах долгосрочная выживаемость в среднем составляет 50-60%, при генерализованных - всего 10-15%. Неблагоприятными прогностическими факторами служат возраст старше 60 лет, III-IV стадии онкопроцесса, вовлечение костного мозга, наличие нескольких экстранодальных очагов. Вместе с тем, современные протоколы ПХТ во многих случаях позволяют добиться долгосрочной ремиссии. Профилактика лимфом коррелирует с известными причинами: рекомендуется избегать инфицирования цитопатогенными вирусами, токсических воздействий, чрезмерной инсоляции. При наличии факторов риска необходимо проходить регулярное обследование.
2. Эпидемиология и биология неходжкинских лимфом/ Хансон К.П., Имянитов Е.Н.// Практическая онкология. – 2004 - Т.5, №3.
4. Современные подходы к терапии неходжкинских лимфом/ Поддубная И. В.// Русский медицинский журнал. – 2011. - №22.
Читайте также:
- Брыжеечные синусы. Правый брыжеечный синус. Левый брыжеечный синус. Топография брыжеечного синуса.
- Как лечить аллергический ринит? Лекарства для лечения аллергического насморка
- Себорейный дерматит под маской пеленочного у новорожденного
- КТ при лейомиоме толстой кишки
- Скорость гибели опухолевых клеток при химиотерапии
