Клиника и диагностика панариция (гнойного воспаления кисти)
Добавил пользователь Евгений Кузнецов Обновлено: 30.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Панариций: причины появления, симптомы, диагностика и способы лечения.
Определение
Панариций — острое гнойное воспаление тканей пальцев верхних и, реже, нижних конечностей. Заболевание считается одним из самых частых в гнойной хирургии и составляет до 46% случаев от всех обращений, потребовавших хирургического лечения в условиях поликлиники.
Причины возникновения панариция
Панариций может образоваться в результате видимой или незаметной микротравмы. В 33% случаев за развитие воспаления ответственны мелкие колотые раны и занозы, в 25% – ссадины и мелкие царапины. Причиной панариция могут стать травмы, полученные во время выполнения маникюра или инъекции, заусенцы, вросший ноготь (из-за особенностей его анатомического строения или неправильного подстригания).
Некоторые химические вещества, попадая на кожу пальцев, оказывают на нее токсическое воздействие, создавая условия для проникновения возбудителей инфекции. Через поврежденную кожу пальца проникают бактерии, которые и вызывают гнойно-воспалительный процесс, – чаще всего речь идет о золотистом стафилококке, реже – о стрептококке, кишечной палочке, протее. Микрофлора в гнойном очаге может быть представлена микробными ассоциациями из трех и более микроорганизмов.

К возникновению панариция предрасполагают сахарный диабет 2 типа, авитаминозы, нарушения кровообращения.
Классификация заболевания
Выделяют поверхностные и глубокие формы панариция.
- костный панариций (острый и хронический),
- сухожильный панариций,
- суставной панариций,
- костно-суставной панариций,
- пандактилит.
Симптомы панариция
Основным симптомом заболевания всегда является интенсивная пульсирующая боль. Иногда боль усиливается в ночные часы и лишает пациента сна, служит признаком необходимости срочного обращения за медицинской помощью и, возможно, проведения операции.
Гнойник может самопроизвольно вскрыться, в этом случае болевой синдром стихает, что создает ложное впечатление улучшения состояния.
Боль сопровождается отеком мягких тканей и покраснением, но при глубоких панарициях покраснение может отсутствовать или быть незначительным. По мере развития воспалительного процесса ограничивается движение в пальце, особенно при глубоких формах с поражением суставов или сухожилий. У пациента могут наблюдаться повышением температуры тела, слабость, недомогание.
Самой легкой формой заболевания считается кожный панариций. Гнойный очаг формируется в толще кожи, под эпидермисом, в то время как остальные ткани не поражены. Образующийся серозный, серозно-геморрагический или гнойный экссудат приводит к отслойке эпидермиса и формированию пузыря. Около 80% случаев кожного панариция регистрируются на ладонной поверхности пальцев.
Одна из самых частых форм заболевания – подкожный панариций, проявляющийся воспалительным процессом в подкожной жировой клетчатке. В 80-90% случаев процесс локализуется на ладонной поверхности дистальной фаланги, чаще I, II и III пальцев руки. Воспаление клетчатки вызывает отек, который сдавливает сосуды и вызывает сильные пульсирующие боли.
Пораженная фаланга становится красной, отечной, горячей. При этой форме температура может повышаться до 38оС.
При подногтевом панариции воспаление развивается под ногтевой пластиной в результате травмы или попадания занозы под ноготь. Пациент испытывает постоянную распирающую боль, усиливающуюся при надавливании на ноготь, палец отекает, становится горячим. Накапливающийся гнойный экссудат может отслоить ноготь. Возможно повышение температуры тела.
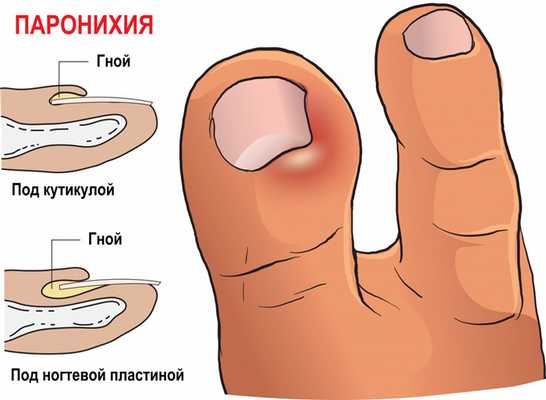
Паронихия – это воспаление околоногтевого валика, которое возникает при его повреждении. Валик становится отечным, гиперемированным, гной скапливается под ногтевым валиком и может просвечивать через кожу.
Сухожильный панариций (гнойный тендовагинит) представляет собой глубокую, тяжелую форму воспалительного процесса, который чаще всего развивается в результате позднего или неэффективного лечения подкожного панариция или как следствие травмы. При сухожильном панариции пациенты отмечают интенсивную дергающую и распирающую боль вдоль всего сухожилия, усиливающуюся при сгибании и разгибании пальца, пассивные движения сильно ограничены. Палец может находиться в вынужденном полусогнутом положении и отекать на всем протяжении, иногда воспаление переходит на кисть и предплечье.
Суставной панариций возникает как следствие прогрессирования подкожного и сухожильного панариция, а также в результате травмы тыльной стороны пальца с первичным повреждением капсулы межфалангового сустава. При суставном панариции воспаляются межфаланговые или пястно-фаланговые суставы, в которых накапливается воспалительный экссудат. В результате палец приобретает колбообразный или веретенообразный вид с максимальным объемом в области сустава. Кожа над суставом становится гладкой, блестящей и гиперемированной. Боль усиливается при попытке совершить любое движение. Длительное течение заболевания чревато разрушением суставных хрящей и распространением процесса на костную ткань.
Костный панариций – это воспалительный процесс, протекающий в костях пальцев. Он возникает в результате перехода инфекции с окружающих тканей на кость или как следствие обширной травмы. Для костного панариция характерна распирающая, пульсирующая боль. При локализации процесса на ногтевой фаланге возникает отек, а фаланга становится похожа на колбу. Кожа сильно гиперемирована, горячая. Появляются признаки общей интоксикации: повышение температуры, озноб, головная боль, слабость. Формирование гнойного свища свидетельствует о развитии хронического панариция.
Наиболее тяжелая гнойная патология пальца – пандактилит. Он характеризуется поражением всех анатомических структур пальца (кожи, клетчатки, сухожилий, костей и суставов) и распространяется минимум на две фаланги.
Пандактилит чаще всего рассматривается как следствие запоздалого/недостаточного лечения других форм панариция или как результат обширной травмы пальца. На всем протяжении воспаления наблюдается отек, палец резко утолщен, имеет багрово-синий цвет, очень болезненный, активные и пассивные движения невозможны. Часто образуются множественные свищи, из которых сочится гнойное отделяемое. Палец принимает вынужденное полусогнутое положение. Наблюдается общая интоксикация, регионарные лимфоузлы увеличены и болезненны. При этой форме очень высок риск потери фаланги или всего пальца.
Диагностика панариция
Диагноз панариция врач может установить на основании клинического осмотра. Рекомендованные обследования:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Панариций
- общий анализ крови;
- При выраженном интоксикационном синдроме проводится электрокардиографическое исследование
При подозрении на панариций необходимо как можно быстрее обратиться к хирургу .
При наличии деструкции костной ткани рекомендована консультация травматолога. Если у пациента с панарицием есть сахарный диабет, то требуется консультация эндокринолога .
Лечение панариция
Панариции лечат хирургическим способом. Объем вмешательства зависит от типа панариция. К общим принципам хирургического лечения панариция относят вскрытие гнойника, удаление гнойно-некротических масс, тщательное очищение (санация) и установка дренажей. Обязательной является антибиотикотерапия.
При кожной форме бывает достаточно надрезать кожу и эвакуировать содержимое, а на дно раны наложить повязку с антибактериальной мазью.
При подкожном панариции в серозной стадии возможно консервативное ведение, но первая проведенная пациентом бессонная ночь считается абсолютным показанием к операции – сильная пульсирующая боль, не дающая спать, является свидетельством нагноения.
При развитии подногтевого панариция удаляют часть пораженного ногтя или весь ноготь целиком. Паронихию можно лечить консервативно, но при появлении гноя эффективно только хирургическое вмешательство.
Сухожильный панариций лечится экстренно, так как сдавление сухожилия экссудатом быстро приводит к некрозу сухожилий. Область воспаления вскрывают с целью эвакуации экссудата, влагалище сухожилия промывают антисептическим раствором.
Лечение суставного панариция требует артротомии – вскрытия полости сустава с последующей эвакуацией содержимого и дренированием. Если суставные поверхности уже разрушены, производится резекция разрушенных суставообразующих частей кости. В редких случаях необходима ампутация пальца.
На начальных стадиях костно-суставного и костного панариция допускается консервативная терапия, но при отсутствии улучшений в течение 1-2 дней требуется операция.
При пандактилите удаляют некротические ткани, возможна даже ампутация пальца или экзартикуляция (удаление периферического отдела пальца по сустав).
Грозным осложнением панариция является развитие флегмоны кисти – острого разлитого гнойного воспаления глубоких или поверхностных тканей кисти, которое быстро распространяется и не имеет тенденции к ограничению. Например, высок риск развития флегмоны при сухожильных панарициях I и V пальцев, так как сухожильные влагалища этих пальцев распространяются на запястье и предплечье и имеют связь с клетчаточными пространствами предплечья.
Тяжелые гнойно-воспалительные поражения пальца, например пандактилит, могут привести к потере части пальца или полной его ампутации.
Костный панариций опасен развитием хронического остеомиелита, сопровождающегося частичной или полной потерей подвижности пальца.
Профилактика панариция
В профилактических целях необходимо проводить лечение любых микротравм пальцев. Это лечение должно быть направлено и на предотвращение развития инфекции в ране.
Даже небольшую рану нужно своевременно и тщательно обработать и закрыть на короткое время бактерицидным пластырем для защиты травмированной области.
Маникюр и педикюр необходимо выполнять только стерилизованными инструментами, избегать повреждений кожи, а при их возникновении – незамедлительно проводить обработку антисептиком.
- Гнойные заболевания кисти, костей и суставов: учебное пособие / В.С. Пантелеев, М.А. Нартайлаков, М.Р. Гараев. — Уфа: ФГБОУ ВО БГМУ Минздрава России, 2021. — 74 с.
- Гнойно-воспалительные заболевания пальцев кисти и стопы (введение в проблему) / А.Г. Сонис, Е.А. Столяров, Д.Г. Алексеев, М.А. Безрукова // Московский хирургический журнал. – 2020. – № 1(71). – С. 62-69.
Клиника и диагностика панариция (гнойного воспаления кисти)
Диагностика панариция: для своевременного установления диагноза, что является необходимым, следует быть знакомым с характерными симптомами панариция. Первым симптомом является внезапная спонтанная боль, принуждающая больного обращаться к врачу. Сильная, распирающая, пульсирующая боль обычно ночью становится нестерпимой.
Больной, как правило, не может спать по ночам. При опущенном положении руки боль усиливается, поэтому больные приходят к врачу с поднятой рукой. Характер боли больше всего напоминает мучительную зубную боль. Боль временами на некоторое время уменьшается, что отнюдь не является признаком улучшения. Уменьшение боли связано с прорывом процесса во влагалище сухожилий или же переходом его на тыл кисти.
При надавливании боль значительно усиливается. Поэтому воспаленный участок никогда не следует пальпировать. Пальпацию воспаленного очага следует проводить только при помощи пуговчатого зонда. Пальпация начинается на границе здорового и воспаленного участка.
Верт предлагает провести такое исследование в сидячем положении как врача, так и больного, так как «таким образом исследование происходит более спокойно и результат является более достоверным». Пальпация при помощи пуговчатого зонда является незаменимым исследованием, так как она является наиболее простым методом для определения локализации панариция.
Локализация очага соответствует месту наибольшей чувствительности, а не наибольшей припухлости, покраснению или же свищу! Поэтому целью пальпации зондсм является определение места наибольшей чувствительности, чем определяется локализация и величина воспаленного очага. Зоны чувствительности при различной локализации панарициев показаны на рисунке (по схеме Джозефа и Крёмера).
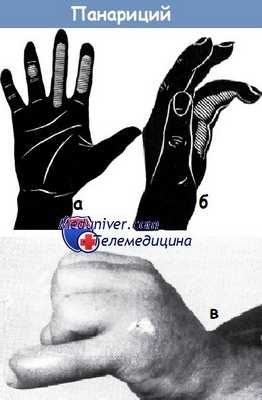
а - зоны болезненности при исследовании с помощью пуговчатого зонда. В области средней фаланги безымянного пальца— подкожный панариций. На среднем пальце — панариций сухожильного влагалища, на указательном пальце — панариций сухожильного влагалища, не распространенный на все влагалище
б - характерное положение безымянного пальца при наличии сухожильного панариция: палец согнут
в - изъязвленные опухоли (на фото — саркома мизинца) могут симулировать панариций. При подозрении на опухоль следует произвести биопсию
Покраснение кожи при глубоких панарициях часто отсутствует или же наступает позже, после появления припухлости. Итак, отсутствие этого симптома не говорит против диагноза панариция!
Припухлость наблюдается при любом панариции. Все же не следует забывать о том, что место наибольшей припухлости не соответствует локализации очага воспаления. Припухлость — это не что иное как воспалительный отек, который между прочными соединительнотканными пучками ладонной стороны не имеет достаточного для себя пространства, поэтому часто переходит и на тыльную сторону.
При рассмотрении припухлости очень полезно сравнивать больную и здоровую руки. Если мы имеем дело с далеко зашедшим процессом, припухлость может распространиться на весь палец или на всю кисть, причем тыл кисти является более сильно припухшим, чем ладонная поверхность. Поэтому правило, по которому разрез следует провести через наибольшую припухлость при нагноительных процессах, теряет свое значение, так как наибольшая припухлость не совпадает с местом гнойника. Разрез проводится над местом наибольшей чувствительности.
Флюктуация наступает при воспалении и инкапсуляции воспалительного очага. Этот признак в случае нагноительных процессов кисти не может считаться достоверным ввиду особого строения кисти. Глубокие панариции флюктуируют крайне редко, поэтому отсутствие флюктуации ни в коем случае не указывает на отсутствие гнойника.
При опущенном положении кисти приток крови увеличивается, что увеличивает напряжение в воспаленных тканях и усиливает боли. Поэтому больные удерживают руку в приподнятом положении и сгибают палец для уменьшения боли. Таким образом, некоторые панариции характеризуются определенным положением пальцев. При нагноительных процессах сухожильных влагалищ наблюдается сильное сгибание пальца, при флегмоне ладони кисть принимает положение, соответствующее симптому червеобразных мышц.
Попытка изменить такое положение даже пассивным путем сопровождается сильнейшими болями. Отмечается и отсутствие функции: больной не может пользоваться воспаленным, а нередко и остальными пальцами.
Температура. Поверхностные, не злокачественные нагноительные процессы кисти обычно сопровождаются незначительным субфебрилитетом или же повышением температуры до невысоких цифр. Иногда даже поверхностные панариции могут начинаться внезапно в сопровождении высокой температуры и озноба. Итак, изменение температуры при панариции не является характерным, поэтому оно не может иметь значения как для диагноза, так и для показаний к хирургическому вмешательству.
Особенно важно, чтобы отсутствие температуры не оценивалось как противопоказание к хирургическому вмешательству. При наличии процесса, продолжающегося несколько дней, резкое повышение температуры или же сзноб свидетельствуют об ухудшении процесса, о распространении его вглубь или же о начале лимфангоита, сепсиса. На нашем материале панариции приблизительно в половине случаев протекали без температуры, а ознобы являлись редкостью. При глубоких панарициях всегда отмечались периоды повышения температуры.
Дифференциальный диагноз панариция практически редко представляет трудности. Клиническая картина рожи, - высокая температура, озноб и краснота на ограниченном участке кожи, — является очень характерной. Трудности могут возникать при наличии буллезной формы рожи. Чувствительность при надавливании при роже не наблюдается.
Эризипелоид протекает без повышения температуры и характеризуется незначительными болями. Функция кисти страдает мало, местное изменение заключается в появлении темно-красной окраски кожи на ограниченном участке. Пузыри сапа, первичные очаги сифилиса, характерная картина сибирской язвы не представляют трудности для дифференциального диагноза. Воспаленные опухоли часто напоминают панариции.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Подкожный панариций - клиника, диагностика
Подкожный панариций возникает на сгибательной поверхности пальцев в подкожной клетчатке. Кожа прикреплена к более глубоким слоям толстыми соединительнотканными пучками, значительная часть которых доходит до надкостницы. Натянутые соединительнотканные пучки от поверхности в глубину проходят перпендикулярно к коже.
Последнее обстоятельство является причиной того, что процесс имеет тенденцию переходить на более глубокие образования, на сухожильные влагалища и на кость.
Прорыв гнойника на поверхность встречается с препятствием в виде толстой кожи. А если все-таки глубокий гнойник прорывается, то образуется или кожный гнойный пузырь (панариций в форме запонки), или же только небольшое перфорационное отверстие.
На сгибательной поверхности концевой фаланги имеется соединительнотканная перепонка, которая до некоторой степени препятствует распространению гнойного процесса кончика пальца в проксимальное направление. В области средней и концевой фаланг прочные соединительнотканные сплетения борозд межфаланговых суставов затрудняют переход панариция на смежную фалангу, однако процесс основной фаланги очень легко может переходить на межпальцевую область.
Воспаление обычно является следствием мелких повреждений, по бывают случаи, когда подкожный панариций возникает путем распространения паронихии или кожного гнойного пузыря в более глубокие слои. Последнему может способствовать неправильное лечение, особенно слишком продолжительное консервативное лечение. Инородные тела (заноза, стеклянный осколок) тоже могут быть причинами подкожного панариция.
Основные симптомы подкожного панариция:
- Сильные, пульсирующие, спонтанные боли на ограниченном участке ладонной поверхности.
- Чувствительность при давлении на ограниченном месте, определяемом с помощью пуговчатого зонда.
- Опухоль, которая наиболее выражена в месте очага воспаления. Воспалительный отек очень часто выражен более значительно на тыльной поверхности, чем на ладонной. Однако при пальпации с помощью пуговчатого зонда нетрудно определить, что отечное место на разгибательной поверхности не болезненно, и этого достаточно для избежания разреза па неправильном месте. Однако подкожный панариций большого пальца всегда сопровождается выраженным опуханием кончика его.
- Флюктуация, как правило, отмечается в более поздних стадиях, когда накопление гноя является более значительным.
- Гиперемия кожи иногда появляется тоже более поздно.
- Температура обычно невысокая, ознобы не наблюдаются.
С точки зрения дифференциального диагноза наиболее важно отличать подкожный панариций от панариция сухожильных влагалищ. В то время как при сухожильном панариции палец находится в согнутом положении и при пальпации с помощью пуговчатого зонда отмечается чувствительность по всему ходу сухожильного влагалища, при подкожном панариции палец находится в разогнутом положении или же легко разгибается.
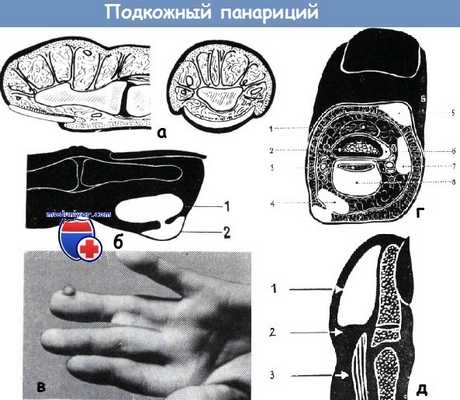
а - фиброзные пучки мякоти пальца между кожей и надкостницей проходят перпендикулярно, поэтому инфекция распространяется в глубину и на месте ее образуется напряженная болезненная припухлость.
Уход соединительнотканных пучков показан на поперечном и на продольном срезе пальца (по схеме Мезона)
б - панариций мякоти большого пальца в виде запонки. Поверхностный гнойный пузырь (2) путем узкого свища связан с подкожным абсцессом (1)
в - панариций в виде запонки, возникший на почве прокола пальца иглой Франка.
Около отверстия свища располагается грануляционная ткань г - различные формы панариция на ногтевой фаланге:
1. кость ногтевой фаланги,
2. сухожилие разгибателя,
3. сухожилие сгибателя,
4. панариций в виде запонки,
5. подногтевой панариций,
6. поднадкостничный панариций,
7. подкожный панариций,
8. сухожильный панариций
г - на уровне эпифиза концевой фаланги мякоть пальца отделена от остальных частей его и таким образом от влагалища сухожилия соединительнотканной перегородкой (Г. Бейли). Поэтому нагноительный процесс мякоти пальца долго остается изолированным:
1. Абсцесс, 2. перегородка, 3. сухожильное влагалище
В ранней фазе в подкожной клетчатке обычно возникает некроз величиной с булавочную головку, который затем превращается в флегмозное воспаление, за воспалением следуют расплавление и образование гноя. Гнойник подкожного панариция иногда прорывается на поверхность без образования пузыря, и возникает спонтанное перфорационное отверстие.
Фиброзные пучки, отходящие от кожи в глубину, сгущаясь в области сгибательной борозды, создают препятствие для распространения воспалительного процесса по горизонтали. Однако в сгибательной борозде основного сустава такого препятствия не существует. Поэтому воспалительный процесс этой области, следуя по направлению наименьшего сопротивления, распространяется в глубину.
При отсутствии своевременного и правильного лечения подкожного панариция последний чаще всего переходит в гнойный волдырь. Последний возникает так, что накопленный на месте первичного подкожного панариция гной проникает в дерму, где он образует гнойник.
Подкожный панариций и инфицированный гнойник вместе создают панариций в форме запонки. Типичной формой последнего является гнойник, локализованный в области сгибательной складки дистального сустава, происходящий из подкожного панариция средней фаланги. Распознавание панариция в форме запонки имеет чрезвычайно большое значение. Никогда нельзя закончить операцию на удалении отслоившегося эпителия.
Распространение подкожного панариция кончика пальца на тыльную поверхность наблюдается редко, и если это все же происходит, то процесс напоминает паронихию. Панариций концевой фаланги большого пальца имеет тенденцию распространяться на кончик пальца и образовывать там пузырь. Этой форме панариция Зегессер дал название кратерообразного панариция, так как после удаления отслоившегося эпителия на этом месте остается кратерообразное углубление.
Если своевременное вскрытие очага подкожного панариция основной фаланги упущено, то гной сам прокладывает себе дорогу наружу и прорывается в середине сгибателыюй поверхности или же по ходу влагалища червеобразной мышцы переходит на межпальцевое пространство. Поэтому прежде чем вскрывать панариций основной фаланги, следует провести тщательное исследование и межпальцевого пространства.
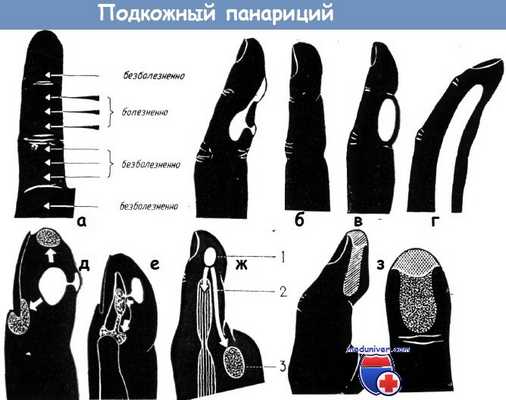
а - зона болезненности при панариции средней фаланги (исслецование с помощью пуговчатого зонда).
Хотя при прорыве гноя в области дистальной межпальцевой борозды может возникнуть и кожный панариций, однако максимальная болезненность все же отмечается над подкожным абсцессом средней фаланги
б-г - внешний вид пальца при различных видах панариция. По Полю:
б) нормальный палец,
в) при наличии подкожного панариция межпальцевые борозды выражены более значительно вследствие воспаления подкожной клетчатки,
г) при наличии сухожильного панариция межпальцевые борозды сглажены вследствие набухания пальца
д-е - подкожный панариций мякоти пальца может прорываться наружу и проявляться в виде паронихии, подкожного пузыря или свища, возникшего в результате спонтанной перфорации (рис. д).
При проникновении воспалительного процесса в глубину чаще всего поражаются кость и сустав (рис. е)
ж - пути распространения панариция мякоти большого пальца по Зегессеру: 1. подкожный абсцесс, 2. распространение воспаления на сухожилие длинного сгибателя большого пальца, 3. переход процесса в область тенара
Читайте также:
