Остеосаркома позвоночника - лечение, прогноз
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Остеосаркома — это злокачественная опухоль, произрастающая из клеток костной ткани. Это очень редкий вид новообразования, большинство видов которого характеризуется быстрым ростом и агрессивным течением. Остеосаркому не надо путать с метастазами в кости, поскольку те являются результатом распространения новообразований, первично развившихся в других органах.
Главной особенностью остеосаркомы является то, что ее клетки способны производить костную ткань, но она является незрелой. Из нее не может образовываться основное костное вещество, и в ней не происходит кальцинирования. Эта черта отличает остеосаркомы от других злокачественных и доброкачественных опухолей костей.
Что касается эпидемиологии, то частота заболеваемости составляет 10-26 случаев на 1 млн человек в год. Чаще страдает мужское население. Соотношение мужчин и женщин 1,36/1. Имеется два пика подъема заболеваемости. Первый приходится на возраст 10-14 лет, а второй на возраст старше 40 лет. Очень редко новообразование регистрируется у детей младше 5 лет.
Остеосаркома может поражать абсолютно любые кости, но чаще всего опухоль диагностируют в длинных трубчатых костях конечностей в местах так называемой «ростовой пластики» — метафизе.
Остеосаркомы плоских костей чаще наблюдаются у людей старшей возрастной группы. При этом, в основном страдает кость нижней челюсти и кости таза. Могут поражаться и позвонки.
Причины возникновения
Причины возникновения саркомы костей пока изучены недостаточно. Раньше считалось, что спровоцировать развитие опухоли могут травмы, но на сегодняшний день многие врачи склоняются к мнению, что травма только способствует скорейшему росту уже образованной остеосаркомы, но не ее возникновению.
Возможными предрасполагающими факторами являются:
- Воздействие ионизирующего излучения. Например, прохождение лучевой терапии. В этом случае остеосаркомы могут развиваться через несколько лет от момента завершения терапии.
- Наличие инородных тел в кости — импланты, ортопедические конструкции.
- Есть данные, что риски развития остеосаркомы выше у детей, у которых масса тела при рождении превышала 4046г, а также у людей с ростом выше среднего.
- Наличие генетических синдромов — врожденная ретинобластома, синдром Ротмунда-Томпсона, синдром Ли-Фраумени и др.
- Наличие доброкачественных новообразований костей — фиброзная дисплазия, костные кисты.
Однако чаще всего опухоль возникает de novo, без каких-либо предрасполагающих факторов.
Симптомы
Нарастание симптоматики при саркоме происходит постепенно. Сначала пациенты отмечают боль в области локализации опухоли. Она может быть сходна с болью при артритах, миозитах и миалгиях, усиливается по ночам или после физических нагрузок. Но в отличие от вышеперечисленных заболеваний, она со временем не ослабевает, а наоборот, усиливается.
Постепенно размеры новообразования увеличиваются, и в процесс вовлекаются мягкие ткани. Над местом поражения возникает припухлость. Кожа в этой области может быть покрасневшей, с усиленным венозным рисунком. В запущенных стадиях на ней образуются изъязвления.
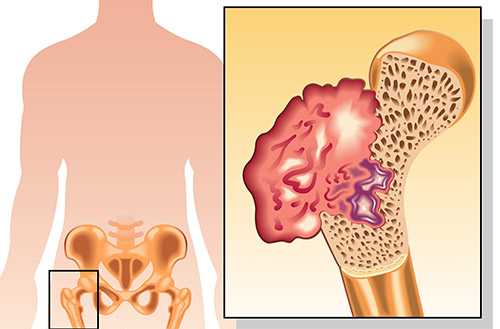
При возрастании объема поражения, развиваются ограничения объема движения в пораженном сегменте скелета. Кроме того, может образовываться внутрисуставной выпот, патологические переломы (которые возникают без существенных нагрузок). На последних стадиях заболевания присоединяется потеря массы тела, вплоть до кахексии.
Диагностика
Для диагностики остеосаркомы используются следующие методы обследования:
- Клинический осмотр и сбор анамнеза.
- Рентгенологические исследования.
- Лабораторные исследования.
Во время осмотра доктор обращает внимание на локализацию боли, на изменения конфигурации пораженного сегмента, кожной гиперемии и венозного рисунка. Также отмечают наличие или отсутствие ограничений движения в пораженных конечностях.
Далее пациента направляют на рентгенологическое исследование. Это может быть простой рентген или компьютерная томография. В пользу остеосаркомы говорят следующие признаки:
- Очаг костной деструкции.
- Опухоль со смазанными границами, в которой может обнаруживаться облаковидный паттерн из-за неравномерной оссификации.
- Периостальные реакции, которые на снимках выглядят как козырек или отслоение надкостницы.
- Игольчатый периостит — тонкие костные образования (их называют спикулами), которые идут перпендикулярно к кости, создавая картину «солнечных лучей».
С помощью компьютерной томографии более точно оценивают размеры новообразования, место его локализации и вовлеченность соседних мягких тканей (мышц, сухожилий, синовиальных оболочек). Также с ее помощью можно обнаружить скип-метастазы — близкорасположенные или прыгающие метастазы. С помощью МРТ оценивается вовлеченность в процесс костного мозга.

Для окончательной постановки диагноза и определения вида остеосаркомы, необходимо провести морфологическое исследование. Для этого с помощью биопсии берут небольшой фрагмент новообразования и направляют его в лабораторию для специального исследования.
Также в рамках диагностики осуществляют поиск отдаленных метастазов. Как правило, ограничиваются костями, легкими и головным мозгом, поскольку изолированное метастазирвание в другие органы встречается крайне редко. Для обследования легких и головного мозга проводят спиральную КТ. Для поиска метастазов в других костях скелета применяют сцинтиграфию или ПЭТ.
Лечение
Как правило, остеосаркома требует комплексного подхода в лечении, и с этой целью применяется хирургия, химиотерапия и лучевая терапия. Хирургия, как самостоятельный метод лечения, применяется только при низкозлокачественных остеосаркомах, например, при хондросаркоме. Если же опухоль высокозлокачественная, помимо операции потребуется длительный курс химиотерапии, чтобы уничтожить возможные метастазы и предотвратить их возникновение.
Хирургическое лечение
Как мы уже говорили, операция является краеугольным камнем в лечении большинства видов остеосарком. Стандартом является радикальное иссечение опухоли в пределах здоровых тканей. С этой целью проводят вмешательства в следующих объемах:
- Ампутации — полное удаление пораженной конечности или фрагмента скелета.
- Экзартикуляция — вычленение пораженного сегмента по линии суставной щели. При этом опиливание костей не производится.
- Органосохраняющие вмешательства.
На сегодняшний день, по возможности, стараются провести органосохраняющее лечение, например, удаление пораженного фрагмента кости с последующей костной пластикой или эндопротезированием сустава. В качестве костной пластики используются либо синтетические материалы, либо собственные костные ткани пациента, взятые из другого отдела скелета. При лечении детей используют растущие эндопротезы.
К сожалению, органосохраняющее лечение удается провести не всегда. Противопоказанием к нему служат:
- Наличие патологических переломов с сильным болевым синдромом.
- Обширное вовлечение в процесс мягких тканей, в частности мышц.
- Распад опухоли.
- Вовлечение в процесс кровеносных сосудов и нервных стволов на большом протяжении.
- Кровотечение из вовлеченных кровеносных сосудов.
- Наличие инфекционных осложнений со стороны опухоли.
- Наличие массивного обсеменения злокачественными клетками костных тканей.
- Выраженные симптомы интоксикации.
При обнаружении одиночных метастазов, также проводят их хирургическое удаление. Если имеются одиночные очаги в легких, проводят торакотомию, однако во время операции требуется тщательная пальпация обоих легких, поскольку есть высокая вероятность обнаружения большего количества метастазов, чем те, которые были выявлены лучевыми методами диагностики.
Лучевая терапия
Некоторые остеосаркомы (саркома Юинга) являются радиочувствительными. При их лечении можно избежать операции и ограничиться облучением и химиотерапией. Но большинство костных опухолей резистентны к лучевому воздействию, поэтому данное лечение применяется только на распространенных стадиях для уменьшения болевого синдрома.
Химиотерапия
Химиотерапия имеет большое значение при лечении высокозлокачественных остеосарком. Ее назначают в неоадъювантных и адъювантных режимах, и у большинства пациентов продолжительность лечения может достигать 12 месяцев.
Неоадъювантная химиотерапия проводится в течение нескольких недель перед операцией. Ее целью является уменьшение размеров опухоли, создание условий для радикальной операции и определение индивидуальной химиочувствительности остеосаркомы. Последний момент является очень важным для определения прогноза заболевания.
Послеоперационная химиотерапия проводится в течение нескольких месяцев после удаления опухоли. Используются полихимиотерапевтические схемы, включающие в себя адриамицин, метотрексат в высоких дозах совместно с фолиевой кислотой, цисплатин и фосфамид. При выборе схемы послеоперационной ХТ основываются на ответе опухоли на неоадъювантную химиотерапию. Если ответ был неудовлетворительным, используют особые схемы лечения, которые называют постоперационной терапией спасения.
Осложнения
Остеосаркома может привести к развитию следующих осложнений:
- Патологические переломы — это переломы, которые возникают без воздействия травмирующего фактора. Дело в том, что остеосаркома приводит к нарушению остеогенеза, в месте локализации опухоли костная ткань не является достаточно прочной и не может выдержать обычную нагрузку, что приводит к образованию перелома от малейшего воздействия.
- При поражении ростовой пластинки трубчатых костей может нарушаться синхронный рост конечностей.
- При лечении заболевания может потребоваться обширная операция или ампутация конечностей, что приводит к инвалидизации пациента.
Прогноз при остеосаркомах
Прогноз заболевания будет зависеть от многих факторов, например:
- Место локализации опухоли. Наиболее неблагоприятно протекает остеосаркома, локализующаяся в области метафиза трубчатых костей, а, например, остеосаркома, которая располагается в области свода черепа, отличается более медленным течением и редко дает метастазы, даже если это высокозлокачественный тип опухоли.
- Размер первичного очага. Чем больше новообразование, тем хуже прогноз.
- Возраст и общее состояние пациента. Более благоприятно протекает остеосаркома у детей. Хуже обстоят дела у людей пожилого и старческого возраста ввиду изначально ослабленного здоровья и ограничений в проведении агрессивных курсов химиотерапии.
- Чувствительность новообразования к проводимому химиотерапевтическому лечению.
- Возможность проведения радикальной операции.
Раньше остеосаркома считалась агрессивной опухолью, и результаты ее лечения были неудовлетворительными даже после проведения обширных радикальных операций. Пятилетний рубеж переживало около 10% больных. На сегодняшний день с введением новых химиотерапевтических схем результаты лечения стали намного лучше. Пятилетняя выживаемость при локализованной опухоли составляет более 70%, а при хорошей химиочувствительности — 80%.
Профилактика
На сегодняшний день эффективных методов профилактики остеосаркомы нет, тем не менее может быть рекомендовано соблюдение общих принципов здорового питания и физической активности, борьба с вредными привычками.
Рак кости
Остеосаркома (или остеогенная саркома), которую еще иногда не совсем правильно называют раком кости, — самая распространенная злокачественная опухоль костной системы.
Некоторые цифры и факты:
- В большинстве случаев остеосаркому диагностируют в молодом возрасте — от 10 до 30 лет.
- Наиболее высока распространенность заболевания среди подростков, но это не означает, что не могут заболеть люди другого возраста.
- Каждый десятый случай остеогенной саркомы встречается у людей старше 60 лет.
- Среди прочих онкологических заболеваний остеосаркома встречается редко. У детей она составляет 2% от всех видов рака, у взрослых — еще меньше.
Чаще всего остеосаркома встречается там, где находятся зоны роста — ближе к концам длинных трубчатых костей. Излюбленные места локализации опухоли: область колена (нижний конец бедренной и верхний конец большеберцовой кости), верхняя часть плечевой кости. Намного реже встречаются поражения других костей: таза, челюстей и др. Редкие локализации в большинстве случаев обнаруживают у людей старшего возраста.
Почему возникает остеосаркома?
Точные причины возникновения опухоли не известны. Но существуют некоторые факторы риска:
- Возраст. В группе максимально высокого риска подростки и молодые люди, у которых кости интенсивно растут.
- Рост. Обычно люди, у которых возникает саркома, имеют рост выше среднего.
- Облучение костей. Риски повышены у людей, которые перенесли курс лучевой терапии высокими дозами, особенно если это было в детстве. Влияние рентгенографии и компьютерной томографии не доказано.
- Некоторые заболевания костей: болезнь Педжета, множественная наследственная остеохондрома.
- Некоторые наследственные патологии: наследственная ретинобластома, синдром Ли-Фраумени, синдром Ротмунда-Томсона, синдром Блума, синдром Вернера.
Среди факторов риска для многих онкозаболеваний большое значение имеют особенности образа жизни: масса тела, вредные привычки, характер питания, физическая активность. Можно сказать, что остеосаркома — в данном случае исключение. Для того чтобы образ жизни внёс свою лепту в возникновение злокачественной опухоли, должны пройти десятилетия, а рак костей, как мы уже знаем, наиболее распространен среди молодых людей.
Симптомы остеосаркомы
Чаще всего встречается остеогенная саркома бедренной и большой берцовой кости — в области коленного сустава. Типичный симптом заболевания — упорные боли в суставе, кости. Иногда они постоянные, а иногда то стихают, то нарастают. Болевые ощущения могут усиливаться по ночам, во время физической активности (при ходьбе, беге, занятиях спортом). Если поражена нога, человек начинает хромать.
В области опухоли можно обнаружить отек или нащупать «шишку», уплотнение. Несмотря на то что опухолевая ткань ослабляет кость, переломы случаются не так часто.
Дети, особенно маленькие, физически активны, они часто падают, ударяются, поэтому у них первые симптомы остеосаркомы легко спутать с травмой. У взрослого человека, особенно если он не занимается спортом и тяжелым физическим трудом, подобные проявления сразу должны насторожить и стать причиной для визита к врачу.
Остеосаркома челюсти чаще всего встречается в возрасте 20–40 лет, то есть в среднем на 10 лет позже, чем «обычные» остеосаркомы. Проявляется в виде болей, припухлости, деформации зубов. Иногда опухоль затрудняет глотание, дыхание.
Какие выделяют стадии остеосаркомы?
Существуют разные классификации, чаще всего врачи определяют стадию остеосаркомы в соответствии с системой MSTS. Учитывают три показателя:
- G — степень озлокачествления. Может быть низкой (G1), когда ткань опухоли похожа на нормальную, и более агрессивной высокой (G2), в которой клетки практически полностью утратили первоначальные черты.
- T — степень распространения опухоли. Она может находиться в пределах кости (T1) или прорастать в соседние ткани (T2).
- M — наличие метастазов. M0 — метастазов нет, M1 — есть.
Другая классификация — AJCC, она учитывает распространение первичной опухоли (T), метастазы в ближайших лимфатических узлах (N), метастазы в других частях тела (M) и степень озлокачествления (G).
Методы диагностики
По симптомам можно только заподозрить рак кости или другое заболевание. Для того чтобы получить точный диагноз, врач назначит обследование, которое может включать:
- Рентгенографию. Быстрый и простой метод диагностики, в некоторых случаях помогает сразу констатировать опухоль. Если есть подозрение на метастазы в легких, проводят рентген грудной клетки.
- Магнитно-резонансная томография (МРТ) и компьютерная томография (КТ) помогают более детально рассмотреть опухоль, обнаружить прорастание в соседние ткани.
- Позитронно-эмиссионная томография. В организм вводят слабое радиоактивное вещество в безопасных дозах, которое сильнее всего накапливается в опухолевых клетках. Затем делают снимки. Это позволяет не только рассмотреть основную опухоль, но и обнаружить метастазы в разных частях тела.
- Общий и биохимический анализы крови. Применяют как дополнительный метод диагностики, чтобы оценить общее состояние человека. Также они могут косвенно указывать на степень агрессивности опухоли.
- Биопсия. Самый точный метод диагностики. Её применяют всегда, даже если другие исследования уже убедительно показывают, что у пациента есть рак кости. Биопсия помогает установить окончательный диагноз, отличить остеосаркому от других опухолей, определить степень озлокачествления. Врач может взять образец ткани при помощи иглы или через разрез.
Как проводят лечение остеосаркомы?
Лечение остеосаркомы состоит из трех этапов.
Начинают с курса предоперационной, или неоадъювантной, химиотерапии. В среднем он продолжается 10 недель. Назначают комбинацию нескольких препаратов — это помогает усилить эффект. Задачи неоадъювантной химиотерапии: уменьшить размер остеосаркомы и уничтожить метастазы. Благодаря предоперационной химиотерапии и современным химиопрепаратам, выживаемость при остеосаркоме в последние годы значительно улучшилась.
Затем следует хирургическое лечение. В прошлом единственным выходом была ампутация пораженной руки или ноги. Современные хирурги чаще всего могут обойтись удалением части кости или сустава. Их можно заменить на специальный протез и практически полностью восстановить функцию конечности. Операции при остеосаркоме стали более щадящими.
Послеоперационный курс химиотерапии (адъювантная) нужен для того, чтобы удалить раковые клетки, которые могли остаться в организме после хирургического вмешательства. В среднем он продолжается 18 недель, иногда дольше.
Как лечить рецидив остеогенной саркомы? В целом схема лечения примерно та же — операция, курс химиотерапии. После рецидива прогноз намного хуже, но все еще есть шанс на выздоровление.
Прогноз при остеосаркоме
Прогнозы для онкобольных выстраивают на основе особого показателя — пятилетней выживаемости. Он обозначает процент пациентов, которые остались живы в течение пяти лет с момента установления диагноза. Конечно, многие живут и дольше. Пять лет — условный рубеж, после которого можно с достаточно высокой вероятностью предполагать, что человек выздоровел.

Наиболее благоприятен прогноз в случаях, когда опухоль локализованная — то есть не успела распространиться по организму и может быть полностью удалена во время операции. Пятилетняя выживаемость составляет 60–80%, а если опухоль чувствительна к современным таргетным препаратам — до 90%.
Если есть метастазы остеосаркомы, прогноз сильно ухудшается. Пятилетняя выживаемость падает до 15–30%. Но она может быть выше, в пределах 40%, если:
- рак успел распространиться только в легкие;
- все метастазы можно обнаружить и удалить.
Метастазы остеосаркомы чаще всего обнаруживают в легких, реже в костях, головном мозге и других местах.
Зачастую прогноз ухудшается из-за того, что человек не обратил внимания на первые симптомы и не посетил вовремя врача. Если есть хотя бы малейшее подозрение на рак, если возникли любые необычные симптомы — лучше сразу перестраховаться и пройти обследование. Иногда от этого зависит жизнь. Запишитесь на прием к врачу-онкологу, звоните:
Остеосаркома ( Остеогенная саркома )
Остеосаркома – это злокачественная опухоль, происходящая из костной ткани. Отличается склонностью к бурному течению и раннему метастазированию. На начальных стадиях проявляется локальной болью, похожей на боли при ревматизме. В дальнейшем появляется припухлость, ограничение движений в расположенном поблизости суставе. Боли становятся резкими, невыносимыми. Возникают метастазы. Патология диагностируется на основании анамнеза, результатов осмотра, рентгенографии, КТ, МРТ и других исследований. Лечение включает в себя операцию по удалению опухоли в сочетании с предоперационной и послеоперационной химиотерапией.
МКБ-10

Общие сведения
Остеосаркома (от лат. osteon кость, греч. sarkos мясо, плоть + oma опухоль) – злокачественное новообразование, возникающее из элементов кости. Для этой опухоли характерно ранее метастазирование и бурное течение. Ранее прогноз при этом заболевании был очень неблагоприятным. Пятилетняя выживаемость наблюдалась менее чем в 10% случаев. В настоящее время, в связи с появлением новых методов лечения, шансы пациентов существенно увеличились. Сегодня 5 лет после постановки диагноза переживает более 70% пациентов с локализованной остеосаркомой и 80-90% с чувствительной к химиотерапии опухолью.
По данным специалистов в сфере клинической онкологии, остеосаркома чаще наблюдается у молодых пациентов. Более двух третей всех случаев заболевания приходится на возраст 10-40 лет. При этом мужчины страдают вдвое чаще женщин. Пик заболеваемости приходится на период быстрого роста: 10-14 лет у девочек и 15-19 лет у мальчиков. После 50 лет такая опухоль встречается крайне редко.
Причины остеосаркомы
Причины развития заболевания пока не выяснены. Однако существует ряд обстоятельств, при которых риск ее возникновения увеличивается. К их числу относится лучевая терапия и химиотерапия, проводимая ранее по поводу другого онкологического заболевания. Сама по себе травма (ушиб или перелом) никак не влияет на вероятность возникновения опухоли. Тем не менее, в ряде случаев именно достаточно серьезное травматическое повреждение (патологический перелом) или необычные, сохраняющиеся в течение длительного времени после ушиба боли в пораженной области становятся причиной обращения к врачу-травматологу и последующего обнаружения остеосаркомы. В отдельных случаях остеосаркома развивается на фоне хронического остеомиелита. Риск образования опухоли также увеличивается при болезни Педжета (деформирующем остеите).
Патанатомия
Обычно заболевание поражает длинные трубчатые кости. Доля коротких и плоских костей составляет не более 20% от общего числа всех остеосарком. Нижние конечности поражаются в 5-6 раз чаще верхних. При этом около 80% от всего количества остеогенных сарком развивается в области дистального конца бедренной кости. Далее в порядке убывания по частоте располагаются большеберцовые, плечевые, тазовые и малоберцовые кости. Затем – кости плечевого пояса и локтевая кость. Кости черепа страдают редко, в основном – у детей или у пожилых людей.
Типичной локализацией остеосаркомы является область метафиза (часть кости, расположенная между суставным концом и диафизом). Тем не менее, около 10% от общего числа остеосарком бедра обнаруживаются в его диафизарной части, а метафиз при этом остается нетронутым. Кроме того у остеосаркомы существуют «излюбленные» места расположения в каждой отдельной кости. Так, у бедра обычно поражается дистальный конец, у большеберцовой кости – внутренний мыщелок, у плечевой – область, где расположена шероховатость дельтовидной мышцы.
Классификация
При постановке диагноза остеосаркома проводится стадирование – оценка распространенности процесса. С учетом распространенности все остеосаркомы делятся на две большие группы:
- Локализованные саркомы. Клетки опухоли есть только в месте ее первоначальной локализации или окружающих тканях.
- Метастатические саркомы. Выявляется метастатическое поражение других органов.
Предполагается, что у 80% больных существуют микрометастазы, которые настолько малы, что не обнаруживаются при проведении дополнительных исследований. Кроме того, выделяют мультифокальную саркому, при которой опухоли одновременно возникают в нескольких (двух или более) костях.
Остеосаркома, как и другие злокачественные опухоли, в ряде случаев возвращается после лечения. Новая опухоль может возникнуть как в месте локализации предыдущей, так и в другой части тела (в области метастазов). Такое состояние называется рецидивом. Рецидив при остеосаркоме чаще всего развивается через 2-3 года после лечения и обнаруживается в легких. В дальнейшем рецидивы тоже возможны, но вероятность их развития уменьшается.
Болезнь начинается исподволь, постепенно. Вначале пациента беспокоят тупые неясные боли, возникающие вблизи сустава. По своему характеру они могут напоминать болевой синдром при ревматических миалгиях, артралгиях, миозитах или периартритах. При этом выпот (жидкость) в суставе отсутствует. Опухоль постепенно растет, в процесс вовлекаются расположенные рядом ткани, и боли усиливаются. Пораженный отдел кости увеличивается в объеме, мягкие ткани над ним становятся припухшими, на коже возникают флебэктазии (сеть мелких расширенных вен). Формируется контрактура в расположенном рядом суставе. При локализации остеосаркомы на костях нижней конечности развивается хромота. Пальпация пораженной области резко болезненна.
Через некоторое время боли становятся нестерпимыми, лишающими сна. Они появляются как при нагрузке, так и в покое и не снимаются обычными анальгетиками. Остеосаркома продолжает стремительно расти, распространяясь на соседние ткани, прорастая мышцы и заполняя костномозговой канал. Клетки опухоли разносятся с током крови, «оседая» в различных органах и образуя метастазы. При этом чаще всего поражается головной мозг и легкие.
Диагноз остеосаркома выставляется на основании клинических данных, результатов инструментальных и лабораторных исследований. Врач-онколог расспрашивает пациента, обращая внимание на постепенное начало и неясные боли вблизи сустава, а также на усиление этих болей с течением времени. Припухлость в области поражения на начальных стадиях определяется всего у 25% пациентов. Флебэктазии возникают на поздних стадиях и также наблюдаются не у всех больных. Поэтому отсутствие данных симптомов не может являться поводом для исключения злокачественного новообразования.
Окончательный диагноз устанавливается на основании результатов дополнительных исследований: рентгенографии, сканировании кости и биопсии ткани, взятой из пораженного участка. Для выявления метастазов в других органах выполняется компьютерная томография и рентгенография.
В начальной стадии на рентгенограммах определяется остеопороз и смазанность контуров опухоли. В последующем выявляется дефект костной ткани. Нередко наблюдается характерная картина отслоения надкостницы с образованием «козырька». У детей часто обнаруживается игольчатый периостит – тонкие костные образования (спикулы), расположенные перпендикулярно по отношению к кости. На рентгеновском снимке такие образования создают типичную картину «солнечных лучей».
При исследовании биоптата выявляются клетки сарокоматозной соединительной ткани, часть которых образует остеоидные и атипичные костные клетки. Обнаруживаются серьезные нарушения структуры кости. Во многих случаях остеогенез (образование кости) слабо выражен и наблюдается только на периферии остеосаркомы. Остеосаркому дифференцируют с остеобластокластомой, хрящевыми экзостозами, эозинофильной гранулемой и хондросаркомой.
Лечение остеосаркомы
Тактика лечения выбирается с учетом места расположения остеосаркомы, стадии заболевания, возраста пациента, его общего состояния, наличия рецидивов и т. д. Лечение остеосаркомы проводится в отделении онкологии и включает в себя три этапа:
- Предоперационную химиотерапию для уменьшения первичной опухоли и подавления мелких метастазов. Используется ифосфамид, метотрексат, этопозид, а также препараты платины (цисплатин, карбоплатин).
- Хирургическое лечение для удаления опухоли. В прошлом при остеосаркомах выполняли ампутации и экзартикуляции. В настоящее время в большинстве случаев проводят щадящую органосохраняющую операцию – сегментарную резекцию пораженного участка с его заменой имплантатом из металла, пластика, собственной кости пациента или трупной кости. Ампутация необходима только при большом размере остеосаркомы, патологическом переломе, прорастании мягких тканей или сосудисто-нервного пучка. Хирургическим путем может удаляться не только первичная опухоль, но и крупные метастазы в легких. При поражении лимфатических узлов также выполняется их оперативное удаление (лимфоаденэктомия).
- Послеоперационную химиотерапию для окончательного подавления злокачественных клеток, которые могли остаться в области метастазов или месте расположения первичной опухоли.
Лучевая терапия при остеосаркоме малоэффективна и проводится только при наличии абсолютных противопоказаний к операции.
Прогноз и профилактика
Прогноз при остеосаркоме зависит от определенных факторов как до, так и после лечения. Факторы, влияющие на прогноз до начала лечения остеосаркомы:
- Размер и место расположения опухоли.
- Стадия остеосаркомы (локализованная опухоль, наличие метастазов в других органах).
- Возраст и общее состояние здоровья пациента.
После лечения прогноз определяется эффективностью химиотерапии и результатом операции. Более оптимистичный прогноз – при значительном уменьшении местастазов и первичного очага после химиотерапии, а также при полном удалении опухоли.
В прошлом остеосаркома относилась к числу злокачественных опухолей с наиболее неблагоприятным прогнозом. Даже при том, что в ходе лечения проводились тяжелые калечащие операции – ампутации и экзартикуляции конечностей, пятилетняя выживаемость не превышала 5-10%. В настоящее время, в связи появлением новых методов лечения и применением эффективных органосохраняющих операций, шансы пациентов на благополучный исход существенно увеличились даже при наличии метастазов в легких. Пятилетняя выживаемость при локализованной остеосаркоме в наши дни составляет более 70%, а в группе с остеогенными саркомами, чувствительными к химиотерапии, этот показатель еще выше – 80-90%.
2. Ортопедия. Руководство для практикующих врачей/ Корнилов Н.В., Грязнухин Э.Г., Осташко В.И., Редько К.Г. - 2001
Саркома позвоночника
Саркомы позвоночника – группа злокачественных опухолей, происходящих из незрелой соединительной ткани. Могут поражать кости, хрящи, сосуды и другие соединительнотканные структуры позвоночника. Проявляются болями, тазовыми расстройствами, нарушениями чувствительности и движений. Клиническая картина определяется видом саркомы позвоночника, уровнем поражения, расположением опухоли относительно спинного мозга и степенью повреждения спинного мозга. Диагноз выставляется с учетом анамнеза, жалоб, данных осмотра, результатов рентгенографии, КТ, МРТ, биопсии и других исследований. Лечение – операция, химиотерапия, радиотерапия.
Саркомы позвоночника – группа редко встречающихся соединительнотканных злокачественных опухолей позвоночника, характеризующихся взрывным ростом и быстрым прогрессированием. Несмотря на незначительную долю в общей структуре онкологической заболеваемости, саркомы позвоночника являются второй после рака причиной смертности больных злокачественными новообразованиями. Причиной большого количества летальных исходов становятся инфильтративный рост, раннее метастазирование и частое рецидивирование. Саркомы позвоночника особенно агрессивно протекают у детей и подростков, что обусловлено быстрым ростом соединительнотканных структур в этом возрастном периоде. Чаще страдают лица мужского пола. Лечение осуществляют специалисты в области онкологии, вертебрологии и неврологии.
Причины сарком позвоночника
Причины развития саркомы позвоночника точно не установлены. Предполагается, что заболевание возникает под влиянием группы факторов, в число которых входят некоторые ДНК- и РНК-содержащие вирусы, ионизирующее облучение, контакт с канцерогенными веществами и т. д. Ученые отмечают, что саркома позвоночника чаще развивается у лиц, в прошлом перенесших переломы и ушибы позвоночного столба. При этом большинство исследователей считают, что травма не является непосредственной причиной развития саркомы позвоночника, а лишь провоцирует рост уже имеющихся в организме аномальных клеток.
Существуют научные данные в пользу теории неблагоприятной наследственности. У пациентов детского и юношеского возраста имеет значение интенсивный рост костной, хрящевой и мышечной ткани. Установлено, что остеосаркома и саркома Юинга обычно развиваются у детей и подростков и крайне редко встречаются у больных старше 30-35 лет. Вместе с тем, некоторые виды сарком позвоночника поражают преимущественно людей старше 30 лет. Предполагается, что в подобных случаях определенное значение могут иметь некоторые заболевания позвоночника. При развитии сарком позвоночника у людей старше 40-45 лет обычно предполагают малигнизацию доброкачественной опухоли либо развитие болезни на фоне воспалительного или дегенеративно-дистрофического процесса.
Классификация сарком позвоночника
С учетом происхождения выделяют следующие виды сарком позвоночника:
- Остеосаркома – происходит непосредственно из костной ткани.
- Хондросаркома – происходит из хрящевой ткани.
- Саркома Юинга – происходит из ретикулоэндотелиальной ткани костного мозга.
- Ангиосаркома – происходит из ткани сосудов, обеспечивающих кровоснабжение позвоночного столба.
- Периостальная фибросаркома – происходит из наружного слоя надкостницы.
Наряду с перечисленными саркомами позвоночника, к онкологическим поражениям соединительной ткани позвоночного столба можно отнести миеломную болезнь – близкую к лейкозам злокачественную опухоль из плазматических клеток, очаги которой нередко обнаруживаются в позвонках. Кроме того, в позвоночнике могут выявляться узлы, возникшие в результате метастазирования сарком других локализаций. Такие новообразования называются метастатическими саркомами.
С учетом уровня дифференцировки клеток различают три вида сарком позвоночника: высокодифференцированные, среднедифференцированные и низкодифференцированные. Низкодифференцированные саркомы позвоночника быстрее растут, раньше метастазируют и чаще рецидивируют. Чем ниже уровень дифференцировки – тем более неблагоприятен прогноз. С учетом уровня поражения выделяют опухоли шейного, грудного, поясничного, крестцового и копчикового отдела позвоночника, с учетом локализации – новообразования, расположенные по передней, задней и боковой поверхности спинного мозга.
Симптомы саркомы позвоночника
Первым симптомом заболевания обычно становится боль. Вначале болевой синдром выражен слабо или умеренно, боли носят интермиттирующий характер, обычно усиливаются в ночное время. В отличие от болевого синдрома, обусловленного дегенеративно-дистрофическими процессами, боли при саркоме позвоночника не уменьшаются в покое. Из-за стертой симптоматики, отсутствия онкологической настороженности в отношении молодых пациентов и неправильной трактовки проявлений онкологического процесса (например, предположений о травматическом генезе болевого синдрома из-за частых незначительных травм у детей и подростков) на ранних стадиях саркома позвоночника нередко остается нераспознанной.
При прогрессировании интенсивность болей нарастает. Пациенты не могут заснуть или просыпаются от боли по ночам. Подвижность позвоночника ограничивается. Возникает корешковый синдром (радикулит), в зависимости от уровня поражения больные саркомой позвоночника предъявляют жалобы на боли в руках, ногах, пояснице или внутренних органах. При сдавлении спинного мозга вначале возникают нарушения чувствительности и движений, затем развиваются парезы, параличи и тазовые расстройства. У всех пациентов, страдающих саркомой позвоночника, отмечается снижение трудоспособности и нарушение повседневной активности. Выявляются анемия, повышение температуры, слабость, апатия, ухудшение аппетита и снижение веса. На поздних стадиях саркомы позвоночника возникают патологические переломы. Наблюдается гематогенное метастазирование с поражением легких, костей и головного мозга. Другие органы страдают редко.
Отдельные виды сарком позвоночника
Остеосаркома позвоночника встречается очень редко и составляет всего 1-2% от общего количества остеогенных сарком. Обычно возникает в период интенсивного роста скелета, иногда выявляется у взрослых пациентов моложе 30 лет. В литературе описаны случаи остеогенной саркомы позвоночника у больных старшего возраста, однако специалисты предполагают, что в подобных случаях речь идет не о первичном поражении, а о малигнизации при хондроматозе или болезни Педжета. Обычно поражает один поясничный позвонок. Метастазирует в головной мозг и в легкие. Метастазы в кости при остеогенной саркоме позвоночника диагностируются редко.
Хондросаркома позвоночника также является редкой злокачественной опухолью и составляет около 2,5% от общего количества хондросарком. Может быть первичной (возникшей из неизмененного хряща) или вторичной (развившейся на фоне хондроматоза, хондромы, хондромиксоидной фибромы или хондробластомы). Эта разновидность саркомы позвоночника диагностируется у лиц старше 30 лет, в детском возрасте встречается редко. Мужчины страдают чаще женщин. У молодых больных отмечается более бурное течение и быстрое прогрессирование. Поражаются преимущественно крестец и поясничные позвонки.
Саркома Юинга является одной из наиболее агрессивных злокачественных опухолей. На момент постановки диагноза отдаленные метастазы выявляются у 14-50% пациентов. Этот вид саркомы позвоночника развивается в детском и юношеском возрасте, после 30-35 лет встречается крайне редко. Мужчины страдают чаще женщин. Первичная опухоль представляет собой одиночный узел, обычно расположенный в теле позвонка. При прогрессировании саркома позвоночника может прорастать близлежащие структуры позвоночного столба, давать метастазы в другие позвонки и в ткань легких. Лимфатические узлы и другие кости скелета страдают редко.
Ангиосаркома – злокачественная опухоль сосудистого происхождения. Прогрессирует быстрее доброкачественных сосудистых опухолей, разрушает костные структуры и прорастает окружающие мягкие ткани. Эта разновидность саркомы позвоночника вызывает выраженные неврологические нарушения, часто становится причиной патологических переломов позвонков.
Миеломная болезнь (болезнь Рустицкого-Калера) – злокачественное новообразование из плазматических клеток. Поражает преимущественно костный мозг. Диагностируется у людей пожилого возраста, мужчины страдают чаще женщин. Обычно бывает множественной (с вовлечением позвонков, ребер, трубчатых костей и костей черепа), реже встречаются одиночные очаги. Вызывает многочисленные патологические переломы и искривления костей скелета. Может становиться причиной сдавления спинного мозга с развитием параплегии.
Диагностика саркомы позвоночника
Диагноз устанавливается с учетом жалоб, анамнеза, результатов общего и неврологического осмотра, данных инструментальных и лабораторных исследований. При проведении рентгенографии у больных саркомой позвоночника в пораженном позвонке обнаруживается очаг деструкции с неровными контурами. Выявляется разрушение кортикального слоя и округлая тень мягкотканного компонента новообразования. КТ и МРТ позвоночника позволяют уточнить размеры опухоли и ее взаимоотношения с близлежащими анатомическими структурами. В некоторых случаях для уточнения диагноза назначают сцинтиграфию.
Наряду с перечисленными методиками в процессе диагностики саркомы позвоночника используют исследование крови на онкомаркеры, иммуногистохимические и молекулярно-генетические исследования. Окончательный диагноз выставляют на основании результатов гистологического исследования. Забор материала осуществляют путем пункционной биопсии позвонка под контролем КТ или рентгеноскопии. Для выявления отдаленных метастазов назначают рентгенографию грудной клетки, КТ и МРТ головного мозга, рентгенографию и сцинтиграфию всего скелета.
Лечение и прогноз при саркоме позвоночника
Радикальное оперативное удаление опухоли зачастую невозможно из-за прорастания близлежащих тканей. При компрессии спинного мозга осуществляют паллиативные хирургические вмешательства. Ведущую роль в лечении саркомы позвоночника отводят комбинированной терапии. Назначают радиотерапию и полихимиотерапию с использованием этопозида, циклофосфана, доксорубицина и других препаратов. При отдаленных метастазах для увеличения эффективности лечения применяют лучевую терапию в высоких дозах с последующей пересадкой костного мозга или введением стволовых клеток.
Прогноз зависит от стадии процесса, распространенности и уровня дифференцировки саркомы позвоночника. Использование комбинированной терапии при локальных высокодифференцированных опухолях обеспечивает устойчивую ремиссию у 60-70% пациентов. Высокодозное облучение с последующей трансплантацией костного мозга позволяет добиться излечения 30% больных. При высокой чувствительности саркомы позвоночника к химио- и радиотерапии вероятность благоприятного исхода возрастает, половине пациентов удается дожить до 7 лет с момента окончания лечения.
Хондросаркома
Хондросаркома – это злокачественная опухоль скелета, происходящая из хрящевой ткани. Может развиваться на неизмененных костях или образовываться в результате перерождения некоторых доброкачественных опухолей. Проявляется прогрессирующими болями и припухлостью в области поражения. В некоторых случаях отмечается местное повышение температуры, расширение сети подкожных вен над зоной опухоли и ограничение движений в близлежащем суставе. Возможно несколько вариантов течения – от относительно благоприятного, с медленным ростом и поздним метастазированием до неблагоприятного, с быстрым ростом и ранним появлением метастазов. Патология диагностируется по результатам рентгенографии, КТ, МРТ. Лечение хирургическое – резекция кости, ампутация или экзартикуляция.
Хондросаркома – второе по распространенности злокачественное новообразование скелета. По различным данным составляет от 7 до 16% от общего количества злокачественных опухолей костей. Лечение хирургическое – радикальная операция, при которой производится удаление новообразования вместе с окружающими тканями. Примерно в 60% случаев болезнь выявляется у пациентов среднего и пожилого возраста (40-60 лет). Однако страдать этим заболеванием могут люди всех возрастов. Самое раннее появление опухоли отмечено в возрасте 6 лет, самое позднее – в возрасте 90 лет. У мужчин хондросаркома обнаруживается в 1,5-2 раза чаще, чем у женщин.
Причины хондросаркомы
Причины возникновения новообразования не выяснены. Неоплазия может развиваться первично или выявляться при озлокачествлении ряда диспластических процессов. Возможно поражение любых костных структур, однако чаще страдают кости таза, кости плечевого пояса, ребра, плечевые и бедренные кости.
С учетом происхождения все хондросаркомы делятся на первичные и вторичные. Первичные, в свою очередь, подразделяются на центральные (растущие внутри кости) и периостальные или периферические (растущие по наружной поверхности кости). Среди вторичных хондросарком выделяют опухоли, возникшие в результате озлокачествления хондром, хондромиксоидных фибром, хондробластом, костно-хрящевых экзостозов или опухолей при хондроматозе костей (болезни Олье-Маффучи). Первичные хондросаркомы выявляются в 90% случаев, вторичные – 10% случаев.
В зависимости от особенностей строения различают типичные, светлоклеточные, анапластические и недифференцированные хондросаркомы. Кроме того, существует классификация степени злокачественности хондросарком с учетом особенностей опухоли, выявленных во время гистологического исследования:
- 1 степень злокачественности. Межклеточное вещество преимущественно состоит из хондроидной ткани, в которой расположены хондроциты с плотными мелкими ядрами. Многоядерных клеток мало, фигуры митоза отсутствуют.
- 2 степень злокачественности. Межклеточное вещество чаще миксоидное, клеток больше, чем при 1 степени злокачественности, отмечаются скопления клеток по периферии долек. Ядра увеличены, выявляются единичные фигуры митоза. Есть зоны разрушения (некроза).
- 3 степень злокачественности. Межклеточное вещество миксоидное. Клетки располагаются в межклеточном веществе группами или тяжами. Выявляется большое количество клеток неправильной или звездчатой формы. Много многоядерных клеток и клеток с увеличенными ядрами. Наблюдаются фигуры митоза. Есть обширные некротические очаги.
Чем выше степень злокачественности хондросаркомы, тем больше вероятность раннего образования метастазов и возникновения рецидива при хирургическом удалении опухоли.
Симптомы хондросаркомы
Клиническая картина зависит от вида и степени дифференцировки клеток опухоли. При высокодифференцированной хондросаркоме болезнь может развиваться в течение нескольких лет. Как правило, такое течение наблюдается у больных в возрасте 30 лет и старше. При изучении истории болезни выясняется, что пациента длительное время беспокоили сначала неприятные ощущения, а потом слабые, медленно прогрессирующие боли в области поражения. Болевой синдром мог усиливаться в ночное время, ослабевал под действием обезболивающих препаратов, но не исчезал после отдыха.
Опухоль может достигать значительных размеров, вызывать визуально видимую деформацию или определяться при пальпации. В ряде случаев также отмечается повышение температуры кожи и расширение подкожных вен над областью хондросаркомы, хотя эти симптомы выражены не так значительно, как при других злокачественных опухолях костей. Иногда выявляется ограничение движений в близлежащем суставе.
При низкодифференцированных формах хондросаркомы наблюдается более бурное течение. Как правило, до обращения пациента к врачам проходит не более 1-3 месяцев. Основной жалобой, как и в предыдущем случае, является боль в месте поражения, иногда усиливающаяся в ночное время и не исчезающая после отдыха. Однако при низкодифференцированных формах опухоли боли устойчивее к действию анальгетиков.
Болевой синдром отличается постоянством и быстро нарастает. Припухлость также увеличивается быстрее, чем при относительно благоприятном варианте течения. Повышение местной температуры, ограничение движений в расположенном рядом суставе и расширение подкожных вен встречается с той же частотой, что и при высокодифференцированных опухолях. Низкодифференцированные формы хондросаркомы чаще возникают в молодом и юношеском возрасте и отличаются более высокой частотой рецидивов.
При всех видах хондросарком большого размера, расположенных в области костей таза, может наблюдаться ряд характерных симптомов, обусловленных давлением опухоли на соседние органы и ткани. При сдавлении седалищного сплетения возникают боли, отдающие в ягодицу и по задней поверхности бедра. При сдавлении шейки мочевого пузыря возможны затруднения мочеиспускания. При сдавлении подвздошной вены может развиться односторонний отек нижней конечности на стороне поражения.
Отдаленные метастазы чаще возникают при низкодифференцированных формах хондросарком. Злокачественные клетки попадают в другие органы с током крови (гематогенным путем). Обычно поражаются регионарные лимфатические узлы, печень, легкие и головной мозг. Для периостальных хондросарком характерен особый вид метастазирования. Вокруг таких опухолей существует реактивная зона – область, отделяющая новообразование от окружающих тканей. Периферические хондросаркомы прорастают эту зону и образуют так называемые прыгающие метастазы (сателлитные узлы) – очаги злокачественных клеток, не имеющие непосредственной связи с основной опухолью. Такие очаги располагаются либо в самой реактивной зоне, либо поблизости от нее в толще здоровых тканей.
Диагностику заболевания осуществляют врачи-онкологи, к которым больных обычно направляют травматологи и ортопеды. Клинические симптомы при хондросаркоме неспецифичны, поэтому диагноз выставляется на основании дополнительных исследований. При центральных хондросаркомах на рентгеновских снимках обнаруживается очаг деструкции неправильной формы с нечеткими очертаниями, обычно расположенный в метадиафизе. Иногда опухоль выглядит крапчатой из-за мелких очажков обызвествления. Кость вокруг очага вздута.
При периферических хондросаркомах на рентгенограммах выявляется контрастное образование бугристой формы с нечеткими контурами, расположенное на наружной поверхности кости. В переходной зоне между нормальной костью и измененной опухолевой тканью отмечается неравномерное уплотнение. Кортикальный слой кости в этой зоне неровный. Как и при центральной хондросаркоме, может выявляться крапчатость из-за участков обызвествления.
Для уточнения диагноза выполняют трепанобиопсию кости. Забор материала производится из нескольких участков опухоли. В процессе гистологического исследования определяется степень злокачественности хондросаркомы. Как правило, перечисленных исследований достаточно для точной диагностики. В отдельных случаях могут понадобиться дополнительные методы: МРТ кости, компьютерная томография и остеосцинтиграфия. Для выявления метастазов в легких пациентам с хондросаркомой назначается рентгенография грудной клетки.
Лечение хондросаркомы
Пациенты госпитализируются в отделение онкологии. Большинство хондросарком устойчивы к химиотерапии и лучевой терапии, поэтому основным способом лечения при этом заболевании является хирургическая операция. При хондросаркомах 1 и 2 степени злокачественности выполняется удаление новообразования. Хондросаркому иссекают единым блоком вместе с тканями реактивной зоны и некоторым запасом окружающих здоровых тканей, чтобы в ране не осталось опухолевых клеток. В зависимости от размера и локализации опухоли проводится либо резекция части кости, либо ее удаление с последующим эндопротезированием.
При хондросаркомах 3 степени злокачественности может потребоваться радикальное хирургическое вмешательство – ампутация или экзартикуляция пораженной конечности. Если из-за общих противопоказаний или труднодоступности опухоли ее оперативное удаление невозможно, проводится химио- и лучевая терапия. Однако эти методы являются лишь паллиативными, направленными на замедление роста хондросаркомы, и не обеспечивают излечения.
Прогноз при хондросаркомах всегда серьезный. Исход зависит от степени злокачественности неоплазии. При 1 степени пятилетняя выживаемость составляет 90%, при 2 степени – 45-60%, при 3 степени – около 30%. Профилактические мероприятия не разработаны.
Читайте также:
- Кишечный амебиаз: рекомендации, симптомы, профилактика, лечение
- Рентгенограмма, КТ, МРТ при фрагментировании суставных поверхностей голеностопного сустава
- Образование оболочек яичка. Формирование семявыносящего протока
- Неходжкинская лимфома щитовидной железы - клиника, лечение
- Лучевая диагностика повреждения селезенки
