Клиника синдрома Шихана. Проявления и признаки гипопитуитаризма
Добавил пользователь Владимир З. Обновлено: 30.01.2026
Лабораторные исследования при гипопитуитаризме. Течение синдрома Шихана
Большое значение в распознавании гипопитуитаризма имеют данные лабораторных исследований. На ЭЭГ обнаруживается снижение электрической активности головного мозга [Акиншина Н. И., Тихонов Е. П., Баранов В. Г.]. При наличии соответствующих симптомов эти данные ЭЭГ говорят о поражении диэнцефальной области [Латаш Л. П.].
Выделение гонадотропинов (суммарных) и эстрогенов резко снижено. Содержание 17-ОКС в крови и выделение их с мочой также значительно уменьшены.
Для определения резервных возможностей гипофиза (скрытая недостаточность адренокортикотропных резервов передней доли гипофиза) была предложена проба с метапироном (Su-4885) [Меньшиков В. В., Усватова И. Я.].
Изучение функции щитовидной железы позволяет прийти к заключению, что у значительного большинства больных снижены все показатели ее активности — основной обмен, концентрация в крови йода, связанного с белком, и захват 131I. О гипофизарном резерве ТТГ судят по повышению содержания его в крови при введении синтетического ТРФ. Основной обмен, как правило, снижен в среднем до 20%. Функция надпочечников также понижена. При рентгенографии черепа почти у половины больных обнаруживают уменьшение турецкого седла, в 1/3 случаев выявляют так называемое ювенильное турецкое седло. При краниографии в 50% случаев находят гиперостоз.
Сахарная кривая гипогликеммческого типа. Содержание в крови кальция и фосфора не изменяется, натрия и хлора — несколько ниже; данные об уровне калия противоречивы.
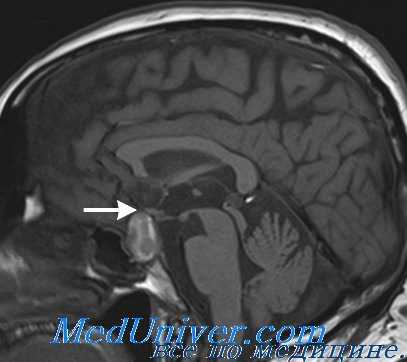
Базальная температура, как правило, оказывается монофазной. Уровень прегнаидиола значительно снижен.
При цитологическом исследовании содержимого влагалища определяется умеренная степень гипофункции яичников: КПИ колеблется от 1 до 8%, иногда поднимается до 30%. М. Г. Арсеньева при цитологическом исследовании влагалищных мазков у 12 больных гипопитуитаризмом обнаружила исключительно парабазальные клетки с крупными ядрами, что свидетельствовало о резкой атрофии влагалищного эпителия. Экскреция прегнаидиола, как правило, снижена. При гистологическом исследовании соскоба эндометрия определяют его атрофию.
Заболевание протекает весьма вариабельно. Обычно характерный симптомокомплекс возникает спустя 1—1,5 года после патологической беременности. Тяжесть заболевания зависит в основном от гипофункции надпочечников и щитовидной железы.
Первая проявляется резкой слабостью, снижением мышечного тонуса, быстрой утомляемостью, головокружением, гипотонией, гипотермией, понижением полового влечения, вторая — сонливостью, заторможенностью, сухостью кожи, ломкостью ногтей, волос. Конечно, первостепенное значение имеет поражение аденогипофиза, тогда как нарушение функции периферических эндокринных желез возникает вторично; при этом, как правило, поражается не одна эндокринная железа, а несколько (надпочечники, щитовидная железа, яичники).
В более легких случаях возможно наступление повторной беременности, что обусловливается сохранившимся двухфазным менструальным циклом. Подобные наблюдения немногочисленны. Так, A. A. Chryssikopulos и соавт. сообщили об одном случае, когда беременность наступила у женщины 30 лет, страдавшей в течение б лет синдромом Шихена после родов, осложненных массивной кровопотерей. После 3-месячного лечения гонадотропинами женщина забеременела. Роды протекали без осложнений. При обследовании через 3 мес после родов была выявлена гипофизарная недостаточность такой же степени, как и до наступления беременности.
Если повторная беременность снова осложняется патологическим кровотечением, поздним токсикозом или септическим заболеванием, это ведет к прогрессированию и значительному ухудшению состояния больной. В других случаях заболевание проявляется через несколько лет после родов, чему способствует стресс (травмы, операция, инфекционные заболевания). В наиболее тяжелых случаях наступает смерть при клинической картине надпочечииковой комы.
Гипопитуитаризм
Гипопитуитаризм — это патологическое состояние, которое обусловлено снижением выработки нескольких или всех гормонов гипофиза. Сидром возникает при прямом поражении гипофиза некрозом, опухолью или воспалительным процессом, кроме того, он может стать следствием нарушений гипоталамо-гипофизарной регуляции. Гипопитуитаризм проявляется симптомами гипокортицизма, гипогонадизма, гипотиреоза, расстройствами обмена веществ. Диагностика заболевания включает анализы на гипофизарные гормоны, методы нейровизуализации, исследование периферических желез внутренней секреции. Основу лечения составляет заместительная терапия гормональными препаратами.
МКБ-10

Общие сведения
Гипопитуитаризм представляет собой разнообразный по этиопатогенезу и клиническим признакам синдром, который встречается у пациентов разного профиля, протекает под «маской» других заболеваний. Истинная частота гипопитуитаризма не установлена, информация о распространенности существует только для отдельных форм. Гипопитуитаризм относится к одному из наиболее сложных в диагностике состояний, его выявление и правильное лечение требует от эндокринолога высокой профессиональной подготовки.
Причины гипопитуитаризма
Этиологическая структура гипопитуитаризма разнообразна, поскольку она отражает не только конкретные органические процессы в гипофизе, но и разнообразные соматические заболевания, провоцирующее его развитие. В клинической эндокринологии все возможные причины появления гипопитуитаризма объединяются в следующие группы:
- Некроз гипофиза. Отмирание ткани гипофиза происходит вследствие ишемии органа при воспалении височных артерий, атеросклерозе, серповидноклеточной анемии. Гипопитуитаризм изредка встречается у беременных женщин при тяжелой эклампсии, при массивных кровотечениях после родов (синдроме Шихана).
- Опухоли гипофиза. К первичным новообразованиям центрального эндокринного органа относят хромофобную аденому, краниофарингиому. Также наблюдаются параселлярные опухоли: менингиома, глиома зрительного нерва.
- Сосудистые заболевания. Причиной гипопитуитаризма может быть внутричерепная аневризма сонной артерии, тромбоз кавернозного синуса, кровоизлияние в гипофиз.
- Нейроинфекции. Вовлечение гипофиза в воспалительный процесс наблюдается при бактериальных патологиях: туберкулезе, менингококковом менингите, сифилисе. Дефицитное состояние может диагностироваться при системных микозах.
- Метаболические нарушения. Нередко гипопитуитаризм становится результатом системных нарушений здоровья и накопления токсинов, что возможно при почечной и печеночной недостаточности.
- Ятрогенные факторы. Дефицит гормонов часто выявляется у больных, которые прошли курс облучения носоглотки или турецкого седла, при случайном хирургическом разрушении органа.
Все вышеперечисленные факторы являются причинами первичной формы гипопитуитаризма. Вторичная недостаточность в основном отмечается при поражении гипоталамуса вследствие воспалительных, травматических или токсических воздействий. Также возможно появление опухолей гипоталамуса: первичных нейроэндокринных новообразований, метастатических лимфом. В редких случаях вторичный гипопитуитаризм развивается на фоне вынужденного голодания, нервной анорексии.
Патогенез
Гипофиз — центральная железа внутренней секреции, которая состоит из передней доли (аденогипофиза), занимающей 70-80% массы органа, задней доли (нейрогипофиза), промежуточной доли, которая по происхождению принадлежит к аденогипофизу. В аденогипофизе вырабатываются регуляторные гормоны: тиреотропный (ТТГ), адренокортикотропный (АКТГ) фолликулостимулирующий (ФСГ), лютеинизирующий (ЛГ), соматотропный (СТГ) и лютеотропный.
Гипопитуитаризм имеет множество механизмов развития, которые обусловлены конкретной причиной болезни. Возможно как прямое разрушение клеток либо инфекционно-токсическое их повреждение, так и опосредованное влияние патологий гипоталамуса на активность аденогипофиза. При снижении выработки регуляторных гормонов нарушается работа соответствующих периферических желез, что проявляется характерными симптомами.
Классификация
Учитывая механизм развития, гипопитуитаризм подразделяется на первичный с прямым поражением секретирующих клеток, и вторичный, когда недостаточный синтез гормонов связан с отсутствием стимулирующих влияний от высших нейроэндокринных центров. В практической эндокринологии повсеместно используется разделение гипопитуитаризма на клинические формы по степени нарушения секреции гормонов:
- Тотальный гипопитуитаризм— наиболее тяжелый вариант патологии, когда снижается или полностью прекращается выработка всех гипофизарных гормонов. Сюда относят гипофизарную кахексию (болезнь Симонса), послеродовой гипопитуитаризм (синдром Шихана), гипоталамо-гипофизарную недостаточность.
- Парциальный гипопитуитаризм — частичное поражение гипофиза, при котором нарушается синтез одного или нескольких гормонов. Парциальная форма имеет следующие подвиды:
- гипофизарный гипогонадизм — недоразвитие наружных половых признаков и нарушение репродуктивной функции, возникающее из-за дефицита ЛГ и ФСГ;
- гипофизарная карликовость (нанизм) — низкорослость вследствие недостаточного синтеза соматотропина в детском возрасте;
- гипофизарный гипокортицизм — гипофункция коры надпочечников, которая вызвана отсутствием стимулирующего влияния АКТГ;
- адипозогенитальная дистрофия — прогрессирующее ожирение и недоразвитие половых органов;
- гипофизарный гипотиреоз — снижение выработки тиреоидных гормонов на фоне нарушений синтеза ТТГ в передней доле гипофиза.
Симптомы гипопитуитаризма
Учитывая разнообразие клинических форм заболевания, невозможно выделить типичные симптомы гипопитуитаризма. Проявления болезни будут зависеть от выраженности нарушения работы гипофиза, причины поражения эндокринного органа, наличия у больного сопутствующих патологий. При гипопитуитарных синдромах в большинстве случаев сочетаются три группы признаков: полигормональная недостаточность, нейросоматические нарушения, психические расстройства.
Тотальный гипопитуитаризм
При гипофизарной кахексии на первый план выходит резкое снижение веса и атрофия мышц и отсутствием аппетита. Состояние чаще возникает у женщин 30-40 лет. Больные жалуются на постоянную сонливость, упадок сил, у них уменьшается половое влечение. Подобную клиническую картину имеет синдром Шихана, однако его патогномоничным признаком является развитие симптоматики у женщин в послеродовом периоде.
Больные с гипоталамо-гипофизарной недостаточностью имеют симптомы гипокортицизма, гипотиреоза, гипогонадизма. Вследствие дефицита антидиуретического гормона клиническая картина дополняется признаками несахарного диабета. Объем выделяемой мочи достигает 10-15 л в сутки, на фоне чего беспокоит постоянная мучительная жажда.
Парциальный гипопитуитаризм
При недостатке СТГ у детей возникает карликовость при правильных пропорциях тела. У взрослых дефицит соматотропина влияет на основной обмен: угнетает метаболические реакции, повышает уровень холестерина в крови, способствует расщеплению белков мышечной ткани. В результате снижения плотности костей нередки переломы. Кожа выглядит сухой, уменьшается потоотделение. Человек испытывает постоянную усталость, апатию, снижение работоспособности.
Дефицит гонадотропных гормонов (ФСГ, ЛГ) у женщин репродуктивного возраста вызывает нарушения цикла вплоть до отсутствия менструаций, снижение либидо, сухость влагалища. Нередко возникают расстройства мочеиспускания, дискомфорт во время полового акта. Мужчины испытывают эректильную дисфункцию, снижение полового влечения, неспособность к семяизвержению. Зачастую уменьшается волосяной покров в гормонозависимых зонах (подмышечные впадины, промежность).
Для гипотиреоза типично появление сонливости, вялости, снижения умственной и физической работоспособности. Кожа становится бледной, сухой, прохладной на ощупь. Поражение ЖКТ характеризуется запорами. На фоне отеков и нарушения метаболизма пациенты набирают вес даже при соблюдении стандартной калорийности рациона. При гипокортицизме, наоборот, наблюдается снижение массы тела в сочетании с расстройствами ЖКТ.
Осложнения
Основным негативным последствием гипопитуитаризма является гипофизарный криз, который является крайне тяжелой степенью гормональной недостаточности. Его началу способствует перенесенный острый стресс, физическая травма, отсутствие или резкое прекращение заместительной гормональной терапии. Нередко кризы наступают при осложнении гипопитуитаризма инфекционно-воспалительными процессами.
Патология развивается постепенно в течение нескольких дней, но при кровоизлиянии в гипофиз симптомы появляются в считанные часы. Гипофизарный криз проявляется адинамией, снижением температуры тела, угнетением сухожильных и брюшных рефлексов. У пациентов снижается артериальное давление, замедляется пульс, нарушаются все обменные процессы. Без своевременной помощью состояние приводит к полиорганной недостаточности, коме, смерти пациента.
Диагностика
Первичное обследование больного происходит в кабинете врача-эндокринолога. Учитывая многоликость гипопитуитарного синдрома, требуется провести полное физикальное обследование, выяснить все жалобы и детально собрать анамнез заболевания, чтобы заподозрить гипопитуитаризм. Подтвердить наличие гипопитуитаризма помогают следующие диагностические методы:
- Нейровизуализация. Чтобы обнаружить органические поражения гипоталамо-гипофизарной зоны, проводится рентгенография турецкого седла, МРТ или КТ головного мозга. При необходимости обследование дополняется церебральной ангиографией, электроэнцефалографией.
- УЗИ эндокринных органов. Для оценки состояния органов-мишеней, работа которых определяется уровнем тропных гормонов, информативной является ультразвуковая диагностика. Для детализации данных возможно выполнение КТ щитовидной железы, надпочечников, органов малого таза.
- Биохимические анализы. Оценка общего состояния здоровья производится на основе протеинограммы, липидограммы, острофазовых показателей. Важное значение имеют уровни основных электролитов крови. При подозрении на несахарный диабет назначается анализ мочи.
- Гормональные исследования. Базовым методом диагностики является измерение уровней гормонов в крови. Как правило, для уточнения причины и формы гипопитуитаризма делаются пробы с введением ГнРГ, клофелина, тиролиберина.
- Консультации профильных специалистов. Чтобы уточнить первопричину гипопитуитаризма, больным рекомендуется пройти комплексное обследование у невролога, кардиолога, офтальмолога, инфекциониста, других врачей.
Лечение гипопитуитаризма
Плановая терапия
При гипопитуитаризме показано дифференцированное лечение, которое проводится, учитывая этиологический фактор заболевания, степень тяжести, клиническую симптоматику, наличия осложнений. Большинство гипопитуитарных синдромов успешно купируются с помощью медикаментозной терапии, для которой разработана следующая терапевтическая схема:
- Заместительные гормональные препараты. Для коррекции работы эндокринной системы эффективны аналоги кортикотропного, тиреотропного, соматотропного гормонов. Женщинам для устранения гипогонадизма рекомендованы комбинированные оральные контрацептивы, а мужчинам подбираются лекарства с андрогенным эффектом.
- Глюкокортикостероиды. Медикаменты применяются при некрозе гипофиза для предупреждения церебральных осложнений такого состояния, купирования отека мозга. Также лекарства используются при активном иммунном воспалении, повреждающем органы гипоталамо-гипофизарной системы.
- Противомикробные препараты. Лекарства необходимы при доказанной инфекционной этиологии гипопитуитаризма, чтобы быстро устранить провоцирующих фактор, ликвидировать воспаление в головном мозге.
- Цитостатики. Средства для химиотерапии назначаются при первичных злокачественных новообразованиях гипофиза либо при метастатических опухолях. Цитостатики комбинируют с другими методами лечения в нейроонкологии.
Неотложная помощь
Купирование гипофизарного криза проводится в отделении реанимации. Лечение начинается с введения высоких доз кортикостероидов, при стойкой артериальной гипотензии дополнительно вводится раствор ДОКСА. Спустя 12-24 часа терапию дополняют тиреоидными препаратами. Чтобы улучшить водно-солевой обмен, нормализовать показатели гликемии, вводятся инфузионные растворы: физиологический раствор, раствор глюкозы, гипертонические растворы с натрием.
Для улучшения метаболизма показано введение коферментных препаратов тиамина, активной формы витамина В6, цитохрома С, аденозинмонофосфата. Чтобы устранить является сердечной недостаточности, необходимо использовать кардиотропные лекарства из группы бета-адреномиметиков, аналептиков, сердечных гликозидов. Респираторная поддержка включает ингаляции увлажненного кислорода, искусственную вентиляцию легких.
Хирургическое лечение
При аденомах гипофиза, опухолях кармана Ратке и других новообразованиях области турецкого седла рассматривается вопрос о возможности нейрохирургического удаления патологической ткани. Для комплексного лечения опухолевых процессов оперативное вмешательство нередко дополняется лучевой терапией. В первые дни после геморрагического инсульта тоже возможно проведение операции, если консервативное лечение не дает ожидаемого эффекта.
Прогноз и профилактика
Прогноз оценивается с учетом причины, тяжести состояния, в значительной мере зависит от своевременности диагностики проблемы, соблюдения пациентом врачебных рекомендаций. При постоянном приеме заместительной терапии удается сохранить высокое качество жизни и нормализовать функции периферических эндокринных желез. Сомнительный прогноз для пациентов с тотальным гипопитуитаризмом, который нередко завершается комой. Меры профилактики не разработаны.
4. Гипопитуитаризм: причины и эпидемиология/ А.В. Древаль// Алгоритмы диагностики и лечения гипофизарной недостаточности. — 2014. — №5-6.
Синдром Шихана
Синдром Шихана — нейроэндокринное расстройство, вызванное гибелью клеток гипофиза вследствие осложненных родов или аборта. Проявляется снижением секреции молока вплоть до полного прекращения, олигоменореей и аменореей, отечностью тела, ломкостью волос и ногтей, головокружениями, обмороками, слабостью, быстрой утомляемостью, гиперпигментацией кожи. Для диагностики используют анализ уровня гормонов гипофиза, щитовидной железы, яичников, надпочечников, прицельную рентгенографию черепа, КТ, МРТ. Схема лечения синдрома Шихана предполагает назначение заместительной гормонотерапии, симптоматических противоанемических и анаболических средств.
Синдром Шихана является второй по частоте причиной возникновения гипопитуитаризма во взрослом возрасте. Заболевание впервые описано в конце XIX века, названо в честь британского ученого Гарольда Лиминга Шихана, установившего связь между некрозом аденогипофиза и тяжелой кровопотерей в родах в 1937 году. Распространенность клинически выраженного заболевания не превышает 0,1%, в бедных и развивающихся странах этот показатель выше, например, в Индии послеродовый гипопитуитаризм определяется у 2,7-3,9% рожениц старше 20 лет. Легкие формы расстройства могут не распознаваться, часто расцениваются как гипофункция щитовидной железы или вегетососудистая дистония по гипотоническому типу. При массивных кровотечениях после родов и абортов признаки гипопитуитаризма определяются у 40-45% женщин. Болезнь Шихана развивается у 25% пациенток, потерявших в родах до 800 мл крови, у 50% рожениц с кровопотерей до 1 л и у 65-67% — с потерей более 1 л крови.
Причины синдрома Шихана
Морфологическая основа для развития послеродового гипопитуитаризма — гибель клеток аденогипофиза с последующим развитием гормональной недостаточности. Деструктивно-некротические процессы в гипофизарной ткани обычно связаны с нарушением кровоснабжения железы, компенсаторно увеличивающейся во время беременности. Непосредственными причинами артериальной гипотонии, приводящей к необратимым повреждениям клеток гипофиза, являются:
- Массивные кровопотери. Критичным для развития синдрома объемом потерянной крови считается 800-1000 мл. Угрожающие акушерские кровотечения наблюдаются при внематочной беременности, преждевременной отслойке, предлежании или приращении плаценты, гипотонии матки, родовом травматизме (разрыве матки или ее шейки, влагалища, промежности).
- Инфекционно-токсический шок. Выраженные микроциркуляторные нарушения при септическом шоке возникают под действием эндо- и экзотоксинов микробных агентов. Значительное бактериальное обсеменение возможно при длительном безводном периоде в результате преждевременного излития околоплодных вод, хориоамнионите, послеродовом эндометрите, перитоните, сепсисе.
- ДВС-синдром. Генерализованное внутрисосудистое свертывание крови с тромбозом сосудистого русла и коагулопатическим кровотечением вызывает тяжелые ишемические нарушения в различных органах, в том числе гипофизе. ДВС развивается на фоне кровопотерь, шоковых состояний, эмболии околоплодными водами и иммунных конфликтов, усугубляет их течение.
Предрасполагающими факторами к возникновению болезни Шихана являются гестоз, протекающий с повышенным артериальным давлением и нарушением функции почек, идиопатические и вторичные тромбоцитопении, артериальная гипертония и симптоматические артериальные гипертензии, выраженная почечная недостаточность. В группу риска также входят пациентки с многоплодной беременностью и стремительными родами.
Ключевое звено в развитии синдрома Шихана — несоответствие между потребностью гипофиза в кровоснабжении и объемом поступающей крови. У беременных отмечается физиологичное увеличение размеров гипофизарной ткани на 120-136%, связанное с необходимостью вынашивания плода и подготовки организма женщины к родам. В первую очередь гипертрофируются и гиперплазируются лактотропоциты — клетки, секретирующие гормон пролактин, под действием которого развивается и готовится к выработке молока ткань молочных желез. При этом кровоток в органе остается неизменным, поэтому гипофиз становится особенно чувствительным к нарушениям кровообращения. Гиповолемические и коагулопатические кровотечения, возникающие во время родов, приводят к дефициту кровоснабжения железистой ткани, что сопровождается вазоконстрикцией и последующим белым инфарктом с коагуляционным некрозом. В результате гибели клеток прекращается выработка гормонов передней доли гипофиза, что формирует типичную клиническую картину болезни Шихана.
Систематизация форм послеродового гипопитуитаризма осуществляется с учетом тяжести клинической картины и степени повреждения аденогипофиза. По выраженности симптоматики заболевание бывает легким, средним и тяжелым. На основании глубины поражения железистой ткани современные специалисты в сфере акушерства и гинекологии выделяют следующие варианты синдрома Шихана:
- Глобальный. Из-за необратимых повреждений отсутствует или резко снижена секреция тиреотропного гормона, гонадолиберинов, АКТГ с выпадением соответствующих функций.
- Частичный. Секретирующая ткань частично сохранена, вследствие ее деструкции отмечается тиреотропная, гонадотропная и адренокортикотропная недостаточность.
- Комбинированный. Разрушение гипофизарной ткани привело к нарушению работы пары желез внутренней секреции (надпочечников и щитовидной или половых и щитовидной).
Степень тяжести синдрома напрямую связана с выраженностью повреждений гипофиза: легкая форма расстройства возникает при деструкции 60-70% клеток аденогипофиза, клинические повреждения средней тяжести становятся заметными при разрушении более 80% гипофизарной ткани, гибель 90% клеток сопровождается тяжелой питуитарной недостаточностью.
Симптомы синдрома Шихана
В зависимости от глубины деструктивных процессов заболевание дебютирует сразу или в течение нескольких месяцев после родов. Зачастую первым признаком послеродового гипопитуитаризма становится инволюция грудных желез и нарушение секреции молока (гипогалактия, агалактия). В последующем клиническая картина синдрома дополняется другими проявлениями нейроэндокринной недостаточности. При легком течении заболевания количества секретируемого молока недостаточно для удовлетворения пищевых потребностей младенца. Женщина периодически испытывает головные боли, жалуется на быструю утомляемость, головокружения, возникающие на фоне падения артериального давления.
Болезнь Шихана средней тяжести проявляется полным отсутствием молока, постоянным упадком сил, сонливостью, снижением памяти, склонностью к обморочным состояниям. У пациентки отмечается отечность, увеличивается масса тела, возникают запоры. Несмотря на отсутствие грудного вскармливания, месячный цикл восстанавливается не сразу, менструации становятся скудными и укорачиваются до 2-3 дней (олигоменорея). При тяжелом течении клиника усугубляется стойкой аменореей, генерализованными отеками всего тела, снижением веса. Молочные железы и наружные половые органы гипотрофируются. Женщины жалуются на ломкость ногтей, выпадение волос. Кожа приобретает ровный бронзовый оттенок.
Характерным последствием средней и тяжелой форм синдрома Шихана является терапевтически резистентная анемия. В наиболее тяжелых случаях гормональная недостаточность, возникающая при послеродовом гипопитуитаризме, осложняется глубоким угнетением функций нервной, дыхательной, сердечно-сосудистой и других систем вследствие гипопитуитарной или гипотиреоиодной комы, развития синдрома Уотерхауса-Фридериксена (острой надпочечниковой недостаточности). Нарушение гонадотропной функции гипофиза приводит к преждевременной инволюции молочных желез, раннему климаксу, стойкому бесплодию.
Появление признаков нейроэндокринной недостаточности после недавних осложненных родов либо аборта является основанием для детального исследования функции гипофиза. Диагностический поиск при подозрении на синдром Шихана направлен на оценку состояния и функциональных возможностей гипофизарной ткани. Наиболее информативными для постановки диагноза послеродового гипопитуитаризма считаются:
- Исследование содержания гормонов. О нарушении секреторной функции аденогипофиза свидетельствует снижение концентрации ТТГ, АКТГ, ФСГ, ЛГ, пролактина. Косвенным признаком недостаточного синтеза тропных гормонов является низкий уровень эстриола, трийодтиронина (Т3), тироксина (Т4), кортизола.
- Методы медицинской визуализации. Прицельный рентгенологический снимок турецкого седла позволяет выявить уменьшение размеров железы. Более подробную информацию о структуре и изменениях органа предоставляют томографические методики (МРТ, компьютерная томография).
В качестве дополнительных обследований рекомендованы анализ мочи на 17-кетостероиды, глюкозотолерантный тест (после сахарной нагрузки отмечается гипогликемическая кривая). Заболевание дифференцируют с опухолями гипофиза, энцефалитом, нейросаркоидозом, гипокортицизмом (болезнью Аддисона), гипотиреозом, вторичной гипофункцией яичников. При необходимости пациентку консультируют эндокринолог, невропатолог, нейрохирург, онколог.
Лечение синдрома Шихана
Основными задачами терапии послеродового гипопитуитаризма являются восстановление нормального гормонального фона и коррекция возможных симптоматических расстройств. Курс патогенетического лечения назначают с учетом формы и степени тяжести заболевания. Стандартная схема лечения предусматривает использование таких методов и подходов, как:
- Заместительная гормонотерапия. С учетом дефицита тропных гормонов пациенткам на постоянной основе или курсами назначают глюкокортикоиды, препараты щитовидной железы. До 45 лет при нарушении менструального цикла циклически применяют оральные контрацептивы.
- Симптоматические средства. Поскольку болезнь Шихана часто проявляется устойчивой к терапии анемией, показано периодическое использование препаратов железа под контролем общего анализа крови. Для обеспечения физиологичного белкового обмена рекомендованы анаболики.
Ранняя диагностика и адекватное лечение (в большинстве случаев — пожизненное) позволяет существенно повысить качество жизни пациентки и исключить развитие опасных осложнений. Для профилактики синдрома Шихана рекомендуется планирование беременности, отказ от абортов. Своевременная постановка на учет в женской консультации, регулярные плановые осмотры акушера-гинеколога обеспечивают своевременное выявление осложнений беременности, генитальной и соматической патологии, способных привести к возникновению массивных акушерских кровотечений, ДВС-синдрома, ИТШ.
Гипофизит
Гипофизит — это воспалительное поражение гипофиза, зачастую имеющее аутоиммунный характер. Среди клинических проявлений на первый план выходят цефалгия, ухудшение зрения, симптомы гипопитуитаризма. Диагностика включает исследование уровня гормонов, анализ на антитела, офтальмологическое обследование, церебральную МРТ, по возможности — гистологию биопсийного образца. Консервативные методы лечения включают применение кортикостероидов и цитостатических препаратов, заместительную гормональную терапию. При их неэффективности показана хирургическая резекция или стереотаксическая операция.

Причины гипофизита
Этиологические триггеры первичной формы болезни точно не известны. Предполагают, что дисфункцию иммунной системы способны вызвать вредоносные воздействия внешней среды: химические вещества, повышенная инсоляция, вирусы, бактериальные токсины. Нельзя исключить роль генетических факторов. По данным исследователей, наследственная предрасположенность ассоциируется с аллелями HLA DR4, HLA DR5, HLA DQ8, HLA DR53.
Вторичный гипофизит развивается в результате поражения гипофизарной области различными патологическими процессами. Этиофакторами гипофизарного воспаления выступают:
- Селлярные образования. Наиболее часто наблюдаются киста кармана Ратке, герминома, аденома, краниофарингиома. Объемные процессы хиазмально-селлярной зоны, прорастая и/или сдавливая гипофиз, провоцируют его воспаление.
- Аутоиммунная патология. Такие системные заболевания, как гранулематоз Вегенера, саркоидоз, болезнь Такаясу, гистиоцитоз, возникают вследствие аутоиммунных нарушений. Системность процесса приводит к образованию антител против гипофизарных антигенов.
- Инфекционные болезни.Туберкулез, вирусные заболевания на фоне иммунодефицита, сифилис могут привести к поражению клеток гипофиза. Возбудители способны преодолеть гематоэнцефалический барьер с развитием инфекционного воспаления тканей гипофиза.
- Иммуномодулирующая терапия. Применение моноклональных антител в терапии злокачественных опухолей в ряде случаев провоцирует аутоиммунные процессы, в том числе поражение гипофиза. Гипофизит возникает спустя несколько месяцев от начала противоопухолевой иммунотерапии.
Аутоиммунный механизм характерен для первичных форм, вторичного поражения на фоне аутоиммунных заболеваний, приема иммуноонкологических фармпрепаратов. При этом патологические изменения в работе иммунного аппарата сопровождаются синтезом антител против собственных антигенов клеток гипофиза. Аутоантитела поражают клеточные структуры, обуславливая воспалительную реакцию.
Новообразования селлярной области провоцируют воспалительные изменения вследствие компрессии или повреждения тканей при распространении опухолевого процесса. Инфекционные агенты, повреждая клетки, запускают гуморальный иммунный механизм, приводящий к развитию воспаления. Морфологически результатом воспалительного процесса является отечность, клеточная инфильтрация и неоднородность гипофизарных тканей.
Со временем воспалительное поражение влечет снижение числа гормонпродуцирующих клеток, что сопровождается нарушением отдельных эндокринных функций или пангипопитуитаризмом. У ряда больных наблюдается феномен гиперпролактинемии, предположительно обусловленный антителопосредованной активацией синтезирующих пролактин клеток, повреждением рецепторов дофамина со снижением его ингибирующего эффекта.

Этиопатогенетически гипофизит разделяют на первичный, возникающий идиопатически, и вторичный — возникающий на фоне существующего основного заболевания. Существует также 2 морфологические классификации: анатомическая и гистологическая. Согласно первой выделяют:
- Аденогипофизит — поражение только передней доли. Составляет около 65% всех случаев.
- Инфундибулонейрогипофизит — воспаление распространяется на ножки и нейрогипофиз. Наблюдается в 10% случаев.
- Пангипофизит — воспалительные изменения охватывают все части гипофиза. Встречается у 25% пациентов.
Микроскопическое исследование позволяет выявить различные типы происходящих в гипофизе изменений, в связи с чем была разработана гистологическая классификация. Она широко используется для верификации диагноза у пациентов, прошедших хирургическое лечение, и включает следующие варианты:
- Лимфоцитарный. Диагностируется у 68% заболевших гипофизитом. В клеточном инфильтрате преобладают лимфоциты. Характеризуется возникновением симптоматики в период беременности или в первые месяцы после родов.
- Гранулематозный. Занимает второе место по распространенности после лимфоцитарного. Наряду с лимфоцитами в воспалительных тканях обнаруживаются многоядерные гигантские клеточные элементы.
- Ксантоматозный. Составляет около 3%. Типично повышенное содержание липидов в тканях гипофиза, формирование жировых включений.
- IgG4-ассоциированный. Воспалительный инфильтрат содержит большое количество IgG4-позитивных плазмоцитов. На поздних стадиях развивается фиброз.
- Некротизирующий. Отличается наличием участков некроза. Затруднительная дифференциация некротизирующего гипофизита от вторичного, обусловленного кистой гипофизарного хода.
- Смешанный. Представляет собой вариативные сочетания различных гистологических форм. Встречается довольно редко.
Симптомы гипофизита
Заболевание манифестирует общемозговой симптоматикой в виде цефалгического синдрома и расстройством зрительной функции, связанным со сдавлением зрительных трактов увеличенным гипофизом. Головная боль носит постоянный характер, сопровождается тошнотой. Более 50% пациентов отмечают рвоту. Нейроофтальмологические симптомы включают снижение остроты зрения, нарушение цветовосприятия, сужение или выпадение зрительных полей. При вторичном гипофизите наблюдаются проявления основного заболевания.
По мере угасания остроты воспаления и его перехода в хроническую стадию стартуют симптомы гипофизарной недостаточности. Характер эндокринной дисфункции зависит от этиологии и формы гипофизита. Аденогипофизит и пангипофизит протекают с дефицитом АКТГ, тиреотропина, гонадотропинов. Гипокортицизм приводит к понижению веса, гиперпигментации кожи и слизистых, астении. Сниженная продукция тиреотропина влечет гипотиреоз, проявляющийся сухостью кожи, брадикардией, ухудшением памяти.
Гипогонадизм обуславливает снижение либидо, у женщин — нарушения менструального цикла вплоть до аменореи. В 23% случаев аденогипофизита наблюдается гиперпролактинемия, сопровождающаяся галактореей. Обязательным симптомом инфундибулонейрогипофизита выступает несахарный диабет, проявляющийся неутолимой жаждой, полиурией. При пангипофизите отмечается пангипопитуитаризм.
Грозным осложнение гипокортицизма является острая надпочечниковая недостаточность, которая без оказания своевременной медицинской помощи может привести к летальному исходу. Полиурия при несахарном диабете осложняется обезвоживанием, повышением вязкости крови, дисбалансом электролитов. В отсутствие лечения выраженное обезвоживание угрожает развитием коллапса, сердечной недостаточности. Прогрессирующий гипогонадизм осложняется бесплодием.
При сборе анамнеза обращают внимание на снижение массы тела за последнее время, наличие сопутствующей патологии, прохождение противоопухолевой иммунотерапии. Общий осмотр выявляет сухость и гиперпигментированность кожи. После консультации невролога и эндокринолога пациентам рекомендованы:
- Офтальмологическое обследование. Включает оценку остроты зрения, офтальмоскопию, периметрию. Исследование полей зрения диагностирует их сужение. Офтальмоскопия проводится для исключения другой офтальмологической патологии.
- Иммунологические исследования. Антитела к гипофизарным структурам выявляются с использованием иммуноферментного анализа, иммуноблоттинга, иммунофлюоресценции. Наличие антител подтверждает аутоиммунные изменения, но не является специфичным для гипофизита.
- Гормональные исследования. Исследование гипофизарных и периферических гормонов диагностирует их частичное или тотальное снижение. Исключение составляет пролактин, уровень которого повышен у части больных.
- МРТ головного мозга. В фазе острого воспаления визуализируется увеличение, неоднородность структуры, размытость контуров гипофиза, утолщение воронки. При переходе процесса в хронический выявляется фиброз и уменьшение гипофиза.
- Гистология биоптата. Гистопатологическая верификация образцов гипофизарных тканей остается золотым стандартом диагностики гипофизита. Однако сложность и инвазивность процедуры ограничивают ее применение.
Дифференциальная диагностика
Гипофизит необходимо дифференцировать от опухолей гипофиза, синдрома Шихана. МРТ-признаки могут быть сходны с новообразованиями, в пользу опухоли свидетельствует асимметричность поражения. В отличие от новообразований, гипофизит стартует надпочечниковой недостаточностью с последующим присоединением дефицита других гормонов. Как и лимфоцитарный гипофизит, синдром Шихана манифестирует в послеродовом периоде. Однако для него характерно отсутствие лактации. На МРТ-снимках отмечается отечность хиазмы, геморрагические очаги в гипофизе.

Лечение гипофизита
Консервативная терапия
Базисное медикаментозное лечение направлено на купирование воспалительного процесса, компенсацию недостающей эндокринной функции. Редкость заболевания, отсутствие широкой выборки для получения достоверных клинических данных приводит к отсутствию четких рекомендаций по выбору и дозировке применяемых препаратов. Лечение назначается индивидуально, включает 2 основных компонента:
- Иммуносупрессия. Необходима для купирования аутоиммунных механизмов, лежащих в основе гипофизита. Применяется в период острой воспалительной реакции. Рекомендовано начинать лечение с глюкокортикоидов, при неэффективности которых переходить к назначению цитостатиков.
- Гормональная терапия. Носит заместительный характер. Подбор препарата и дозы осуществляется индивидуально, в соответствии с уровнем гормонов. В первую очередь необходима коррекция гипокортицизма. Заместительная терапия гипогонадизма осуществляется в хроническую фазу.
Показанием к операции является устойчивая к медикаментозной терапии выраженная компрессия зрительных путей и хиазмы, клинически проявляющаяся зрительными расстройствами. Производится частичная резекция гипофиза транссфеноидальным доступом. Важное значение уделяется удалению воспалительных масс при щадящей резекции жизнеспособных участков. В послеоперационном периоде рекомендована глюкокортикоидная терапия.
Рецидив гипофизита, неподдающегося консервативному лечению, выступает показанием к стереотаксической радиохирургической операции. Прицельная лучевая терапия является современным малоинвазивным вмешательством, широко применяемым в практической нейрохирургии. После разрушающего воздействия облучения может потребоваться заместительная терапия.
Положительный эффект иммуносупрессивной терапии отмечается у 40-50% больных. В отдельных случаях возможно полное восстановление гормонопродуцирующей функции. У 38% пациентов после проведенного медикаментозного лечения наблюдался рецидив. Частота рецидивов после хирургической операции составляет 11–25%. Вследствие неясной этиологии, профилактика первичного гипофизита затруднительна. Профилактика вторичных форм основана на лечении причинного заболевания.
3. Hypophysitis — new insights into diagnosis and treatment/ Łukasz Kluczyński, Aleksandra Gilis-Januszewska, Damian Rogoziński, Jacek Pantofliński, Alicja Hubalewska-Dydejczyk// Endokrynologia Polska. - 2019. - 70(3).
4. Mechanisms in endocrinology: Hypophysitis: diagnosis and treatment/ Joshi M.N., Whitelaw B.C., Carroll P.V.// European Journal of Endocrinology. - 2018. - 179(3).
Клиника синдрома Шихана. Проявления и признаки гипопитуитаризма
Клиническая картина синдрома Шихена зависит от степени поражения гипофиза. И. М. Васина также обнаружила прямую зависимость между объемом кровопотери в родах и тяжестью клинических симптомов гипопитуитаризма. Наиболее ранним симптомом относительно легкой формы заболевания является агалактия или гипогалактия. Конечно, агалактию или гипогалактию необходимо учитывать как один из начальных симптомов гипопитуитаризма лишь в тех случаях, когда роды сопровождаются патологическим кровотечением.
Другим симптомом гипопитуитаризма является аменорея. Teter считает этот симптом (в сочетании с агалактией, атрофией молочных желез и половых органов) наиболее характерным.
При выраженной форме заболевания через год после его начала возникают симптомы недостаточности периферических эндокринных желез — яичников, щитовидной железы, надпочечников. Так, у больных с тяжелой формой гипопитуитаризма, как правило, наблюдаются все основные признаки: агалактия, аменорея, выпадение волос на лобке и в подмышечных впадинах, слабость, головокружение, обморочное состояние, снижение артериального давления, микседема и похудание. Эти признаки свидетельствуют о понижении секреции ТТГ, АКТГ и СТГ.
Согласно данным Sheehan, Ш. Милку, И. Пенчева, вначале нарушается гонадотропная функция, затем функция щитовидной железы и, наконец, функция коры надпочечников.
Нарушение гонадотропной функции гипофиза обусловливает гипофункцию яичников, снижение или исчезновение полового влечения, аменорею или гипоменструальный синдром, исчезновение или уменьшение вторичных половых признаков, гипотрофию половых органов. Снижение секреции СТГ обусловливает сухость и бледность кожи и слизистых оболочек, потерю тургора тканями, дистрофические изменения ногтей и зубов [Teter, Sheehan, Devis].
Гипотиреоидизм проявляется снижением общего тонуса, безразличием к окружающей обстановке, ухудшением памяти, зябкостью, брадикардией, адинамией, анорексией, тошнотой, рвотой, сухостью и шелушением кожи, запорами. Гипофункция коры надпочечников выражается в гипотонии, общей слабости, снижении полового чувства, уменьшении роста (или выпадении) волос на голове, лобке и в подмышечных впадинах. При исследовании крови часто находят умеренную нормохромиую анемию, лейкопению, иногда лимфоцитоз, эозинофилию. Основной обмен понижен до 50—60%.
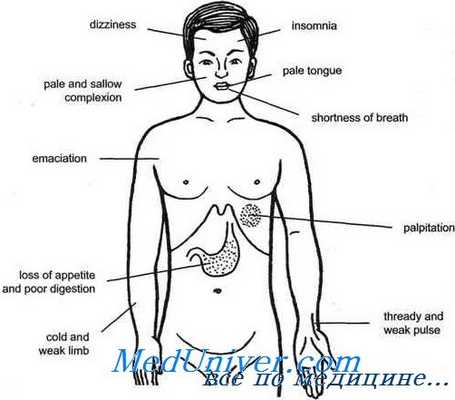
При тяжелой форме гипопитуитаризма иногда возникают нарушения психики, затяжное депрессивное состояние, апатия, потеря интереса к окружающему, резкое ослабление памяти, сонливость [Кузьменок В. Ф., Целибеев Б. А.].
Тяжесть заболевания определяется в основном размером повреждения аденогипофиза. Вместе с тем в развитии клинической картины заболевания имеет, несомненно, значение и повреждение гипоталамуса. Однако прижизненное определение степени повреждения гипоталамо-гипофизарной системы крайне затруднено. В связи с этим в практической деятельности для определения тяжести заболевания имеет основное значение изучение функции таких эндокринных желез, как надпочечники, их кора и щитовидная железа.
При крайне тяжелой форме заболевания наступает смерть при явлениях быстро развивающегося астенодепрессивного и гипотонического, синдромов на фоне значительного похудания (подобная форма сходна с диэнцефально-гипофизарной кахексией Симмондса) вследствие недостаточности надпочечников.
Развитию гипопитуитарной комы способствуют алиментарная гипогликемия (особенно опасно введение инсулина), инфекционные заболевания, пищевые отравления. Симптомы гипопитуитарной комы: упорная астения, резкая гипотония, брадикардия, сонливость, сильная зябкость, безразличие к окружающей обстановке, гипотермия. При обследовании выявляют гипогликемию, признаки микседемы, атрофию половых органов, выпадение волос на лобке и в подмышечных впадинах.
Однако необходимо учитывать, что, кроме крайне тяжелой формы гипопитуитаризма, наблюдаются значительно чаще легкие и стертые формы заболевания. Стертые формы гипопитуитаризма имеют ряд особенностей. Они чаще возникают после септического аборта, чем после патологических родов. Объем кровопотери при гипопитуитаризме обычно меньше и коллапс наблюдается реже, чем у больных с тяжелой формой заболевания.
Такой характерный признак гипопитуитаризма, как агалактия, отмечается при стертой форме лишь у каждой третьей больной, а аменорея еще реже — у каждой шестой. Артериальное давление при стертой форме заболевания снижается меньше, чем при тяжелой. Значительно реже отмечаются обморочные состояния, головокружение, зябкость, выпадение волос на лобке и в подмышечных впадинах, гипотрофия половых органов.
Читайте также:
- Признаки воспаления слухового прохода. Лечения различного воспаления слухового прохода
- Принципы артроскопической операции при нестабильности плечевого сустава
- Многоформная эритема, синдром Стивенса-Джонсона и токсический эпидермальный некролиз. Причины
- Признаки беременности. Симптомы беременности. Предположительные ( сомнительные ) признаки беременности.
- Дыхательная недостаточность при пульмонэктомии. Функция почек при пульмонэктомии
