Клиника субдурального абсцесса. Признаки ограниченного пахименингита
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Наружный и внутренний пахименингиты. Экстрадуральные и субдуральные гнойники
Наружный пахименингит (экстрадуральный гнойник) представляет собою воспалительное заболевание наружной поверхности твердой мозговой оболочки, сопровождающееся нередко скоплением гноя между нею и внутренней поверхностью черепной коробки. Наружный пахименингит встречается чаще при остром, чем при хроническом отите, и является большей частью результатом разрушения костной стенки черепа при мастоидитах и холестеатоме. Возможно также распространение воспалительного процесса и по ходу мелких костных вен, впадающих в мозговые пазухи.
Воспаление твердой мозговой оболочки выражается гиперемией, сывороточным пропитыванием, мелкоклеточной инфильтрацией и образованием на ее поверхности фибринозно-гнойного экссудата.
В следующей стадии наблюдается развитие грануляционной ткани и скопление гнойного экссудата в форме экстрадурального гнойника. Благодаря особенностям анатомического строения, твердая мозговая оболочка служит мощным барьером, который во многих случаях надолго задерживает дальнейшее распространение гнойного процесса.
При тяжелой инфекции происходит распад воспаленного участка твердой мозговой оболочки с последующим развитием лептоменингита. В случае образования спаек и сращений между мозговыми оболочками происходит, в последовательном порядке, образование субдурального гнойника, ограниченного менингита, воспаление мозговой коры и, наконец, нагноение вещества самого мозга.
При воспалительном процессе в области поперечной пазухи образуется перисинуозиый гнойник, в результате чего может развиться тромбофлебит, ограниченный менингит и абсцесс мозжечка.
Симптомы при зкстрадуральном поражении могут совершенно отсутствовать. В некоторых случаях имеется тупая головная боль, ограничивающаяся обычно больной стороной. Только очень большое скопление гноя может вызвать нерезко выраженные мозговые явления.
Прогноз очень серьезен, ибо рассчитывать на самопроизвольное излечение нельзя. Лечение может быть только оперативным. Вмешательство сводится к широкой трепанации сосцевидного отростка при остром отите, а при хроническом— к полному вскрытию полостей среднего уха и обнажению пораженного гнойным процессом участка твердой мозговой оболочки. Исход операции, как правило, вполне благоприятен.
Внутренний пахименингит
Внутренний пахименингит (субдуральный гнойник) представляет воспаление внутренней поверхности твердой мозговой оболочки, развивающееся в результате проникания возбудителей нагноения в субдуральное пространство. Накопление гноя в полости, отграниченной от мягких оболочек спайками, дает субдуральный гнойник.
Симптомы субдурального нагноения мало характерны. Наряду с лихорадочным состоянием, обычно имеются признаки раздражения мозговых оболочек в виде ригидности затылка, головных болей, общего повышения чувствительности, рвоты и т. п. Разлитое нагноение в субдуральном пространстве в зависимости от степени его распространения может выражаться как менингеальными, так и мозговыми симптомами, а в некоторых случаях дает даже картину септического заболевания. В редких случаях медленного течения субдурального процесса симптомы внутричерепного поражения могут совершенно отсутствовать. Прогноз всегда очень серьезен.
Диагноз субдурального абсцесса нередко представляет непреодолимые трудности.
Лечение состоит в широком вскрытии и дренировании гнойного очага. Исход вмешательства зависит от того, насколько надежен барьер, отделяющий гнойный очаг от содержимого черепа.
Эпидуральный абсцесс головного мозга
Эпидуральный абсцесс головного мозга (наружный пахименингит) — наименее опасное внутричерепное осложнение, но в то же время он может явиться промежуточным звеном в развитии других более тяжёлых осложнений. Эпидуральный абсцесс возникает как при остром среднем отите, осложнённом мастоидитом, так и при обострении хронического гнойного среднего отита, особенно если последний сопровождается холестеатомой.
Чаще это осложнение наступает при остром отите. Эпидуральный абсцесс локализуется при этом в задней черепной ямке, непосредственно вблизи сигмовидной пазухи (так называемый перисинуозный абсцесс) или реже в средней черепной ямке, в области крыши барабанной полости и пещеры сосцевидного отростка. Значительно реже встречается глубокая локализация эпидурального абсцесса на передней или задней поверхности пирамиды височной кости у её верхушки.
Эпидуральный абсцесс имеет обычно ограниченное протяжение. Лишь очень редко наблюдается распространённый процесс, вовлекающий одновременно мозговую оболочку в средней и задней черепных ямках.
Симптомы и течение эпидурального абсцесса головного мозга
Эпидуральный абсцесс обычно протекает бессимптомно или маскируется клинической картиной мастоидита или обострения хронического среднего отита. Иногда все же имеются симптомы, позволяющие предположить это заболевание. К ним относятся:
- резкая головная боль на стороне больного уха, преимущественно ночью
- болезненность и пастозность, иногда флюктуация по заднему краю сосцевидного отростка
- обильные пульсирующие гнойные выделения в поздней стадии острого отита или при хроническом гнойном отите
Боль иногда иррадиирует в лоб, глазницу, зубы, что бывает при глубокой локализации абсцесса, в области верхушки пирамиды.
Подозрительным на эпидуральный абсцесс является усиление головной боли при одновременном уменьшении гнойного отделяемого из уха и уменьшение её при увеличении гноетечения.
Редко наблюдаются изменения глазного дна (застойные соски зрительных нервов), которые могут сочетаться с заторможенностью, тошнотой или рвотой, брадикардией. При этом возникает предположение об образовании абсцесса мозга, ещё более обоснованное, если присоединяются очаговые симптомы, очень редкие при неосложнённом эпидуральном абсцессе.
Диагностика эпидурального абсцесса головного мозга
Чаще всего вследствие отсутствия или малой выраженности симптомов эпидуральный абсцесс распознается во время операции на ухе. Однако, когда имеется сочетание сильной, односторонней головной боли с обильным пульсирующим гноетечением из уха и наличие указанных выше симптомов со стороны сосцевидного отростка, можно поставить правильный диагноз и до операции.
Магнитно-резонансная томография (МРТ) проводится при подозрении на эпидуральный абсцесс головного мозга.
Если операция своевременно не произведена, то, как правило, развиваются другие, более тяжёлые внутричерепные осложнения — тромбофлебит сигмовидного синуса и сепсис, гнойный менингит, субдуральный или мозговой абсцесс. Успешно применяют вспомогательные методы диагностики в виде:
Лечение эпидурального абсцесса головного мозга
Операция на ухе при эпидуральном абсцессе простая или общеполостная в зависимости от формы воспаления среднего уха, широкое обнажение твёрдой мозговой оболочки задней или средней черепной ямки. Оболочка обнажается в пределах здоровой на вид ткани.
При отсутствии септических явлений пункция обнаженного сигмовидного синуса не производится. При выраженных менингеальных явлениях антибиотики назначают в соответствии с антибиотикограммой.
Клиника субдурального абсцесса. Признаки ограниченного пахименингита
Операции при субдуральном абсцессе. Техника операции при ограниченном пахименингите
Оперативное лечение при ограниченных пахилептоменингитах является обязательным. Показанием к вмешательству служит возникновение в течение отита симптомов, указывающих на наличие внутричерепного осложнения. Выжидать с операцией до появления признаков, уточняющих форму осложнений, недопустимо, тем более что первый этап — вскрытие полостей среднего уха с широким обнажением твердой мозговой оболочки — обязателен при любом отогенном внутричерепном процессе.
При отсутствии или слабой выраженности костных изменений в первую очередь вскрывается чаще всего поражаемая средняя черепная ямка.
По мнению ряда авторов (Кернер, Герке и др.), при чисто пластических изменениях в субдуральном пространстве широкого вскрытия пораженного эпидурального пространства или тромбированного синуса достаточно для излечения. Положение это трудно доказуемо, учитывая малую достоверность диагноза при таком типе поражения. Все же им приходится руководствоваться при отсутствии тяжелой неврологической симптоматики и глубоких изменений твердой мозговой оболочки.
При наличии в ней фистулы dura рассекают линейным или крестообразным разрезом. Инцизия показана и при глубоких некротических изменениях твердой мозговой оболочки, часто сопровождающихся субдуральным нагноением. Перед инцизией рекомендуется ввести между костью и твердой мозговой оболочкой тампоны, окаймляющие всю зону обнажения последней. Иссечения измененных участков твердой мозговой оболочки с введением после этого тампонов между твердой и мягкой оболочкой (что советовали ранее Александер, Миодовский) следует избегать. Такие мероприятия повреждают ограничительные спайки и способствуют развитию пролапса мозга. Следует ли рассекать dura без указанных изменений, но при наличии ее выпячивания и отсутствии пульсации, вопрос спорный. Герке рекомендовал при этих условиях выжидательное поведение; Шультц, наоборот, производил множественные инцизии. Последняя тактика становится обоснованной при тяжелой неврологической симптоматике и значительных изменениях ликвора.
Производство пункций субдурального пространства большинством авторов отвергается, так как игла, проходящая через гнойник, может повредить и инфицировать мозг. Кроме того, следует учитывать, что пункция — мероприятие малонадежное для нахождения субдурального гнойника. Там, где все же прокол производится, игла должна вводиться тангенциально, направляясь последовательно в различных направлениях. При рассечении или пункции легко повредить спайки, отграничивающие гнойник.
После операции следует проводить массивное лечение антибиотиками, вводимыми внутримышечно и интракаротидно, а при наличии менингеальных симптомов с ясным изменением ликвора также внутрилюмбально. Выбор препаратов должен зависеть от установления чувствительности к ним возбудителей. До выяснения этого вопроса пенициллин лучше назначать в сочетании с другими антибиотиками, предпочтительно со стрептомицином, и сульфаниламидами.
Это создает условия относительной безопасности даже при повреждении спаек во время хирургического вмешательства. При субдуральных нагноениях целесообразно также местное применение антибиотиков. Так, Шультц рассекал в двух случаях обширных риногенных субдуральных эмпием в нескольких местах твердую мозговую оболочку, вводил после промывания субдурального пространства в разрезы по две гонких резиновых трубки, через которые каждые 4 часа вливал по 10 000 ЕД пенициллина.
Местная терапия подкреплялась внутримышечным и субокципитальным введением пенициллина и сульфамидотерапией. Такой способ лечения рекомендует и Вуд.
Дренирование субдурального пространства полосками перчаточной резины или тонкими резиновыми трубками производится до прекращения выделения из него гноя. Лечение антибиотиками следует после этого проводить еще не менее 7 дней (Шультц). Наблюдение за такими больными должно быть длительным во избежание рецидивов.
Возникновение пролапса мозга затрудняет послеоперационный уход за раной, хотя Хекэ и считает, что мозговая грыжа препятствует обсеменению субдурального пространства. Иссечения такого пролапса следует избегать. Бороться с ним нужно повторными люмбальными пункциями и декомпрессионной трепанацией.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Общее состояние и самочувствие больных в начале заболевания изменены сравнительно мало. Температура обычно держится в пределах между 38 и 39°. Повышение температуры более чем до 39° всегда заставляет думать о разлитом лептоменингите или септическом синустромбозе. Иногда отмечаются повторные ознобы, слабее выраженные.
Среди неврологических симптомов наиболее постоянным является головная боль. Она обычно интенсивна, чаще локализуется в области височной кости, но нередко распространяется и на половину и даже на всю голову. Иногда зона болевых ощущений соответствует локализации субдурального нагноения. В ряде случаев отмечаются нарушения психики — от небольшой вялости восприятий или легкой дебильности (чаще при распространении п лобную область) до полной комы.
Сравнительно редко встречается брадикардия. Изменения глазного дна описаны не более чем в одной десятой части всех случаев. Значительно чаще отмечается тошнота и рвота, особенно после болевого криза. Головокружения нередко возникают при поражении задней черепной ямки.
Ригидность затылочных мышц, а также симптомы Кернига и Брудзинского встречаются часто;в этих случаях отличие ограниченного пахилептоменингита от разлитого лептоменингита становится трудным. Менингеальный синдром, возникающий вначале, указывает скорее лишь на раздражение оболочек; обычно он исчезает по мере формирования ограниченного аосцесса. Наоборот, появляясь позднее, он свидетельствует о широком распространении воспалительного процесса в подпаутинном пространстве.
Нередко наблюдаются симптомы Бабинского и Оппепгейма. Отмечаются также гиперестезии кожи и фотофобия. Сами по себе эти симптомы не типичны для ограниченных пахилептоменингитов. Более характерна лабильность их и диссоциация между степенью выраженности клинических проявлений и изменениями в спинномозговой жидкости.
Более важной является очаговая симптоматика, зависящая от сдавления или отека коры мозга по соседству с гнойником. В отдельных случаях она также отличается нестойкостью и имеет выраженный корковый характер. При этих условиях она становится более характерной для ограниченных пахилептоменингитов. При поражении средней черепной ямки нередко возникают контралатеральные параличи и парезы лицевого нерва и конечностей.
Степень выраженности паретических явлении может быть незначительной; иногда они ограничиваются небольшой зоной: моноплегии встречаются чаще, чем гемиплегии; при парезе руки чаще поражаются дистальные отделы конечности (Хекэ). Изредка наблюдаются также гомолатеральные парезы, зависящие, по-видимому, от смещения и сдавления здорового полушария. Иногда возникают судороги джексоновского типа. При левостороннем поражении может появиться сенсорная и амнестическая афазия.
Ограниченные пахилептоменингиты задней черепной ямки сравнительно редко сопровождаются выраженными мозжечковыми симптомами. Среди последних чаще всего наблюдается нистагм, направленный в сторону поражения, несколько реже — адиадохокинез и промахивание руки на стороне поражения при указательной и пальце-носовой пробах. Реакция отклонения руки в больную сторону, наблюдавшаяся Г. С. Циммерманом при экстрадуральных абсцессах, может возникнуть и при субдуральных ограниченных воспалениях.
Абсцесс головного мозга и мозжечка
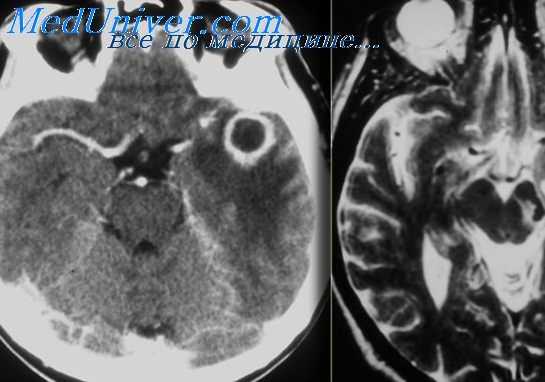
Большинство абсцессов головного мозга располагается в белом веществе височной доли полушарий мозга или в мозжечке, по соседству с поражённой височной костью при отите. Значительно реже встречаются абсцессы головного мозга в теменной, затылочной, лобной доле, в области моста, ножек мозга, продолговатом и даже спинном мозге и на стороне, противоположной больному отитом уху (контралатеральные абсцессы).
Абсцесс левого полушария мозжечка, выявленный при магнитно-резонансной томографии головного мозга в T1 C+ режиме на аксиальном срезе.
Причины появления абсцессов головного мозга и мозжечка
Причиной возникновения абсцессов головного мозга являются травматический и метастатический фактор. Абсцесс головного мозга встречается в 4-5 раз чаще при хроническом гнойном воспалении среднего уха (отите), чем при остром отите.
При остром воспалении среднего уха (отит) абсцесс головного мозга может возникнуть и без прободения барабанной перепонки (при негнойном процессе) и даже выявиться после клинического излечения острого среднего отита, при нормальной отоскопической картине.
При хронических гнойных средних отитах абсцесс мозга возникает в преобладающем большинстве случаев при эпитимпанитах и мезоэпитимпанитах, осложненных холестеатомой. Возможны случаи абсцесса мозга и при мезотимпанитах.
Чаще всего в гное из абсцесса головного мозга находят различные виды стрептококка, стафилококк, диплококк, кишечную палочку, анаэробы, протей и т. д. Нередко в гное из абсцесса головного мозга имеется смешанная флора. Флора, выявленная в гное при посеве из абсцесса головного мозга, не всегда идентична обнаруживаемой в выделениях из уха, что объясняется присоединением к микробу, вызвавшему воспаление уха, других патогенных возбудителей.
Факторами, способствующими возникновению абсцесса головного мозга, являются:
- понижение сопротивляемости организма вследствие общих инфекционных заболеваний
- особенности строения височной кости (чрезмерная пневматизация, особенно пирамиды височной кости, предлежание сигмовидного синуса, низкое положение средней черепной ямки и т. д.)
Пути распространения инфекции из височной кости в головной мозг при абсцессе головного мозга различны. При абсцессе височной доли головного мозга чаще всего отмечается контактный путь инфекции, при котором имеются те или иные изменения, вплоть до разрушения крыши полостей среднего уха (барабанной полости или пещеры). Инфекция может распространиться с кровью в результате тромбоза небольших венозных сосудов крыши барабанной полости или тромбоза пазух твердой мозговой оболочки (поперечной, пещеристой, верхней каменистой). Возможно распространения инфекции с формированием абсцесса головного мозга через врожденные дефекты крыши барабанной полости или швы черепа.
При абсцессе мозжечка инфекция распространяется преимущественно из пораженного лабиринта (при хронических гнойных средних отитах) или из тромбированной поперечной (сигмовидной пазухи). При гнойном лабиринте инфекция может проникнуть в мозжечок после разрушения костного лабиринта (чаще всего задний полукружный канал) по перилабиринтным клеткам (контактный путь) или по преформированным путям (водопроводы преддверия и улитки и внутренний слуховой проход).
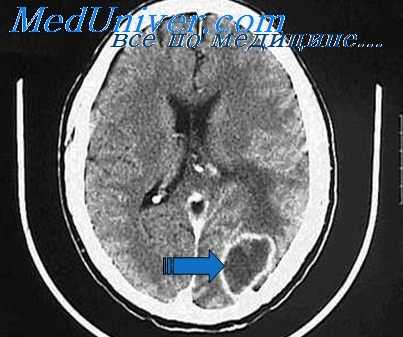
Абсцесс левого полушария мозжечка, выявленный при магнитно-резонансной томографии головного мозга в T2 режиме на аксиальном срезе.
Абсцессы более редких локализаций в отдаленных от первичного очага поражения в височной кости областях мозга обычно возникают в результате тромбоза поперечной пазухи. Дальнейшее распространение инфекции может быть либо контактным, либо при помощи ретроградного продвижения тромбов по мелким венам мозга, либо путем метастазирования. Таким способом возникают отогенные абсцессы головного мозга в лобной, теменной и затылочных долях, а также множественные и контралатеральные абсцессы.
При распространении инфекции из височной кости в полость черепа наружный листок твердой мозговой оболочки, отличающийся плотностью и богатым кровоснабжением, оказывается очень часто трудно преодолимым барьером. В связи с этим в большинстве случаев процесс ограничивается развитием эпидурального абсцесса и менингита. Реже экстрадуральный абсцесс является этапом развития абсцесса мозга.
Сращения внутреннего листка твердой мозговой оболочки с мягкой и паутинной оболочкой и последних с веществом мозга препятствуют распространению инфекции в подпаутинном пространстве и предупреждают развитие разлитого менингита. Те же сращения, особенно при их васкуляризации, благоприятствуют распространению инфекции в вещество головного мозга.
Наиболее частый путь проникновения инфекции в головного мозга — это венозный (ретроградное распространение инфекции путем тромбообразования) или периваскулярный (по лимфатическим пространствам, окружающим вены мягкой мозговой оболочки).
Распространение инфекции в головной мозг по ходу артерий происходит редко. При этом наблюдается тромбоз артерий с заносом инфицированного эмбола в белое вещество головного мозга.
Внедрение гноеродной инфекции в мозг не всегда ведет к образованию абсцесса. Абсцесс головного мозга возникает чаще всего при снижении иммунобиологических реакций организма.
Симптомы и клиническое течение абсцессов головного мозга и мозжечка
Симптомы, наблюдающиеся при абсцессе полушарий головного мозга и мозжечка, разнообразны и варьируются в зависимости от локализации абсцесса, реакции окружающей мозговой ткани, внутричерепного давления и т. д. Симптомы могут быть подразделены на:
- общеинфекционные
- общемозговые
- очаговые
- отдаленные
В течении отогенного абсцесса головного мозга принято различать начальную, скрытую (латентную), явную и конечную (терминальную) стадии. Очаговые симптомы отогенного абсцесса выявляются в явной стадии. Чаще всего начальная стадия проходит незамеченной, явная стадия иногда отсутствует. Вследствие этого абсцесс мозга распознается порой с большим опозданием, иногда лишь на операционном столе или патологоанатомическом исследовании.
К общеинфекционным симптомам относятся страдальческое выражение лица (в более поздних стадиях), похудание, запор, сухой, обложенный язык, понижение или отсутствие аппетита. Реже наблюдается повышенный аппетит (булимия).
Абсцесс левого полушария мозжечка и расширение боковых желудочков, выявленные при магнитно-резонансной томографии головного мозга в T1 C+ режиме на коронарном срезе.
Скорость оседания эритроцитов (СОЭ) повышена при неосложненных абсцессах (без сопутствующего менингита или сепсиса), лейкоцитоз умеренный, формула белой крови (лейкоцитарная формула) мало изменена. Температура тела при неосложненных абсцессах головного мозга обычно нормальная или субфебрильная, выраженные повышения температуры эпизодичны и непостоянны.
Из общемозговых симптомов при абсцессе головного мозга наиболее постоянным является головная боль. Головная боль бывает иногда невыносимой (при значительном повышении внутричерепного давления). Головная боль часто имеет разлитой характер, но может быть и локализованной, на стороне абсцесса, причем при абсцессе височной доли в лобно- или теменно-височной области, а при абсцессе мозжечка чаще в области затылка или лба.
Часто, особенно при абсцессе мозжечка, наблюдается рвота. Характерна рвота «фонтаном», возникающая внезапно и вне связи с приемом пищи без предшествующей тошноты.
Преимущественно в явной стадии абсцесса головного мозга отмечается брадикардия. Изменения глазного дна (застойные диски зрительного нерва) при абсцессе головного мозга наблюдаются почти у половины больных и обычно сочетаются с другими выраженными общемозговыми или очаговыми симптомами. Менингеальные симптомы часты, они могут быть и при неосложненных абсцессах головного мозга.
В спинномозговой жидкости (ликворе) после люмбальной пункции при неосложненных абсцессах отмечается умеренное повышение количества белка, иногда незначительный плеоцитоз.
Оглушённость, заторможенность, повышенная сонливость, апатия — обычно сопутствуют явной стадии абсцесса головного мозга. Из других нарушений психики встречаются изменения характера, интеллекта, патологическая рассеянность и забывчивость. Больные неохотно и не сразу отвечают на вопросы, проявляя безучастное отношение ко всему окружающему. Очень редко отмечаются острый психоз, систематизированный бред и другие тяжелые психические нарушения.
При абсцессах лобной доли головного мозга нередко отмечается немотивированная эйфория и чрезмерная болтливость больных.
Очаговые симптомы при абсцессе височной доли головного мозга в виде сенсорно-амнестической афазии бывают выражены лишь при левосторонней локализации (у правшей). Реже симптомом абсцесса височной доли головного мозга является гемианопсия (главным образом гомонимная с выпадением обеих правых или левых половин зрения), однако провести соответствующее исследование удается очень редко.
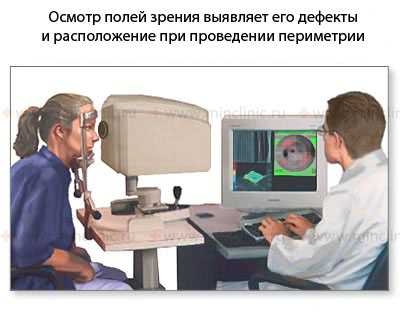
Осмотр полей зрения (периметрия) выявляет его дефекты и их расположение при проведении диагностической процедуры периметрии.
Из очаговых симптомов при абсцессе мозжечка следует отметить спонтанный нистагм, чаще направленный в сторону абсцесса. Подобное направление нистагма становится особенно диагностически ценным при выключении лабиринта больного уха. К очаговым симптомам относятся также промахивание при пальце-носовой и указательной пробах, адиадохокинез, стато-кинетические нарушения в виде отклонения в сторону или падения при пробе Ромберга и ходьбе (последние нарушения у большинства больных вследствие тяжести состояния не могут быть выявлены). Ценными симптомами являются расстройства мышечного тонуса на стороне абсцесса головного мозга, а также иногда наблюдающееся расстройство речи в виде дизартрии.
Так называемые очаговые симптомы абсцесса мозжечка по существу являются симптомами поражения вестибулярной системы главным образом в области моста и продолговатого мозга.
Парезы конечностей при абсцессе мозжечка встречаются относительно редко и бывают на стороне абсцесса. Парезы черепных нервов (глазодвигательного, тройничного, отводящего, лицевого по периферическому типу) чаще встречаются при осложненных абсцессах мозжечка.
Очаговые симптомы при абсцессах мозжечка чаще всего не выражены или выявляются поздно. При абсцессах правой височной доли, теменной, затылочной и других редких локализаций очаговые симптомы чаще всего отсутствуют.
Отдаленные симптомы абсцесса височной доли головного мозга обусловлены передачей давления на отдаленные от абсцесса области большого мозга, мозжечка, продолговатого мозга и т. д. или распространением на них отека, энцефалита. У ряда больных с абсцессом головного мозга отмечаются симптомы поражения пирамидного пути (парезы и параличи конечностей на противоположной стороне, нарушение чувствительности, патологические рефлексы), иногда приступы джексоновской эпилепсии, нередко парезы или параличи черепных нервов (глазодвигательного, лицевого по центральному типу, отводящего, тройничного, подъязычного, реже других нервов).
В течение абсцесса мозга у большинства больных начальная стадия в виде кратковременного повышения температуры, познабливания, нерезкой головной боли, тошноты не вызывает подозрения. Она чаще всего расценивается как обострение процесса в ухе, а порой даже не привлекает внимания ни больного, ни врача. Затем следует более или менее длительный период (латентная стадия) — реже до года и больше, когда характерные симптомы не выражены, а те или иные симптомы (чаще всего периодическая, нерезкая головная боль) связываются с основным процессом в ухе.
Переход в явную стадию возникает при значительном распространении абсцесса или зоны энцефалита с отеком и набуханием мозга, ведущим к повышению внутричерепного давления. Появляются общемозговые симптомы, но очаговые симптомы выражены далеко не всегда. Иногда явная стадия настолько быстро переходит в терминальную, что больного именно в этом состояний госпитализируют и оперируют.
Конечная стадия абсцесса головного мозга является следствием прогрессирующего энцефалита или отека мозга и повышения внутричерепного давления со сдавлением и смещением стволовой части мозга, вследствие чего возникает паралич дыхательного центра. В ряде случаев конечная стадия наступает при прорыве абсцесса в желудочки или субарахноидальное пространство. Развивающийся при этом менингит имеет бурное течение и может за короткое время (12–24 ч) привести к смерти.
Диагностика абсцессов головного мозга и мозжечка
Описанная клиническая картина абсцесса головного мозга объясняет трудность диагностики при отсутствии очаговых симптомов. При неосложненном (менингитом или сепсисом) абсцессе предположительный диагноз вполне обоснован общим тяжелым состоянием больного при наличии гнойного процесса в ухе, нормальной или слегка повышенной температуре, резкой головной болью, брадикардией.
Магнитно-резонансная томография (МРТ) проводится при подозрении на абсцесс головного мозга.
У больных с осложненными абсцессами клиническая картина менингита перекрывает симптомы абсцесса мозга, что крайне затрудняет диагноз. При наличии очаговых симптомов диагноз, естественно, не вызывает особых затруднений.
При обоснованном подозрении на отогенный абсцесс головного мозга диагноз ставят во время операции (иногда при этом выявляют характерные изменения твердой мозговой оболочки средней и задней черепных ямок или даже обнаруживают свищ, ведущий в полость абсцесса) с пункцией мозга (височной доли или мозжечка).
При скрытом, "холодном" течении абсцесса головного мозга (преимущественно в случаях хронического инкапсулированного абсцесса без выраженного повышения внутричерепного давления) часто успешно применяют — вспомогательные методы диагностики в виде:
Стадии абсцессов головного мозга:
Стадия (срок)
Гистологические признаки
КТ и МРТ признаки
Сопротивление к аспирации
Лечение и профилактика абсцессов головного мозга и мозжечка
При подозрении на абсцесс головного мозга производят операцию на височной кости — простую при остром среднем отите или общеполостную (радикальную) при хроническом гнойном среднем отите. Производят широкое обнажение твердой мозговой оболочки в средней или задней черепной ямке (иногда твердая мозговая оболочка оказывается обнаженной патологическим процессом, разрушившим прилежащую к оболочке кость) в зависимости от операционных находок и симптоматики.
Если твердая мозговая оболочка не изменена, а также отсутствуют очаговые симптомы и резкое повышение внутричерепного давления, то от пункции мозга можно временно воздержаться и пристально следить в ближайшие дни за послеоперационной динамикой симптомов. В противном случае производят пункцию височной доли мозга или мозжечка. При выявлении абсцесса проводится хирургическое вмешательство.
Лечение абсцесса головного мозга может быть закрытым (ряд пункций с отсасыванием гноя и введением в его полость антибиотиков) и открытым (широкое раскрытие абсцесса после разреза твердой мозговой оболочки) с последующим дренированием полости. Оба метода используются отохирургами, причем лучшие результаты получены при открытом методе лечения, обеспечивающем лучший контроль над полостью абсцесса и лучшие условия оттока.
Нейрохирурги, основываясь на опыте лечения травматических и метастатических (не отогенных) абсцессов мозга, предпочитают подход к абсцессу через неинфицированную область — через чешую височной кости (при абсцессе височной доли) или затылочную кость (при абсцессах мозжечка). При таком подходе не вскрываются пораженные полости среднего уха, что является безусловным недостатком метода. Кроме того, нейрохирурги нередко полностью удаляют абсцесс (вместе с капсулой, при ее наличии).
Нейрохирургический метод лечения несомненно показан при отогенных множественных или контралатеральных абсцессах, при абсцессах, значительно отдаленных от первичного очага в ухе, и при отогенных абсцессах с хроническим течением и очень плотной капсулой. В преобладающем же большинстве случаев лучшим методом хирургического вмешательства является отиатрический открытый метод, при котором одновременно удаляют гнойный очаг в ухе и широко вскрывают полость мозгового абсцесса.
В послеоперационном периоде проводят лечение антибиотиками в зависимости от антибиотикограммы и сульфаниламидами, вводимыми как внутримышечно и таблетировано, так и местно — в полость абсцесса. Применяют дегидратационную терапию (по показаниям), производят переливания растворов плазмы.
Больному обеспечивают тщательный уход, высококалорийное и витаминизированное питание (при необходимости искусственное питание), следят за физиологическими отправлениями организма.
Несмотря на успехи хирургического и консервативного лечения, смертность при отогенных абсцессах головного мозга относительно высока, как результат несвоевременной диагностики.
Профилактика абсцессов головного мозга заключается в своевременной диагностике и лечении инфекционных заболеваний придаточных пазух носа и уха, последствий черепно-мозговых травм.
Читайте также:
