Когда не следует накладывать анастомоз? Противопоказания к наложению анастомоза.
Добавил пользователь Владимир З. Обновлено: 16.01.2026
Анастомоз – операция по восстановлению целостности кишечника, которая была нарушена из-за удаления его части или его целиком. То есть это формирование обходного пути для пищевых масс методом сшивания двух частей кишечника. Анастомоз накладывают после резекции и энтеротомии. Во втором случае кишка вскрывается для удаления инородного тела. Резекция предполагает удаление части кишки или органа полностью. Резекцию нельзя провести без наложения анастомоза.
Показания
Операция назначается при следующих заболеваниях:
- Злокачественные опухли – рак тонкой, толстой, прямой, ободочной и 12-перстной кишки. К этим заболеваниям приводят полипы, болезнь Крона, неспецифический язвенный колит, хронический парапроктит. Развитие рака также связывают с дефицитом клетчатки в рационе. Опухоль удаляют и накладывают анастомоз как на первых, так и на осложненных стадиях с метастазами.
- Непроходимость кишечника – узлы, инвагинация, заворот. При этом внутреннее содержимое частично или полностью не может передвигаться по кишечнику. Операция – основной метод лечения при перитоните и интоксикации. При непроходимости убирают механическую преграду, вплоть до удаления части кишечника с созданием обходного пути и наложением анастомоза.
- Болезнь Крона – болезнь воспалительного характера, поражающая любой отдел пищеварительного тракта. Ее осложнением являются абсцессы, свищи. Для их устранения проводится резекция пораженной части кишки, после которой накладывают анастомоз.
- Язва 12-перстной кишки – это глубокое поражение слизистой оболочки. Во время операции снижают выработку соляной кислоты путем ваготомии и резекции дистального отдела желудка. ЖКТ восстанавливают, накладывая анастомоз по методике Бильрот I – «конец-в-конец».
Противопоказания:
- невозможность соединения частей кишечника;
- острые сердечно-сосудистые патологии;
- нарушение свертываемости крови;
- тяжелые соматические заболевания;
- хронические болезни в стадии обострения.
Подготовка и предоперационные исследования
Пациент должен пройти стандартное предоперационное обследование:
- анализы крови: общий, биохимический, на свертываемость, ИФА;
- общий анализ мочи;
- флюорография;
- ЭКГ.
Дополнительно могут быть назначены другие аппаратные и лабораторные обследования. С результатами нужно посетить терапевта, анестезиолога, хирурга.
Перед операцией нужно придерживаться бесшлаковой диеты, а накануне очистить кишечник клизмой.
Как проходит операция?
Операция проводится под общим наркозом, относится к числу сложных. Анастомозы могут накладываться разными способами:
- «конец-в-конец» (Бильрот I);
- «бок-в-бок» (Бильрот II);
- «конец-в-бок».
Предпочтение хирурги отдают первому методу, а второй и третий применяют только при невозможности его использовать.
«Конец-в-конец»
Самый физиологичный, простой и быстрый способ анастомозирования. Предполагает сшивание двух концов кишечника. Полностью восстанавливает непрерывность, не возникает «слепого» кармана. Применяется, если разница в диаметрах сшиваемых частей кишечника небольшая. Не подходит грудным и маленьким детям, потому что просвет кишечника у них очень мал.
«Бок-в-бок»
Две части кишечника сшиваются боковыми поверхностями, на их концы накладываются двухрядные швы. Дополнительно культи прошиваются швом Лэмберта. Такой анастомоз накладывают, если была проведена резекция большого участка кишки. Через несколько месяцев под влиянием перистальтики такой анастомоз распрямляется и становится таким же по виду, как и «конец-в-конец». Однако все еще существует опасность появления «слепого» кармана.
«Конец-в-бок»
Это усовершенствованный вариант метода «бок-в-бок». Применяется при сложных хирургических лечениях. Суть заключается в том, что одна часть кишечника сшивается с формированием культи, а к ее боковой поверхности подшивается вторая часть швом Лэмберта. После этого на поверхности «глухой» кишки формируют разрез, такой же по диаметру, как и вторая часть, и сшивают края.
Возможные осложнения
В «СМ-Клиника» все операции проводятся в стерильных операционных, где все поверхности и инструменты тщательно обеззараживаются. Поэтому риск получения пациентом инфекции сведен к минимуму. Если же правила дезинфекции не соблюдаются, то инфицирование можно распознать по нагноению шва, покраснению, общей слабости и повышению температуры тела.
Другие возможные осложнения:
- внутреннее кровотечение;
- рубцевание кишечника, которое может повлечь за собой непроходимость;
- анастомозит – воспаление на месте соединенных частей кишки;
- травмирование органов каловыми массами.
Стоимость предварительная. Точную стоимость операции может определить только хирург на бесплатной консультации.
Способы оплаты медицинских услуг «СМ‑Клиника»
Оплачивать услуги клиники можно любым удобным способом, в том числе наличными средствами, с помощью банковских карт основных платежных систем, а также с помощью карт рассрочки «Халва»
Когда не следует накладывать анастомоз? Противопоказания к наложению анастомоза.
Если бы мы знали точный ответ! Вообще, если вероятность будущей несостоятельности анастомоза высока, лучше к нему не прибегать (это осложнение влечет за собой тяжелые последствия). Но как можно предсказать несостоятельность анастомоза?
Традиционное уклонение от швов на толстой кишке при ее травме, непроходимости или перфорации основывалось на многолетней практике. Но времена меняются; если в годы Второй мировой войны при любых повреждениях толстой кишки выполняли колостомию, то в последующем стало возможным успешно закрывать большинство подобных ран.
Более того, трех- или двухэтапные вмешательства по поводу толстокишечной непроходимости сменились одноэтапной резекцией с анастомозом.
Трудно дать точные рекомендации, когда не следует накладывать кишечный анастомоз. Вы должны тщательно взвесить общее состояние больного, состояние его кишечника и брюшной полости. В целом мы бы избегали толстокишечных анастомозов при наличии диффузной интраабдоминальной инфекции (в противоположность контаминации). Относительно тонкой кишки анастомоз показан в большинстве случаев, но при наличии более одного из ниже перечисленных факторов, мы больше склоняемся к консервативному ведению больной, экстериоризации или стоме, что зависит от конкретных обстоятельств:

• послеоперационный перитонит; • несостоятельность анастомоза; • нарушение брыжеечного кровотока;
• выраженный отек или растяжение кишки;
• выраженное истощение больного;
• хроническая стероидная недостаточность;
• нестабильное состояние больного с необходимым контролем за нарушениями.
Каких-либо готовых рецептов или алгоритмов здесь нет, опирайтесь на собственные суждения, но избавьтесь от наваждения всегда накладывать анастомоз. Да, мы знаем, что вы хотите уберечь больного от неприятной стомы, но, пожалуйста, не пытайтесь таким путем его убить. Не следует пугаться наложения высокого тонкокишечного свища: ранее они рассматривались как бесперспекивные, но сегодня, с отработанной техникой парентерального и дистальногоо энтерального питания, лечением соматостатином и современным уходом за стомой, эти временные проксимальные кишечные свищи могут спасти жизнь.
О несостоятельности анастомозов рассказано в соответствующей статье.
Кишечный анастомоз является «плановой» частью неотложной операции,которую вы собираетесь выполнить.
Помните! Ваша цель — спасти жизнь и уменьшить страдания больного; наложение анастомоза, когда шансы на успех высоки, по крайней мере целесообраз-но. Существует много путей и способов достичь цели, в том числе и при кишечых астомозах. Освойте несколько методов и используйте их выборочно.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лучшее — враг хорошего, а первое впечатление наилучшее, зачем же его портить?
Идеальный анастомоз
Идеален тот кишечный анастомоз, который герметичен, а утечки (относительно редкие) представляют собой смертельно опасную беду. Кроме того, анастомоз не должен быть сужен, он обеспечивает нормальное функционирование ЖКТ даже в первые дни после его сформирования.
Каждый опытный хирург полагает, что именно его техника наложения анастомозов, которую он усвоил от своих учителей и закрепил собственным опытом, — «наилучшая». В практике применяют много методов: конец в конец, конец в бок или бок в бок; одно- или двухрядный шов, узловой или непрерывный, с применением плетеных или монофиламентных, рассасывающихся или нерассасывающихся нитей; а также мы даже знаем хирургов зараженных навязчивой идеей наложения анастомоза трехрядным узловым швом. Ко всему перечисленному добавим степлеры. Чему же отдать предпочтение?
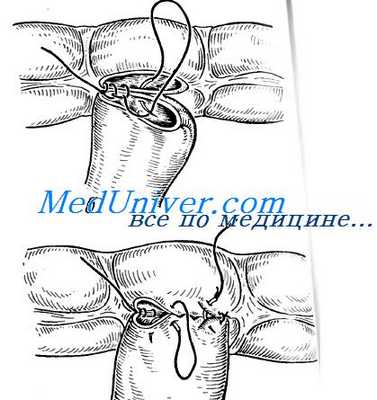
За и против анастомоза
Большое количество экспериментальных и клинических исследований позволяет сделать следующие заключения.
Утечки (несостоятельности) анастомоза. Расхождение анастомозов встречается независимо от методов их формирования, даже если они наложены без натяжения и при хорошем кровоснабжении анастомозируемой кишки.
Стриктуры (сужения) анастомоза. Однорядные анастомозы менее подвержены рубцовым сужениям, чем многорядные. Стриктуры чаще также осложняют анастомозы конец в конец, наложенные циркулярным степлером.
Неудачи наложения анастомоза. В целом степлеры более склонны к интраоперационным «осечкам»
Скорость наложения анастомоза. Механические анастомозы степлерами в среднем выполняются быстрее, чем ручным швом. Чем меньше слоев, тем быстрее накладывается анастомоз, а непрерывный шов занимает меньше времени, чем узловой. В целом на наложение двух кисетных швов для степлерного анастомоза нужно столько же времени, как для однорядного ручного непрерывного шва.
Шовный материал для анастомоза. Плетеные нити (шелк или викрил) пропиливают ткани и (по крайней мере в эксперименте) чаще вызывают воспаление и активацию коллагеназ, чем монофиламентный материал (полидеоксанон — ПДС или пролен). Хромированный кетгут слишком быстро рассасывается, чтобы обеспечить прочность анастомоза. Монофиламентная нить легче проскальзывает сквозь ткани и при непрерывном шве лучше распределяет натяжение вдоль всей окружности анастомоза.
Стоимость наложения анастомоза. Степлеры значительно дороже обычного шовного материала таким образом, материально более затратны. Вообще говоря, чем меньше используется шовного материала, тем дешевле обходится анастомоз, а наиболее экономичен однорядный непрерывный шов.
Особенности микрохирургических операций - Основы реконструктивной пластической микрохирургии
1) подготовка реципиентного ложа,
2) формирование лоскута и перенос его на область дефекта,
3) наложение сосудистых анастомозов, если необходимо, то и шов нервов.
4) ушивание донорской раны и краев лоскута.
Свободная пересадка тканей требует филигранной хирургической техники. Необходим тщательный гемостаз, нежное обращение с сосудами.
В идеальном варианте желательно оперировать двумя бригадами хирургов: одна группа хирургов подготавливает дефект и выделяет реципиентные сосуды, другая формирует лоскут. В некоторых конкретных случаях приходится выполнять этапы операции последовательно.
1.3.1. Предоперационное обследование
Полное физикальное обследование является необходимой частью предоперационного обследования каждого хирургического больного. Это особенно важно, если предполагается свободная трансплантация ткани, поскольку результаты внимательного осмотра и обследования могут вынудить хирурга изменить донорскую зону или способ реконструкции. Возраст пациента сам по себе не является противопоказанием к пересадке лоскута. Сейчас опытные хирурги могут произвести свободную пересадку тканей достаточно быстро, так что продолжительность анестезии не превысит четырех часов. Тем не менее, следует помнить, что по ходу операции могут возникнуть проблемы, требующие значительного увеличения времени операции, поэтому больные должны быть подготовлены к возможной длительной анестезии. Состояние сосудов больного также должно быть оценено перед операцией. Очень важно знать состояние местного кровотока в зоне дефекта, подлежащего реконструкции. Отсутствие подходящих реципиент-ных сосудов является абсолютным противопоказанием к свободной пересадке тканей. Поэтому особенно тщательно нужно обследовать больных с заболеваниями периферических сосудов. В таких случаях может быть показана ангиография, допплерография. Основным принципом всей хирургии является "пришивание здоровой ткани к здоровой ткани", это также верно и для микрососудистого анастомоза. Следовательно, в случае травмы или инфекции необходимо, чтобы анастомозы были наложены вдали от поврежденной или инфицированной зоны и хорошо от неe отграничены. Такие ситуации часто определяют выбор донорского участка, поскольку в этих случаях желательна длинная сосудистая ножка. При отсутствии у лоскута сосудистой ножки подходящей длины можно использовать аутовенозные вставки.
В случаях явно выраженного атеросклеротического изменения сосудов следует избегать наложения анастомозов в зоне атеросклеротической бляшки, а возможно, и вообще отказаться от операции.
1.3.2. Обстановка в операционной
Хирургия свободных пересадок требует огромного терпения и времени. Оптическое увеличение повышает остроту зрения хирурга и вместе с тем требует более четкой координации движений.
Каждому человеку свойственны нормальные физиологические движения рук, которые проявляются в виде тремора. Полностью устранить тремор невозможно, но его можно уменьшить. Это очень важно для микрохирурга, поскольку тремор затрудняет точные движения, требующиеся, например, при рассечении или сшивании тканей. Для уменьшения тремора за 24 часа до операции следует избегать употребления алкоголя, кофеина, никотина, желательно не подвергаться мышечному напряжению, нервному возбуждению и стрессовым состояниям (Дж.В. Рейньяк, Н.Х. Лоресен, 1986). Готовясь к микрохирургической операции, хирург должен хорошо отдохнуть. Он не должен сам двигать или укладывать больного на операционном столе, избегая сильного напряжения мышц рук.
Важно, чтобы операция проходила в дружеской и свободной атмосфере. В операционной должна быть спокойная управляемая обстановка, без резких или громких звуков. В то же время не возбраняется звучание легкой музыки. Рекомендуется периодически устраивать перерывы.
Во время работы с сосудами и нервами хирурги должны сидеть в удобных позах с хорошим упором для предплечий и кисти. (Р.С. Акчурин, 1978: В. O'Brien, 1977: А.Е. Белоусов 1988).
1.3.3. Анестезия
В настоящее время существует большое количество медикаментов для анестезии, многие из которых влияют на периферическую циркуляцию.
Существует много видов анестезии: общая, регионарная и местная. Регионарная анестезия удобна при операциях на конечностях. (Ю.А. Петренко, 1981) Так, например, эпидуральная анестезия дает эффект симпатической вазодилятации, что снижает до минимума спазм (А.Е. Дубицкий и др., 1981). В нашей практике мы часто используем комбинированное обезболивание. Так, например, при пересадке лоскута широчайшей мышцы спины на нижнюю конечность общий наркоз проводится только для взятия лоскута, а этап операции на ноге выполняется под эпидуральной анестезией. Управляемая гипотония может быть полезна на отдельных этапах операции, но, как только анастомоз наложен, давление должно быть нормализовано для обеспечения максимального пульсового кровотока через него.
Необходим мониторинг жизненно важных функций организма. Очень важным моментом анестезиологического пособия является борьба с болью, поскольку боль может стать причиной рефлекторного спазма мелких сосудов из-за выброса адреналина. Особенно необходимо бороться с болью в послеоперационном периоде. Адекватное использование лекарств, применение регионарной и местной анестезии приносят в этом периоде большую пользу.
1.3.4. Температура тела пациента
Во время операции желателен мониторный контроль температуры больного. В операционной должно быть, насколько возможно, тепло. Необходимо активно согревать больного. Некоторые хирурги используют операционный стол. оснащенный матрацем с водяным подогревом. Больного можно укрыть одеялом: жидкости, вводимые внутривенно, необходимо предварительно подогревать: все жидкости для промывания и орошения также должны быть подогреты.
Поддержание температуры тела жизненно необходимо для сохранения кровотока в лоскуте. Простое поднятие кожного лоскута может вызвать снижение его температуры на 10°С. Даже очень небольшое снижение температуры способно вызвать значительное снижение кровотока, при большем же снижении температуры кроваток может почти прекратиться.
1.3.5. Возмещение жидкости
Снижение объема циркулирующей жидкости приводит к рефлекторному сужению сосудов за счет раздражения вазорецепторов крупных вен. Поэтому необходимо предупреждать и восполнять любую потерю жидкости до наступления рефлекторной вазоконстрикции. Для поддержания водного баланса необходимо постоянно контролировать центральное венозное давление и диурез. Предпочтительна гемодилюция для поддержания высокообъемного пульсирующего кровотока (Гнездилов и др., 1989).
1.3.6. Подготовка сосудов к наложению анастомозов
Как только донорский и реципиентный сосуды готовы, их можно сблизить с помощью регулируемого двойного микрососудистого зажима. Проведение иглы через все слои стенки сосудп должно совпадать с ее кривизной для избежания прорезывания стенки. Гемодинамически более выгодным является анастомоз "конец в конец". Он пригоден только для сосудов одинакового диаметра. Если сосуды имеют неодинаковый диаметр, но с разницей не более чем в 1,5-2 раза, то меньший сосуд необходимо срезать косо под углом. В остальных случаях используют аутовенозную вставку, уменьшающую различия в диаметре, или накладывают анастомоз "конец в бок".
1.3.7. Техника микрососудистого шва
Чтобы сшить сосуды, хирург должен их хорошо видеть (O'Брайен, 1981). Если хирург испытывает сложности при наложении микрососудистого анастомоза, то это обычно связано с плохим доступом. В отличие от обычной хирургии, микрохирургической техникой нельзя овладеть путем ассисгирования в операционной. Основные навыки должны приобретаться в лаборатории. Будущий микрохирург должен научиться координировать свои движения, наблюдая за инструментом через операционный микроскоп при различном увеличении, и накладывать швы, минимально травмируя ткани.
Анастомоз "конец в конец". Первые два шва накладывают под углом 120 градусов друг к другу, что позволяет "свисать" задней стенке и снижает возможность захватить ее в шов (Cobbett, 1967). Ушивают сначала переднюю стенку, затем переворачивают микрососудистый зажим на 180 градусов и ушивают заднюю стенку. На сосуд с наружным диаметром 1 мм обычно накладывается 7-9 швов (нить 1О/О) (рис. 1-4.). Чем больше диаметр сосуда, тем реже нужно накладывать швы.
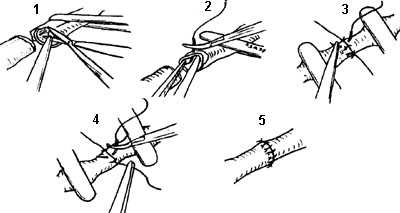
Рис. 1-4. Этапы наложения анастомоза "конец в конец" 1 - удаление периaадвентициальной ткани с зоны наложения анастомоза, 2 - наложение первого шва, 3 - ушивание передней стенки анастомоза, 4 - ушивание задней стенки, 5 - окончательный вид анастомоза.
Анастомоз "конец в бок". Показания к этому виду анастомоза ставятся в основном тогда, когда "выключение" реципиентного сосуда может привести к значительной ишемии кровоснабжаемых им тканей. Реципиентный сосуд пережимают двумя сосудистыми зажимами на достаточном для вшивания донорского сосуда расстоянии и выкраивают в нем соответствующих размеров боковой дефект. А.Е. Белоусов (1988) рекомендует для формирования бокового дефекта предварительно прошивать стенку сосуда нитью в центре этого участка. В отличие от анастомоза "конец в конец", вначале сшивают заднюю стенку, а затем переднюю, начиная с ее середины (рис. 1-5). При восстановлении кровотока прежде снимают дистальные, а затем проксимальные сосудистые зажимы.
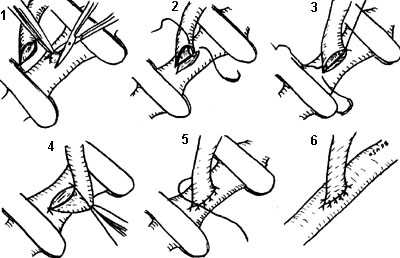
Рис. 1-5. Техника наложения анастомоза "конец в бок". 1 - формирование бокового дефекта, 2, 3 - наложение фиксирующих швов, 4, 5 - ушивание задней стенки, 6 - окончательный вид анастомоза.
После восстановления кровотока герметичность анастомозов оценивают через 3-5 минут. На это время анастомоз можно либо обернуть полоской перчаточной резины (О'Брайен, 1981, А.Е. Белоусов, 1988), либо мягко прижать эту область марлевым тампоном, смоченным физиологическим раствором. Обычно за это время кровотечение из межшовных промежутков прекращается. Продолжение кровотечения говорит о недостаточном количестве швов в зоне анастомоза. Если сосудистые анастомозы выполнены качественно, после пуска кровотока сразу же наблюдается кровоточивость краев лоскута. Тромбоз любого анастомоза до окончания операции всегда связан с технической погрешностью при его выполнении. Единственным способом устранения ошибки является иссечение линии шва и переложение анастомоза.
Начинать наложение анастомозов можно как с артерий, так и с вен. Мы в нашей клинике практически всегда начинаем с анастомоза вен. Тем самым сокращается время пережатия вен клипсами, снижается опасность повреждения интимы и уменьшается вероятность тромбоза венозного анастомоза. Мы описали методику наложения узлового сосудистого шва, который рекомендуется начинающим микрохирургам. Считается, что непрерывный шов приводит к сужению просвета зоны анастомоза. С приобретением опыта статистически достоверных осложнений, связанных с применением непрерывного шва, мы не наблюдали. Зато время наложения анастомозов значительно сокращается.
1. Опасность тробоза наиболее велика в течение 20 минут после восстановления кровотока по анастомозируемым сосудам.
Это время следует переждать, наблюдая за пульсацией сшитых артерий и кровенаполнением донорской вены. Для проверки проходимости анастомоза можно приводящий конец сосуда пережать пинцетом, вторым пинцетом осторожно "выдоить" кровь из сосуда и пережать его ниже анастомоза. Если теперь снять пинцет с приводящего сосуда, то при проходимом анастомозе можно наблюдать быстрое заполнение сосуда кровью.
2. Замедленная капиллярная реакция тканей пересаживаемого лоскута свидетельствует о неадекватности притока крови, синюшность его свидетельствует о затруднении венозного оттока. Если указанные признаки в течение короткого времени не исчезают, необходимо резецировать тромбировонный анастомоз и переложить его заново.
3. При неправильном наложении анастомоза предупредить тромбоз микрососудов нельзя никаким способом, включая применение антикоагулянтов. Если наступил тромбоз анастомоза, то это свидетельствует либо о грубой технической ошибке при наложении микрососудистых швов, либо о препятствии притока или оттока крови из-за перегиба или перекрута сосудов, сдавления их тканями лоскута.
4. Не следует пытаться накладывать сосудистые швы, особенно на сосуды диаметром менее 5 мм, хирургу, не прошедшему подготовку по микрохирургии.
- Неправильный выбор шовного материала
- Недостаточный доступ и неадекватная мобилизация сосудов
- Чрезмерный захват краев сосуда при наложении шва, что приводит к сужению зоны анастомоза
- Редкие швы, следствием которых является негерметичность анастомоза
- Сильное затягивание узлов, что приводит к прорезыванию стенок сосудов
- Натяжение сшиваемых сосудов также приводит к прорезыванию шва и сужению линии анастомоза.
В реконструктивной пластической микрохирургии необходимость в реиннервации пересаживаемых тканей возникает в 2-х случаях:
- Для восстановления чувствительности аутотрансплантата
- Для восстановления двигательной функции пересаживаемой мышцы.
Для успешной реиннервации пересаживаемых тканей лучше всего использовать интраневральный или периневральный швы.
Шов пучков нерва должен быть узловым, так как он не вызывает сдавления. На каждый сшиваемый пучок нерва достаточно наложить 1-2 шва.
Эпиневральные швы могут использоваться дополнительно для повышения прочности линии шва или как основные, при шве нерва малого диаметра.
Если возникает необходимость в аутонервной вставке при реиннервации пересаживаемой ткани (что нежелательно), то чаще всего используется икроножный нерв.
1.3.9. Спазм сосудов
Одной из наиболее трудных проблем во время микрохирургической пересадки тканей является спазм мелких периферических сосудов. Сильный спазм приводит к остановке кровотока - "no-flow" - и может привести к гибели лоскута. Мы уже упоминали о важности поддержания стабильного водного баланса, температуры и жизненных функций пациента. Применение местной или регионарной анестезии также помогает предупредить спазм. Упоминали также о важности бережного обращения с сосудами и тканями аутотрансплантата. Если спазм наступил в месте предполагаемого анастомоза, некоторые авторы считают, что его можно преодолеть путем осторожной дилятации концов сосудов. При этом происходит временный паралич гладкой мускулатуры сосудов, что предупреждает спазм. Этот прием является спорным, поскольку опровергает положение, гласящее, что интима должна оставаться "интактной". Однако, если произвести дилятацию кончиками гладкого пинцета, и сделать это достаточно осторожно, опасность повреждения интимы будет невелика.
Другим спорным приемом является гидравлическая дилятация - введение гепаринизированной крови под давлением в артерию, питающую лоскут. При этом происходит дилятация сосудистой сети в пределах трансплантата. Конечно, эта процедура не обязательна, однако лоскуты подготовленные этим способом, после наложения анастомозов и снятия зажимов заполняются кровью значительно быстрее обычного.
Очень важен контроль температуры лоскута для предотвращения спазма. Для промывания и орошения во время операции следует использовать только подогретые растворы. Даже простое согревание лоскута может уменьшить сосудистый спазм. При упорном спазме помогает применение некоторых местных анестетиков и спазмолитиков, таких как растворы папаверина, но-шпы, праксилена. Зарубежные хирурги чаще применяют верапамил-гидрохлорид, прикладывая его непосредственно к сосудам.
Несмотря на наличие эффективных лекарственных препаратов, спазм лучше предупредить заранее.
1.3.10. Послеоперационное наблюдение за больным
Послеоперационное наблюдение должно быть таким же пристальным, как операционный мониторинг. Необходимо поддерживать температуру тела и баланс жидкостей. Исключительно важно обезболивание. Больной не должен испытывать чувство тревоги, недомогание. Необходим высокий уровень наблюдения и ухода за больным, что лучше всего достигается в палате интенсивной терапии, где больной должен находиться первые 24-48 часов. Помимо наблюдения за больным, необходимо тщательно контролировать состояние аутотрансплантата. Дежурный хирург или сестра должны постоянно контролировать наличие капиллярной реакции. В специализированных отделениях микрохирургии наблюдение за пациентом и состоянием аутотрансплантата проводится дежурной бригадой. При подозрении на тромбоз артериального или венозного анастомозов необходима срочная операция - тромбэктомия. Возникающие осложнения необходимо корректировать в кратчайшие сроки, пока жизнеспособность лоскута еще сохранена. Если во время операции при пересадке лоскута после снятия сосудистых зажимов все идет гладко, вероятность осложнений невелика. Она увеличивается в тех случаях, когда наблюдались трудности при наложении сосудистых анастомозов во время операции.
Для постоянного мониторинга предложено несколько доступных устройств. Одни работают по принципу фотоплетизмографии, другие основаны на эффекте Допплера. Эти приборы, несомненно, очень удобны, но не могут заменить клинических наблюдений.
Очень важно обучить сестринский персонал оценивать кровообращение в лоскуте по его температуре, реакции капилляров, цвету и тургору.
Нормальные реакция капилляров, цвет, тургор определяют путем исследования идентичной ткани на противоположной стороне.
Снижение температуры лоскута, по сравнению с температурой тела пациента, указывает на артериальную или венозную недостаточность, либо на оба осложнения вместе. Синюшность кожи лоскута, ускоренная капиллярная реакция указывают на неадекватность венозного оттока, и наоборот: побледнение, замедление капиллярной реакции - на артериальную недостаточность.
Сократительную способность мышечных лоскутов можно проверить следующим образом:
Колостома: что это такое, показания к применению
Колостомия – это хирургическая операция, в ходе которой из ободочной кишки формируют отверстие для выхода каловых масс. Что это такое колостома? Колостома представляет собой противоестественный задний проход. Колостома по МКБ 10 имеет код Z93.3 «Наличие колостомы» и относится к состояниям, связанным с наличием искусственного отверстия. Колостома, фото которой размещено в данной статье, является решением проблемы опорожнения кишечника при его тяжелых патологиях. Получить информацию о необходимости проведения колостомии можно у квалифицированных хирургов и онкологов Юсуповской больницы.

Для формирования колостомы с помощью хирургической операции открытый конец ободочной кишки выводят на переднюю брюшную стенку и закрепляют. Во время операции обычно удаляют часть пораженных тканей и выводят кишку для обеспечения нормального функционирования кишечника. Чаще всего назначается колостома при раке прямой кишки. Также выполнение противоестественного заднего прохода проводят в следующих ситуациях:
- травмы кишечника;
- врожденных патологиях кишечника;
- болезни Крона;
- болезни Гиршпрунга;
- неспецифическом язвенном колите;
- тотальном полипозе толстой кишки.
Колостома может быть сформирована временно для последующего восстановления нормального продвижения по кишечнику каловых масс или оставаться у пациента на всю жизнь. Колостома после операции на кишечнике требует глобального изменения образа жизни. Следует пересмотреть свое питание, привычные занятия, условия труда. В некоторых случаях колостома при раке прямой кишки является поводом получить инвалидность. Колостома может доставлять не только физические, но и психологические неудобства. Ее наличие может смущать человека, делая его замкнутым и раздражительным.
Виды колостом
Объем удаления тканей при раке прямой кишки будет зависеть от вида и течения онкологических процессов. После операции испражнение через прямую кишку становится невозможным. Для этого в определенном отделе кишечника делают отверстие для выведения каловых масс. Это могут быть илеостома и колостома. Отличие данных видов искусственных отверстий заключается в их локализации. При илеостоме отверстие выполняют в области подвздошной кишки, а при колостоме в области сигмовидной или ободочной кишки. Илеостома обычно располагается внизу живота справа, колостома может располагаться слева и справа. Оба отверстия обеспечивают нормальную работу пищеварительного тракта.
Колостома при раке прямой кишки чаще всего выполняется поперечным способом. Выделяют два вида поперечных колостом: двуствольная и одноствольная.
Одноствольная колостома имеет полный продольный разрез на толстой кишке. На поверхность брюшной стенки выводится одно отверстие, которое будет служить выходом каловых масс. Этот вид колостомы называют концевой. Иногда одноствольная колостома может иметь черты двуствольной. При этом дополнительно выводится еще одно узкое отверстие – слизистый свищ. Из него происходит выделение слизи. Также он предназначается для введения медикаментов. Концевая одноствольная колостома имеет постоянный характер, она выполняется при полном удалении нижних отделов кишечника.
Качество опорожнений будет зависеть от расположения колостомы. Если отверстие выполнено справа, ближе к печеночному изгибу кишечника, выделения будут жидкими с сильной щелочной средой. Это негативно влияет на околостомные ткани. При расположении колостомы слева, у селезеночного изгиба, опорожнения будут густыми с характерным запахом.
Формирование колостом на поверхности брюшной стенки может быть двух видов: плоский и выступающий. При плоской колостоме кишка выводится к кожной ране через забрюшинное пространство, она подшивается к париетальной брюшине и апоневрозу, находится почти вровень с поверхностью кожи. При выступающей колостоме края кишки выводятся на 2-3 см и подшиваются к апоневрозу, брюшине и коже. Техника операции колостомы относится к лапаротомическим вмешательствам.
Осложнения
Формирование колостомы является сложной операцией, которая требует высокого мастерства хирурга. Однако, не менее важен правильный уход в послеоперационном периоде. Колостома сопровождается риском развития осложнений, которые требуют обращения к специалисту. К таким ситуациям относятся: абсцесс (воспаление тканей около колостомы), некроз (омертвение тканей), западение или выпадение кишки, эвентрация (расхождение раны с выпадением кишечника). Как лечить воспаление колостомы, знает квалифицированный врач. При появлении первых признаков развития осложнений следует немедленно обратиться за помощью.
Необходимо знать, в каких случаях возникает боль около колостомы. Информацию об этом пациенту сообщает в послеоперационном периоде медицинский персонал, обучая пациента самостоятельному уходу за колостомой. Боль возникает при нарушении питания тканей, развитии воспалительного процесса, плохом заживлении раны. Спазмы после вывода колостомы также могут сопровождаться болевым синдромом. Если кровоточит колостома, необходимо срочно показаться врачу. Данное состояние может иметь угрожающий характер и требует срочного устранения.
Сужение выведенного отверстия происходит в результате рубцевания раны. В запущенных случаях это приводит к затруднению дефекации или появлению непроходимости. Изменение диаметра выходного отверстия считается нормальным процессом, если при этом происходит регулярное опорожнение кишечника и пациент не испытывает дискомфорт. Что делать, если при колостоме нет дефекации? Необходимо срочно обратиться к врачу для уточнения ситуации и получения своевременного лечения.
Осложнения после закрытия колостомы, в основном, связаны с негерметичностью швов, соединяющих стенки кишечника. После сшивания кишки герметичность соединения проверяют с помощью контрастирования. Это важно для исключения расхождения швов на кишке.
Закрытие колостомы
Закрытие колостомы показано после лечения патологии нижних отделов кишечника, которая привела к необходимости формирования временного отверстия для опорожнения. Операция по закрытию колостомы может осуществляться через 3-6 месяцев после выполнения первой операции, хотя временные рамки могут сдвигаться. Колостому могут убрать и через более короткий промежуток времени. Это будет зависеть от хода лечения основного заболевания.
Операция по реконструкции колостомы может проводиться через местный доступ или с помощью лапаротомического вмешательства. Техника операции двуствольной колостомии позволяет восстановить целостность кишечника через отверстие в брюшной стенке. В ходе операции закрытия колостомы края кишки очищают и сшивают. Такая же техника операции предусмотрена для колостомы со слизистым свищом. В этом случае проводить лапаротомию нет необходимости. Тем не менее, операция проводится под общим обезболиванием.
Для закрытия одноствольной колостомы необходима повторная лапаротомия с использованием общего обезболивания. Для минимизации травмирования пациента закрытие колостомы может выполняться лапароскопическим вмешательством. Закрытие одноствольной колостомы происходит значительно сложнее, чем двуствольной, поэтому для временной колостомы обычно выбирают двуствольный вид.
Закрытие колостомы в послеоперационном периоде сопряжено с риском развития осложнений. Достаточно часто возникают каловые свищи, стриктуры в области анастомоза, кишечная непроходимость, формирование спаек кишечника, внутрибрюшинный абсцесс, внебрюшинные инфекции.
Что дальше делать после удаления колостомы? По окончании восстановительного периода после операции пациент проходит курс реабилитации. В дальнейшем необходимо очень ответственно подходить к вопросам своего питания и образа жизни. При должном отношении к своему организму пациенты спустя некоторое время возвращаются к полноценной жизни. В Юсуповской больнице с пациентами работают опытные реабилитологи, которые используют результативные методы восстановления послеоперационных больных. Курс реабилитации в Юсуповской больнице поможет улучшить качество жизни за минимальный промежуток времени.
Диета и уход
После формирования колостомы очень важно соблюдать режим питания, который поможет нормализовать акт дефекации. Диета после операции кишечной колостомы должна быть разнообразной, сбалансированной, включать все необходимые микроэлементы и витамины. Диета при колостоме толстого кишечника должна включать различные продукты, которые вводятся постепенно. Следует добавлять по одному виду продуктов в день и наблюдать за реакцией кишечника. Со временем диета у пациентов с колостомой будет включать все продукты, относящиеся к нормальному рациональному питанию. Естественно, для снижения риска появления проблем у пациента с колостомой диета исключает вредную и неполезную пищу, содержащую красители, усилители вкуса и прочие химические добавки.
Питание при стоме прямой кишки должно быть регулярным. Принимать пищу необходимо небольшими порциями, увеличивая количество приемов. Пищу следует пережевывать долго и тщательно. Важно знать, как продукты питания влияют на качество стула. Например, послабляющим эффектом обладают молочные продукты (кефир, ряженка, молоко), овсяная каша, ржаной хлеб, овощи и фрукты (свекла, брокколи, шпинат, яблоки, сливы и пр.). Закрепляющее действие оказывают простые углеводы (белый хлеб, макаронные изделия), рисовая каша, черный чай, картофель, вареные яйца вкрутую, груша. Повышенное газообразование происходит после употребления бобовых, белокочанной капусты, сахара, газированных напитков. Варьируя различные продукты, можно отрегулировать частоту дефекации.
Если диета не помогает нормализовать стул и пациента беспокоят запоры или послабления стула, можно воспользоваться лекарственными средствами. В случае появления сильного запора разрешается использовать клизму. Но необходимо быть предельно аккуратным, чтобы не травмировать слизистую оболочку кишечника.
Диета при колостоме после операции при онкологии не будет отличаться от такой же при другом заболевании. При онкологической патологии возможны различные дополнения и корректировки питания в зависимости от вида опухоли, характера терапии и состояния организма. Диета после закрытия колостомы также должна постепенно включать все продукты рационального питания, начиная с полужидких легких продуктов, переходя на более плотные. Диета после закрытия стомы прямой кишки очень важна для нормализации работы кишечника и снижения риска развития непроходимости. Важно соблюдать рекомендации врача, будет нелишним обратиться к диетологу для получения более точных инструкций. В Юсуповской больнице можно воспользоваться услугами диетолога, который имеет большой опыт налаживания рационального питания у пациентов с патологией кишечника.
Уход за колостомой необходимо выполнять добросовестно для исключения появления неприятных последствий. При должном уходе за колостомой она не будет доставлять много хлопот пациенту и не будет заметна для окружающих. После акта дефекации остатки испражнений удаляются бумажной салфеткой или туалетной бумагой, колостому необходимо промыть кипяченой водой и смазать увлажняющим кремом.
Жизнь с колостомой можно вернуть в обычное русло. Через некоторое время после операции больным разрешается купаться в водоемах (при соблюдении мер безопасности). Однако, при наличии онкологического заболевания необходимо исключить загар и перегрев. Пациентам с колостомой разрешена умеренная физическая активность. Очень важно не зацикливаться на проблеме и посещать общественные мероприятия, ходить в театры и кино, встречаться с друзьями. Половая жизнь также не запрещена. Наличие колостомы не снижает эректильную функцию, проблемы с потенцией могут иметь только психологическую природу. После возвращения к привычным делам у пациентов с колостомой отзывы и качество жизни улучшаются.
Мешки для колостомы
Обычно пациенты с колостомой используют специальные мешочки – калоприемники. Мешки для колостомы предназначены для сбора каловых масс. Они могут быть разной конструкции, одноразовые и многоразовые. Мешок имеет круглую основу, которая приклеивается к коже вокруг колостомы. Одноразовые мешки после заполнения выбрасываются. При использовании многоразовых калоприемников они отмываются от каловых масс и крепятся обратно. Многоразовые мешки меньше травмируют кожу при длительном приклеивании. Некоторые калоприемники оснащены специальными дезодорантами для поглощения неприятного запаха, неконтролируемо выделяющегося из отверстия стомы.
Также можно использовать бандаж для колостомы с отверстием. Он предназначен для профилактики грыжи в области стомы. Бандаж поддерживает брюшную стенку после операции. Отверстие для колостомы обычно имеет стандартные размеры или может подбираться индивидуально.
Пациенты всегда могут обратиться к специалистам Юсуповской больницы за консультацией о необходимости наложения колостомы, а также методах ухода за ней. В больнице работают опытные онкологи, хирурги, реабилитологи, диетологи, которые занимаются лечением и послеоперационной терапией пациентов с патологиями кишечника и онкологическими заболеваниями.
Записаться на прием к специалисту, получить информацию о работе клиник и диагностического центра можно по телефону Юсуповской больницы.
Читайте также:
