Лучевая диагностика очавого сливного фиброза печени
Добавил пользователь Евгений Кузнецов Обновлено: 16.01.2026
Фиброз печени – это локальное или диффузное увеличение количества соединительной ткани, внеклеточного матрикса (коллагеновой волокнистой ткани в перисинусоидном пространстве) и основной путь прогрессирования хронических диффузных заболеваний печени. На ранних стадиях фиброза нет клинических проявлений, и лишь при гистологическом исследовании биоптата выявляется чрезмерное накопление соединительной ткани. В дальнейшем фиброз ведет к образованию узлов регенератов, сосудистых анастомозов – формированию цирроза печени [1]. Нецирротический фиброз печени встречается редко и в настоящей работе не рассматривается.
Процессы фиброза в печени изучались в течение многих лет (табл. 1), но только после открытия роли звездчатых клеток в процессах фиброзирования были получены новые возможности для антифибротической терапии.
Патогенез фиброза печени
Синусоидальные клетки – эндотелиальные, клетки Купфера, звездчатые клетки (клетка Ито, стеллатная клетка, ретиноидзапасающая клетка, липоцит), вместе с обращенным в просвет синусоидов участком гепатоцитов образуют функциональную единицу. Кроме клеток, в области синусидов располагается внеклеточный матрикс (ВКМ), видимый только при заболеваниях печени. Все клетки, образующие синусоид, могут участвовать в образовании ВКМ. В норме существует равновесие между факторами фиброгенеза и антифибротическими факторами. Основную роль в фиброзировании играют клетки Ито, вырабатывающие профибротические и антифибротические факторы. К антифибротическим факторам относят матриксные металлопротеазы (ММП), участвующие в разрушении белков ВКМ (коллагеназы, желатиназы, стромолизины). Активность ММП подавляется тканевыми ингибиторами матриксных металлопротеаз (ТИМП), которые также продуцируются клетками Ито [2–4].
При повреждении печени выделяются биологически активные вещества, активирующие макрофаги и эндотелий синусоидов, выделяющих IL–1, TNF α , оксид азота, эндотелин, действующих на клетки Ито. Звездчатые клетки при активации вырабатывают тромбоцитактивирующий фактор PDGF и трансформирующий фактор роста TGF β 1. Под действием TGF β 1 клетки Ито начинают активировать сами себя, мигрируют в участки воспаления. Происходит изменение фенотипа клеток Ито – они трансформируются в миофибробласты, продолжающие выработку TGF β 1, и начинают вырабатывать ВКМ. Нарушение равновесия между фибротическими и антифибротическими факторами ведет к увеличению в 3–10 раз компонентов ВКМ, изменению его состава (преобладанию коллагена I и III типа). Перераспределение матрикса в пространство Диссе, его расширение, капилляризация синусоидов сопровождается нарушением обмена между гепатоцитами и кровью, шунтированием крови из–за развития ложных долек и развитием цирроза печени. В случае прекращения действия медиаторов воспаления клетки Ито вновь начинают продуцировать профибротические вещества и происходит уменьшение компонентов ВКМ в пространстве Диссе. Таким образом, фиброз на ранних стадиях развития – процесс обратимый [2–4].
Патогенез фиброза печени при хронических вирусных гепатитах связан с индукцией инфицированными гепатоцитами активности воспалительных клеток, что ведет к стимуляции клеток Ито. При алкогольной болезни печени ацетальдегид и свободные радикалы кислорода активируют клетки Ито. Кроме этого, этанол способствует росту грамнегативной микрофлоры в кишечнике, повышению уровня липополисахаридов в портальной крови и активации клеток Купфера, продукцирующих TNF α , действующих на клетки Ито. Патогенез фиброза печени при неалкогольной жировой болезни печени связан с гипергликемией и инсулинорезистентностью, ведущих к повышению уровня свободных жирных кислот и стеатозу печени, а свободные радикалы и провоспалительные цитокины – к апоптозу гепатоцитов и активации воспалительных клеток с прогрессированием фиброза печени. При первичном билиарном циррозе билиарные клетки секретируют фиброгенные медиаторы, активирующие клетки Ито, запускающие фиброгенез [5].
Обратимость фиброза печени
Долгое время фиброз печени считался необратимым патологическим состоянием. Однако еще 50 лет назад были описаны случаи обратного развития фиброза после эффективной терапии гемохроматоза и болезни Вильсона–Коновалова, а в последующем неоднократно публиковались данные об обратном развитии фиброза при аутоиммунном гепатите в результате иммуносупрессивной терапии, вторичном билиарном ЦП после хирургической декомпрессии желчевыводящих путей, неалкогольном стеатогепатите при уменьшении массы тела, алкогольном гепатите при абстиненции [6,7].
Обратимость фиброза наблюдалась при длительном воздержании от приема алкоголя, когда через 4–6 недель было выявлено уменьшение содержания коллагена IV типа, ламинина и гиалуроновой кислоты в стенках синусоидов при биопсии и в сыворотке крови – происходила регрессия процесса «капилляризации синусоидов». Были отмечены также изменения, отражающие функцию клеток Ито – повышение уровня ММП–2 и снижение уровня ее ингибитора ТИММП–2. Через определенные временные интервалы наблюдалось уменьшение количества миофибрилл актина в стенках синусоидов, что свидетельствует о падении активности звездчатых клеток Ито и переключение их от синтеза экстрацеллюлярного матрикса к его деградации [7].
В то же время только с внедрением в клиническую практику противовирусной терапии концепция фиброза печени, как динамического процесса с возможностью как прогрессирования, так и регресса, была признана научно доказанным фактом.
Достигнутый прогресс привел к ясному пониманию того, что фиброз печени обратим, и к реалистичным ожиданиям того, что эффективная антифибротическая терапия существенно изменит ведение пациентов с болезнями печени и обеспечит благоприятный прогноз даже при уже развившемся циррозе печени.
Диагностика фиброза печени
Золотым стандартом диагностики фиброза печени является проведение биопсии с гистологическим исследованием. Гистологическая оценка проводится по шкалам Desmet (1984) в модификации Серова; шкале JSHAK или METAVIR. В зависимости от локализации и распространенности различают следующие формы фиброза печени: венулярный и перивенулярный (в центре долек и стенках центральных вен – характерен для хронического алкогольного гепатита); перицеллюлярный (вокруг гепатоцитов при хронических вирусных и алкогольных гепатитах); септальный (концентрическое разрастание фиброзной ткани вокруг желчных канальцев – при вирусном гепатите); портальный и перипортальный (при вирусном, алкогольном, аутоиммунном гепатитах); перидуктальный фиброз (вокруг желчных канальцев при склерозирующем холангите); смешанный (представлены разные формы фиброза).
В связи с инвазивностью, с достаточно большой погрешностью гистологического исследования, связанной с «ошибками попадания» иглы при пункционной биопсии печени, различием в интерпретации результатов, для ранней диагностики патологических процессов в настоящее время уделяют большое внимание неинвазивным методам диагностики фиброза. К ним относят биопрогностические лабораторные тесты; эластометрию печени и МР эластографию; УЗИ, КТ, МРТ печени, УЗДГ сосудов печени и селезенки с расчетом индексов фиброза и портальной гипертензии [8].
Маркеры фиброза разделяют на прямые (биомаркеры), отражающие метаболизм ВКМ, и непрямые, свидетельствующие о печеночной недостаточности. К прямым маркерам относят карбокситерминальный пептид проколлагена I типа, аминотерминальный пептид проколлагена III типа, ТИМП–1, 2, коллаген IV типа, гиалуроновую кислоту, ламинин, ММП–2. Определение этих веществ используется в клинических исследованиях.
Для клинической практики предложены разные расчетные прогностические индексы для оценки тяжести фиброза печени по непрямым маркерам: APRI, ELF, FIB–4, FibroFast, FibroIndex, FibroMeter, FPI, Forns , GUCI, Hepascore, HALT–C, MDA, PGA, PGAA.
Для оценки выраженности фиброза печени используют системы Фибро–тест и Акти–тест, рассматривая их в качестве альтернативы биопсии. Фибро–тест включает 5 биохимических показателей: альфа 2–макроглобуллин (активирует клетки Ито), гаптоглобин (отражает стимуляцию клеток печени интерлейкинами), аполипопротеин А1, гамма–глутамилтранспептидаза, общий билирубин. Акти–тест (оценивается вирусная некровоспалительная активность) в дополнение к перечисленным компонентам включает аланиновую аминотрансферазу – АлАТ. ФиброМакс является сочетанием пяти неинвазивных тестов: ФиброТест и АктиТест, СтеатоТест (диагностируется стеатоз печени), НешТест (диагностируется неалкогольный стеатогепатит), АшТест (диагностируется тяжелый алкогольный стеатогепатит). В ФиброМаксе определяется альфа 2–макроглобуллин, гаптоглобин, аполипопротеин А1, гамма–глутамилтранспептидаза, общий билирубин, АлАТ, АсАТ, глюкоза, триглицериды, холестерин. По полученным данным, с учетом возраста и пола пациента рассчитывается стадия фиброза и уровень активности гепатита. Лимитируют использование тестов признаки холестаза, отрицательно влияющие на диагностическую значимость тестов, и высокая стоимость исследования [8].
Действие аппарата, основанного на ультразвуковой эластографии печени при пропускании волн (вибрации) через печень и улавливании их датчиком, позволяет оценить степень фиброза в печени на ранних стадиях. Аппарат малоинформативен при ожирении и асците.
Магнитно–резонансная элластография – прямой метод определения плотности печени, позволяющий определить F0 в сравнении со здоровыми добровольцами, что до сих пор не удавалось продемонстрировать с помощью других методов оценки фиброза.
В перспективе можно определить наличие и темп прогрессирования фиброза в зависимости от этиологического фактора. Решение этих проблем дает возможность диагностировать ранние стадии фиброза, а следовательно, эффективно лечить.
Лечение
Антифибротическая терапия неотрывно связана с этиологическим и патогенетическим лечением хронических гепатитов (табл. 2). В большинстве случаев препараты для устранения этиологического факторов гепатитов являются и антифибротическими средствами. Выявлено антифибротическое действие у противовирусных препаратов, пентоксифиллина, фосфатидилхолина, глюкокортикостероидов, донаторов оксида азота, витамина Е, антагонистов эндотелиновых рецепторов, антагонистов ангиотензиновых рецепторов, ингибиторов ангиотензинпревращающего фермента, силимарина. Проводится поиск препаратов, тормозящих фиброгенез для применения в ситуациях, когда воздействие на причинный фактор затруднено: антиоксидантов (бетаин, пробукол, N–ацетилцистеин), гепатопротекторов (силимарин, УДХК, S–аденозилметионин, эссенциальные фосфолипиды), снижающие активность фактора некроза опухоли (пентоксифиллин, адипонектин, инфликсимаб).
Идет поиск препаратов с направленным антифибротическим действием:
– элиминация повреждающего агента (интерлейкин 10, ингибиторы TNF – противовоспалительный эффект; антиоксиданты – подавление фибротических процессов в ответ на оксидативный стресс);
– подавление профибротической активности звездчатых клеток (интерфероны, фактор роста гепатоцитов, агонисты PPAR γ );
– поддержание активной антифибротической активности звездчатых клеток (антагонисты TGF β 1 – уменьшают синтез матрикса и усиливают его распад; антагонисты PDGF, оксид азота, ингибиторы АПФ – подавляют пролиферацию клеток Ито);
– влияние на секрецию коллагенов звездчатыми клетками печени (ингибиторы АПФ, ингибиторы полигидроксилаз, интерферон γ – уменьшают фиброз; антагонисты эндотелиновых рецепторов – уменьшают фиброз и портальную гипертензию);
– действие на апоптоз клеток Ито (гилотоксин, NGF – фактор роста нейронов – стимулируют апоптоз);
– усиление распада коллагенового матрикса (металлопротеиназы, антагонисты тканевого ингибитора ММП; антагонисты TGF β 1 — снижают активность TИМП и повышают активность ММП; релаксин — снижает активность ТИМП и повышают активность ММП) [9].
Перспективным представляется использование с антифибротической целью лекарственного препарата силимарин (Легалон). Силимарин – официальное наименование группы из четырех изомеров флавонолигнана (силибинин, изосилибинин, силикристин и силидианин), выделенных из экстрактов плодов расторопши пятнистой (Cardui mariae fructus) и входящих в состав Легалона 70 и 140 (доза силимарина).
При проведении клинических исследований было выявлено, что наряду с противовоспалительным, антиоксидантным, антитоксическим, гиполипидемическим и антиканцерогенным действием силимарин обладает выраженным антифибротическим эффектом. Это связано с влиянием на трансформирующий фактор роста β и экспрессию генов в клетках Ито, а также с повышением клиренса свободных радикалов и непосредственным подавлением синтеза коллагена [10].
Связь фармакодинамики силимарина/силибинина с клиническим действием Легалона® приведена в таблице 3. Указанные механизмы действия определяют терапевтическое значение Легалона® при диффузных заболеваниях печени. В многочисленных исследованиях показана высокая эффективность Легалона® при длительном его применении в подавлении воспалительно–некротической реакции в печени, торможении развитие фиброза и снижении риска злокачественной трансформации гепатоцитов при циррозах печени [9–12].
На модели алкогольного фиброза печени у обезьян при морфологическом исследовании печени и изучении сывороточных маркеров фиброза было выявлено, что у животных, получавших силимарин, значительно меньше прогрессировал фиброз и реже развивался цирроз печени [10].
Действие Легалона при фиброзе печени было изучено у 792 пациентов с хроническими заболеваниями печени, в том числе циррозом. В качестве маркера фиброгенеза был выбран показатель Р–III–NP. Период наблюдения в среднем составил 107 дней. При исходно повышенном уровне Р–III–NP через 3 месяца лечения Легалоном уровень Р–III–NP снизился до нормального [11].
Результаты 5 международных плацебо–контролируемых исследований (участвовало 600 пациентов) показали, что 4–летняя выживаемость пациентов с алкогольным циррозом печени на фоне приема Легалона оказалась статистически значимо выше по сравнению с группой пациентов, получавших плацебо. При анализе подгрупп выявлено, что лечение Легалоном было эффективным при алкогольном циррозе независимо от его тяжести и стадии цирроза, а в подгруппе с циррозом стадии А по Чайд–Пью независимо от его этиологии. В подгруппе пациентов с алкогольным циррозом на фоне вирусного гепатита за время наблюдения не было зафиксировано ни одного смертельного исхода, в то время как в группе плацебо – 4 смерти от декомпенсации цирроза [12].
Фиброз в настоящее время называют краеугольным камнем хронической патологии печени. Именно он обусловливает формирование цирроза печени, поэтому ранняя диагностика и лечение фиброза чрезвычайно актуальны в настоящее время и являются задачей будущих научных исследований.
Литература
1. Шерлок Ш, Дули Дж. Заболевания печени и желчных путей: Практическое руководство. М.: ГЭОТАР–МЕД, 2002. 864 с.
2. Bataller R., Brenner D. A. Liver fibrosis. J. Clin. Invest. 2005; 115(2):209–218.
3. Iredale J. P. Models of liver fibrosis: exploring the dynamic nature of inflammation and repair in a solid organ. J. Clin. Invest. 2007; 117(3):539–548.
4. Parsons C. J, Takashima M., Rippe RA. Molecular mechanisms of hepatic fibrogenesis. J Gastroenterol Hepatol. 2007; 22(1):79–84.
5. Сторожаков Г.И., Ивкова А.Н. Патогенетические аспекты фиброгенеза при хронических заболеваниях печени. Клин. перспективы гастроэнтерологии, гепатологии 2009; 2:3–10.
6. Павлов Ч.С., Золотаревский В.Б., Томкевич М.С. Возможности обратимости цирроза печени. Росс. журнал гастроэнтерологии, гепатологии и колопроктологии 2006; 1:20–29.
7. Северов М.В. Обратимость фиброза и цирроза печени при HCV–инфекции. Гепатологический форум 2008; 1:2–6.
8. Павлов Ч.С., Глушенков Д.В., Ивашкин В.Т. Современные возможности эластометрии, фибро– и акти–теста в диагностике фиброза печени. Росс. журнал гастроэнтерологии, гепатологии и колопроктологии 2008; 4:43–52.
9. Rockey D.C. Antifibrotic therapy in chronic liver disease Clin. Gastroenterol. Hepatol. 2005; 3:95–107.
10. Dehmlow C., Erhard J. Hepatology 1996; 23:749–754.
11. Lieber et al. Gastroenterol. 2003; 37:336–339.
12. Schuppan, Z. Allg. Med. 1998; 74:577–584.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Лучевая диагностика очавого сливного фиброза печени
а) Визуализация:
• Патологический очаг клиновидной формы в переднем и медиальном сегментах печени на фоне уменьшения ее объема и ретракции капсулы, с отсроченным контрастным усилением:
о В 90% случаев происходит поражение медиального сегмента левой доли и (или) переднего сегмента правой доли, при этом хвостатая доля и латеральный сегмент остаются неизменными
• В 90% случаев происходит ретракция капсулы печени над участками фиброза
• В 80% случаев плотность очагов в венозную фазу равна плотности паренхимы печени:
о Возможно длительное контрастное усиление в отсроченной фазе, как и для других фиброзных образований
о Отсутствует «вымывание» контраста (снижение плотности) в отличие от ГЦР
(Слева) На рисунке показана цирротически измененная печень с наличием узлов в структуре. Хорошо заметны фиброзные тяжи и крупные «образования» сливного характера, с ретракцией капсулы печени над ними.
(Справа) На фотографии среза удаленной печени визуализируются узлы и цирротические изменения, а также участок сливного фиброза бледно-желтого цвета с ретракцией капсулы над ним. Передний и медиальный сегменты непропорционально изменены, при этом латеральный сегмент и хвостатая доля относительно сохранны. (Слева) На КТ в артериальной фазе контрастного усиления определяется, что образование минимально накапливает контраст, однако имеется подозрение на наличие сгруппированных и деформированных ветвей печеночной артерии.
(Справа) На КТ в отсроченной фазе контрастного усиления у этого же пациента определяется персистирующее повышенное накопление контраста сливными участками фиброза. Обратите внимание на варикозно расширенные вены, расширение фиссур, а также увеличение селезенки (признаки цирроза).
б) Дифференциальная диагностика:
• Периферическая холангиокарцинома:
о Ключевые моменты в диагностике: первичный склерозирующий холангит или другие хронические воспалительные заболевания желчных протоков в анамнезе
о Расширение желчных протоков дистальнее опухоли
• Метастазы после лечения:
о Могут быть неотличимы от очагов сливного фиброза
о Дифференциальная диагностика основана на обнаружении лучевых или клинических признаков первичной опухоли
• Кавернозная гемангиома печени (склерозированная):
о Особенно на фоне цирроза печени
• Эпителиоидная гемангиома печени:
о Множественные периферические образования сливного характера
в) Клинические особенности:
• Чаще всего сливной фиброз возникает на фоне цирроза печени, обусловленного первичным склерозирующим холангитом или длительным употреблением алкоголя
• Обнаруживается при лучевых методах исследования приблизительно у 14% пациентов с далеко зашедшим циррозом печени
г) Диагностическая памятка:
• Анализ КТ- или МР-исследований, выполненных на протяжении длительного периода наблюдения пациентов с циррозом печени, позволяет сделать правильное заключение
КТ, МРТ признаки сливного фиброза печени
а) Синоним:
• Сливной фиброз печени
б) Визуализация:
1. КТ при очаговом сливном фиброзе печени:
• КТ без контрастного усиления:
о Гиподенсные участки клиновидной формы либо тяжи:
- С ретракцией капсулы печени над ними (90%)
о Тотальное вовлечение доли или сегмента печени:
- Выраженное уменьшение объема доли или сегмента
о В далеко зашедших случаях цирроза возможно полное отсутствие переднего и медиального сегментов
• КТ с контрастным усилением:
о В портально-венозную фазу сливные участки фиброза обычно равны по плотности паренхиме печени (в 80% случаев):
- Могут выглядеть слегка более или менее плотными по сравнению с паренхимой печени
- В отсроченную фазу, как и другие фиброзные образования в печени, характеризуется длительно сохраняющимся контрастным усилением
- Отсутствует «вымывание» контраста (снижение плотности) в отличие от ГЦР
о Кровеносные сосуды и желчные протоки в спавшемся участке паренхимы печени вплотную прилежат друг к другу
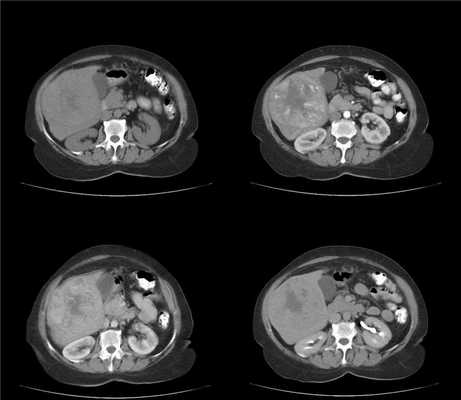
(Слева) На аксиальной КТ без контрастного усиления определяется изменение морфологии печени, обусловленное циррозом, на фоне асцита. Также визуализируется гиподенсное образование (сливной фиброз), обусловливающее ретракцию капсулы, и асцитическая жидкость около него.
(Справа) На аксиальной КТ без контрастного усиления у этого же пациента определяется очаговый сливной фиброз в переднем и медиальном сегментах печени, обусловливающий ретракцию капсулы. Обратите внимание на уменьшение объема медиального сегмента, левый край которого отмечен межсегментарной бороздой. (Слева) На аксиальной Т1 ВИ МР томограмме определяется гипоинтенсивный очаг в переднем и медиальном сегментах печени с ретракцией капсулы над ними.
(Справа) На аксиальной Т2 ВИ МР томограмме у этого же пациента визуализируется гиперинтенсивный участок сливного фиброза. Изменения в виде фиброза и уменьшения объема затрагивают лишь передний и медиальный сегменты печени. Обратите внимание на асцитическую жидкость в околопеченочном пространстве. (Слева) На аксиальной КТ без контрастного усиления на фоне асцита и увеличения селезенки визуализируется цирротически измененная печень с бугристыми краями. Определяется также обширный гиподенсный участок, занимающий практически всю правую долю печени, значительно уменьшенную в объеме, с ретракцией капсулы над ней.
(Справа) На аксиальной КТ в венозную фазу контрастного усиления у этого же пациента описанный выше участок в правой доле становится гиперденсным по отношению к остаткам паренхимы печени, что является признаком, типичным для распространенного фиброза. У этого пациента практически вся правая доля печени замещена сливными участками фиброзной ткани.
2. МРТ при очаговом сливном фиброзе печени:
• Т1 ВИ:
о Участки фиброза гипоинтенсивны по сравнению с паренхимой печени
• Т2 ВИ:
о Повышение интенсивности сигнала вследствие отека и сдавливания остаточных портальных триад
• DWI:
о Отсутствие рестрикции диффузии (темные очаги)
• Т1 ВИ с контрастным усилением:
о На изображениях, полученных сразу же после введения контраста, участки фиброза слегка гипоинтенсивны:
- В течение поздней динамической фазы некоторые участки фиброзных очагов могут становиться изоинтенсивными по отношению к печени
- В портально-венозную и равновесную фазу для очагов фиброза типично отсроченное, прогрессирующее, повышенное контрастное усиление
(Слева) На аксиальном КТ срезе (артериальная фаза) у женщины 60 лет, страдающей алкогольным циррозом печени, визуализируется клиновидный участок низкой плотности.
(Справа) На КТ в отсроченную фазу у этой же пациентки определяется персистирующее контрастное усиление участка сливного фиброза. Обратите также внимание на ретракцию капсулы над участком фиброза и асцит. (Слева) На аксиальной Т2 ВИ МР томограмме у мужчины 54 лет с алкогольным циррозом определяется измененная морфология печени, обусловленная циррозом, наряду с асцитом и спле-номегалией. Обратите внимание на клиновидный участок повышенной сигнальной интенсивности в переднем и медиальном сегментах (очаговый сливной фиброз).
(Справа) На аксиальной Т2 ВИ МР томограмме у этого же пациента определяется участок сливного фиброза. Объем пораженных сегментов печени уменьшен, что доказывает изменение положения желчного пузыряприлежащего к увеличенной реканализованной пупочной вене в межсегментарной борозде. (Слева) На аксиальной Т1 ВИ МР томограмме без контрастного усиления у этого же пациента визуализируется гипоинтенсивный участок (сливной фиброз) клиновидной формы с ретракцией расположенной над ним капсулы печени.
(Справа) На аксиальной Т1 ВИ МР томограмме в венозную фазу контрастного усиления у этого же пациента определяется минимальное накопление контрастного вещества участком фиброза. Реканализованная пупочная вена, проходящая в межсегментарной борозде, указывает на левый латеральный край фиброзно измененного, «сморщенного» участка печени.
в) Дифференциальная диагностика очагового сливного фиброза печени:
1. Периферическая холангиокарцинома:
• Уменьшение объема сегмента печени, ретракция капсулы, отсроченное контрастное усиление:
о Причиной ретракции капсулы является большое количество фиброзной стромы и обструкция внутрипеченочного желчного протока
• Необходимо оценить наличие признаков билиарной обструкции:
о При сливном фиброзе, в отличие от холангиокарциномы, желчные протоки в пределах пораженного сегмента не расширены
о При холангиокарциноме обнаруживается расширение желчных протоков дистальнее опухоли
2. Злокачественные опухоли (после лечения):
• Могут быть неотличимы от сливного фиброза
• Необходимо сопоставление с данными ранее выполненных лучевых исследований и клинической симптоматикой
3. Обструкция внутрипеченочных желчных протоков:
• Обструкция, обусловленная злокачественной опухолью или иными (доброкачественными) причинами приводит к атрофии сегментов печени, дренируемых соответствующими протоками
4. Кавернозная гемангиома печени:
• Особенно на фоне цирроза
• Может гиалинизироваться с развитием прогрессирующего фиброза и уменьшением объема
5. Эпителиоидная гемангиоэндотелиома печени:
• Часто обусловливает ретракцию капсулы
• Представляет собой многочисленные периферические образования сливного характера:
о В большинстве случаев имеет вид «мишени»
г) Патология:
1. Общая характеристика:
• Этиология:
о Любое заболевание, приводящее к циррозу печени; в порядке уменьшения частоты: первичный склерозирующий холангит, алкогольный гепатит, хронический вирусный гепатит
2. Макроскопические и хирургические особенности:
• Объемное образование бледно-желтого или белесоватого цвета, состоящее из фиброзной ткани; уменьшение объема паренхимы печени
3. Микроскопия:
• Фиброз и выраженный отек, лимфоцитарная пролиферация желчных протоков
д) Клинические особенности:
1. Демография:
• Эпидемиология:
о Обнаруживается при лучевых методах исследования приблизительно у 14% пациентов с запущенным циррозом - кандидатов на трансплантацию печени
о Чаще всего возникает при циррозе, обусловленном первичным склерозирующим холангитом (56%)
2. Течение и прогноз:
• Прогрессирующее уменьшение объема пораженных сегментов
е) Диагностическая памятка. Советы по интерпретации изображений:
• Типичная локализация изменений в медиальном сегменте левой доли и переднем сегменте правой доли, или в обоих сегментах, а также клиновидная форма очагов в сочетании с ретракцией капсулы и уменьшением объема печени являются признаками, позволяющими сделать верное заключение и избежать ненужной биопсии:
о Анализ КТ- или МР-исследований, выполненных на протяжении длительного периода времени у пациентов, наблюдающихся по поводу цирроза, позволяет сделать правильное заключение
• В дифференциально-диагностический ряд включается холангиокарцинома или любая другая злокачественная опухоль (после терапии)
ж) Список использованной литературы:
1. Galia М et al: Focal lesions in cirrhotic liver: what else beyond hepatocellular carcinoma? Diagn Interv Radiol. Epub ahead of print, 2014
2. Brancatelli G et al: Focal confluent fibrosis in cirrhotic liver: natural history studied with serial CT. AJR Am J Roentgenol. 192(5): 1341 -7, 2009
Лучевая диагностика гепатоцеллюлярного рака

Гепатоцеллюлярный рак является наиболее распространённой первично злокачественной опухолью печени. Он чаще всего возникает на фоне цирроза как алкогольной, так и вирусной этиологии. ГЦР является пятым по распространённости злокачественным новообразованием в мире и третьей по частоте причиной смерти от рака (после рака лёгких и желудка). Заболеваемость ГЦР растет, что в значительной степени объясняется повышением уровня инфицированности гепатитом С.
К факторам риска относятся:
- инфицированность гепатитом B (HBV): 10% 5-летний кумулятивный риск;
- инфицированность гепатитом С (HCV): 30% 5-летний совокупный риск;
- алкоголизм: 8% 5-летний кумулятивный риск;
- билиарный цирроз: 5% 5-летний кумулятивный риск;
- врождённая атрезия желчных путей;
- контакт с некоторыми токсическими веществами (афлотоксины), а также потребление лекарственных средств (метилдофа, изониазид, цитостатики и т. д.);
- врождённые нарушения обмена веществ:
- гемохроматоз: 20% 5-летний кумулятивный риск,
- дефицит альфа-1-антитрипсина,
- дефицит галактозо-1-фосфат-уридилтрансферазы,
- болезни накопления гликогена типа 1,
- болезнь Вильсона,
- тирозинемия типа I;
ГЦР обычно диагностируется в среднем возрасте или у пожилых (в среднем 65 лет) и чаще встречается у мужчин (в 75% случаев). Однако опухоль также может встречаться в педиатрической практике; это вторая по распространённости у детей первично-злокачественная опухоль печени после гепатобластомы. Так как ГЦР чаще всего проявляется на фоне цирроза, не лишним будет описать типичную КТ/МРТ картину этого заболевания.
Общими для всех методов признаками являются:
- гетерогенность структуры по типу мелко-/крупноочаговой нодуллярности (за счёт присутствия регенераторных узлов) или септальной перестройки;
- сегментарная гипертрофия/атрофия:
- гипертрофия хвостатой доли и боковых сегментов левой доли (сегменты II и III),
- атрофия задних сегментов (VI и VII) правой доли;
При КТ:
- регенераторные узлы (большинство) изоденсны остальной ткани печени;
- сидерические узлы (меньшинство) гиперденсы вследствие накопления в них железа;
- может определяться неровность края печени;
- признаки портальной гипертензии:
- расширение портальной вены;
- портальный венозный тромбоз.
При МРТ:
- на T1 обычно изоинтенсивны, иногда слегка гиперинтенсивны, не наблюдается артериального накопления и «вымывания»;
- на T2 : обычно изоинтенсивны, гипоинтенсивные сидерические узлы;
- узлы низкой степени дисплазии будут напоминать регенераторные узлы;
- узлы высокой степени дисплазии очень схожи с высокодифференцированым ГЦР небольших размеров — отличить их бывает невозможно даже при гистологическом исследовании.
На фоне нерезко выраженых цирротических изменений в виде гетерогенности структуры и неровности контуров печени визуализуется крупное (более 2 см) образование, изоденсное в нативную фазу. В артериальную фазу оно демонстрирует гетерогенное накопление контраста (выше чем паренхима печени). Структура мозаичная, в центре образования участок пониженной плотности - вероятно, центральный некроз. Вокруг образования гиперденсный ободок, выраженый в портовенозную фазу. В отсроченной фазу образование гиподенсно по отношению к окружающей паренхиме печени.
Морфологически ГЦР может быть представлен очаговой, многоочаговой и диффузной формами. В большинстве случаев он не проявляется какими-либо симптомами на фоне уже имеющихся симптомов цирроза. Поэтому важно скрининговое наблюдение для пациентов с циррозом и гепатитами С и В — оно позволяет выявлять ГЦР на ранней стадии.
Радиологами часто используется система LI-RADS (Liver Imaging Reporting and Data System), которая содержит стандартную терминологию и специально разработана для определения рисков ГЦР и дифференциальной диагностики ГЦР с другими злокачественными образованиями (в частности, с внутрипечёночной холангиокарциномой) у пациентов с циррозом печени. В LI-RADS выделяют основные и дополнительные критерии. Основные критерии:
гиперинтенсивность (накопление) в артериальную фазу, или изо- или гипоинтенсивность в артериальную фазу;
надпороговое увеличение диаметра.
Как их правильно определять?
Накопление контрастного вещества в артериальную фазу подразумевает, что образование в артериальную фазу контрастирования становится гиперденсным (КТ) или гиперинтенсивным (МРТ) по отношению к остальной паренхиме печени в эту же фазу. Если образование в артериальную фазу становится гиперинтенсивным по сравнению с тем же образованием в нативную фазу, это не считается накоплением. Накопление контрастного вещества отслеживают в позднюю артериальную фазу, т.е. когда контрастирована брюшная аорта, ветви печёночной артерии и ветви портальной вены; ветви печёночной вены не контрастированы. Трудности с измерением диаметра могут возникнуть, если образование мозаичной структуры, структуры «узел-в-узле» или «узлы-в-узле», и при наличии «капсулы».
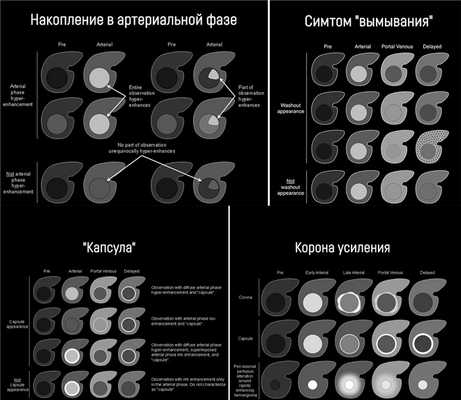
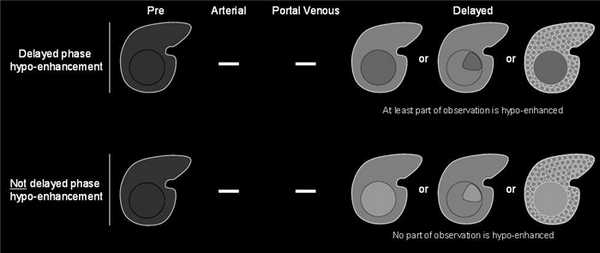
Симптом «вымывания» означает, что в портовенозную (во время наиболее выраженного контрастирования портальной вены; пикового контрастного накопления паренхимой печени и начального контрастирования ветвей печёночной вены) или отсроченную (в которой умеренно контрастированы вены печени и её паренхима) фазы образование становится гипоинтенсивным на фоне окружающей паренхимы печени. Здесь действует то же правило: если образование стало менее интенсивно по сравнению с собой в артериальную фазу, но не по отношению к паренхиме — это не симптом «вымывания».
Если образование накопило контраст в артериальную фазу, а в более поздние фазы выглядит изоинтенсивно паренхиме печени, это называют симтомом «выцветания» (fade). Термин «капсула» при визуализации соотносится с наличием как капсулы, так и псевдокапсулы у опухоли. «Капсула» визуализируется как ровный гладкий ободок по периферии образования, который усиливается в портовенозной или отсроченной фазе и является более толстым или более заметным, чем у ободки фоновых цирротических узелков.
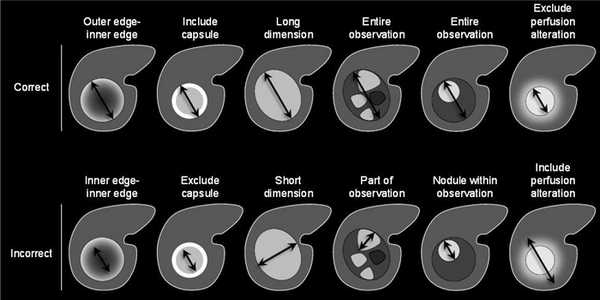
Надпороговое увеличение диаметра означает:
увеличение диаметра ≥50% менее чем за 6 месяцев,
увеличение ≥100% более чем за 6 месяцев,
появление нового образования размером 10 мм и более,
критерий увеличения выше пороговых значений не применим к диффузному поражению,
при сравнении измерения должны проводиться в одинаковых последовательностях/фазах, например, сравнивать Т2 только с другим Т2.
указывающие на ГЦР:
- умеренная гиперинтенсивность на Т2,
- на диффузно-взвешенных изображениях гипоинтенсивность при низких и высоких значениях b-value, гипоинтенсивность на картах ИКД (истинного коэффициента диффузии),
- корона усиления,
- мозаичная структура,
- структура «узла-в-узле»,
- признаки жирового отложения в образовании,
- признаки отложения железа менее выражены в образовании,
- признаки жирового гепатоза менее выражены в образовании,
- признаки кровотечения,
- увеличение диаметра образования, но меньше пороговых значений;
указывающие на доброкачественное образование:
- выраженная гомогенная гиперинтенсивность в Т2,
- выраженная гомогенная гипоинтенсивность в T2 или T2,
- неизменённые сосуды печени,
- образование накапливает контраст параллельно остальной паренхиме печени,
- уменьшение диаметра образования,
- стабильность диаметра на протяжении двух лет и более.
Корона усиления (corona enhancement) обозначает чаще усиление неровных, нечётких контуров вокруг образования, которое проявляется в позднюю артериальную фазу и становится изоденсным в портовенозную или отсроченную фазу. Этот симптом считается отображением раннего вымывания контрастного вещества из образования. Его редко наблюдают во время обычного четырёхфазного сканирования, чаще — при серии сканов в артериальную фазу. Если ободок усиления остается гиперинтенсивным в поздние фазы, его считают капсулой. Корону усиления при ГЦР следует дифференцировать с нарушением перфузии, асоциированном с быстро накапливающей контраст гемангиомой. Если КТ/МРТ картина более типична для гемангиомы, этот симптом не учитывается.
Система классификации
Основные критерии часто приводят непосредственно к присвоению балльной оценки LI-RADS. Если остаются сомнения,картину могут прояснить дополнительные критерии.

Дополнительные критерии, указывающие на ГЦР, могут быть использованы для повышения степени на одну или несколько LR-категорий, но не для присвоения LR5 категории. Это правило введено для того, чтобы сохранить соответствие между классификациями LI-RADS и OPTN (Organ Procurement and Transplantation Network). С помощью дополнительных критериев, указывающих на доброкачественный процесс, можно понизить степень на одну и больше категорий от LR5 до LR1. Эти критерии радиолог использует на свое усмотрение, исходя из общей лучевой и клинической картин.
Категории LI-RADS включают в себя: LR1-LR5, LR5V («опухоль-в-вене»), LR5 TREATED (после лечения) и LR OM (другое злокачественное образование). LR1 (100% вероятность доброкачественного образования) ставится, когда радиолог видит картину, типичную для (например):
сливного фиброза печени;
или другого доброкачественного образования.
Категория LR1 не включает в себя такие доброкачественные образования как фокальная нодуллярная гиперплазия (из-за сложностей её дифференциальной диагностики с ГЦР) и гепатоцелюлярная аденома (так как она крайне редко встречается при циррозе). Образование, которое редуцировалось само по себе в отсутствии лечения, тоже определяется как LR1.
К категории LR2 (вероятно доброкачественное) относятся образования, имеющие несколько нетипичный для доброкачественных вид, но все же не выглядящие злокачественными, например киста с перегородкой. Также категория LR2 присваивается цирроз-ассоциированным узлам печени, которые отвечают всем следующим критериям:
Изоинтенсивный другим фоновым узелкам во всех фазах.
Отличается от фоновых узелов по одному или нескольким из признаков:
отчетливо больше, чем другие фоновые узелки;
умеренно гиперденсны на КТ;
умеренно гиперинтенсивны на Т1;
умеренно гипоинтенсивны на Т2 или Т2* или умеренно или выраженно гиперинтенсивны на T2 или T2.
Узелки, которые не соответствуют всем этим критериям, классифицируются как LR3 или выше.
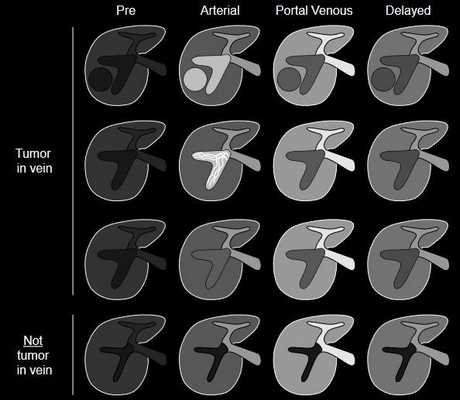
Категория LR5V используется для образования, проросшего в просвет вены. Радиологически оно проявляется как (см. схему):
Оклюзия и расширение вены, гипер- изо- или гиподенсное в артериальную фазу;
Гипо- или изоденсное в портовенозную и отсроченную;
Может присутствовать мягкотканное образование, ассоциированное с окклюзией, но его присутствие необязательно;
Могут определяться гиперденсные полосы в артериальную фазу (симптом “thread-and-streak”).
Опухолевую инвазию следует отличать от не-опухолевого тромбоза, при котором вена не будет выглядеть расширенной и не будет демонстрировать контрастного накопления ни в одну из фаз.
Категория LR5TREATED присваивают в случае:
Подтвержденного ГЦР после эмболизации или абляции, вне зависимости от успешности лечения;
Категория LR5TRAETED не присваивается:
Образованиям категории LR4 и ниже после эмболизации или абляции;
Подтвержденному ГЦР после системной терапии или
Категория OM и дифференциальная диагностика
ГЦР – наиболее распространенное злокачественное образование, возникающее на фоне цирроза. Однако, выявленные изменения следует дифференцировать со следующими злокачественными образованиями:
Посттранплантационная лимфопролиферативная болезнь.
Факторы риска развития холангиокарциномы мало отличаются от таковых для ГЦР. Биохимические маркеры ХГЦ: СА 19-9 (углеводный антиген 19-9) и CEA (карциноидоэмбриональный антиген). При визуализации для ХГЦ характерны:
Только кольцевидное усиление в артериальную фазу;
Усиление в портовенозную и отсроченную фазы;
Нерезко выраженные рестриктивные изменения в DWI;
«Втяжение» ткани печени к образованию;
Билиарная обструкция, при чем степень обструкции не соответствует размерам образования.
Первичные лимфомы печени крайне редки. Чаще встречаются вторичные поражения при системном процессе. Следует помнить, что лимфомы чаще возникают на фоне иммуносупрессии. Увеличение абдоминальных лимфоузлов может навести на правильный диагноз.
Посттранплантационная лимфопролиферативная болезнь – одно из наиболее частых злокачественных новообразований у пациентов с трансплантацией в анамнезе. Ее развитие ассоциировано с иммуносупрессией и инфицированием вирусом Эпштейн-Барра. Печень – наиболее частая локализация экстранодального поражения. Метастазы редко встречаются на фоне цирротического изменения. Необходимо указать первичную опухоль. При визуализации более вероятны следующие признаки:
Усиление в портовенозную/отсроченную фазы;
Частичное или кольцевидное усиление в артериальную фазу;
Центральный некроз или ишемия;
Нерезко выраженные рестриктивные изменения в DWI.
В зависимости от присвоенной категории, ACR рекомендовано:
LR1: продолжать скрининг в обычном режиме;
LR2: продолжать скрининг в обычном режиме;
LR3: тщательное наблюдение: отслеживать изменения размера, стабильности и клинических проявлений;
LR4: тщательное наблюдение, дополнительная визуализация, биопсия или лечение;
LR5: лечение без биопсии, радиологическое ТNM-стадирование.
Применяя LI-RADS в МРТ, следует помнить, что эта классификация разработана для использования внутриклеточных гадолиний-содержащих контрастных веществ (например, Гадавист). Использование гепатобилиарного контраста (Эовист, Примовист) изменит интерпретацию МРТ-картины.
Ведение пациентов выявленными объемными поражениями на фоне цирроза
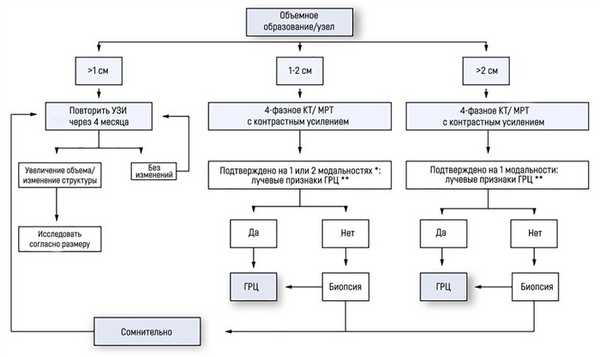
Гайдлайны EASL–EORTC (European Association for the Study of the Liver – European Organisation for Research and Treatment of Cancer) рекомендуют следующую тактику в случае, если УЗИ выявило очаговое поражение у пациента с циррозом:
если найденный узел менее 1 см диаметром, наблюдение каждые 4 месяца на протяжении первого года; затем – каждые 6 месяцев;
при узле 1-2 см диаметром диагноз базируется на неинвазивных методах визуализации или данных биопсии. Если последние оказались неубедительны или паттерн контрастного накопления при КТ/МРТ изменился за время исследования, рекомендована вторая биопсия;
при узле более 2 см диаметром диагностика должна базироваться на неинвазивных методах. Биопсия проводится в случае неубедительных или нетипичных данных КТ/МРТ.
EASL–EORTC называет типичные паттерны, наличия которых при визуализации достаточно для постановки диагноза: образование гиперваскулярно в артериальную фазу и демонстрирует симптом «вымывания» в портовенозную и/или отсроченную фазы. УЗИ с контрастным усилением не рекомендовано для диагностики ГЦР из-за иных характеристик контрастных веществ – они не покидают сосудистое русло. Определение уровня альфа-фетопротеина было исключено из протокола диагностики, так как он редко возрастает на ранней стадии ГЦР.
Источники
Фиброз печени
Фиброз печени – это замещение нормальной печеночной паренхимы соединительной ткань. Патология развивается при хронических гепатитах различной этиологии, генетических болезнях обмена веществ, нарушениях кровотока в портальных сосудах. Клинические проявления соответствуют симптомам основного заболевания и его осложнений. Диагностика включает определение прямых и непрямых маркеров фиброза, УЗИ и допплерографию печени, эластографию. Антифибротическая терапия предполагает ликвидацию первопричины патологии, угнетение воспалительной реакции, предупреждение прогрессирования фиброзных процессов в печеночной ткани.
МКБ-10
Общие сведения
Термин «фиброз печени» (ФП) рассматривается как клинико-морфологический синдром, поскольку встречается при десятках различных патологий. Он представляет промежуточное звено между хроническим гепатитом и циррозом печени. Терминальная стадия фиброза занимает 9 место в мире среди причин смертности, в России ее распространенность составляет до 60,5 случаев на 100 тыс. населения. Поэтому усовершенствование диагностических критериев ФП и разработка новых методов его коррекции являются приоритетными задачами современной гепатологии.
Причины
Основным пусковым фактором фиброзного перерождения печени признаны вирусные гепатиты В и С, которыми в России болеют более 5 млн. человек. Риск развития ФП у конкретного человека зависит от длительности существования гепатита, наличия и эффективности терапии, особенностей иммунной системы организма. Среди других причин фиброза печени выделяют следующие:
- Гепатотоксины. Одним из самых распространенных факторов неинфекционного фиброза является алкогольный гепатит, вызванный хроническим повреждением печени этанолом и продуктами его распада. Токсическое влияние оказывают некоторые лекарства: цитостатики, блокаторы калиевых каналов.
- Аутоиммунный гепатит. Заболевание выступает типичной причиной фиброза и цирроза у молодых женщин. Патология имеет наследственную предрасположенность и быстропрогрессирующий характер, повреждение паренхимы органа обусловлено специфическими аутоантителами.
- Инфекции. Помимо вирусов гепатита, фиброз печени провоцируют вирус Эпштейна-Барр, бруцеллы, эхинококки. У пациентов с ВИЧ болезнь развивается на фоне осложненной цитомегаловирусной инфекции, диссеминированного криптококкоза, криптоспоридиоза.
- Врожденные заболевания. Поражение печени происходит при болезни Вильсона-Коновалова, синдромах накопления гликогена, нарушениях липидного обмена (болезнь Гоше). Причиной разрастания соединительной ткани выступают фруктоземия, галактоземия, тирозинемия.
- Нарушения печеночного кровотока. Причиной фиброза становится длительная гипоксия и застой крови на фоне синдрома Бадда-Киари, тромбоза портальной вены, веноокклюзионной болезни печени. Соединительнотканное перерождение паренхимы бывает при хронической сердечной недостаточности.
Факторы риска
В отдельную категорию выделяются предикторы ФП, которые усугубляют процессы фиброгенеза и способствуют быстрому прогрессированию заболевания. Среди немодифицируемых факторов риска важнейшими признаны возраст старше 45 лет и мужской пол. Вероятность патологии повышается при синдроме перегрузки железом, наличии холестаза, инсулинорезистентности и других проявлениях метаболического синдрома.
Патогенез
При фиброзе печени происходит интенсивное разрастание волокнистой соединительной ткани, которая постепенно замещает паренхиму органа, выполняющую физиологические функции. Патологические процессы наблюдаются одновременно во всех компонентах стромы: наружной печеночной капсуле, периваскулярной соединительной ткани, портальных трактах. Значимым изменениям подвергается внеклеточный матрикс, который содержит звездчатые клетки и эндотелиоциты.
Фиброзное перерождение проявляется возрастанием числа коллагена 1 и 3 типов во внеклеточном матриксе, что результирует склерозом синусоидов, формированием артериовенозных шунтов. Процессы образования соединительной ткани усиливаются на фоне оксидантного стресса, накопления провоспалительных цитокинов, факторов роста. В дальнейшем прогрессирует септальный и перисинусоидальный фиброз, возникают глубокие необратимые нарушения кровотока.

Классификация
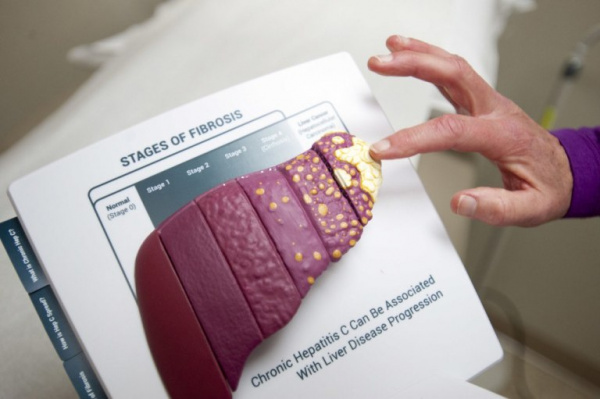
В практической медицине наиболее важным является определение степени тяжести фиброзных изменений печени, от чего зависит тактика лечения и прогноз для пациента. По индексу гистологической активности R. G. Knodell (1981) выделяют минимально активный, слабо выраженный, умеренный и активный фиброз. Наиболее известна в мире шкала METAVIR, которая включает 5 стадий:
- F0 – отсутствие фиброза, наиболее благоприятный вариант для больных с хроническими печеночными патологиями.
- F1 – портальный фиброз без наличия септ, что соответствует слабой степени ФП по дискриминантной счетной шкале Bonacini (1997).
- F2 – портальный фиброз с единичными септами.
- F3 – мостовидный фиброз печени с формированием множественных септ, который соответствует умеренному ФП по Bonacini.
- F4 – цирроз печени, который проявляется тяжелыми необратимыми процессами развития соединительной ткани.
Симптомы фиброза печени
Клинические проявления обусловлены основным заболеванием, которое вызывает склеротические процессы в печени. У большинства пациентов начальные стадии фиброза протекают бессимптомно, поскольку здоровые гепатоциты выполняют свои функции, процессы обмена веществ не страдают. Признаки болезни развиваются при обострении основной патологии, появлении портальной гипертензии, переходе фиброза в цирроз.
Начальные симптомы включают беспричинную слабость, повышенную утомляемость, ухудшение аппетита. Периодически появляется тупая боль в правом подреберье, которую пациенты связывают с употреблением алкоголя, перееданием, приемом жирной пищи. Прогрессирование заболевания проявляется желтушной окраской кожи и слизистых, зудом, расстройствами пищеварения. Возможно повышение температуры тела, появление носовых и желудочно-кишечных кровотечений.
Осложнения
Массивное фиброзное перерождение паренхимы сопряжено с риском острой печеночной недостаточности. Без своевременной помощи это состояние переходит в печеночную кому, имеющую высокий уровень летальности. Нарушения кровотока сопровождаются асцитом – скоплением жидкости в брюшной полости, что вызывает одышку, тяжесть в животе. Нарушения белоксинтезирующей функции печени провоцируют выраженные отеки по всему телу.
Тяжесть фиброза – предиктор развития портальной гипертензии, которая сопровождается расширением вен пищевода, желудка, передней стенки живота. Самым опасным отдаленным последствием прогрессирующего фиброза печени называют гепатоцеллюлярную карциному, которая обусловлена длительной патологической стимуляцией пролиферативных процессов. Риск развития опухоли среди пациентов с ФП в 30 раз превышает общепопуляционные значения.
Диагностика
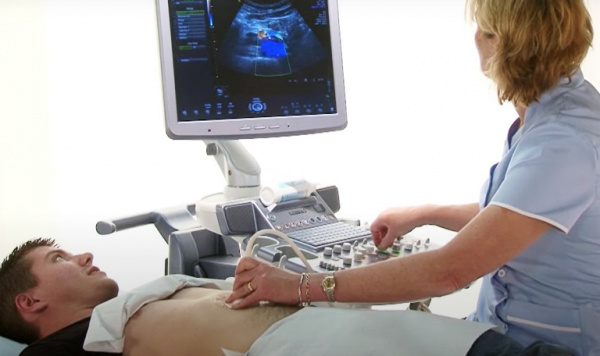
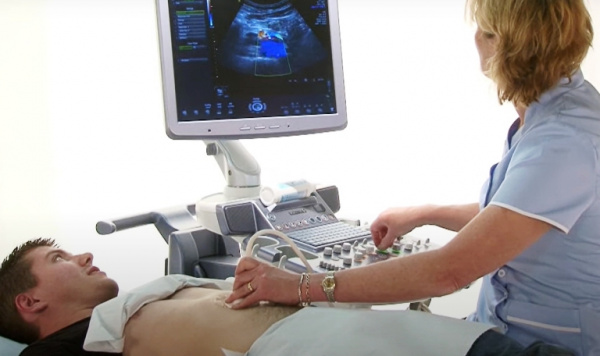
Обследование пациентов с подозрением на фиброз печени находится в компетенции врача-гастроэнтеролога или узкопрофильного гепатолога. Диагностическую ценность имеет анамнез заболевания и жизни, наличие признаков гепатомегалии, желтухи, портальной гипертензии. Учитывая неспецифичность клинической картины, решающую роль в выявлении ФП приобретают лабораторно-инструментальные исследования:
При установлении факта наличия фиброза печени проводится дифференциальная диагностика между типичными причинами его развития. Обязательно выполняется анализ на маркеры вирусной инфекции (гепатиты, цитомегаловирус), определение титра антинуклеарных и антигладкомышечных антител. Для исключения первичных сосудистых нарушений показана портография, КТ-ангиография.

Лечение фиброза печени
Консервативная терапия
Основу медицинской помощи составляет антифибротическая терапия, которая должна влиять на все звенья патогенеза болезни. Терапию необходимо начинать как можно раньше, желательно еще до начала клинических проявлений, поскольку ранние стадии фиброза печени являются потенциально обратимыми. Антифибротитческое лечение включает следующие направления:
- Устранение этиологического фактора. По возможности назначаются препараты для коррекции хронической вирусной инфекции, подавления аутоиммунных реакций, эрадикации паразитарных и грибковых возбудителей. Рекомендуется строго исключить употребление алкоголя, максимально ограничить прием потенциально гепатотоксических лекарств.
- Лечение хронического воспаления. С этой целью применяются глюкокортикоиды, нестероидные противовоспалительные средства из группы селективных ингибиторов ЦОГ-2, антагонисты цитокиновых рецепторов. Важным медикаментом патогенетического действия признана урсодезоксихолевая кислота.
- Подавление фиброгенеза. Для угнетения активности звездчатых клеток печени, которые отвечают за развитие фиброза, применяются антиоксиданты, цитокины, антагонисты эндотелин-рецепторов. Схема лечения усиливается гепатопротекторами синтетического и растительного происхождения.
Экспериментальное лечение
Перспективными направлениями терапии считаются индукция «стрессовой релаксации» фиброгенных клеток и замедление процессов фиброгенеза. Продолжается разработка комплексов пептидов или их аналогов, которые будут целенаправленно воздействовать на звездчатые клетки, блокировать рецепторы тромбоцитарного фактора роста. Инновационным направлением является изучение генной терапии фиброза для подавления синтеза белков экстрацеллюлярного матрикса.
Прогноз и профилактика
Продолжительность и качество жизни определяются степенью структурных перерождений печени. Пациенты, которые начали лечение на доклиническом этапе, имеют высокие шансы обратного развития болезни. При умеренном и тяжелом фиброзе удается замедлить прогрессирование заболевания, терминальные стадии ФП признаны прогностически неблагоприятными. Профилактика заключается в предупреждении и лечении заболеваний, вызывающих фиброз печени.
3. Фиброз печени: патогенез, методы диагностики, перспективы лечения/ Я.С. Циммерма // Клиническая фармакология и терапия. – 2017. – №26.
4. Современные представления о фиброзе печени и методах его коррекции/ С.Н. Мехтиев, В.В. Степаненко, Е.Н. Зиновьева, О.А. Мехтиева// Фарматека. – 2014. – №6.
Читайте также:
- Примеры рентгенограмм тазобедренного сустава
- Исследование гортани. Наружный осмотр гортани
- Лечение ретрокохлеарной тугоухости (поражения слухового нерва)
- Ингибиторы протонной помпы (ИПП) при язвенной болезни. Омепразол (омез) при язве желудка и двенадцатиперстной кишки
- Клиника опухолей двенадцатиперстной кишки. Рак тощей, подвздошной, слепой кишки
