Колоноскопия при энтеробиозе, кистозном пневматозе кишечника. Эндоскопическая картина
Добавил пользователь Morpheus Обновлено: 29.01.2026
ГБУЗ Москвы «Московский городской научно-практический центр борьбы с туберкулезом» Департамента здравоохранения Москвы», Москва, Россия
Московский городской научно-практический центр борьбы с туберкулезом Департамента здравоохранения Москвы
Колоноскопия в диагностике туберкулеза органов брюшной полости
Журнал: Эндоскопическая хирургия. 2014;20(3): 31‑33
Решетников М.Н., Матросов М.В., Антипов А.Г., Мальцев Р.В., Богородская Е.М., Зубань О.Н. Колоноскопия в диагностике туберкулеза органов брюшной полости. Эндоскопическая хирургия. 2014;20(3):31‑33.
Reshetnikov MN, Matrosov МV, Antipov АG, Maltsev RV, Bogorodskaya ЕМ, Zuban’ ОN. Colonoscopy in the diagnosis of abdominal cavity organs tuberculosis. Endoscopic Surgery. 2014;20(3):31‑33. (In Russ.).
Статья посвящена оценке возможности колоноскопии в диагностике туберкулеза органов брюшной полости (кишечника). На основании результатов колоноскопий приводятся достоверные признаки туберкулеза кишечника. Описаны виды туберкулезного поражения кишечника: милиарная форма, инфильтративная и инфильтративно-язвенная. Показана эффективность колоноскопии в диагностике и оценке эффективности лечения данной категории больных.
В последние годы отмечается увеличение числа больных с внелегочными и генерализованными формами туберкулеза, числа случаев туберкулеза органов брюшной полости (ТОБП), что связано прежде всего с увеличением числа больных ВИЧ-инфекцией. Особенно часто поражение ТОБП наблюдается у больных ВИЧ-инфекцией в стадии вторичных заболеваний. При ТОБП наиболее часто поражаются забрюшинные и мезентериальные лимфатические узлы, кишечник, брюшина, селезенка [1—4].
Диагностика ТОБП из-за сходства клинических проявлений с другими неспецифическими заболеваниями органов брюшной полости представляет трудности, клиническая картина не имеет патогномоничных симптомов, наиболее часто данная категория больных обследуется в лечебных учреждениях общего профиля по поводу хронического болевого синдрома в животе, колитов, мезаденитов, асцитов неясной этиологии. Высокоэффективным методом диагностики, позволяющим установить диагноз ТОБП, а именно туберкулеза кишечника, является колоноскопия [5—8].
Нами поставлена цель исследования — оценить эффективность колоноскопии в диагностике и эффективности лечения больных ТОБП.
Материал и методы
В хирургическом отделении МНПЦ БТ в период с 2010 по 2012 г. находились на обследовании и лечении 63 больных с подозрением на ТОБП в возрасте от 22 до 77 лет — 40 (63,5%) мужчин и 23 (36,5%) женщины. Туберкулез легких диагностирован у 49 (77,7%) больных, 5 (7,9%) находились на обследовании с подозрением на ТОБП без туберкулеза легких. ВИЧ-инфицированных па-циентов было 31 (49,2%). Всего выполнено 76 колоноскопий, исследование выполнялось как для диагностики, так и для оценки эффективности лечения.
Всем больным в программе комплексного обследования для диагностики ТОБП выполняли стандартные клинические и инструментальные исследования: УЗИ органов брюшной полости, эзофагогастродуоденоскопия, ирригоскопия, компьютерная томография органов брюшной полости и исследование кала на Mycobacterium tuberculosis (МБТ) методом люминесцентной микроскопии и посева на твердые питательные среды.
Колоноскопию выполняли по общепринятой методике с обязательным забором материала для гистологического исследования, люминесцентной микроскопии и посева на твердые питательные среды, полимеразной цепной реакцией (ПЦР).
При выполнении колоноскопии использовали стандартную методику подготовки кишечника к исследованию — при помощи клизм или препарата фортранс.
При оценке колоноскопической картины ориентировались на 3 вида туберкулезного поражения кишечника: милиарную, инфильтративную и инфильтративно-язвенную форму (см. рисунок).
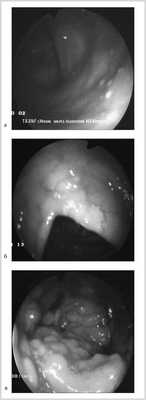
Милиарная (а), инфильтративная (б) и инфильтративно-язвенная (в) формы туберкулеза кишечника.
При колоноскопии чаще всего находили эрозии в толстой кишке, туберкулезные язвы во всех случаях локализовались в правой половине толстой кишки, наиболее часто в слепой кишке, в области баугинеиевой заслонки и подвздошной кишке. Учитывали, что эндоскопическая картина при туберкулезе кишечника может быть разнообразной, хотя изменения не являются специфичными. Могут наблюдаться язвы овальной или округлой формы, псевдополипы, сужение просвета, ригидность стенок кишки. При эндоскопии кишечника отмечаются отек, гиперемия слизистой оболочки, наличие язв с подрытыми краями, ригидность стенки, сужения кишки. Одиночные, чаще множественные, язвы локализуются в слепой, подвздошной, восходящей, ободочной кишках. Туберкулезные язвы чаще окружены перифокальным воспалительным валом, часто сливаются между собой, занимая значительное протяжение кишки, рубцуясь, дают кольцевидные сужения кишечника. Туберкулез кишечника иногда встречается в виде изолированного гиперпластического псевдоопухолевого процесса с локализацией в слепой кишке, с резким утолщением стенки слепой кишки, иногда ее восходящей части, с воспалительным процессом специфических бугорков, казеозным распадом, с последующим рубцеванием, сужением просвета кишки. Для распознавания туберкулеза кишечника и проведения дифференциальной диагностики (с болезнью Крона, неспецифическим язвенным колитом, опухолями кишечника, амебной дизентерией, аппендицитом) очень важны результаты гистологического исследования: при туберкулезе кишечника наряду с саркоидоподобными гранулемами появляются очаги казеозного некроза. В ряде случаев в биопсийном материале обнаруживается картина хронического неспецифического воспаления, а микобактерии и эпителиоидные гранулемы с клетками Пирогова—Лангханса, составляющие основу гистологических изменений при туберкулезе, обнаружить не удается. Это может быть обусловлено недостаточной глубиной биопсии или преимущественно подслизистой локализацией патологического процесса. В таких случаях диагноз устанавливают на основании совокупности клинических, лабораторных и инструментальных данных.
Результаты и обсуждение
Визуальные признаки туберкулеза кишечника выявлены у 47 (74,6%) больных, они характеризовались наличием эрозий, инфильтратов и язв в толстой кишке. Всем больным выполнена биопсия из эрозий или язв для гистологического исследования, люминесцентной микроскопии и посева на твердые питательные среды, ПЦР. В 24 (38%) случаях при микроскопии выявили наличие эпителиоидно-гигантоклеточных гранулем, при окраске по Цилю—Нильсену обнаружены кислотоустойчивые микобактерии, в 2 (3,2%) случаях диагностирована аденокарцинома толстой кишки, в 4 (6,4%) — цитомегаловирусный язвенный колит, что характерно для больных ВИЧ-инфекцией, в остальных 37 (58,7%) случаях выявлен неспецифический колит. В обязательном порядке брали биопсию из язв и эрозий для исследования на МБТ методом люминесцентной микроскопии — в 17 (27%) случаях обнаружены МБТ. При посеве на твердые питательные среды положительный результат получен у 21 (33,3%) больного, причем у 4 больных этой группы люминесцентная микроскопия дала отрицательный результат. Исследование методом ПЦР для обнаружения фрагментов МБТ дало положительный результат в 28 (44,4%) случаях. Однако исследование методом ПЦР, обладающим высокой чувствительностью, нельзя отнести к строго специфичным методам диагностики, так как обнаружение фрагментов МБТ в биопсии из туберкулезных язв возможно не только при туберкулезе кишечника, но и при заглатывании мокроты у больных туберкулезом легких.
По результатам колоноскопий с биопсиями диагноз туберкулеза органов брюшной полости был установлен у 54 (85,7%) больных.
Всем больным проводилась химиотерапия туберкулеза в соответствии со стандартными схемами противотуберкулезной химиотерапии. У 46 (85,2%) больных на фоне противотуберкулезной терапии отмечена отчетливая положительная динамика в виде улучшения общего самочувствия, уменьшения выраженности симптомов туберкулезной интоксикации, исчезновения болевого синдрома в животе, нормализация стула. У 9 (16,6%) больных, несмотря на противотуберкулезную химиотерапию, отчетливой положительной динамики не отмечено: небольшое улучшение общего самочувствия, сохранялся умеренный болевой синдром в животе, поносы. Этим больным выполнена контрольная колоноскопия, 6 — однократно, 3 — двукратно. При контрольной колоноскопии по сравнению с предыдущей отчетливой положительной динамики не отмечено: сохранялись туберкулезные язвы или даже появлялись новые, инфильтрация кишечной стенки. При гистологическом исследовании отмечен активный туберкулезный процесс. Данным больным изменена схема противотуберкулезной терапии, у всех наступило клиническое улучшение.
Полученные результаты позволили нам заключить, что колоноскопия является быстрым, недорогим и диагностически ценным методом диагностики туберкулеза органов брюшной полости (кишечника), позволяющим достоверно установить данный диагноз у 80,6% больных. В ряде случаев выполнение контрольной колоноскопии на фоне противотуберкулезной терапии позволяет оценить динамику лечения и при необходимости произвести смену режима противотуберкулезной химиотерапии.
Колоноскопия при энтеробиозе, кистозном пневматозе кишечника. Эндоскопическая картина
Колоноскопия при диверсионном колите, межкишечном анастомозе. Эндоскопическая картина
Под диверсионным колитом понимают неспецифическое воспаление аборальной части илео- или колостомы. Патогенез поражения не ясен. Полагают, что в развитии диверсионного колита играют роль недостаточное механическое раздражение, а также нарушение ферментативного расщепления невсасываемых углеводов. Диверсионный колит обычно протекает бессимптомно и обнаруживается случайно во время операции, выполняемой для закрытия временно наложенной стомы.
Восстановление непрерывности кишечника не только обеспечивает нормальный пассаж кишечного содержимого, но и одновременно является лучшим методом лечения диверсионного колита. Эндоскопическая картина характеризуется наряду с неспецифической воспалительной реакцией выраженной ранимостью слизистой оболочки кишки.
Поскольку выключенная часть кишки после наложения стомы находится в спавшемся состоянии, то при выполнении эндоскопии растяжение ее воздухом сопровождается повышенной кровоточивостью, связанной с надрывами слизистой оболочки.
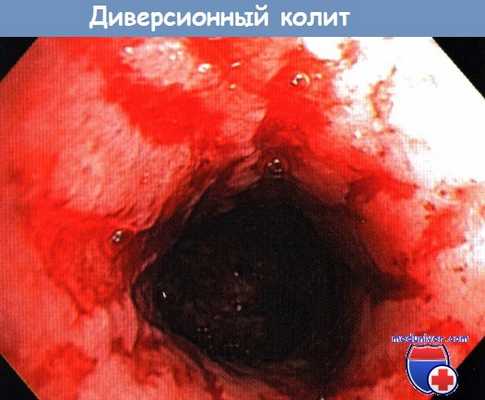
Колоноскопия при диверсионном колите.
На слизистой оболочке видны характерные для него вытянутые очаги кровотечения.
Колоноскопия при межкишечном анастомозе
Доброкачественные стенозы межкишечных анастомозов, наложенных на нижний отдел ЖКТ, в зависимости от особенностей эндоскопической картины можно разделить на два типа:
• стеноз подвздошно-толстокишечных анастомозов после хирургического лечения болезни Крона;
• стеноз колоректального анастомоза, наложенного после передней резекции прямой кишки.
Возможны также стенозы других анастомозов, которые, однако, наблюдаются редко и устраняются путем повторного наложения анастомоза (реанастомоз). Лечение стеноза, развившегося после резекции илеоцекального угла при болезни Крона, проводится по общим принципам лечения стенозов терминального отдела подвздошной кишки при этом заболевании. Данные о частоте развития стеноза после резекции сигмовидной и прямой кишки колеблются в широких пределах. В ранее опубликованных работах сообщалось о частоте 3-30%, однако и в более поздних работах частота развития стеноза достигает 21%.
Однако единого общепринятого определения стеноза не существует; оно зависит от того, например, основывается ли определение на результатах эндоскопии ригидным эндоскопом или фиброэндоскопом. Кроме того, с точки зрения качества жизни больного следует учесть, что принятие определенного предельного значения диаметра стенозированной кишки как критерия стеноза не отражает функцию анастомоза. Если через анастомоз удается провести стандартный колоноскоп (диаметром 13 мм), то необходимость вмешательства по устранению стеноза зависит от клинической картины. Если через стеноз удается провести только ригидный эндоскоп, то это следует считать показанием к баллонной дилатации.
Выбор размера баллона зависит от диаметра анастомоза. Рекомендуется использовать баллоны, диаметр которых меняется в зависимости от создаваемого в них давления. Важное значение имеют согласованные действия ассистента. Контролируя давление, можно судить об эффективности дилатации: если давление падает ниже запрограммированного уровня, то это значит, что стеноз расправляется.
Дополнительную возможность контроля дает рентгеноскопия: о расширении стеноза судят по расправлению «талии» баллона. В большинстве случаев добиться желаемого диаметра стенозированного участка кишки за один сеанс не удается. Для проведения следующего сеанса необходимо выждать, пока травмированная слизистая оболочка заживет. В целях безопасности расширять стеноз до диаметра более 15 мм не следует. Риск перфорации обычно низкий.
а - Нормальная эндоскопическая картина анастомоза толстой кишки типа «конец в конец».
б - Нормальная конфигурация мешковидного расширения при колоанальной пластике.
в - Образование язвы в области анастомоза после резекции вследствие рака.
Язва доброкачественного характера вызвана шовным материалом, рецидива рака нет.
г - Ложный колит — неспецифическое воспаление дистальнее нефункционирующей стомы, у больного без заболеваний прямой кишки в анамнезе.
д - Обычная травма с кровотечением сразу после неприцельной биопсии слизистой оболочки для исключения микроскопического колита у больного с поносом.
е - При колоноскопии видны нераспавшиеся и невсосавшиеся таблетки.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Пневматоз кишечника
Пневматоз кишечника - патологический процесс, при котором в кишечной стенке формируются воздушные кисты. Заболевание проявляется схваткообразной разлитой болью и чувством распирания в животе. Возникает расстройство стула, тошнота, отрыжка, рвота. Диагностические мероприятия включают в себя осмотр гастроэнтеролога, проведение обзорной рентгенографии брюшной полости, ирригоскопии, колоноскопии. В зависимости от преобладающих симптомов при пневматозе назначают ветрогонные, спазмолитические, слабительные или противодиарейные препараты, диетическое питание с пониженным употреблением газообразующих продуктов.
МКБ-10
Общие сведения
Пневматоз кишечника – редкое заболевание ЖКТ, при котором кишечные газы проникают в толщу стенки органа и образуют в ней воздушные полости. Чаще патологический процесс локализуется в подслизистом или субсерозном слое толстой или тощей кишки. Заболевание может поражать людей всех возрастов, но преимущественно встречается у младенцев и пожилых людей ввиду пониженной физической активности и частых нарушений в работе пищеварительной системы. Размеры воздушных кист могут варьировать от 0,5 до 5 см в диаметре. По распространенности процесса пневматоз разделяют на ограниченный, затрагивающий одну область кишечника, и диффузный. Последний характеризуется равномерным распространением патологических образований по всей площади кишечного тракта.
Причины
Заболевание редко является самостоятельной патологией, чаще возникает на фоне первичного поражения ЖКТ. Основной причиной пневматоза является избыточное образование и длительное нахождение газов в кишечнике, возникающее в результате следующих состояний:
- Кишечные инфекции. При тяжелые инфекционных поражениях кишечника (дизентерия, холера, сальмонеллёз, пищевые токсикоинфекции) повышенное газообразование является следствием процесса брожения и выделения газообразных веществ патогенными микроорганизмами.
- Опухоли ЖКТ. В результате злокачественных и доброкачественных новообразований кишечника возникает сужение или закупорка его просвета, что приводит к кишечной непроходимости, избыточному скоплению газов и их проникновению внутрь кишечной стенки.
- Другие заболевания пищеварительного тракта. Атония, воспалительные заболевания кишечника (колит, энтероколит, болезнь Крона), наличие спаек между петлями органа способствуют нарушению утилизации образовавшегося газа и формированию пневматоза.
- Нездоровый образ жизни. Адинамия, нервные расстройства, потребление избыточного количества продуктов, вызывающих газообразование (капуста, хлеб и др.), могут приводить к нарушению пищеварения, метеоризму и формированию воздушных полостей в кишечной стенке.
Патогенез
Механизм образования патологических кист до конца не изучен. На сегодняшний день существует три теории формирования кишечного пневматоза: легочная, инфекционная и механическая. Согласно легочной теории, пневматоз возникает вследствие хронических заболеваний легких (бронхиальная астма, ХОБЛ). В результате постоянного кашля происходят микронадрывы альвеол, возникает пневмомедиастинум, который приводит к распространению воздуха в забрюшинное пространство. Оттуда свободный газ диффундирует в кишечную стенку и накапливается под серозной оболочкой. В соответствии с инфекционной теорией происхождения болезни, газы, которые выделяют бактерии, проникают в воспаленную стенку кишки и могут сливаться с образованием больших пузырей.
В гастроэнтерологии наибольшее признание получила механическая теория пневматоза. Согласно данной концепции, воздушные кисты кишечника возникают при первичной патологии ЖКТ (опухоль, энтероколит, стеноз) и врожденных дефектах кровеносных и лимфатических сосудов кишки. На фоне заболеваний ЖКТ происходит травматизация и истончение внутренней оболочки кишки. Газ под воздействием внутрикишечного давления проходит через микродефекты, попадает в подслизистые лимфатические сосуды и распространяется с помощью перистальтики в подслизистом слое кишечника. Кисты изнутри выстланы эпителием и могут содержать различные газы: азот, кислород, водород, аргон, двуокись углерода и др.

Симптомы пневматоза кишечника
Клиническая картина болезни зависит от степени распространения и количества газовых полостей. Пациенты предъявляют жалобы на чувство дискомфорта и тяжести в животе, нарушение отхождения газов (метеоризм). Появляются периодические схваткообразные абдоминальные боли без четкой локализации. Формирование воздушных кист приводит к замедлению перистальтики и возникновению запоров. Отсутствие стула сменяется диареей с примесью слизи. Возникает тошнота и рвота, отрыжка с неприятным запахом. Диффузное распространение пневматоза приводит к ухудшению общего состояния пациента: отмечается бледность кожных покровов, нарастает слабость, снижается АД, компенсаторно повышается ЧСС.
Осложнения
Увеличение внутрикишечного давления способствует изменению формы петель кишечника с формированием заворота или инвагинации. Рост количества пузырей или увеличение их размеров приводит к полной или частичной закупорке просвета органа с развитием обтурационной кишечной непроходимости. Обтурация сопровождается общей интоксикацией организма, что может привести к инфекционно-токсическому шоку и летальному исходу. Разрастание полостей способствует образованию кишечных спаек. Давление на стенку кишки приводит к нарушению ее питания, развитию ишемии и некроза. Омертвление участков органа и избыточное давление газов может вызывать разрывы кишечной стенки и проникновение содержимого кишки в брюшную полость. В этом случае возникает перитонит, а при отсутствии экстренных мероприятий - сепсис.
Диагностика
При ограниченном пневматозе кишечника ввиду отсутствия выраженной специфической симптоматики диагностика затруднительна. При возникновении болей, нарушении процесса пищеварения пациентам необходима консультация гастроэнтеролога. Специалист проводит комплексный осмотр, изучает анамнез заболевания и сопутствующую патологию, обращая особое внимание на болезни ЖКТ. В некоторых случаях при глубокой пальпации живота удается прощупать небольшие округлые образования, идущие вереницей вдоль кишечного тракта, напоминая гроздь винограда. Для установления диагноза проводятся следующие исследования:
- Обзорная рентгенография брюшной полости. Позволяет определить газовые пузыри различных размеров, расположенные цепочкой. Для пневматоза характерно наличие двойных кольцевидных теней в раздутых кишечных петлях.
- Ирригоскопия. При помощи данного метода определяется избыточный газ в увеличенных петлях толстого кишечника в виде нескольких близко расположенных округлых теней, разделенных стенкой. В ходе исследования можно обнаружить участки сужения просвета, патологические новообразования, изъязвления кишечной трубки.
- Колоноскопия. Эндоскопическое исследование позволяет визуализировать газовые пузырьки, оценить масштабы поражения и состояние слизистой оболочки ЖКТ. При необходимости эндоскопист проводит биопсию участка кишки для гистологического анализа.
Дифференциальная диагностика пневматоза проводится с неспецифическим колитом, пневмоперитонеумом, дивертикулами и дупликатурой кишечника. При полной обтурации исключают кишечную непроходимость другой этиологии.

Лечение пневматоза кишечника
Исходя из того, что патология развивается вторично, на фоне других заболеваний ЖКТ, в первую очередь необходимо устранить первопричину болезни. Тактика лечения пневматоза направлена на уменьшение вздутия живота и облегчение выхода газов естественным путем. Ввиду того, что после резекции пораженного участка кишки возникают частые рецидивы болезни, хирургическое удаление пузырей применяется крайне редко. Лечение заболевания проводится по следующим направлениям:
- Медикаментозная терапия. Включает назначение препаратов на основе фенхеля и симетикона, которые устраняют симптомы метеоризма. При боли и спазмах в животе применяют спазмолитики, при запоре - слабительные, при диарее - противодиарейные препараты. При замедлении перистальтики назначают прокинетки. Инфекционная природа болезни может потребовать использования антибактериальных препаратов.
- Диета. Грамотный рацион при пневматозе должен состоять из нежирной, свежей пищи. Рекомендовано употреблять супы, каши, постные виды птицы и рыбы. Из напитков следует отдать предпочтение морсу, некрепкому чаю, киселю. Блюда следует употреблять небольшими порциями 4-5 раз в сутки в свежем, вареном и тушеном виде. Необходимо исключить продукты, вызывающие повышенное газообразование: бобы, помидоры, капусту, яблоки, жаренную и копченую пищу, консервы, сладкую выпечку, хлебобулочные изделия, газированные напитки. Следует отказаться от употребления алкоголя.
Дополнительным методом лечения пневматоза является гипербарическая оксигенация (ГБО). В результате активного насыщения крови кислородом происходит снижение общего давления газов венозной крови, что может способствовать рассасыванию газовых пузырей. Оперативные методы лечения применяются при развитии осложнений (кишечной непроходимости, перитоните, инвагинации кишечника и др.).
Прогноз и профилактика
При устранении первичного заболевания, проведении лечебных мероприятий и соблюдении диеты прогноз благоприятный. Образование больших или/и множественных газовых кист увеличивает риск развития осложнений (перитонит, кишечная непроходимость) и значительно ухудшает прогноз болезни. Профилактика пневматоза кишечника включает своевременную диагностику и лечение заболеваний ЖКТ, употребление в пищу свежей и качественной пищи. При наличии хронической патологи со стороны пищеварительной системы рекомендовано 1-2 раза в год проходить плановое УЗИ брюшной полости.
Статьи: Обзор: Осложнения колоноскопии 2017. Нижние отделы.
С развитием научно-технического прогресса в медицине колоноскопия давно вошла в обиход практикующих врачей как один из основных методов инструментальной диагностики, став рутинной процедурой для исследования широкого спектра кишечных симптомов и состояний. Являясь по сути безопасным, все же как и любое вмешательство колоноскопия может вызвать осложнения. Многие из них довольно незначительны, некоторые могут стать серьёзным подспорьем, и лишь в единичных случаях проведение колоноскопии может закончиться летальным исходом (приблизительно в 1 случае из 20000) [1]. Однако при грамотном определении показаний, а так же при соблюдении техники исследования риск возникновения серьезных осложнений можно свести к минимуму. Нельзя забывать о том, что необходимо предупредить пациента о всех возможных неблагоприятных исходах во время подписания им информированного согласия на процедуру. Важно помнить, что частота серьезных побочных эффектов значительно выше у пациентов старшего возраста и с множеством сопутствующей патологии.
Более 85% осложнений колоноскопии наблюдаются у пациентов, которым проводится полипэктомия [2]. Однако чаще осложнения не стратифицируются в зависимости от того, была ли выполнена данная лечебная манипуляция или нет, так что и мы не будем разделять осложнения, связанные с диагностической колоноскопией и лечебной. В данной статье будут рассмотрены основные причины осложнений, а так же методы их профилактики.
Причины и классификация осложнений
Основными причинами осложнений при проведении диагностической колоноскопии являются следующие:
- Несоблюдение техники исследования;
- Неправильный подбор метода подготовки пациента к иcследованию;
- Необоснованные показания к колоноскопии.
К факторам, повышающим риск возникновения осложнений относятся следующие состояния [1]:
- пожилой возраст пациента;
- сопутствующая множественная соматическая патология;
- колит в фазе обострения;
- предшествующие операции на органах брюшной полости и малого таза;
- дивертикулез толстой кишки;
- наличие внутренних грыж;
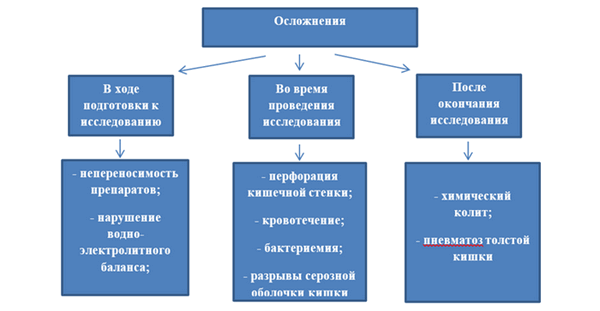
Все осложнения можно разделить на 3 группы в зависимости от сроков их возникновения:
- Осложнения в ходе подготовки пациента к колоноскопии;
- Осложнения, возникающие непосредственно при проведении исследования;
- Отсроченные осложнения, возникающие через некоторое время после окончания процедуры.
Рассмотрим наиболее часто встречающиеся осложнения.
Осложнения в ходе подготовки пациента к колоноскопии;
Большинство осложнений, возникающих в процессе подготовки кишечника к исследованию незначительны и включают в себя тошноту, рвоту, вздутие живота, недомогание. При приёме препаратов стимулирующего и осмотического действия могут наступить нарушения водно-электролитного баланса. В тяжелых случаях развивается гиповолемия, дегидратация и гипокалиемия. Было замечено, что гипокалиемия чаще возникала у пациентов, принимающих диуретики, в частности тиазидные. Это следует учитывать при подборе препарата для подготовки к исследованию [3].
Препараты на основе фосфатов могут привести к повреждению почек, вплоть до развития хронической почечной недостаточности вследствие осаждения кристаллов фосфатов в почечных канальцах [1].
Осложнения, возникающие непосредственно при проведении исследования
Осложнения этой группы зачастую возникают в связи с грубыми нарушениями техники выполнения колоноскопии. Наиболее серьёзным осложнением является перфорация кишечной стенки. Перфорация возникает чаще всего в результате одного из трёх механизмов:
- механическое повреждение аппаратом;
- баротравма вследствие инсуфляции воздухом;
- прямое повреждение в результате полипэктомии или взятия биопсии.
По данным различных авторов перфорация встречается с частотой от 0,01 [4] до 0,3% [5]. Ранние симптомы включают сильную внезапно возникшую боль в животе, снижение артериального давления, холодный липкий пот, учащение пульса. Заподозрить перфорацию во время исследования можно вследствие исчезновения сопротивления аппарату, вздутию живота, не отвечающему на аспирацию воздуха. Достоверными же признаками будет обнаружение перфорационного отверстия, а также визуализация органов брюшной полости. Наиболее часто перфорация кишечной стенки может наступить в области ректосигмоидного отдела кишечника, в зоне перехода нисходящей ободочной кишки в сигмовидную.
Кровотечение чаще ассоциируется с лечебной колоноскопией (полипэктомией), но может развиться и после взятия биопсии, а также в результате грубых манипуляций эндоскопом. В большинстве случаев эти кровотечения не опасны и останавливаются самостоятельно в течение нескольких минут. В случае наличия у пациента нарушений свёртывающей системы крови или сосудистой патологии кишечной стенки даже взятие биопсии может привести к тяжёлым кровотечениям, что будет требовать проведения дополнительных лечебных мероприятий. Так же высок риск кровотечения у пациентов, принимающих некоторые лекарственные средства, в частности нестероидные противовоспалительные средства (НПВС), аспирин, клопидогрел. Было зафиксировано, что одновременное применение НПВС или аспирина вместе с клопидогрелем явилось фактором риска кровотечения, тогда как независимое применение клопидогреля без комбинации с НПВС не показало таких результатов [6].
Транзиторная бактериемия имеет место приблизительно в 4% [7]. Данное осложнение может быть вызвано непосредственным занесением чужеродных микроорганизмов с колоноскопом, транслокацией эндогенных микрорганизмов из просвета кишки в кровоток, а также путем заражения инфицированными биологическими жидкостями в случае некачественной обработки аппарата после предыдущего исследования. В группу риска по данному осложнению относятся пациенты с перенесенным ранее бактериальным эндокардитом, ревматическими пороками сердца, оперированные в недавнем времени по поводу сердечно-сосудистой патологии (протезирование клапанов сердца, аорто-коронарное шунтирование). Необходимость антибактериальных препаратов при подготовке пациентов с вышеперечисленными заболеваниями до настоящего времени окончательно не установлена. Несмотря на то, что отдельные случаи инфекции после колоноскопии и были зафиксированы, все же не установлена причинно-следственная связь именно с данной эндоскопической процедурой, и нет доказанной эффективности антибиотикопрофилактики перед ней. В связи с этим Американское кардиологическое общество и Американское общество эндоскопии желудочно-кишечного тракта не поддерживают антибиотикопрофилактику перед проведением диагностической колоноскопии [8, 9].
Довольно редким, но тем не менее опасным для жизни осложнением является разрыв серозной оболочки толстой кишки, к чему может привести большой объём инсуфлированного воздуха, излишнее давление на кишечную стенку, а так же фиксация кишки. Адекватное и аккуратное введение воздуха в кишечник во время процедуры, ручное пособие через переднюю брюшную стенку поможет избежать данного осложнения. Так же некоторые специалисты предпочитают использовать для инсуфляции углекислый газ, о чем более подробно будет сказано ниже.
Отсроченные осложнения, возникающие через некоторое время после окончания процедуры.
Пневматоз толстой кишки – осложнение, вызванное перерастяжением толстой кишки вследствие активной инсуфляции и неадеватной эвакуации воздуха из просвета в конце исследования. У большинства пациентов пневматоз проявляется незначительными болями в животе и чувством дискомфорта. Эти симптомы в основном купируются самостоятельно в ближайшее время, но иногда используют введение спазмолитиков. В 1-1,5% случаев может развиться клиника динамической кишечной непроходимости, что потребует проведения дополнительных мероприятий: введение зонда в желудок, установки газоотводной трубки, внутривенной инфузии [10].
С целью минимизировать риск подобных осложнений для инсуфляции толстой кишки стали использовать углекислый газ вместо воздуха. Он в 13 раз быстрее кислорода адсорбируется кишечной стенкой, что, несомненно, облегчает состояние пациентов в постпроцедурном периоде.
Химический колит возникает вследствие недостаточного ополаскивания эндоскопа от глютарового альдегида, который используется при дезинфекции аппаратуры.
К более редким осложнения после проведения диагностической колоноскопии можно отнести разрыв селезенки, острый аппендицит, дивертикулит, подкожную эмфизему, а также разрыв брыжеечных сосудов с внутрибрюшным кровоизлиянием.
Зная основные осложнения и их возможные причины, нетрудно вывести главные принципы их профилактики.
Начать следует с беседы с пациентом перед исследованием: объяснить необходимость проведения процедуры, ее основные моменты и возможные сложности, предупредить о вероятных осложнениях. Ключевым моментом является подбор способа подготовки кишечника к исследованию, учитывая индивидуальные особенности пациента и его сопутствующую патологию. Адекватная подготовка кишечника снизит возможность возникновения осложнений на данном этапе исследования, а также послужит хорошим подспорьем во время самой процедуры, обеспечив достаточный обзор слизистой.
Одной из основных причин возникновения серьёзных осложнений, таких как перфорация и кровотечение, служит нарушение методики исследования. В первую очередь нельзя забывать, что проявление любых усилий при продвижении эндоскопа вперед чревато нарушением целостности органа, особенно когда это происходит не под контролем зрения. Если стенка кишки приобретает белесоватый оттенок, дальнейшее введение колоноскопа должно быть прекращено. Не нужно пренебрегать и ручным пособием, а так же просить пациента сменить положение, перевернувшись на спину или другой бок. Так же стоит избегать излишней инсуфляции воздуха во время исследования. Особенно важно минимизировать раздувание кишки при сниженном тонусе и сглаженности складок. При избыточном раздувании кишка растягивается, что затрудняет ее сбаривание.
В последнее время получает широкую распространенность колоноскопия, проводимая под седацией. С одной стороны это облегчает проведение исследования как для пациента, так и для врача. Врач получает возможность проводить процедуру в спокойной обстановке без ограничения времени и уверенность, что больной не попросит прервать осмотр из-за боли. Но в обезболивании есть один недостаток: пациент не высказывает реакцию на болевые ощущения, а ведь именно реакция на боль в конкретном месте помогает врачу-диагносту определить картину состояния кишечника и избежать травматизации кишечной стенки. Поэтому начинающим эндоскопистам рекомендуют выполнить хотя бы 100 исследований без седации прежде чем перейти к проведению колоноскопии под наркозом.
По окончании осмотра всегда нужно вернуться на некоторое расстояние и, извлекая эндоскоп, собрать максимально возможное количество воздуха. Это минимизирует дискомфорт пациента по окончании исследования. С этой же целью обычный воздух для инсуфляции лучше заменить углекислым газом.
Как и любому диагностическому методу колоноскопии присущи определенные осложнения. В связи с развитием эндоскопии, а так же расширением спектра лечебных манипуляций, проводимых с использованием эндоскопической техники, следует ожидать, что количество подобных осложнений будет увеличиваться. Знание потенциальных эндоскопических осложнений, ожидаемой частоты их развития, факторов риска может помочь избежать или минимизировать негативные последствия исследования. Подобные периодические обзоры в рамках образовательного процесса специалистов помогут снизить риск будущих возможных осложнений и улучшить качество подготовки эндоскопистов.
1. Jerome D. Waye, James Aisenberg, Peter H. Rubin. Practical colonoscopy / May 2013, Wiley-Blackwell, 212 pages.
2. Whitlock E. P., Lin J. S., Liles E., et al . Screening for colorectal cancer: a targeted, updated systematic review for the U.S. Preventive Services Task Force. [see comment] [summary for patients in Ann Intern Med 2008; 149: I - 44; PMID: 18838719 Epub 2008 Oct 6]. Ann Int Med 2008; 149:638 - 58.
3. Ankie Reumkens, MD , Ad A. Masclee, MD, PhD, Bjorn Winkens, PhD, Cees T. van Deursen, MD, PhD, Silvia Sanduleanu, MD, PhD, Christine M. Bakker, MD, PhD. Prevalence of hypokalemia before and after bowel preparation for colonoscopy in high-risk patients / Gastrointestinal Endoscopy October 2017 Volume 86, Issue 4, pages 673–679.
4. Sieg A, Hachmoeller-Eisenbach U, Eisenbach T. Prospective evaluation of complications in outpatient GI endoscopy: a survey among German gastroenterologists / Gastrointestinal Endoscopy 2001; 53:620-7.
5. Korman LY, Overholt BF, Box T, et al. Perforation during colonoscopy in endoscopic ambulatory surgical centers / Gastrointestinal Endoscopy 2003;58: 554-7.
7. Nelson DB. Infectious disease complications of GI endoscopy: part II, exogenous infections / Gastrointestinal Endoscopy 2003;57:695-711.
8. Banerjee S, Shen B, Baron TH, et al. Antibiotic prophylaxis for GI endoscopy / Gastrointestinal Endoscopy 2008;67:791-8.
9. Wilson W, Taubert KA, Gewitz M, et al. Prevention of infective endocarditis: guidelines from the American Heart Association: a guideline from the American Heart Association Rheumatic Fever, Endocarditis, and Kawasaki Disease Committee, Council on Cardiovascular Disease in the Young, and the Council on Clinical Cardiology, Council on Cardiovascular Surgery and Anesthesia, and the Quality of Care and Outcomes Research Interdisciplinary Working Group. Circulation 2007; 116:1736-54.
10. Wexner S.D., Garbus J.E., Singh J.J. A prospective analysis of 13 580 colonoscopies. // Surg. Endoscopy.- 2001. - №53. - p.251-261.
11. Потт Г. Атлас колоноскопии с руководством по профилактике карцином толстой кишки: Пер. с нем. . / М.: Логосфера, 2006. – 224 с.
12. Сотников В.Н. Разживина А.А., Веселов В.В., Кузьми н А.И . и др. Колоноскопия в диагностике заболеваний толстой кишки / М. , 2006, — 272 с.
Кистозный пневматоз кишечника

Врач проктолог-хирург. Высшая квалификационная категория. Стаж 28 лет. Принимает в Университетской клинике. Стоимость приема 2000 руб.
- Запись опубликована: 21.11.2021
- Reading time: 7 минут чтения
Кистозный пневматоз — редкая патология, поражающая кишечник и проявляющаяся формированием в его стенке полостей (мешочков, кист). В основном развивается вторично, т.е. связан с другими заболеваниями. Поэтому клиническая картина патологии очень неоднородна, а диагностика представляет проблему для проктологов и гастроэнтерологов.
Основные сведения
Кистозный пневматоз кишечника – редкое заболевание, характеризующееся образованием заполненных газом кист в подслизистой и серозной оболочке кишечника. Состав газа этих кист: азот, водород и диоксид углерода.
Патология может возникать в любом месте ЖКТ от пищевода до прямой кишки. По последним данным локализуется:
- в толстой кишке в 46% случаев;
- в тонкой кишке в 27%;
- в желудке в 5% случаев;
- в толстой и одновременно в тонкой кишке в 7% случаев.
Иногда обнаруживается случайно при выполнении обычного рентгена брюшной полости, или бариевой клизмы. В таких случаях прогноз благоприятный. Если КПК связан с молниеносными тяжелыми состояниями (например, кровотечение или некроз кишечника), имеет серьезные последствия. У новорожденных такая патология часто ассоциируется с некротическим энтероколитом (НЭК).
Важно понимать, что прогноз пациентов с кистозным пневматозом кишечника зависит от их основного заболевания и состояния. Лечение должно включать и лечение причины, и лечение симптомов.
Классификация
Кистозный пневматоз кишечника по возрасту больных делится на:
У детей поражается подслизистая оболочка, протекает быстро, с острым некротическим энтероколитом, отеком стенки кишечника и расширением лимфатических сосудов.
У взрослых обычно протекает доброкачественно, хотя могут возникать молниеносные формы, приводящие к высокой смертности, несмотря на хирургическое вмешательство.
По характеру течения имеет:
- доброкачественное течение;
- молниеносные формы с крайне неблагоприятным исходом.
Доброкачественную форму делят на:
Кисты бывают подслизистыми, субсерозными, интрамуральными. Иногда одновременно развиваются несколько видов кист.
Вторичная форма встречается в сочетании с широким спектром ЖКТ и не желудочно-кишечных состояний. Так, может быть связана с проксимальным поражением ЖКТ, например, стенозом привратника, или с хронической обструктивной болезнью легких, не имеющей отношения к кишечнику.
Локализация – поражает тонкую и восходящую ободочную кишку. Кисты больше интрамуральные. На эту форму заболевания приходится примерно 85% случаев. Предрасполагающих факторов много (эндоскопические исследования, СИБР, хирургические операции брюшной полости, заболевания органов дыхания, целиакия, диабет).
КПК считается идиопатическим или первичным, если поражения обнаружены в нисходящей ободочной кишке. Встречается в 15 % случаев. Скопления воздуха обычно субсерозные. Течение хоть и хроническое, но благоприятное.
Причины и механизм развития
Точная причина болезни неизвестна. Предложено шесть патофизиологических механизмов:
- воспаление;
- механическое повреждение слизистой оболочки кишечника;
- нарушение баланса питания;
- дисбактериоз;
- нарушение моторики ЖКТ;
- иммунная дисфункция.
Основных теорий развития три:
- механическая;
- бактериальная;
- легочная.
Развитие можно понять, решив два вопроса: откуда пришел газ и как он попал в кишечник. В качестве источника газа в стенке ЖКТ предложены три возможности:
- внутрипросветный газ ЖКТ;
- образование газа из-за бактерий;
- легочный газ.
Внутрипросветный газ ЖКТ при кистозном пневматозе кишечника
Механическая теория, описывает проникновение внутрипросветного газа в стенку кишечника. Впервые была предложена в 1952 году на основании того факта, что стеноз привратника был наиболее частой причиной КПК.
В исследованиях подтверждено, что парциальное давление водорода и метана в интрамуральных кистах сравнимо с внутрипросветным газом. Происхождение интрамурального газа очевидно, но механизм проникновения может быть результатом: изменения давления, повреждения слизистой оболочки или их комбинации.
Изменение давления
Есть случаи развития из-за повышенного давления при нормальном барьере слизистой оболочки. К ним относятся образование КПК после сильной продолжительной рвоты. Но редко, большинство состояний имеют некоторую степень повреждения слизистой оболочки.
Травма
Разрывы слизистой оболочки, нарушение целостности, изъязвления, приводят к попаданию внутрипросветного газа в стенку кишечника. Кишечные газы вначале проталкиваются через дефект слизистой оболочки в лимфатические каналы и затем распределяются дистально по перистальтике. Это происходит вторично по отношению к непроходимости кишечника и развивающемуся вслед за ней повышению давления в кишечнике.
Непроходимость может быть вызвана травмой, хирургическим вмешательством и колоноскопией. Связь между этими событиями и КПК зафиксирована. Однако эта теория не объясняет высокое содержание водорода в кистах.
Сочетание факторов
Диссекция газа из внутрипросветных и интрамуральных отделов может быть результатом повышенного внутрибрюшного давления в сочетании с дефектом слизистой оболочки. Более низкое давление приводит к КПК при более серьезном нарушении целостности тканей, и наоборот.
Кишечный пневматоз из-за высокого давления и минимальной травмы может возникнуть при эндоскопии, обструкции или псевдообструкции. Подтверждено экспериментально путем раздувания иссеченной слепой кишки с небольшими разрезами слизистой.
Образование газа при кистозном пневматозе кишечника из-за деятельности бактерий
Возможны два механизма выработки газа: прямое проникновение бактерий в стенку, изменение содержания внутрипросветного газа бактериями.
Бактериальная теория предполагает, что в развитии болезни виноваты бактерии рода Clostridium и Escherichia Coli. После попадания в организм они локализуются в подслизистом слое. В результате жизнедеятельности вырабатываю газ. Газ задерживается подслизистой оболочкой и лимфатическими каналами, образуются кисты.
Бактериальная теория подтверждается несколькими исследованиями:
- Анализами газа кисты . Они демонстрируют содержание водорода до 50%. В нормальном кишечном газе содержится только 14% водорода. Несколько исследователей в экспериментах на животных вводили микроорганизмы Escherichia coli, Enterobacter aerogenes и Clostridium perfringens в подслизистую оболочку. Впоследствии у животных развился КПК.
- Анализом выдыхаемого воздуха. Бактериальная этиология подтверждается анализом выдыхаемого воздуха пациентов с бактериальной инфекцией кишечника и КПК. Этот воздух содержит высоко количество H2.
Есть случаи разрешения пневматоза после использования метронидазола для лечения избыточного бактериального роста.
Легочный газ при кистозном пневматозе
Легочная теория демонстрируется на пациентах с астмой и хроническим бронхитом. Также ассоциируется с кистозным пневматозом кишечника хроническая обструктивная болезнь легких.
Согласно этой теории, кашель, напряжение для вдоха и эктазия альвеол приводят к разрыву альвеол. Газ, высвобождаемый при разрыве альвеол, проходит через средостение в забрюшинное пространство, а затем проходит через периваскулярные пространства в стенке кишечника.
Эксперименты, проведенные в начале 1960-х годов, показали, что введение воздуха в катетер, вставленный в средостение животных, привело к субсерозному пневматозу толстой и сигмовидной кишки.
Субсерозное отложение газа в этой обстановке более вероятно из-за миграции газа по сосудам, чем из-за трансмуральной инфильтрации. Однако отсутствие интерстициальной эмфиземы в легких или брыжейке у многих пациентов ставит теорию под сомнение.
Более вероятно, что КПК связан с колебаниями внутрибрюшного давления, вызванными обструкцией легких. Пациенты с хроническим кашлем, ХОБЛ, имеют повышенное внутрибрюшное давление. Из-за терапии кортикостероидами, защитные механизмы ослабляются, возникает пневматоз.
Другие механизмы
КПК связан с несколькими аутоиммунными заболеваниями, чаще всего с системным склерозом. Сообщается о случаях с системной красной волчанкой, синдромом Шегрена и воспалительными миопатиями. При аутоиммунных патологиях целостность слизистой нарушается из-за воздействия различных факторов. Например, это васкулит, ишемические язвы, ЯБЖ и 12-перстной кишки, иммуносупрессивная терапия.
Недавно зафиксирована связь между КПК и лечением ингибиторами альфа-глюкозидазы. Объяснение. В кишке происходит ферментация углеводов кишечной бактериальной флорой с образованием кишечного газа. Поглощение углеводов ингибируется αGI. Углеводы задерживаются, дольше и больше ферментируются.
Симптомы кистозного пневматоза кишечника
Первичная форма преимущественно протекает бессимптомно. Когда симптомы присутствуют, они менее выражены, чем при вторичной.
Клинические симптомы в основном не следствие интрамурального газа, а следствие основного патологического состояния. При вторичном КПК, он проявляется:
- диареей;
- кровавым стулом;
- болью в животе;
- вздутием живота;
- запорами (реже);
- зловонными газами;
- потерей аппетита;
- потерей веса;
- тенезмами;
- даже опасными для жизни заболеваниями, включая некроз и перфорацию кишечника.
Характерной клинической картины кистозного пневматоза кишечника нет. Пациенты больше жалуются на боль и вздутие живота, диарею и выделение крови во время дефекации. Ректальное кровотечение может быть серьезным, с уровнем смертности до 75%.
Диарея присутствует в большинстве описанных в литературе случаев, за исключением вариантов хронической кишечной псевдообструкции.
КПК может иметь различные внекишечные и осложнения непосредственно в кишечнике. Пример кишечных осложнений – обструкция, вызванная кистами (например, фекальная закупорка) и перфорация из-за изъязвления. Внекишечные осложнения – спайки или сдавление прилегающих структур большими массами кист.
Для разрешения этих осложнений часто требуется хирургическое лечение, поскольку иногда из-за разрыва кисты возникает картина пневмоперитонеума.
Диагностика кистозного пневматоза кишечника
На первом этапе во время консультации внимательно выясняют симптомы и тщательно собирают анамнез в отношении всех перенесенных заболеваний.
Физическое обследование редко помогает в диагностике, но иногда выявляет новообразования в брюшной или прямой кишке. Однако было показано, что характер или степень ИП не коррелируют с тяжестью симптомов или тяжестью основных заболеваний.
- Рентгенография . На обзорной рентгенографии кистозный пневматоз кишечника характеризуется рентгенопрозрачностью стенки ЖКТ. Картины визуализации описываются диффузные, микровезикулярные или кистозные. Образцы прозрачности выглядят как линейные, криволинейные, маленькие пузырьки или скопления более крупных кист. Рентгенологические данные брюшной полости обнаруживаются примерно у 2/3 пациентов с КПК.
- Бариевая клизма . Может помочь в диагностике. Видны ограниченные ослабления контрастности или линейных очертаний по краям. Но на ирригоскопии КПК можно перепутать с кишечным полипозом.
- Сонография. Многочисленные исследования описывают полезность ультразвукового исследования в диагностике КПК и портального венозного воздуха (газ в портальной вене). Признаки КПК на УЗИ – яркие эхосигналы в стенке кишечника.
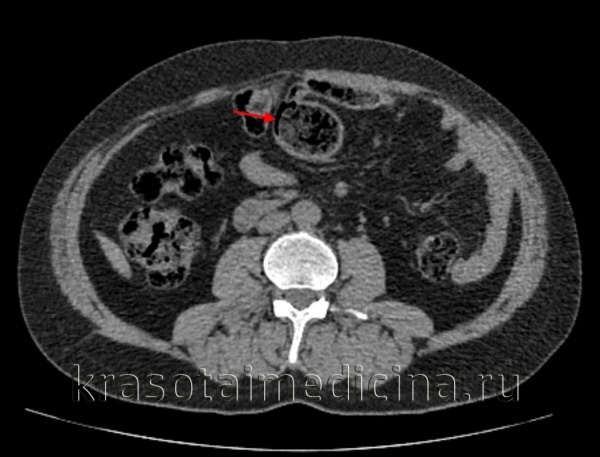
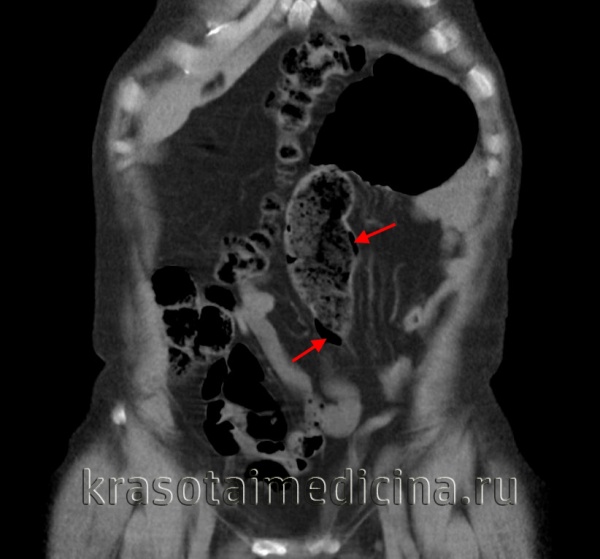
- Компьютерная томография. КТ- лучший метод визуализации для постановки диагноза. Признаки КПК – наличие интрамурального газа параллельно стенке кишечника. КТ имеет большую чувствительность, чем рентген и УЗИ. Позволяет отличить кишечный кистозный пневматоз от внутрипросветного воздуха или подслизистого жира. Кроме того, предоставляет превосходный обзор брюшной полости для диагностики сопутствующих патологических состояний. Например, утолщение стенки кишечника, расширенный кишечник, скручивание мягких тканей, асцит и присутствие портального воздуха.
- Гистологическое исследование. Наиболее частые гистологические признаки – многоядерные гигантские клетки, макрофаги и околокистозные воспалительные изменения. Некоторые ученые утверждают, что газовые кисты находятся внутри лимфатических каналов. Другие показывают, что газ собирается в карманах независимо от внутренних структур.
- Колоноскопия. Для исключения поражений толстой кишки часто требуется колоноскопия.
Эндоскопическая картина КПК обычно встречается в двух вариантах:
- множественные белые маленькие кисты, соединенные с субатрофической слизистой оболочкой, или
- более крупные кисты (до 3 см), покрытые покрасневшей слизистой оболочкой.
В настоящее время, учитывая растущее число колоноскопий, выполняемых из-за программ скрининга рака толстой кишки, врачи должны знать об эндоскопических проявлениях этой редкой патологии. Фактически, у некоторых пациентов симптомы могут отсутствовать, КПК обнаруживается во время этого метода обследования.
Для подтверждения диагноза рекомендуется прокол и полная дефляция. Так, при подозрении на КПК, эндоскопист осторожно проводит биопсию кисты из-за ее необычного внешнего вида. Она лопнет, разрушится, ее можно отличить от полипа. Это позволить установить диагноз и избежать ненужной операции, например, петлевой полипэктомии с соответствующими затратами и осложнениями.
Лечение кистозного пневматоза кишечника
Лечение почти полностью сосредоточено на сопутствующем заболевании, провоцирующем кистозный пневматоз кишечника. Если вмешательство не играет роли, его не выполняют.
Чтобы определить необходимость операции, необходимо провести корреляцию между клинической картиной, потребностью в хирургическом вмешательстве и желаемым конечным результатом. Необходимо оценить шесть физических параметров: диарея, лихорадка, болезненность, ректальная кровопотеря и гипотензия, а также их тяжесть в сочетании с клиническими лабораторными исследованиями. К ним относятся: количество лейкоцитов, аспартатаминотрансферазы, аланинаминотрансферазы, щелочная фосфатаза, pH, бикарбонат, молочная кислота и амилаза.
Хирургия по-прежнему остается терапией второй линии, выбирается при риске или наличии осложнений. Фактически, когда слизистая оболочка не повреждена, ее можно избежать. Принимая во внимание широкий спектр возможных причин и исходов этой патологии, чаще всего следует сначала проводить консервативное лечение до получения неопровержимых показаний к операции. Она проводится позже при отсутствии реакции на консервативное лечение.
Пациентам с признаками перфорации, перитонита или абдоминального сепсиса хирургическое вмешательство проводится незамедлительно.
Лечение КПК первой линии – кислородная терапия
Обоснование лечения кислородом основано на увеличении парциального давления кислорода в крови и, следовательно, увеличении градиента давления газа в кистах. Кисты выделяют содержащиеся в них газы и наполняются кислородом, кислород затем метаболизируется, что приводит к разрешению самих кист.
Оксигенотерапию можно проводить с помощью увлажненного кислорода, вводимого через:
- маску Вентури (6 л/мин);
- назальную канюлю (4 л/мин).
Однако лечение О2 в высоких дозах может быть токсичным. Пациент может испытывать наркотический эффект, поэтому следует тщательно контролировать функцию легких (во время процедуры), измеряя жизненную емкость, проводить ежедневные оценки газов крови и рентгенографию грудной клетки. Снижение жизненной емкости легких может быть ранним показателем кислородного отравления.
Для сокращения продолжительности введения кислорода можно использовать гипербарический кислород при давлении 2,5 атмосферы до 2 часов в сутки. Для уменьшения частоты рецидивов оксигенотерапию следует продолжать в течение двух дней после исчезновения кист.
Специфической профилактики нет, поскольку точная причина не установлена. Лицам группы риска вторичного кистозного пневматоза кишечника:
Читайте также:
