Колоноскопия при псевдомембранозном колите. Эндоскопическая картина
Добавил пользователь Skiper Обновлено: 09.01.2026
Колоноскопия при диверсионном колите, межкишечном анастомозе. Эндоскопическая картина
Под диверсионным колитом понимают неспецифическое воспаление аборальной части илео- или колостомы. Патогенез поражения не ясен. Полагают, что в развитии диверсионного колита играют роль недостаточное механическое раздражение, а также нарушение ферментативного расщепления невсасываемых углеводов. Диверсионный колит обычно протекает бессимптомно и обнаруживается случайно во время операции, выполняемой для закрытия временно наложенной стомы.
Восстановление непрерывности кишечника не только обеспечивает нормальный пассаж кишечного содержимого, но и одновременно является лучшим методом лечения диверсионного колита. Эндоскопическая картина характеризуется наряду с неспецифической воспалительной реакцией выраженной ранимостью слизистой оболочки кишки.
Поскольку выключенная часть кишки после наложения стомы находится в спавшемся состоянии, то при выполнении эндоскопии растяжение ее воздухом сопровождается повышенной кровоточивостью, связанной с надрывами слизистой оболочки.
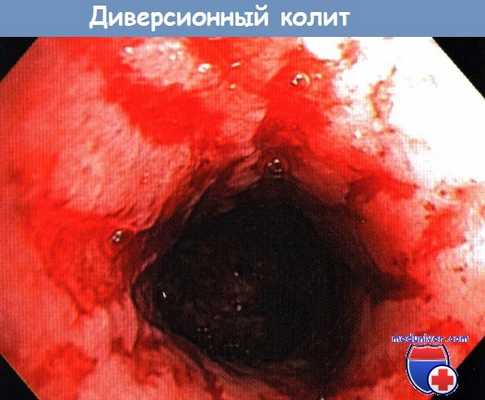
Колоноскопия при диверсионном колите.
На слизистой оболочке видны характерные для него вытянутые очаги кровотечения.
Колоноскопия при межкишечном анастомозе
Доброкачественные стенозы межкишечных анастомозов, наложенных на нижний отдел ЖКТ, в зависимости от особенностей эндоскопической картины можно разделить на два типа:
• стеноз подвздошно-толстокишечных анастомозов после хирургического лечения болезни Крона;
• стеноз колоректального анастомоза, наложенного после передней резекции прямой кишки.
Возможны также стенозы других анастомозов, которые, однако, наблюдаются редко и устраняются путем повторного наложения анастомоза (реанастомоз). Лечение стеноза, развившегося после резекции илеоцекального угла при болезни Крона, проводится по общим принципам лечения стенозов терминального отдела подвздошной кишки при этом заболевании. Данные о частоте развития стеноза после резекции сигмовидной и прямой кишки колеблются в широких пределах. В ранее опубликованных работах сообщалось о частоте 3-30%, однако и в более поздних работах частота развития стеноза достигает 21%.
Однако единого общепринятого определения стеноза не существует; оно зависит от того, например, основывается ли определение на результатах эндоскопии ригидным эндоскопом или фиброэндоскопом. Кроме того, с точки зрения качества жизни больного следует учесть, что принятие определенного предельного значения диаметра стенозированной кишки как критерия стеноза не отражает функцию анастомоза. Если через анастомоз удается провести стандартный колоноскоп (диаметром 13 мм), то необходимость вмешательства по устранению стеноза зависит от клинической картины. Если через стеноз удается провести только ригидный эндоскоп, то это следует считать показанием к баллонной дилатации.
Выбор размера баллона зависит от диаметра анастомоза. Рекомендуется использовать баллоны, диаметр которых меняется в зависимости от создаваемого в них давления. Важное значение имеют согласованные действия ассистента. Контролируя давление, можно судить об эффективности дилатации: если давление падает ниже запрограммированного уровня, то это значит, что стеноз расправляется.
Дополнительную возможность контроля дает рентгеноскопия: о расширении стеноза судят по расправлению «талии» баллона. В большинстве случаев добиться желаемого диаметра стенозированного участка кишки за один сеанс не удается. Для проведения следующего сеанса необходимо выждать, пока травмированная слизистая оболочка заживет. В целях безопасности расширять стеноз до диаметра более 15 мм не следует. Риск перфорации обычно низкий.
а - Нормальная эндоскопическая картина анастомоза толстой кишки типа «конец в конец».
б - Нормальная конфигурация мешковидного расширения при колоанальной пластике.
в - Образование язвы в области анастомоза после резекции вследствие рака.
Язва доброкачественного характера вызвана шовным материалом, рецидива рака нет.
г - Ложный колит — неспецифическое воспаление дистальнее нефункционирующей стомы, у больного без заболеваний прямой кишки в анамнезе.
д - Обычная травма с кровотечением сразу после неприцельной биопсии слизистой оболочки для исключения микроскопического колита у больного с поносом.
е - При колоноскопии видны нераспавшиеся и невсосавшиеся таблетки.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Колоноскопия при псевдомембранозном колите. Эндоскопическая картина
Колоноскопия при НПВС-колите, лучевом проктите. Эндоскопическая картина
Общим для всех описываемых далее поражений кишечника является то, что все они развиваются в результате лечения, назначаемого по какому-либо другому поводу. К этой группе поражений следует добавить также колит, ассоциированный с антибиотикотерапией. Наиболее частой причиной его бывает клостридиальная инфекция (С. difficile). Псевдомембранозный колит при этой инфекции развивается не только в результате лечения антибиотиками.
Ульцерогенное действие НПВС на верхний отдел ЖКТ хорошо известно, так же как и возможность образования язв в тонкой и толстой кишке под влиянием этих препаратов. Поражение кишечника за последние годы диагностируется все чаще, что не в последнюю очередь объясняется расширением возможности диагностики (например, эндоскопии тонкой кишки с помощью видеокапсулы).
Чаще всего поражение кишечника развивается при лечении препаратами пролонгированного действия, так как в этих случаях концентрация этих препаратов в дистальном отделе тонкой кишки и в толстой кишке оказывается повышенной, что способствует изъязвлению слизистой оболочки. Об НПВС-колите говорит, прежде всего, выявление язв в области илеоцекального клапана при колоноскопии, хотя они могут образовываться и в любом отделе толстой кишки.
Относительно типичной особенностью этих язв является локализация вдоль складок слизистой оболочки. При тяжелых формах НПВС-колита язвы имеют тенденцию к слиянию, что в запущенных случаях иногда требует дифференцирования от ишемического колита. При длительном течении НПВС-колита возможно развитие стенозов кишечника.
Колоноскопия при лучевом проктите
Лучевой проктит может развиться после лучевой терапии, проводимой в связи с раком органов малого таза, например раком предстательной железы или раком шейки матки. Различают острый и хронический лучевой проктит. Острый проктит обычно самостоятельно разрешается в течение 3 мес. Хронический проктит может длиться многие месяцы или годы после завершения лучевой терапии.
В его патогенезе основное место занимают облитерирующий эндартериит, подслизистый фиброз и неоваскуляризация, обусловленные облучением. Преобладающим симптомом в клинической картине является хроническое кровотечение, в результате фиброза возникают тенезмы и нарушение дефекации. При колоноскопии отмечаются выраженная атрофия слизистой оболочки, ее ранимость и наличие на ней телеангиэктазий. Возможно развитие стенозов, изъязвлений и кишечных свищей.
Для лечения лучевого проктита при меняют целый ряд методов, таких как аргоноплазменная коагуляция, локальных инстилляции формалина, гипербарическая оксигенация, местное применение сукральфата, аппликации глюкокортикои дов, месалазина и метронидазола. Судить о сравнительной эффективности различных методов лечения трудно из-за недостатоного количества проведенных контролируемых исследований.
Широкое практическое применение получил метод бесконтактной аргоноплазменной коагуляции с низкоэлектрической мощностью (15-30 Вт в импульсном режиме с помощью систем аргоноплазменной коагуляции II поколения [VIO АРС II]).
При применении аргоноплазменной коагуляции могут образоваться труднозаживающие язвы, которые сами могут стать источником кровотечения. Больным с умеренно выраженной клинической симптоматикой лучевого проктита можно назначить медикаментозную терапию (например, сукральфатом в дозе 2 г 2 раза в сутки в течение 8 нед.)
Clostridium difficile - распространенная повсюду грамположительная анаэробная палочка. У взрослых, в отличие от детей, этот микроорганизм в кишечнике выявляют значительно реже (не более 5% и до 80% соответственно). Однако у госпитализированных больных С. difficile при бактериологическом исследовании кала удается выявить примерно в 40%) случаев. С. difficile - наиболее частый возбудитель, вызывающий псевдомембранозный колит и с большим отрывом опережающий по частоте другие микроорганизмы. Его появление в значительной степени зависит от применения антибиотиков.
К другим факторам риска клостридиальной диареи относятся пребывание в больнице и возраст старше 60 лет. Среди причин клостридиальной инфекции на долю антибиотикотерапии приходится примерно 20%. Доля других причин ее значительно меньше. Эндоскопическая картина при псевдомембранозном колите почти па-тогномонична. Для нее характерны возвышающиеся над воспаленной поверхностью слизистой оболочки бляшки от желтого до зеленого оттенка, которые при тяжелых формах заболевания склонны к слиянию.
Для установления диагноза могут оказаться достаточными изменения, выявленные при эндоскопическом исследовании сигмовидной кишки. Однако следует отметить, что примерно в трети случаев поражение ограничивается исключительно правой половиной толстой кишки. Поэтому выполнение сигмоидоскопии может оказаться достаточным, если в ее процессе обнаруживают характерную картину псевдомембранозного колита. Следует также отметить, что по данным литературы примерно в 50% случаев клостридиальной инфекции псевдомембранозный колит отсутствует.
В связи с более высокой чувствительностью и возможностью быстрого получения результатов исследование на эндотоксин А и В постепенно вытесняет эндоскопию, которая, однако, не утратила своего значения в диагностике клостридиальной инфекции. Выигрыш во времени, составляющий 24 ч, может сыграть жизненно важную роль при тяжелых формах инфекции. Риск запоздалой диагностики псевдомембранозного колита особенно высок в раннем послеоперационном периоде, когда лейкоцитоз и другие признаки воспаления можно объяснить хирургической травмой, а абдоминальные симптомы усилены на фоне назначаемых анальгетиков.
Хотя клостридиальная инфекция встречается довольно часто, следует помнить также о других причинах диареи, ассоциированной с антибиотикотерапией и не требующей специального назначения антибиотиков.
Исследования на выявление Clostridium difficile:
1. Исследование выполняют лишь при появлении клинических симптомов.
2. Образцы кала необходимо доставить в лабораторию не позднее чем через 2 ч после их взятия. Их можно хранить при температуре 2-8°С не более 3 сут.
3. Кал исследуют на токсин А и В (в 2-5% случаев клостридии вырабатывают лишь токсин В).
4. Выделение С. difficile в культуре - наиболее чувствительный метод диагностики. Выявление клостридиального токсина является обязательным.
Лейкоцитоз 20 000-40 000 мкл при соответствующих анамнестических данных и клинической картине говорит о высоком риске опасных для жизни осложнений. При тяжелом течении инфекции и учащении случаев госпитальной инфекции (более двух случаев заболевания, между которыми имеется пространственно-временная связь) следует известить органы санитарно-эпидемиологического надзора.
Описаны лишь отдельные случаи острого сегментарного геморрагического колита, связанного с лечением пенициллином и его производными. В патогенезе этого заболевания играет роль токсико-аллергический фактор, связанный с инфекцией, вызванной Klebsiella oxytoca. Эпидемиологических данных недостаточно в связи с тем, что систематические исследования не проводились. Эндоскопическая картина, пожалуй, не позволяет диагностировать данное заболевание (если ограничиться только колоноскопией). Фотографии, представленные на рисунке, сделаны при эндоскопии у больного с диареей неясной этиологии.
В анамнезе прием оксациллина. Наряду с сегментарным компонентом поражения имеются также отек слизистой оболочки, резко выраженная гиперемия.

а - колит, вызванный Clostridium difficile: утолщение стенки кишки и складок между гаустрами (показано стрелкой). Справа в верхней половине таза почечный трансплантат (Т). Компьютерная томография
б - тяжелый псевдомембранозный колит с видимым образованием псевдомембран
в - макроскопическая картина слизистой оболочки толстой кишки в конечной стадии образования пленок при связанном с применением антибиотиков псевдомембранозном колите, вызванном Clostridium difficile
г - псевдомембранозный колит, связанный с применением антибиотиков, вызванный Clostridium difficile. Микроскопическая картина слизистой толстой кишки. Заметны разрушительные фокальные повреждения в результате воздействия токсина.
Как правило, в начале заболевания между очагами повреждения присутствует нормальная слизистая оболочка (обычно 6-10 желез в ряду)
д - псевдомембранозный колит, связанный с применением антибиотиков, вызван Clostridium difficile. Микроскопическая картина одиночного «вулканического» некробиотического поражения.
Видно разрушение поверхности желез с вытеканием некротически измененного эпителия, нейтрофилов и фибрина в просвет кишки, что приводит к образованию «псевдомембраны» над местом поражения
Статьи: Псевдомембранозный колит: симптомы, лечение
Псевдомембранозный колит в практической медицине встречается нечасто, но представляет собой серьезную опасность для здоровья. Он имеет клиническую картину, которая часто напоминает другие диагнозы, что затрудняет диагностику, лечение, а также ухудшает прогноз.
Данная статья поможет разобраться с основными нюансами этого вопроса:
- Этиология и патогенез болезни.
- Основные симптомы.
- Методики лечения.
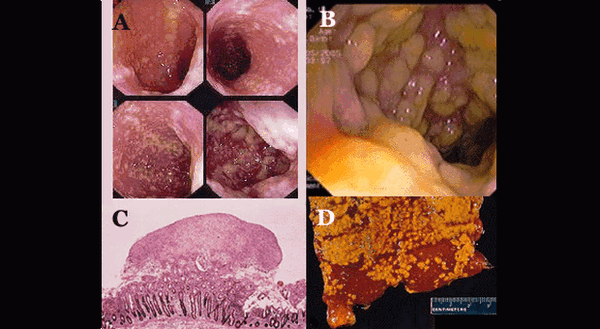
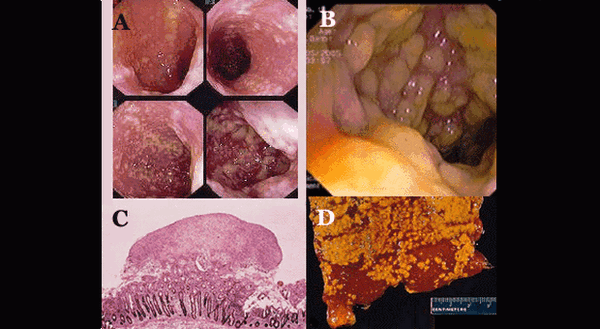
Иллюстрация №2: Псевдомембранозный колит: А. Эндоскопическая картина; В. Эндоскопическая картина; С. Морфология; D. Макропрепарат
Полный текст статьи:
Этиология и патогенез
Основная причина псевдомембранозного колита — это активность Clostridium difficile. Данный патогенетический микроорганизм является спорообразующим анаэробом. Однако несмотря на то, что ещё в 1978 была установлена связь между этим микробом и заболеванием, клостридия далеко не всегда приводит к патологическим изменениям, а тяжесть течения и прогрессирование заболевания могут изменяться в зависимости от индивидуальных особенностей организма.
Патогенез данной болезни включает в себя несколько стадий:
- Нарушение нормального состава микробиоты кишечника.
- Колонизация штаммов Clostridium difficile.
- Выработка бактерией токсинов.
- Начало местного воспалительного процесса и поражение слизистой оболочки.
Симптомы
Главным признаком классического псевдомембранозного колита служит диарея. Стул больного становится водянистым, частым, не содержит кровь и выделяется малыми порциями. Также наблюдается приступообразная боль в животе, общая слабость, тошнота и беспричинная потеря веса. При прогрессировании патологии происходит присоединение системных поражений, которые проявляются следующим образом:
- Спутанность сознания.
- Лихорадка до высоких цифр.
- Тахикардия больше 100 ударов в минуту.
- Низкое артериальное давление.
- Расстройство дыхательной функции.
- Чрезмерно высокие показатели лейкоцитов крови.
- Перфорация толстой кишки.
- Перитонит и летальный исход.
Клинические рекомендации ВОЗ считают "Золотым стандартом" диагностирования псевдомембранозного колита выявление токсинов Clostridium difficile в каловых массах больного. В лабораторных условиях определяют наличие как токсина А, так и В. Этой находки достаточно для подтверждения диагноза и начала эффективной терапии. Помимо этого, возможно назначение рентгенографии кишечника с дополнительным контрастированием.
На рентген-снимке удается определить степень поражения кишечной стенки, что особенно важно при решении вопроса о назначении хирургического вмешательства. При отсутствии достаточных диагностических данных возможно проведение эндоскопического обследования, во время которого в режиме реального времени оценивается состояние кишечника.
Как лечить?
Псевдомембранозный колит, лечение которого отличается высокой эффективностью, нуждается в длительной и беспрерывной терапии. Важнейшей составляющей успешного выздоровления является отмена антибиотика (если выявлена связь между его приемом и развитием патологии). При легкой степени заболевания этого может быть достаточно.
Если болезнь протекает в более тяжёлой форме, то больному назначается прием препаратов, направленный на подавление активности Clostridium difficile (Метронидазол, Ванкомицин и т.п.). В среднем, длительность терапии составляет от 10 до 14 суток. Классическая схема терапии псевдомембранозного колита выглядит так:
- Отмена антибактериальных препаратов.
- Отмена всех антиперистальтических лекарственных средств.
- Смета (в стандартной дозе).
- Линукс или Хилак-Форте.
- Метронидазол или Ванкомицин.
- Устранение нарушений водно-электролитного баланса (то есть, симптоматическое лечение, подбираемое каждому пациенту отдельно).
Отсутствие желаемого эффекта от консервативного лечения приводит к необходимости оперативного вмешательства. Чаще всего это происходит при перитоните и токсической дилатации кишки с повышенным риском перфорации. Хирурги отдают предпочтение субтотальной колэктомии. Её суть заключается в полном удалении пораженного участка кишки. Недостатком этой операции служит высокий риск смертности, достигающий 58%.
Более того, проявления заболевания нередко быстро стихают, ввиду чего при ирригоскопии, выполненной спустя несколько дней с момента начала заболевания, не удаётся обнаружить значимых признаков. В случае более выраженного колита при ирригоскопии обнаруживают признаки острого воспаления. Наиболее постоянным проявлением является расширение просвета кишки на фоне утолщения складок и искажения рельефа слизистой оболочки, обусловленных отёком [21].
Признаком, характерным для ранней стадии тяжёлой формы заболевания, является симптом «отпечатка большого пальца». псевдомембранозный колит характеризуется наличием множественных дефектов наполнения, обусловленных бляшковидными псевдомембранами. Бляшковидное поражение, однако, можно не обнаружить, если столб бариевой взвеси недостаточно контрастирует псевдомембраны чрезмерной секреции слизи, слияния псевдомембран или наличия минимально выраженного псевдомембранозного поражения [21]. При ирригоскопии нередко можно получить сомнительные данные, обусловленные массивным кровотечением, чрезмерной экскрецией или слиянием псевдомембран.
Рис. 8–3. Отек и ограниченная гиперемия при умеренной активности колита. Полулунный складки сохранены.
Рис. 8–4. Диффузная гиперемия слизистой при остром геморрагическом колите
Колоноскопия
Диапазон эндоскопических проявлений может варьировать в значительных пределах: от разрыхления и отёка слизистой оболочки до обширных изъязвлений и псевдомембранозных образований [25].
При колите внешние изменения слизистой оболочки представлены в виде острого геморрагического воспаления. Sakurai и др. [19] изучили 8 случаев колита. При колоноскопии, выполненный в течение первых суток с момента появления симптоматики, ими обнаружен сегментарный геморрагический колит. Зона диффузной геморрагии и/или эрозирования слизистой начиналась с чётко очерченной границы и продолжалась в проксимальном направлении до слепой кишки. В 7 из 8 случаев отмечено поражение восходящей ободочной кишки Мы располагаем опытом наблюдения 15 случаев колита, ассоциированного ампициллином или его дериватами.
Заболевание характеризовалось резкой демаркацией сегментарного поражения. При минимально выраженном колите единственными признаками поражения были гиперемия и отёк слизистой оболочки (Рис. 8–3 и 8–4).
Рис. . Псевдомебранозный колит. Видны желтоватые наложения на слизистой оболочке.
Рис. . Большая псевдомембрана неправильной формы.
Нормальный сосудистый рисунок, как правило, нивелирован. При более выраженном колите возникают распространённые гиперемия и кровоточивость слизистой с наличием поверхностных изъязвлений или без таковых.
колит характеризуется быстрым разрешением патологического процесса. В диагностическом плане нередко сопутствует удача, заключающаяся в сохранении незначительных патологических изменений слизистой оболочки, в то время как осмотр проводится спустя несколько дней с момента начала заболевания.
Несмотря на характерное образование псевдомембран, спектр проявлений линкомицин/ колита отличается широтой.
Эндоскопические проявления в наблюдениях Viteri’s варьировали от разрыхления и отёка слизистой оболочки до диффузного изъязвления и обширного поражения бляшками [25]. Эндоскопия при псевдомембранозном колите обнаруживает характерные возвышающиеся или с грязноватым оттенком псевдомембраны и бляшки (Рис. 8–5).
Иногда псевдомембраны сливаются в обширные зоны поражения. Визуальная картина промежуточных, не вовлечённых в процесс зон слизистой оболочки варьирует от почти нормального внешнего вида до отёка и гиперемии слизистой. Язвы обнаруживаются лишь в самой поздней стадии обширного поражения.
Читайте также:
