Компрессия локтевого нерва: атлас фотографий
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Невропатия локтевого нерва — различное по этиологии поражение n. ulnaris, сопровождающееся нарушением его сенсорной и моторной функции. Проявляется слабостью при попытке сжать руку в кулак и удерживать кистью предметы, отсутствием чувствительности кожи V и частично IV пальцев, атрофией гипотенора и мелких мышц кисти, внешним видом кисти, похожим на когтистую лапу. В диагностике локтевой невропатии полагаются на результаты неврологического исследования, электрофизиологического тестирования, рентгенографии костей и суставов. Лечебная тактика выстраивается с учетом генеза невропатии и может включать как медикаментозные и физиотерапевтические методы, так и хирургическое лечение.
Общие сведения
Невропатия локтевого нерва достаточно распространенное поражение периферической нервной системы. Она часто сопровождает травмы области локтевого сустава, в связи с чем встречается не только в практике неврологов, но и специалистов в области травматологии.
Анатомическое расположение локтевого нерва таково, что наиболее уязвимым местом является его участок, локализующийся в районе локтевого сустава в т. н. кубитальном (локтевом) канале. Симптомокомплекс компрессии локтевого нерва в данном канале носит в неврологии название синдром кубитального канала. Среди всех невропатий компрессионного генеза он занимает второе место (первое принадлежит синдрому запястного канала — одному из вариантов нейропатии серединного нерва).
Анатомия локтевого нерва
Нерв берет свое начало в медиальном пучке (С7-С8, Th1) плечевого сплетения. Не отдавая ветвей, проходит по внутренней стороне плеча, затем переходит на его задне-медиальную поверхность. В районе локтевого сустава идет по задней поверхности внутреннего надмыщелка плеча, где находится фактически подкожно. Затем входит в кубитальный канал, образованный локтевым отростком, внутренним надмыщелком, связкой и сухожилиями мышц предплечья.
От локтя до запястья n. ulnaris проходит по медиальному краю внутренней поверхности предплечья. Здесь он отдает двигательные ветви к медиальной порции мышцы-сгибателя пальцев и локтевому сгибателю запястья. У головки локтевой кости нерв дает тыльную ветвь, иннервирующую кожу локтевой стороны тыла кисти, тыльную поверхность V, IV и частично III пальцев. Переходя на ладонь, n. ulnaris разделяется на поверхностную и глубокую ветви. Первая отвечает за сенсорное восприятие кожи мизинца и обращенной к нему половины безымянного пальца. Вторая — за иннервацию мышц гипотенора и мелких мышц кисти, а также суставов, связок и костей кисти. После отхождения от локтевого нерва глубокая ветвь проходит в канале Гийона, расположенном между гороховидной костью и пястной ладонной связкой.
Причины невропатии локтевого нерва
Наиболее частыми механизмами развития локтевой невропатии являются травматическое повреждение нерва и его компрессия в кубитальном канале. Травмированием нерва могут сопровождаться: ушиб руки, вывих предплечья, надмыщелковый перелом плеча, перелом медиального мыщелка плеча, перелом предплечья, изолированный перелом локтевой кости или перелом локтевого отростка, вывих кисти. Синдром кубитального канала зачастую возникает у людей, привыкших делать опору на локоть. Например, опираться локтем о письменный стол, станок, бортик двери в машине и т. п.
Компрессия нерва в локтевом канале и в канале Гийона возможна при воспалительных или анатомических изменениях структур, образующих данные каналы. Так, компрессионная невропатия локтевого нерва может наблюдаться при остеоме, растяжении связок, синовите, тендовагините, деформирующем остеоартрозе, ревматоидном артрите, остеодистрофии, бурсите локтевого сустава, посттравматическом артрозе лучезапястного сустава и др. заболеваниях. Спровоцировать локтевую невропатию на уровне канала Гийона способна работа, связанная с длительным давлением инструментов (отвертки, молотка, ножниц, щипцов и пр.) на эту область.
Симптомы невропатии локтевого нерва
Поражение n. ulnaris на уровне кубитального канала характеризуется слабостью в кисти, проявляющейся при попытке что-то взять в руку (например, поднять чайник с плиты), играть на пианино, набирать на клавиатуре и т. п. Сенсорные нарушения проявляются чувством онемения мизинца, частично безымянного пальца и локтевого края ладони. Типично ощущение дискомфорта в области локтевого сустава, зачастую — боли в нем, иррадиирующие в кисть по локтевому краю предплечья. Часто усиление перечисленных симптомов отмечается утром, что связано с привычкой многих пациентов спать, положив руки под подушку или под голову, а значит согнув их в локтевых суставах.
При осмотре обращает внимание гипотрофия гипотенора и мелких мышц ладони, положение пальцев в виде когтистой лапы (основные фаланги в положении разгибания, а средние согнуты).
Локтевая невропатия в канале Гийона имеет аналогичные проявления. Отличием является локализация болевого синдрома только в области основания кисти и гипотенора, наличие сенсорных расстройств исключительно на ладонной поверхности мизинца и половины безымянного пальца при полной сохранности чувствительности тыла кисти.
Диагностика невропатии локтевого нерва
В ходе исследования невролог выявляет гипестезию V и примыкающей к нему половины IV пальцев; неполное сгибание V, IV и отчасти III пальцев при попытке собрать пальцы в кулак; наличие триггерных точек в области медиального надмыщелка плеча, по ходу лучевого нерва или в области гороховидной кости. Для оценки объема движений в кисти пациента просят положить кисть ладонью на стол и, стараясь удерживать ее прижатой к столу, попытаться «поцарапать» стол мизинцем, развести и сомкнуть пальцы. Затруднение с выполнением этих движений, как и предыдущие симптомы, свидетельствует о локтевой невропатии.
Уточнить топику поражения лучевого нерва помогает проведение электромиографии и электронейрографии. УЗИ нерва позволяет установить этиологию патологических изменений, лежащих в основе нейропатии, и степень сдавления нерва в каналах. Анализ состояния суставов и костных структур проводится по результатам рентгенографии локтевого сустава, рентгенографии предплечья и лучезапястного сустава, при необходимости выполняется КТ суставов.
Дифференцировать невропатию n. ulnaris следует от невропатий серединного и лучевого нерва, от полиневропатии различного генеза, от корешкового синдрома, обусловленного поражением нижне-шейного отдела позвоночника при остеохондрозе, миелопатии, спондилоартрозе и др. патологии.
Лечение невропатии локтевого нерва
Лечебная тактика в отношении локтевой невропатии во многом зависит от этиологии поражения нерва. Оперативное лечение требуется для удаления опухолей, гематом, рубцов, сдавливающих нервный ствол или обуславливающих компрессию костно-мышечного канала, в котором он проходит. Хирургическая тактика применяется и при отсутствии должного эффекта от консервативного лечения. По показаниям производится декомпрессия нерва, невролиз, освобождение от спаек, транспозиция нерва, удаление опухоли нерва и др. операции.
Консервативная терапия предполагает назначение противовоспалительных препаратов (глюкокортикоиды, диклофенак, кеторолак), обезболивающих (метамизол натрия, инъекции местных анестетиков), антихолинэстеразных препаратов (ипидакрин, неостигмин и др.), вазоактивных средств (никотиновая кислота, пентоксифиллин), метаболитов (витамины гр. В, альфа-липоевая кислота). Эффективно дополняет медикаментозное лечение проведение физиотерапии: УВЧ, фонофореза, магнитотерапии. Борьба с мышечной атрофией осуществляется при помощи массажа и электромиостимуляции.
В остром периоде невропатии локтевого нерва важным моментом является исключение/ограничение статической и динамической нагрузки, усиливающей патологические проявления заболевания. Пациентам, страдающим синдромом кубитального канала, для ограничения сгибания руки в локте на период ночного сна рекомендуют прибинтовывать к сгибательной поверхности локтя свернутое в валик полотенце. В последующем при стихании воспалительного процесса и уменьшении болевого синдрома назначают спецкомплекс ЛФК.
Эпикондилит локтевого сустава ( Локоть гольфиста , Локоть теннисиста )
Эпикондилит локтевого сустава – это дегенеративно-воспалительное поражение сухожилий в области их прикрепления к наружному и внутреннему мыщелкам плечевой кости. Причиной развития является перегрузка мышц предплечья и кисти. Заболевание проявляется болями в области локтевого сустава, усиливающимися при движениях кисти и пальцев. Диагноз выставляется на основании истории болезни, жалоб и данных осмотра. Инструментальные исследования малоинформативны и применяются только для исключения других заболеваний. Лечение консервативное: физиотерапия, ЛФК, блокады.
МКБ-10
Эпикондилит локтевого сустава – воспаление сухожилий в зоне их прикрепления к мыщелкам плечевой кости. Латеральный эпикондилит широко распространен и встречается гораздо чаще медиального. По мнению травматологов, точное количество больных эпикондилитом остается неизвестным, так как многие люди со стертыми формами заболевания не обращаются за медицинской помощью. Болезнь обычно возникает после 40 лет, мужчины страдают чаще женщин, что связано с более высокими профессиональными физическими нагрузками.
В переводной литературе латеральный эпикондилит часто встречается под названием «локоть теннисиста», а внутренний – под названием «локоть гольфиста». Эти названия постепенно «приживаются» и в отечественных статьях, однако в России из-за недостаточно широкой распространенности гольфа и большого тенниса эпикондилит локтевого сустава у большинства пациентов возникает не из-за спортивных, а из-за профессиональных перегрузок.
Причины
Зарубежные специалисты в сфере травматологии и ортопедии в числе ведущих причин развития эпикондилита называют спортивные перегрузки. Эпикондилит возникает вследствие повторяющихся движений в дистальных отделах конечности. Из-за постоянных перегрузок в области прикрепления сухожилия к кости появляются микроразрывы, развивается воспаление. Обычно поражается ведущая конечность.
Определенное значение имеют предшествующие травмы и врожденная недостаточность соединительной ткани (ВНСТ). У людей, страдающих гипермобильным суставным синдромом, плоскостопием и сколиозом (эти заболевания нередко являются проявлением ВНСТ) эпикондилит развивается чаще и протекает тяжелее.
Данное заболевание часто выявляется у работников строительной отрасли (каменщиков, маляров, штукатуров) и людей, занятых в сельском хозяйстве. Патология может наблюдаться и у спортсменов, наряду с теннисистами и гольфистами эпикондилитом нередко страдают боксеры, борцы, штангисты, гиревики. У некоторых пациентов в качестве провоцирующего фактора выступают непривычные бытовые действия (например, попытка своими силами сделать ремонт в квартире или построить дачу).
Симптомы эпикондилита
Первые симптомы могут появиться как на фоне повышенной нагрузки, так и на фоне привычной физической активности. При латеральном эпикондилите человека беспокоит боль по наружной поверхности сустава, иногда отдающая в предплечье. Болевой синдром резко усиливается при попытке разогнуть пальцы и развернуть руку ладонью кверху. При медиальном эпикондилите боль локализуется по внутренней поверхности сустава. Пациент отмечает усиление болевого синдрома при попытке согнуть кисть.
В некоторых случаях боли становятся настолько интенсивными, что больные испытывают выраженные затруднения при выполнении элементарных бытовых действий: одевании, попытке открыть кран в ванной, воспользоваться ложкой либо взять кружку со стола. В покое болевой синдром, как правило, исчезает. При пальпации выявляется болезненность в зоне поражения. При этом боль всегда появляется только по внутренней или только по наружной поверхности локтя.
Диагностика
Для уточнения диагноза выполняют специальные функциональные пробы с сопротивлением. При медиальном эпикондилите боль резко усиливается, когда врач-травматолог создает препятствие активному сгибанию кисти. При латеральном эпикондилите отмечается усиление боли при противодействии активному разгибанию кисти. Несмотря на то, что пациент совершает движения кистью, боль локализуется в области локтевого сустава. Если в анамнезе есть указания на однократную или постоянную перегрузку мышц кисти при совершении однообразных движений, это становится весомым аргументом в пользу эпикондилита локтевого сустава.
Дополнительные исследования при данной патологии малоинформативны и назначаются для исключения других заболеваний. Если в анамнезе имеется острая травма, для исключения перелома внутреннего или наружного надмыщелка проводят рентгенографию локтевого сустава. При свежих эпикондилитах рентгенографическая картина без изменений. При застарелых процессах иногда выявляется кистозная перестройка поверхностных отделов кости, разрыхление кортикального слоя и частичная оссификация сухожилий.
Дифференциальная диагностика
Дифференциальная диагностика с ревматическим и неревматическим воспалением несложна. При артрите боли усиливаются во время движений в локтевом суставе, при эпикондилите такие движения безболезненны. При артрите в локтевом суставе нередко образуются сгибательные контрактуры, при эпикондилите движения свободные, в полном объеме. Для артрита характерна болезненность при пальпации на уровне суставной щели, для эпикондилита – болезненность при ощупывании мыщелка. Чтобы окончательно исключить воспалительный процесс в суставе, определяют острофазовые показатели крови: С-реактивный белок, ревматоидный фактор, иммуноглобулины, церулоплазмин.
Эпикондилит локтевого сустава также дифференцируют с ущемлением локтевого нерва (синдромом кубитального канала) и ущемлением срединного нерва (синдромом круглого пронатора). Отличительной особенностью этих заболеваний являются гипестезия или гиперестезия и расстройства движений в зонах иннервации. При затруднениях в процессе дифференцировки эпикондилита с артритом и сдавлением нервов больных направляют на консультации к неврологу и ревматологу.
Лечение эпикондилита локтевого сустава
Охранительный режим
Лечебная тактика зависит от давности заболевания, яркости клинической симптоматики и причин перегрузки сухожилий. При свежих эпикондилитах с нерезко выраженным болевым синдромом иногда достаточно назначить охранительный режим, при котором исключаются определенные движения конечности. Если эпикондилит возник вследствие профессиональной перегрузки, пациенту выписывают больничный лист. Если причиной развития болезни стали занятия спортом – рекомендуют временно прекратить тренировки. После исчезновения болей нагрузки постепенно увеличивают.
Для предупреждения рецидива необходимо установить, что стало причиной перегрузки мышц. Больным советуют обратить внимание на технику выполнения стереотипных движений, использовать другие инструменты, регулярно делать паузы во время работы, пересмотреть режим тренировок и т. д. Иногда перечисленных мер оказывается достаточно для устранения симптомов болезни и предупреждения рецидивов. При неэффективности данного метода, а также при интенсивном болевом синдроме и затяжном течении эпикондилита необходимо более активное лечение.
Медикаментозная терапия
Руке обеспечивают полный покой, накладывая лонгету и подвешивая конечность на косыночную повязку. После уменьшения болей гипс снимают, пациентам рекомендуют применять НПВС местного действия. НПВС в таблетках обычно не назначают, поскольку риск от возникновения побочных эффектов (раздражения стенки желудка) превышает потенциальные возможности противовоспалительной терапии.
При упорных резких болях проводят блокады пораженной зоны растворами глюкокортикостероидов. Оптимальным вариантом при эпикондилите являются блокады с бетаметазоном, поскольку данный препарат не вызывает усиления боли сразу после блокады и не провоцирует дегенеративные изменения тканей в месте введения. Бетаметазон можно заменить метилпреднизолоном или гидрокортизоном, однако в этом случае пациента необходимо предупредить, что в первые сутки после блокады боль усилится, и только потом наступит облегчение.
Использование триамцинолона при эпикондилите противопоказано, так как это лекарственное средство при подкожном введении может стать причиной нарушения пигментации кожи и образования спаек между кожей и подлежащими тканями (в данном случае – поверхностью мыщелка плечевой кости).
Прогноз и профилактика
Прогноз при эпикондилите локтевого сустава благоприятный. Покой и использование НПВС местного действия позволяют полностью устранить болевой синдром за 2-3 нед. При введении глюкокортикостероидных препаратов боли исчезают в течение 2-3 суток. В отдельных случаях наблюдается упорное течение с частыми обострениями и низкой эффективностью терапии. Обычно причиной является врожденная недостаточность соединительной ткани. У таких больных выявляется гипермобильность суставов, а эпикондилит часто носит двухсторонний характер. Оптимальным вариантом в подобных случаях становится постоянный щадящий режим и индивидуальный подбор переносимых нагрузок (возможно – со сменой специальности или отказом от занятий спортом).
Невропатия срединного нерва
Невропатия срединного нерва — поражение n. medianus на любом его участке, приводящее к болям и отечности кисти, расстройству чувствительности ее ладонной поверхности и первых 3,5 пальцев, нарушению сгибания этих пальцев и противопоставления большого пальца. Диагностика проводится неврологом по результатам неврологического осмотра и электронейромиографии; дополнительно при помощи рентгенографии, УЗИ и томографии исследуют костно-мышечные структуры. В лечение включают обезболивающие, противовоспалительные, нейрометаболические, сосудистые фармпрепараты, ЛФК, физиолечение, массаж. По показаниям проводятся хирургические вмешательства.
Невропатия срединного нерва встречается достаточно часто. Основной контингент заболевших — лица молодого и среднего возраста. Наиболее распространенные места поражения срединного нерва соответствуют зонам его наибольшей уязвимости — анатомическим туннелям, в которых возможно сдавление (компрессия) ствола нерва с развитием т. н. туннельного синдрома. Самым часто встречающимся туннельным синдромом n. medianus является синдром запястного канала — сдавление нерва при его переходе на кисть. Средняя заболеваемость в популяции составляет 2-3%.
Вторым по распространенности местом поражения срединного нерва выступает его участок в верхней части предплечья, идущий между мышечными пучками круглого пронатора. Такая невропатия носит название «синдром круглого пронатора». В нижней трети плеча n. medianus может быть сдавлен аномальным отростком плечевой кости или связкой Струзера. Его поражение в этом месте носит название синдром ленты Струзера, или синдром супракондилярного отростка плеча. В литературе также можно встретить синонимичное название — синдром Кулона-Лорда-Бедосье, включающее имена соавторов, впервые описавших этот синдром в 1963 г.
Анатомия срединного нерва
N. medianus формируется при соединении пучков плечевого сплетения, которые, в свою очередь, начинаются от спинномозговых корешков С5–Th1. После прохождения подмышечной зоны идет рядом с плечевой артерией вдоль медиального края плечевой кости. В нижней трети плеча уходит глубже артерии и проходит под связкой Струзера, при выходе на предплечье идет в толще круглого пронатора. Затем проходит между мышцами-сгибателями пальцев. На плече срединный нерв не дает ветвей, к локтевому суставу от него отходят сенсорные ветви. На предплечье n. medianus иннервирует практически все мышцы передней группы.
С предплечья на кисть n. medianus переходит через карпальный (запястный канал). На кисти он иннервирует мышцы противопоставляющую и отводящую большой палец, частично мышцу, сгибающую большой палец, червеобразные мышцы. Сенсорные ветви n. medianus иннервируют лучезапястный сустав, кожу ладонной поверхности радиальной половины кисти и первых 3,5 пальцев.
Причины невропатии срединного нерва
Невропатия срединного нерва может развиться вследствие травмы нерва: его ушиба, частичного разрыва волокон при резанных, рваных, колотых, огнестрельных ранах или повреждении отломками костей при переломах плеча и предплечья, внутрисуставных переломах в локтевом или лучезапястном суставах. Причиной поражения n. medianus могут быть вывихи или воспалительные изменения (артроз, артрит, бурсит) указанных суставов. Компрессия срединного нерва в любом его отрезке возможна при развитии опухолей (липом, остеом, гигром, гемангиом) или формировании посттравматических гематом. Невропатия может развиваться вследствие эндокринной дисфункции (при сахарном диабете, акромегалии, гипотиреозе), при заболеваниях, влекущих за собой изменения в связках, сухожилиях и костных тканях (подагре, ревматизме).
Развитие туннельного синдрома обусловлено компрессией ствола срединного нерва в анатомическом туннеле и нарушением его кровоснабжения вследствие сопутствующего сдавления питающих нерв сосудов. В связи с этим туннельный синдром также носит название компрессионно-ишемического. Наиболее часто невропатия срединного нерва такого генеза развивается в связи с профессиональной деятельностью. Например, синдромом запястного канала страдают маляры, штукатуры, плотники, упаковщики; синдром круглого пронатора наблюдается у гитаристов, флейтистов, пианистов, у кормящих женщин, которые длительно держат спящего ребенка на руке в положении, когда его голова находится на предплечье матери. Причиной туннельного синдрома может выступать изменение анатомических структур, образующих туннель, что отмечается при подвывихах, повреждении сухожилий, деформирующем остеоартрозе, ревматическом заболевании околосуставных тканей. В редких случаях (менее 1% во всей популяции) компрессия обусловлена наличием аномального отростка плечевой кости.
Симптомы невропатии срединного нерва
Невропатия срединного нерва характеризуется выраженным болевым синдромом. Боль захватывает медиальную поверхность предплечья, кисть и 1-3-й пальцы. Часто она имеет жгучий каузалгический характер. Как правило, боли сопровождаются интенсивными вегетативно-трофическими нарушениями, что проявляется отечностью, жаром и покраснением или похолоданием и бледностью запястья, радиальной половины ладони и 1-3-го пальцев.
Наиболее заметными симптомами двигательных нарушений являются невозможность собрать пальцы в кулак, противопоставить большой палец, согнуть 1-й и 2-й пальцы кисти. Затруднено сгибание 3-го пальца. При сгибании кисти наблюдается ее отклонение в локтевую сторону. Патогномоничным симптомом выступает атрофия мышц тенора. Большой палец не противопоставляется, а становиться в один ряд с остальными и рука приобретает схожесть с обезьяньей лапой.
Сенсорные нарушения проявляются онемением и гипестезией в зоне иннервации срединного нерва, т. е. кожи лучевой половины ладони, ладонной поверхности и тыла концевых фаланг 3,5 пальцев. Если нерв поражен выше запястного канала, то чувствительность ладони обычно сохранена, т. к. ее иннервация осуществляется ветвью, отходящей от срединного нерва до его входа в канал.
Диагностика невропатии срединного нерва
В классическом варианте невропатия срединного нерва может быть диагностирована неврологом в ходе тщательного неврологического осмотра. Для выявления двигательной недостаточность пациента просят выполнить ряд тестов: сжать все пальцы в кулак (1-й и 2-й пальцы не сгибаются); поскрести по поверхности стола ногтем указательного пальца; растягивать лист бумаги, взяв его лишь первыми двумя пальцами каждой руки; вращать большими пальцами; соединить кончики большого пальца и мизинца.
При туннельных синдромах определяется симптом Тиннеля — болезненность по ходу нерва при постукивании в месте компрессии. С его помощью можно диагностировать место поражения n. medianus. При синдроме круглого пронатора симптом Тиннеля определяется при постукивании в районе табакерки пронатора (верхняя треть внутренней поверхности предплечья), при синдроме запястного канала — при постукивании по радиальному краю внутренней поверхности запястья. При синдроме супракондилярного отростка боль возникает, когда пациент одновременно со сгибанием пальцев разгибает и пронирует предплечье.
Уточнить топику поражения и отдифференцировать невропатию n. medianus от плечевого плексита, вертеброгенных синдромов (радикулита, грыжи диска, спондилоартроза, остеохондроза, шейного спондилеза), полиневропатии помогает электронейромиография. С целью оценки состояния костных структур и суставов проводится рентгенография костей, МРТ, УЗИ или КТ суставов. При синдроме супракондилярного отростка при рентгенографии плечевой кости выявляется «шпора», или костный отросток. В зависимости от этиологии невропатии в диагностике принимают участие травматолог, ортопед, эндокринолог. По показаниям проводятся исследование крови на РФ и С-реактивный белок, анализ уровня сахара крови, гормональные исследования.
Лечение невропатии срединного нерва
В зависимости от того, какой генез имеет нейропатия срединного нерва, ее лечением, наряду со специалистами в области неврологии, занимаются врачи смежных медицинских направлений: травматологии-ортопедии, эндокринологии, хирургии. Первоочередным является устранение этиологического фактора: дренирование гематомы, удаление опухоли, вправление вывиха, лечение артрита, коррекция эндокринных расстройств, создание покоя в зоне поражения нерва.
Параллельно осуществляется противовоспалительная и противоболевая терапия НПВП (ортофен, нимесулид, наклофен, диклофенак), а в более тяжелых случаях глюкокортикоидами (дипроспаном, преднизолоном). При интенсивном болевом синдроме проводят лечебные блокады карпального канала — в область поражения нерва вводят комбинацию лидокаин+гидрокортизон. Эффективным обезболивающим средством выступает фонофорез с димексидом, электрофорез. Обязательным компонентом комплексной терапии являются фармпрепараты, улучшающие питание нерва: нейрометаболиты (витамины В1 и В6, неостигмин, ипидакрин) и сосудистые средства (ксантинола никотинат, никотиновая к-та). В восстановительном периоде применяют ЛФК, массаж пораженной руки, электромиостимуляцию, грязелечение, озокерит.
При отсутствии эффекта от консервативной терапии, особенно при травматическом повреждении нерва, невропатия срединного нерва является показанием к хирургическому вмешательству. В зависимости от ситуации применяется шов нерва, невролиз с временной имплантацией электростимулятора, пластика нерва.
Защемление нерва в локтевом суставе: как диагностировать, чем лечить
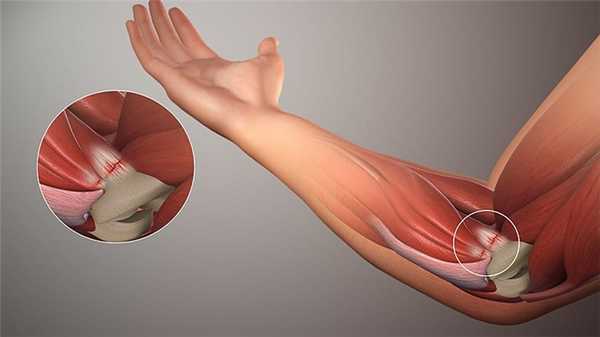
Защемление нерва в локтевом суставе — состояние, характеризующееся болевыми ощущениями в руке, ограничением ее подвижности вследствие нарушения иннервации. Патология возникает в результате сдавливания нервных волокон костными структурами, новообразованиями, мышцами, сухожилиями. Защемление происходит из-за повреждения сочленения, обострения патологий опорно-двигательного аппарата. Нерв расположен непосредственно под кожей, поэтому его сдавливание провоцирует микротравмирование тканей при постоянной опоре на локоть.
Для выставления диагноза используются специальные тесты, проводятся инструментальные исследования — рентгенография, МРТ, КТ, электромиография. Лечение обычно консервативное. Применяются системные и наружные препараты, физиотерапевтические и массажные процедуры, ЛФК. При неэффективности консервативных методов проводится хирургическая операция.
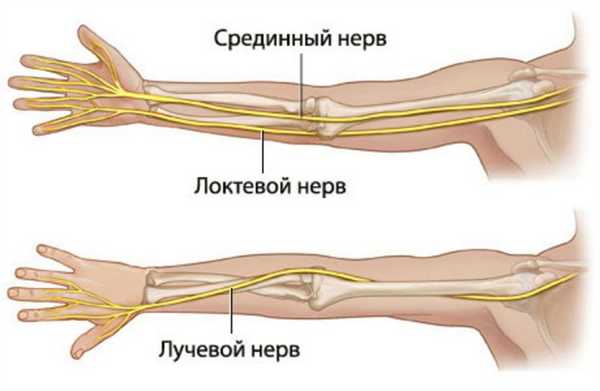
Причины и провоцирующие факторы
Область расположения локтевого нерва — сложно устроенные сухожильно-костные каналы. Даже при их незначительном сужении на нервные волокна производится механическое воздействие. От силы сдавливания зависит выраженность симптоматики патологического состояния. Сужение сухожильно-костного канала может быть спровоцировано деформацией хрящевых, костных тканей. Также причиной защемления становится воспалительный процесс в сухожилии или его влагалище, приводящий к увеличению размеров этих структур. Сдавливание происходит и в результате воспаления мышц или связок, формирования доброкачественных или злокачественных новообразований. В составе локтевого нерва есть группы волокон, отвечающих за тактильные ощущения и движения. Поэтому при повреждении возникает онемение, боли, тугоподвижность. Защемление нерва в локтевом суставе провоцируют следующие патологии и травмирующие факторы:
- частая опора на локоть с непосредственным механическим сдавливанием нервных волокон. Защемление часто диагностируется у офисных работников, людей, проводящих много времени за компьютером или письменным столом;
- травмы руки, в том числе кисти, плеча, предплечья — вывихи, переломы, надрывы связок, мышц, сухожилий или их полный отрыв от костного основания;
- неправильное введение инъекционных растворов, приведшее к формированию воспалительного отека и сдавливанию им локтевого нерва;
- межпозвоночные грыжи в шейном отделе позвоночника, давящие на чувствительные нервные корешки, которые иннервируют плечевое сплетение;
- опухоли, локализованные в мягких тканях периартикулярной области локтевого сустава;
- воспалительные патологии — ревматоидные, реактивные, подагрические, псориатические артриты, тендиниты, тендовагиниты, эпикондилиты;
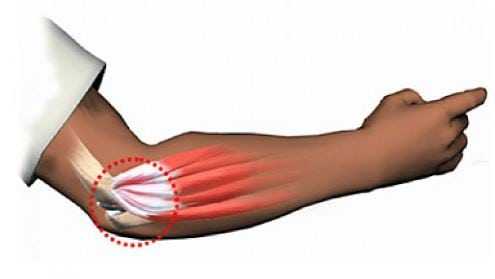
- (остеоартрозы), при прогрессировании которых происходит деформация суставов.
Предпосылкой для сужения костно-сухожильного канала могут стать эндокринные расстройства (сахарный диабет, тиреотоксикоз), повышенные физические нагрузки, психоэмоциональные нарушения, частые переохлаждения.
Клиническая картина
Ведущий симптом защемления нерва в локтевом суставе — боль различной степени выраженности. При незначительном сдавливании она ноющая, тупая, усиливающаяся при движении рукой. Для серьезного повреждения нервных волокон характерен интенсивный болевой синдром. Дискомфортные ощущения возникают даже при попытке изменить положение тела. Они мешают спать по ночам, становятся «грызущими». Утром человек чувствует себя вялым, разбитым, слабым. В течение дня при малейшем неловком движении защемление проявляет себя острой, пронизывающей, «пульсирующей» болью, иррадиирущей в кисти, предплечья, плечи. В клинической картине защемления нерва присутствуют и такие специфические признаки:
- движения в лучезапястном суставе ограничены. Человек утрачивает способность полноценно пошевелить мизинцем или безымянным пальцем. Специфический симптом повреждения локтевого нерва — невозможность отведения мизинца в сторону и его сгибания;
- типичное клиническое проявление патологии, существенно облегчающее диагностику, — «когтеобразная кисть». 4 и 5 пальцы постоянно находятся в полусогнутом положении;
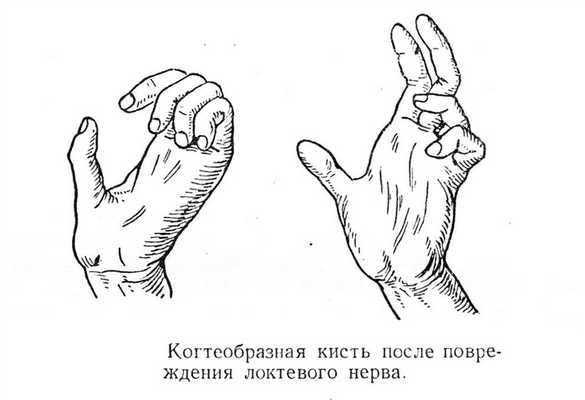
- мышцы, расположенные по ходу нерва, постепенно атрофируются. Они уменьшаются в объеме, провоцируя мышечную слабость. Наиболее часто выявляется деструкция скелетной мускулатуры мизинца;
- в результате расстройства иннервации нарушается чувствительность кожных покровов в области локтевого сустава. На этом участке периодически возникают ощущения жжения, покалывания, онемения;
- нарушается трофика из-за возникающего дефицита питательных веществ и кислорода. Кожа становится бледной, прохладной на ощупь, на некоторых участках присутствует синюшность.
Клиническая картина защемления нерва при обострении воспалительных патологий несколько разнится с симптоматикой травмы локтевого сустава. При механическом повреждении тканей на первое место выходит боль и снижение объема движений. А при артритах локтевого сустава, в том числе деформирующих, ведущим признаком становится онемение и мышечная атрофия. Нарушение трофики приводит к дефициту питательных веществ в суставе, поражению хрящевых тканей, развитию дегенеративно-дистрофических патологий.
Диагностические мероприятия
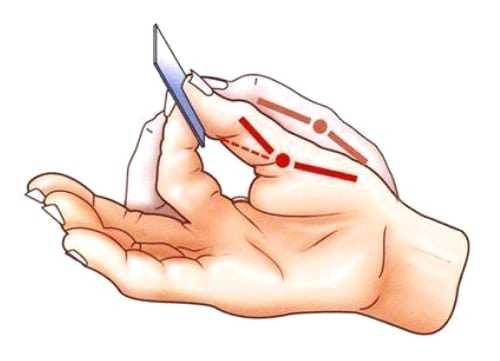
Диагноз выставляется на основании жалоб пациента, его внешнего осмотра, изучения анамнеза. Косвенным подтверждением защемления нерва служит наличие предшествующих травм, эндокринных, неврогенных, суставных патологий. Наиболее информативны в диагностировании сдавливания нервных волокон тесты Фромана. Врач просит пациента сжать крышку стола таким образом, чтобы она находилась между его большими и указательными пальцами. Даже при незначительном ущемлении большие пальцы будут смещаться вбок или сгибаться в межфаланговых сочленениях.
Следующий тест — захват бумажного листа боковыми поверхностями выпрямленных пальцев. Пациент с защемлением локтевого нерва с поставленной задачей не справится. Лист бумаги он удержать сможет, но при этом будет сгибать пальцы («когтеобразная птичья кисть»).
Затем врач выявляет симптом Тиннеля, определяет степень его выраженности. Он надавливает на кожные покровы, расположенные над кубитальным каналом локтевого сустава. Такое движение вызывает покалывание в большом, указательном и среднем пальцах. Выраженность симптома обнаруживается с помощью изменения интенсивности надавливания.
| Инструментальные и биохимические исследования для выявления защемления локтевого нерва | Суть диагностического мероприятия |
| Рентгенография | Проводится для оценки последствий травм и состояния локтевого сустава. На полученных изображениях визуализируются костные структуры, контуры суставных щелей. Исследование позволяет обнаружить костные наросты (остеофиты), сдавливающие нервные волокна |
| МРТ или КТ | Метод наиболее информативен при воспалении сухожилий, мышц, связок, мягких тканей. Помогает в динамике оценить кровоснабжение всех соединительнотканных структур локтя |
| Электромиография | Исследование проводится для выявления поражения мышц, локализации и распространения патологии. Позволяет обнаружить один из ведущих признаков защемления — мышечную атрофию |
| Электронейрография | Этот метод исследования скорости проведения электрического импульса по нервам помогает обнаружить расстройство иннервации. Функциональная проба выявляет повреждение периферических нервов, уровень и характер поражения |
| Биопсия | Биохимическое исследование проводится при подозрении на сдавливание нерва новообразованием. Оно помогает дифференцировать злокачественные и доброкачественные опухоли |
Тактика лечения
К лечению защемления нерва в локтевом суставе практикуется комплексный подход. Все клинические проявления исчезают после устранения причины защемления локтевого нерва. Удаляются новообразования, сшиваются поврежденные связки, сухожилия, мышцы. Когда сдавливание спровоцировано воспалительным процессом любой этиологии, проводится его купирование. Пациентам рекомендуется избегать длительного упора на локти, использовать мягкие валики для предупреждения пережатия нервных волокон.
Фармакологические препараты
При отсутствии противопоказаний (гастритов, язв желудка) пациентам назначаются нестероидные противовоспалительные средства. НПВС редко используются в таблетированных формах при защемлении нерва из-за их неизбирательного действия. Практикуется лечение мазями, кремами, гелями. В терапевтические схемы включаются Нурофен, Вольтарен, Артрозилен, Индометацин, Ибупрофен. Наружные НПВС быстро устраняют боль в локте, воспаление, отечность, скованность движений.

При неэффективности нестероидных средств или жалобах пациента на острые, пронизывающие боли проводятся медикаментозные блокады:
- с глюкокортикостероидами — Гидрокортизоном, Дипроспаном, Триамцинолоном, Дексаметазоном;
- с анестетиками — Новокаином, Лидокаином, Тримекаином.
Лекарственные средства обычно используются в комбинациях. После смешивания инъекционных растворов осуществляется периартикулярная блокада. Раствор вводится в область воспаленных тканей около поврежденного нерва. Обычно достаточной одной процедуры для улучшения самочувствия больного. У глюкокортикостероидов широкий перечень противопоказаний, для них характерны выраженные побочные проявления. Поэтому гормональные средства используются редко.
После купирования воспалительного процесса (примерно через 3-4 дня лечения) назначаются мази с согревающим действием. Это Капсикам, Финалгон, Апизартрон, Випросал, Наятокс. После их втирания в область локтя ускоряется кровообращение, нормализуется иннервация, в том числе за счет рассасывания отеков и гематом.
В терапии защемления нервов практически всегда применяются препараты следующих клинико-фармакологических групп:
- вазодилататоры, улучшающие микроциркуляцию, расширяющие кровеносные сосуды — Трентал, Пентоксифиллин, Эуфиллин;
- средства для улучшения нервно-мышечной передачи — Нейромидин и его отечественный аналог Аксамон.

При любых патологиях опорно-двигательного аппарата в лечебные схемы включаются препараты с витаминами группы B (пиридоксин, тиамин, цианкобаламин). Это Комбилипен, Мильгамма, Нейробион, Нейромультивит, Пентовит.

Немедикаментозная терапия
При сильном ущемлении нерва в костно-сухожильном канале пациентам показано ношение ортопедических приспособлений — жестких или полужестких ортезов, эластичных бандажей. При травме или серьезном повреждении нервных волокон может быть наложена гипсовая лангетка. Больным рекомендуется избегать каких-либо нагрузок на сустав, не совершать частых монотонных движений кистью, следить, чтобы пальцы не находились в согнутом положении. В процессе лечения проводятся 5-10 сеансов физиотерапевтических процедур:
- УВЧ-терапия;
- электромиостимуляция; ; ;
- электрофорез или фонофорез.
Такие мероприятия оказывают разноплановое положительное воздействие на нервные волокна и суставные структуры. Улучшается трофика, кровообращение, микроциркуляция, стимулируется регенерация поврежденных тканей. Сразу после диагностирования защемления врач ЛФК разрабатывает индивидуальный комплекс упражнений. Их ежедневное выполнение позволяет избежать развития атрофии скелетной мускулатуры, способствует наращиванию мышечного корсета.
Если причиной патологического состояния стали эндокринные, метаболические, неврогенные расстройства, то проводится их одновременная терапия с лечением защемления нерва. В таких случаях требуются консультации психотерапевта, невропатолога, эндокринолога.
Синдром кубитального канала
Синдром кубитального канала представляет собой невропатию локтевого нерва, развивающуюся в результате его ущемления в области локтевого сустава. Он является вторым по частоте диагностирования туннельным синдромом и уступает по распространенности только синдрому запястного или карпального канала. Из-за сопровождающих его неврологических расстройств заболевание провоцирует ограничение повседневной активности, снижение качества сна и жизни в целом, а в тяжелых случаях способно даже становиться причиной утраты работоспособности.
Локтевой нерв и патогенез развития невропатии
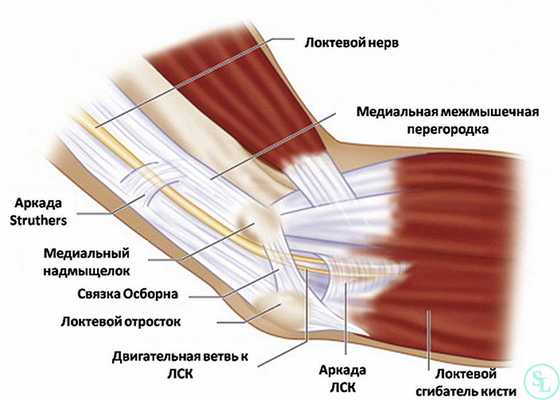
Локтевой нерв образован чувствительными и двигательными волокнами. Он доходит до кисти, где разветвляется, а его ветки подходят к 5-му и латеральной половине 4-го пальца. Таким образом, он отвечает за чувствительность крайней части ладони, мизинца и половины безымянного пальца, а также регуляцию сокращения и расслабления ряда мышц кисти.
Развитию туннельного синдрома способствуют анатомические особенности кубитального канала и характер биомеханики (естественных движений) локтевого нерва при сгибании руки в локте. Кубитальный канал формируется так называемой бороздой локтевого нерва, образованной мышцами, и связкой Осборна. Она находится между головкой плечевой кости и локтевым отростком локтевой кости. При разгибании руки он имеет эллипсоидную форму, но в момент сгибания его диаметр уменьшается более чем наполовину, а он приобретает вид щели.
Непосредственно ущемление локтевого нерва чаще всего вызвано связкой Осборна. Она прижимает нерв к другим анатомическим структурам, что вызывает нарушение питания нерва. Это в свою очередь провоцирует развитие его отека, что еще больше усугубляет микроциркуляционные расстройства. Снижение качества кровообращения провоцирует ишемию нерва, а в дальнейшем и истончение его миелиновой оболочки, и развитие межпучкового фиброза. Эти изменения вызывают снижение качества передачи импульсов по двигательным волокнам и повышение порога чувствительных нервов, что и вызывает развитие характерных симптомов.
Поскольку при сгибании руки в локте давление в кубитальном канале возрастает в 7 раз и наблюдается смещение локтевого нерва на несколько миллиметров, частое повторение таких движений или длительное пребывание в статической позе с супинированной рукой провоцируют микротравмы нерва, повышают вероятность его сдавления связкой Осборна и, соответственно, развития туннельного синдрома.
При хронической компрессии нерва наблюдается гибель его структурных единиц. Это становится причиной развития гипотрофии, а в дальнейшем и атрофии мышц, а также полной потери чувствительности иннервируемых локтевым нервом зон верхней конечности.
Причины развития
Провоцировать сжатие и повреждение локтевого нерва может множество факторов, в том числе действующих одновременно. Предпосылки для этого создаются при:
- близком к поверхности мягких тканей расположении нервного ствола;
- образовании спаек в кубитальном канале;
- аномалиях развития костей и связочного аппарата на уровне кубитального канала, врожденная гипоплазия блока плечевой кости;
- подвывихах и вывихах локтевого нерва в области локтевого сустава;
- образовании костного отломка при переломе надмыщелка плечевой кости, посттравматических гематомах;
- формировании остеофитов (костных наростов) по краям образующих локтевой сустав костей;
- новообразованиях различной природы и типа;
- воспалительных процессах в локтевом суставе и окружающих тканях;
- сахарном диабете;
- лишнем весе;
- артрите.
Считается, что одной из наиболее весомых причин защемления локтевого нерва является его многократная травматизация. Микротравмы могут происходить при:
- долгом удержании руки в согнутом в локте положении, в том числе во время сна, особенно в «позе эмбриона», на боку с подложенной под голову или подушку рукой, долгих разговорах по телефону с удержанием аппарата у уха;
- частых однообразных сгибаниях и разгибаниях руки в локте, что характерно в частности для спортсменов, особенно работающих с силовыми тренажерами, штангой;
- продолжительном пребывании в положении с опорой на локоть, например, при работе с мелкими деталями за рабочим столом, вождении автомобиля с опорой одной рукой на бортик двери, привычке подпирать голову рукой;
- продолжительной работе за компьютером в позе, когда локти лежат на жесткой поверхности стола;
- регулярном локальном или общем вибрационном воздействии.
Поэтому чаще всего синдром кубитального канала становится профессиональным заболеванием швей, водителей, строителей, фермеров, ювелиров, кассиров, офисных работников разных специальностей, в особенности программистов, редакторов, писателей, копирайтеров, журналистов и т. д.
Синдром кубитального канала чаще возникает у женщин, причем с возрастом риск его развития возрастает у представителей обоих полов.
Симптомы синдрома кубитального канала
Первыми признаками компрессии локтевого нерва в основном выступают чувствительные нарушения в области мизинца и безымянного пальца:
Изначально подобные проявления возникают эпизодически после длительного пребывания в положении с согнутой рукой или продолжительной опоры на локоть. При этом расстройства чувствительности склонны усиливаться по ночам, когда человек себя не контролирует, что снижает качество сна и вызывает повышение раздражительности, нервозность. Нарушения такого рода усиливаются при выполнении повторных сгибательно-разгибательных движений или замирании в позиции с согнутой рукой.
Постепенно патология прогрессирует, а нарушения чувствительности возникают все чаще и в конечном итоге становятся постоянными. К этому присоединяются другие симптомы:
- снижение чувствительности или ее полное отсутствие по внешнему краю кисти, 4, 5 пальцах (нарушения склонны усиливаться при сгибании руки в локте);
- искажение восприятия раздражителей, например, легкое прикосновение может вызывать боль, а покалывание ощущаться как воздействие холодного или горячего и пр.;
- боль разного характера и выраженности, в том числе жгучая, простреливающая, возникающая при касаниях;
- слабость в кисти.
При отсутствии лечения нарушения иннервации мышц кисти провоцируют развитие пареза, т. е. ослабление мышц. Это вызывает ограничение подвижности, сложности с выполнением рядовых действий руками и т. д. В результате больным становится сложно застегивать пуговицы на одежде, писать, печатать на клавиатуре, играть на гитаре, работать с отверткой и пр. Впоследствии могут проявляться признаки атрофии мышц, уменьшения их в объеме и деформация мизинца и безымянного пальца с приобретением ими когтеобразной формы.
Степени
В зависимости от тяжести клинических проявлений выделяют 3 степени синдрома кубитального канала:
- Легкая – характерно эпизодическое появление различных видов парестезий (ощущение жжения, бегания мурашек, покалывания, онемения). Возможно присутствие ощущения слабости в кисти, сложности при выполнении сгибательных движений пальцами рук.
- Умеренная – типично эпизодическое появление болей, в том числе достаточно болезненного покалывания в иннервируемых локтевым нервом участках кисти и пальцах. Наблюдается слабость иннервируемых мышц при попытках удержать в руку различные предметы, что приводит к непроизвольному задействованию при этом других мышц, за передачу нервных импульсов к которым отвечает срединный нерв.
- Тяжелая – расстройства чувствительности присутствуют постоянно, также происходит снижение способности различать воздействие двух одновременно действующих раздражителей при их приложении к близкорасположенным точкам на поверхности кожи (расстройство дискриминационного чувства). Типичны достаточно грубые двигательные нарушения, в том числе невозможность отведения и приведения пальцев, в особенности мизинца, а также наблюдается атрофия мышц.
При возникновении признаков синдрома кубитального канала больным следует обратиться к неврологу. Врач выясняет характер имеющихся жалоб и проводит осмотр тщательный пациента с выполнением специальных тестов и провокационных проб. В частности одним из признаков синдрома кубитального канала является снижение дискриминационного чувства, т. е. способности различать 2 одновременно воздействующих раздражителя. Его выраженность оценивают с помощью циркуля Вебера путем прикосновения к ладони двумя острыми концами и постепенного сближения их. В норме ощущение действия двух раздражителей сливается в одно при расстоянии между ножками циркуля менее чем 5 мм.
Также выполняют специфичные тесты в положении сидя или стоя. Чаще всего применяются:
- Тест Тинеля – больному нужно согнуть руку в локте, а врач постукивает по коже в проекции естественного канала локтевого нерва.
- Тест сгибания локтевого сустава – больному необходимо согнуть руки в локтях до максимального положения, в котором кисти стремятся к плечам. При этом пальцы и кисти должны оставаться разогнутыми. В таком положении необходимо оставаться 1—3 минуты.
- Тест на сдавление локтевого нерва – руку сгибают, как при тесте на сгибание локтевого сустава, а врач пальцем давит на локтевой нерв на протяжении 1 минуты.
- Комбинированный тест – одномоментное сгибание руки в локте и надавливание пальцем на локтевой нерв в проекции кубитального канала.
Тесты считают положительными, что указывает на синдром кубитального канала, при появлении при их проведении ощущения онемения, жжения, покалывания в 4 и 5 пальцах, соответствующей зоне кисти и предплечья.
Обязательно оценивают характер двигательных нарушений путем проведения следующих тестов:
- поочередное касание большим пальцем к подушечкам каждого из остальных (оценивается точность и скорость движений);
- сгибание и разгибание пальцев (оценивается синхронность движений);
- поочередное отведение каждого из пальцев и фиксация в таком положении;
- удержание листа бумаги при щипковом захвате (4 пальца собраны в кулак, а большой придавливает их сверху) при попытке вытащить его врачом;
- разведение пальцев в сторону, а затем обратное их сведение (при синдроме кубитального канала мизинец остается в стороне от остальных пальцев).
Зачастую диагностировать туннельный синдром можно уже на основании клинической картины и результатов осмотра. Но для окончательного подтверждения диагноза и установления причин развития туннельного синдрома пациентам могут назначаться инструментальные исследования. Это:
- Электронейромиография – наиболее информативный метод диагностики туннельных синдромов, позволяющий определить уровень поражения локтевого нерва и скорость передачи биоэлектрических сигналов от него к иннервируемым тканям, а также дифференцировать синдром кубитального канала от поражения плечевого нервного сплетения и других видов невралгий;
- УЗИ – позволяет установить место защемления локтевого нерва, исследовать состояние окружающих мягких тканей, обнаружить кисты, мягкотканые доброкачественные и злокачественные опухоли;
- КТ – используется для оценки состояния костных структур, выявления остеофитов, последствий переломов, вывихов, запущенных форм артритов и пр.;
- МРТ – лучший метод диагностики патологий суставов и хрящевой ткани в частности, потому применяется при наличии подозрений на развитие деформирующего артроза и других подобных заболеваний.
КТ и МРТ редко используются при диагностике синдрома кубитального канала. Их назначают только при наличии подозрений на наличие сопутствующих патологий локтевого сустава.
Лечение синдрома кубитального канала
Для каждого пациента тактика лечения синдрома кубитального канала разрабатывается индивидуально в соответствии со степенью тяжести туннельного синдрома и причинами его развития. При легких неврологических расстройства применяется консервативная терапия, но в более сложных случаях показано хирургическое лечение.
Консервативная терапия носит комплексный характер и включает:
- обучение пациента способам профилактики компрессии локтевого нерва и устранения последствий этого;
- ортезирование;
- медикаментозную терапию;
- физиотерапию
Обучение пациента
При синдроме кубитального канала важно избегать позиций и совершения движений, которые провоцируют ущемление локтевого нерва окружающими анатомическими структурами. Поэтому рекомендуется отказаться от привычки опираться локтями на твердые поверхности, подолгу держать руки согнутыми, например, при разговоре по телефону, или спать с подложенной под голову согнутой рукой. Также стоит избегать выполнения однообразных повторяющихся движений со сгибанием и разгибанием верхних конечностей.
Если характер трудовой деятельности не позволяет исключить монотонные движения руками, стоит чаще делать перерывы в работе. Офисным сотрудникам можно порекомендовать подкладывать под локти что-то мягкое. Но так же важно следить за тем, чтобы локти не свисали со стола или упирались в его край.
Ортезирование
Использование специальных бандажей является эффективным и безопасным методом предотвращения компрессии локтевого нерва. Больным рекомендуется носить ортезы, препятствующие полному сгибанию руки в локтевом суставе, в особенности ночью.

Фармакотерапия подбирается строго индивидуально с учетом характера имеющихся сопутствующих заболеваний и причин развития синдрома кубитального канала. При необходимости пациентам назначается симптоматическая терапия, направленная на улучшение нервной проводимости, улучшение питания нервных структур и купирование болей. Она может включать:
- НПВС;
- витамины группы В;
- препараты улучшающие кровообращение;
- препараты α-липоевой кислоты.
При выраженных неврологических нарушениях могут выполняться блокады с кортикостероидами и местными анестетиками. Инъекции растворов лекарственных средств выполняются в области прохождения локтевого нерва под контролем УЗИ или рентгена. Но при проводившихся исследованиях их эффективность не была доказана.
Физиотерапия
С целью повышения эффективности проводимого лечения и ускорения устранения симптомов неврологических нарушений больным назначаются курсы:
- электрофореза;
- УВЧ;
- магнитотерапии;
- лечебного массажа.
Также пациентам назначается выполнение специальных упражнений на скольжение локтевого нерва. Их следует выполнять 2—3 раза в день ежедневно.
Операция при синдроме кубитального канала
Хирургическое вмешательство – радикальный метод, к помощи которого приходится прибегать при отсутствии эффекта от проводимой в течение 3-х месяцев консервативной терапии или при обращении пациента за медицинской помощью с тяжелыми проявлениями синдрома кубитального канала.
Сегодня существует несколько методик оперативного лечения патологии:
- Простая декомпрессия – часто использующийся метод, подразумевающий открытый доступ к кубитальному каналу и отличающийся простотой выполнения, хорошим обзором операционного поля и незначительной деваскуляризацией нерва во время проведения вмешательства. После выполнения небольшого разреза хирург рассекает связку Осборна, оценивает состояние кубитального канала и при необходимости освобождает локтевой нерв от спаек с окружающими его мягкими тканями.
- Декомпрессия с подкожной или подмышечной транспозицией – более сложная операция, подразумевающая не только рассечение связки и рассечение рубцовых тканей, но и перемещение локтевого нерва из его естественного канала несколько кпереди. В зависимости от выбора техники хирургического вмешательства его могут располагать между мышцей и подкожно-жировой клетчаткой или же в глубоких слоях мышц.
- Эндоскопическая декомпрессия – высокотехнологичная операция, требующая применения специального оборудования, которое вводят в мягкие ткани через точечные проколы. Все необходимые процедуры осуществляются с помощью специальных манипуляторов под видеоконтролем. Преимуществом метода является меньшая травматичность и кровопотеря.
- Медиальная эпикондилэктомия – хирургическое вмешательство, подразумевающее удаление части медиального надмыщелка плечевой кости. Это обеспечивает расширение кубитального канала, что в сочетании с его рассечением позволяет избежать компрессии нерва при сгибании руки.
Операции могут выполняться под плексусной анестезией или внутривенном наркозе.
По возможности преимущество отдают простой или эндоскопической декомпрессии. Но при наличии костной аномалии эти хирургические вмешательства неэффективны. В таких случаях пациентам рекомендуется медиальная эпикондилэктомия и/или декомпрессия с подкожной или подмышечной транспозицией.
После операции, особенно транспозиционной, зачастую локоть фиксируют гипсовой повязкой или лангетой на 10—25 дней. После этого пациентам назначается ЛФК с постепенным увеличением нагрузки. Ограничения подвижности и физических нагрузок, как правило, накладываются на 4—6 недель.
Функции конечности восстанавливаются при выборе любого метода хирургического лечения. Это происходит постепенно, что обусловлено особенностями восстановления нервных структур. Поэтому окончательный результат можно оценить через несколько месяцев. Но выраженность эффекта во многом зависит от длительности предшествующей компрессии и исходного состояния локтевого нерва. Полный успех лечения наблюдается в 60—80%, а рецидивы наблюдаются в 25—33% случаев. Но эффективность операции многократно превосходит результативность любой консервативной терапии, а потому очень часто она является единственным способом восстановления нормальной функции верхних конечностей.
Таким образом, синдром кубитального канала представляет собой распространенный вид невропатии, который при отсутствии лечения способен существенно снижать качество жизни больного и даже приводить к потере трудоспособности. При обращении за медицинской помощью на ранних стадиях развития ущемление локтевого нерва может быть устранено консервативным путем, но при развитии стойких неврологических расстройств и тем более атрофии мышц лечение может быть только хирургическим. При этом в запущенных случаях в локтевом нерве могут произойти необратимые изменения, а потому вероятность восстановления функции кисти и пальцев в таких случаях резко снижается. А потому стоит обращаться к неврологу как можно раньше при возникновении симптомов синдрома кубитального канала.
Читайте также:
- Признаки фрагментирования суставных поверхностей голеностопного сустава
- Паркинсонизм. Признаки паркинсонизма. Клиника паркинсонизма.
- Планирование имплантации зубов. Рекомендации
- Гипотензия при острой сердечной недостаточности. Перегрузка объемом при сердечной недостаточности
- Помрачение сознания. Делирий. Делириозный синдром. Эпидемиология делирия. Симптомы делирия. Симптомы делириозного состояния.
