Признаки фрагментирования суставных поверхностей голеностопного сустава
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Сустав между стопой и голенью выдерживает нагрузки, которые в 7 раз превышают массу тела человека. Остеоартроз голеностопного сустава (деформирующий остеоартроз, артрит, ОГС) делает передвижение болезненным и трудным. Заболевание медленно, но целенаправленно подвергает дистрофическим, воспалительным изменениям не только хрящи, но и все остальные элементы сустава, включая капсулу, оболочку, костную ткань. Кроме того, могут пострадать мышцы и связки. Все это может привести к частичной или полной инвалидности.
Согласно проведенным исследованиям, вероятность загреметь в травмпункт из-за разрывов, растяжений связок или сухожилий при диагнозе ОГС возрастает втрое!
Артрит голеностопа хоть и часто встречается у пожилых людей, может возникать и у молодых пациентов, даже подростков и маленьких детей. Это случается как из-за врожденных особенностей организма или ношения обуви на высоком каблуке, так и из-за чрезмерных силовых нагрузок на суставы или дефицита физической активности. Как же развивается артроз и что с этим делать?
Деформирующий остеоартроз голеностопного сустава: как появляется?
Голеностопный сустав не обладает собственной сосудистой системой, поэтому при метаболических сбоях, которые вызваны старением, усиленными тренировками или другими факторами, нарушается и питание хрящевых тканей. Из-за нехватки «стройматериалов» и важных микроэлементов снижается внутриклеточный метаболизм, хрящ плохо и медленно восстанавливается, его основная структура постепенно меняется.
Хондроитин и глюкозамин синтезируются реже и в маленьких объемах, которых не хватает для поддержки и своевременного восстановления сустава. Отсюда – потеря эластичности, амортизационных свойств и прочности, формирование костных наростов. В дальнейшем, если запустить болезнь и не знать, как лечить остеохондроз голеностопного сустава, хрящ продолжит разрушаться.
На начальных этапах болезни симптомы остеоартроза голеностопного сустава беспокоят редко. Иногда появляется боль, но она проходит так же быстро, как и началась.
Факторы, которые могут спровоцировать ОГС:
Неправильное питание. Организму не хватает белка, жирных кислот и прочих необходимых веществ.
Неудобная обувь. Например, туфли на высоких каблуках.
Наследственность.
Возрастные изменения.
Повышенные спортивные нагрузки. К примеру, бокс или танцы. Также велик риск появления артроза при резком прекращении занятий спортом.
Лишний вес. Излишний вес существенно увеличивает давление на суставы.
Плоскостопие, высокий рост, врожденная дисплазия.
Сопутствующие заболевания, такие как диабет, гемофилия, остеохондральные расстройства или атеросклероз сосудов. Может возникать вследствие проблем с гормонами или щитовидкой. Особенно в зоне риска женщины в период климакса.
Малоподвижность. Дефицит ежедневной физической активности ослабляет мышцы, из-за чего ощутимо возрастает нагрузка на суставы.
Что еще потенциально влияет на развитие остеоартроза голеностопного сустава?
Переохлаждение ног. Например, мерзнут ноги из-за того, что обувь не соответствует сезону.
Ношение тяжестей. Особо часто артроз диагностируется у грузчиков.
Травмы в области голеностопа. Любые вывихи и переломы могут обусловить трещины в хрящевой ткани. Если не заметить микротравму и не вылечить вовремя, серьезных последствий и диагнозов не избежать.
Помимо этого, предпосылками послужат разная длина ног (из-за смещения нагрузки), поражение внутренних органов, деформация пальцев ног. Работа, которая предусматривает, что человек будет долго стоять в течение всего рабочего дня, тоже нередко становится отягчающим фактором наряду с ожирением.
Симптомы остеоартроза голеностопного сустава
Главная проблема выявления симптомов и лечения остеоартроза голеностопного сустава в том, что заболевание почти не проявляет себя на начальных этапах. По статистике люди склонны игнорировать боль после или во время физических нагрузок, которая стихает и исчезает в состоянии покоя.
При остеоартрозе голеностопного сустава пациентов тревожат:
Ноющая боль. В частности, утренняя, которая пропадает через 2-3 часа.
Скованность движений. Неприятно, больно, трудно вращать стопой, делать круговые движения.
Отечность в зоне голени и нижней части лодыжки.
Глухой хруст или щелчки.
Людям, которым диагностировали деформирующий остеоартроз голеностопного сустава, тяжело подниматься на лестнице и даже ходить. Отсутствие терапии через несколько месяцев или лет (в зависимости от индивидуальной клинической картины) приводит к потере трудоспособности.
2 степени остеоартроз голеностопного сустава, которые еще можно вылечить медикаментозно:
1 степень остеоартроза голеностопного сустава. На рентгене трудно распознать артроз. Иногда протекает почти бессимптомно – пациенты отмечают только локальные редкие боли при больших нагрузках, быструю утомляемость. После отдыха спазмы мгновенно исчезают. И хотя внешне изменений вообще нет, внутри хрящ разрушается, а синовиальной жидкости для смазки уже не хватает. Поставка питательных веществ в очаги воспаления затрудняется, что провоцирует последующее разрушение, трение костей друг о друга.
2 степень остеоартроза голеностопного сустава. Боль становится ярче, присутствует продолжительное время даже в состоянии покоя, отдыха. Температура в зоне лодыжки повышается (на ощупь горячая), при прощупывании появляются жалобы на боль, можно заметить небольшую отечность. Рентгенография четко показывается наличие остеоартроза. Этой стадии свойственны хромота, колющие боли и громкий хруст, усиление боли по пробуждению.
Если 1 степень остеоартроза голеностопного сустава поддается относительно быстрому лечению и купированию сопровождающих симптомов без хирургического вмешательства, то на третьей стадии операции вряд ли получится избежать. 3 степень характеризуется выраженным визуальным искривлением, деформацией сустава, смещением костей, очень сильными болевыми ощущениями при попытке принять вертикальное положение, боль отдается выше, распространяется на икру, колено и всю ногу, не проходит даже ночью. На 4 фазе наблюдается полное разрушение сустава и обширные костные наросты.
Внимание! Без необходимого лечения деформирующий остеоартроз голеностопного сустава будет прогрессировать, приводить к нарушению осанки и походки. Особенно быстро это случается в преклонном возрасте, когда мышцы и организма в целом очень ослаблены, а нормализовать обменные процессы довольно трудно.
Диагностика артроза голеностопного сустава
С целью диагностики и назначения терапии обращаются к ревматологу, ортопеду-травматологу или специалисту артрологу. Доктор проводит опрос, пальпирует пораженную область, отправляет на рентген, МРТ, КТ и/или сдачу лабораторных тестов.
Лечение остеоартроза голеностопного сустава
Тактика лечения остеоартроза голеностопного сустава будет отличаться в зависимости от особенностей пациента и стадии заболевания. Например, людям с избыточным весом показана диета, которая предполагает сброс лишней массы. Если ожирения нет, нужно просто придерживаться правил правильного питания, добавить в рацион больше источников белка, серы и селена, витаминов.
Основные задачи – купировать боль, вернуть функциональную способность стопы, урегулировать обменные процессы, убрать воспаление.
В целом терапия строится на:
Приеме препаратов. Медикаментозное лечение деформирующего остеоартроза голеностопного сустава подразумевает курс нестероидных противовоспалительных средств (НВПС), витаминов, болеутоляющих для снятия болевого синдрома, хондропротекторов.
Лечебной физкультуре. Минимум тяжелых нагрузок. Назначается комплекс безопасных упражнений, которые укрепляют мышечный каркас, но не перегружают голеностоп и другие суставы. ЛФК нужно заниматься ежедневно. Время занятий составляет 15-30 минут. Разрешают заниматься гимнастикой в воде.
Подборе специальной ортопедической обуви хорошей для фиксации голеностопа.
Лечебном массаже, который расслабляет спазмированную мускулатуру, улучшает обменные процессы в мягких тканях вокруг сустава.
Физиотерапии. Рекомендуется оказывать на сустав воздействие ультразвуком, магнитными полями, лечебной грязью, электрическим током, а также ультрафиолетовым, инфракрасным излучением. Это все активизирует жизненные силы организма, помогает устранить отечность, уменьшить болевой синдром и улучшить проникновение медикаментов в пораженную область.
Комплексный подход ускоряет процесс заживления и улучшает самочувствие. Сами по себе такие вспомогательные методы, как ЛФК, массаж, физиотерапевтические процедуры, анальгетики направлены на облегчение состояния, поверхностного устранения симптомов, но не на регенерацию самого хряща. В самых запущенных случаях, когда терапия не дает результатов, требуется операция. Например, хирургическое удаление остеофитов (наростов) или поврежденного хряща, его замена искусственными материалами (металлическими или керамическими имплантатами).
Как лечить остеоартроз голеностопного сустава с помощью хондропротекторов?
Основную роль в лечении остеоартроза голеностопного сустава играют хондропротекторы, группа препаратов, основной состав которых представлен глюкозамином и хондроитином. Именно глюкозамин и хондроитин сульфат, а не болеутоляющие или НВПС, работают на возобновление и укрепление хрящевой ткани. Недостаток этих естественных строительных материалов и запускает разрушение сустава, что заканчивается артрозом. Артракам – один из эффективных хондропротекторов отечественного производства, который:
Постепенно уменьшает и затем вовсе устраняет потребность в анальгетиках.
Восстанавливает хрящевую ткань.
Увеличивает синтез синовиальной жидкости, которая препятствует трению костей.
Повышает износостойкость суставов.
Глюкозамин принимает участие в укреплении хряща, предупреждает активизацию воспалительных процессов, хондроитин тормозит разрушение, восстанавливает обмен веществ. Они оба возвращают подвижность и гибкость голеностопному суставу. Действуют не сразу, только после накапливания в организме. Артракам рекомендован для профилактики людям с избыточным весом, спортсменам и пожилым.
Артроз – опасное заболевание, которое может предшествовать инвалидности. Лишь своевременная забота об организме и прием хондропротекторов позволяют сохранить голеностопные суставы здоровыми и сильными!
Признаки фрагментирования суставных поверхностей голеностопного сустава
Рентгенограмма, КТ при переломе лодыжки
а) Определение:
• Переломы дистальных отделов большеберцовой и малоберцовой костей делятся на:
о Переломы дистального метаэпифиза: обусловлены действием осевой нагрузки:
- Вторично могут повреждаться лодыжки
о Переломы лодыжек: обусловлены сдвигающим или вращающим усилием
• Перелом Мезоннева: перелом проксимальной части малоберцовой кости при пронационной травме голеностопного сустава:
о Обусловлен повреждением межберцового синдесмоза и межкостной мембраны
• Перелом Потта или Дюпюитрена (устаревший термин): перелом дистального отдела малоберцовой кости выше синдесмоза
• Перелом Фолькмана (Ирла): перелом латерального края «задней лодыжки» (заднего отдела большеберцовой кости):
о Представляет собой отрывной перелом области прикрепления задней нижней межберцовой связки (ЗНМС)
• Перелом Тилло-Шапута: перелом латерального края передней части большеберцовой кости:
о Соответствует отрывному перелому области прикрепления передней нижней межберцовой связки (ПНМС)
б) Визуализация:
1. Рентгенография при переломе лодыжки:
• Точность исследования голеностопного сустава в 3-х проекциях (включая проекцию суставной щели) выше, чем в 2-х
• Боковая проекция используется недостаточно часто:
о В этой проекции лучше всего визуализируются переломы «задней лодыжки», однако достоверность определения размеров и положения отломков выше при КТ
о Во многих случаях позволяет выявить перелом типа В по Веберу
о Некоторые переломы латеральной и «задней» лодыжек выявляются только в боковой проекции
• Исследование с нагрузкой:
о Выявить повреждение синдесмоза можно при исследовании с наружной ротацией стопы, но выполнить его в остром периоде травмы достаточно трудно
о Было показано, что исследование с использованием собственного веса характеризуется сравнимой точностью:
- Пациент лежит на боку на стороне поврежденной конечности
- Под ногу подкладывается блок, который заканчивается выше голеностопного сустава
- На рентгенограмме следует искать смещение отломков или расширение суставной щели
• Рентгенографические признаки разрыва дельтовидной связки:
о Ширина медиального свободного пространства превышает 4 мм:
- Значения 4-6 мм являются пограничными
о Латеральное смещение купола таранной кости
• Признаки разрыва межберцового синдесмоза:
о Величина перекрытия большеберцовой и малоберцовой костей о Смещение малоберцовой кости из малоберцовой вырезки большеберцовой кости
• Травма Мезоннева:
о Перелом проксимальной части малоберцовой кости вследствие пронационной травмы голеностопного сустава при повреждении межберцового синдесмоза
о Может выявляться изолированный перелом медиальной или «задней» лодыжек при отсутствии повреждения латеральной
о Может наблюдаться расширение синдесмоза без перелома
(Слева) При рентгенографии голеностопного сустава в передне-задней проекции определяется горизонтальный перелом латеральной лодыжки, медиальная лодыжка не изменена. Это повреждение соответствует перелому типу А по Веберу и супинационно-аддукционному перелому I стадии. Латеральнее уровня перелома выявляется выраженный отек мягких тканей.
(Справа) При рентгенографии голеностопного сустава в передне-задней проекции определяется перелом типа А по Веберу: линия перелома малоберцовой кости, расположенная ниже уровня нижней суставной поверхности большеберцовой кости, сочетается с косой линией перелома медиальной лодыжки ЕЯ. По классификации Лауге-Хансена это супинационно-аддукционный перелом II. (Слева) Рентгенограмма, выполненная в проекции суставной щели голеностопною сустава. Определяется перелом типа В по Веберу с минимальным смещением. Отнести данный перелом к типу В можно по уровню обрыва кортикального слоя в медиальном крае малоберцовой кости. В этой области к ней прикрепляются связки синдесмоза. В латеральном крае малоберцовой кости линия перелома всегда располагается проксимальнее нижней суставной поверхности большеберцовой кости.
(Справа) При рентгенографии голеностопного сустава в передне-задней проекции визуализируется перелом типа В по Веберу. Поскольку смещение отломков отсутствует, линии переломов медиальной и латеральной лодыжек различить трудно. (Слева) Этот же пациент. На рентгенограмме, выполненной в проекции суставной щели голеностопного сустава, линии переломов обеих лодыжек видны лучше. Кроме того, выявляется небольшой костный фрагмент, возникший в результате перелома Фолькмана. Данный перелом по классификации Лауге-Хансена можно отнести к типу CP III стадии.
(Справа) У этого же пациента при рентгенографии голеностопного сустава в боковой проекции хорошо различим перелом типа В по Веберу. В этой проекции линия перелома видна сбоку, что позволяет выявлять перелом даже при отсутствии смещения отломков и оценивать консолидацию при динамическом наблюдении. Однако в боковой проекции достаточно трудно обнаружить перелом медиальной лодыжки.
2. КТ при переломе лодыжки:
• Используется редко:
о Позволяет подтвердить наличие перелома, плохо визуализирующегося при рентгенографии
о Позволяет оценить эффективность репозиции
3. Рекомендации по визуализации:
• Лучший метод визуализации:
о Рентгенография
в) Дифференциальная диагностика перелома лодыжки:
1. Перелом дистального метаэпифиза большеберцовой кости:
• Воздействие избыточной осевой нагрузки
• Линия перелома достигает нижней суставной поверхности большеберцовой кости:
о Как правило, определяются вдавление и фрагментация суставной поверхности
• Нижняя суставная поверхность большеберцовой кости повреждается и при переломах «задней лодыжки»:
о Однако в этом случае визуализируется короткая линия перелома, пересекающая в косом направлении лишь задний отдел нижней суставной поверхности
• При переломе медиальной лодыжки линия перелома может достигать медиального отдела нижней суставной поверхности
2. Вывих голеностопного сустава:
• Смещение таранной кости относительно большеберцовой
• Для подтверждения наличия вывиха не обязательно видеть полное смещение суставных поверхностей
• Как правило, сочетается с переломами лодыжек
3. Повреждение связок голеностопного сустава:
• Повреждение латерального коллатерального комплекса связок [передней таранно-малоберцовой связки (ПТМС), пяточно-малоберцовой связки (ПМС), задней таранно-малоберцовой связки]
• Часто выявляется отрывной перелом области прикрепления ПМС
4. Стресс-перелом лодыжки:
• Чаще возникает в латеральной лодыжке, реже-в медиальной
• Изолированный неполный перелом
5. Перелом Салтера-Харриса:
• Повреждение зоны роста при переломе до достижения скелетной зрелости
6. Перелом латерального отростка таранной кости:
• Проявляется болями в латеральном отделе голеностопного сустава при внутренней ротации стопы
7. Перелом шиловидного отростка пятой плюсневой кости:
• Помимо голеностопного сустава, следует оценивать состояние и плюсневых костей
8. Фрагментирование суставной поверхности голеностопного сустава:
• Часто изменения при рентгенографии едва различимы
9. Добавочные кости голеностопного сустава и стопы:
• Подмалоберцовая кость
• Добавочный центр оссификации медиальной лодыжки
(Слева) При рентгенографии голеностопного сустава в передне-задней проекции определяются спиральный перелом малоберцовой кости с минимальным смещением и поперечный перелом медиальной лодыжки с выраженным латеральным смещением. Поскольку при осуществлении репозиции возникли трудности, была выполнена КТ.
(Справа) У этого же пациента при КТ в коронарной плоскости в синдесмозе визуализируется костный фрагмента, который препятствовал выполнению репозиции. Также выявляется перелом медиальной лодыжки. (Слева) При рентгенографии голеностопного сустава в передне-задней проекции определяется спиральный перелом типа С по Веберу. Пронационная травма в данном случае привела еще и к разрыву дельтовидной связки, о чем можно судить по расширению медиального свободного пространства.
(Справа) У этого же пациента при рентгенографии голеностопного сустава в боковой проекции визуализируется перелом «задней лодыжки», проявляющийся образованием «ступеньки» в области кортикального слоя суставной поверхности. Также на фоне тени большеберцовой кости выявляется перелом малоберцовой кости. (Слева) На рентгенограмме, выполненной в проекции суставной щели голеностопного сустава, определяются перелом малоберцовой кости типа С по Веберу (пронационно-абдукционный по Лауге-Хансену), косой перелом медиальной лодыжки и перелом угла большеберцовой кости, свидетельствующий об отрывном переломе области прикрепления связки синдесмоза.
(Справа) У этого же пациента при КТ в аксиальной плоскости визуализируется фрагмент угла большеберцовой кости, отделившийся в результате отрывного перелома Тилло-Шапута. Следует отметить наличие волдыря, часто встречающегося при переломе лодыжек. Причиной его возникновения является повреждение дермо-эпидермального соединения, вследствие чего он напоминает волдырь при ожогах второй степени.
г) Патология:
1. Общая характеристика:
• Сопутствующие патологические изменения:
о Повреждение связок голеностопного сустава
о Отрывной перелом области прикрепления удерживателя сухожилий малоберцовых мышц или сгибателей
2. Классификация перелома лодыжки:
• Основные классификации: по Лауге-Хансену и Веберу
• Классификация Лауге-Хансена:
о За основу взят механизм травмы
о Для описания каждого типа перелома применяют два параметра
- 1-й характеризует усилие, направленное на таранную кость
- 2-й характеризует положение стопы во время травмы
о Четыре основных типа переломов:
- Супинационно-аддукционный (СА):
Стадия I: поперечный перелом малоберцовой кости ниже уровня нижней суставной поверхности большеберцовой кости (тип А по Веберу) или разрыв латерального коллатерального комплекса связок
Стадия II: стадия I + вертикальный/косой перелом медиальной лодыжки
Также может выявляться импрессионный перелом медиального отдела нижней суставной поверхности большеберцовой кости
- Супинационно-ротационный (СР): наиболее частый тип травмы:
Стадия I: разрыв ПНМС
Стадия II: стадия I + спиральный перелом малоберцовой кости на уровне нижней суставной поверхности большеберцовой кости (тип В по Веберу) или несколько выше этого уровня (тип С по Веберу)
Стадия III: стадии I-II + разрыв ЗНМС или перелом «задней лодыжки»
Стадия IV: стадии I-III + перелом медиальной лодыжки или разрыв глубокого слоя дельтовидной связки
- Пронационно-абдукционный (ПА):
Стадия I: перелом медиальной лодыжки или разрыв дельтовидной связки
Стадия II: стадия I + разрыв ПНМС и ЗНМС или отрывной перелом области их прикрепления к большеберцовой кости (отсутствуют патологические изменения синдесмоза выше уровня нижней суставной поверхности большеберцовой кости)
Стадия III: стадии I-II + перелом дистального отдела малоберцовой кости выше уровня нижней суставной поверхности (тип В по Веберу)
- Пронационно-ротационный (ПР):
Стадия I: перелом медиальной лодыжки или разрыв дельтовидной связки
Стадия II: стадия I + разрыв ПНМС
Стадия III: стадии I-II + косой перелом дистального отдела большеберцовой кости выше уровня нижней суставной поверхности большеберцовой кости
Стадия IV: стадии I-II + разрыв ЗНМС или отрыв «задней лодыжки»
• Классификация Вебера (правильнее АО-Дениса-Вебера):
о За основу взята локализация повреждения кортикального слоя медиального края малоберцовой кости при ее переломе
о Тип А: перелом малоберцовой кости ниже уровня нижней суставной поверхности большеберцовой кости:
- Линия перелома идет горизонтально
- Соответствует типу СА по классификации Лауге-Хансена
- Перелом является нестабильным только при сочетании с переломом медиальной лодыжки
о Тип В: перелом малоберцовой кости на уровне нижней суставной поверхности большеберцовой кости (обычно линия перелома распространяется и выше):
- Наиболее часто встречающийся тип перелома
- Линия перелома идет по спирали
- Соответствует типу СР по классификации Лауге-Хансена (в редких случаях - ПР)
о Тип С: перелом малоберцовой кости выше уровня нижней суставной поверхности большеберцовой кости:
- Часто, но не всегда сочетается с повреждением синдесмоза
- Данный перелом может возникать также в результате прямого удара или представлять собой стресс-перелом
- Некоторые авторы делят тип С по Веберу на подтипы С1 и С2:
С1 соответствует типу ПА при переломе чуть выше уровня суставной щели
При С2 линия перелома расположена выше; соответствует типу ПР
3. Краткие анатомические сведения:
• Голеностопный сустав: типичный блоковидный сустав (соединение по типу «шип-паз»)
• Медиальная лодыжка:
о Медиальная часть дистального отдела большеберцовой кости
• Латеральная лодыжка:
о Дистальный отдел малоберцовой кости, верхняя граница которого расположена на уровне нижней суставной поверхности большеберцовой кости
о Спереди прикрепляются:
- ПНМС, ПТМС, ПМС
о Сзади прикрепляются:
- ЗНМС, ЗТМС, межлодыжковая связка
• «Задняя лодыжка»:
о Отграничена менее отчетливо по сравнению с латеральной и медиальной лодыжками
о Задний край дистального отдела большеберцовой кости
о Место прикрепления ЗНМС
(Слева) При рентгенографии голеностопного сустава в передне-задней проекции определяются поперечный перелом медиальной лодыжки и наклон таранной кости. В латеральных отделах наблюдается отек мягких тканей, однако перелом не выявляется. Такая картина позволяет заподозрить травму Мезоннева без перелома дистального отдела малоберцовой кости.
(Справа) У этого же пациента при рентгенографии голени в передне-задней проекции визуализируются переломы медиальной лодыжки в и проксимального отдела малоберцовой кости, соответствующие травме Мезоннева. На уровне перелома малоберцовой кости выявляется разрыв синдесмоза. Голеностопный сустав в таком случае нестабилен. (Слева) При рентгенографии голеностопного сустава в передне-задней проекции с наружной ротацией определяется перелом малоберцовой кости типа В по Веберу. Расширение медиального свободного пространства свидетельствует о разрыве дельтовидной связки. В норме ее ширина составляет 6 мм достоверно соответствует разрыву дельтовидной связки.
(Справа) На рентгенограмме, выполненной в проекции суставной щели голеностопного сустава, визуализируется состояние после остеосинтеза. Синдесмоз фиксирован двумя винтами, отломки медиальной лодыжки - пластиной и межфрагментными винтами, отломки латеральной лодыжки-пластиной, винтами и межфрагментными винтами. (Слева) При рентгенографии голеностопного сустава в передне-задней проекции в структуре большеберцовой и малоберцовой костей определяется канал, в котором проходит рентгенонегативная нить, удерживаемая кортикальными фиксаторами-пуговицами. Нить внедрена с целью стабилизации синдесмоза после травмы.
(Справа) На рентгенограмме, выполненной в проекции суставной щели голеностопного сустава, между большеберцовой и малоберцовой костями визуализируются гетеротопические оссификаты, которые образовались после перелома лодыжек. Такие изменения встречаются достаточно часто и свидетельствуют о повреждении синдесмоза. Как правило, клинические проявления отсутствуют.
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Невозможность опираться на травмированную конечность, местная болезненность над поврежденной лодыжкой
• Оттавские правила облегчают прогнозирование риска возникновения перелома при травме голеностопного сустава:
о При наличии как минимум одного признака из нижеперечисленных требуется выполнить рентгенографию:
- Ограниченный болезненный участок над задним краем латеральной или медиальной лодыжки, расположенный на расстоянии - Ограниченный болезненный участок над ладьевидной костью или основанием пятой плюсневой кости
- Невозможность опираться на поврежденную конечность
2. Лечение:
• Закрытая репозиция либо ОРИФ в зависимости от типа перелома и выраженности деформации
• Восстановление длины малоберцовой кости и расположения латеральной лодыжки являются ключевым при выполнении ОРИФ
• Как правило, синдесмозные винты мигрируют, и чтобы предотвратить их поломку, винты часто приходится удалять
• Чтобы избежать нестабильности голеностопного сустава при большой площади повреждения суставной поверхности (>20-25%) в результате перелома «задней лодыжки», отломки фиксируют
• Методика укрепления синдесмоза гибкой рентгенонегативной нитью, удерживаемой кортикальным фиксатором-пуговицей
о Позволяет сохранить некоторый объем движения в синдесмозе
3. Частые осложнения:
• Нестабильность голеностопного сустава и вторичный остеоартроз
• Синостоз большеберцовой и малоберцовой костей:
о Повреждение синдесмоза → образование костного мостика
е) Диагностическая памятка:
1. Советы по интерпретации изображений:
• Изолированный перелом медиальной или «задней» лодыжки указывает на повреждение синдесмоза и нестабильность голеностопного сустава:
о ± перелом Мезоннева
2. Советы по отчетности:
• За стандарт принята классификация Вебера
ж) Список использованной литературы:
1. Gardner MJ et al: Technical considerations in the treatment of syndesmotic injuries associated with ankle fractures. J Am Acad Orthop Surg. 23(8):510-8, 2015
2. Mulligan ME: Ankleandfoottrauma.SeminMusculoskeletRadiol.;4(2):241-53, 2000
Рентгенограмма, КТ, МРТ при фрагментировании суставных поверхностей голеностопного сустава
а) Определения:
• Фрагментирование суставных поверхностей голеностопного сустава: повреждение суставного хряща и субхондральной части кости на небольшом протяжении:
о Костно-хрящевой фрагмент таранной кости
• Обычно термин используется для описания острой фазы
• Остеохондрит (остеохондроз) рассекающий: хроническая фаза
1. Общая характеристика:
• Локализация:
о Как правило, повреждается заднемедиальный или переднелатеральный край купола таранной кости
о Также может наблюдаться травма нижней суставной поверхности большеберцовой кости:
- Часто дефект располагается возле дефекта купола таранной кости
о Преимущественно повреждается вертикально ориентированный медиальный или латеральный край таранной кости
• Размер:
о Обычно • Морфологические особенности:
о Латеральный костно-хрящевой фрагмент таранной кости: отрыв небольшой части суставного хряща/кости
о Медиальный костно-хрящевой дефект таранной кости: округлое углубление, обусловленное вдавлением большеберцовой кости
(Слева) При рентгенографии голеностопного сустава, выполненной в проекции суставной щели, определяется типичная картина дефекта медиальной суставной поверхности купола таранной кости: чашеобразный участок просветления со склеротическим ободком. В этой проекции изменения субхондральной пластинки не выявляются.
(Справа) У этого же пациента при рентгенографии голеностопного сустава в боковой проекции видно, что дефект суставной поверхности располагается позади верхушки купола таранной кости. Такая локализация является наиболее частой для медиального дефекта. На фоне участка просветления визуализируется некоторое уплощение субхондральной пластинки. При артроскопии в области дефекта были выявлены кистозные изменения. (Слева) При рентгенографии голеностопного сустава в передне-задней проекции определяется типичный для латеральною дефекта суставной поверхности серповидный участок просветления со склеротическим ободком реактивных изменений кости. Медиальнее дефекта субхондральная пластинка сохранена га, однако на уровне дефекта исчезает, что указывает на разрушение кортикальною слоя.
(Справа) У этого же пациента при МР-артрографии в коронарной плоскости на Т1ВИ в режиме FS визуализируются вдавление кортикального слоя и неровный контур суставною хряща. Следует отметить заполнение контрастным препаратом полости подтаранного сустава, что является вариантом нормы, выявляемым у 15% пациентов. (Слева) У этою же пациента при МР-артрографии в сагиттальной плоскости на Т1ВИ в режиме FS под фрагментом суставного хряща га определяется контрастный препарат, что указывает на нестабильность фрагмента. Часто хрящевые фрагменты видно лучше в сагиттальной плоскости, особенно если они располагаются в части купола таранной кости, изгибающейся кзади.
(Справа) У этого же пациента при артроскопии визуализируется манипулятор, которым приподнимается нестабильный хрящевой фрагмент. Позади выявляется участок кости, над которым нестабильный хрящевой фрагмент уже убран.
2. Рентгенография при фрагментировании суставных поверхностей голеностопного сустава:
• Повреждение субхондральной части кости может проявляться по-разному:
о Склерозированная серповидная линия перелома:
- Проходит в субхондральном отделе от одного до другого края кости
о Ограниченный дефект субхондральной части кости
о Вогнутость суставной поверхности
• Чашеобразный субхондральный участок просветления:
о Четкий контур, склеротический ободок
• Внутрисуставной костный фрагмент ± видимый внутрисуставной дефект материнской кости
• При рентгенографии повреждение суставной поверхности 1 стадии по Берндту и Харти не визуализируется
3. Артрография при фрагментировании суставных поверхностей голеностопного сустава:
• Для лучшей визуализации повреждения КТ и МРТ обычно дополняют артрографией:
о МРТ обладает большей чувствительностью при обнаружении изменений костного мозга
• Дефект суставного хряща:
о Контрастный препарат заполняет углубление в области дефекта суставного хряща:
- В острой фазе видны четкие края дефекта
- В хронической фазе определяются округлые края
о Ограничение: в хронической фазе дефект может исчезать:
- Заполняется фиброзно-хрящевой тканью
- Во время операции/артроскопии рубец можно отличить по мягкой консистенции
• Нестабильный хрящевой или костно-хрящевой фрагмент:
о Контрастный препарат затекает в пространство между фрагментом и материнской костью
• Кистозные изменения костно-хрящевого фрагмента:
о Фиброзно-хрящевая ткань может образовывать «кисту»
о «Киста» часто заполнена фиброзной тканью, а не жидкостью
о Вследствие этого при артрографии наблюдается вариабельное контрастирование кисты
4. КТ при фрагментировании суставных поверхностей голеностопного сустава:
• Аналогичные изменения, что и при рентгенографии, однако видны более четко
• Для выявления повреждений суставной поверхности 1 стадии исследование следует дополнять артрографией
• При КТ-артрографии визуализируются дефект суставного хряща, затек контрастного препарата в костный дефект:
о Суставной хрящ может выглядеть целым, однако обнаруживается киста или склерозированная линия перелома
5. МРТ при фрагментировании суставных поверхностей голеностопного сустава:
• Выявляемые изменения в достаточно высокой степени коррелируют с хирургическими критериями классификации Берндта и Харти (стадии 1-5):
о Существуют некоторые различия, обусловленные длительностью повреждения
• Отек костного мозга может быть выявлен на любой стадии повреждения:
о Распространяется от суставной поверхности радиально
о Гипоинтенсивный сигнал на Т1 ВИ, гиперинтенсивный сигнал на Т2 ВИ, в режиме STIR
о Выраженность отека со временем уменьшается, и в хронической фазе он может исчезнуть
• В хронической фазе может наблюдаться репарация суставного хряща в области дефекта:
о Однако при артроскопии в области дефекта будет выявляться патологический суставной хрящ
о Даже если суставной хрящ при МРТ будет выглядеть целым, диагноз можно поставить по наличию изменений костной ткани
• Стадия 1:
о Снижение интенсивности сигнала на Т2 от суставного хряща или наличие в хряще дефекта
• Стадия 2:
о Серповидная линия перелома проходит в субхондральном отделе от одного до другого края кости
о ± снижение интенсивности сигнала на Т2 от суставного хряща
о ± ограниченный дефект суставного хряща
о ± отек костного мозга
• Стадия 3:
о Признаки второй стадии + наличие жидкости или контрастного препарата между костно-хрящевым фрагментом и материнской костью
• Стадия 4:
о Вогнутый дефект суставной поверхности
о ± свободный фрагмент в полости сустава
• Стадия 5:
о «Киста» с четким контуром:
- Гипоинтенсивный сигнал на Т1 ВИ, гиперинтенсивный сигнал на Т2ВИ
- Часто наблюдается контрастное усиление «кисты», поскольку она заполнена фиброзной тканью
- Вокруг может определяться различной выраженности отек костного мозга
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о Наиболее точным методом является МР-артрография
• Рекомендации по выбору протокола:
о Вследствие малой толщины суставного хряща, исследование следует проводить с наибольшим разрешением:
- Толщина срезов 3,0-3,5 мм, большой размер матрицы, небольшой размер поля зрения
о Патологические изменения могут выявляться только в одной плоскости
о Лучше всего изучать суставной хрящ на ППВИ в режиме FS
о При МР-артрографии следует получать Т1 ВИ в трех плоскостях и изображения как минимум в одной чувствительной к жидкости последовательности
(Слева) На рисунке показана полость с четким контуром соответствующая кистозной дегенерации костно-хрящевого дефекта суставной поверхности медиального отдела купола таранной кости. При наличии кистозных изменений вероятность репарации коано-хрящевого дефекта без проведения хирургической санации низка.
(Справа) При КТ-артрографии в сагиттальной плоскости в коаном режиме визуализируется кистозная дегенерация костно-хрящевого дефекта. Полость в кости имеет четкий контур. Субхондральная пластинка вдавлена, однако суставной хрящ почти не изменен, поскольку исследование проведено в хронической фазе повреждения. При артроскопии выявлены мягкий баллотирующий хрящ и крупная полость. (Слева) При МРТ с контрастным усилением в коронарной плоскости на Т1ВИ в режиме FS определяется диффузное контрастирование «кистозного» коано-хрящевого дефекта купола таранной кости. Такие дефекты часто заполняются фиброзной тканью, характеризующейся контрастированием.
(Справа) У этого же пациента при МРТ в сагиттальной плоскоаи в режиме STIR визуализируется многокамерная структура «кистозного» костно-хрящевого дефекта. Следует отметить наличие вдавления субхондральной пластинки при относительно нормальном суставном хряще. (Слева) При МРТ в коронарной плоскости на Т2 ВИ в режиме FS определяется отек костного мозга, подчеркивающий некоторое вдавление латерального угла купола таранной кости. Суставной хрящ выглядит равномерным, однако при артроскопии была выявлена хондромаляция.
(Справа) При МРТ в коронарной плоскости на Т2ВИ в режиме FS визуализируется частичное смещение костно-хрящевого фрагмента. При артроскопии было подтверждено наличие нестабильного in situ фрагмента и кистозных изменений в подлежащей кости. Отек костного мозга на уровне заднего отдела подтаранного сустава и в медиальной лодыжке может соответствовать повреждению заднего отдела стопы или воздействию на него повышенной нагрузки.
в) Дифференциальная диагностика фрагментирования суставных поверхностей голеностопного сустава:
1. Субхондральные кисты при артрите:
• Чаще имеют округлую, а не чашеобразную форму
• Могут образовываться при остеоартрозе и артрите
• Остеоартроз: наличие остеофитов, протяженное неравномерное истончение суставного хряща
• Артрит: эрозивные изменения, равномерное истончение суставного хряща
• Отек костного мозга дифференциальным признаком служить не может
2. Эрозивные изменения при артрите:
• Как правило, контуры менее четкие
• Первоначально эрозии возникают в области, не покрытой суставным хрящом
• Обычно наблюдается диффузное равномерное истончение суставного хряща
3. Остеонекроз таранной кости:
• Субхондрально выявляется склерозированная извитая линия
• Суставной хрящ повреждается только в поздней стадии, когда происходит коллабирование субхондральной части кости
4. Перелом тела таранной кости:
• Линия перелома проходит от верхней до нижней поверхности таранной кости
5. Фрагментирование суставных поверхностей прочих суставов стопы:
• Схожие клинические симптомы могут выявляться при повреждении суставных поверхностей подтаранного, таранно-ладьевидного и пяточно-кубовидного суставов
• Травмируются реже, чем голеностопный сустав
(Слева) При КТ-артрографии в сагиттальной плоскости в костном режиме определяется дефект суставного хряща с ровным изогнутым контуром, ТИПИЧНЫМ для хронической фазы повреждения. В острой фазе дефект, как правило, имеет более четкий контур.
(Справа) При КТ-артрографии в коронарной плоскости визуализируется костно-хрящевой дефект купола таранной коаи. Напротив него выявляется «целующийся» дефект большеберцовой кости. Кроме того, у пациента наблюдается нарушение срастания подтаранного сустава. (Слева) Пациент, предъявляющий жалобы на хронические боли после перелома обеих лодыжек. При МРТ в коронарной плоскости на ППВИ определяется округлый коано-хрящевой дефект нижней суставной поверхности большеберцовой кости. Следует отметить несрастающийся перелом медиальной лодыжки.
(Справа) У этого же пациента при МРТ в коронарной плоскости на Т2 ВИ в режиме FS визуализируется отек костного мозга в коано-хрящевом фрагменте. Поскольку суставной хрящ большеберцовой кости при МРТ без артрографии увидеть достаточно трудно, дефект хряща может быть недооценен. При артроскопии было выявлено полное отделение суставного хряща. (Слева) При МР-артрографии в сагиттальной плоскоаи на Т1ВИ определяются субхондральный склероз и дефект суставного хряща большеберцовой кости, возникшие в результате воздействия избыточной осевой нагрузки. При артроскопии было подтверждено разрушение суставного хряща на небольшом протяжении. В других отделах сустава признаков остеоартроза выявлено не было.
(Справа) У этого же пациента при МРТ в коронарной плоскоаи на Т2ВИ в режиме FS визуализируется горизонтальная полоса патологическою сигнала, соответавующая компрессии трабекул в результате действия осевой нагрузки.
1. Общая характеристика:
• Этиология:
о Травма возникает при внутренней ротации стопы:
- Всегда сочетается с разрывом передней таранно-малоберцовой связки
- Тонкий хрящевой или костный фрагмент отделяется от латерального края купола таранной кости вследствие трения при сдвиге костей
- На поверхности медиального края купола таранной кости возникает округлое углубление, обусловленное вдавлением большеберцовой кости
- Аналогичные ограниченные изменения могут выявляться в латеральном и медиальном отделах суставных поверхностей голеностопного сустава
о Воздействие избыточной осевой нагрузки:
- Импрессионный перелом купола таранной кости или нижней суставной поверхности большеберцовой кости
• Сопутствующие патологические изменения:
о Как правило, выявляется повреждение латерального коллатерального комплекса связок
о Может наблюдаться при любом переломе костей, образующих голеностопный сустав
2. Классификация фрагментирования суставных поверхностей голеностопного сустава:
• Классификация Берндта и Харти:
о Стадия 1: повреждение суставного хряща, кровоизлияние в субхондральном отделе кости
о Стадия 2: серповидная линия перелома, пересекающая хрящ; фрагмент стабилен или частично отделен
о Стадия 3: отделение костно-хрящевого фрагмента in situ
о Стадия 4: отделение и смещение костно-хрящевого фрагмента
о Стадия 5 (добавлена в классификацию позднее; соответствует стадии 2А): кистозные изменения костно-хрящевого фрагмента
3. Макроскопические и хирургические особенности:
• Ранний период травмы или период частичной репарации: суставной хрящ визуально не изменен, однако характеризуется мягкой консистенцией при давлении артроскопическим манипулятором
• Стабильный фрагмент: дефект визуализируется, однако фрагмент при давлении манипулятором не смещается
• Нестабильный фрагмент: хрящевой или костный фрагмент смещается при давлении манипулятором
1. Проявления:
• Типичные признаки/симптомы:
о Повреждение связок голеностопного сустава с длительным болевым синдромом
о Длительные тупые боли
о Щелчки, блокирование голеностопного сустава:
- Обусловлены наличием свободного фрагмента в полости сустава или разрывом соответствующей связки
2. Течение и прогноз:
• Может наблюдаться спонтанное обратное развитие:
о При МРТ выявляется уменьшение выраженности отека костного мозга
• Могут формироваться хронические боли, свободные фрагменты в полости сустава, остеоартроз
• Многие свободные фрагменты в полости сустава подвергаются резорбции
3. Лечение:
• Хондропластика, удаление поврежденных тканей
• Внедрение костно-хрящевого аллотрансплантата
• Мозаичная пластика
1. Советы по интерпретации изображений:
• В хронической фазе суставной хрящ в области дефекта может подвергаться репарации
• В хронической фазе дефекты суставного хряща в углу купола таранной кости часто выглядят, как кисты
• Следует помнить о возможном наличии костно-хрящевых фрагментов в медиальном и латеральном свободных пространствах; их часто не замечают
2. Рекомендации по отчетности:
• Наиболее важной информацией для хирурга является локализация, размер и стабильность фрагмента, а не соответствие его классификации
ж) Список использованной литературы:
1. Savage-Elliott I et al: Osteochondral lesions of the talus: a current concepts review and evidence-based treatment paradigm. Foot Ankle Spec. 7(5):414-22, 2014
2. Griffith JF et al: High-resolution MR imaging of talar osteochondral lesions with new classification. Skeletal Radiol. 41 (4):387-99, 2012
3. Linklater JM: Imaging of talar dome chondral and osteochondral lesions. Top Magn Reson Imaging. 21(1 ):3-13, 2010
4. Elias I et al: Osteochondral lesions of the talus: change in MRI findings overtime in talar lesions without operative intervention and implications for staging systems. Foot Ankle Int. 27(3): 157-66, 2006
5. Berndt AL et al: Transchondral fractures (osteochondritis dissecans) of the talus. J Bone Joint Surg Am. 86-A(6):1336, 2004
6. Mintz DN et al: Osteochondral lesions of the talus: a new magnetic resonance grading system with arthroscopic correlation. Arthroscopy. 19(4):353-9, 2003
7. Higashiyama I et al: Follow-up study of MRI for osteochondral lesion of the talus. Foot Ankle Int. 21 (2): 127-33, 2000
8. De Smet AA et al: Value of MR imaging in staging osteochondral lesions of the talus (osteochondritis dissecans): results in 14 patients. AJR Am J Roentgenol. 154(3):555-8, 1990
Разрывы и растяжения связок голеностопа

Одной из самых распространенных разновидностей повреждений костно-мышечной системы является травма связок голеностопного сустава (ГС), определяемая пациентами, как «подворачивание стопы». Наиболее часто «подворачивание» происходит во внутреннюю сторону и сопровождается травмированием латеральных голеностопных связок («инверсионное» повреждение). В свою очередь, подворачивание стопы наружу («эверсионное» повреждение), происходит значительно реже и характеризуется травмированием дельтовидной (медиальной) голеностопной связки.
Такого рода повреждения влекут за собой развитие сильной степени отеков, появление болевых ощущений и хромоты. При этом следует отметить, что, в отличие от переломов тех или иных участков голеностопа, травма его связок позволяет хотя бы незначительно нагружать больную конечность, что говорит о высокой вероятности благоприятного исхода лечения. Конечно, в медицинской практике наблюдаются ситуации, когда у пациентов, вследствие сильного подворачивания, нарушается суставная функциональность. Однако, такие случаи крайне редки и, при наличии своевременного и грамотного врачебного воздействия, полностью устраняются.
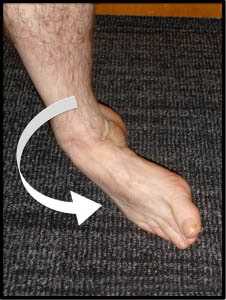
Рис. 1 Наиболее распространенный (инверсионный) тип травмирования связок ГС
Анатомические и функциональные особенности голеностопа
Голеностопный сустав образован сочленением таранной кости с малоберцовой и большеберцовой костями, удерживаемыми посредством межкостной мембраны, а также межберцовыми (задней и передней) связками. При этом, таранная кость, показанная на рисунке 2, размещается в образованной двумя берцовыми костями U-образной «вилке».

Рис. 2 Таранная кость (Т) размещена в U-образной «вилке». Межберцовый дистальный синдесмоз, образованный сочленением малоберцовой (Fib) и большеберцовой (Tib) костей и стабилизирующийся благодаря синдесмозным связкам (отмечены красным цветом), отвечает за нормальное функционирование голеностопа.
В свою очередь, таранная кость, соединяющаяся с пяточной и образующая подтаранный сустав, выполняет функцию шарнира.
За стабилизацию голеностопа, помимо синдесмозных, отвечают латеральные коллатеральные связки, проходящие с наружной стороны.
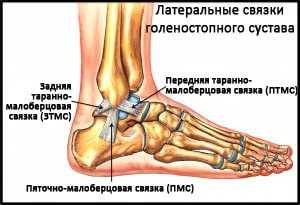
Рис. 3 Латеральные связки голеностопа.
Так называемым медиальным стабилизатором, обеспечивающим нормальное движение костей ГС между собой, является трехпорционная дельтовидная связка. Важно отметить, что, подобно таранно-малоберцовой, данная связка, обычно, страдает от чрезмерного растяжения, и лишь в исключительных случаях подвержена полному разделению.
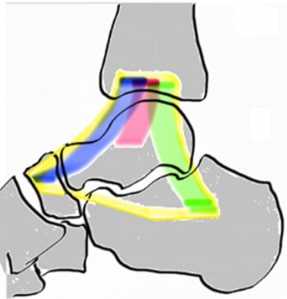
Рис. 4 Дельтовидная связка (обведена желтым) состоит из порций, соединяющих большеберцовую кость с таранной (отмечена красным), ладьевидной (отмечена синим), и пяточной (отмечена зеленым).
Травмирование передней таранно-малоберцовой связки (далее ПТМС), имеющей внешний вид утолщенной капсулы и исключающей, наряду с пяточной малоберцовой связкой (далее ПМС), инверсию ГС, происходит намного чаще, чем травмирование связок других видов. При подворачивании происходит удлинение (растяжение) ПТМС, что, как следствие, ведет к нестабильности голеностопа.
ПМС проходит от пяточной кости к верхней части наружной лодыжки и считается самостоятельной связочной структурой.
Задняя таранно-малоберцовая связка (далее ЗТМС), проходящая от тыльной стороны таранной кости к тыльному краю наружной лодыжки, повреждается крайне редко. Те или иные ее повреждения наблюдаются при существенных вывихах ГС.
Передняя нижняя межберцовая связка (далее ПНМС), отвечающая за стабилизацию U-образной «вилки» берцовых костей, подвергается травмированию в случае ротации зафиксированной на той или иной поверхности стопы. Зачастую, образующийся после заживления данного вида связки рубец, может спровоцировать развитие импинджмента.
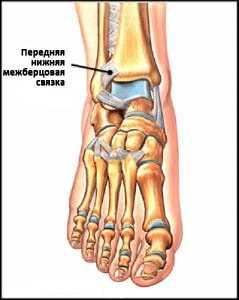
Рис. 5 Анатомия ПНМС
Состоящая из фиброзной ткани межкостная мембрана, как правило повреждается одновременно с межберцовыми связками заднего и переднего типов. Это приводит к расхождению берцовых костей и полной утрате суставом стабильности.
Типы травм голеностопных связок
В травматологии те или иные повреждения голеностопных связок имеют следующего вида классификацию:
- 1 степень: легкое травмирование без удлинения связки и без утраты голеностопом стабильности;
- 2 степень: травма, приводящая к незначительному растяжению и частичному разрыву связки, а также вероятной дестабилизации сустава;
- 3 степень: наблюдается полное разделение связок, сильная боль, отек и, разумеется, утрата суставных функций.
Частота и интенсивность повреждений связок ГС
Как показывает медицинская практика, повреждения связок ГС наблюдается у, порядка, 2,15 пациентов из 1000, обратившихся в травмпункты, больницы и приемные отделения в течение года. Травмы данной категории практически с одинаковой частотой встречаются у лиц женского и мужского пола и, в большей степени, вызваны занятиями спортом.
При диагностировании серьезных повреждений голеностопа важно своевременно и наиболее точно определить травмированный элемент (кость или связку). При этом, достаточно часто травмы ГС имеют комбинированный тип (разрыв/растяжение связки и перелом).
В этом случае, наличие существенных болевых ощущений в передней области пяточной кости, может говорить о наличии перелома на данном участке. Боль, проходящая снаружи голени, как правило говорит о травмировании малоберцовых сухожилий и т.д.
Симптоматика травм связок ГС
Люди с травмированными связками ГС, как правило, сопрягают момент повреждения сустава с подворачиванием стопы наружу (редко), либо внутрь (часто). При этом у пациентов наблюдается отечность, сильные боли, сложности с совершением движений, покраснение кожных покровов, а также иного вида симптоматика.
Однако, если травма не была обнаружена, специалист может диагностировать инфекцию мягких тканей (флегмону).
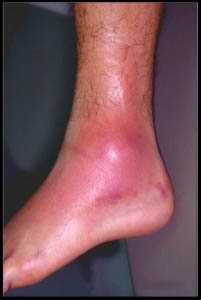
Рис. 6 Травма связок ГС может сопровождаться покраснением кожных покровов и отечностью
В процессе физикального диагностического осмотра, специалистом, с целью выявления болезненной области, указывающей на наличие повреждений именно в этом участке, производится пальпация ладьевидной, пятой плюсневой и передней части пяточной костей.
По устранении болевых ощущений и отечности, становится вполне возможным оценить устойчивость голеностопа. При этом, состояние ПМС диагностируется путем пальпации таранной кости, а состояние ПТМС - путем проведения так называемого теста «выдвижного ящика».
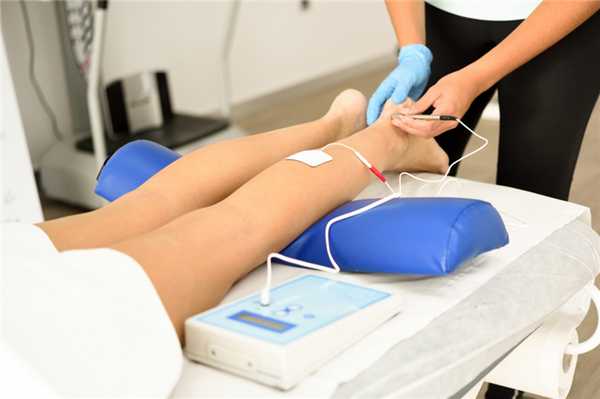
Рис. 7 Тестирование по методу «выдвижного ящика»
Данный тест выполняется, когда пациент находится в сидячем положении, согнув колени и свесив стопы. Специалист захватывает голень и выполняет смещение пятки во внутреннюю часть и вперед. Точкой вращения здесь является дельтовидная связка.
Высокие травмы голеностопных связок
Различного рода травмирования межберцового синдесмоза, находящегося выше уровня голеностопа, носят название высоких травм связок ГС. Данный вид повреждений, хотя и менее распространен, характеризуется сложностью и тяжестью последствий. Причиной высоких травм связок ГС является, к примеру, внезапная смена бега при ротации полностью стоящей на поверхности стопы.
С целью диагностирования межберцового синдесмоза, лечащий специалист использует тест наружной ротации, либо сжимает берцовые кости пациента, что, при наличии травмы будет провоцировать сильные болевые ощущения в исследуемой области.
Особенности диагностирования повреждений голеностопа
В случае, когда пациент с трудом встает на ногу, а в районе лодыжки ощущается сильная боль и дискомфорт – специалистом, в качестве диагностической методики, назначается рентгенографическое исследование.
Если на полученном снимке удается распознать, к примеру, перелом лодыжки изолированного типа, врач может дополнительно назначить рентген голени (точнее верхней ее трети).
Важно отметить, что рентген применяется не только для определения тех или иных видов переломов, но и с целью выявления повреждений синдесмоза.
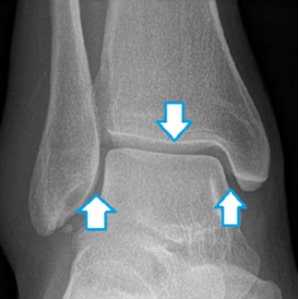
Рис. 8 Форма вилки голеностопа полностью соответствует форме таранной кости. При этом, ширина щели сустава (отмечена стрелками) одинакова с каждой стороны.
Еще одним методом диагностирования нестабильности голеностопа, применяемым в хронических случаях, является стресс-рентгенография.
МРТ – также достаточно популярная методика диагностики травм связок ГС. Как и стресс-рентгенография, она актуальна при наличии хронических болей для выявления различного рода повреждений межберцового синдесмоза.
Лечение травм связок ГС
Консервативные методы
Изначально лечение любых видов травм связок ГС осуществляется одновременно по 4-м пунктам:
- минимизация физической активности и нагрузок на голеностоп;
- местное использование ледяных компрессов для снятия отечностей;
- наложение умеренно тугой повязки, предотвращающей развитие отека;
- размещение поврежденной стопы выше уровня бедра.
Использование противовоспалительных лекарственных препаратов нестероидного действия (например, ибупрофена), в подавляющем большинстве случаев, обеспечивает достаточно эффективное купирование воспалительных процессов и болевых ощущений.
После устранения ярко выраженной симптоматики травмирования связок голеностопа, специалист может назначить физиотерапевтические процедуры, способствующие скорейшему восстановлению поврежденных тканей (в том числе и мышц), а также увеличению объема совершаемых движений, мышечной силы и пр.
Здесь следует заметить, что иногда, после устранения наиболее выраженных симптомов, пациенты все равно чувствуют некоторую нестабильность сустава (функциональная нестабильность) наряду с отсутствием проприоцептивной чувствительности. В этом случае, для улучшения самочувствия, специалист может порекомендовать:
- упражнение «восьмерка», выполняемое больной конечностью;
- стояние на одной ноге на различных поверхностях с поворачиванием головы в разные стороны.
Все эти упражнения могут выполняться, как под руководством врача, так и в домашних условиях.
Хирургические методики
Лечение с применением хирургических методик, направленное на восстановление утраченных функций, обычно показано пациентам с регулярно повторяющимися травмами связок ГС. Даже в случае устойчивых деформационных изменений связок, стабилизация голеностопа может обеспечиваться мышечными тканями.
Однако, следует сказать, что травмы связок ГС могут, в ряде случаев, повлиять на появление посттравматического остеоартрита.
Артроскопия голеностопного сустава
Артроскопические операции актуальны при наличии внутрисуставных травм ГС, разрыве связок, а также переломе хондрального типа. Наиболее часто специалисты прибегают к малоинвазивным артроскопическим методикам, направленным на восстановление связок ГС. Такие вмешательства отличаются хорошей переносимостью, минимальным травмированием тканей, а также способствуют быстрому восстановлению и, что наиболее важно, эффективному устранению последствий травмы.
Профилактичика травм ГС
Наиболее результативным вариантом лечения считается профилактика повреждений голеностопа. Этого можно добиться тейпированием ГС, фиксацией посредством специальных ортопедических ортезов, особым набором упражнений, растяжением ахилла, укреплением мышечной ткани и т.д.
При этом, к наиболее явным факторам риска специалисты относят имеющиеся ранее травмы ГС, полую стопу, занятия баскетболом, футболом и иными аналогичными видами спорта и т.д.
Стоимость услуг
Первое посещение лечащего специалиста
- Ознакомление с происхождением заболевания, основными жалобами пациента и т.д.
- Осмотр в клинических условиях
- Симптоматика недуга
- Ознакомление с результатами гематологических анализов, данных рентгенографии, МРТ, КТ
- Диагностирование травмы
- Назначение лечения
Повторное посещение специалиста
- Анализ результатов диагностики, проведенной при первом посещении лечащего специалиста
- Уточнение диагноза
- Назначение лечения
Восстановление связок голеностопа по хирургической методике артроскопического типа
- Пребывание в стационаре
- Введение анестезионных препаратов эпидурального типа
- Стабилизирующая артроскопическая операция на голеностопе
- Расходные материалы
- Импланты (биодеградируемого типа)
Послеоперационное посещение врача
- Послеоперационный осмотр в клинических условиях
- Ознакомление с послеоперационными результатами рентгенограмм, МРТ, КТ
- Предоставление рекомендаций по реабилитации
- Внутрисуставное введение препарата на основе гиалуроновой кислоты (в случае необходимости)
- Снятие операционных швов
Отзывы о враче
Меня зовут Воробьева Елена. В августе 2021 Денис Сергеевич сделал мне операцию по замене тазобедренного сустава. В феврале 2022 года я пришла на очередной осмотр. Доктор сказал, что у меня все абсолютно .
Обратился к Денису Сергеевичу на консультацию по поводу проведения эндопротезирования коленного сустава. Ранее в той же клинике был поставлен диагноз гонартроз с рекомендацией оперироваться. Доктор .
У бабушки (91 год) был сложный перелом плеча со смещением. Никто не брался ей помочь, а в больницу с ковидом отправлять бабушку было страшно. Несколько врачей сказали, что ничем помочь не могут. От .
Мне, Митрополевский Татьяне Валентиновне, 1949 г. Рождения, была выполнена операция тотального цементного эндопротезирования левого тазобедренного сустава. Первая аналогичная операция на правом суставе .
Проживаю в Ростовской области. Последние два года очень беспокоила боль в тазобедренном суставе, уже ничего не помогало, и я решилась на эндопротезирование. По совету ростовского хирурга обратилась .
Больше года ежеминутно я чувствовала мигрирующую боль в области таза, боль усиливалась после сидения и лежания на боку. Прошла весь путь врачей от гинекологии, урологии, проктологии, неврологии и тому .
Обратилась к врачу с сильнейшей болью в тазобедренного суставе, практически не могла ходить. Денис Сергеевич внимательно осмотрел, назначил обследование, по результатам которого провел манипуляции .
Якушев Денис Сергеевич - травматолог-ортопед, но ещё и врач и человек с большой буквы. В 2016 году доктор Якушев Д.С. прооперировал тазобедренный сустав справа у моей мамы. Операция была экстренная .
Очень понравилось всё! Врач подробно рассказал обо всем, объяснил ситуацию. Понятно и доступно! Внимательность, профессионализм! Приятно было пообщаться. Специалиста рекомендую на все 100%!
Хочу сказать большое спасибо Якушеву Денису Сергеевичу! Обратился к нему с отрывом сухожилия бицепса. Диагноз был поставлен очень оперативно и сразу назначена плановая операция. Операцию сделали по .
Мне понравился весь мед персонал, а главное, мой лечащий врач - Якушев Денис Сергеевич. Этот человек на своем месте. Я живу в ростовской обл., хорошие люди дали номер телефона Денис Сергеевич, созвонились .
Хотим выразить огромную благодарность Якушеву Денису Сергеевичу! Спасибо Вам большое за Ваш профессионализм и внимательность, за теплое, доброжелательное отношение к нам и желание помочь! Пациенту .
С 2011 года у моей свекрови (сейчас ей 70 лет) появились сильнейшие боли в правой ноге в области бедра и колена. Мы с мужем неоднократно ее записывали к различным травматологам-ортопедам и неврологам .
Народ! Спешу сообщить, что наша медицина жива, пока у неё есть такие доктора, как Якушев Денис Сергеевич - Травматолог-ортопед, не ошиблась, именно с большой буквы. 28.01.2020 доктор Якушев Д.С.
В январе 2020 г. мужу сделали операцию по замене правого тазобедренного сустава в ФНКЦ МФБА России. Оперировал травматолог-ортопед Якушев Денис Сергеевич. Операция прошла прекрасно, всего за 1 ч. 10 .
Читайте также:
- Гипертермия. Гипотермия. Тепловой удар. Лихорадка.
- Мезотимпанум. Границы и стенки мыса.
- Влияние этаминал-натрия, скополамина на условные рефлексы. Рефлекторные эффекты диазепама
- Лечение адипозо-генитального синдрома и прогноз с трудоспособностью при нем
- Роль эндотелия легочных сосудов при воспалении.
