Компьютерная томография при черепно-мозговой травме (ЧМТ)
Добавил пользователь Дмитрий К. Обновлено: 29.01.2026
Кафедра судебной медицины лечебного факультета Российского национального исследовательского медицинского университета им. Н.И. Пирогова
Новосибирский филиал ФГАУ «МНТК «Микрохирургия глаза» им. акад. С.Н. Федорова» Минздрава России, ул. Колхидская, 10, Новосибирск, Россия, 630096
Кафедра оперативной хирургии и топографической анатомии ГБОУ ВПО "Московский государственный медико-стоматологический университет им. А.И. Евдокимова" Минздрава России
Бюро судебно-медицинской экспертизы Департамента здравоохранения Москвы, Москва, Россия, 115516
Диагностические возможности компьютерной томографии при судебно-медицинской экспертизе черепно-мозговой травмы
Журнал: Судебно-медицинская экспертиза. 2018;61(4): 19‑23
На основании данных специальной литературы и собственных исследований приведен сравнительный анализ результатов прижизненных рентгенологических исследований и данных вскрытий. Рассмотрена возможность проведения в настоящее время виртопсий в случаях черепно-мозговой травмы.
В клинической практике ведущую роль в диагностике черепно-мозговой травмы (ЧМТ) и оценке состояния мозга играют различные способы нейровизуализации. Среди них выделяют рентгенологические, ультразвуковые, оптические, магнитно-резонансные и радионуклидные [1]. Некоторые из них нашли широкое применение в практическом столичном здравоохранении, но особняком стоят рентгенологические методы — обзорная рентгенография (ОР) черепа и компьютерная томография (КТ) черепа и головного мозга.
КТ на сегодня — метод выбора в неотложной нейротравматологии, поскольку сочетает в себе доступность, высокую скорость исследования, большие диагностические возможности при травме костей черепа и острых повреждениях вещества мозга [1, 2].
КТ-изображение человеческого тела не отражает анатомических структур, расположенных в других слоях от избранного сечения. Важнейшая особенность КТ-изображения — возможность суждения о характере тканей на основе количественной информации о плотности элементов картины среза.
Рентгенологические методы исследования, в первую очередь КТ, нашли широкое применение и в судебной медицине. Интерпретировать результаты этих исследований в повседневной работе приходится врачам судебно-медицинским экспертам. При исследовании живых лиц данные КТ часто являются единственным источником информации о морфологии травмы. У трупов лиц, длительно пребывавших в стационаре и подвергнувшихся многочисленным нейрохирургическим вмешательствам, первоначальный вид повреждений с течением времени и вследствие проведенных операций претерпевает изменения. Результаты К.Т. позволяют установить и сохранить морфологию повреждений на различных этапах посттравматического периода, предшествовавшего наступлению смерти. Отсюда особенно важно, чтобы метод КТ обладал высокими диагностическими возможностями.
Одни авторы [4] считают, что КТ — высокоспецифичный и высокочувствительный метод. Он позволяет выявлять повреждения костей черепа, головного мозга и его оболочек в подавляющем большинстве случаев. Диагностические возможности ОР заметно ниже: определяет только переломы костей черепа. По данным других авторов [5], чувствительность ОР при диагностике переломов костей черепа не превышает 60%, а переломов костей лицевого скелета – 40% [1]. Чувствительность К.Т. при политравме с доминирующей ЧМТ составляет 95,2%, специфичность — 95,8%, диагностическая точность метода — 95,6%. При диагностике переломов костей черепа чувствительность КТ 85,4%, специфичность 100%, а диагностическая точность 90% [6].
Таким образом, высокие специфичность и чувствительность КТ при ЧМТ подразумевают обнаружение на вскрытии в подавляющем большинстве случаев всех визуализированных при диагностическом исследовании изменений в костях черепа и веществе головного мозга и его оболочках. На этом же принципе основано применение КТ при посмертном исследовании трупа как альтернативы традиционному вскрытию, так называемая виртопсия.
В отечественной и зарубежной литературе опубликованы работы, в которых проводили сличение результатов прижизненных КТ-исследований и находок на вскрытии, причем вскрытие рассматривалось как «золотой стандарт» диагностики. Во многих работах отмечено практически полное совпадение результатов исследований: КТ позволило достоверно зафиксировать локализацию и взаимное расположение очагов ушиба головного мозга, внутричерепных кровоизлияний, вдавленных переломов костей черепа, а также линейных переломов при достаточном расхождении краев, массивных кровоизлияний в мягких тканях [7]. В.К. Дадабаев [8] обнаружил полное сходство выявленных изменений, в том числе и при диффузном аксональном повреждении (ДАП). Авторы другого исследования [9] придерживаются иного мнения. Они отметили низкую чувствительность КТ практически по всем компонентам ЧМТ (менее 50%), за исключением субдуральных гематом (66%), при высокой специфичности — от 83 до 100%. На основании полученных данных они пришли к выводу о невозможности применения данного метода в судебной медицине вследствие его низкой точности.
Наибольшие сложности при КТ-диагностике возникают при выявлении линейных переломов костей основания черепа [6, 7, 10], особенно переломов передней черепной ямки [11], точечных кровоизлияний в белом веществе мозга [12, 13], когда разрешающая способность метода недостаточна и велика доля ложноотрицательных результатов. Сложными для диагностики считают отдаленные последствия ЧМТ в виде кист с ложноположительными и ложноотрицательными результатами [14]. В ряде зарубежных исследований [6] отмечено значительное несоответствие между результатами КТ и вскрытий при исследовании переломов костей черепа. Это объясняется доступностью для КТ-исследования оценить состояние костей черепа только в одной плоскости и технической невозможностью мультипланарной и трехмерной реконструкций. Несмотря на применение современных компьютерных томографов с различными видами реконструкции изображений: мультипланарная реконструкция, метод проекции максимальной интенсивности (от англ. MIP — maximum intensity projection), диагностика некоторых переломов основания черепа, имеющих важное значение в установлении механизма ЧМТ, возможна только при традиционном вскрытии [11].
Судебно-медицинская экспертиза трупа в Российской Федерации в обязательном порядке предусматривает вскрытие полости черепа, грудной и брюшной полостей с извлечением и исследованием всех внутренних органов.
В ряде стран активно начинают использовать виртуальное вскрытие в качестве альтернативы традиционному. К основным причинам этого, на наш взгляд, можно отнести рост количества попыток отказов родственников от вскрытия по религиозным, этическим и иным соображениям, а также необходимость быстрого массового исследования тел при техногенных катастрофах и военных действиях с возможностью последующего отсроченного анализа полученных данных.
В 1977 г. одно из первых посмертных КТ-исследований провели по поводу огнестрельного ранения головы. Это исследование не вызвало интереса у судебно-медицинских экспертов вследствие плохого качества полученных изображений и большого количества артефактов на томограмме [15].
Понятие объективного неинвазивного исследования трупа появилось в судебной медицине в 90-х годах прошлого столетия в связи с развитием методов, совершенствованием аппаратуры и методик лучевой диагностики, когда были возобновлены попытки посмертного лучевого исследования тел погибших [16]. Так, одну из первых посмертных магнитно-резонансных томографий (МРТ) всего тела провели P. Ros и cоавт. [17]. Использование К.Т. и МРТ для анализа тел умерших нашло свое отражение в появлении новых терминов: «виртуальная аутопсия» и «виртопсия» (virtopsy = виртуальный + вскрытие), которые ввел R. Dirnhofer в 2006 г. в практику Института судебной медицины Бернского университета [18].
Сегодня в Великобритании и Нидерландах с успехом применяют посмертные КТ и МРТ [19—21]. В ряде областей Японии [22] для установления причины смерти умерших в больницах, не имеющих специалистов-патологов, но хорошо оснащенных компьютерными томографами, налажена система проведения посмертных КТ-исследований. Все это стало возможно благодаря тому, что появились современные аппараты для КТ и МРТ, позволяющие при проведении исследований получать качественные томограммы, программы постобработки полученных снимков, в частности для выделения отдельных областей, создания трехмерных моделей и картирования.
Цель исследования — определение диагностических возможностей КТ-исследований при судебно-медицинской экспертизе ЧМТ.
Материал и методы
Проанализировали 120 случаев исследования трупов 92 (76,7%) мужчин и 28 (23,3%) женщин, выполненных в Бюро судебно-медицинской экспертизы Департамента здравоохранения Москвы за последние 9 лет. Материал подбирали методом целенаправленного поиска. Критерием отбора явилось наличие подробных (полноценных) протоколов результатов прижизненных КТ-исследований головного мозга и костей черепа в медицинской документации. Полный объем отобранного материала явился пригодным для сравнительного анализа (табл. 1).

Таблица 1. Обстоятельства получения ЧМТ Выделили критерии: 1) состояние костей черепа и вещества головного мозга и 2) состояние оболочек мозга. Необходимо подчеркнуть, что в 30 случаях, когда обстоятельства травмы при поступлении пострадавших в стационар оставались неизвестны, на вскрытии выявлялся инерционный характер ЧМТ.
Результаты и обсуждение
Результаты сравнения данных КТ и вскрытий о состоянии костей черепа представлены в табл. 2 по

Таблица 2. Результаты сравнения данных КТ и вскрытий по состоянию костей черепа значимости клинической и судебно-медицинской точек зрения. В одном случае локализация перелома визуализировалась на стороне, противоположной таковой с истинными повреждениями, в другом определялся перелом целой кости, анатомически близко расположенной к поврежденной.
Согласно полученным данным, расхождения в первую очередь связаны с неполнотой диагностики объема повреждений, при этом чаще всего оставался незамеченным переход перелома с костей свода на основание черепа.
Среди 17 ложноотрицательных результатов в 10 (58,8%) случаях оказались нераспознанными сочетания переломов костей свода и основания черепа, в то время как изолированные переломы основания и свода черепа не были визуализированы в 5 (29,4%) и 2 (11,8%) случаях соответственно.
Наиболее показательны 2 случая расхождения — с ложноотрицательным и ложноположительным результатом. В первом случае в стационаре не был диагностирован перелом костей свода и основания черепа (перелом теменной кости с переходом на затылочную). При ретроспективном анализе результатов КТ, записанных на оптических носителях, врач-рентгенолог в режиме мультипланарной реконструкции (создание двухмерных изображений в различных произвольных плоскостях) также не обнаружил перелом. Только в режиме трехмерной реконструкции с созданием объемных изображений повреждение было визуализировано (рис. 1, 2).
Рис. 1. Трехмерная реконструкция черепа (стрелкой указан перелом). Рис. 2. Перелом теменной и затылочной костей. Во 2-м случае в стационаре диагностировали переломы скуловой дуги, стенок глазницы (в том числе верхней стенки верхнечелюстной пазухи) с той же стороны, и носовых костей. В этой же зоне имелись косвенные признаки травмы (обширный кровоподтек лица), однако какое-либо содержимое в верхнечелюстной пазухе отсутствовало. При ретроспективном анализе в режиме мультипланарной реконструкции у специалиста возникли подозрения о наличии переломов. При трехмерной реконструкции каких-либо повреждений не выявили, что полностью совпадает с результатами вскрытия. Имевшиеся деформации костей, симулировавшие их повреждения, следовало рассматривать как анатомические особенности, на что косвенно указывало отсутствие содержимого в верхнечелюстной пазухе. Таким образом, рентгенологи стационаров, располагая технической возможностью использовать различные режимы визуализации, могли не только диагностировать обнаруженные на вскрытии повреждения черепа, но и верно интерпретировать анатомические особенности.
Неверная трактовка давности образования переломов заключается в том, что «свежие» переломы принимали за консолидированные, и наоборот.
Результаты сравнения данных КТ и вскрытий о состоянии вещества головного мозга и его оболочек представлены в табл. 3.
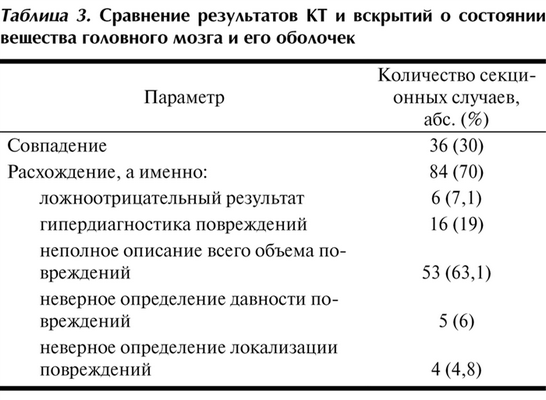
Таблица 3. Сравнение результатов КТ и вскрытий о состоянии вещества головного мозга и его оболочек Случаи расхождения представлены в порядке клинической и судебно-медицинской важности их последствий. В рубрику «гипердиагностика повреждений» были отнесены и ложноположительные результаты, и завышение объема имевшихся повреждений. Повреждения с неверно определенной локализацией обнаруживали в интактной части головного мозга, в то время как поврежденной оказывалась смежная с ней область.
Ведущими в структуре расхождений в оценке состояния вещества мозга и оболочек стали два варианта ошибочной интерпретации результатов исследования: 1) повреждение вещества мозга было описано не в полном объеме; 2) имелась гипердиагностика данных. Так, при наличии субдуральной и/или эпидуральной гематомы нераспознанными остались очаги ушиба мозга при исследовании в день поступления. На повторных КТ после операции по удалению внутричерепных гематом они были визуализированы. Такие повреждения, как разрывы твердой оболочки головного мозга, ни разу не были обнаружены. Ложноположительные результаты заключались в визуализации очагов ушиба мозга, наличие которых не было подтверждено на вскрытии.
Особенно сложно, как и при оценке состояния костей черепа, отличить внутричерепные повреждения по сроку их образования. Это важно при последующем длительном стационарном лечении (бурые кисты, вторичные нарушения мозгового кровообращения принимали за «свежие» очаги ушиба).
Неверная интерпретация результатов КТ при ЧМТ приводит к неправильной тактике ведения больных и неблагоприятному исходу в клинической практике, имеет определенные процессуальные последствия. Особенно примечательно, что в структуре расхождений значительная доля пришлась на недиагностированные переломы костей свода и основания черепа, которые по признаку опасности для жизни квалифицируются как тяжкий вред здоровью. Ошибочная трактовка давности повреждений костей черепа и головного мозга в случае смерти пострадавших после длительных сроков госпитализации и выраженных признаков заживления значительно затрудняет решение вопроса об объеме повреждений, причиненных в конкретном случае, и последовательности образования повреждений, следовательно, и о мере ответственности лица (лиц), нанесшего эти повреждения.
По нашим данным, чувствительность, специфичность и точность КТ при диагностике переломов костей черепа составили 83,2% (75,8—90,6% при доверительной вероятности 95%), 94,7% (83,9—100%) и 85% (78,4—91,6%) соответственно. Чувствительность при повреждениях головного мозга 94,8% (90,7—98,9%), при этом точность 91,7% (86,7—96,7%).
Можно выделить несколько групп причины большого числа расхождения секционных данных и КТ-находок: 1) субъективные: недоучет и переоценка анамнестических сведений, невнимательное изучение полученных данных, недостаточное использование всех диагностических возможностей техники (в том числе мультипланарной и трехмерной реконструкций); 2) объективные:
а) ограниченность метода К.Т. Метод, несмотря на высокую диагностическую ценность, имеет ряд ограничений: ввиду распада гемоглобина и снижения степени абсорбции рентгеновских лучей в месте кровоизлияния на КТ хуже визуализируются гематомы различной степени организации, а вследствие наложения артефактов от костей основания черепа — структуры задней черепной ямки. Трудность выявления переломов костей основания черепа объясняется сложным рельефом; разрешающая способность КТ недостаточна для визуализации точечных кровоизлияний в белом веществе мозга, возникающих в том числе и при ДАП;
б) наличие артефактов, зависящих от томографа (проблемы, связанные с настройками, и дефекты томографов) и случайных движений пациента во время исследования;
в) закономерные изменения выраженности повреждений с течением времени (например, эволюция и инволюция очагов ушиба).
Заключение
Полученные результаты в целом отражают высокие диагностические возможности КТ при ЧМТ. В судебно-медицинской практике большое значение имеет не только сам факт диагностики ЧМТ с выявлением всего комплекса составляющих ее повреждений. Необходима подробная характеристика каждого из этих компонентов для суждения о тяжести вреда, причиненного здоровью человека, а также механизме, давности и последовательности образования повреждений. В связи с этим КТ нельзя назвать достаточным и исчерпывающим методом и основываться только на его результатах при решении ряда судебно-медицинских вопросов. Важно учитывать, что характер и объем повреждений определяются особенностями воздействия травмирующего предмета на тело пострадавшего в определенных условиях окружающей среды (биомеханика травмы). Знание основ биомеханики травмы позволит специалисту, с учетом анамнеза, предположить характер и тяжесть поражения костей черепа и головного мозга, прогнозировать динамику развития первичных и вторичных повреждений, следовательно, осознанно интерпретировать выявленные изменения. В ходе производства судебно-медицинских экспертиз (по материалам дела, живых лиц, трупов лиц, проходивших длительное лечение) следует анализировать сами снимки и изображения, сохраненные на цифровом носителе с привлечением высококвалифицированного специалиста и использованием всех возможностей К.Т. Даже соблюдение всех этих условий не гарантирует достоверную диагностику повреждений, установление их характера, давности и решение других вопросов, возникающих у органов следствия и суда.
Посмертное КТ-исследование на данный момент не может являться альтернативой судебно-медицинского вскрытия. Лучевые методы следует использовать в качестве своеобразного гида-проводника как дополнение к традиционному вскрытию для лучшего определения патологических процессов во время вскрытия.
Компьютерная томография при черепно-мозговой травме (ЧМТ)
Неотложные обследования при черепно-мозговой травме. Показания к КТ
Рентгенография шейного отдела позвоночника. У всех пациентов, получивших травматическое повреждение мозга, должна быть, в соответствии с принятыми протоколами, исключена травма шейного отдела позвоночника.
Компьютерная томография головы. Внедрение в повседневную практику КТ революционизировало лечение повреждений головы. В большинстве отделений неотложной помощи имеется возможность для непосредственного выявления представляющих угрозу жизни повреждений.
Когда следует выполнять КТ? Так как подавляющее большинство повреждений головы, по поводу которых обращаются каждый день, являются легкими и несущественными, то многие организации, стремясь ограничить излишнее использование этого метода, выпустили руководства относительно того, при каких повреждениях мозга необходимо выполнение КТ. Основной вывод заключается в том, что у неврологически нормальных, не терявших сознания пациентов, необходимость в выполнении КТ головы отсутствует. Однако возникает проблема определения того, что означает «неврологически нормальный».
Все руководства определяют это как отсутствие посттравматической амнезии (ПТА), спутанности сознания и нарушенного внимания. Некоторые из этих характеристик могут присутствовать при ШКГ 15, в зависимости от метода подсчета показателя. Хотя существуют тесты на ПТА и скрининговые тесты на легкое повреждение головы, они не имеют широкого применения в сегодняшней практике отделения неотложной помощи, и их полезность в обстановке общей занятости спорна. Поэтому трудно наверняка выявить и документировать пациентов, которым может быть не нужна КТ. Хотя у некоторых пациентов можно пренебречь КТ, в большинстве случаев представляется экономически оправданным и более безопасным сортировать пациентов с повреждениями головы, включая легкие повреждения, на основе данных КТ.
Время выполнения КТ. КТ выполняется как можно раньше, при первой возможности безопасного проведения. До укладки пациентов в КТ сканер необходима адекватная реанимация. Во многих городских центрах травмы КТ часто можно выполнить практически сразу после поступления в ОНП, т.е. через несколько минут после травмы. Эту «быструю» КТ можно выполнить до значительного внутричерепного скопления крови или отека. В случаях, когда проводилось «очень раннее» сканирование, а потом произошло угнетение сознания, может потребоваться повторное сканирование.
Особенности КТ. Задачей КТ является выявление внутричерепных гематом. Помимо этого есть несколько дополнительных моментов, которые мы опишем в отдельной статье на сайте.
Важно отметить сдавление базальных цистерн. Сглаживание базальной цистерны коррелирует с прогрессированием вклинения височной доли. Выявление сглаженных или сдавленных базальных цистерны настораживает, а отсутствие базальных цистерн является зловещим признаком далеко зашедшего вклинения.
Также важно смещение срединных структур, его использование в качестве критерия удаления различных гематом обсуждается в отдельной статье на сайте. Следует помнить, что смещение срединных структур вызывается не только гематомами, но также вклинением под серп мозжечка и отеком мозга.
Травматическое скопление крови под паутинной оболочкой, фактически, является наиболее частой причиной субарахноидального кровоизлияния. Его важность описана выше.
КТ также позволяет хорошо визуализировать череп и основание черепа. При КТ можно обнаружить многие переломы. Особое внимание при «очень раннем» сканировании нужно обратить на переломы черепа как предвестник отсроченного развития гематомы.
Проникающая травма головы. При проникающих повреждениях головы сквозные ранения сопровождаются наибольшей смертностью; эти ранения можно видеть при КТ. Одним незначительным исключением является билатеральное вовлечение лобной доли. Kaufman отметил в этой группе смертность 12% и хорошие исходы у 30%, что значительно лучше, чем исходы при двуполушарных повреждениях в целом. Напротив, близость раневого канала к задней части мозга связана с большим повреждением жизненно важных структур. В этом случае высока вероятность пересечения желудочков, что напрямую связано с увеличением смертности.
Рентгенография черепа при черепно-мозговой травме
Рентгенография черепа имеет долгую историю в лечении повреждений головы. Такие признаки, как переломы, воздух в полости черепа и смещение шишковидного тела от средней линии, традиционно связаны с более высокой встречаемостью внутричерепных патологических изменений. Сообщалось, что наличие линейного перелома свода черепа увеличивает вероятность внутричерепной патологии в 400 раз.
С внедрением КТ в большинстве отделений неотложной помощи стала доступным непосредственная визуализация таких внутричерепных изменений. Выполнение рентгенографии черепа во многих случаях приводит лишь к ненужной задержке.
В условиях ограниченной доступности или отсутствия КТ, рентгенография черепа остается полезным методом выявления пациентов с высоким риском внутричерепных изменений. К тому же, при проникающей травме и лечении некоторых переломов черепа рентгенография может дать полезную дополнительную информацию о морфологии повреждения, дополняя экстренно выполненную КТ.
Ангиография мозга при черепно-мозговой травме
Ангиография служила методом выбора для выявления смещения сосудов мозга внутричерепными очагами, пока не была вытеснена КТ. Теперь ангиография используется в случаях острых повреждений головы лишь изредка, прежде всего, в тех ситуациях, когда подозревается повреждение сосудов. В течение первых нескольких дней после реанимации и стабилизации ангиография может проводиться для диагностики ложных аневризм и других сосудистых нарушений у пациентов с огнестрельными ранениями и другими проникающими повреждениями. Кроме того, для пациентов с относительно нормальными изображениями черепа, с неврологическими нарушениями при поступлении или развившимися позднее, нужно рассматривать ангиографию, как метод исключения повреждения и расслоения позвоночных или сонных артерий.
Вентрикулография с воздухом при черепно-мозговой травме
При необходимости срочной операции пациентам с множественными повреждениями иногда невозможно выполнить КТ из-за гемодинамической нестабильности. В таких случаях нейрохирург может провести вентрикулографию с воздухом, пока общие или торакальные хирурги оценивают пациента или выполняют операцию. После эвакуации и замещения воздухом 5-10 мл спинномозговой жидкости (СМЖ), с помощью мобильного аппарата выполняется рентгенография в переднезадней проекции для выявления смещения срединных структур. Смешение на 5 мм или более говорит о возможном объемном очаге, который может потребовать немедленной эвакуации.
В таких случаях одновременно с абдоминальной или торакальной операцией может быть выполнена краниотомия.
МРТ при черепно-мозговой травме
Магнитно-резонансная визуализация не играет роли в экстренной диагностике повреждений головы. Причины этого заключаются во времени, требуемом для получения изображений, ограниченном доступе к находящемуся в магнитной зоне пациенту, несовместимости магнитных полей с большинством металлических реанимационных устройств, используемых в экстренных условиях, и более низким качеством МРТ по сравнению с КТ при визуализации острого кровоизлияния и изменений костей. Однако в подострой и хронической посттравматической фазе МРТ чувствительнее КТ при обнаружении тонких или диффузных повреждений, которые могут иметь прогностическое значение.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Компьютерная томография (КТ) является визуализационным методом первого выбора при ЧМТ с клиническим подозрением на внутричерепное повреждение. В Европе имеются КТ сканеры во всех крупных центрах, круглосуточно принимающих больных с травмами. Основным преимуществом является быстрое время обработки изображений, особенно у новых поколений мульти-срезовых КТ сканеров, которые позволяют сканировать все тело срезами в 1-3 мм в течение нескольких минут. Другим преимуществом по сравнению с МРТ является то, что они могут выполнять сканирование даже при движениях пациента, что снижает потребность в седации.
Было также показано, что полученные результаты тесно коррелируют с клиническим исходом. Практическая классификация ЧМТ, связанная с КТ, была дана Маршаллом в 1991 г..
Таким образом, КТ головы заменила рентгенографию в большинстве учреждений, поскольку она не только позволяет визуализировать переломы черепа, внутричерепной воздух и инородные тела (как обычная рентгенография), но и паренхиматозные поражения самого мозга, особенно объемные гематомы, требующие срочной эвакуации.
В каждом отдельном центре должен быть установлен специальный протокол сканирования, который необходимо строго соблюдать во всех случаях без исключения, чтобы не пропустить ни одного клинически значимого поражения. В нашем институте мы выполняем КТ с 0,5 мм срезами от затылочного отверстия до вертекса в плоскости параллельной орбито-метальной линии. Возможна реконструкция изображений в различных режимах: для костей, мягких тканей и крови.
Внутривенное введение контрастного вещества, как правило, не показано, но может быть необходимо, если подозревается основное заболевание (например, черепно-мозговая травма вследствие припадка, вызванного внутричерепной опухолью) или заболевания сосудов. Иногда контрастное усиление может быть также показано для обнаружения изоденсной подострой или хронической субдуральной гематомы.
Следует также иметь в виду, что часть пациентов с черепно-мозговыми травмами может иметь дополнительные травмы позвоночника, и их следует исключать в соответствии со стандартизированными протоколами.
В следующих статьях описаны наиболее типичные патологические изменения у пациентов с острыми черепно-мозговыми травмами.
Классификация черепно-мозговой травмы применительно к компьютерной томографии (Marshall et al.)
а) Паренхиматозные повреждения головного мозга на КТ. Паренхиматозные повреждения головного мозга возникают в результате разрыва мелких внутричерепных сосудов. С клинической точки зрения, они классифицируются как одиночные или множественные и описываются с указанием размеров, локализации и масс-эффекта.
1. Ушибы. Корковые ушибы возникают по механизму ускорения-замедления, возникающего на внутренней стороне черепа. Поскольку большинство пациентов получает травму во время движения вперед, основная часть ушибов локализуется в паренхиме мозга, прилежащей к передней или средней черепной ямке, а именно базальной поверхности лобной и теменной долей. В некоторых случаях могут быть обнаружены дополнительные ушибы на противоположной столкновению стороне (по механизму контрудара). Ушибы часто двусторонние и множественные. На КТ они выглядят как локальные гиперденсные зоны и в некоторых (старых) случаях сопровождаются перифокальным отеком.
Как правило, первоначальная КТ не показывает полноту объема повреждения, так как эти ушибы имеют тенденцию к «росту» в течение нескольких следующих часов или дней (до 30% всех случаев). Увеличение объема ушиба часто наблюдается у пациентов с нарушениями свертываемости крови. Поэтому желательно повторить эту процедуру в следующие 4-8 часов или при клиническом ухудшении.
2. Диффузное аксональное повреждение. Диффузное аксональное повреждение (ДАП, синоним — диффузное повреждение белового вещества по механизму сдвига) возникает в результате приложения тяжелой деформирующей силы сдвига во время высокоскоростной травмы. Пациенты находятся в глубокой коме со стволовыми симптомами. Большинство повреждений происходит по средней линии с формированием небольших повреждений в глубоких слоях белого вещества больших полушарий, мозолистом теле и стволе головного мозга. В некоторых случаях выявляется небольшой осадок крови в одном из боковых желудочков, что вызвано разрывом его эпендимы. Полный объем повреждения можно оценить только на МРТ.
3. Подкорковые повреждения серого вещества. Подкорковые повреждения серого вещества иногда (3-5%) находятся в базальных ганглиях и таламусе.
Они, как правило, связаны с неблагоприятным прогнозом. Постулируется механизм повреждения мелких артерий силой сдвига.
4. Травмы ствола мозга. Травмы ствола мозга лучше всего обнаруживать на МРТ, при КТ выявляются только около 10% этих повреждений. Эти тяжелые травмы, как правило, наблюдаются в сочетании с тяжелым диффузным аксональным повреждением. Изолированные травмы ствола мозга составляют менее 1% всех случаев тяжелой травмы головы. Они должны быть дифференцированы от вторичного кровоизлияния в ствол мозга вследствие транстенториального вклинения.
б) Экстрааксиальные гематомы:
1. Эпидуральная гематома.
2. Острая субдуральная гематома.
3. Травматическая внутримозговая гематома.
в) Травматическая пневмоцефалия на КТ. В норме внутричерепное пространство не содержит воздуха. Следовательно, наличие воздуха в мозге, желудочках или субдуральном/эпи-дуральном пространстве на первоначальной КТ указывает на связь внутричерепного пространства с придаточными пазухами носа, сосцевидными ячейками или напрямую с внешней средой. В результате такого рода травм часто встречаются ликворные свищи. Небольшое количество внутричерепного воздуха, как правило, рассасывается и исчезает на последующих КТ. Острая напряженная пневмоцефалия, однако, относится к экстренной ситуации и связана с клапанным механизмом газораспределения, когда из-за лобнобазальных повреждений воздух из полости носа все больше и больше попадает в полость черепа с каждым вздохом пациента.
г) Вторичные повреждения головного мозга на КТ:
1. Дислокационный синдром. Дислокационный синдром головного мозга, вызванный объемным воздействием, приводит к типичным изменениям на КТ, которые должны быть известны каждому нейрохирургу.
Расширение супратенториального патологического объемного образования первоначально вызывает уплощение и исчезновение границ ипсилатеральных корковых борозд с последующей компрессией ипсилатерального желудочка и грыжеобразованием под серпом большого мозга. В результате продолжения этого процесса в конечном счете происходит вклинение миндалин мозжечка в затылочное отверстие и смерть мозга. Все эти особенности масс-эффекта могут быть выявлены на КТ.
- Вклинение поясной извилины иод серп большого мозга. Данный тип вклинения вызывается супратенториальным патологическим образованием, смещающим поясную извилину под серп мозга. В тяжелых случаях такое вклинение может привести к блокированию контралатерального бокового желудочка и гидроцефалии на этой стороне. При таком типе вклинения возникает компрессия ипсилатеральной передней мозговой артерии с последующим развитием инфаркта в соответствующей зоне.
- Нисходящее транстенториальное вклинение. Нисходящее транстенториальное вклинение возникает в результате смещения медиобазальных отделов височной доли в медиальном и нижнем направлении. Типичными результатами КТ являются исчезновение ипсилатеральной перимезенцефальной цистерны и компрессия среднего мозга. В тяжелых случаях этот вид вклинения сам по себе приводит к геморрагическому инфаркту среднего мозга.
- Вклинение миндалин мозжечка. Вклинение миндалин мозжечка происходит либо из-за воздействия инфратенториального образования, либо из-за длительного транстенториального вклинения. Миндалины мозжечка смещаются вниз в большое затылочное отверстие. Это может сопровождаться обструктивной гидроцефалией.
2. Диффузный супратенториальный отек мозга. Диффузный супратенториальный отек мозга может довольно часто встречаться при тяжелых травмах, особенно у молодых пациентов. Исчезновение контуров борозд мозга, сдавление сильвиевой щели и третьего желудочка, а также исчезновение базальных цистерн указывают на повышенное внутричерепное давление. Вся супратенториальная часть выглядит гиподенсной по сравнению с наметом и полушариями мозжечка. Контрастность между белым и серым веществом, как правило, теряется. Эти результаты могут быть обусловлены диффузной травмой, гипоксией или их комбинацией.
3. Гидроцефалия. Открытая гидроцефалия является частой находкой при тяжелой черепно-мозговой травме. Окклюзионная гидроцефалия, напротив, развивается очень редко и обычно наблюдается, если объем (например, внутрижелудочковый сгусток крови) блокирует отток спинномозговой жидкости из желудочков.
а - Типичные ушибы мозга лобной и височной локализации (стрелки).
б - Геморрагический ушиб правой височной доли (двойная стрелка) с выраженным перифокальным отеком (одинарные стрелки). A-В «Растущие» бифронтальные ушибы у 47-летнего алкоголика. Даты проведения исследований указаны на изображениях. а - Компьютерная томография при диффузном аксональном повреждении.
Многочисленные геморрагические очаги (стрелки), расположенные вдоль средней линии, а также правосторонняя лобновисочная эпидуральная гематома.
б - Изолированное кровоизлияние в ствол мозга (стрелка) у 12-летней девочки, ШКГ 3 балла. Примечание: травму ствола мозга лучше всего диагностировать с помощью МРТ. а - Кровоизлияние в таламус (стрелка) у молодого пациента, поступившего в глубокой коме (ШКГ 4 балла).
б - Пневмоцефалия у пожилого пациента с лобно-базальной травмой. а - Вклинение под серп мозга (одна стрелка), вызывающие гидроцефальное расширение контралатерального желудочка (двойная стрелка) из-за большой острой субдуральной гематомы.
б - Транстенториальное вклинение среднебазального отдела височной доли, вызванное большой острой субдуральной гематомой. Типичная КТ больного с вклинением миндалин мозжечка а - Диффузный супратенториальный отек головного мозга у маленького ребенка.
Обратите внимание на гиподенсную супратенториальную часть мозга по сравнению с наметом и инфратенториальным пространством.
б - Острая окклюзионная гидроцефалия у маленького ребенка. Это осложнение развилось в течение 6 часов после первой КТ.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лучевая диагностика черепно-мозговой травмы (ЧМТ) - признаки на КТ, МРТ
Травма является одной из важнейших причин заболеваемости и смертности в современном мире. Она является ведущей причиной смерти детей и молодых взрослых в Соединенных Штатах, при этом более 50% случаев вызваны ЧМТ.
Компьютерная томография является очень важной методикой в оценке травмы головы, и относится к методам первого выбора. Исследование проводится очень быстро (менее одной минуты). КТ высоко чувствительна к крови и хороша для изучения костей, воздуха (пневмоцефалии) и рентгенологически плотных инородных тел. Для обеспечения максимальных диагностических возможностей томограммы при черепно-мозговой травме должны быть рассмотрены в разных режимах для выявления первых признаков инсульта, оценки паренхимы, крови и кости/воздуха/жира.
а) Признаки перелома черепа на КТ и МРТ. С помощью компьютерной томографии можно диагностировать три типа перелома черепа: линейные, вдавленные и диастатические. Для визуализации линейных переломов и малых трещин используются алгоритмы реконструкции и фильтры. Переломы черепа могут сопровождаться сопутствующей внутричерепными измененями: гематомами, ушибами, пневмоцефалией или наличием инородных тел, которые могут быть так же выявлены с помощью КТ. Если при переломе имеются раны мягких тканей покровов черепа, то он называется «открытым», так как возникает потенциальная связь между внутричерепным пространством и окружающей средой. В противном случае он называется «закрытым».
Ключевые данные визуализации:
- Заметные переломы не требуют пояснений по диагнозу.
- В остальных случаях на нормальных КТ-срезах возможно появление воздуха внутри черепа (пневмоцефалия) или отсутствие воздуха в обычных областях, например, в околоносовых пазухах, сосцевидных ячейках, среднем ухе или наружном слуховом проходе.
- При отсутствии патологических изменений до травмы возможно жидкостное заполнение пространства СМЖ или кровью, менее плотной по сравнению с СМЖ (метод внутреннего жидкостного наполнения).
- Необходим тщательный поиск субдуральной/ эпидуральной гематомы и ушибов мозга.
- При их наличии определить перелом на тонких срезах с использованием специального костного фильтра/ алгоритма реконструкции.
- При этом перелом будет выглядеть в виде линий на кости без кортикального слоя.
- Необходимо дифференцировать их от обычных швов или другой нормальной анатомической структуры (у которых сохранена кортикальная пластинка, в случае сомнений сравнить с противоположной стороной).
- После этого провести поиск сопутствующих повреждений отверстий паренхимы или нарушений нервных путей.
- Обязательно проверить нижнюю челюсть, височно-нижнечелюстной сустав (ВНЧС) и глазницу.
- Для двух последних лучше использовать несколько реконструкций и просматривать их в коронарной, сагиттальной и косой проекции.
б) Признаки эпидуральной гематомы на КТ и МРТ. Эпидуральная гематома (ЭДГ) представляет собой скопление крови между черепом и твердой мозговой оболочкой, как правило, артериального происхождения и редко из вены / синуса ТМО.
Ключевые данные визуализации:
- Двояковыпуклая (чечевицеобразная) масса (скопление) повышенной плотности между костью и мозгом.
- Смещение ткани мозга.
- Ограничена швами, лишь изредка пересекая их.
- Может пересекать среднюю линию.
- Два последних пункта облегчают дифференциальную диагностику с субдуральной гематомой.
- Обычно односторонняя (95%) и супратенториальная (95%), а также связанная с локализацией перелома (90%).
в) Признаки субдуральной гематомы на КТ и МРТ. Субдуральная гематома (СДГ)— скопление крови между твердой мозговой оболочкой и паутинной оболочкой. Чаще всего вызвана разрывом переходных вен (нередко после острых изменений скорости при повреждении паренхимы). Хроническая СДГ может возникать и без травмы или в результате незначительной травмы, особенно у пожилых пациентов.
Ключевые данные визуализации:
- Субдуральная гематома имеет форму полумесяца между костью и мозгом и часто связана с другими поражениями (70%).
- Плотность уменьшается примерно на 1,5 Н/день.
- Может пересекать швы, но не по среднюю линию (не пересекает места прикрепления ТМО).
- Не забыть проверить наличие субдуральной гематомы малого размера у серпа и намета.
- КТ-характеристики гематомы различны в зависимости от продолжительности кровотечения:
— Острейшая СДГ: гетерогенная (40%) или гиперденсная (60%). При гетерогенном варианте гиподенсный сигнал обусловлен ликвором или несвернувшейся кровью (острое кровотечение).
— Острая СДГ (несколько дней): гиперденсная.
— Подострая СДГ (от двух дней до двух недель): изоденсная по отношению к мозгу. При диагностике подострой СДГ необходимо особое внимание, так как ее легко пропустить из-за изоденсного сигнала. Чтобы отличить ее от мозга, необходимо проверить, находится ли серое вещество и борозды в контакте с костью или СМЖ, а граница серого-белого вещества не смещена медиально. В противном случае возможен диагноз подострой СДГ. В случае сомнений внутривенное введение иодинированного контраста поможет определить смещение вен твердой мозговой оболочки и капсулу.
— Хроническая СДГ (от недель до месяцев): может быть однородно гиподенсной, иногда можно увидеть горизонтальную линию, разделяющую гиперденсный объем жидкости (нижний) и гиподенсный (верхний), при хронической СДГ у пациентов при лечении антикоагулянтами или заболеваниями с нарушениями свертываемости крови. Она может выглядеть гетерогенно гипо/изоденсно, с трабекулами и кальцина-тами, а также гетерогенной комбинацией гипо- и гиперденсивных зон при хронической СДГ с рецидивирующим излиянием СМЖ или несвернувшейся крови (острое кровотечение).
— Изменения давности гематомы можно наблюдать и по интенсивности сигнала на МРТ, однако она обычно не используется в чрезвычайных ситуациях, а применение в педиатрии многими авторами ставится под сомнение.
г) Травматическое субарахноидальное кровоизлияние. Субарахноидальное кровоизлияние (САК) — скопление крови между паутинной и мягкой мозговой оболочками головного мозга. САК развивается в большинстве случаев травмы головы от средней до тяжелой степени тяжести как наиболее частой причины.
Ключевые данные визуализации:
- Гиперденсный сигнал в бороздах конвекситальной поверхности головного мозга или (реже) в спинномозговой жидкости цистерн основания головного мозга.
- Обязательно осмотреть межножковую цистерну и затылочные рога.
- Наличие в непосредственной близости от САК переломов и первичных паренхиматозных повреждений головного мозга, таких как ушибы, вместе с анамнезом травмы и расположением САК помогут при дифференциальной диагностике с аневризмой вызванной САК.
д) Первичные паренхиматозные повреждения головного мозга. Первичная травма определяется как повреждение, вызванное прямым воздействием травмирующей силы. Вторичные поражения, как правило, являются следствием первичного. К первичным поражениям относятся: травма скальпа, переломы, внутричерепные кровоизлияния, прямое повреждение сосудов и первичные паренхиматозные повреждения головного мозга. Первичные паренхиматозные повреждения головного мозга могут быть разделены на: диффузное аксональное повреждение, ушибы корковой и субкортикальной локализации, паренхиматозные гематомы.
е) Диффузное аксональное повреждение (ДАП). ДАП представляет собой патологическое повреждение аксонов в результате травмы по механизму ускорения/замедления или вращения. Типичные локализации ДАП находятся на границе серого и белого вещества, в мозолистом теле, дорсолатеральном отделе ствола мозга, своде, базальных ядрах и внутренней капсуле.
Ключевые данные визуализации:
- При легком ДАП данные КТ часто нормальные.
- При КТ может быть выявлен умеренный отек мозга или микрокровоизлияния (20-50%) в местах повреждения или очаговое поражение (10%).
- При нормальной КТ у пациента с неврологическими нарушениями необходимо выполнение МРТ.
- МРТ более чувствительна, чем КТ в выявлении ДАП, которое лучше визуализируются на Т2-взвешенных и FLAIR изображениях в виде множественных четких гиперинтенсивных областей в белом веществе
- На Т2-взвешенных изображениях очаг ДАП будет выглядеть гиподенсным.
ж) Ушибы коры. Ушибы коры являются следствием кровоизлияния в результате удара мозга о череп. В связи с этим они часто встречаются в лобных и височных полюсах, часто связаны с вдавленными переломами черепа и являются наиболее распространенными паренхиматозными поражениями.
Ключевые данные визуализации:
- Данные КТ на ранней стадии могут быть нормальными.
- На неконтрастной КТ ушибы выглядят как гетерогенные гиперденсные области в ткани головного мозга с кровью и отеком.
- Отек более выражен на последующих КТ.
- Наиболее чувствительным методом в диагностике ушибов является МРТ.
з) Паренхиматозные гематомы. Паренхиматозные гематомы вызываются разрывом небольшого паренхиматозного сосуда и не связаны с корковыми ушибами. Они могут возникать через несколько дней после травмы.
Ключевые данные визуализации:
- Гиперденсное скопление крови в белом веществе лобных и височных долей или базальных ядрах.
е) Ушибы субкортикального локализации. Ушибы субкортикальной локализации — еще один вид первичной травмы головного мозга в связи с разрывом проникающих сосудов. Встречаются только при тяжелой травме.
Ключевые данные визуализации:
- Несколько точечных кровоизлияний в базальных ядрах (гиперденсные на неконтрастной КТ).
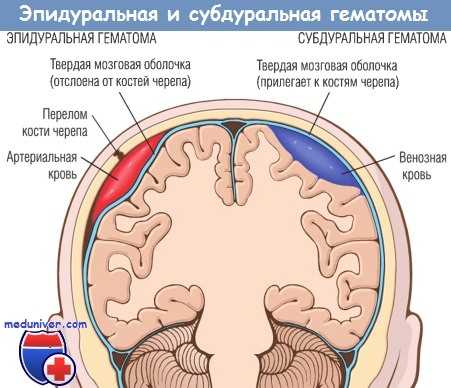
Эпидуральная гематома (слева), которая возникает в результате разрыва оболочечной артерии,
как правило, на фоне перелома кости черепа, представляет собой скопление артериальной крови
между твердой мозговой оболочкой и внутренней поверхностью черепа.
При субдуральной гематоме (справа) разрыв мостиковых вен между головным мозгом
и верхним сагиттальным синусом приводит к скоплению крови между паутинной и твердой мозговыми оболочками.
Компьютерная томография при травматическом повреждении головного мозга
Черепно-мозговая травма (ЧМТ) – собирательное понятие, которое включает в себя различные виды и степени тяжести механического повреждения, как самого черепа, так и внутричерепных образований: мозговых оболочек, тканей мозга, церебральных сосудов, черепных нервов.
Компьютерная томография при травматическом повреждении головного мозга.
Черепно-мозговая травма (ЧМТ) – собирательное понятие, которое включает в себя различные виды и степени тяжести механического повреждения, как самого черепа, так и внутричерепных образований: мозговых оболочек, тканей мозга, церебральных сосудов, черепных нервов.
Черепно-мозговая травма (ЧМТ) относится к наиболее распространенным видам повреждений и составляет до 40% всех видов травм и согласно статистике Всемирной Организации Здравоохранения имеет тенденцию к нарастанию на 2% в год.
Летальность в целом при ЧМТ составляет 5-10%, а при тяжелой ЧМТ достигает 70%. Смертность от черепно-мозговой травмы составляет 1% от всеобщей смертности.
Средний возраст большинства пострадавших 20 – 50 лет, т.е. в период наибольшей трудоспособности, при этом мужчин в 2,5 – 3 раза больше чем женщин.
Среди причин черепно-мозговых травм первые места занимают бытовой и дорожно-транспортный травматизм, затем идут спортивная травма, производственная травма , вторичная травма вследствие падения больного в обморок, при эпилепсии, при инсульте.
У большинства пострадавших (до 60%) как исход полученных повреждений наблюдаются снижение работоспособности и инвалидизация.
Частота черепно-мозговой травмы и тяжесть ее последствий придают проблеме большое социальное значение.
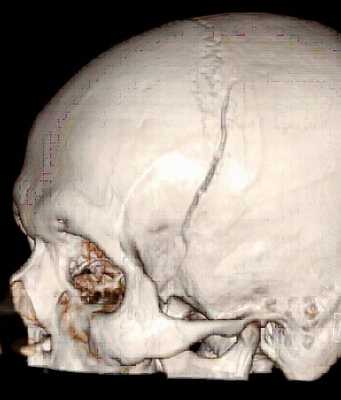
По степени целостности тканей головы выделяют:
Закрытая черепно-мозговая травма - сохранение целостности мягких тканей головы или наличие раны мягких тканей, не затрагивающей апоневроз черепа. Открытая черепно-мозговая травма - наличие ранения мягких тканей головы, включающее, как минимум, повреждение апоневроза черепа, а также, возможно, вовлекающее более глубинные образования (свод и основание черепа, оболочки, ткань мозга).
Проникающая черепно-мозговая травма - при которой имеется повреждение твердой мозговой оболочки (как при наличии раны головы, так и при её отсутствии).
Непроникающая черепно-мозговая травма, при которой твердая мозговая оболочка остается неповрежденной.
По характеру и тяжести повреждения вещества мозга выделяют следующие к линические формы ЧМТ:
- сотрясение головного мозга,
- ушибы головного мозга различной степени тяжести,
- диффузное аксональное повреждение,
- сдавление головного мозга,
Диагностика черепно-мозговой травмы основывается на данных анамнеза, выяснении обстоятельств и механизма получения травмы, выявления классической анамнестической триады : потеря сознания, тошнота или рвота, амнезия. Затем производится тщательный внешний осмотр, неврологическое обследование и дополнительные методы исследования.

Современные неинвазивные диагностические технологии (КТ, МРТ, УЗИ, ПЭТ) совершили подлинный переворот в расшифровке патологоанатомического субстрата ЧМТ, опережая по информативности рутинное рентгенологическое исследование черепа и головного мозга, и имеют решающее значение для определения характера повреждений и выработки дальнейшей тактики ведения этих больных.
Применение компьютерной томографии в нейротравматологии существенно изменило представление о возможностях диагностики различных черепно-мозговых повреждений. КТ является в настоящий момент «золотым стандартом» - наиболее информативным методом обследования больных с черепно-мозговыми травмами и позволяет в самые короткие сроки судить о механизмах возникновения поражения мозга, его характере, распространенности, выраженности отека и дислокации мозга, а также динамике этих изменений.
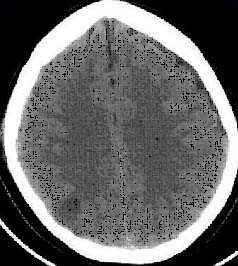
КТ позволяет последовательно изучить мягкие ткани головы, кости черепа, вещество мозга, эпидуральные, субдуральные, субарахноидальные пространства, цистерны основания и желудочки мозга:
- выявить переломы свода и основания черепа (с чувствительностью, намного превышающей традиционную рентгенографию) ,
- выявить наличие внутричерепной гематомы (её характер, локализацию, размеры),
- выявить наличие очага ушиба головного мозга (его локализацию, размеры, характер, наличие геморрагического компонента),
- определить степень сдавления или дислокации головного мозга объемным процессом,
- выявить наличие диффузного или перифокального отека и его степени,
- выявить субарахноидальное кровоизлияние,
- выявить внутрижелудочковую гематому,
- выявить наличие пневмоцефалии.
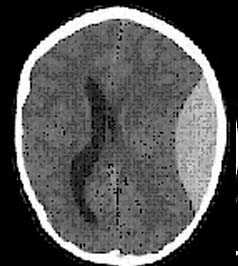
Поэтому в настоящее время следует считать правилом, что при наличии соответствующей аппаратуры, в первую очередь необходимо проведение компьютерной томографии. Вопрос заключается лишь в сроках выполнения данного исследования: пострадавшим с тяжелой ЧМТ, особенно в неясных случаях, КТ должна выполняться по срочным показаниям, при легкой ЧМТ КТ может быть проведена в плановом порядке, но не позже следующего дня.
КТ с внутривенным контрастированием (КТ-ангиография) по неотложным показаниям, как правило, не выполняется. Показанием к такому исследованию является обнаружение на нативных томограммых внутримозговых гематом, локализующихся в местах возможного разрыва аневнизмы.
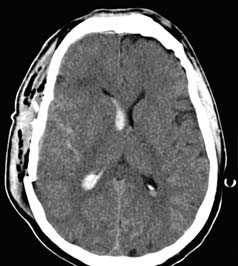
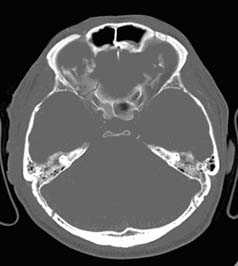
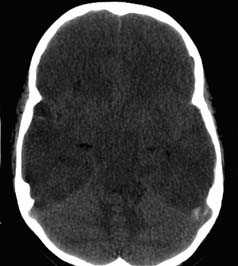
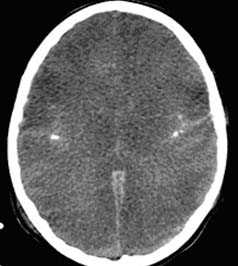
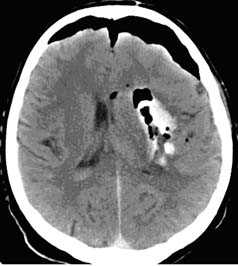
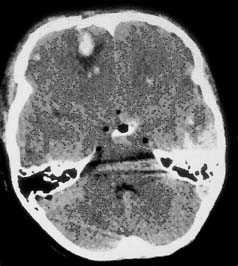
Визуализация минимальных количеств излившейся свежей крови, уверенная дифференциация ее от других внеклеточных жидкостей, слежение за динамикой отека и набухания головного мозга, некроза и восстановления его структур с одновременным распознаванием переломов костей черепа, особенно его основания, составляют преимущества КТ перед магнитно-резонансной томографией.
Кроме того положительными сторонами данного метода нейровизуализации являются малое время исследования, возможность фиксации пациента и использования аппаратов ИВЛ, меньшее количество противопоказаний к обследованию, что невозможно при технически более сложной МР-томографии.
Читайте также:
