Конфигурация коленных суставов. Подколенные ямки
Добавил пользователь Владимир З. Обновлено: 27.01.2026
Изобретение относится к медицине и может быть использовано в неврологии для определения мышечного тонуса у больных с вертеброгенной патологией. Проводят комплексную оценку тонуса групп мышц позвоночника в горизонтальном и вертикальном положении больного механическим миотонометром с дозированным воздействием. Оценку мышечного тонуса производят в 13 отделах при постепенном увеличении дозированной нагрузки от 0,5 кг до 2 кг путем установки щупа миотонометра на определенные топографические точки справа и слева: 1 - угол нижней челюсти для характеристики ствола головного мозга по состоянию тонуса жевательных мышц, 2 - паравертебрально на уровне VII шейного позвонка, на 2 см отступя от остистых отростков в стороны, для характеристики шейного отдела, 3 - по среднеключичной линии в проекции 4 ребра для характеристики передней группы мышц груди, 4 - на уровне VII грудного позвонка, на 2 см отступя от остистых отростков в стороны, для характеристики задней группы мышц грудного отдела позвоночника, 5 - на уровне пупка, на 5 см отступя от срединной линии, для характеристики брюшных мышц, 6 - паравертебрально на уровне III поясничного позвонка, на 2 см отступя от остистых отростков в стороны, для характеристики поясничного отдела позвоночника, 7 - на уровне V поясничного позвонка, отступя на 15 см в стороны, для характеристики ягодичной мышцы, 8 - на 15 см проксимально от коленной чашечки по средней линии для характеристики передней группы мышц бедра, 9 - на 15 см проксимальнее коленной чашечки по медиальной линии для характеристики медиальной группы мышц бедра, 10 - на 15 см проксимальнее коленной чашечки по латеральной линии для характерист�
Способ миотонометрии у больных с вертеброгенной патологией, включающий комплексную оценку тонуса групп мышц позвоночника в горизонтальном и вертикальном положении больного, проводимую механическим миотонометром с дозированным воздействием, отличающийся тем, что оценку мышечного тонуса производят в 13 отделах при постепенном увеличении дозированной нагрузки от 0,5 до 2 кг путем установки щупа миотонометра на определенные топографические точки справа и слева: 1 - угол нижней челюсти для характеристики ствола головного мозга по состоянию тонуса жевательных мышц; 2 - паравертебрально на уровне VII шейного позвонка, на 2 см отступя от остистых отростков в стороны, для характеристики шейного отдела; 3 - по средне-ключичной линии в проекции 4 ребра для характеристики передней группы мышц груди; 4 - на уровне VII грудного позвонка, на 2 см отступя от остистых отростков в стороны, для характеристики задней группы мышц грудного отдела позвоночника; 5 - на уровне пупка на 5 см, отступя от срединной линии, для характеристики брюшных мышц; 6 - паравертебрально на уровне III поясничного позвонка, на 2 см отступя от остистых отростков в стороны, для характеристики поясничного отдела позвоночника; 7 - на уровне V поясничного позвонка, отступя на 15 см в стороны, для характеристики ягодичной мышцы; 8 - на 15 см проксимально от коленной чашечки по средней линии для характеристики передней группы мышц бедра; 9 - на 15 см проксимальнее коленной чашечки по медиальной линии для характеристики медиальной группы мышц бедра; 10 - на 15 см проксимальнее коленной чашечки по латеральной линии для характеристики латеральной группы мышц бедра; 11 - на 15 см проксимальнее подколенной ямки по задней линии для характеристики задней группы мышц бедра; 12 - на 15 см дистальнее от коленной чашечки по передней поверхности, отступя на 2 см от края большеберцовой кости для характеристики передней группы мышц голени; 13 - по медиально-задней линии дистальнее коленного сустава на 15 см для характеристики задней группы мышц голени.
Изобретение относится к медицине и может быть использовано в неврологии при определении мышечного тонуса у больных с вертеброгенной патологией.
Вертеброгенная патология, в частности грыжи и протрузии межпозвоночных дисков, является одним из ведущих патогенетических факторов, приводящих к нарушению регуляции мышечного тонуса на различных уровнях (преимущественно - сегментарных центров рефлекторной регуляции). Ведущим признаком вертебрального синдрома является ограниченная или локальная миофиксация позвоночника. Нарушение локальной мышечной и связочно-суставной фиксации сопровождается различными изменениями конфигурации позвоночника - уплощением или усилением лордоза, кифозом, сколиозом, кифосколиозом или лордосколиозом. Нарушение подвижности позвоночно-двигательных сегментов (ПДС) определяется, в первую очередь, напряжением как глубоких, так и поверхностных многосуставных мышц. Миофиксация может быть компенсированной, субкомпенсированной и декомпенсированной. Оценка напряжения многораздельных мышц позволяет судить о степени миофиксации (Хабиров Ф.А. Клиническая неврология позвоночника. Казань, 2003). Выявление степени нарушения мышечного тонуса у больных с вертеброгенной патологией является необходимым условием для определения выраженности вертебрального синдрома, что привело к разрабатыванию алгоритма диагностики, используя метод миотонометрии.
В настоящее время основным способом исследования мышечного тонуса является пальпаторный, который имеет ряд недостатков в связи с субъективной оценкой и отсутствием цифровых значений при определении тонуса, что затрудняет его использование при диагностике заболеваний нервной системы, при контроле за эффективностью проводимого лечения. Кроме того, исследование мышечного тонуса проводится миотонометрами различных конструкций, которые регистрируют только единственный показатель - деформацию мышцы, что также недостаточно для диагностического процесса.
Наиболее близким к изобретению является исследование мышечного тонуса с помощью механического миотонометра с дозированным воздействием, предложенное Иваничевым Г.А. в 1990 году (Иваничев Г.А. «Болезненные мышечные уплотнения», 1990). Данный метод получил название переменно-дискретной тонометрии, позволяет объективизировать твердо-эластические свойства болезненных мышечных уплотнений мышцы. Однако данное исследование не характеризует патологию мышечного тонуса при вертеброгенной патологии, когда возникает необходимость комплексного исследования мышечного тонуса мышц, даже при отсутствии в них болезненно-мышечных уплотнений.
Целью изобретения является разработка неинвазивного способа исследования мышечного тонуса у больных с вертеброгенными заболеваниями, позволяющего улучшить диагностику данной патологии.
В предлагаемом способе учитывается следующее:
1. Определяется состояние мышечного тонуса в горизонтальном и вертикальном положении больного. Это связано с постоянным воздействием гравитационных сил и, соответственно, активацией экстрапирамидной системы в вертикальном положении. Исследование делится на два этапа: в положении больного лежа и в положении больного стоя.
2. Ранее было выявлено, что наиболее информативные показатели выявлены при воздействиях от 2 до 4 кг (Иваничев Г.А. «Болезненные мышечные уплотнения», 1990), было выявлено усиление болевого синдрома при воздействии нагрузки на мышцу, превышающей два килограмма. Поэтому ограничили нагрузку до 2 килограммов, с учетом принципа переменно-дискретной миотонометрии исследование проводится при постепенном увеличении нагрузки:
1 измерение при нагрузке 0,5 кг;
2 измерение при нагрузке 1 кг;
3 измерение при нагрузке 1,5 кг;
4 измерение при нагрузке 2 кг.
3. Определены топографические точки, куда ставится щуп миотонометра, так как в каждой точке имеется группа мышц, выполняющих одну функцию.
4. Выделены отделы:
- ствол головного мозга определяется по состоянию тонуса жевательных мышц 1 - исследование,
- шейный отдел - 2 исследование;
- передняя группа мышц груди - 3 исследование,
- задняя группа мышц грудного отдела позвоночника - 4 исследование;
- брюшные мышцы - 5 исследование,
- поясничный отдел позвоночника - 6 исследование;
- ягодичная мышца - 7 исследование;
- нижние конечности - передняя группа мышц бедра - 8 исследование,
- медиальная группа мышц бедра - 9 исследование;
- латеральная группа мышц бедра - 10 исследование;
- задняя группа мышц бедра - 11 исследование;
- мышцы голени - передняя группа - 12 исследование;
- задняя группа мышц голени - 13 исследование.
Способ миотонометрии осуществляют следующим образом.
Первое исследование - в положении больного на спине, щуп миотонометра, находящегося в левой руке, справа ставится на угол нижней челюсти и производится измерение последовательно при постепенном увеличении нагрузки от 0,5 до 2 кг, аналогичное исследование производят слева.
Второе исследование - в положении больного на животе, щуп миотонометра устанавливается паравертебрально на уровне VII шейного позвонка, на 2 см отступя от остистых отростков в стороны, и также снимаются показатели миотонометра справа и слева - производится измерение последовательно при постепенном увеличении нагрузки от 0,5 до 2 кг.
Третье исследование - в положении больного на спине, щуп миотонометра устанавливают по среднеключичной линии в проекции 4 ребра справа и слева, записывают показатели миотонометра - производится измерение последовательно при постепенном увеличении нагрузки от 0,5 до 2 кг.
Четвертое исследование - в положении больного на животе, производят на грудном отделе позвоночника; щуп миотонометра устанавливают на уровне VII грудного позвонка, на 2 см отступя от остистых отростков в стороны, снимаются показатели миотонометра справа и слева - производится измерение последовательно при постепенном увеличении нагрузки от 0,5 до 2 кг.
Пятое исследование - в положении больного на спине, исследуют тонус мышц передней стенки живота, щуп миотонометра устанавливают на уровне пупка на 5 см, отступя от срединной линии, справа и слева, записывают показатели миотонометра - производится измерение последовательно при постепенном увеличении нагрузки от 0,5 до 2 кг.
Шестое исследование - в положении больного на животе, щуп миотонометра устанавливают паравертебрально на уровне III поясничного позвонка, на 2 см отступя от остистых отростков в стороны, снимаются показатели миотонометра справа и слева, записывают показатели миотонометра - производится измерение последовательно при постепенном увеличении нагрузки от 0,5 до 2 кг.
Седьмое исследование - в положении больного на животе, щуп миотонометра устанавливают на уровне V поясничного позвонка, отступя на 15 см в стороны, справа и слева, записывают показатели миотонометра - производится измерение последовательно при постепенном увеличении нагрузки от 0,5 до 2 кг.
Восьмое исследование - в положении больного на спине, щуп миотонометра устанавливают на 15 см проксимально от коленной чашечки по средней линии, исследование производят справа и слева, записывают показатели миотонометра - производится измерение последовательно при постепенном увеличении нагрузки от 0,5 до 2 кг.
Девятое исследование - положение больного на спине, щуп миотонометра устанавливают на 15 см проксимальнее коленной чашечки по медиальной линии, справа и слева, записывают показатели миотонометра - производится измерение последовательно при постепенном увеличении нагрузки от 0,5 до 2 кг.
Десятое исследование - положение больного на спине, щуп миотонометра устанавливают на 15 см проксимальнее коленной чашечки по латеральной линии справа и слева, записывают показатели миотонометра - производится измерение последовательно при постепенном увеличении нагрузки от 0,5 до 2 кг.
Одинадцатое исследование - положение больного на животе, щуп миотонометра устанавливают на 15 см проксимальнее подколенной ямки по задней линии, справа и слева, записывают показатели миотонометра - производится измерение последовательно при постепенном увеличении нагрузки от 0,5 до 2 кг.
Двенадцатое исследование - положение больного на спине, щуп миотонометра устанавливают на 15 см дистальнее от коленной чашечки по передней поверхности, отступя на 2 см от края большеберцовой кости, справа и слева, записывают показатели миотонометра - производится измерение последовательно при постепенном увеличении нагрузки от 0,5 до 2 кг.
Тринадцатое исследование - положение больного на животе, щуп миотонометра устанавливают по медиально-задней линии дистальнее коленного сустава на 15 см, записывают показатели миотонометра справа и слева - производится измерение последовательно при постепенном увеличении нагрузки от 0,5 до 2 кг.
Второй этап исследования проводится в положении больного стоя, производится исследование мышечного тонуса в той же последовательности по тем же топографическим точкам. Исследование больного производится в расслабленном состоянии, так как даже незначительное напряжение приводит к усилению болевого синдрома.
Заявленный способ позволяет использовать данный метод исследования при диагностике вертеброгенных заболеваний, при оценке лечебного процесса в динамике заболевания в связи с его информативностью и неинвазивностью.
Конкретным примером выполнения является исследование больного А., 1972 г.р., находившегося на стационарном лечении в 1 неврологическом отделении РКБ восстановительного лечения г.Казани с 4 апреля по 22 апреля 2008 с диагнозом: Протрузии дисков L III - S I (MPT верифицированное), радикулопатия S I слева, левосторонняя люмбоишиалгия, обусловленная остеохондрозом дисков L III - S I, хронически-рецидивирующее течение, выраженный болевой синдром.
Жалобы при поступлении на частые, стреляющие боли в области поясницы, усиливающиеся при незначительных стато-динамических нагрузках, онемение по наружной поверхности бедра и голени слева.
Анамнез заболевания. Впервые боли в поясничном отделе позвоночника возникли 5 лет назад, боли стали иррадиировать в левую ногу с ноября 2007 года.
При неврологическом осмотре: ЧМН без особенностей. Проприорефлексы с рук D=S, рефлексы коленные D=S, ахиллов рефлекс D>S; выявлена гипостезия S I слева, сила по мышечным группам 5 баллов. Поясничный лордоз усилен. Движения в поясничном отделе выполняет при наличии умеренной боли в пояснице. Симптом Ласега D - 75 градусов, S - 65 градусов. Мышечный тонус в норме.
Ограничение движения в поясничном отделе 1 степени.
МРТ поясничного отдела позвоночника от 17.02.2008.
Умеренное локальное сужение передних арахноидальных пространств на уровне межпозвонкового диска LIV-LV и легкое их сужение на уровне диска LIII-LIV. Протрузии дисков LIV-LV до 4,5 мм и LV-SI до 4,5 мм.
На уровне LIII-LIV размер протрузии до 1,7 мм.
Миотонометрия этим способом представлена в таблице.
Несмотря на то что при неврологическом осмотре не обнаружены нарушения тонуса, при миотонометрии выявлено снижение тонуса в положении стоя брюшных мышц, поясничного отдела позвоночника и ягодичных мышц, изменения более выражены слева, из мышц нижних конечностей более вялые мышцы передней, медиальной, латеральной групп бедра и задней группы голени слева, что позволило обнаружить изменения тонуса, при отсутствии нарушения тонуса при измерении пальпаторным методом.
Измерения мышечного тонуса коррелировали с имеющимися у больного вертебральным и экстравертебральным синдромами, что доказывает объективность и чувствительность метода, даже при незначительных изменениях тонуса.
Лист Таблица для показателей при измерении мышечного тонуса аппаратом миотонометр Ф.И.О. обследуемого А., 1972 г.р. ДАТА ИССЛЕДОВАНИЯ 12 апреля 2008 г. МЫШЦЫ КГ ПРАВАЯ СТОРОНА ЛЕВАЯ СТОРОНА РАССЛАБЛЕННАЯ лежа НАПРЯЖЕННАЯ стоя РАССЛАБЛЕННАЯ лежа НАПРЯЖЕННАЯ стоя Исследование №1 0,5 3,45 3,28 3,60 2,80 1 3,79 3,55 3,75 3,15 1,5 4,02 3,90 3,95 3,85 2 4.45 4,23 4,34 4,20 Исследование №2 0,5 6,61 4,58 5,65 4,87 1 6,78 5,59 6,24 5,46 1,5 7,24 6,76 7,35 6,87 2 7,67 7,12 7,67 7,34 Исследование №3 0,5 4,48 4,30 5,17 4,75 1 5,29 5,20 5,40 5,07 1,5 5,37 5,30 6,01 6,24 2 6,43 6,35 6,35 6,20 Исследование №4 0,5 2,65 2,41 2,89 2,59 1 3,50 3,22 3,41 3,51 1,5 3,88 3,74 3,70 3,63 2 4,20 3,91 4,15 3,87 Исследование №5 0,5 5,61 6,20 5,81 6,30 1 6,19 7,03 6,61 6,90 1,5 6,59 7,50 6,70 7,30 2 7,87 8,78 7,65 8,45 Исследование №6 0,5 5,89 7,60 6,01 7,30 1 6,70 8,95 6,80 8,81 1,5 7,20 9,39 7,21 8,70 Исследование №7 2 болит Больше 10 болит Больше 10 0,5 6,21 7,05 7,11 7,35 1 7,05 8,20 8,30 8,80 1,5 8,30 9,36 9,40 9,80 2 Больше 10 Больше 10 Больше 10 Больше 10 Исследование №8 0,5 3,75 3,50 4,01 3,61 1 4,31 4,05 4,87 4,35 1,5 4,50 4,95 5,05 4,49 2 5,56 5,08 5,78 5,30
2 лист Таблица для показателей при измерении мышечного тонуса аппаратом миотонометр Ф.И.О. А. Возраст 1972 г.р. ДАТА ИССЛЕДОВАНИЯ 12 апреля 2008 МЫШЦЫ КГ ПРАВАЯ СТОРОНА ЛЕВАЯ СТОРОНА РАССЛАБЛЕННАЯ лежа НАПРЯЖЕННАЯ стоя РАССЛАБЛЕННАЯ лежа НАПРЯЖЕННАЯ стоя Исследование №9 0,5 4,54 4,06 4,61 4,50 1 5,23 4,45 5,45 5,20 1,5 5,39 5,15 5,69 5,34 2 5,59 5,35 5,75 5,45 Исследование №10 0,5 2,38 3,46 3,81 3,56 1 3,01 4,23 4,90 4,35 1,5 5,12 4,97 5,71 4,45 2 5,65 5,35 5,87 5,57 Исследование №11 0,5 4,30 3,77 4,10 3,29 1 4,70 4,60 5,35 4,84 1,5 5,01 4,95 6,01 6,34 2 5,51 5,40 6,61 5,93 Исследование №12 0,5 2,79 2,57 2,80 2,06 1 3,19 2,88 3,41 2,75 1,5 3,45 3,15 3,65 3,56 2 3,67 3,23 3,97 3,86 Исследование №13 0,5 4,01 2,57 4,34 2,50 1 4,35 3,45 5,20 4,34 1,5 4,68 3,82 5,55 4,78 2 4,76 4,24 5,78 5,02 Кульвиметрия Шейный лордоз (кифоз) - 3,5 см Грудной кифоз (лордоз) - 2 см Поясничный лордоз (кифоз) - 5 см
Конфигурация коленных суставов. Подколенные ямки
Конфигурация коленных суставов. Подколенные ямки
Конфигурация коленных суставов зависит от уровня питания пациента, иола и возраста. У худых людей, в пожилом возрасте. у мужчин на передней поверхности суставов четко контурируют-ся надколенные чашечки, справа и слева oт них отмечаются небольшие западения (нарапателлярные ямки), у некоторых бывает замегна связка надколенника. По бокам этой связки у нижнего края чашечки имеется два углубления («нос теленка», «глаз колена»).
Снаружи и на медиальной поверхности колена могут контурироваться медиальный и латеральный мыщелки бедра, у места прикрепления связки надколенника к большеберцовой кости хорошо заметна ее бугристость. При осмотре коленного сустава в профиль над верхним полюсом чашечки почти всегда отмечается западение контура — место расположения верхнего заворота сумки коленного сустава.
Величина и естественная конфигурация коленного сустава в разной степени меняется при всех видах патологии: переломы со смещением костных отломков, вывихи, все варианты воспаления, дегенеративно-дистрофические процессы, опухоли. Но чаще всего это обусловлено накоплением в полости сустава жидкости (экссудат, транссудат, кровь, гной), а также отеком синовиальной оболочки или мягких тканей в области сустава.
При скоплении большого количества жидкости растягиватся фиброзная капсула и синовиальная оболочка, появляются выпячивания по обеим сторонам надколенника в виде подковы или седла лошади, если количество жидкости большое и она накопилась быстро, то сустав приобретает шаровидную форму. При длительном выпоте в сустав в подколенной ямке может образоваться киста Бейкера. Припухлость мягких тканей в окружении сустава без выпота в сустав следует расценивать как проявление утолщения синовиальной оболочки при хроническом синовите.
Контуры коленного сустава значительно изменяются при наличии бурсита.
Подколенные ямки осматриваются в вертикальном и горизонтальном положении исследуемого. В норме они имеют ровную поверхность, снаружи ямки может быть заметно сухожилие двуглавого мускула, изнутри — полуперепончатой мышцы. Имеется четкая симметрия.
Осматривая подколенную ямку в положении больного стоя и лежа на животе, можно выявить три вида опухолевидных образований:
• медиально и чуть выше уровня суставной щели — место бурсита полуперепончатой мышцы, при сгибании колена опухоль становится мягкой на ощупь;
• на уровне суставной щели в центре подколенной ямки, нередко на обеих ногах, хорошо просматривается киста Бейкера, при длительной компрессии пальцами она становится более мягкой из-за оттока жидкости в полость сустава; • чуть ниже суставной щели в центре — место расположения аневризмы подколенной артерии, при пальпации она пульсирует. Итак, изменение контуров коленного сустава: исчезновение естественных западений, появление выбуханий по бокам коленных чашечек, над их полюсами, над чашечками, в подколенных ямках, над медиальной поверхностью сустава, смещение надколенника вверх на несколько сантиметров, появление провала над надколенником, всегда указывают на патологию (воспаление, травма, дистрофия).
- Вернуться в оглавление раздела "Пульмонология."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Артроз коленных суставов
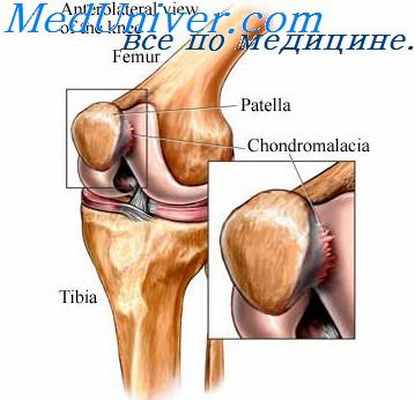
Деформирующий остеоартроз коленных суставов (он же гонартроз или сокращенно ДОА) – дегенеративно-дистрофическое заболевание коленного сустава, которое характеризуется хроническим неуклонно прогрессирующим течением, поражением всех структурных элементов (гиалиновый хрящ, околосуставные костные структуры, синовиальная оболочка, капсула и связки сустава) и приводит к суставной деформации, сокращению объёмов движений и нередко к инвалидизации.

Заболевание начинается с изменений суставного хряща, за счёт которого происходит скольжение суставных поверхностей костей. Нарушение питания и потеря эластичности приводят к его дистрофии (истончению) и рассасыванию, при этом оголяется костная ткань суставных поверхностей, нарушается скольжение, сужаются суставный коленные щели, изменяется биомеханика сустава. Раздражается синовиальная оболочка, выстилающая сустав и вырабатывающая синовиальную жидкость (которая питает хрящ и играет роль физиологической смазки), что приводит к увеличению её количества в суставе (синовит). На фоне сужения суставной щели уменьшается объём сустава, синовиальная жидкость выпячивает заднюю стенку суставной капсулы, формируется киста Беккера (которая, достигая больших размеров, может вызывать боль в подколенной ямке). Тонкая и нежная ткань суставной капсулы замещается грубой соединительной тканью, изменяется форма сустава. Разрастается околосуставная костная ткань, формируются остеофиты (патологические костные разрастания). Нарушается кровообращение в околосуставных тканях, в них скапливаются недоокисленные продукты обмена веществ, раздражающие хеморецепторы, развивается стойкий болевой синдром. На фоне изменения анатомии сустава возникает нарушение работы окружающих мышц, появляется гипотрофия и спазм, нарушается походка. Появляется стойкое ограничение объёмов движений в суставе (контрактура), иногда настолько выраженное, что возможны только качательные движения (ригидность), либо полное отсутствие движений (анкилоз).
Об артрозе коленного сустава можно сказать, что это достаточно распространенное заболевание: им страдает 10% всего населения планеты, а в возрасте старше 60 лет он поражает каждого третьего человека.
Причины гонартроза
- Травмы костей и суставов.
- Воспалительные заболевания суставов (ревматоидный, хламидийный артрит, подагра).
- Нарушение минерального обмена при различных эндокринопатиях (сахарный диабет, заболевания паращитовидных желез, гемохроматоз).
- Заболевания мышечного аппарата и нейропатии (болезнь Шарко).
Помимо основных причин выделяют также неблагоприятные фоновые факторы развития гонартроза, к которым относят:
- избыточный вес (в прямом смысле оказывает давление на нижние конечности);
- возраст (недугу подвержены в основном лица пожилого возраста);
- женский пол (по статистике у женщины болеют чаще);
- повышенные спортивные и профессиональные физические нагрузки.
Симптомы остеоартроза коленных суставов
- Боль, возрастающая при ходьбе и ослабевающая в покое.
- Затруднение привычных, физиологических движений в суставах.
- Характерный «хруст» в суставах.
- Увеличение суставов в размере и их видимая деформация.
Стадии гонартроза
Клинические стадии артроза коленного сустава (степень артроза коленного сустава)
Различается несколько стадий артроза:
- На первой стадии человек ощущает лишь такие симптомы, как небольшое чувство дискомфорта или «тяжесть» в колене, беспокоящие при ходьбе на длительные дистанции или повышенных физических нагрузках. Рентгенологическое обследование будет малоинформативным: можно выявить лишь небольшое сужение суставной щели, других изменений не будет. В начале поражения артрозом коленного сустава человек не обращается к специалистам, не придавая особого значения появившимся симптомам.
- Для второй стадии поражения артрозом коленного сустава характерны ощутимые боли, степень выраженности которых уменьшаются в покое. Появляется затруднение движений в суставах, при ходьбе слышен характерный «скрип» (от пациента можно услышать расхожую в быту фразу – «коленки скрипят»). При проведении рентгенографии обнаруживается четко различимое сужение суставной щели и единичные остеофиты.
- При переходе гонартроза на следующую, третью стадию, болевые симптомы будут беспокоить пациента постоянно, в том числе и в покое, возникает нарушение конфигурации суставов, т.е. деформация, усиливающаяся за счет отека в момент присоединении воспаления. На рентгенограммах определяется сужение суставной щели умеренной степени и множественные остеофиты. На третьей стадии за медицинской помощью обращаются уже многие, т.к. качество жизни существенно страдает из-за болей и затруднения нормальной ходьбы.
- Четвертая стадия поражения артрозом коленного сустава сопровождается нестихающей, изматывающей болью. Минимальные попытки к движению становятся тяжким испытанием для человека, деформация суставов заметна визуально, ходьба крайне затруднена. Рентгенография выявляет существенные изменения: суставная щель на снимках практически не определяется, выявляются множественные грубые остеофиты, «суставные мыши» (отломки разрушающейся кости, попадающие в полость сустава). Данная стадия гонартроза почти всегда влечет за собой инвалидность: нередко исходом заболевания является полное сращение сустава, его нестабильность, образование «ложного сустава».
Кто лечит артроз коленного сустава?
Квалифицированную врачебную помощь при гонартрозе могут оказать пациенту терапевт, ревматолог и врач общей практики (семейный врач), но эти специалисты занимаются лечением коленного сустава при неосложненном артрозе.
Когда возникает синовит или назначенное терапевтом лечение не дает должного эффекта, то без помощи ортопеда не обойтись. В ситуациях, когда требуется хирургическая помощь, больной артрозом коленного сустава направляется в специализированное ортопедо-травматологическое отделение.
Как и чем лечить артроз коленного сустава?
Известные на настоящий день способы лечения пациентов с артрозом коленного сустава подразделяются на немедикаментозные консервативные, медикаментозные и хирургические.
Немедикаментозные методы
Многие пациенты задаются вопросом: «Как бороться с артрозом коленного сустава без таблеток?» Отвечая на него, с сожалением приходится констатировать, что гонартроз является хроническим заболеванием, устранить его навсегда невозможно. Однако многие существующие на сегодняшний день нефармакологические (т.е. без применения препаратов) способы борьбы с данным недугом могут значительно замедлить его прогрессирование и повысить качество жизни пациента, особенно при применении на ранних стадиях болезни.
При своевременном обращении к врачу, и достаточной мотивированности пациента на исцеление, иногда бывает достаточно устранить негативные факторы. Так например доказано, что снижение избыточного веса уменьшает проявление основных симптомов недуга.
Исключение патологических физических нагрузок и напротив, занятия лечебной гимнастикой с применением рациональных физических программ снижают интенсивность болей. Доказано, что упражнения для укрепления силы четырёхглавой мышцы бедра сопоставимы по эффекту с противовоспалительными лекарственными средствами.
Если мы лечим артроз коленного сустава, то необходимо стремиться к правильному питанию: улучшить эластические свойства суставного хряща помогут продукты, содержащие большое количество животного коллагена (диетические сорта мяса и рыбы) и хондроитина (креветки, крабы, криль), насыщенные растительным коллагеном и антиоксидантами свежие овощи и фрукты, а страсть к копченостям, маринадам, консервантам, сладкому и пересоленным блюдам, напротив, потенцирует нарушение обменных процессов в организме и накопление избыточного веса вплоть до ожирения.
Размышляя на тему, какое лечение артроза колена самое эффективное, стоит вспомнить о таком эффективном лечебно-профилактическом методе, как ортезирование: фиксирующие наколенники, ортезы, эластические бинты и ортопедические стельки снижают и правильно распределяют нагрузку на сустав, тем самым уменьшая интенсивность боли в нем. В качестве эффективной разгрузки коленных суставов также рекомендовано использование трости при ходьбе. Находиться она должна в руке, противоположной поражённой конечности.
Комплексное лечение артроза коленного сустава также подразумевает назначение весьма эффективных даже при запущенных формах заболевания физиопроцедур. При широком применении у разных категорий пациентов, страдающих артрозом любых степеней, доказала свою эффективность магнитотерапия: уже после нескольких процедур уменьшается интенсивность боли, в результате улучшения кровообращения, уменьшения отека и устранения мышечного спазма увеличивается подвижность сустава. Особенно ярко эффект магнитотерапии наблюдается при развитии активного воспаления в суставе: значительно уменьшается выраженность отека, регрессируют явления синовита. Не столь популярны, но ничуть не менее эффективны в лечении коленного сустава при артрозе люб такие методы физиотерапии, как лазеротерапия и криотерапия (воздействие холодом), обладающие выраженным болеутоляющим эффектом.
Медикаментозное лечение
В схемах эффективного лечения артроза коленного сустава применяются нижеуказанные лекарственные средства.
Нестероидные противовоспалительные средства (НПВС), выпускающиеся в формах для наружного (различные гели, мази) и системного применения (таблетки, свечи, растворы), давно доказали свою эффективность при лечении остеоартроза и широко назначаются врачами. Блокируя воспаление на ферментативном уровне, они устраняют боли в суставах и их отёчность, замедляют прогрессирование болезни. При ранних проявлениях заболевания эффективно местное применение этих препаратов в комплексе с нелекарственными методами (лечебной гимнастикой, магнитотерапией). Но при запущенном остеоартрозе коленных суставов без таблеток, а иногда и инъекций НПВС, не обойтись. Необходимо помнить, что продолжительный системный прием НПВС может вызывать развитие и обострение язвенных процессов в желудочно-кишечном тракте, а кроме того негативно сказываться на функции почек и печени. Поэтому пациентам, в течение долгого времени принимающим НПВС, необходимо также назначать препараты, защищающие слизистую желудка, и регулярно контролировать лабораторные показатели работы внутренних органов.
Глюкокортикостероиды (ГКС) — гормональные препараты, обладающие выраженным противовоспалительным эффектом. Рекомендуются, когда назначенные пациенту ранее НПВС не справляются с устранением проявлений воспаления. Будучи мощным противовоспалительным средством, ГКС при лечении артроза имеют определенные противопоказания, т. к. способны вызывать и ряд существенных побочных действий. В системных формах при гонартрозе их практически не назначают. Как правило, для эффективного лечения артроза подразумеваются инъекции ГКС в околосуставные болевые точки, что увеличивает интенсивность борьбы с воспалением и минимизирует риск появления нежелательных побочных эффектов препарата. Такую манипуляцию пациенту может выполнить специалист-ревматолог или специалист-травматолог. При сопутствующем синовите или ревматоидном артрите такие препараты вводят непосредственно в сустав. При однократном введении ГКС эффект от такого лечения длится до 1 месяца. В соответствии с национальными рекомендациями по лечению остеоартроза, не следует выполнять больше трех инъекций препарата в год в один и тот же сустав.
При далеко зашедшем, «запущенном» остеоартрозе, когда человек испытывает нестерпимые боли, не утихающие даже в покое, нарушающие нормальный сон, и не снимающиеся НПВС, ГКС и нелекарственными методами, возможно назначение опиоидных болеутоляющих средств. Данные препараты применяются только по рецепту врача, который рассматривает целесообразность их назначения в каждом конкретном случае.
Хондропротекторы (при дословном переводе - «защищающие хрящ»). Под этим названием понимают различные медикаменты, объединённые одним свойством - структурно-модифицирующим действием, т.е. способностью замедлять дегенеративные изменения хряща и сужение суставной щели. Выпускаются они в формах как для приёма внутрь (глюкозамин, хондроитина сульфат, пиаскледин), так и для введения в полость сустава (гиалуронаты). Конечно, эти лекарства не совершают чудо и не «выращивают» новый хрящ, но приостановить его разрушение могут. Для достижения стойкого эффекта применять их надо длительно, регулярными курсами несколько раз в год.
Хирургическое лечение артроза коленных суставов

Нередки случаи, когда несмотря на адекватное комплексное лечение болезнь прогрессирует, неуклонно снижая качество жизни человека. В таких ситуациях пациент начинает задаваться вопросами: «что делать, если при артрозе коленного сустава назначенные лекарства не помогают?», «показано ли при коленном артрозе хирургическое лечение?», «как хирургически лечится артроз коленного сустава?». Отвечая на данные вопросы, следует пояснить, что показанием к хирургическому лечению остеоартроза коленных суставов служат некупирующийся болевой синдром и значимое нарушение функции сустава, не поддающиеся устранению при применении комплексной консервативной терапии, что возможно при последней, четвертой степени заболевания.
Самым популярным видом хирургической помощи при заболевании артрозом третьей и четвертой степеней является эндопротезирование, т.е. удаление собственного сустава с одномоментной установкой заменяющего его металлопротеза, конструкция которого схожа с анатомией коленного сустава человека. При этом обязательным условием к проведению данного вида оперативного лечения являются: отсутствие грубых деформаций устава, сформировавшихся «ложных суставов», мышечных контрактур и выраженной мышечной атрофии. При выраженном остеопорозе (значительном снижении минеральной плотности костей) эндопротезирование также не показано: «сахарная» кость не выдержит внедрения металлических штифтов, и в месте их установки начнется стремительная резорбция (рассасывание) костной ткани, могут возникать патологические переломы. Поэтому таким значимым представляется своевременное решение вопроса о необходимости установки эндопротеза – оно должно быть принято тогда, когда возраст и общее состояние организма человека еще позволяют выполнить операцию. По результатам отдаленных исследований продолжительность эффекта от эндопротезирования при заболевании артрозом последних степеней, т.е. временная продолжительность отсутствия существенных двигательных ограничений и сохранения достойного качества жизни, составляет порядка десяти лет. Самые лучшие результаты оперативного лечения отмечаются у людей 45-75 лет с небольшой массой тела (менее 70 кг) и относительно высоким уровнем жизни.
Несмотря на широкую распространённость эндопротезирования коленного сустава, зачастую результаты таких операций неудовлетворительны, а процент осложнений высок. Это связано с конструктивными особенностями эндопротезов и сложностью самого хирургического вмешательства (замена тазобедренного сустава значительно проще в техническом плане). Это диктует необходимость выполнения органосохраняющих операций (сохраняющих сустав). К ним относят артромедуллярное шунтирование и корригирующую остеотомию.
Артромедуллярное шунтирование – соединение костномозгового канала бедренной кости с полостью коленного сустава при помощи шунта – полой металлической трубки. Благодаря этому жировой костный мозг из нижней трети бедренной кости попадает в коленный сустав, питая хрящ и смазывая его, чем достигается значительное снижение боли.
При изменении оси нижней конечности (но с условием незначительного ограничения объёмов движений) эффективна корригирующая остеотомия – пересечение большеберцовой кости с коррекцией её оси с последующей фиксацией пластиной и винтами в нужном положении. При этом достигаются два цели – нормализация биомеханики за счёт восстановления оси конечности, а также активация кровообращения и метаболизма при сращении кости.
Подытоживая вышесказанное, хочется отметить, что лечение гонартроза является сложной социальной задачей. И хотя на сегодняшний день медицина не способна предложить препарат, избавляющей от него навсегда, или другие способы полного излечения данного недуга, здоровый образ жизни, своевременное обращение за медицинской помощью и выполнение рекомендаций врача могут приостановить его прогрессирование.
КТ коленного сустава
КТ коленного сустава — диагностический метод, целью которого является визуализация составляющих его структур. За счет комбинации рентгеновского сканирования и последующей обработки полученных изображений с использованием современного программного обеспечения удается с высокой точностью подтвердить или исключить заболевание. Выполняется для исследования надколенника, дистальной части бедренной кости, проксимальных частей большеберцовой и малоберцовой костей, для оценки общей конфигурации сустава и состояния региональных сосудов (с контрастом). Компьютерная томография коленного сустава отличается приемлемой ценой, информативна и безопасна.
Преимущества КТ коленного сустава в клинике «Чудо Доктор»
- Высокая точность и скорость обследования пациента.
Мы пользуемся оборудованием, которое позволяет получить до 128 срезов за несколько секунд (4—5). Их количество определяет информативность диагностики, ее непродолжительность. - Удобное решение для пациентов с повышенной массой тела.
Клиника оснащена оборудованием для обследования пациентов, вес которых до 220 кг. Людям с большой массой тела теперь доступна качественная диагностика, направленная на своевременную постановку диагноза. - Максимально сниженные лучевые нагрузки.
Сделать КТ коленного сустава в нашем медицинском центре — это полностью исключить риски, связанные с рентгеновским облучением благодаря нескольким автоматическим режимам. Специалист ориентируется на цель и объект исследования при определении минимального уровня лучевой нагрузки с сохранением высокого качества изображений. - Круглосуточная диагностика и мгновенный результат.
В нашем диагностическом отделении КТ коленного сустава выполняется в любое время суток. Мы понимаем, что по определенным причинам многие пациенты могут обследоваться только ночью. Для их удобства кабинеты КТ открыты круглосуточно, а результаты выдаются в виде снимков, записанных на диск. - Традиционные и новаторские исследования.
В нашем центре можно сделать КТ как классическую, так и с использованием контраста. К услугам пациентов виртуальная колоноскопия и КТ-денситометрия поясничного отдела позвоночника. Мы выполним МСКТ-ангиографию всех легочных и сердечных структур, КТ коронарного кальция и другие современные диагностические исследования, включая кардиологические. - КТ с контрастированием.
Мы предоставляем услугу контрастирования — внутривенного введения специальных препаратов с йодом перед сканированием анатомической области для лучшей визуализации структур сустава.
Цель проведения КТ коленного сочленения
Исследование становится диагностическим методом первого выбора при подозрении у пациента одного из следующих патологических состояний:
- переломов костей, в том числе трабекулярных;
- дегенеративно-дистрофических заболеваний, включая деформирующий остеоартроз;
- воспалительных поражений колена (артриты, синовиты);
- повреждений связочно-сухожильного аппарата;
- скопления патологического экссудата (жидкости) в суставной сумке;
- кисты Бейкера (выпячивание в области подколенной ямки вследствие воспаления);
- костных наростов (остеофитов);
- доброкачественных или злокачественных новообразований;
- хондромных тел (суставная мышь);
- врожденных нарушений и аномалий строения;
- остеохондропатий;
- воспалительных или дегенеративных поражений, вызванных аутоиммунными патологиями;
- разрывов мягкотканных структур.
КТ коленного сустава врачи рекомендуют делать перед хирургическим вмешательством, в том числе для оценки состояния операционного поля. В постоперационном периоде и во время консервативной терапии с помощью томограммы отслеживают скорость восстановления поврежденных элементов колена.
Показания
Делать КТ необходимо, если выполненные рентгенография и ультразвуковое исследование колена были малоинформативны. Компьютерная томография назначается пациентам, которые предъявляют жалобы на такие симптомы:
- острый или хронический болевой синдром в состоянии покоя и (или) при сгибании-разгибании коленного сустава;
- отек, припухлость кожи;
- гиперемию (покраснение) кожи, повышение местной температуры;
- снижение объема движений;
- утреннюю скованность движений;
- треск, хруст, щелчки при ходьбе, сгибании-разгибании коленного сочленения;
- синдром гипермобильности сустава с его избыточной подвижностью;
- видимую деформацию колена, увеличение его в размерах.
КТ выполняется при подозрении на травмирование костных, хрящевых, мягкотканных структур. Клинически оно проявляется резкими болями при движениях и осевых нагрузках, выраженной воспалительной отечностью, обширными гематомами.
Как проходит КТ сустава колена?
Современный томограф — аппарат в виде массивного кольца, внутри которого находится горизонтальная кушетка. Пациента просят лечь на нее, затем помещают коленный сустав в сканирующее устройство. Если требуется контрастное усиление, то после стандартного КТ-обследования вводится рентгеноконтрастное вещество для расширенного обследования.
Чтобы томограмма коленного сустава не исказилась, во время диагностической процедуры следует сохранять полную неподвижность. Это несложно, так как она занимает несколько минут. Традиционная КТ не сопровождается какими-либо дискомфортными ощущениями. Легкая слабость, недомогание или тошнота могут возникать на фоне введения контраста.
Результаты (расшифровка)
Пациент получает после диагностики диск с записью снимков, пленку с изображениями вместе с письменным заключением рентгенолога. Данные КТ позволяют обнаружить такие патологические изменения:
- переломы — по нарушениям целостности костных структур;
- полные или неполные вывихи — по смещению образующих сустав элементов относительно друг друга;
- деформирующий остеоартроз, ревматический полиартрит по изменению суставной щели, наличию признаков остеопороза;
- злокачественную или доброкачественную опухоль с патологическим разрастанием сосудов или без него;
- гемартроз — по присутствию крови в синовии;
- абсцесс — по гнойным примесям.
С помощью преимущественно КТ с контрастированием удается выявить закупорку или обрыв сосуда, питающего кровью сустав.
Подготовка к КТ коленного сустава
Об установленных металлических конструкциях (винтах, спицах, пластинах) на любом участке тела следует сообщить врачу-рентгенологу. Это позволит безошибочно идентифицировать изменения на полученных изображениях. Непосредственно перед процедурой пациент оставляет в раздевалке все предметы, в которых есть металлические детали. Затем надевает халат и проходит в КТ-кабинет.
Противопоказания к проведению КТ коленных суставов
Исследование не проводят при беременности, детском возрасте до 5 лет. Диагностика с контрастированием не выполняется в следующих случаях:
- вынашивание беременности;
- возраст до 14 лет (предпочтительными являются более безопасные методы диагностики - УЗИ, МРТ);
- индивидуальная непереносимость средств с йодом;
- почечная недостаточность;
- тяжело протекающий сахарный диабет.
При острой необходимости обследование сустава с помощью КТ этим категориям пациентов может быть проведено.
КТ с контрастом, МСКТ
Введение контраста способствует повышению четкости полученных послойных изображений и точному обнаружению патологических изменений. Особенно информативно контрастирование при томографических исследованиях церебральных, коронарных и других кровеносных сосудов.
При выполнении мультиспиральной компьютерной томографии (МСКТ) происходит увеличение временного и пространственного разрешения. За счет наличия нескольких рядов детекторов снижается лучевая нагрузка и сокращается продолжительность процедуры.
Что лучше: КТ или МРТ коленного сустава?
Результаты КТ более информативны при выявлении поражений костных тканей, патологий внутренних органов. Данные МРТ характеризуются высокой точностью при обследовании мягкотканных и хрящевых элементов, мозговых структур.
Где пройти КТ в столице?
КТ коленного сустава в клинике «Чудо Доктор» отличается самой демократичной стоимостью в Москве. Позвоните или отправьте электронное письмо, чтобы мы назначили удобное для вас время. Обратите внимание, что в прайс-листе приведена стоимость исследований с контрастом и без него.
Гонартроз
Гонартроз – это хроническое денегенативное заболевание коленного сустава, при котором происходит истончение и разрушение хрящевой ткани с последующим формированием обширных костных разрастаний. По мере прогрессирования болезни человек может полностью утратить способность к самостоятельному передвижению. Своевременная диагностика и лечение гонартроза дает возможность остановить патологический процесс и избавить человека от боли.
Общая информация
Полноценная работа сустава возможна лишь при соблюдении нескольких условий:
- идеальная гладкость соприкасающихся поверхностей костей;
- правильная конфигурация суставных поверхностей;
- наличие синовиальной жидкости, выполняющей роль смазки;
- хорошее состояние мышц, связок, суставной сумки и других вспомогательных элементов;
- полноценное кровоснабжение.
При появлении нарушений запускается патологический процесс, который в конечном итоге может привести к полному разрушению сустава.
Гонартроз начинается с появления в хрящевой ткани микротрещин и очагов уплотнения. Это приводит к истончению хрящевой прослойки и утрате гладкости. В результате усиливается трение костей между собой при движениях, что еще больше повреждает хрящ. Конфигурация поверхностей изменяется и отдельные участки начинают испытывать повышенную нагрузку. По мере прогрессирования заболевания по краям сустава появляются костные разрастания (остеофиты), которые постепенно распространяются на всю площадь, ограничивая движения и вызывая боль. Одновременно происходит изменение состава синовиальной жидкости и уменьшение ее количества, что тоже повышает трение.
Дальнейшие изменения распространяются на другие зоны. Суставная капсула истончается, связки теряют эластичность. Сустав становится нестабильным, повышается риск вывихов и подвывихов. Происходит компенсаторное сокращение мышечных волокон. Колено, а в дальнейшем и сама нога деформируются. К тому времени человек уже не может нормально передвигаться из-за боли.
В зависимости от причины заболевания остеоартроз коленного сустава может быть:
- первичный: возникает сам по себе на фоне повышенной нагрузки или несостоятельности хрящевой ткани;
- вторичный: появляется как осложнение других заболеваний или травм; в рамках этого вида выделяют специфические разновидности: подагрический, посттравматический и т.п.
Выделяют также односторонний (поражающий только правое или только левое колено) и двусторонний гонартроз.
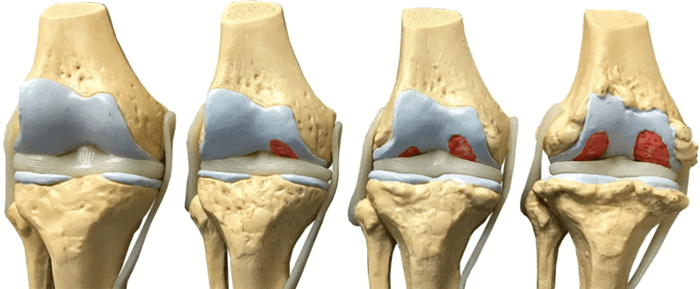
Степени
Врачи выделяют 4 степени гонартроза, определяющие стадию заболевания и объем поражения:
- 1 степень: заболевание обнаруживается только на рентгене, где видны единичные остеофиты;
- 2 степень характеризуется заметным сужением суставной щели и выраженными дистрофическими очагами в хрящевой ткани;
- 3 степень: сустав деформирован, внутри полости обнаруживается большое количество крупных остеофитов;
- 4 степень: хрящевая ткань полностью разрушена, кости деформированы и нередко сращены между собой.
Причины
Все причины развития гонартроза можно разделить на несколько групп:
- связанные с сильным повреждением частей сустава:
- внутрисуставные переломы;
- повреждения мениска;
- вывихи;
- растяжения связок;
- операции на суставе;
- воспалительные процессы и их последствия (артриты различного происхождения);
- повышенная масса тела;
- работа на ногах;
- профессиональный спорт;
- частое ношение тяжестей;
- беременность;
- заболевания опорно-двигательного аппарата: плоскостопие, врожденный вывих бедра или его дисплазия, сколиоз и т.п.;
- постоянное ношение неправильной обуви;
- сниженная свертываемость крови, сопровождающаяся частыми кровоизлияниями в коленный сустав;
- врожденная дисплазия соединительной;
- аутоиммунные заболевания: системная красная волчанка, ревматоидный артрит;
- нарушения микроциркуляции (атеросклероз);
- сахарный диабет;
- подагра;
- беременность;
- климакс.
Наличие суставной патологии у родителей или близких родственников также повышает шанс развития гонартроза.
Симптомы
Симптомы гонартроза зависят от степени поражения тканей. Наиболее заметным и выраженным является боль. На начальных этапах развития она представлена легким дискомфортом после чрезмерной нагрузки на колено (например, подъем по лестнице с тяжелым предметом в руках или длительные пешие прогулки). После отдыха все неприятные ощущения исчезают.
В дальнейшем боль становится сильнее и начинает возникать после привычной нагрузки, усиливаясь к концу дня. Простого отдыха становится недостаточно для быстрого снятия симптомов. На последних стадиях колено болит постоянно, а любые движения усугубляют проблему.
Еще один характерный признак гонартроза – ограничения движений. Скованность сначала появляется только по утрам и связана с повреждением хряща. В дальнейшем ограничения связаны с разрастанием остеофитов. По мере прогрессирования болезни амплитуда движений становится меньше вплоть до полного анкилоза.
В это время проявляются хорошо заметные со стороны признаки поражения: деформация колена и выраженная хромота. Деформация возникает за счет изменения очертаний головок костей, а также появления остеофитов. В дальнейшем в процесс вовлекаются мышцы и связки, что еще больше меняет контуры сустава и всей ноги.
Хромота, как и боль, возникает постепенно. Сначала она связана исключительно с болевыми ощущениями, человек вынужден щадить ногу. Ситуация усугубляется по мере нарастания скованности и деформации. На поздних стадиях гонартроза человек не может ходить самостоятельно.
Диагностика
При подозрении на гонартроз необходимо обратиться к ортопеду-травматологу. Специалист осматривает и опрашивает пациента, оценивая состояние сустава и объем движений в нем. Затем в обязательном порядке назначается рентгенография. Исследование позволяет выявить основные признаки артроза:
- сужение суставной щели;
- деформацию головок костей;
- наличие остеофитов;
- очаги дегенерации хряща.
Для получения данных о состоянии мягких тканей и хряща назначается УЗИ или МРТ сустава. В некоторых случаях требуется выполнить диагностическую пункцию, в ходе которой в полость колена вводят видеокамеру. Этот метод позволяет осмотреть хрящ изнутри и оценить степень разрушения тканей. Одновременно могут быть введены лекарственные препараты (например, обезболивающие длительного действия) или взят анализ синовиальной жидкости.
Лабораторная диагностика дополняет картину. С ее помощью врачи оценивают наличие воспаления, уровень мочевой кислоты и других соединений, которые могут стать причиной артроза.
При вторичном характере заболевания назначаются консультации врачей соответствующего профиля (эндокринолог при сахарном диабете и т.п.).
![Лечение гонартроза]()
Лечение гонартроза
Лечение гонартроза коленного сустава – это сложный и длительный процесс, требующий от пациента соблюдения всех рекомендаций лечащего врача.
Лечение острой боли
При наличии острого болевого синдрома на первый план выходит лекарственная терапия. Все обезболивающие препараты можно разделить на три группы:
- нестероидные противовоспалительные средства (НПВС): кетопрофен, диклофенак, мелоксикам и другие; назначаются в виде таблеток или капсул для приема внутрь, в инъекционной форме, в виде кремов и мазей для местного применения; препараты помогают уменьшить боль и облегчить состояние пациента;
- кортикостероиды: гормональные препараты, обладающие мощным противовоспалительным и обезболивающим действием; особенно эффективны при внутрисуставном введении;
- средства для снятия спазма мышц: мидокалм и его аналоги; используются в качестве вспомогательных в запущенных стадиях гонартроза;
Конкретные обезболивающие препараты, их дозировки и кратность приема определяются только врачом. При бесконтрольном применении анальгетики могут стать причиной ускоренного разрушения хрящевой ткани, развития гастрита и других осложнений.
Поддерживающая терапия
Когда острый болевой синдром купирован, врачи назначают препараты, останавливающие разрушение хряща и стимулирующие регенерацию тканей:
- хондропротекторы: средства на основе глюкозамина и хондроитина; при длительном приеме способствуют сохранению хряща; наиболее эффективны на ранних стадиях заболевания;
- препараты для улучшения микроциркуляции: пентоксифиллин, никотиновая кислота и т.п.; улучшают питание тканей и снабжение их кислородом.
Помимо лекарственных средств ортопеды активно используют физиотерапевтические методики. Воздействие электрического тока, ультразвука, лазерных лучей или магнитных волн способствует повышению кровоснабжения пораженной области, разрушению остеофитов. В зависимости от ситуации врачи используют:
- ударно-волновую терапию;
- магнитотерапию;
- прогревание тканей лазерным излучением;
- стимуляцию мышц электрическим током;
- электрофорез, фотофорез: введение лекарств с помощью ультразвука или электрического тока; значительно повышает эффективность анальгетиков и хондропротекторов.
Физиотерапевтические процедуры назначаются врачом и проходят под постоянным контролем специалиста. При необходимости время и интенсивность воздействия могут быть скорректированы.
Дополнить эффект от физиотерапии и лекарств помогает массаж и лечебная физкультура. Они не только улучшают микроциркуляцию, но и способствуют формированию качественного мышечного каркаса, обеспечивающего дополнительную поддержку пораженного сустава.
Хирургическое лечение
Препараты и физиотерапия эффективны лишь на ранней и средней стадиях заболевания. Если у пациента диагностирован гонартроз 3 или 4 степени, единственным действительно эффективным вариантом лечения является хирургия.
![Гонартроз]()
Экспертное мнение врача
Директор, главный врач, врач-ортопед-травматолог
Эндопротезирование коленного сустава – это сложная, но действенная операция. Пораженный сустав удаляется и заменяется протезом. Современные изделия обладают достаточным запасом прочности, чтобы служить обладателю долгие годы. После завершения периода восстановления пациент забывает от боли при ходьбе и может жить полноценной жизнь.
Если эндопротезирование противопоказано, врачи могут выбрать более легкое вмешательство:
- артродез: создание искусственного анкилоза путем соединения костей между собой; процедура полностью блокирует движения в суставе, но зато пациент получает возможность безболезненно опираться на пораженную ногу;
- корригирующая остеотомия: часть костной ткани иссекается и закрепляется так, чтобы снять нагрузку с наиболее деформированных участков сустава.
Артродезирование и остеотомия в настоящее время проводятся нечасто. К ним прибегают, в основном, в период ожидания эндопротезирования для облегчения состояния пациента.
Профилактика
Профилактика заболеваний суставов – это несложно. Если следовать правилам, вопрос как лечить гонартроз вряд ли станет актуальным. Сохранить здоровье суставов помогут:
- умеренная двигательная активность: пешие прогулки, бассейн, тренажерный зал и т.п.; главное – не стремиться к рекордам и званиям, поскольку профессиональный спорт вовсе не полезен;
- минимум стрессов и полноценный сон;
- сбалансированное и рациональное питание с достаточным количеством витаминов и микроэлементов;
- вес в пределах нормы;
- минимум вредных факторов на работе: людям, склонным к развитию артроза, стоит избегать ношения тяжестей и длительного нахождения на ногах;
- хорошая, удобная обувь (желательно, ортопедическая);
- регулярное комплексное обследование организма даже при хорошем самочувствии.
Эти же правила актуальны для людей, уже страдающих от артроза, поскольку они помогают замедлить прогрессирование заболевания.
Диета
Соблюдение диеты при гонартрозе помогает уменьшить риск воспалительного процесса в суставе и отложение солей, а также способствует снижению массы тела и сокращении нагрузки на колено. Врачи рекомендуют придерживаться следующих принципов питания:
- сбалансированный по жирам, белкам и углеводам рацион;
- контроль калорийности пищи: при избыточной массы тела следует снизить потребление на 15-20% от стандартной потребности;
- резкое ограничение чрезмерно жирных, острых, соленых блюд, консервов и продуктов с искусственными ароматизаторами;
- полное исключение из рациона алкогольных напитков, газировки.
В пище должны в достаточном количестве присутствовать витамины всех групп, микроэлементы. Особое внимание следует уделить продуктам с повышенным содержанием коллагена: холодцы, желе, заливное. Он является естественным хондропротектором и стимулирует восстановление хрящевой ткани. Аналогичным действием обладают кислоты омега-3, которые, к тому же, способны останавливать воспалительные процессы. Они в большом количестве содержатся в жирной северной рыбе.
Последствия и осложнения
Многие думают, что гонартроз – это всего лишь хруст и периодические боли в колене. На самом деле без лечения это заболевание приносит немало мучений и превращает человека в инвалида. На последних стадиях человека ждет:
- выраженная деформация ноги и ее укорочение;
- невозможность сгибания и разгибания колена;
- поражения других отделов опорно-двигательного аппарата: тазобедренного сустава, позвоночника, голеностопа;
- невозможность самостоятельного передвижения;
- постоянные интенсивные боли в колене.
Не допустить этих проблем можно, если своевременно обратиться к врачу и досконально выполнять его рекомендации. В этом случае процесс можно успешно затормозить и даже обратить вспять, особенно на первой стадии развития.
Лечение в клинике «Энергия здоровья»
Ортопеды клиники «Энергия здоровья» приглашают всех пройти обследование для выявления возможного гонартроза. Мы предлагаем каждому клиенту самые эффективные и быстрые методы диагностики и современные схемы лечения. Если врач обнаружит артроз, он примет все необходимые меры для сохранения функции колена:
- назначит лекарственные препараты;
- направит к физиотерапевту для усиления эффекта медикаментов;
- дополнит лечение массажем, PRP-терапией и лечебной физкультурой по показаниям.
При острых болях мы проведем лечебную пункцию коленного сустава с последующим введением искусственной синовиальной жидкости или обезболивающих средств с пролонгированным действием. Все методы лечения подбираются индивидуально в зависимости от показаний и противопоказаний.
Преимущества клиники
«Энергия здоровья» - это многопрофильный медицинский центр, занимающийся диагностикой, лечением и профилактикой заболеваний. Каждого клиента ждут:
- врачи с большим опытом работы, регулярно обновляющие и подтверждающие свои знания;
- современная диагностическая и лечебная аппаратура;
- максимальный комфорт с первых минут пребывания в клинике;
- собственный дневной стационар;
- доступные цены на все услуги.
Гонартроз – это коварное заболевание, способное полностью изменить Вашу жизнь. Не дайте боли лишить Вас возможности передвигаться, обратитесь к ортопеду клиники «Энергия здоровья». Лечитесь своевременно!
Читайте также:
- Пневмоторакс
- Пункция печени при желтухе. Дифференциальный диагноз паренхиматозной желтухи.
- Кишечные неврозы. Дуоденит и дуоденальный стаз
- Связки укрепляющие коленный сустав. Связки коленного сустава. Коллатеральные связки коленного сустава. Внутрисуставные связки коленного сустава.
- Синдром Мэллори-Вейсса