Коррекция нестабильной стенокардии. Профилактика стенокардии.
Добавил пользователь Евгений Кузнецов Обновлено: 07.01.2026
Возникновение ишемической болезни сердца современная наука связывает с избытком эмоционального стресса, алкоголя, никотина и углеводов.
Коррекция образа жизни при стенокардии является такой же важной составляющей лечения болезни, как и прием медикаментов. Зачастую только ограничением вредных продуктов и нормализацией движения удается сократить риск инфаркта в разы.
Активная жизнь со стенокардией возможна у большинства пациентов. Однако для улучшения состояния своего здоровья следует прислушиваться к рекомендациям врача как в отношении приема лекарств, так и в области изменения образа жизни при стенокардии.
Что включает профилактика стенокардии
Понятие профилактики стенокардии достаточно широкое и включает в себя множество различных мероприятий.
Первичная профилактика стенокардии состоит в недопущении развития болезни. К ней относятся соблюдение здоровой сбалансированной диеты, достаточное количество сна и физической активности.
Всем мужчинам и женщинам после 40 лет полезно контролировать уровень артериального давления, холестерина и сахара крови.
Профилактика приступов стенокардии при наличии ишемической болезни сердца называется вторичной и направлена на защиту от осложнений. Она имеет первостепенное значение, так как при соблюдении всех предписаний врача способна предотвратить развитие инфаркта миокарда или учащения приступов.
При стабильной стенокардии профилактика новых приступов и развития инфаркта состоит в регулярном приеме назначенных препаратов, контроле уровня глюкозы и холестерина крови.
Большинство пациентов связывают ухудшение своего состояния именно с нарушением рекомендаций лечащего врача, при этом возобновление правильного режима приводит к нормализации симптомов.
Большое значение имеет поддержание здоровой массы тела, укрепление организма дозированными физическими упражнениями.
Индивидуально подобранный режим, длительность и характер тренировок способствует уменьшению веса тела, улучшению кровообращения миокарда и повышению общего качества жизни.
Вместе с доктором стоит обсудить допустимый уровень интенсивности физических нагрузок и разработать план интересных и полезных тренировок.
Полноценная профилактика приступов стенокардии невозможна без улучшения эмоционального фона, который, возможно, больше других составляющих влияет на здоровье в целом. Существует множество техник психоэмоционального расслабления, которые возможно изучить самостоятельно или вместе с хорошим психологом.
В ряде случаев хороший эффект имеют специальные препараты.
Роль питания при стенокардии
Рациональное питание при стенокардии помогает снизить интенсивность развития атеросклероза и закупорки коронарных сосудов.
Богатые антиоксидантами жирная рыба, фрукты и овощи защищают стенку артерий и борются с повреждающими ее свободными радикалами. Кроме того, продукты с повышенным содержанием «полезных» жиров непосредственно снижают уровень холестерина крови и положительно сказываются на здоровье сердца.
Лечебное питание при стенокардии должно включать в себя такие продукты как:
- жирная морская рыба
- авокадо
- цитрусовые
- мед
- изюм и курага
- гречневая каша и прочее
Кроме того, питание при стенокардии должно быть правильным и в отношении суточного калоража, так как избыток даже полезной пищи серьезно вредит организму.
Выбрать правильный состав рациона, его количество и кратность приема обычно помогает квалифицированный диетолог, однако даже на приеме кардиолога часто удается составить приблизительный план лечебного питания.
Нужна ли диета при стенокардии
Грамотная диета при стенокардии является равноправным компонентом комплексного лечения ишемической болезни. Но какая должна быть диета при стенокардии?
Отличительными особенностями питания при болезнях сердца являются умеренное ограничение приема углеводов с достаточным потреблением белков и «полезных» жиров.
Желательным является строгий контроль приема поваренной соли, отказ от злоупотребления алкоголем и кофеинсодержащими напитками.
Индивидуальная диета при стенокардии может включать различные особенности, связанные с типом телосложения, привычками и сопутствующими заболеваниями пациента. На приеме врача важно подобрать именно тот вариант питания, который будет одновременно полезным и приятным для следования, так как придерживаться строгих скучных ограничений готов далеко не каждый пациент.
Наибольший эффект имеет детальное обсуждение профилактики болезни с грамотным доктором, который подскажет, нужна ли диета при стенокардии в каждом случае, допустимы ли какие-либо отклонения от стандартных рекомендаций или следует строго ограничить прием тех или иных блюд.
Нестабильная стенокардия
(Острая коронарная недостаточность, предынфарктная стенокардия, промежуточный коронарный синдром)
, MD, MS, Northwestern University Feinberg School of Medicine;
, MD, PhD, Northwestern University Feinberg School of Medicine
- Клинические проявления
- Диагностика
- ЭКГ
- Маркеры повреждения миокарда
- Коронарография
- Прогноз
- Лечение
- Ключевые моменты
Нестабильная стенокардия возникает от острой обструкции коронарной артерии без инфаркта миокарда. Симптоматика данных состояний включает дискомфорт в грудной клетке, сопровождающийся одышкой и без нее, тошноту и потливость. Диагноз основан на анализе ЭКГ и уровне маркеров некроза миокарда в сыворотке крови. Лечение с использованием антиагрегантов, антикоагулянтов, нитратов, статинов и бета-блокаторов. Часто необходима коронарная ангиография с чрескожным вмешательством или аортокоронарное шунтирование.
Нестабильная стенокардия является типом острого коронарного синдрома Обзор острых коронарных синдромов (ОКС) (Overview of Acute Coronary Syndromes (ACS) Острые коронарные синдромы являются следствием острой обструкции коронарной артерии. Последствия данного состояния могут ранжировать от нестабильной стенокардии до инфаркта миокарда без элевации. Прочитайте дополнительные сведения , который определяется по наличию одного или нескольких состояний у пациентов, чьи уровень кардиомаркеров не отвечают критериям острого инфаркта миокарда Острый инфаркт миокарда (ИМ) Острое поражение миокарда - это миокардиальный некроз в результате резкой обструкции коронарной артерии. Симптоматика данных состояний включает дискомфорт в грудной клетке, сопровождающийся. Прочитайте дополнительные сведенияВпервые возникшая стенокардия, по крайней мере 3-й степени тяжести, по классификации Канадского общества по изучению сердечно-сосудистых заболеваний (Canadian Cardiovascular Society [CCS]) (см. таблицу Классификация стенокардии Канадского общества по изучению сердечно-сосудистых заболеваний [Canadian Cardiovascular Society Classification System for Angina Pectoris] Классификация стенокардии Канадского общества по изучению сердечно-сосудистых заболеваний )
Усиление стенокардии, т е ранее диагностировананя стенокардия, которая стала проявляться более частыми, более тяжелыми, более продолжительными приступами или более низким пороговым значением (например, увеличение на ≥ 1 класс CCS или, по крайней мере, до 3-го класса CCS)
Нестабильная стенокардия является транзиторным клиническим состоянием и часто предшествует инфаркту миокарда, нарушениям ритма Аритмии Введение (Overview of Arrhythmias) Здоровое сердце бьется регулярным, скоординированным образом благодаря тому, что электрические импульсы в сердце генерируются и распространяются миоцитами с уникальными электрическими свойствами. Прочитайте дополнительные сведенияСимптомы и признаки нестабильной стенокардии
У пациентов присутствуют симптомы нестабильной стенокардии Клинические проявления Стенокардия – это клинический синдром, характеризующийся дискомфортом или сдавлением в прекордиальной области, что обусловлено транзиторной ишемией миокарда без развития инфаркта. В большинстве. Прочитайте дополнительные сведения (обычно чувство боли или дискомфорта в груди), за исключением нескольких особенностей: приступы характеризуются большей интенсивностью, продолжаются дольше, провоцируются меньшим уровнем нагрузки, могут возникать в покое (стенокардия decubitus), прогрессируют по своим характеристикам или включают в себя любую комбинацию упомянутых свойств.
Нестабильная стенокардия классифицируется на основе тяжести и клинической ситуации (см. таблицу Браунвальдская классификация нестабильной стенокардии [Braunwald Classification of Unstable Angina] Класиификация нестабильной стенокардии по Braunwald* ). Кроме того, учитывают появление нестабильной стенокардии во время лечения стенокардии напряжения, а также наличие изменений ST-Т на ЭКГ во время ангинозного приступа. При развитии нестабильной стенокардии в последние 48 часов на фоне отсутствия предрасполагающих внесердечных факторов для стратификации риска пациента используют измерение уровня тропонина. При отрицательных результатах тропонинового теста прогноз лучше, чем при положительных.
Диагностика нестабильной стенокардии
Измерение уровня кардиомаркеров в динамике
Коронарная ангиография по экстренным показаниям у пациентов с осложнениями (такими как персистирующая боль в груди, гипотония, нарушения ритма)
Отсроченная ангиография (24–48 часа) – для пациентов в стабильном состоянии
Оценка начинается с ЭКГ и серии ЭКГ в динамике и последовательными измерениями кардиомаркеров Маркеры повреждения миокарда Острые коронарные синдромы являются следствием острой обструкции коронарной артерии. Последствия данного состояния могут ранжировать от нестабильной стенокардии до инфаркта миокарда без элевации. Прочитайте дополнительные сведения , чтобы помочь различить нестабильную стенокардию и острый инфаркт миокарда Острый инфаркт миокарда (ИМ) Острое поражение миокарда - это миокардиальный некроз в результате резкой обструкции коронарной артерии. Симптоматика данных состояний включает дискомфорт в грудной клетке, сопровождающийся. Прочитайте дополнительные сведенияЭКГ Электрокардиография Стандартная электрокардиограмма представляет собой 12-векторное отображение электрической активности сердца как отражение разницы электрических потенциалов между положительными и отрицательными. Прочитайте дополнительные сведения является наиболее важным диагностическим тестом и должна быть выполнена в течение первых 10 минут с момента поступления пациента. Изменения на ЭКГ, такие как депрессия сегмента ST, элевация сегмента ST или инверсия зубца Т, могут наблюдаться при нестабильной стенокардии, но являются транзиторными.
Маркеры повреждения миокарда
Пациентам с подозрением на нестабильную стенокрадию высокочувствительный тропониновый тест проводят сразу при поступлении в отделение и затем через 3 часа (в случае использования стандартного теста на тропонин – при поступлении и через 6 часов).
При нестабильной стенокардии креатинкиназа не повышается, но уровень сердечных тропонинов может быть немного увеличен, особенно при измерении с помощью тестов высокой чувствительности к тропонинам (hs-cTn), но не будет соответствовать критериям для инфаркта миокарда (над 99м перцентилем верхнего референсного предела или ВРП).
Коронарография
Больным с нестабильной стенокардией и хорошим эффектом от медикаментозного лечения обычно выполняют КГ Ангиография Ангиографию, чтобы отличить ее от КТ-ангиографии (КTA) и магнитно-резонансной ангиографии (МРА), иногда называют обычной ангиографией. Ангиография представляет детальные изображения кровеносных. Прочитайте дополнительные сведенияПосле начальной оценки состояния больного и начала медикаментозного лечения КГ выполняется в случае сохранения или рецидивирования ишемии миокарда (верифицированной по данным ЭКГ или клиники), нестабильности гемодинамики, рецидивирующих желудочковых нарушений ритма и других проявлений рецидивирующего течения ОКС.
Прогноз при нестабильной стенокардии
Прогноз после эпизода нестабильной стенокардии зависит от количества и типа пораженных коронарных артерий, а также степени их поражения. Например, стеноз проксимальной части левой коронарной артерии или равнозначный ему (стеноз проксимальной части левой нисходящей артерии и стеноз огибающей артерии) имеют более неблагоприятный прогноз, чем стеноз дистальных отделов или стеноз в меньшей артериальной ветви. Функция левого желудочка также существенно влияет на прогноз: пациенты со значительной дисфункцией ЛЖ (даже те, у кого одно- или двухсосудистое поражение) имеют более низкий порог для реваскуляризации.
В целом, около 30% пациентов с нестабильной стенокардией переносят ИМ в течение 3 месяцев с момента возникновения заболевания; случаи внезапной смерти регистрируются значительно реже. Выраженные ЭКГ-изменения в сочетании с ангинозным синдромом служат индикаторами высокого риска инфаркта миокарда и смерти.
Лечение нестабильной стенокардии
Доврачебная помощь: Кислород, аспирин, нитраты и направление в соответствующий медицинский центр
Медикаментозное лечение: антиагреганты, антиангинальные препараты, антикоагулянты и, в некоторых случаях, другие препараты
Ангиография для оценки анатомии коронарной артерии
Реперфузионная терапия: чрескожное коронарное вмешательство или шунтирование коронарной артерии
Постгоспитальная реабилитация и постоянное ведение ишемической болезни сердца
Доврачебная помощь
Сортировка в соответствующий медицинский центр
Необходимо установить надежный венозный доступ, обеспечить ингаляцию кислорода (обычно через носовые канюли потоком 2 л) и постоянный мониторинг ЭКГ в одном отведении. Догоспитальные процедуры, проводимые персоналом скорой медицинской помощи (включая ЭКГ, аспирин [325 мг – таблетку разжевать], купирование боли нитратами), могут значительно снизить смертность и риск развития осложнений. Ранняя диагностика и ранний ответ на лечение позволяют проанализировать необходимость и временные рамки выполнения реваскуляризации Реваскуляризация в связи с острым коронарным синдромом Реваскуляризацией называют возобновление кровоснабжения ишемизированного миокарда с целью ограничения его повреждения, уменьшения вероятности развития желудочковых нарушений ритма, улучшения. Прочитайте дополнительные сведения .
Госпитализация
Стратифицировать пациента по степени риска и выбрать хронометраж реперфузии
Лекарственная терапия с антиагрегантами, антикоагулянтами и другими лекарственными средствами на основе стратегии реперфузии
По прибытии в отделение неотложной помощи подтверждают диагноз пациента. Лекарственная терапия и сроки реваскуляризации зависят от клинической картины. У клинически нестабильных пациентов (пациенты с продолжающимися симптомами, гипотензией или стойкими аритмиями) показана неотложная ангиография с реваскуляризацией. У клинически стабильных пациентов, ангиография с реваскуляризацией может быть отложена на срок от 24 до 48 часов (см. рисунок Подходы к лечению нестабильной стенокардии [Approach to unstable angina] Подходы к лечению нестабильной стенокардии ).
Подходы к лечению нестабильной стенокардии
* Морфин следует использовать с осторожностью (например, в том случае, если нитроглицерин противопоказан или у пациента остаются симптомы, несмотря на терапию с использованием нитроглицерина ). Новые данные свидетельствуют о том, что морфин ослабляет активность некоторых ингибиторов рецепторов P2Y12 и может способствовать ухудшению результатов лечения пациентов.
† Осложненный означает, что стационарное лечение было осложнено рецидивом стенокардии или инфарктом, сердечной недостаточностью или продолжающимися рецидивирующими желудочковыми аритмиями. Отсутствие любого из этих событий позволяет считать течение неосложненным.
‡ АКШ в общем предпочтительнее ЧКВ у пациентов с:
Поражением главного ствола левой коронарной артерии или его эквивалента
Дисфункцией левого желудочка
Кроме того, протяженные повреждения или находящиеся вблизи точек бифуркации часто не поддаются ЧКВ.
АКШ = аортокоронарное шунтирование; ГП = гликопротеин; ЛПНП = липопротеиды низкой плотности; ИМбST = инфаркт миокарда без подъема сегмента ST; ЧКВ = чрескожные коронарные вмешательства; ИМпST = инфаркт миокарда с подъемом сегмента ST.
Медикаментозное лечение нестабильной стенокардии
Всем пациентам должны быть назначены антиагреганты Антитромбоцитарные средства Лечение острых коронарных синдромов (ОКС) направлено на уменьшение беспокойства, прекращение тромбообразования, обратное развитие ишемии, ограничение размеров ИМ, снижение нагрузки на миокард. Прочитайте дополнительные сведения , антикоагулянты Антикоагулянты Лечение острых коронарных синдромов (ОКС) направлено на уменьшение беспокойства, прекращение тромбообразования, обратное развитие ишемии, ограничение размеров ИМ, снижение нагрузки на миокард. Прочитайте дополнительные сведения и, если присутствует боль в грудной клетке, антиангинальные препараты. Конкретные препараты используются в зависимости от стратегии реперфузии и других факторов; их выбор и использование обсуждаются в разделе Терапия при остром коронарном синдроме Лекарственные препараты для лечения острых коронарных синдромов Лечение острых коронарных синдромов (ОКС) направлено на уменьшение беспокойства, прекращение тромбообразования, обратное развитие ишемии, ограничение размеров ИМ, снижение нагрузки на миокард. Прочитайте дополнительные сведения . Прием других препаратов, таких как бета-блокаторы, ингибиторы АПФ и статины, должен быть начат при поступлении (см. таблицу Терапия при ишемической болезни сердца [Drugs for Coronary Artery Disease] Лекарственные средства для лечения ИБС* ).
Пациентам с нестабильной стенокардией необходимо назначить следующее (при отсутствии противопоказаний):
Иногда ингибитор гликопротеина IIb/IIIa при проведении ЧКВ
Антиангинальная терапия, обычно нитроглицерин
Ингибитор ангиотензинпревращающего фермента (АПФ)
Всем пациентам показано назначение аспирина в дозе 160–325 мг (не использовать аспирин в кишечно-растворимой оболочке) при отсутствии противопоказаний в момент поступления в клинику и далее в дозе 81 мг/день пожизненно. Разжевывание первой дозы аспирина значительно ускоряет его абсорбцию. Аспирин достоверно снижает краткосрочный и долгосрочный риски смерти. У пациентов, подвергающихся ЧКВ, ударная доза клопидогреля (от 300 до 600 мг перорально однократно), прасугреля (60 мг перорально однократно) или тикагрелора (180 мг перорально однократно) улучшает результаты, особенно, если они принимаются за 24 ч до вмешательства. При экстренном ЧКВ прасугрел и тикагрелор могут быть препаратами выбора, поскольку являются быстродействующими лекарствами.
Низкомолекулярный гепарин (НМГ), нефракционированный гепарин или бивалирудин используются рутинно в лечении пациентов с нестабильной стенокардией в случае отсутствия противопоказаний (таких как активное кровотечение). Нефракционированный гепарин применять труднее, потому что он требует частой (каждые 6 ч) коррекции дозирования для достижения целевого активированного частичного тромбопластинового времени (АЧТВ). Низкомолекулярные гепарины обладают большей биодоступностью, отличаются простым режимом дозирования, не требующим титрации дозы и мониторинга АЧТВ, при их использовании значительно меньше риск развития гепарин-индуцированной тромбоцитопении Гепарин-индуцированная тромбоцитопения Разрушение тромбоцитов может развиваться вследствие иммунологических причин (вирусная инфекция, лекарства, нарушения соединительной ткани или лимфопролиферативные заболевания, переливание крови). Прочитайте дополнительные сведения . Бивалирудин показан в случае наличия у пациентов указаний в анамнезе или подозрений на гепарин-индуцированную тромбоцитопению.
При поражениях высокого риска (например, выраженный тромбоз, не восстановленный кровоток) следует рассмотреть возможность применения ингибитора гликопротеина IIb/IIIa во время ЧКВ. Согласно современным представлениям абциксимаб, тирофибан и эптифибатид обладают эквивалентной эффективностью, выбор препарата в данной ситуации определяется такими факторами (например, стоимость, доступность и опыт применения— 1 Справочные материалы по лечению Нестабильная стенокардия возникает от острой обструкции коронарной артерии без инфаркта миокарда. Симптоматика данных состояний включает дискомфорт в грудной клетке, сопровождающийся одышкой. Прочитайте дополнительные сведения ).
Боль в груди может быть купирована нитроглицерином или иногда морфином. Нитроглицерин предпочтительнее морфина, который следует использовать с осторожностью (например, если у пациента есть противопоказания к нитроглицерину или он испытывает боль, несмотря на применение максимальных доз нитроглицерина). Нитроглицерин Нитраты Лечение острых коронарных синдромов (ОКС) направлено на уменьшение беспокойства, прекращение тромбообразования, обратное развитие ишемии, ограничение размеров ИМ, снижение нагрузки на миокард. Прочитайте дополнительные сведения сначала назначается сублингвально, далее в внутривенно капельно по потребности. Морфин, введенный в дозе 2–4 мг внутривенно, повторно каждые 15 минут в зависимости от потребности, отличается высокой эффективностью, однако он способен угнетать дыхание, снижать сократимость миокарда и оказывать сильный венозный вазодилатирующий эффект. Имеющиеся данные также свидетельствуют о том, что морфин влияет на активность некоторых ингибиторов P2Y12-рецепторов. Большое ретроспективное исследование также показало, что морфин может увеличивать уровень смертности у пациентов с острым инфарктом миокарда ( 2, 3 Справочные материалы по лечению Нестабильная стенокардия возникает от острой обструкции коронарной артерии без инфаркта миокарда. Симптоматика данных состояний включает дискомфорт в грудной клетке, сопровождающийся одышкой. Прочитайте дополнительные сведения ). Гипотония и брадикардия могут также возникать в ответ на введение морфина, однако эти осложнения обычно купируются приподниманием нижних конечностей пациента.
Реперфузионная терапия при нестабильной стенокардии
Ангиография обычно делается при поступлении – в пределах от 24 до 48 часов после поступления, если пациент стабилен, или немедленно – у нестабильных пациентов (например, с присутствующими симптомами, гипотензией, стойкими аритмиями). Результаты ангиографии помогают определить показана ЧКВ или аортокоронарное шунтирование. Выбор стратегии реперфузии обсуждается далее в разделе Реваскуляризации при острых коронарных синдромах Реваскуляризация в связи с острым коронарным синдромом Реваскуляризацией называют возобновление кровоснабжения ишемизированного миокарда с целью ограничения его повреждения, уменьшения вероятности развития желудочковых нарушений ритма, улучшения. Прочитайте дополнительные сведения .
Здравый смысл и предостережения
Хотя фибринолитические препараты могут помочь пациентам с ИМпST, они не несут пользы при нестабильной стенокардии
Диагностика и лечение стенокардии (Александров)
Стенокардия – симптомы, причины, профилактика, диагностика и лечение в клинике "Парацельс", Александров
ВНИМАНИЕ: Вы можете самостоятельно КРУГЛОСУТОЧНО записаться к врачу в Мобильном приложении "Клиника ПАРАЦЕЛЬС"
Доступны онлайн-консультации врачей (более 18 специальностей).
Стенокардия ー клиническая форма ишемической болезни сердца. В народе это состояние было названо “грудной жабой”. Это характеризует основные симптомы: ощущение сдавленности в груди, боль, нехватка воздуха ー как-будто “душит жаба”. Длительный приступ стенокардии может вызвать сердечную недостаточность и инфаркт миокарда, что представляет прямую угрозу жизни больного из-за возможной остановки сердца. Ее нельзя вылечить, но можно контролировать при помощи медикаментозной терапии, чтобы не допустить ухудшения.
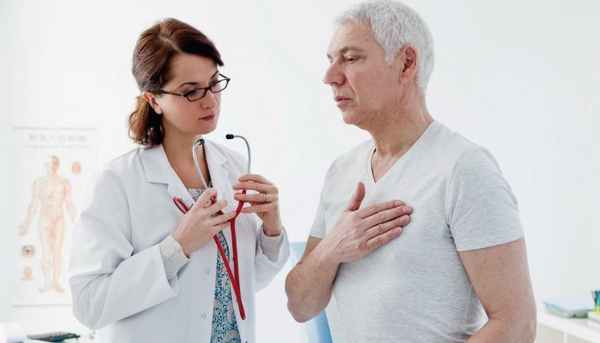
Общие сведения о стенокардии
Приступ стенокардии развивается при недостаточном поступлении кислорода к клеткам сердечной мышцы. Это происходит при сужении коронарных сосудов и повышении потребностей миокарда в кислороде. Провокатором приступа может стать физическая нагрузка, эмоциональный стресс, выход на холод. Боль проходит через несколько минут в состоянии покоя или после приема нитроглицерина.
В условиях кислородного голодания клетки не могут эффективно перерабатывать глюкозу в энергию. Побочные продукты метаболизма накапливаются и “закисляют” ткани, это вызывает сильную боль. Если приток крови вовремя не восстановить, миокард погибает ー развивается инфаркт.
Классификация стенокардий
В зависимости от связи приступов с физической нагрузкой выделяют стенокардию напряжения и покоя. Последняя может возникать без влияния провоцирующих факторов, поэтому ее сложнее контролировать.
Стенокардию напряжения можно разделить на два вида: стабильную и прогрессирующую. В первом случае частота и сила приступов зависит от объема физической нагрузки, они легко устраняются при помощи медикаментозной терапии. Прогрессирующая стенокардия практически не поддается коррекции фармацевтическими препаратами, частота приступов со временем увеличивается.
Выделяют такие функциональные классы стабильной стенокардии:
- Боли появляются только при интенсивной или продолжительной физической нагрузке.
- Появление приступа при ходьбе на расстояние более, чем 200 м или подъеме более, чем на один лестничный пролет в обычном темпе. При сильном эмоциональном стрессе.
- Боли при ходьбе на дистанции менее 200 метров или подъеме на один лестничный пролет в спокойном темпе.
- Приступы появляются при незначительных физических нагрузках или в состоянии покоя.
Существует стенокардия Принцметала или спонтанная (особая, вазоспастическая) стенокардия – вызывается внезапным спазмом коронарных артерий. Приступы развиваются только в покое, в ночные часы или рано утром.
Факторы риска развития стенокардии
К сужению коронарных сосудов и недостаточности кровоснабжения миокарда приводят такие факторы:
- ー отложение холестериновых бляшек в стенках сосудов;
- гипотензия ー пониженное артериальное давление; коронарных артерий;
- возрастные изменения сосудов.
В подавляющем большинстве случаев стенокардия обусловлена атеросклеротическим поражением коронарных артерий. Он развивается по причине нарушения обмена холестерина и других липидов: избыток животных жиров в рационе, недостаток растительной пищи. Поэтому правильное питание ー основа успешной профилактики стенокардии.
Никотин также сужает сосуды, поэтому у курильщиков стенокардия развивается чаще.
Группу риска по развитию стенокардии составляют:
- люди старше 55 лет;
- мужчины;
- курильщики;
- люди, злоупотребляющие алкоголем, наркотическими веществами;
- люди с патологиями сердечно-сосудистой системы (пороки сердца, сердечная недостаточность);
- с патологиями дыхательной системы (бронхиальная астма, хронические обструктивные заболевания);
- с избыточным весом.
Все эти факторы повышают риск развития атеросклероза, ишемии сердца и стенокардии. Большую часть из них можно устранить путем коррекции образа жизни.
Симптомы стенокардии
Приступ стенокардии характеризуется такими проявлениями:
- внезапная боль за грудиной давящего, жгучего характера;
- возникает при физическом напряжении, стрессе, выходе на холод;
- боль отдает в левую половину лица, лопатку, руку, живот;
- длительность от нескольких секунд до 20 минут;
- проходит после прекращения физической нагрузки и приема нитроглицерина.
Диагностика стенокардии
Стенокардия имеет достаточно типичную клиническую картину, поэтому для терапевта и кардиолога с опытом работы не составит труда ее распознать. Для выяснения причины приступов и определения возможной тактики лечения специалисты медицинского центра “Парацельс” рекомендуют пройти такое обследование:
- общий и биохимический анализ крови (уровень холестерина и других липидов); в состоянии покоя и при физической нагрузке; ;
- коронарография ー исследование сосудов сердца с использованием контрастного вещества; ー запись электрических импульсов сердца на протяжении 24 часов (пациент при этом придерживается своего обычного распорядка).
Прогноз и профилактика стенокардии
Основа профилактики стенокардии ー правильное питание и спорт. В рационе должны преобладать белки, растительные жиры, сложные углеводы. Следует исключить употребление алкоголя и транс-жиров (фаст-фуд). Отдавать предпочтению белому мясу, рыбе и морепродуктам.
Регулярная физическая активность должна присутствовать в жизни каждого человека, это может быть плавание, игровые виды спорта, фитнес, бег или просто ходьба. Ее интенсивность определяется состоянием здоровья человека, если имеются хронические заболевания, следует проконсультироваться с врачом о приемлемых для вас видах физических нагрузок.
При выполнении всех рекомендаций врача стенокардию удается контролировать, но, к сожалению, большинство пациентов игнорируют предписания касательно образа жизни, что чревато ухудшением состояния.
Диагностика и лечение стенокардии в Медицинском центре “Парацельс”
Когда нужно обратиться к врачу?
Характерная поза больного с приступом стенокардии: резко останавливается, наклоняется вперед, правый кулак прижат к груди.
При появлении таких приступов, а также болей и дискомфорта в области сердца необходимо обратиться к врачам терапевту или кардиологу для подробного обследования и подбора медикаментозной терапии.
В первую очередь пациенту рекомендуют коррекцию образа жизни:
- отказ от курения, алкоголя, наркотиков;
- нормализация питания (снижение процента животных жиров, сахара, мучных изделий, повышение доли растительной пищи, рыбы);
- оптимальный режим физических нагрузок;
- лечение сопутствующих заболеваний.
Медикаментозное лечение
Для устранения приступов боли назначают прием нитратов, блокаторов кальциевых каналов, антикоагулянтов.
Внимание! Препараты стоит принимать только по рекомендации врача. Дозировки подбираются индивидуально с учетов особенностей пациента.
Нитраты нельзя сочетать с препаратами, использующимися для лечения сексуальной дисфункции (виагра, тадафил и др.).
Хирургическое лечение
Пациентам со значительным сужением просвета коронарных сосудов (атеросклеротическими бляшками) рекомендовано оперативное вмешательство:
- шунтирование ー операция с созданием другого пути кровотока (минуя пораженную область сосуда);
- стентирование ー расширение сосуда путем установки стента (каркаса) в суженной области.
Такие методы лечения дают хорошие результаты, но не предотвращают появление других очагов атеросклероза, поэтому модификация образа жизни остается ключевым моментом терапии стенокардии.
ОБУЗ «Центр общественного здоровья и медицинской профилактики»
Если сердечная мышца получает недостаточное количество кислорода и питательных веществ, то развивается стенокардия. Если же доставка кислорода и питательных веществ полностью прекращается, то развивается инфаркт миокарда.
Чаще всего болезнь проявляется на фоне физической нагрузки или эмоционального стресса. В этот момент возникает боль или чувство сдавления, тяжести за грудиной – первый сигнал о возможном развитии заболевания сердца.
Самой распространенной формой ИБС является стенокардия. Стенокардия (раньше называли «грудная жаба») заболевание основными проявлениями которого являются сжимающие боли за грудиной, отдающие (иррадиирующие) в левую руку, левую половину нижней челюсти, зубы, плечо. Может беспокоить также ощущение тяжести, жжения, давления за грудиной, чувство нехватки воздуха, иногда может беспокоить боль в верхней части живота. Такие боли проявляются в виде коротких (5-10 мин) приступов, которые могут повторяться с различной частотой. Спровоцировать приступ стенокардии может физическая нагрузка, эмоциональный стресс, холодный воздух, курение. Приступы могут развиваться в любое время суток, но наиболее часто развиваются в ранние утренние часы.
Несмотря на то, что приступы стенокардии имеют множество проявлений, у одного и того же человека приступы протекают однообразно.
Стенокардия может быть:
Стабильная стенокардия – когда приступы стенокардии в течение длительного времени появляются после равной нагрузки и с одинаковой частотой, и имеют одинаковый характер.
Нестабильная стенокардия – проявляется учащением приступов, приступы могут возникать при меньших нагрузках, становятся сильнее и более длительными по времени. Нестабильная стенокардия – предупреждение: «Осторожно, риск развития инфаркта миокарда! Немедленно к врачу!»
Нестабильная или прогрессирующая стенокардия характеризуется как увеличением частоты приступов, так и их тяжести, сокращением обычной дистанции во время ходьбы. Боли могут возникать даже в покое, и обычная доза нитроглицерина не всегда дает эффект, приходится ее увеличивать. Опасность инфаркта миокарда и других тяжелых осложнений увеличивается!
Если боли становятся интенсивнее и продолжаются более 20-30 минут, волнообразно повторяются в состоянии покоя, возникает резкая слабость и чувство страха, учащается пульс и резко колеблется артериальное давление, необходима срочная консультация врача или обращение на скорую помощь. При такой ситуации, прежде всего, следует подозревать инфаркт миокарда.
Факторы риска ишемической болезни сердца (стенокардии).
Проведенные многочисленные научные исследования позволили выделить факторы, способствующие развитию и прогрессированию ИБС. Их называют факторами риска.
При этом различают основные факторы риска ИБС, которые причинно связаны с этим заболеванием и широко распространены среди населения:
- нарушение жирового (липидного) обмена, повышенный уровень холестерина;
- повышенное артериальное давление (более 140/90 мм. рт. ст.));
- сахарный диабет, нарушение углеводного обмена.
Среди факторов риска есть такие, на которые Вы можете влиять:
- избыточная масса тела;
Как показала практика, у больных ИБС обычно одновременно имеется несколько факторов риска. В этом случае их негативное воздействие суммируется и возрастает в несколько раз.
Факторы риска способствуют возникновению и прогрессированию ИБС. Их коррекция является основой профилактики ИБС.
Как выявить стенокардию?
Диагноз стенокардии ставится в основном на основании детального расспроса больного, тщательного анализа жалоб пациента и особенностей течения заболевания. Однако, для подтверждения диагноза и уточнения тяжести заболевания врач может назначить дополнительные методы исследования: запись ЭКГ в покое и на высоте приступа боли.
Особое место в диагностике занимают нагрузочные пробы, при этом ЭКГ контролируется во время выполнения пациентом физической нагрузки (велоэргометр). Однако надо знать, что вне приступа стенокардии ЭКГ может быть нормальной.
Много полезной информации можно получить при круглосуточной записи ЭКГ (холтеровское ЭКГ мониторирование), когда в бытовых условиях ведется постоянная запись ЭКГ.
Если этих исследований недостаточно, то врач может назначить и более сложные методы диагностики: коронароангиографию (контрастное исследование магистральных коронарных сосудов) и перфузионную сцинтиграфию (радио-нуклеидное исследование мышцы сердца).
Рубрика "Разговор со специалистом" Нестабильная стенокардия

Нестабильная стенокардия — это понятие, под которым объединяют несколько клинических ситуаций: их общей чертой является наличие приступов боли за грудиной. В последнее время нестабильную стенокардию определяют как обострение ишемической болезни сердца (нарушение кровообращения в артериях, призванных обеспечивать сердечную мышцу (миокард) необходимым запасом крови), угрожающее развитием инфаркта миокарда (гибель участка сердечной мышцы вследствие нарушения кровообращения в нем) или внезапной смерти.
ССимптомы нестабильной стенокардии
Главным симптомом нестабильной стенокардии является боль: по характеру боли довольно сильные, сжимающие или давящие, нередко ощущается чувство тяжести или нехватки воздуха; локализация (расположение) боли – за грудиной или в предсердечной области, то есть по левому краю грудины; боль отдает в левую руку, левое плечо либо в обе руки, область шеи, нижнюю челюсть, между лопаток, левую подлопаточную область;длительность – более 10 минут. Факторы, провоцирующие боль: нельзя определить четкую связь боли с определенной физической нагрузкой или другими условиями (например, боль появляется в ветреную погоду или после еды), болевой приступ нередко возникает в состоянии покоя или при минимальной физической нагрузке (наклон, ходьба по квартире);окончание болевого приступа – часто после неоднократного приема нитроглицерина;приступы возникают чаще, чем раньше. Постепенно развиваются нарушения ритма сердца:учащение сердечного ритма, ощущение сердцебиения;сердцебиения становятся нерегулярными, с перебоями. Присоединяются одышка, возникающая при минимальной физической нагрузке и даже в состоянии покоя, ощущение нехватки воздуха.
ФФормы
Выделяют несколько форм нестабильной стенокардии: впервые возникшая стенокардия (заболевание, проявляющееся дискомфортом или болью в грудной клетке сжимающего, давящего характера, которая локализуется чаще всего за грудиной и может иррадиировать (отдавать) в левую руку, шею, нижнюю челюсть, эпигастральную (« под ложечку») область); прогрессирующая стенокардия (увеличение интенсивности и/или продолжительности болевых приступов, возникновение их при значительно меньшей физической нагрузке или в покое, присоединение одышки, чувства нехватки воздуха); постинфарктная стенокардия (возникшая через 24 часа и до 8 недель после развития инфаркта миокарда (отмирание части сердечной мышцы вследствие прекращения кровотока на этом участке)) или послеоперационная стенокардия (в течение одного-двух месяцев после успешного операции по восстановлению кровотока). На практике часто применяют классификацию Браунвальда (1989 г.), подразделяющую нестабильную стенокардию на три класса (чем выше функциональный класс, тем больше вероятность развития осложнений: I класс — впервые возникшая стенокардия или усиление имевшейся стенокардии в течение месяца; II класс — стенокардия покоя в течение предшествующего месяца; III класс — стенокардия покоя в течение последних 48 часов. В зависимости от условий возникновения также выделяют: класс А — вторичная нестабильная стенокардия. К этой группе относятся больные, у которых нестабильная стенокардия развивается при наличии факторов, усугубляющих ишемию (анемия (малокровие), повышение температуры тела, инфекция, пониженное артериальное давление, неконтролируемая гипертензия, нарушения ритма сердца, эмоциональный стресс и других); класс В — первичная нестабильная стенокардия. К этой группе относятся больные, у которых нестабильная стенокардия развивается без экстра-кардиальных условий, усиливающих ишемию; класс С — постинфарктная нестабильная стенокардия. К этой группе относятся больные, у которых стенокардия развивается в первые 2 недели инфаркта миокарда.
ППричины
Основной причиной нестабильной стенокардии служит разрыв так называемой нестабильной атеросклеротической бляшки (образование, состоящее из смеси жиров (в первую очередь, холестерина (жироподобное вещество, являющееся «строительным материалом» для клеток организма) и кальция), что провоцирует образование тромба с неполным закрытием просвета сосуда. Наличие тромба (сгустка крови) в артерии, питающей сердце, препятствует адекватному кровоснабжению сердечной мышцы, что приводит к появлению болевого синдрома и развернутой клиники (совокупность симптомов) нестабильной стенокардии. Разрыву бляшки способствуют: накопление большого количества жиров и недостаточное содержание в ней коллагена (белок, составляющий основу соединительной ткани); воспаление и факторы «текучести» крови.
ДДиагностика
Анализ анамнеза заболевания и жалоб - когда (как давно) впервые и какие именно появились жалобы (боли в области сердца, одышка, слабость), какие меры больной принимал и с какими результатами, обращался ли к врачу, с чем пациент связывает возникновение этих симптомов. Анализ анамнеза жизни — направлен на выявление факторов риска развития стенокардии (например, употребление табака, частые эмоциональные стрессы), уточняются диетические пристрастия, образ жизни. Анализ семейного анамнеза — есть ли сердечно-сосудистые заболевания у родственников, случаи внезапной смерти. Врачебный осмотр — выслушивание, простукивание и ощупывание области сердца — можно обнаружить признаки гипертрофии (увеличения массы и размеров) левого желудочка, левожелудочковой недостаточности и атеросклероза различных сосудистых бассейнов. Общий анализ крови — позволяет обнаружить признаки воспаления в организме (повышение уровня лейкоцитов (белые кровяные клетки), повышение уровня СОЭ (скорость оседания эритроцитов (красные клетки крови), неспецифический признак воспаления)). Общий анализ мочи — позволяет обнаружить сопутствующую патологию. Биохимический анализ крови – важно определить уровень холестерина (жироподобное вещество, являющееся «строительным материалом» для клеток организма), фракции, сахар крови для оценки риска, связанного с атеросклерозом сосудов. Исследование специфических ферментов в крови. Эти внутриклеточные белковые ферменты при разрушении клеток сердца высвобождаются в кровь и позволяют исключить инфаркт миокарда. Электрокардиография (ЭКГ) — метод регистрации электрической активности сердца на бумаге — обнаруживаются изменения сегмента ST (отрезок кривой ЭКГ, который соответствует периоду сердечного цикла, когда оба желудочка сердца полностью охвачены возбуждением) и зубца Т (отражает цикл реполяризации (восстановления) желудочков сердечной мышцы). Эхокардиография (ЭхоЭКГ) – метод ультразвукового исследования сердца, позволяет оценить структуру и размеры работающего сердца, изучить внутрисердечные потоки крови, состояние клапанов, выявить возможные нарушения сократимости сердечной мышцы и определить ряд специфических признаков ишемии миокарда. Нормальная ЭхоЭКГ не исключает наличие нестабильной стенокардии. Холтеровское суточное мониторирование электрокардиограммы (ЭКГ) – запись электрокардиограммы в течение 24-72 часов, при исследовании выявляется ишемия миокарда, условия ее возникновения, продолжительность, определяются нарушения ритма сердца, которые могут усугубить течение заболевания. Для исследования используется портативный аппарат (холтеровский монитор), фиксируемый на плече или поясе позволяющая выявить периодически пациента и снимающий показания, а также дневник самонаблюдения, в котором пациент отмечает по часам свои действия и происходящие изменения в самочувствии. Стресс-эхокардиография — метод представляет собой сочетание физической нагрузки с эхокардиографическим (ЭхоКГ) исследованием, позволяющее выявить вызванные физической нагрузкой зоны нарушенной сократимости сердечной мышцы. Сравнивают показатели ультразвукового сканирования в состоянии покоя, на высоте нагрузки и во время отдыха. Эти данные сопоставляют с изменениями на кардиограмме и имеющимися симптомами, выявленными при максимальной нагрузке. В острый период не проводят, так как может возникнуть инфаркт миокарда, при успешном лечении проводят на 7-10 сутки. Сцинтиграфия миокарда — метод функциональной визуализации стенок и полостей сердца, заключающийся во введении в организм радиоактивных препаратов и получении изображения путем определения испускаемого ими излучения. Коронарная ангиография — рентгеноконтрастный метод исследования состояния коронарного русла — показана, когда обсуждается вопрос о хирургическом лечении нестабильной стенокардии либо больным с прогностически неблагоприятными признаками течения заболевания. Исследование позволяет выявить тромбы (закупорки) и сужения сосудов.
ЛЛечение нестабильной стенокардии
Немедикаментозное лечение: экстренная госпитализация;резкое ограничение физической активности – строгий постельный режим. Лекарственная терапия. Купирование (прекращение) болевого синдрома: нитраты (группа препаратов, снимающих болевой сердечный приступ, но не влияющих при этом на пульс и артериальное давление); нейролептаналгезия (метод внутривенного общего обезболивания, при котором пациент находится в сознании, но не испытывает эмоций). Лекарственные средства для снижения потребности миокарда в кислороде — бета-блокаторы (расширяют сосуды, замедляют сердцебиение, снимают боли в области сердца): антагонисты кальция (тормозят проникновение кальция в мышечные клетки сердца и сосудов, расширяют сосуды, изменяют частоту сердечных сокращений). Препараты для разжижения крови: дезагреганты (препараты, снижающие способность тромбоцитов (клетки крови, отвечающие за свертывание крови) к склеиванию); прямые антикоагулянты (лекарственные вещества, угнетающие активность свертывающей системы крови и препятствующие образованию тромбов). Хирургическое лечение: коронарная ангиопластика со стентированием – установка в суженный сосуд специального каркас — стента (металлическая трубочка из проволочных ячеек), удерживающего достаточный для нормального кровотока просвет сосуда; аорто-коронарное шунтирование — хирургическое восстановление кровоснабжения сердечной мышцы, при котором создается обходное сосудистое русло, доставляющее кровь к участку ишемии (пониженного кровоснабжения). Проводится при неэффективности лекарственной терапии и при поражении главной коронарной артерии или всех коронарных сосудов одновременно.
ООсложнения и последствия
Развитие инфаркта миокарда (гибель клеток сердечной мышцы вследствие нарушения кровообращения на этом участке).Развитие различных нарушений ритма сердца (тахиаритмии (ускорение ритма сердца), брадиаритмии (замедление ритма сердца), экстрасистолии (появление внеочередных сердечных сокращений) и другие).Изменения миокарда (сердечной мышцы) при нестабильной стенокардии также приводят к развитию сердечной недостаточности - состоянию организма, при котором сократительная способность сердечной мышцы (миокарда) становится слабой, в итоге сердце не может в полном объеме обеспечивать организм нужным количеством крови, что проявляется выраженной слабостью и быстрой утомляемостью. Повышается вероятность внезапной смерти.
ППрофилактика нестабильной стенокардии
Самой эффективной профилактикой ишемической болезни сердца является снижение неблагоприятного воздействия факторов угрозы.
Отказ от курения и чрезмерного употребления алкоголя (допустимая доза не более 30 г спирта в день). Исключение психоэмоциональных стрессов. Поддержание оптимальной массы тела (для этого рассчитывается Индекс массы тела: вес (в килограммах) разделить на возведенный в квадрат рост (в метрах), нормальным является показатель 20-25). Регулярная физическая активность: ежедневные динамические кардиотренировки — быстрая ходьба, бег, плавание, ходьба на лыжах, езда на велосипеде и другое; каждое занятие должно быть по 25—40 минут (разминка (5 минут), основная часть (15—30 минут) и заключительный период (5 минут), когда темп выполнения физических упражнений постепенно замедляется); не рекомендуется заниматься физическими упражнениями в течение 2 часов после приема пищи; после окончания занятий желательно также 20-30 минут пищу не принимать. Контроль артериального давления. Рациональное и сбалансированное питание (употребление продуктов с высоким содержанием клетчатки (овощи, фрукты, зелень), отказ от жареной, консервированной, слишком горячей и острой пищи). Контроль уровня холестерина (жироподобное вещество, являющееся «строительным материалом» для клеток организма).
Читайте также:
