Костно-ногтевой дизостоз (ногтепателлярный синдром): атлас фотографий
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Множественные дизостозы (хондродистрофия, липохондродистрофия, гаргоилизм) - группа врожденных заболеваний и синдромов аутосомнонаслелственного генеза, для которых общими признаками являются аномальная продукция, чрезмерное накопление и выделение одного или нескольких определенных мукополисахаридов, вследствие чего развиваются патологические изменения в хряще, фасциях, периосте, сухожилиях, сердечных клапанах, кровеносных сосудах, черепномозговых оболочках, роговице, печени, селезенке. Эти изменения заключаются в утолщении, гомогенизации, исчезновении ультраструктурных элементов, характерных для нормальных коллагеновых фибрилл. Остеоциты и хондроциты увеличены и вакуолизированы. Сердечные клапаны сморщены в результате рубцового процесса.
Описаны характерные для некоторых форм дизостозов клетки «гаргоилизма». Эти крупные клетки находят в периферических нервных узлах, в ЦНС, ядрах лейкоцитов. Глыбки вещества, окрашивающегося метахроматически, находят также в интиме аорты, легких, коронарных артериях, в клетках ретикулоэндотелиальной системы печени и селезенки, лимфатических узлах и в лимфоцитах.
Симптомы Множественных дизостозов:
Описано 6 синдромов, которые иногда внешне различить трудно, так как некоторые клинические признаки встречаются одновременно при нескольких вариантах поражений. Поэтому за последнее время стали пользоваться классификацией этой группы заболеваний по биохимическим признакам.
Синдромом Пфаундлера - Гурлер (гаргоилизм термин, получивший название по головке уродца - скульптурного украшения водосточной трубы католических костелов и соборов: изо рта уродца льется сточная вода, этим объясняется и другой термин синдрома- «человек, выплевывающий воду»). Больные выделяют с мочой большое количество хондроитинсульфата В и гиперинсульфата.
У больных нарушен энхондральный рост кости, так как хрящевые клетки в ядрах окостенения расположены беспорядочно. Укорочены прежде всего проксимальные отделы конечностей - бедра и плечи, в меньшей степени - голени, предплечья, плюсневые и пястные кости.
Характерна кисть больного: пальцы укорочены и одинаковы по размеру (изодактилия), расходятся веерообразно, напоминая трезубец.
Кости позвоночника, ключицы не изменены. Внешний вид больного также очень характерен: карликовый рост за счет непропорционально коротких конечностей при нормальных размерах туловища, череп гидроцефала с крутым лбом, плоским лицом, запавшим корнем носа, толстыми губками. Все больные гаргоилизмом похожи друг на друга: короткая шея, голова как бы сидит на туловище, отмечается кифоз в месте перехода грудного отдела позвоночника в поясничный, в нижнепоясничном отделе отмечается выраженный лордоз, в связи с чем живот выпячивается кпереди, а ягодицы кзади. Психика нормальная.
При рентгенологическом исследовании трубчатые кости утолщены за счет кортикального слоя, очень плотны, иногда дугообразно изогнуты. Места прикрепления мышц и сухожилий (бугры, бугристости, вертелы) резко утолщены и деформированы. Ядра окостенения имеют бахромчатый вид, деформированы, в суставах выявляются признаки вторичного остеоартроза - уплощение, извилистость, неровность контуров сочленяющихся поверхностей.
Синдром Хантера. Тяжесть клинических проявлений при этом синдроме мягче, чем при болезни Пфаундлера - Гурлер. В частности, отсутствует помутнение роговицы. Продолжительность жизни таких больных больше, чем больных гаргоилизмом (с мочой больные выделяют повышенное количество мукополисахаридов).
Синдром Санфилиппо характеризуется повышенным содержанием в моче гиперинсульфата. У больных выражены психические расстройства - деменция, идиотизм. Тяжесть соматических поражений меньшая, чем при описанных выше синдромах.
Синдром Моркио характеризуется повышенным выделением с мочой кератансульфата. Карликовость у таких больных зависит прежде всего от уплощения тел позвонков. Характерны такие признаки, как короткая шея, кифоз, вальгусная установка коленных суставов, плоскостопие, дефигурация коленных и локтевых суставов, ограничение подвижности, мышечная слабость.
Рентгенологически часто находят очаговую кальцификацию и уплощение головки бедра, расширение вертлужной впадины. Печень и селезенка имеют нормальные размеры. Психических расстройств нет.
Синдром Шиайа характеризуется повышенным содержанием в моче дерматансульфата. Первые признаки болезни развиваются в зрелом возрасте. Клинически выявляются дисплазия лица, низкий рост, атрофия межостных мышц, гиперэкстензия пястнофаланговых и сгибательные контрактуры межфаланговых суставов кистей, помутнение роговицы, коарктация аорты или недостаточность аортальных клапанов. Психика не нарушена.
Сидром Лами - Марото характеризуется повышенным выделением с мочой хондроитинсульфата В. Описаны следующие клинические симптомы: карликовый рост, аномалии стоп, варусная установка тазобедренных суставов, расширение промежутков между I и II пальцами стоп, изодактилия, торакальный сколиоз, дисплазия и гемангиомы ушных раковин, расщепленное небо.
К каким докторам следует обращаться если у Вас Множественные дизостозы:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Множественных дизостозов, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Синдром Гольденхара - симптомы и лечение
Что такое синдром Гольденхара? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гавран Надежды Александровны, генетика со стажем в 11 лет.
Над статьей доктора Гавран Надежды Александровны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Синдром Гольденхара — это редкая врождённая аномалия, при которой изменяются размеры и форма лицевых структур. Обычно изменения локализуются на одной стороне лица, вызывая его асимметрию, но иногда встречается двустороннее поражение.

Данный синдром относится к спектру врождённых аномалий черепа и лицевых структур, имеющих общий термин "краниофациальная микросомия". Под ним понимается уменьшение какой-либо структуры тела в пределах черепно-лицевой области.
Синонимы синдрома: окулоаурикулярная дисплазия, фацио-аурикуло-вертебральная ассоциация, синдром 1-й и 2-й жаберных дуг, отомандибулярный дизостоз, гемифациальная микросомия и др.
Приблизительная частота встречаемости синдрома Гольденхара — 1 случай на 3500-25000 новорождённых [9] . У мальчиков он встречается в 2 раза чаще, чем у девочек.
Точные причины заболевания на сегодняшний день до конца не известны [1] [2] [3] [4] . Большинство случаев возникают случайно в семьях без отягощённой истории болезни. Однако у 1-2 % пациентов с синдромом Гольденхара есть близкие родственники с подобным нарушением. Это свидетельствует о роли генетических факторов в возникновении данной патологии [4] [5] . В частности предполагается участие гена MYT1, расположенного в локусе q13.33 хромосомы 20.
Другим возможным фактором развития синдрома Гольденхара являются хромосомные аномалии — потеря или удвоение участка хромосомы. Как правило, у людей с этими нарушениями могут наблюдаются такие сочетанные пороки развития, как аномалии сердца, лёгких, почек, конечностей и центральной нервной системы [1] [2] [5] [6] .
Некоторые исследователи полагают, что формированию синдрома способствует нарушение кровотока или внешние повреждающие факторы:
- приём некоторых лекарственных препаратов, противопоказанных при беременности;
- вредные привычки;
- химические и физические агенты, воздействующие на плод на 3-8 неделе внутриутробного развития [5][6] .
Также нельзя исключить роль таких акушерско-гинекологических факторов, как предшествующие аборты, сахарный диабет и ожирение [18] .
Первые описания врождённых аномалий лицевых структур обнаружены в древних письменах, датированных 2000 лет до н. э. В Колумбии и Мексике были найдены древние керамические изделия с изображениями различных вариантов гемифациальной микросомии, в том числе наследственной: на одном из изделий был изображён родитель с ребёнком на руках, которые имели схожие аномалии лица [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы синдрома Гольденхара
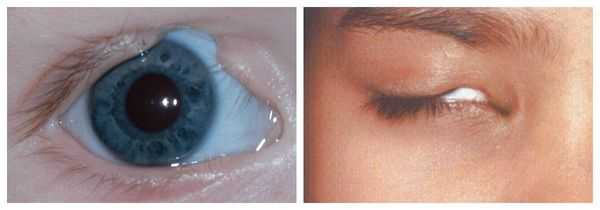
Для синдрома Гольденхара характерна асимметрия лица (одностороннее недоразвитие челюсти) в сочетании с аномалиями ушных раковин, доброкачественными опухолями глаз и поражением спинного мозга (как правило в шейном отделе позвоночника). В большинстве случаев эти нарушения локализуются с правой стороны [19] . Однако до 30 % людей с синдромом Гольденхара имеют двусторонние аномалии лицевых структур.
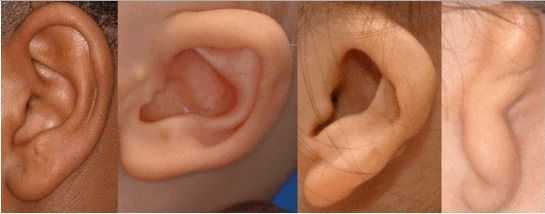
К лицевым аномалиям синдрома относятся:
- расщелины лица и нёба, аномалии лицевых мышц, верхней и нижней челюстей, скуловой и височной костей;
- аномалии ушных раковин: от недоразвития или полного отсутствия ушной раковины до образования околоушных кожных выростов при нормально сформированной ушной раковине;
- аномалии глаз (встречаются реже): одно- или двухстороннее уменьшение глазного яблока (микрофтальмия) вплоть до его отсутствия (анофтальмии), эпибульбарные дермоидные кисты глаз (доброкачественные опухоли) и ретинопатии [7] .
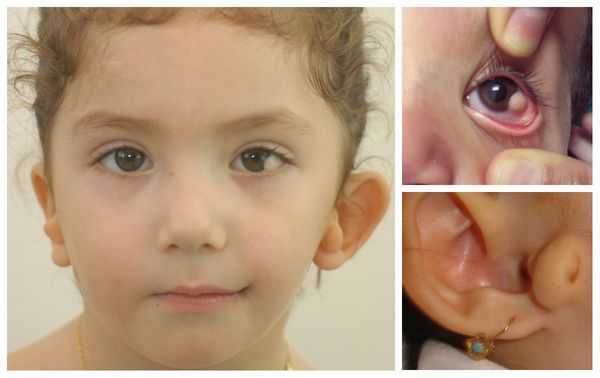
Перечисленные лицевые аномалии могут сопровождаться нарушением слуха, неправильной закладкой и прорезыванием зубов и другими нарушениями, которые могут повлиять на психофизическое развитие ребёнка.
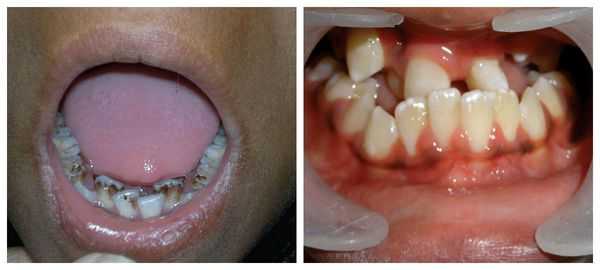
Патогенез синдрома Гольденхара
Лицевые структуры начинают формироваться на ранних сроках беременности. Со второй недели развития эмбриона на его головном конце образуется первичная ротовая ямка. К концу третьей недели она постепенно углубляется, достигает передней кишки (эндодермы) и, соединяясь с ней, образует начало пищеварительного тракта. В это же время по бокам головки эмбриона возникают два углубления — 1-я и 2-я жаберные щели, а ещё чуть позже — 3-я и 4-я щели. Между ними формируются жаберные или глоточные дуги, состоящие из нескольких частей: мешка, арки, бороздки и мембраны.
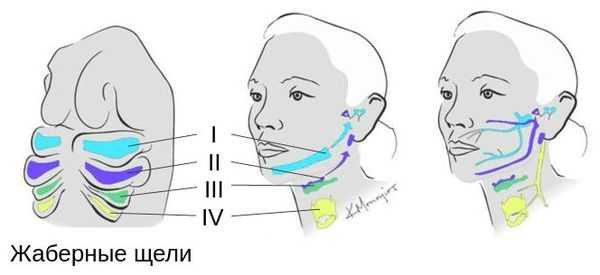
К концу первого месяца развития эмбриона первая жаберная дуга даёт начало пяти отросткам эктодермы: лобному, двум верхне- и нижнечелюстным. Непарный лобный отросток на третьей неделе разделяется на срединный и боковые носовые отростки, из которых к концу 10-11 недели внутриутробного развития формируются лоб, глазницы, нос, средние части верхней челюсти и верхней губы [11] [12] [14] . Нижнечелюстные отростки образуют единую структуру к концу четвёртой недели, а верхнечелюстные — на шестой неделе развития. Также на шестой неделе из парных латеральных закладок нижнечелюстной дуги формируется язык. На седьмой неделе верхнечелюстные отростки объединяются с лобными, в результате чего формируются губы.
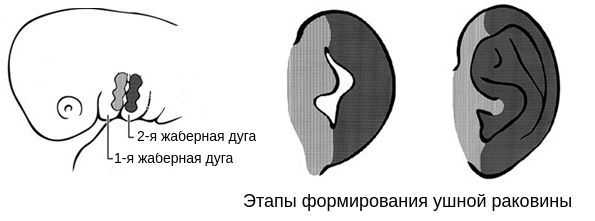
В образовании ушной раковины участвуют первая и вторая жаберные дуги. Из первой дуги образуется передняя треть наружного уха — козелок и ножки завитка. Срастание производных обеих дуг происходит очень рано: к восьмой неделе развития первичная ушная раковина оказывается уже сформированной, однако окончательный рельеф уха оформляется лишь к концу седьмого месяца развития эмбриона [13] .
Таким образом, верхняя и нижняя челюсти, жевательная и мимическая мускулатура, наружное ухо и костные структуры среднего уха формируются из первой и второй жаберных дуг с третьей по восьмую неделю развития эмбриона. Этот период является "критическим" в отношении возникновения пороков развития лица и челюстей. Нарушить нормальное развитие черепно-лицевых структур на данном этапе может сочетанное воздействие внешних факторов, хромосомных и генетических аномалий.
Классификация и стадии развития синдрома Гольденхара
Объём дефектов лицевых структур оценивается по классификации OMENS, в которой выделяют пять групп аномалий:
- O — поражение глазницы;
- M — недоразвитие нижней челюсти;
- E — аномалия уха;
- N — вовлечённость нерва;
- S — дефицит мягких тканей.
Степень тяжести данных дефектов определяется по классификации, созданной учёными Pruzansky S. и Kaban L. B.:
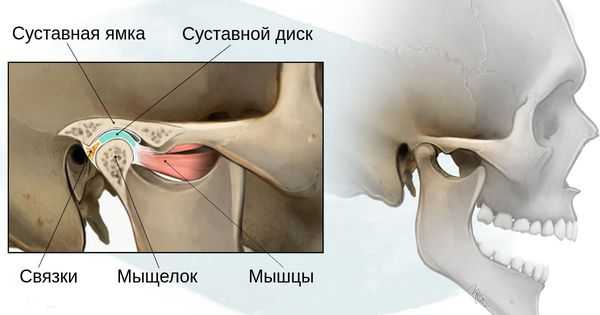
- 1 степень — уменьшение нижней челюсти и суставной ямки височной кости с сохранением анатомии других структур;
- 2а степень — деформация ветви нижней челюсти, суставного отростка и суставной ямки, сопровождается дефицитом жевательной мускулатуры, при этом функция височно-нижнечелюстного сустава сохраняется;
- 2б степень — недоразвитие и деформация мыщелка и суставной ямки, при этом височно-нижнечелюстной сустав не функционирует;
- 3 степень — отсутствие ветви нижней челюсти, мыщелка и суставной ямки с выраженным дефицитом мягких тканей на стороне поражения, височно-нижнечелюстной сустав не сформирован [16] .
Основываясь на своих многолетних наблюдениях, стоматолог-хирург Г. В. Кручинский выделил три варианта синдрома Гольденхара, каждый из которых подразделил на несколько типов:
- Синдром первой и второй жаберных дуг:
- односторонний ушной тип — лицо симметрично, наблюдаются аномалии ушной раковины;
- односторонний челюстно-лицевой и ушной тип (редко бывает двусторонним) — асимметрия лица из-за недоразвития челюстей и других прилегающих структур лёгкой и средней степени тяжести;
- односторонний черепно-челюстно-лицевой, суставной и ушной тип (редко бывает двусторонним) — выраженная асимметрия лица из-за тяжёлой степени недоразвития челюстей и прилегающий структур, отсутствия суставного отростка, головки и даже суставной ямки, атрофии подкожной клетчатки, слюнных желёз, мимических и жевательных мышц.
- Синдром первой жаберной дуги:
- односторонний нижнечелюстной тип — умеренная асимметрия лица из-за недоразвития нижней челюсти средней степени тяжести с сохранением формы ушной раковины, сужением слухового прохода или свищом;
- односторонний или двусторонний нижнечелюстной и ушной тип — умеренная асимметрия лица из-за недоразвития нижней челюсти средней степени тяжести с сужением слухового прохода и аномалией ушной раковины (её опущением, уменьшением и пр.).
- Простой синдром второй жаберной дуги:
- односторонний или двусторонний ушной тип — лицо симметрично, наблюдаются аномалии ушей в сочетании с дефектом мочек и лопоухостью.
По информации европейской базы данных редких заболеваний Orphanet [4] , все клинические проявления синдрома Гольденхара можно разделить на три группы:
- Очень частые (80-99 %):
- асимметрия лица;
- недоразвитие верхней челюсти;
- нарушение слуха;
- околоушные выросты (добавочные ушные раковины);
- уплощение лицевых скул.
- Частые (30-79 %):
- аномалии внутреннего и среднего уха;
- аномалии позвонков;
- аномалии ушных раковин (чаще односторонние), вплоть до недоразвития;
- атрезия (заращение) наружного слухового прохода; ;
- нарушение грудного вскармливания;
- нарушение речи;
- расщелина нёба и/или верхней губы (заячья губа).
- Редкие (5-29 %):
- агенезия мозолистого тела (отсутствие проводящих путей между правым и левым полушариями);
- отсутствие одной или двух почек;
- аномалии гортани;
- аномалии рёбер;
- недоразвитие или отсутствие глаза, больших пальцев кистей;
- атрофия коры головного мозга; ;
- вентрикуломегалия (увеличение мозговых желудочков);
- недоразвитие лёгких;
- аномалия расположения почек;
- недоразвитие части верхнего века (колобома);
- аномалия гортани и трахеи;
- макростомия (незаращение уголка рта);
- мышечная гипотония (слабость);
- нарушение зрения;
- низкий рост;
- пороки сердца (тетрада Фалло, дефект межжелудочковой перегородки); ;
- трахеопищеводный свищ; .
Осложнения синдрома Гольденхара
В раннем возрасте асимметрия нижней челюсти приводит к неправильному развитию и прогрессирующей деформации верхней челюсти и остальных структур лицевого скелета. Со временем ребёнку становится трудно жевать и глотать. При выраженном недоразвитии нижней челюсти у пациента могут возникнуть постоянные проблемы с дыханием, вплоть до апноэ во сне (остановки дыхания).
В целом расщелины лица и/или нёба, недоразвитие верхней и нижней челюсти, лицевых мышц, скуловой и/или височной костей способны вызывать проблемы с зубами, трудности при кормлении, нарушение речи и изменение эстетических параметров лица.
Аномалии ушных раковин в некоторых случаях сопровождаются атрезией (заращением) слухового канала либо полным его отсутствием, что приводит к нарушению слуха. Из-за этого ребёнку сложнее ориентироваться в пространстве, так как он не понимает, откуда исходит тот или иной звук.
Аномалии глаз, такие как дермоидные кисты глаз и колобомы (недоразвитие части верхнего века), способны приводить к нарушению зрительной функции вплоть до частичной или полной потери зрения [1] [4] [7] .
Диагностика синдрома Гольденхара
Как правило, диагностировать синдром Гольденхара не составляет труда. Постановка этого диагноза основана на оценке внешних признаков, клинической симптоматике и результатах дополнительных исследований — КТ, рентгенографии, МСКТ черепа, эхокардиографии и ультразвуковой диагностики. КТ, как правило, проводится для подготовки ребёнка к оперативному лечению.
Генетическое тестирование может быть предложено для подтверждения диагноза, т. е. для исключения генетических состояний, включающих аналогичные лицевые аномалии, связанные с хромосомными и моногенными нарушениями. К таким заболеваниям относятся прогрессирующая гемиатрофия лица, синдром Нагера, челюстно-лицевой дизостоз и др. Однако минимальные диагностические критерии не установлены. Имеются описания единичных случаев диагностики данного синдрома с помощью тестирования до родов.
После рождения всем детям до наступления 6 месяцев во избежание задержки психоречевого развития проводится оценка слуха. Для этого выполняется измерение слуховых вызванных потенциалов: регистрация реакции мозга на звуковые раздражители. Зачастую на поражённой стороне у детей с синдромом Гольденхара выявляется тугоухость.
Лечение синдрома Гольденхара
Для лечения пациентов с синдромом Гольденхара применяются многоэтапные хирургические вмешательства, которые проводятся в разные периоды роста и развития черепно-лицевых структур. Лечение длительное, зависит от локализации и выраженности патологии. Оно направлено на восстановление формы и размеров челюстей, ушной раковины и других структур, а также на восстановление функций слуха, жевания и улучшение эстетических параметров лица [3] [6] [8] .
Лечение проявлений синдрома Гольденхара следует начинать как можно раньше. Своевременная коррекция челюстных нарушений у ортодонта способствует успешному хирургическому лечению в последующем и сохраняет баланс лицевого скелета.
Для устранения выраженных дефектов нижней челюсти применяют индивидуально-смоделированные эндопротезы либо костно-хрящевые аутотрансплантаты из рёбер, обладающие тенденцией к росту. Для устранения дефектов ушной раковины также используются силиконовые эндопротезы либо аутотрансплантаты.
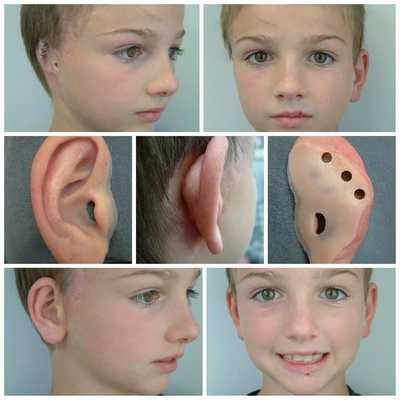
При выявлении нарушений слуха проводится слухопротезирование с помощью слуховых аппаратов либо альтернативными методами. Также необходимы регулярные занятия с сурдопедагогом и логопедом. Всё это позволяет предотвратить отставание ребёнка в речевом и общем развитии.
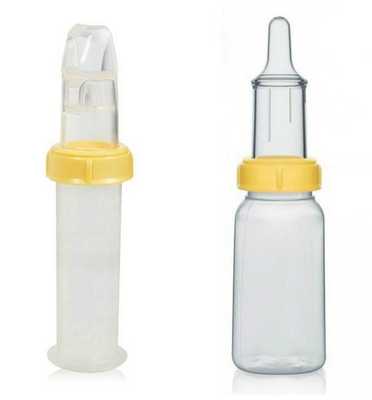
Решение проблем с кормлением заключается в применении специальных бутылочек и назогастрального зонда — трубки, которую вводят в желудок через нос.
Новообразования, локализующиеся на поверхности глазных яблок, могут быть удалены в случае нарушения зрения или при крупных размерах опухоли. У детей до 7 лет операция по удалению кисты проводится под наркозом. Врождённые пороки сердца, проблемы с почками и/или аномалии позвоночника также корректируются хирургическими методами [17] .
Прогноз. Профилактика
Прогноз жизни пациента с синдромом Гольденхара зависит от тяжести клинический проявлений, времени их диагностики и возможной коррекции. Долгосрочный прогноз предсказать сложно [13] .
Как правило, возникновение синдрома Гольденхара носит случайный, ненаследственный характер. При рождении больного ребёнка у здоровых родителей повторный генетический риск для потомства составляет не более 2-3 % [21] .
При отягощённом семейном анамнезе не исключён наследственный характер заболевания. В таком случае риск для потомства по краниофациальной микросомии повышен. Для оценки риска показано медико-генетическое консультирование. Однако отсутствие конкретного мутирующего гена, характерного для развития синдрома Гольденхара, не позволяет точно предсказать выраженность симптомов у потомства.
Первичная (массовая) профилактика синдрома Гольденхара, как и любой врождённой аномалии, заключается в информировании населения и полноценной дородовой подготовке, направленной на предупреждение возникновения заболевания.
Индивидуальная профилактика синдрома предполагает проведение медико-генетического консультирования семьи и пренатальной ультразвуковой диагностики беременной женщины в установленные сроки [12] .
ДИЗОСТОЗ
Дизостоз (dysostosis; греч. dys- + osteon кость + osis) — нарушение развития костей, лежащее в основе врожденных наследственных семейных заболеваний костной системы. Чаще всего возникают аномалии развития костей черепа в сочетании с другими симптомами, однако встречаются множественные и генерализованные поражения костей скелета. Термин «Дизостоз» применяют к генерализованным поражениям скелета — хондродистрофии (см.), гаргоилизму (см.), остеогенезу несовершенному (см.) и т. д.
Важнейшие разновидности Дизостозов: ключично-черепной, черепно-лицевой, челюстно-лицевой и челюстно-черепной.
Содержание
Ключично-черепной Дизостоз
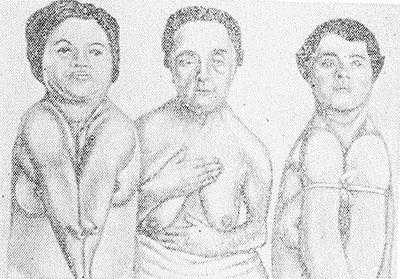
Рис. 1. Ключично-черепной Дизостоз (синдром Шейтхауэра—Мари—Сентона) у трех сестер. Отсутствие ключиц у двух сестер приводит к полному соприкосновению плеч.
Ключично-черепной Дизостоз (синдром Шейтхауэра — Мари — Сентона) характеризуется гипоплазией покровных костей черепа в сочетании с полным или частичным недоразвитием одной или обеих ключиц, т. е. нарушением развития так наз. мембранозных костей. Для Д. этого вида характерно незаращение или позднее заращение черепных швов и родничков, брахицефалия (см.) с преобладанием расширения свода черепа в латеральных направлениях, выдающийся лоб, гипоплазия лицевых костей, гл. обр. верхней челюсти, обусловливающая псевдопрогению (кажущееся увеличение нижней челюсти). Нарушение развития челюстей сопровождается запаздыванием прорезывания зубов. Отсутствие ключиц или частичное недоразвитие их с дефектом внутренних, средних или наружных частей ведет к увеличению подвижности плечевого пояса, а при полном отсутствии их — к полному соприкосновению плеч (рис. 1).
Описанные изменения часто сопровождаются деформациями позвоночника, костей верхних и нижних конечностей, стоп, тазовых костей. Аномалия наследуется по рецессивному и доминантному типу, может быть семейной.
При ключично-черепном дизостозе рентгенологически выявляются многочисленные изменения со стороны скелета, однако наиболее характерны изменения ключиц и костей черепа. Дефекты ключиц чаще симметричны и могут быть разных размеров: от небольших до полного отсутствия ключиц. Чаще же всего отсутствует акромиальный конец ключицы. Свободный конец оставшейся части закруглен, покрыт замыкающей костной пластинкой и связан плотным фиброзным тяжем с акромиальным отростком лопатки. По ходу фиброзного тяжа иногда обнаруживаются костные включения.
При рентгенологическом исследовании черепа определяется брахицефалия: мозговой череп увеличен в поперечнике и уменьшен в передне-заднем размере. Основание черепа укорочено в поперечном направлении и несколько удлинено в продольном. Кости свода, особенно лобная, истончены и как бы раздуты, значительно выдаваясь в стороны. Передний родничок остается незаращенным. В местах перекреста швов могут наблюдаться и дополнительные роднички или дополнительные костные включения в самих швах. Кости лицевого черепа малы, верхнечелюстные пазухи недоразвиты. Размеры нижней челюсти не изменены. Обнаруживаются аномалии прикуса, расположения, формы и сроков прорезывания зубов.
При исследовании скелета туловища и конечностей могут быть обнаружены отклонения в развитии ряда костей: уменьшенные размеры лопаток, крестца, костей таза с отсутствием слияния между собой лобковых, седалищных и подвздошных костей и недоразвитием лобкового симфиза; недоразвитие проксимальных отделов бедер с варусной деформацией их; укорочение или отсутствие ногтевых бугристостей у концевых фаланг пальцев кистей и стоп; незаращение дужек позвонков.
При множественном поражении скелета наличие характерных изменений ключиц делает рентгенологический диагноз достоверным.
Черепно-лицевой Дизостоз
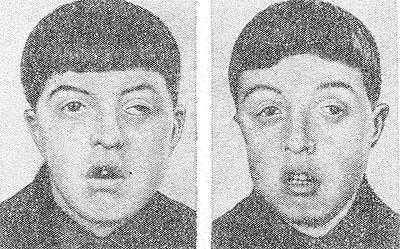
Рис. 2. Однояйцовые близнецы 13 лет с черепно-лицевым дизостозом (синдром Крузона). Характерны широко расставленные глаза, выражено косоглазие, гипоплазия верхней челюсти.
Черепно-лицевой Дизостоз (синдром Крузона, гипертелоризм) — недоразвитие костей черепа, мозга и верхней челюсти в сочетании с преждевременным закрытием черепных швов, экзофтальмом (см.), косоглазием (см.), нистагмом (см.), расстройством зрения. Лоб в области переносицы бугрист, глаза широко расставлены (рис. 2), нос своеобразной крючковидной формы («клюв попугая»), гипоплазия верхней челюсти, псевдопрогения; в резко выраженных случаях наблюдается снижение умственного развития. Наследуется по доминантному типу.
Рентгенологически выявляются изменения черепа. На первый план выступает характерная деконфигурация головы и нарушение нормальных соотношений между мозговым и лицевым черепом: первый уменьшен в размерах, имеет почти шаровидную форму, швы заращены, усилены пальцевые вдавления. Кости свода черепа истончены, несколько выпячиваются кнаружи в области переднего родничка. Основание черепа укорочено и углублено, область турецкого седла сужена, глазницы уплощены.
Кости лицевого черепа малы: верхняя челюсть и носовые кости недоразвиты, нижняя челюсть значительно выдается вперед, в силу чего образуется резкий прогиб носа внутрь.
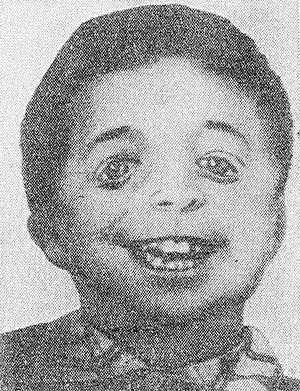
Рис. 3. Ребенок с челюстно-лицевым дизостозом. Характерны широкие косо расположенные глазные щели, нарушение развития зубов.
Челюстно-лицевой Дизостоз
Челюстно-лицевой Дизостоз (синдром Берри—Франческетти, синдром Франческетти—Цвалена) — гипоплазия гл. обр. нижней челюсти и скуловых костей, макростомия (своеобразное «рыбье» или «птичье» лицо), широкие косо расположенные глазные щели (рис. 3), с вывороченными и скошенными книзу веками и колобомами в наружных отделах, слепые фистулы от углов рта к ушам, языковидное оволосение щек, нарушения развития зубов, деформация ушных раковин, иногда среднего и внутреннего уха с развитием глухоты, устранимой операцией. В противоположность синдромам Крузона и Апера (см. Апера синдром) определяется сильное развитие лобных пазух. Встречается деформация грудной клетки и позвоночника. Наследуется по доминантному типу.
Челюстно-черепной Дизостоз
Челюстно-черепной Дизостоз (синдром Петерс — Хевельса) — гипоплазия верхней челюсти, скуловых дуг, открытый прикус, прогения (выстояние нижней челюсти), укорочение переднего отдела основания черепа. Аномалия наследуется по доминантному типу.
Существуют другие формы черепных Д.: синдромы Гегенхара, Робена, Франсуа и др. Внешний вид больных с различными формами Д. характерен. Д. сохраняется всю жизнь, не поддается оперативной коррекции, почти не требует дифференциальной диагностики с другими заболеваниями. В сомнительных случаях важным диагностическим методом является рентгенологическое исследование.
Различают так наз. неполные типы перечисленных Д., когда имеют место не все характеризующие их симптомы. Отдельные признаки могут комбинироваться в различных сочетаниях, составляя как бы промежуточные типы Д.
Прогноз для жизни благоприятный.
Библиография: Алексеев В. А. Случай черепно-ключичного дизостоза, Вестн, рентгенол, и радиол., № 3, с. 80, 1974; Косинская Н. С. Нарушения развития костно-суставного аппарата, Л., 1966; Кручинский Г. В. Редкие врожденные синдромы лица и челюстей (в границах первой и второй жаберных дуг), Минск, 1974, библиогр.; Рейнберг С. А. Рентгенодиагностика заболеваний костей и суставов, кн. 1—2, М., 1964; Ромоданов А. П. и Лягценко Д. С. Черепно-лицевой Дизостоз, Журн, невропат, и психиат., т. 72, № 10, с. 1487, 1972, библиогр.; Fleischer-Peters A. Kiefermissbildungen bei Dysostose-Syndromen des Schadels, Dtsch, zahnarztl. Z., Bd 24, S. 932, 1969; Humangenetik, hrsg. v. P. E. Becker, Bd 2, S. 489, Stuttgart, 1964, Bibliogr.; Hylton R. P. a. Albright J. E. Cleidocranial dysostosis, J. oral Surg., v. 28, p. 682, 1970; Tessier P. The definite plastic surgical treatment of the severe facial deformities of craniofacial dysostosis, Plast. reconst. Surg., v. 48, p. 419, 1971.
Подногтевой экзостоз

Состояние стоп, пальцев ног и ногтей играет важную роль в поддержании уверенности в себе, причем не только для женщин. Поэтому когда один или несколько ногтей изменяют форму и характер роста это вызывает дискомфорт и существенно затрудняет выбор обуви. А если это сопровождается еще и болезненными ощущениями, страдают все сферы жизни. Подобные симптомы могут говорить о развитии подногтевого экзостоза. Хотя нередко впервые на его развитие указывают мастера педикюра. Сегодня эта проблема как никогда актуальна, хотя нередко люди ее игнорируют и не воспринимают всерьез. А зря, ведь подобное требует консультации ортопеда или подолога и принятия соответствующих мер. В противном случае она будет усугубляться и может даже привести к полной потере ногтя, что неизбежно отразится на качестве жизни.
Состояние стоп, пальцев ног и ногтей играет важную роль в поддержании уверенности в себе, причем не только для женщин. Поэтому когда один или несколько ногтей изменяют форму и характер роста это вызывает дискомфорт и существенно затрудняет выбор обуви. А если это сопровождается еще и болезненными ощущениями, страдают все сферы жизни. Подобные симптомы могут говорить о развитии подногтевого экзостоза. Хотя нередко впервые на его развитие указывают мастера педикюра. Сегодня эта проблема как никогда актуальна, хотя нередко люди ее игнорируют и не воспринимают всерьез. А зря, ведь подобное требует консультации ортопеда или подолога и принятия соответствующих мер. В противном случае она будет усугубляться и может даже привести к полной потере ногтя, что неизбежно отразится на качестве жизни.
Что такое подногтевой экзостоз
Подногтевой или субунгвальный экзостоз представляет собой весьма распространенную проблему. Под этим термином подразумевают костно-хрящевое разрастание в области последней или ногтевой фаланги пальца стопы, а точнее на ее конце. Таким образом, это доброкачественное новообразование неопухолевой природы. Изначально оно представляет собой хрящевое разрастание, склонное со временем окостеневать и травмировать мягкие ткани, доставлять болезненные ощущения и затруднять рост ногтевой пластины. Заболевание впервые было описано Дюпюитреном еще в 1817 г.
В подавляющем большинстве случаев подногтевой экзостоз образуется на первом или большом пальце стопы и является реакцией организма на постоянное механическое раздражение.
Как выглядит?
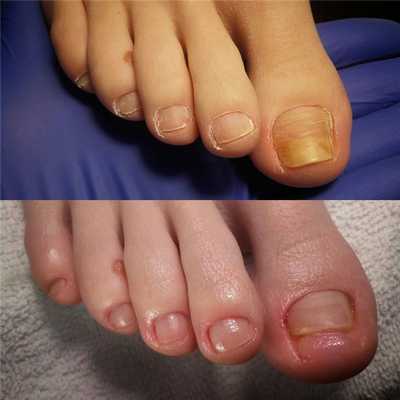
Сам экзостоз формируется под мягкими тканями, благодаря чему он может не проявляться долгое время. Он образуется на поверхности кости и представляет собой хрящевой нарост. Но со временем он начинает окостеневать и трансформироваться в губчатую кость, после чего на его поверхности формируется тонкая, но весьма плотная костная капсула. При этом такой нарост склонен со временем увеличиваться в размерах и в конечном итоге деформировать ногтевую пластину и вызывать боли при ходьбе. А внешне это выглядит, как утолщенный передней ногтевой валик, который препятствует свободному отрастанию ногтя.
Такой экзостоз не имеет отношения к эпифизарной пластинке или хрящевой ростковой зоне, в отличие от остеохондромы. При этом он не склонен к малигнизации или озлокачествлению, в отличие от последней.
Подногтевой экзостоз может иметь разную форму и величину, что и определяет характер его проявлений. Так, он может представлять собой шаровидное, шиповидное, линейное, грибовидное или другое выпячивание размером от нескольких миллиметров до 1 сантиметра и более. При этом, как правило, экзостоз присутствует на пальце только одной стопы.
Симптомы подногтевого экзостоза
Образование костно-хрящевого новообразования под ногтевым ложем приводит к приподниманию свободного края ногтевой пластины и ее средней части, а также различным деформациям. Постепенно ноготь пораженного заболеванием пальца начинает скручиваться. В отдельных случаях наблюдается также его врастание (онихокриптоз), что чревато:
- развитием воспалительного процесса в околоногтевом валике;
- появлением болей:
- возникновением гнойных отделений;
- изменением структуры и цвета ногтя;
- развитием инфекционных осложнений.
Но даже при отсутствии онихокриптоза подногтевой экзостоз не только существенно ухудшает внешний вид ногтя, но и вызывает возникновение неприятных и откровенно болезненных ощущений. При этом заболевание склонно со временем прогрессировать, а также может приводить к полной потере ногтя.
Подногтевой экзостоз имеет общие черты с различными видами ониходистрофии, микозом и вросшим ногтем. Поэтому для диагностики причин изменения формы и состояния ногтевой пластины стоит обращаться к врачу подологу или ортопеду.
Образование подногтевого экзостоза у разных пациентов может протекать по-разному. В одних случаях костно-хрящевое выпячивание имеет небольшие размеры и годами никоим образом не проявляется. В таких ситуациях оно может быть случайно обнаружено на рентгеновских снимках, сделанных в связи с совершенно другими причинами.
Но чаще подногтевой экзостоз доставляет человеку дискомфорт различной степени выраженности, боль и ограничивает двигательную функцию пораженного пальца стопы. Он выглядит, как увеличение переднего околоногтевого валика, в который упирается отрастающий ноготь. Иногда это сопровождается покраснением, отечностью околоногтевой области. Дискомфорт склонен усиливаться во время любой физической активности и особенно бега или ходьбы, а также при ношении тесной обуви и даже незначительном надавливании на конец большого пальца.
Тем не менее основными симптомами подногтевого экзостоза являются:
- самопроизвольное отслаивание ногтя;
- деформация ногтевой пластины;
- увеличение размеров околоногтевого валика;
- врастание краев ногтя.
Причины образования
Основной причиной развития подногтевого экзостоза является длительная, частая травматизация кончика пальца. Подобное характерно для продолжительного ношения узкой, тесной обуви, длительного бега, ходьбы и т. д. Поэтому нередко заболевание развивается у спортсменов, велосипедистов, особенно использующих зажимы для пальцев стоп, танцоров балета и людей, ведущих активный образ жизни.
Но пусковым фактором для образования костно-хрящевого разрастания является потеря естественной защиты кончика пальца, а именно ногтя. Это может быть следствием:
- удара по пальцу, в результате чего ноготь ломается или отходит самостоятельно или происходит травмирование кости фаланги пальца;
- проведения операции по удалению ногтя, что часто требуется для лечения вросших ногтей;
- уменьшения толщины ногтя при лечении микоза.
Таким образом, при потере ногтя по той или иной причине во время ходьбы или бега на палец приходится значительно большая нагрузка в момент переката стопы, особенно при ношении узкой обуви. Это и вызывает механическое раздражение тканей, компенсаторной реакцией организма на что становится образование новой надежной защиты – костно-хрящевого экзостоза.
Диагностика
При обнаружении признаков образования подногтевого экзостоза необходимо обратиться к врачу ортопеду. Доктор проведет осмотр пальцев и стопы в целом, опросит пациента о характере имеющихся жалоб и случаях травмирования ногтя в прошлом. Установить наличие костно-хрящевого образования на конце фаланги первого пальца можно уже при пальпации, хотя достоверно определить его природу таким путем невозможно.
Рентген
Дело в том, что подобным образом могут проявляться и другие заболевания, в частности доброкачественные и злокачественные опухоли. Поэтому для точного установления природы сформировавшегося выпячивания назначаются инструментальные методы диагностики. Как правило, используется рентген. Этот метод дает информацию о состоянии костных структур и будет информативен при длительном существовании подногтевого экзостоза, когда он уже успеет окостенеть. Если же провести исследование, когда выпячивание только появилось, оно может быть безрезультатным, так как на снимках не будет видно хрящевую структуру.
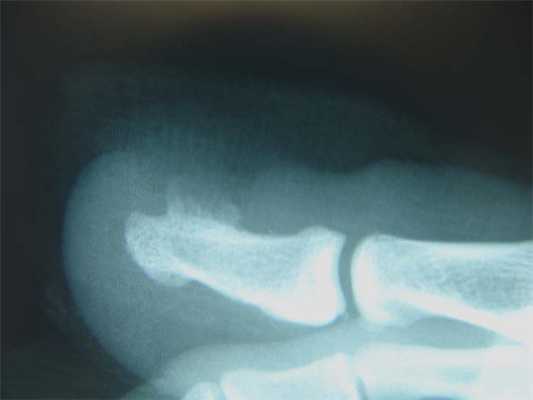
Другие методы инструментальной диагностики используются редко. В основном они требуются в спорных случаях, когда рентгеновские снимки оказались неинформативными. В таких ситуациях пациентам может назначаться МРТ, КТ.
Лечение подногтевого экзостоза
Решить проблему на сегодняшний день можно только хирургическим путем. Любые консервативные методы не способны привести к разрушению уже сформировавшегося костно-хрящевого образования и выравниванию ногтя. Поэтому любые обезболивающие, противовоспалительные средства, облегчающие самочувствие, стоит воспринимать только в качестве временной меры, позволяющей улучшить состояние, но не вылечить подногтевой экзостоз.
Операция по удалению подногтевого экзостоза
Операцию по удалению подногтевого экзостоза нельзя назвать сложной или опасной. Она не требует длительной и сложной реабилитации, а также продолжительного пребывания в стационаре медицинского учреждения. Тем не менее к ее проведению не стоит относиться халатно.
Перед выполнением хирургического вмешательства по удалению подногтевого экзостоза нужно полностью снять лак с ногтя и нередко требуется установить специальную коррекционную систему. Это особенно необходимо при врастании ногтя. Таким образом хирургу обеспечивается возможность видеть всю ширину ногтевой пластину.
Сегодня существует несколько видов коррекционных систем, применяемых для лечения вросших ногтей: металлические, силиконовые, пластиковые пластины, односторонние и двухсторонние скобы. Конкретный вид выбирается в индивидуальном порядке в зависимости от тяжести ситуации. Установка таких систем является безболезненной и позволяет сразу же почувствовать облегчение. Они не доставляют дискомфорта при ходьбе и имеют вполне эстетичный вид.
Способ лечения ногтей с использованием коррекционных систем называется ортониксией.

В дальнейшем, когда пациент пройдет комплексное предоперационное обследование, подтверждающее отсутствие противопоказаний к хирургическому вмешательству, и будет определена дата операции, ему назначается нанесение в течение 2-х дней специальных бактерицидных средств на пораженный ноготь. Также важно как минимум за несколько дней до операции отказаться от употребления алкоголя, поскольку это приведет к снижению способности организма к восстановлению.
Непосредственно удаление подногтевого экзостоза выполняется путем проведения малоинвазивной чрескожной операции. Ее суть заключается в выполнении небольших разрезов мягких тканей в проекции образования нароста на дистальной фаланге пальца стопы, послойном отделении тканей и устранении выпячивания специальными ортопедическими борами с последующим сглаживанием кости. Это осуществляется под местной анестезией и занимает не более 30 минут. После удаления экзостоза послеоперационные раны послойно ушиваются. При этом малые размеры разрезов позволяют избежать образования грубых рубцов и полностью сохранить ноготь, что обеспечивает получение хорошего косметического эффекта после хирургического вмешательства.
Удаление подногтевого экзостоза – операция одного дня. Это значит, что пациент в тот же день может покинуть клинику и вернуться к повседневным обязанностям. Единственным ограничением является необходимость снизить уровень физической активности на ближайшие 1—2 недели. В течение этого времени также потребуется обрабатывать послеоперационные раны специальными антисептическими средствами и принимать антибиотики с целью снижения риска развития инфекционных осложнений. Перевязки чаще всего осуществляются врачом, проводившим удаление подногтевого экзостоза.
При строгом соблюдении врачебных рекомендаций восстановительный период протекает гладко и без осложнений. Швы снимают через 7—10 дней.
В дальнейшем после удаления подногтевого экзостоза пациентам может рекомендоваться пройти специальный курс по восстановлению ногтей. Это позволит вернуть пальцам стопы естественный привлекательный вид и полностью забыть об уже решенной проблеме.
При хирургическом удалении подногтевого экзостоза вероятность рецидива заболевания крайне низка но только при условии полного его удаления.

Таким образом, травмы ногтя и пальцев стопы, приведшие к потере ногтя, способны становиться причиной развития подногтевого экзостоза. В одних случаях от момента получения повреждения до формирования заметного костно-хрящевого разрастания могут пройти годы. В других же ситуациях этот период сокращается до нескольких месяцев. В любом случае подногтевой экзостоз препятствует нормальному росту ногтевой пластины и может приводить к ее врастанию. При этом он вызывает боли и дискомфорт при ходьбе, что не может не мешать вести нормальный, активный образ жизни. Поэтому его рекомендуется удалять, хотя заболевание и не несет прямой угрозы жизни и здоровью. Сама операция безопасна и не требует длительного восстановления. А 2 недели легкой реабилитации – незначительная плата за восстановление красивой формы ногтя и устранение болей в пальце стопы.
Степанян Рубен Вачаганович
Плоскостопие, артроз и артрит сегодня не только «молодеют», но и встречаются все чаще. Хотя бы одно из этих заболеваний не понаслышке знакомо каждому человеку!
Когда болезнь подкрадывается незаметно и поражает суставы, это лишает сна и покоя, а жизнь теряет яркие краски. Когда движения становятся не в радость, обращайтесь в ORTOMED-СLINIС.
Мы докажем вам, что вести активный образ жизни и не испытывать боли можно в любом возрасте!
Онихомикоз (микоз ногтей)
Микоз ногтей (онихомикоз) – это грибковое поражение ногтевых пластинок, характеризующееся их патологическими изменениями с последующим полным или частичным разрушением.
Синонимы
onychomycosis, грибковая онихия, грибковое поражение ногтей.
Эпидемиология
Возраст: любой, но чаще в 20-50 лет Пол: мужчины болеют чаще.
Анамнез
Поражения ногтей, обусловленные дерматофитами, чаще всего начинаются со свободного или латерального края ногтевых пластинок: ноготь меняет цвет (становится желтовато-серым или грязно-серым, реже – белым), ломким, нередко утолщается или истончается, поверхность его не изменяется или становится неровной (шероховатой). Патологический процесс постепенно прогрессирует, захватывая весь ноготь, в дальнейшем поражаются другие ногтевые пластинки одной стопы, затем инфекция переходит на другую стопу и ногтевые пластинки кистей. Часто онихомикоз сопровождается поражением кожи ладоней и подошв в виде гиперкератоза (в 80-90% случаев) или реже (в 10-20% случаев) встречается на фоне интертригинозной (дисгидротической) формы микоза стоп. Поражения ногтей, обусловленные дрожжеподобными грибами, начинаются, как правило, с поражения заднего и боковых ногтевых валиков, захватывая в дальнейшем проксимальные отделы ногтевой пластинки, вскоре поражается весь ноготь. Ногтевая пластинка приобретает грязно-серый или жёлто-серый цвет, становится неровной, ломкой, нередко выкрашивается в проксимальных отделах с образованием лунки.
Течение
постепенное начало с последующим хроническим прогрессирующим течением в течение многих лет.
Этиология
- Дерматофиты – группа нитчатых грибов, которые питаются кератином, содержащимся в роговом слое эпидермиса, ногтях и волосах, находятся в окружающей среде и паразитируют на человеке и животных. Они вызывают порядка 90% всех случаев онихомикозов. Антропофильные: Trichophyton rubrum (самый частый возбудитель), Trichophyton mentagrophytes var. interdigitale, Trichophyton violaceum, Trichophyton schoenleinii, Epidermophyton floccosum. Зоофильные: Trichophyton verrucosum (обычно поражает ногти на кистях), Trichophyton mentagrophytes var. mentagrophytes.
- Дрожжеподобные грибы рода Candida широко распространены в природе, обитают на предметах обихода и продуктах питания, в первую очередь на богатых сахарами овощах и фруктах, в молочных продуктах, как сапрофиты находятся в желудочно-кишечном тракте и влагалище: Candida albicans, Candida tropicalis,Candida parapsilosis. Они вызывают около 10% всех случаев онихомикозов, поражая преимущественно ногтевые пластинки на руках.
- Плесневые грибы. Известно более 40 видов, которые обычно наслаиваются на онихомикозы, вызванные другими возбудителями (кандидозные или вызванные дерматофитами). Scopulariopsis brevicaulis (широко распространенный обитатель почвы) – самый частый возбудитель онихомикозов среди плесневых грибов. Другие возбудители – Aspergillus spp., Alternaria spp., Acremonium spp., Fusarium spp., Scytalidium dimidiatum, Scytalidium hyalinum. Плесени могут самостоятельно вызывать около 5% всех онихомикозов (преимущественно у больных с выраженным иммунодефицитом). В 10-15% всех случаев онихомикозов плесени поражают ногтевые пластинки совместно с дерматофитами и грибами рода Candida. Заражение патогенными грибами происходит при хождении босиком по зараженной поверхности (коврикам в ванной, при посещении спортзалов, бань, саун, бассейнов, использовании необработанных маникюрных принадлежностей), а также при ношении обуви от больного человека (в чешуйках эпидермиса артроспоры сохраняют жизнеспособность более 12 месяцев).
Предрасполагающие факторы
- приём глюкокортикоидных (стероидных) гормонов и других иммуносупрессантов;
- иммунодефицитные состояния;
- служба в армии (пребывание в другом организованном коллективе);
- грибковые заболевания (микозы) у членов семьи;
- грибковые заболевания (микозы) в Анамнезе;
- травматизация (повреждение) ногтей и кожи;
- работа в сельском хозяйстве;
- контакт с животными (кошками, собаками, лошадьми и другими копытными (рогатый скот));
- занятия спортом;
- ношение чужой одежды и обуви, пребывание в чужой постели;
- пребывание в жарком влажном климате (включая ношение закрытой обуви);
- гипергидроз (повышенная потливость) стоп;
- повышенная сухость стоп (например, у атопиков);
- сосудистые расстройства (облитерирующий эндоартериит; хроническая венозная недостаточность) в нижних конечностях;
Жалобы
Пациенты с онихомикозом жалуются на изменение цвета и толщины ногтевых пластинок, их повышенную ломкость. Сопутствующие поражения кожи ладоней и подошв.
Дерматологический статус
процесс поражения кожи, обусловленный дерматофитами, чаще всего носит распространенный симметричный характер, захватывая сразу обе стопы и одну кисть (чаще правую), высыпания имеют тенденцию к распространению, захватывая всю поверхность подошв и ладони(-ей). При этом поражаются все или почти все ногтевые пластинки стоп и кистей. При поражениях, вызванных дрожжеподобными грибами, патологический процесс, как правило, носит локализованный несимметричный характер, захватывая одну-две ногтевых пластинки пальцев рук и их околоногтевые валики.
Элементы сыпи на коже
- сплошной кератоз, занимающий всю анатомическую область (ладонь или подошву) на фоне неизмененной кожи, при поскабливании определяется отрубевидное шелушение, наиболее выраженное в кожных бороздах;
- мелкопластинчатые или отрубевидные чешуйки серого или серебристо- белого цвета на фоне кератоза или неизмененной кожи;
- болезненные трещины на фоне кератоза, разрешающиеся бесследно;
- одно или несколько полосовидных воспалительных пятен красного или розового цвета (в области одного или нескольких околоногтевых валиков), имеющих нерезкие границы. Пятна при надавливании на них прозрачным стеклом полностью исчезают. В дальнейшем для них характерен незначительный периферический рост с возвышением и превращением в отёчные пятна, которые иногда нагнаиваются (при надавливании на них может выделяться гной), но впоследствии разрешаются бесследно.
Элементы сыпи на слизистых
Придатки кожи
изменение цвета ногтя со свободного (дистального) края на желто-грязно-серый (без воспалительной каймы красного цвета по периферии пораженного участка ногтя), постепенно распространяющееся на всю ногтевую пластинку; ноготь, как правило, утолщается, реже истончается, поверхность его не меняется или становится неровной – это так называемый дистальный подногтевой онихомикоз. Иногда может встречаться белый поверхностный онихомикоз, когда инфекция начинается на наружной (верхней) поверхности ногтевой пластинки (при этом на поверхности ногтей появляются чётко отграниченные белые пятна и они разрушаются в проекции этих пятен). При кандидозном поражении ногтевых пластинок (а также на фоне ВИЧ-инфекции) развивается проксимальный подногтевой онихомикоз, когда инфекция начинается в области заднего ногтевого валика и эпонихия (с нередким возникновением паронихии), а затем распространяется вглубь на матрикс ногтя, поражая его внутренний (проксимальный) край.
Локализация
онихомикоз: ногтевые пластинки пальцев кистей и стоп; сопутствующий микоз (поражение кожи): наиболее часто – обе стопы (подошвы, включая подошвенную поверхность пальцев), кисти (ладони, включая ладонную поверхность пальцев, иногда (при кандидозном поражении) – околоногтевые валики), при распространённом поражении – любые участки кожи;
Дифференциальный диагноз
Ониходистрофии различного генеза (включая травму, красный плоский лишай, псориаз).
Сопутствующие заболевания
гипергидроз; сахарный диабет; синдром (болезнь) Кушинга; ВИЧ; иммунодефицитные состояния (не ВИЧ-обусловленные); облитерирующий эндоартериит; хроническая венозная недостаточность (включая трофические язвы); атопический дерматит.
Диагноз
Клиническая картина, подтверждённая результатами микроскопии или идентификацией колоний грибов в культуре.
Патогенез
Дерматомицеты вырабатывают энзимы – кератиназы, которые расщепляют кератин, что способствует их проникновению в поверхностные слои кожи и ногтевые пластинки, где в дальнейшем они продолжают паразитировать. Устойчивость к грибковым инфекциям определяется состоянием клеточного иммунитета и фунгицидной активностью нейтрофилов. Под влиянием дерматофитов эпителиальные клетки ногтевого ложа продуцируют мягкий кератин, который накапливается под ногтем и приподнимает ногтевую пластинку. Отложения кератина способствуют ускорению роста грибов и, таким образом, возникает порочный круг. Сама ногтевая пластинка, состоящая из твердого кератина, сначала не страдает, но со временем дерматофиты создают в ней заполненную воздухом сеть туннелей. Когда эта сеть становится достаточно густой, ногтевая пластинка утрачивает свою прозрачность и приобретает грязно- жёлтый или серый цвет. Инфекция часто распространяется вдоль продольных бороздок ногтевого ложа. Дерматофиты не поражают матрикс ногтя, поэтому рост ногтя не нарушается. Подногтевая локализация инфекции делает противогрибковые средства для наружного применения малоэффективными. При кандидозе ногтей и ногтевых валиков грибы поражают сначала задний, потом боковые ногтевые валики, а затем переходят на ногтевую пластинку. При подострой и хронической кандидозной паронихии наблюдается тотальный дистрофический онихомикоз.
Материал подготовил: Раводин Роман Анатольевич, дерматовенеролог, дерматоонколог, дерматокосметолог. Доктор медицинских наук, доцент
Читайте также:
