Кожа эмбриона. Эпидермис эмбриона
Добавил пользователь Alex Обновлено: 29.01.2026
Кожный органоид, выращенных из стволовых клеток, продолжает отращивать волоски после пересадки в настоящую кожу.
В коже под наружным слоем эпидермиса лежит дерма с волосяными фолликулами, железами и нервами, а под дермой – слой соединительной ткани. (Иллюстрация: Edustock / Depositphotos)
Кожу для пересадки выращивают уже давно, но обычно речь идёт только о верхнем слое кожи – эпидермисе. Он сформирован клетками кератиноцитами, которые делятся и восстанавливают эпидермис, постоянно теряющий старые отмершие клетки. Кератиноциты можно генетически отредактировать, избавив их от нежелательной мутации, и вырастить из них эпидермис взамен мутантного – так несколько лет назад удалось вылечить одного мальчика от буллёзного эпидермолиза, тяжёлого генетического заболевания, при котором эпидермис отслаивается и буквально распадается.
Но кожа – это не только эпидермис, это ещё и пигментные клетки, и потовые железы, и волосяные сумки, и нервы, и жировые клетки, и мышечные волокна. Можно ли вырастить не отдельный её слой, состоящий из одинаковых клеток, а всю кожу как цельный орган? Здесь, очевидно, придётся иметь дело с плюрипотентными стволовыми клетками, которые могут давать самые разные типы других клеток (почему их и зовут плюрипотентными, то есть всемогущими). Такие стволовые клетки можно взять у эмбриона или же получить в лаборатории из обычных специализированных клеток, превратив их в стволовые с помощью специальных молекулярных инструкций.
Исследователи из Гарварда, Университета Индианы и других научных центров взяли человеческие всемогущие стволовые клетки и вырастили из них крохотный кусочек кожи – именно кожи, у которой, кроме верхнего слоя эпидермиса, был ещё и нижний слой дермы. Стволовые клетки превращались в эпидермис и дерму, подчиняясь регуляторным белкам, которые добавляли в питательную среду и которые включали те или иные гены. Клетки образовывали сферу, в которой через 70 дней появлялись волосяные фолликулы, а из волосяных фолликулов вырастали волоски, причём волоски, окрашенные пигментными клетками меланоцитами – то есть и меланоциты тоже формировались из стволовых клеток. Кроме того, при волосяных фолликулах были сальные железы, нервы с рецепторами, жировые клетки и мышечные волокна, в общем, почти всё, что должно быть в настоящей коже, за исключением иммунных клеток.
То есть в результате получился так называемый органоид – микроструктура, выращенная из стволовых клеток и по свойствам напоминающая настоящий орган или его часть. Мы рассказывали про органоиды, имитирующие желудок, или нефрон – структурную единицу почки, или змеиную ядовитую железу. Кожа – тоже орган, и чрезвычайно большой; разные её части отличаются друг от друга. По словам авторов работы, их органоид больше всего похож на кожу подбородка, щеки или уха.
На органоидах удобно изучать те или иные биологические процессы – активность генов, этапы развития, действие лекарств – потому что они трёхмерные, состоят из организованных клеток разных типов и больше похожи на настоящий орган, чем, скажем, плоская однородная культура клеток, выращенная в лабораторной посуде. Но, конечно, в связи с органоидами нельзя не мечтать о том, что их можно дорастить до полноценного органа и пересадить взамен больного. В статье в Nature говорится, что кожные органоиды пробовали пересаживать мышам (у которых подавляли иммунитет, чтобы он не отторг человеческие клетки), и примерно половина органоидов не только прижились, но и продолжили растить волосы.
Разумеется, подобные органоиды, если бы их можно было пересаживать, очень пригодились бы в медицине, и не только при лечении облысения. Правда, думать о клиническом применении пока рано: органоиды созревают для пересадки слишком долго, и не очень понятно, насколько они однородны, то есть насколько один кожный органоид похож на другой, и способны ли они растить волосы более – менее продолжительное время. Тут, как обычно, приходится полагаться на дальнейшие эксперименты.
Кожа эмбриона. Эпидермис эмбриона
Кожа эмбриона. Эпидермис эмбриона
Кожа взрослого человека состоит из двух слоев. Наружный слой образован многослойным плоским эпителием и называется эпидермисом, а глубокий слой образован волокнистой соединительной тканью и называется дермой, или кориумом. Эпидермис имеет эктодермальное происхождение, а кориум образуется из мезодермы.
Поверхностная эктодерма эмбрионов в течение первого и начала второго месяца развития состоит из однослойного кубического эпителия с тесно расположенными ядрами. Примерно к середине второго месяца некоторые из клеток начинают вытесняться к поверхности, образуя тонкий слой плоских клеток, называемый перидермой.
Многие авторы именуют перидерму эпитрихиапьным слоем эпидермиса, так как волосы, которые позднее вырастают из более глубоких слоев, не пронизывают этот тонкий поверхностный слой, а приподнимают его своими верхушками, приводя к его сбрасыванию, если он к этому времени еще сохранился.
К концу второго месяца внутриутробной жизни эпителий начинает утолщаться. Это проявляется сначала в перемещении ядер, а затем — в перераспределении клеток, ведущим к образованию промежуточного слоя, расположенного между плоскими клетками эпитрихиального слоя и базальным слоем, прилегающим к дерме. Клетки этого промежуточного слоя начинают удлиняться и сильно вакуолизироваться.
В течение третьего месяца глубокий слой клеток начинает резко отличаться от всего остального слоя эпителия. Эти клетки составляют герминативный слой (stratum germinativum), так как они непрерывно делятся, обеспечивая тем самым рост эпидермиса. Клетки герминативного слоя имеют плотную, сильно окрашивающуюся цитоплазму и отчетливые клеточные границы.
В течение четвертого месяца эпителий становится многослойным и приближается к своему окончательному строению. Клетки верхних слоев, расположенных над герминативным слоем, начинают накоппять кератин. Присутствие кератина обусловливает характерную упругость поверхностных слоев клеток, составляющих stratum соrneum.
На ладони и подошве, где кожа больше изнашивается, кератинизация наружного слоя выражена значительно сильнее, чем на остальных участках поверхности тела. Весьма интересно, что большая толщина эпидермиса ладоней и подошв появляется у эмбриона задолго до того, как эти участки начинают подвергаться более интенсивному изнашиванию. В этих местах эпидермис не только содержит больше слоев, но и каждый слой отчетливее дифференцирован.
Начиная от базальной мембраны к поверхности тела можно различить: герминативный слой, зернистый слой, блестящий слой, и, наконец, толстый кератинизированный слой. За исключением более глубоких слоев, дифференцированная окраска, позволяющая отличать один слой от другого, связана с наличием кератина, который является характерным признаком этого типа эпителия. Крошечные темноокрашенные частицы, которые характеризуют зернистый слой, первоначально состоят из кератогиалина. Блестящий слой содержит гранулы химически изменившегося кератогиалина, которые сливаются в гомогенную полужидкую массу.
Это вещество, называемое элеидином, легко обнаружить, так как оно прекрасно окрашивается кислыми красками, например эозином. Наиболее поверхностный слой состоит из тесно расположенных плоских клеток, импрегнированных кератином. При накапливании кератина в этих клетках они становятся все более и более плотными и, наконец, погибают. В результате поверхностный слой эпидермиса состоит из плотных чешуйчатых мертвых клеток и проявляет устойчивость к стиранию и проникновению жидкости.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Кожа эмбриона. Эпидермис эмбриона
Институт хирургии им. А.В. Вишневского, Москва
Институт хирургии им. А.В. Вишневского Минздравсоцразвития РФ, Москва
ФГБУ «Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова» Минздрава России, Москва, Россия;
ГБОУ ВПО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава России, Москва, Россия
Патолого-анатомическая оценка давности внутриутробной гибели плода
Журнал: Архив патологии. 2017;79(6): 60‑65
Институт хирургии им. А.В. Вишневского, Москва
Представлен анализ данных литературы о возможности определения давности внутриутробной гибели плода при проведении аутопсийного исследования. Приведены макроскопические изменения внешнего вида и внутренних органов плода, а также гистологические изменения органов и плаценты, развивающиеся при мацерации. Дана микроскопическая характеристика развития ткани легких и почек в зависимости от срока гестации плода. Указаны особенности изменения массы внутренних органов в процессе мацерации, а также их нормативные показатели в зависимости от срока гестации и выраженности мацерации.
Институт хирургии им. А.В. Вишневского, Москва
Институт хирургии им. А.В. Вишневского Минздравсоцразвития РФ, Москва
ФГБУ «Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова» Минздрава России, Москва, Россия;
ГБОУ ВПО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава России, Москва, Россия
Мертворождением (мертворожденным плодом), согласно определению Всемирной организации здравоохранения, является смерть продукта зачатия до его полного изгнания или извлечения из организма матери независимо от продолжительности беременности. Показатели мертворождаемости, определяемые как количество мертворожденных на 1000 рожденных живыми и мертвыми, имеют существенные отличия в различных странах и регионах, варьируя от 6,3 в Европе до 28,1 в Африке [1].
В Российской Федерации мертворождением является момент отделения плода от организма матери посредством родов при сроке беременности 22 нед и более при массе тела новорожденного 500 г и более (или менее 500 г при многоплодных родах) или в случае, если масса тела ребенка при рождении неизвестна, при длине тела новорожденного 25 см и более при отсутствии у новорожденного признаков живорождения.
Согласно Федеральному закону № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации», все мертворожденные подлежат патологоанатомическому вскрытию. Однако в ряде случаев проведение такого полноценного аутопсийного исследования может быть затруднено, в частности развитием процессов мацерации.
Мацерация — это размягчение и разрыхление плотных тканей вследствие длительного воздействия на них жидкости. В патологической анатомии термин «мацерация» используется для описания изменений тканей плода после его антенатальной гибели, обусловленных действием околоплодных вод. Поэтому в случае аутопсийного исследования тела мертворожденного перед патологоанатомом встает дополнительная задача: определение давности внутриутробной гибели плода.
Цель настоящей работы — анализ имеющихся данных литературы по морфологическим критериям оценки выраженности мацерации и определению давности внутриутробной гибели плода.
Прежде всего следует отметить, что проявления мацерации отмечаются как при внешнем визуальном осмотре тела плода, так и при микроскопическом изучении гистологических препаратов тканей и органов.
Считается, что мацерация начинается практически сразу после гибели плода, находящегося в неповрежденном околоплодном пузыре. Наиболее общими макроскопическими признаками гибели плода и последующей мацерации считаются исчезновение сыровидной смазки, отслоение эпидермиса, появление отеков, потемнение цвета органов и тканей, а также скопление красноватой жидкости в серозных полостях. Аналогичным образом изменяется и цвет амниотической жидкости, она приобретает вид «табачного сока», при этом количество амниотической жидкости уменьшается.
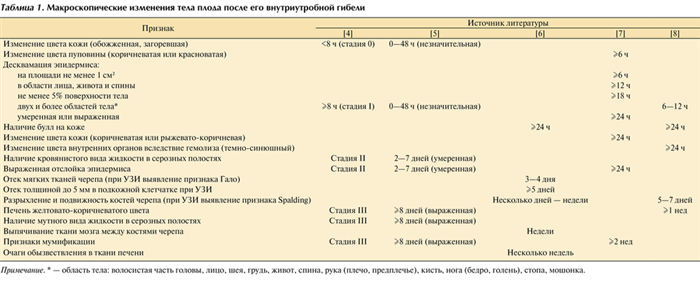
Характеризуя морфологические проявления процесса мацерации, необходимо отметить, что в литературе отсутствуют четкие однозначные показатели давности внутриутробной гибели плода. В связи с этим имеющиеся данные литературы о макроскопических характеристиках мацерации и давности гибели плода [4—8] представлены в виде сводной табл. 1. Таблица 1. Макроскопические изменения тела плода после его внутриутробной гибели Примечание. * — область тела: волосистая часть головы, лицо, шея, грудь, живот, спина, рука (плечо, предплечье), кисть, нога (бедро, голень), стопа, мошонка.
Наиболее ранние макроскопические признаки мацерации проявляются на коже в виде изменения ее цвета и десквамации (отслойки) эпидермиса. При этом десквамация развивается внутриутробно во время и вагинальных родов, и кесарева сечения. Кроме того, во время аутопсийного исследования доказательством развития мацерации является возможность отделения эпидермиса от дермы путем механического давления под углом на кожу. Так, примерно через 6 ч после внутриутробной гибели плода отмечаются небольшие, площадью не менее 1 см 2 , участки отслойки эпидермиса, через 18 ч площадь десквамации составляет уже порядка 5 см 2 [7]. Наиболее наглядно процессы десквамации эпидермиса визуализируются на участках кожи, расположенных над костными выступами, в частности в области суставов и крестца. Однако чем меньше срок гестации плода, тем более тесно связан эпидермис с дермой и тем позднее будут проявляться признаки десквамации [9].
Через 24 ч после гибели плода на коже определяются буллы, заполненные жидкостью. Примечательно, что выраженные процессы мацерации могут быть диагностированы и при ультразвуковом исследовании (УЗИ) погибшего плода у беременной, что требует от специалистов по УЗ-диагностике соответствующих знаний. Например, выявление признака Гало (отек мягких тканей свода черепа плода с формированием двойного контура) свидетельствует о давности внутриутробной гибели не менее 3—4 сут. В то же время обусловленное мацерацией увеличение толщины подкожной клетчатки необходимо дифференцировать от водянки плода.
Вместе с тем необходимо констатировать, что развитие мацерации, несомненно, сказывается на возможностях и качестве патолого-анатомического вскрытия и соответственно объективности заключения. Так, выраженные процессы мацерации отражаются на размере и массе как отдельных органов, так и тела плода в целом.
Действительно, смещение и захождение костей черепа сопровождается уменьшением окружности головы, размягчение соединительной ткани приводит, наоборот, к увеличению теменно-пяточного и теменно-копчикового размеров. Тем не менее во время аутопсии должны быть проведены все необходимые измерения (длина тела, теменно-пяточный и теменно-копчиковый размеры, длина стоп, окружность головы, плеч, грудной клетки). Наиболее независимой от выраженности мацерации считается длина стопы, поэтому размеры стоп обязательно должны быть отмечены в протоколе вскрытия.
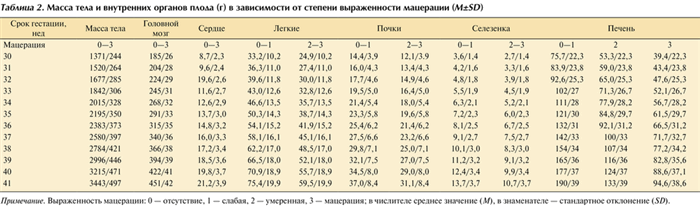
Для определения нормативных показателей массы тела и внутренних органов плода рекомендуется использовать данные L. Maroun и N. Graem [10], полученные при анализе 408 мацерированных плодов (табл. 2). Таблица 2. Масса тела и внутренних органов плода (г) в зависимости от степени выраженности мацерации (M±SD) Примечание. Выраженность мацерации: 0 — отсутствие, 1 — слабая, 2 — умеренная, 3 — мацерация; в числителе среднее значение (M), в знаменателе — стандартное отклонение (SD). При этом степень выраженности мацерации оценивали только по макроскопическим признакам: слабая степень характеризовалась наличием булл на коже или небольшими участками десквамации эпителия на лице и/или туловище, умеренная — обширными участками десквамации эпителия и красным цветом кожных покровов, выраженная — коричневатым цветом кожи, перекрытием костей черепа и подвижностью суставов. В процессе исследования авторы установили, что при прогрессировании процессов мацерации отмечается значительное уменьшение массы печени и селезенки и незначительное снижение массы легких и почек (см. табл. 2). Масса сердца и головного мозга практически не зависела от выраженности мацерации.
По мнению ряда исследователей [11, 12], наиболее независимым от мацерации показателем гестационного возраста и задержки роста плода считается расчет соотношений массы органов и массы тела к теменно-пяточному размеру:
— задержка роста плода (в 30—36 нед) — масса тела (в г)∙100/теменно-пяточный размер (в см 3 ) менее 2;
— задержка роста плода (в 37—43 нед) — масса тела (в г)∙100/теменно-пяточный размер (в см 3 ) менее 2,3;
— асимметричная форма задержки роста плода (20—43 нед) — соотношение массы головного мозга и печени более 3.
Справедливости ради следует уточнить, что на основании внешних макроскопических признаков относительно корректная оценка давности гибели плода была установлена в 69% наблюдений [7].
Внутренние органы и ткани также видоизменяются вследствие процессов мацерации. Цвет органов становится темно-синюшным, а жидкость в полостях тела приобретает красноватый (геморрагический) оттенок (см. табл. 1). Подобные изменения обусловлены посмертным гемолизом, но, к сожалению, могут быть ошибочно приняты за проявление прижизненных кровоизлияний. Через 7 дней после гибели внутренние органы становятся коричневатыми, а в брюшной полости может определяться меконий.
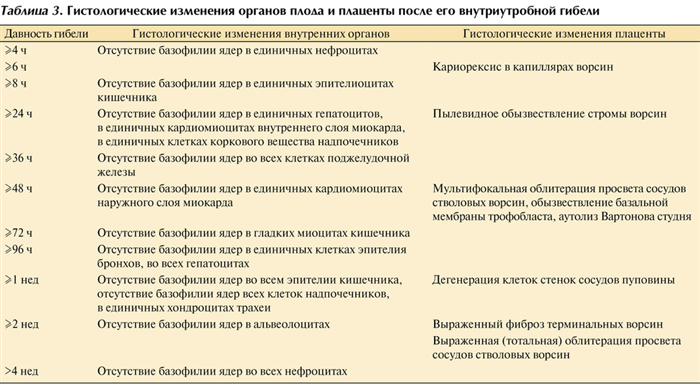
Необходимо отметить, что даже в случаях выраженной мацерации микроскопическое исследования органов и тканей, а также плаценты позволяет определить давность внутриутробной гибели (табл. 3) Таблица 3. Гистологические изменения органов плода и плаценты после его внутриутробной гибели [13]. В связи с этим патолого-анатомическое вскрытие мацерированного плода всегда должно проводиться в полном объеме, включая взятие образцов тканей и органов для гистологического исследования.
Прогрессирующие процессы мацерации внутренних органов лежат в основе весьма специфичных их изменений, которые можно выявить при проведении так называемой виртуальной аутопсии. Действительно весьма перспективным методом посмертного исследования тела мертворожденного, является, на наш взгляд, проведение магнитно-резонансной томографии (МРТ) [14, 15]. По данным литературы [16], интенсивность МРТ-сигнала в ткани печени и легких при посмертной МРТ в Т2-режиме коррелировала с морфологическими показателями выраженности мацерации. Нами также были изучены возможности посмертной МРТ для оценки выраженности мацерации и времени наступления внутриутробной гибели плода, в результате чего выявлены прямые положительные корреляции рассчитанного МРТ-показателя мацерированности и данных аутопсии. Наиболее высокие значения показателей корреляции установлены для ткани легких (r=0,99, p=0,004), бедренной мышцы (r=0,95, p=0,003) и головного мозга (r=0,94, p=0,015) [17]. На основании проведенных исследований наиболее точно время смерти можно определить путем расчета MРТ-показателя мацерированности в ткани почки у мертворожденных с давностью смерти до 7 дней [18, 19].
Наиболее изученным и рекомендуемым микроскопическим критерием давности внутриутробной гибели плода является исчезновение базофильной окраски ядер клеток внутренних органов. Под исчезновением базофилии на препаратах, окрашенных гематоксилином и эозином, понимается изменение цвета окраски ядер с синеватого на розоватый [13]. Раньше всего (через 4 ч после гибели плода) потеря базофилии отмечается в нефроцитах канальцев почек, затем (через 8 ч) — в клетках эпителия кишечника и через сутки — в гепатоцитах и кардиомиоцитах внутреннего слоя миокарда. Увеличение времени после гибели плода сопровождается уменьшением количества клеток с базофильными ядрами: через 36 ч базофилия отсутствует во всех ядрах клеток поджелудочной железы, через 4 сут — во всех гепатоцитах и через 7 дней — во всех эпителиоцитах кишечника и надпочечников (см. табл. 3).
Проводя микроскопическое исследование органов и тканей мертворожденного на традиционных препаратах, окрашенных гематоксилином и эозином, необходимо проводить оценку степени зрелости или соответствия строения внутренних органов сроку гестации, что может использоваться для определения времени внутриутробной гибели плода.
В основе оценки степени зрелости легких лежит определение стадии развития легочной ткани:
— эмбриональная стадия (первые 7 нед гестации): примитивные бронхиальные почки, представляющие собой маленькие трубочки, расположенные в рыхлой строме и выстланные эндодермальным эпителием;
— псевдожелезистая (5—17 нед): большее количество простых трубочек, выстланных псевдомногорядным призматическим эндодермальным эпителием (в конце стадии с признаками вакуолизации);
— каналикулярная (17—26 нед): увеличение ветвления трубочек, окруженных рыхлой стромой, исчезновение вакуолизации клеток;
— мешотчатая (саккулярная) (24—37 нед): волнообразные контуры воздушных пространств, уменьшение количества стромы, увеличение сети капилляров;
— альвеолярная (с 32-й недели): зрелые альвеолы, выстланные плотно расположенными (спинка к спинке) эпителиальными клетками.
Аналогичным образом срок гестации оценивают по степени развития ткани почек:
— менее 23 нед: наличие 3 рядов клубочков, нефрогенной зоны и выраженной бластемы;
— 24 нед: наличие 5—7 рядов клубочков, нефрогенной зоны и выраженной бластемы;
— 28 нед: наличие 8—9 рядов клубочков и нефрогенной зоны, уменьшение бластемы;
— 32 нед: наличие 9—10 рядов клубочков и нефрогенной зоны;
— 36 нед: наличие 10—14 рядов клубочков, прерывистой нефрогенной зоны и отдельных фокусов незрелых нефронов.
Помимо традиционной окраски гематоксилином и эозином, применение которой может быть ограничено выраженными процессами мацерации, рекомендуется использовать трехцветную окраску или ретикулин. При помощи последних определяется строма органов и тканей, что существенным образом облегчает оценку стадии их развития. Кроме того, иммуногистохимическое исследование позволяет выявить вирусные включения [20], что способствует определению первоначальной причины смерти, в частности при неиммунной водянке.
Неотъемлемой частью патолого-анатомического вскрытия тела мертворожденного является макро- и микроскопическое изучение всех элементов последа, который должен доставляться на аутопсию без отделения пуповины. При этом выявленные патологические изменения плаценты и пуповины могут явиться причиной внутриутробной гибели плода [21]. С другой стороны, изменения плаценты после гибели плода зависят от длительности и выраженности процессов мацерации, что следует использовать для определения давности внутриутробной гибели (см. табл. 3) [13].
Считается, что после внутриутробной гибели плода плацента остается сохранной в течение первых 24 ч, после чего в ней начинают развиваться прогрессирующие морфологические изменения, достигающие максимума через 5—6 дней [13, 22]. К наиболее ранним изменениям плаценты относят увеличение количества клеток цитотрофобласта и синцитиальных почек, что необходимо дифференцировать от аналогичных проявлений преплацентарной гипоксии вообще и преэклампсии в частности [23]. Увеличение времени после гибели плода сопровождается спадением капилляров и более выраженным фиброзом стромы ворсин плаценты. Примерно через 5 дней после внутриутробной гибели плода в базальной мембране трофобласта отмечаются признаки обызвествления. Следует помнить, что дегенеративные изменения гладкомышечных клеток сосудов пуповины могут имитировать наличие нейтрофилов и соответственно вести к ошибочному заключению о васкулите сосудов пуповины [24].
Как мы уже отмечали, развитие мацерации может приводить к таким изменениям органов, которые могут быть ошибочно интерпретированы как патологические процессы. Так, размягчение ткани головного мозга может сопровождаться его перемещением в спинно-мозговой канал и выходом через межпозвонковое пространство, имитируя картину спинномозговой грыжи или нейрогенной опухоли. Снижение плотности передней брюшной стенки может сопровождаться выбуханием аутолизированной ткани печени, напоминая омфалоцеле [25].
Неспецифические изменения внутренних органов и тканей, обусловленные мацерацией, необходимо дифференцировать и при гистологическом исследовании. Микроскопические изменения в виде уменьшения и исчезновения базофилии ядер клеток внутренних органов не следует путать с некрозом. Выявление шелковицеподобных телец (тутовых ягод) в виде мелких округлых базофильных образований в просвете кровеносных сосудов отражает аномальную реакцию (окраску) эритроцитов в условиях мацерации [8]. Такие тельца наблюдаются, как правило, в течение первых 2—3 дней после внутриутробной гибели плода. Подтверждением процессов мацерации, а не циркулирующих микроорганизмов служит в таких случаях отсутствие морфологических признаков воспаления.
Таким образом, знание процессов мацерации и обусловленных ею макро- и микроскопических изменений органов и тканей погибшего плода позволяет с достаточно большой достоверностью определить момент внутриутробной гибели плода, а в ряде случаев и установить ее причину.
Кожа эмбриона. Эпидермис эмбриона
Доступная, качественная и высокотехнологичная медицинская помощь женщине и ребенку, содействие сохранению и восстановлению репродуктивного здоровья в семье и как следствие - снижение материнских и перинатальных потерь, детской инвалидности.
Внимание!
Внимание!
На сегодняшний день Перинатальный центр остается одним из медицинских учреждений, не перепрофилированных для лечения пациентов с коронавирусной инфекцией.
В период сложившейся эпидемиологической обстановки хотим обратить внимание, что у нас одноместные палаты, а это значит:
- вы сможете проводить время со своим малышом только наедине;
- ежедневный осмотр врачами малыша и мамы проводится в индивидуальном порядке в палате;
- отсутствуют контакты с другими пациентами;
- запрещены посещения родственниками;
- питание по графику с разграничением по времени;
- уникальная современная вентиляционная система, в каждой палате установлен фильтр тонкой очистки (Hepa H13),что дает 99% очистку воздуха от вирусов, бактерий и токсичной пыли.
При входе всем пациентам проводят измерение температуры тела, в случае повышения температуры более 37˚С пациент в Перинатальный центр не допускается.
Данные меры исключают риск заражения коронавирусной инфекцией.
ВНИМАНИЕ.
Мы рады пригласить будущих мам в Областной перинатальный центр для подписания диспансерных книжек (на сроке после 28 недель).
Весь комплекс медицинских услуг по родоразрешению Вы сможете получить по полису ОМС.
Департамент здравоохранения и фармации Ярославской области информирует, что в рамках реализации типового пилотного проекта «Репродуктивное здоровье», утверждённого Заместителем Председателя Правительства Российской Федерации Голиковой Т.А. от 25 ноября 2021 года № 12752п-П12, продолжается проведение регулярных встреч граждан с экспертами по проблемным вопросам репродуктивного здоровья.
Встречи проводятся каждую субботу на канале «Репродуктивное здоровье», который доступен по ссылкам:
График просветительского проекта «Репродуктивное здоровье» на август – декабрь 2022 год
№ п/п
Дата
Время
Эксперт
Наименование темы
Ожирение как междисциплинарная проблема. Профилактика и коррекция нарушений пищевого поведения. Правильное питание и психологические аспекты нарушений женского здоровья.
Современные возможности лекарственного и хирургического лечения нарушений мужского репродуктивного здоровья. Вспомогательные репродуктивные технологии при мужском бесплодии.
Беременность, роды и аборты у подростков. Особенности профилактического осмотра несовершеннолетних. Современные методы контрацепции для подростков и молодежи.
Миома матки: бессимптомная, симптомная. Семейные формы. Возможные варианты обследования и лечения.
Последствия перенесенного COVID-19 у женщин (постковидный синдром).
Рак предстательной железы и стереотипы мужского репродуктивного здоровья. Возможности современной медицины и правильное отношение к своему здоровью.
ВИЧ, гепатит и беременность. Профилактика ВИЧ и гепатита среди молодежи.
Доброкачественная дисплазия молочных желез. Предраковые заболевания и факторы риска развития злокачественных новообразований молочной железы. Что надо знать: простые ответы на вопросы женщин.
«Письма к сыну»: о каких эндокринных аспектах репродуктивного здоровья нам необходимо рассказывать подросткам
Репродуктивное здоровье онкопациентов: возможности стать родителями реальны.
Профилактика послеродовой депрессии, в том числе в период ограниченного социального общения. Постковидный синдром.
Планирование семьи при сахарном диабете и патологии щитовидной железы: на что обратить внимание.
Онкология и беременность: сохранение репродуктивной функции, подготовка и ведение беременности при онкозаболеваниях.
Подростковая беременность: аборт нельзя родить. Где поставить знак препинания или что делать в непростой ситуации?
Современная эстетическая и пластическая гинекология. Единство красоты, сексуальности и психологического комфорта.
Мы то, что мы едим. Питание и мужская фертильность. Что и как необходимо есть, пить для сохранения фертильности?
Медико-генетическое консультирование при планировании беременности. Вспомогательные репродуктивные технологии, программы помощи семьям. Неэффективность ВРТ и пути преодоления.
Не только гены: роль родителей в формировании детского ожирения. Влияние ожирения на соматическое, психологическое и социальное благополучие детей и подростков.
Новые возможности в медицине и репродукции (генетика, иммунология, клеточные технологии, эндокринология, репродуктивная хирургия, гинекология, урология, онкология).
⚡⚡⚡ Партнерские роды возобновились.
На основании п. 811. Постановления Главного Государственного санитарного врача РФ от 28.01.2021 №4 «Об утверждении санитарных правил и норм СанПиН 3.3686-21 «Санитарно-эпидемиологические требования по профилактике инфекционных болезней» партнёр, присутствующий при партнерских родах, обязан предоставить результат обследования на туберкулез (флюорографию органов грудной клетки) давностью не более 1 года.
Кроме того, будущему отцу нужно при себе иметь паспорт, сменную обувь (чистые резиновые сланцы), сменную чистую одежду (футболку и штаны), можно пару чистых носовых платков, пачку влажных антибактериальных салфеток и маленькую бутылочку с питьевой водой.
⚡⚡⚡ Закрытие на плановую дезинфекцию акушерских стационаров ГБУЗ ЯО «Областной перинатальный центр» запланировано на период с 12 по 26 декабря 2022 года.
⚡⚡⚡ Информация для сопровождающих лиц
⚡⚡⚡ Информация для пациентов с бесплодием, нуждающихся в проведении ВРТ
В соответствие с приказом Минздрава РФ от 31.07.2020 №803н «О порядке использования вспомогательных репродуктивных технологий, противопоказаниях и ограничениях к их применению», который вступил в силу 01.01.2021, наличие показаний к проведению программ ВРТ осуществляет лечащий врач. Он же оформляет направление на проведение лечение бесплодия методом ЭКО.
2-й месяц беременности
Как развивается беременность по неделям во втором месяце, какие органы ребенка начинают формироваться, какие новые признаки беременности и ощущения могут появиться — обсудим в этой статье.
Первый триместр беременности

Начинается второй месяц первого триместра беременности.
В этот период начинается закладка органов и систем будущего ребенка. Сейчас очень важно избегать вредных воздействий на организм, правильно питаться, вовремя отдыхать и думать о хорошем!
Давайте рассмотрим второй месяц беременности во всех деталях. Начнем с основ.
Первый триместр длится 3 месяца, что в совокупности составляет 13 недель. За этот срок вы пройдете путь от самого начала беременности до состояния вынашивания малыша, основные органы и системы организма которого будут практически сформированы.
Будущий ребенок в своем развитии пройдет путь от клетки, образовавшейся в результате слияния материнской яйцеклетки и отцовского сперматозоида, до узнаваемого на УЗИ образа маленького человеческого существа.
Ребенок, плод или эмбрион?
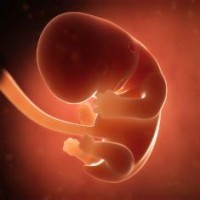
А теперь давайте узнаем, каковы главные события второго месяца беременности.
Второй месяц беременности по неделям
В то время как ваша внешность еще не претерпела видимых изменений, внутри вас происходит нечто удивительное. Чем же живет маленькая вселенная внутри будущей мамы?
Главное событие: начало эмбрионального периода.
5-я неделя беременности, или 3-я после зачатия, является началом эмбрионального периода развития плода. Это время, когда все органы и системы организма будущего ребенка начинают свое формирование.
- Клетки эмбриона делятся и начинают различаться по своим функциям.
- На этом этапе эмбрион имеет три слоя, так называемые зародышевые листки, которые дадут рост тканям и органам будущего ребенка.
- Верхний слой — эктодерма — сформирует ткани кожи (эпидермис), ногти, волосы, зубную эмаль, центральную и периферическую нервную систему, хрусталик глаза, внутреннее ухо.
- Сердце эмбриона и сердечно-сосудистая система формируются в среднем слое — мезодерме. Также этот слой служит фундаментом для строительства соединительной ткани, гладкой мускулатуры всех органов тела, лимфатической, костно-мышечной, выделительной и репродуктивной систем.
- Внутренний слой — энтодерма — будет формировать легкие, пищеварительный тракт, печень, поджелудочную железу и мочевой пузырь эмбриона.
- Эмбрион меняет свою форму от плоской до цилиндрической и наконец до С-образной.
- Начинают развиваться пуповина и основные внутренние органы, включая головной и спинной мозг, сердце и нервную трубку, которая превратится в центральную нервную систему.
Размеры эмбриона: едва достигают размера кончика пера.
Это время, когда эмбрион наиболее восприимчив к внешним воздействиям, которые могут приводить к нарушениям развития. К таким воздействиям относятся: прием лекарств, употребление запрещенных веществ и алкоголя, инфекции и другие факторы. Берегите здоровье малыша!
Главное событие: начинает биться сердце.
- На этом этапе происходит стремительный рост эмбриона. Нервная трубка, тянущаяся вдоль его спины, полностью сформирована и замыкается. Стремительно растет головной и спинной мозг.
- Начинает работать сердце: на этом сроке оно будет толкать кровь со скоростью от 100 – 130 ударов в минуту, но пока неритмично. Довольно скоро оно будет биться равномернее и еще быстрее — до 170 – 180 ударов в минуту. С 9-й недели беременности ЧСС (частота сердечных сокращений) плода будет постепенно уменьшаться, однако останется значительно выше материнской — 120 – 160 ударов в минуту.
- Появляются начальные очертания лица: формируются глаза, нос, уши.
- Образуются зачатки верхних и нижних конечностей: ручки и ножки выглядят как маленькие почки.
- Амниотический мешок уже хорошо развит. Эмбрион (и позже — плод) будет находиться в нем в течение всей беременности, удобно подвешенный в амниотической жидкости, при постоянной температуре и защищенный от толчков и ударов.
Размеры эмбриона: 5 – 10 мм в длину.
Главное событие: растет голова.
- Стремительно растет голова, и развивается головной мозг, а структуры, которые его формируют, уже различимы на УЗИ.
- В деснах начинается закладывание зубов.
- Продолжают формироваться внутренние органы: прямая кишка, мочевой пузырь и др. Развиваются бронхи и доли легких.
- Начинает формироваться кисть, видны зачатки пальчиков.
- Кровеносные сосуды, идущие из эмбриона, соединяются с другими в развивающейся плаценте, образуя пуповину. Эмбрион все прочнее прикрепляется к стенке матки.
- Кожа эмбриона тонкая, сквозь нее хорошо видны кровеносные сосуды.
Размеры эмбриона: 10 – 15 мм в длину.
Главное событие: окончание закладки органов.
- Мозг эмбриона стремительно растет, вызывая диспропорциональное увеличение головы в сравнении с телом.
- Внешне и внутренне эмбрион все больше приобретает человеческие черты: можно определить отдельные части головы, туловища и удлиняющихся конечностей. Тело эмбриона начинает постепенно распрямляться.
- Продолжает формироваться лицо: появляются зачатки носа, становятся различимы ноздри, формируется верхняя губа. Глаза почти полностью развились, но пока прикрыты кожей еще не до конца сформировавшихся век.
- Уши пока формируются ближе к шее, а глаза — по обе стороны головы, которая наклонена к груди.
- Формируются печень, поджелудочная железа, легкие.
- Кишечник начинает свое движение из пуповины в тело эмбриона.
- Появляются пальчики с широкими подушечками и перепонками, пока они очень короткие, но их уже можно увидеть на УЗИ.
Признаки беременности
Размеры эмбриона: рост — 15 – 20 мм, вес — 1 г.
Мы увидели, как происходит развитие ребенка в утробе матери по неделям второго месяца беременности. А какие изменения в себе самой может заметить будущая мама?
- Задержка. Наиболее очевидным из признаков наступившей беременности на этом сроке является задержка прихода месячных. Вы можете воспользоваться домашним тестом, который определит уровень гормона ХГЧ (хорионический гонадотропин человека) в моче. Существуют и другие состояния, при которых уровень ХГЧ может быть повышен. Поэтому результат такого теста можно рассматривать как более или менее убедительный только в комплексе с еще несколькими признаками.
- Тошнота. Может проявиться уже в 6 недель, то есть через 2 недели после зачатия. Некоторые женщины счастливо избегают этого состояния, однако большинство все же хорошо с ним знакомо. Симптомы утреннего недомогания могут появиться и позже — только в третьем месяце первого триместра.
- Изменения в груди (повышенная чувствительность, болезненность, потемнение ареол сосков).
- Тянущие ощущения внизу живота и вагинальные «мажущие» выделения. Они являются нормальными для периода имплантации плодного яйца в стенку матки. Обычно это происходит в течение ближайших 5 – 10 дней после оплодотворения яйцеклетки.
- Вялость, сонливость, усталость. Такое состояние может прийти уже через неделю после зачатия. Сил сейчас требуется больше, так что давайте себе возможность отдохнуть и восстановиться что в течение дня, что ночью. Беременным может начать требоваться больше сна — до 10 часов ежедневно.
- Перепады настроения и головные боли. На ранних сроках могут появляться как ответ на резко возросший уровень гормонов.
- Изменение вкусовых предпочтений и непереносимость некоторых запахов. Эти признаки могут проявиться на самых ранних сроках и продолжаться всю беременность. Важно, чтобы вы не следовали первым же порывам пожевать мел или съесть банку соленых огурцов, а поинтересовались у врача, какая еда или витамины для беременных могут восполнить дефицит полезных веществ в организме.
- Учащенное мочеиспускание. В конце второго месяца вы можете обнаружить себя часто бегающей в туалет. Естественно, матка при беременности меняет свои размеры и вес (пока больше за счет утолщения внутреннего слоя), у женщины появляется чувство наполнения, это и приводит к более частым позывам к мочеиспусканию.
Изменения в организме будущей мамы

- Грудь по-прежнему чувствительна, но теперь она может начинать набухать и понемногу увеличиваться в размере.
- Объем циркулирующей крови возрастает на 40 – 50 %.
- Уже в самом начале второго месяца становится больше симптомов наступившей беременности, которые вы можете заметить. Один из них — утреннее недомогание. Обычно оно начинается на 6-й неделе, но может проявиться уже спустя несколько дней после зачатия.
- Симптомы утреннего недомогания, несмотря на название, наблюдаются и утром, и днем, и даже ночью и могут продолжаться все первые месяцы беременности. В большинстве случаев на границе первого и второго триместров они ослабевают, а к середине беременности тошнота проходит совсем.
- В то время как некоторые будущие мамы к концу второго месяца уже могут набрать пару килограммов веса, другие их теряют. Виноваты в этом сильные приступы тошноты и рвоты — так проявляет себя ранний токсикоз беременных.
От половины до двух третей всех беременных женщин страдают от этого состояния. Основной его виновник — возросший уровень гормонов (прогестерона и эстрогена). Поэтому ранний токсикоз беременных считается «плановым» физиологическим явлением, в отличие от позднего токсикоза (именуемого «гестоз»), который возникает на поздних сроках и нормальным течением беременности не является.
Несбалансированная диета, нерациональный режим питания и особенности образа жизни и трудовой деятельности могут усугубить выраженность симптомов раннего токсикоза.
Сейчас самое время почитать и поговорить со специалистами о правильном питании для беременных и начать следовать их рекомендациям. Придерживаться принципов здорового питания и режима дня, продолжать заниматься спортом, только менее интенсивно, если вы делали это раньше, или найти для себя адекватную физическую нагрузку (хотя бы просто упражнения для беременных), если вы вели малоподвижный образ жизни до беременности, — вот самая лучшая забота о себе и о здоровье вашего будущего ребенка.
Когда приступы рвоты становятся настолько интенсивными, что вы не в состоянии удерживать в себе ни пищу, ни жидкость, следует обязательно сообщить об этом врачу, если вы уже его выбрали, или запланировать визит в клинику, если вы откладывали это на потом. Такие состояния требуют пристального внимания специалиста.
Если же тошнота просто немного омрачает ваше настроение, вы можете попробовать помочь себе сами.
Как пережить токсикоз?
Ниже — несколько простых советов, которые могут облегчить ваше состояние.
- Утром не вставайте сразу с постели.
- Перед утренним подъемом съешьте пару крекеров.
- В течение дня принимайте пищу 5 – 7 раз маленькими порциями.
- При приступах тошноты сосите дольку лимона или леденец (лимонный, мятный, имбирный), пейте лимонную воду, мятный чай.
- Больше отдыхайте, позвольте себе непродолжительный дневной сон.
- Вдыхайте ароматы лимона, мяты, имбиря.
- Не пропускайте приемы пищи, не допускайте ощущения голода.
- Исключите из рациона горячую, жирную и острую пищу.
- Принимайте витамин В6 (50 мг ежедневно).
- Бывайте на свежем воздухе, хорошо проветривайте помещения в доме.
- Если вы не любитель спорта, пешие прогулки и гимнастика для беременных — ваш выбор, чтобы оставаться физически активной.
Если у вас уже накопились вопросы по вашему «интересному положению», а также если вы из тех предусмотрительных людей, кто хочет знать все и вовремя, — пора нанести визит к врачу.
Первый визит к врачу

Большинство визитов к доктору приходится на период 8 – 12 недель беременности.
Врач соберет ваш персональный и семейный анамнез. Он будет составной частью прогноза развития вашей беременности вместе с результатами обследований и анализов, которые вам предстоит пройти по предписанию врача-акушера.
Для составления анамнеза врачу понадобятся следующие сведения:
- перенесенные и текущие заболевания, если таковые имеются;
- прививки, которые вы сделали за всю жизнь;
- принимаемые в настоящий момент лекарства;
- даты вашего последнего цикла;
- способы предохранения беременности, которыми вы пользовались;
- история предыдущих беременностей (роды, преждевременные роды, случаи невынашивания или прерывания беременности, а также внематочных и замерших беременностей);
- наследственные заболевания в вашей семье;
- случаи рождения детей с пороками развития;
- болезни ближайших родственников (включая диабет, рак, повышенное давление и другие связанные с риском для жизни заболевания).
Подробнее вопросы, касающиеся анализов и обследования во время беременности, мы рассматриваем здесь.
А напоследок напомним вам о том, чего необходимо избежать, чтобы закладка органов и развитие всех жизнеобеспечивающих система ребенка на втором месяце беременности прошло нормально.
Меры предосторожности во втором месяце беременности
Что вредно вашему будущему ребенку на этом сроке? Перечислим факторы риска:
- недостаток полезных веществ в продуктах питания, употребляемых матерью, дефицит витаминов, таких, например, как фолиевая кислота и йод;
- воздействия вредных факторов и агентов (инфекции, никотин, алкоголь, радиация, рентгеновские лучи, лекарственные средства, токсические химические вещества в воздухе и воде, промышленная и бытовая химия);
- нездоровый образ жизни — несбалансированный режим сна и бодрствования, состояние сильного и/или хронического стресса, пониженный психологический настрой, неправильный режим питания.
Желаем вам легкой беременности!
5 неделя беременности
На этом сроке эмбриону уже две недели. Ваш кроха немного подрос, и теперь его рост составляет 1,25 мм.
6 неделя беременности
На 6-й неделе беременности завершается первая половина первого триместра. Ваш малыш растет и развивается, а вместе с ним меняетесь и вы. В этот период отчетливо проявляются симптомы беременности, а домашний тест наверняка окажется положительным.
7 неделя беременности
На 7-й неделе беременности наиболее значительные перемены происходят с головным мозгом будущего ребенка.
8 неделя беременности
Первый прикорм ребенка при искусственном вскармливании по месяцам
Материнское молоко — идеальное питание для грудничка, особенно в 1-й год его жизни. Это важный источник питательных веществ и энергии, поэтому ВОЗ рекомендует сохранять кормление грудью как можно дольше, вплоть до двухлетнего возраста.
Прикорм ребенка при грудном вскармливании
Мамино молоко — наилучшая пища для младенца, особенно в первые полгода жизни. Оно остается важным источником энергии и питательных веществ и после 6 месяцев, поэтому ВОЗ рекомендует кормить грудью вплоть до двухлетнего возраста.
Прикорм по месяцам: какие продукты вводить в прикорм малышу до года
Помешать правильному развитию малыша может не только нехватка питательных веществ, но и их переизбыток.
Прикорм в 8 месяцев: как его расширять, и какие продукты можно давать малышу
Восьмимесячному ребенку осталось «познакомиться» с последними новыми продуктами основного прикорма.
Телефон горячей линии
8 800 200 74 77
По России бесплатно,
каждый день 9 — 21 часов
Мы в социальных сетях:
Идеальной пищей для грудного ребенка является молоко матери, продолжайте грудное вскармливание максимально возможное время. Всемирная организация здравоохранения рекомендует исключительно грудное вскармливание в первые шесть месяцев и последующее введение прикорма при продолжении грудного вскармливания. Продолжайте грудное вскармливание как можно дольше после введения прикорма. Для принятия решения о сроках и способе введения прикорма в рацион ребенка необходима консультация специалиста.
Мы расширяем нашу партнерскую программу.
По вопросам сотрудничества обращаться через форму
обратной связи
Идеальной пищей для грудного ребенка является молоко матери, продолжайте грудное вскармливание максимально возможное время. Всемирная организация здравоохранения рекомендует исключительно грудное вскармливание в первые шесть месяцев и последующее введение прикорма при продолжении грудного вскармливания. Продолжайте грудное вскармливание как можно дольше после введения прикорма. Для принятия решения о сроках и способе введения прикорма в рацион ребенка необходима консультация специалиста.
С информацией ознакомлен(а)
Продолжая пользоваться этим сайтом, не изменив настройки своего браузера, вы соглашаетесь с тем, что мы можем использовать файлы cookie
Читайте также:
