Кожная мигрирующая личинка. Диагностика и лечение
Добавил пользователь Алексей Ф. Обновлено: 10.01.2026
Чесотка. Диагностика и лечение
а) Пример из истории болезни. Нa прием к врачу привели двухлетнего мальчика с сильным зудом и корками на руках. Зудящая сыпь наблюдалась также на всем теле маленького пациента. Заболевание возникло у ребенка в двухмесячном возрасте, в связи с чем его многократно лечили от чесотки. У других взрослых и детей в доме также отмечаются зуд и высыпания. Предыдущие попытки лечения сводились к применению местных препаратов. Были по лучены соскобы кожи, в которых обнаружены клещи и их экскременты. Ребенку и всем членам семьи одновременно назначили ивермектип, и норвежская чесотка разрешилась как у детей, так и у взрослых. Мальчику была назначена повторная доза ивермектина для профилактики рецидива.
Крустозная (норвежская) чесотка у двухлетнего мальчика Корки и трещина на кисти ребенка, представленного на рисунке выше Вид чесоточного клеща под микроскопом. Материал получен у пациента с крустозной чесоткой В соскобах кожи с кисти пациента хорошо заметны экскременты клещей
б) Распространенность (эпидемиология):
• В мире регистрируется 3 млн случаев чесотки в год. В некоторых тропических странах заболевание является эндемическим.
• Чесотка обычно встречается у детей, бездомных людей и лиц с иммунодефицитным состоянием.
• Заболевание чаще всего регистрируется в социальных учреждениях.
в) Этиология (причины), патогенез (патология):
• У людей чесотку вызывает клещ Sarcoptes scabiei, облигатный паразит человека.
- Зрелая особь паразита проводит весь свой жизненный цикл (около 30 дней) в эпидермисе. После спаривания самец погибает, а самка прорывает ходы в поверхностных слоях кожи, выделяя экскременты и откладывая яйца.
- Клещи продвигаются по поверхностным слоям кожи, выделяя протеазы, разлагающие роговой слой.
- У инфицированных лиц обычно насчитывается ме нее 100 особей паразитов. Однако при иммунодефиците количество клещей может достигать 1 млн. Иммунодефицит предрасполагает к заболеванию крустозной чесоткой, называемой также норвежской.
• Передача инфекции обычно происходит при прямом контакте с кожей зараженного человека.
• Вне эпидермиса клещи могут существовать в течение 3 дней, чем иногда обусловливается передача инфекции через постельное белье и одежду.
• Инкубационный период при первичной инфестации составляет в среднем 3—4 недели. У сенсибилизированных лиц симптомы заболевания могут проявиться уже через несколько часов после заражения.
Яйца клещей в материале соскоба Норвежская чесотка с корками на кисти Крустозная чесотка на стопе у пятилетнего мальчика с синдромом Дауна Крустозная чесотка на стопах у пациента в состоянии иммуносупрессии после трансплантации органа Чесотка на кисти женщины, находящейся в тюремном заключении. Стрелка указывает на чесоточный ход Та же пациентка с папулами и узлами в области талии Чесоточные узлы в подмышечной области у ребенка
• Основным клиническим признаком этого заболевания является зуд.
• К кожным симптомам относятся папулы, узлы, чесоточные ходы и, редко, везикуло-пустулы.
• Грудные дети и дети младшего возраста могут проявлять раздражительность и плохо есть.
• Сильное подозрение на чесотку должны вызывать пустулы/узлы, локализованные вокруг подмышечной области, области пупка, а также на половом члене и мошонке.
д) Типичная локализация на теле:
• Классическая локализация чесотки включает следующие участки тела: межпальцевые промежутки, запястья, лодыжки, область талии, паховую и подмышечные области, ладони и подошвы.
- Может отмечаться поражение наружных половых органов.
- У детей в некоторых случаях поражается кожа головы.
е) Анализы при заболевании:
• Исследование материала с минеральным маслом под световым микроскопом позволяет установить однозначный диагноз при идентификации клещей, яиц или экскрементов, обнаружить которые иногда весьма непросто, в связи с чем исследование может занять много времени. Если выявить указанные признаки заражения не удается, исключать чесотку в клинически подозрительных случаях не следует. При рецидиве найдется однозначное подтверждение вашего диагноза.
• Для поиска «черной точки» в конце чесоточного хода можно использовать дерматоскопию. Черпая точка в конце клещевого хода - это самка чесоточного клеща.
• Для выявления чесотки можно также использовать видеодерматоскопию. Видеодерматоскопия позволяет получить увеличенное изображение кожи при прямом освещении с увеличением в 100-600 раз, что позволяет четко визуализировать клещей и яйца. Эта неинвазивная методика не причиняет боли.
• Биопсия необходима только в редких случаях, когда наблюдаются признаки других заболеваний.
Зудящие папулы на головке полового члена и мошонке у гомосексуалиста вследствие чесотки, переданной половым путем Чесотка на кисти и запястье у девятимесячного ребенка Пустулы на стопе у ребенка, представленного на рисунке выше как проявление чесотки. Хотя подобные высыпания наблюдаются при акропустулезе, диагноз чесотки у ребенка подтвержден наличием чесотки у матери Мать ребенка, представленного на предыдущей иллюстрации, с признаками чесотки. Обратите внимание на мелкие папулы в первом межпальцевом промежутке Чесотка на голове у пятилетнего мальчика с синдромом Дауна. Папулы чесотки можно наблюдать на груди у его матери Младенческий акропустулез у девятимесячного ребенка, которого ошибочно лечили от чесотки. Ни один член семьи ребенка не был болен чесоткой, а противочесоточное лечение не привело к разрешению пустул и везикул
ж) Дифференциальная диагностика чесотки:
• Атопический дерматит. Ведущим симптомом как при атопическом дерматите, так и при чесотке является зуд. Локализация пораженных участков помогает различить эти заболевания. При чесотке отмечаются чесоточные ходы, в анамнезе - больные члены семьи. Атопический дерматит у детей часто ограничен сги бательными и разгибатсльными поверхностями конечностей. У взрослых основным местом поражения являются кисти рук.
• Контактный дерматит. Для этого заболевания характерны папулы и везикулы на фоне ярко-красной кожи, что при чесотке бывает редко. Хронический контактный дерматит часто приводит к шелушению и лихенификации, но не вызывает такой зуд, как чесотка.
• Себорейпый дерматит проявляется папулосквамозными высыпаниями с чешуйками и корками, локализация которых ограничена участками кожи, богатыми кожным салом. К ним относится волосистая часть головы, лицо, область за ушами и интертригинозные участки. Зуд обычно слабый или отсутствует.
• Небуллезное импетиго. Ведущим признаком этого заболевания являются корки медового цвета. Поскольку чесоточные ходы могут вторично инфицироваться, оба диагноза могут существовать одновременно.
• Укусы членистоногих насекомых. Следы от укусов часто бывают точечными, что позволяет дифференцировать их от чесотки.
• Акропустулез детей грудного возраста. Везикуло-пустулезные рецидивирующие высыпания ограничены областью кистей, запястий, стоп и лодыжек. У детей старше двух лет заболевание встречается редко.
з) Лечение чесотки:
• Лечение включает применение противоскабиозного и противозудного препаратов.
• Ивермектин - системный препарат для лечения стойкой или крустозной чесотки. Исследования показали его эффективность и безопасность. В большинстве случаев применялась однократная доза ивермектина 200 мкг/кг. Некоторые специалисты рекомендуют повторно применить эту дозу через одну неделю. Обратите внимание, что Федеральное агентство контроля лекарств не разрешает применять этот препарат детям с весом менее 15 кг.
• Для облегчения зуда применяются дифенгидрамин, гидроксизин и слабые стероидные кремы. Важно отметить, что зуд может сохраняться в течение 1-2 недель после успешного завершения лечения, поскольку мертвые клещи и их яйца продолжают сохранять антигенные свойства, вызывающие стойкое воспаление.
• Стандартным компонентом любой терапии является обеззараживание окружающей среды.
- Одежду, постельное белье и полотенца следует подвергнуть машинной стирке в горячей воде.
- Одежду и другие предметы, например, чучела животных, которые нельзя стирать, необходимо обработать средствами химчистки и выдержать в пластиковых мешках в течение недели.
• Все члены семьи и другие лица, проживающие в зараженном доме, должны подвергнуться лечению. Неполное излечение прраженных лиц обычно приводит к рецидивам заболевания в семье.
• К другим, менее эффективным средствам относится бензилбензоат, кротамитон, линдан и синергизированные натуральные перметрины.
• При признаках бактериальной суперинфекции необходимы антибиотики.
и) Консультирование врачом пациента:
• Пациенту следует избегать прямого контакта с другими лицами, например, спать с ними в одной постели до тех пор, пока не завершится первый курс лечения.
• Пациенты могут вернуться в школу и на работу через 24 часа после первого курса лечения.
• Пациента необходимо предупредить о том, что зуд может сохраняться после успешного лечения в течение 1-2 недель, но если симптомы наблюдаются к концу третьей недели, следует обратиться к врачу.
к) Наблюдение пациента врачом:
• Наблюдение показано в тех случаях, когда симптомы не разрешаются.
• У лиц с крустозной чесоткой желательно оценить иммунологический статус.
Кожная мигрирующая личинка. Диагностика и лечение
• Распространенное заболевание у путешественников, вернувшихся из тропических стран.
• Точная заболеваемость в США неизвестна, поскольку учета данного заболевания не ведется. В обзоре Центра контроля заболеваемости приводятся сведения о том, что 35-52% собак в приютах для животных заражены глистами, способными вызвать заболевание у человека. Кожная мигрирующая личинка - вторая по распространенности глистная инфекция.
• В нашей стране инфекция встречается преимущественно во Флориде и на побережье Мексиканского залива.
• Дети болеют чаще, чем взрослые.
• Вызывается присутствующими у собак и кошек кровососущими нематодами (кривоголовками), например, Ancylostorna braziliense, Ancylostoma caniurri.
• Яйца глистов передаются с экскрементами собак и кошек.
• Личинки выводятся во влажном теплом песке/почве.
• В стадии инфицирования личинки проникают в кожу.
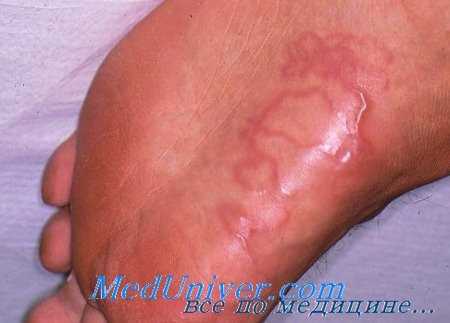
Кожная мигрирующая личинка Серпигинозный ход кожной мигрирующей личинки на голени. Сама личинка находится в 2-3 см от видимого хода
г) Клиника. Диагноз кожных мигрирующих личинок устанавливается на основании анамнеза и клинической картины.
• Приподнятые над поверхностью серпигинозные или линейные красновато-коричневые ходы длиной 1-5 см.
• Симптомы продолжаются в течение нескольких недель или месяцев.
д) Типичная локализация на теле. Нижние конечности, в частности стопы (73%), ягодицы (13-18%) и живот (16%)
е) Анализы при заболевании. Не показаны. В редких случаях при анализе крови выявляется эозинофилия или повышение уровня иммуноглобулина Е.
ж) Дифференциальная диагностика кожных мигрирующих личинок. В случаях инфицирования кожной мигрирующей личинкой нередко ошибочно предполагают следующие заболевания:
• Кожные грибковые инфекции. Очаги представляют собой характерно шелушащиеся бляшки и кольцевидные пятна с разрешением в центре. Если серпигинозный ход кожной мигрирующей личинки имеет кольцевидную форму, часто неверно предполагается дерматофития.
• Контактный дерматит. Отличие заключается в расположении очагов, наличии везикул и отсутствии классических серпигинозных ходов.
• Мигрирующая эритема при болезни Лайма. Очаги обычно представляют собой кольцевидные пятна или бляшки, но не имеют серпигинозной формы и не приподняты над поверхностью кожи.
• Фитофотодерматит. В острой фазе фитофотодерматит проявляется отеком и везикулами, позднее возникают очаги поствоспалительной гиперпигментации. Такие очаги могут возникать после посещения пляжа, однако их причиной является не инфицированный личинками песок, а приготовление напитков с соком лайма.
Кожная мигрирующая личинка
з) Лечение заражений кожными мигрирующими личинками:
• Тиабендазол перорально - единственный препарат, утвержденный Федеральным агентством по контролю лекарств, для лечения больных с кожной мигрирующей личинкой.
Из таблеток по 500 мг можно приготовить местный крем (15%) на водорастворимой основе. Испытаний эффективности системной и местной лекарственных форм было немного, и проводились они в еще 1960 гг.
Крем является хорошим выбором для детей, которые не могут проглотить таблетку.
- Рекомендуемая доза для перорального приема -25 мг/кг каждые 12 часов в течение 2-5 дней (доза не должна превышать 3 г в день). Крем наносится местно 2-3 раза в день в течение пяти дней на личиночные ходы с захватом 2-3 см кожи над очагами.
- Эффективность составляет 75-89% при системной терапии и 96-98% при местном лечении.
- Системная терапия переносится несколько хуже; побочные реакции включают тошноту (49%), рвоту (16%) и головную боль (7%). Побочных эффектов для местных препаратов не отмечено.
• Ивермектин (стромектол) (не утвержден Федеральным агентством по контролю лекарств для этого применения).
- Рекомендуется однократная доза, составляющая 0,2 мг/кг (12-24 мг).
- Эффективность при однократной дозе составляет 100%.
- В серии из шести испытаний побочных эффектов не отмечено.
- Многие специалисты считают это средство препаратом выбора.
• Албендазол успешно назначается более 25 лет, но также не утвержден Федеральным агентством по контролю лекарств для этого применения.
- Рекомендуемая доза составляет 400-800 мг в день в течение 3-5 дней.
- Эффективность превышает 92%.
- Ежедневно в течение трех дней и более применяется доза 800 мг, побочные эффекты со стороны желудочно-кишечного тракта могут отмечаться у 27% пациентов.
• Криотерапия неэффективна и даже вредна, ее необходимо избегать.
• Антигистаминные препараты могут облегчить зуд.
• При присоединении вторичной инфекции необходимо назначить антибиотики.
• На пляжах, куда допущены животные, рекомендуется носить обувь.
• Детские песочницы необходимо закрывать от животных.
• Для владельцев домашних животных: не допускайте животных на пляжи, при необходимости лечите их от глистов и надлежащим образом убирайте экскременты.
к) Наблюдение пациента врачом. Наблюдение необходимо при персистируютцих очагах.
л) Список использованной литературы:
1. Usatine RP. A rash on the feet and buttocks. West J Med. 1999;170 (6):334-335.
2. Caumes E.Treatment of cutaneous larva migrans. Clin Infect Dis. 2000;30:811-814.
3. Center for Disease Control, cdc.gov/ncidod/dpd/ parasites/ascaris/prevention.pdf Accessed June 5, 2020.
4. Hotez P, Brooker S, Bethony J, et al. Hookworm Infection. N Engl J Med. 2004;351 (8):799-807.
5. Le E, Hsu S. A serpiginous eruption on the buttocks. Am Earn Physician. 2000;62(11):2493—2494.
6. Jelinek T, Maiwald H, Nothdurft H, LoscherT. Cutaneous larva migrans in travelers: Synopsis of histories, symptoms and treating 98 patients. Clin Infect Dis. 1994:19:1062-1066.
7. Caumes E, Carriere J, Datry A, et al. A randomized trial of ivermectin versusalbendazoleforthetreatmentof cutaneous larva migrans. / Trap Med Hyg. 1993;49(5):641-644.
Мигрирующая эритема
Мигрирующая эритема (хроническая мигрирующая эритема Афцелиуса-Липшютца) – кожное проявление первой стадии боррелиозной инфекции. Возникает в месте укуса заражённого боррелиозом клеща при проникновении возбудителя болезни в кожу со слюной насекомого. Отличительной особенностью эритемы является её постоянное увеличение в размерах с одновременным разрешением гиперемии в центре. Патология диагностируется после консультации врача-инфекциониста с учетом данных иммуноферментного анализа венозной крови на антитела к возбудителю. Лечение – антибиотикотерапия, иногда глюкокортикоиды и антигистаминные средства.
Общие сведения
Мигрирующая эритема – инфекционный дерматоз, возникающий при укусе клеща, который является передатчиком боррелиоза. Характеризуется высокой скоростью распространения и быстрым изменением границ патологического очага, что обуславливает использование слова «мигрирующая» в названии заболевания. Патология не имеет возрастных, расовых и гендерных особенностей. Природные очаги боррелиоза постоянно расширяются. Совсем недавно эндемичными территориями считались США, Австралия, островная Европа, Приморье и Сибирь, в настоящее время клещ встречается практически повсеместно. 80% случаев заболевания регистрируются летом.
Впервые «мигрирующий дерматит» неясной этиологии был описан А. Афцелиусом в 1908 году. Мигрирующей эритемой заболевание назвал Б. Липшютц в 1913 году. В качестве аллергической реакции кожи при болезни Лайма дерматологи рассматривают мигрирующую эритему, начиная с 70-80х годов прошлого века, после открытия боррелии и составления описания боррелиоза. В настоящее время связь между мигрирующей эритемой и боррелиозом практически не дискутируется, дерматоз считается ранним кожным маркером болезни Лайма. Актуальность проблемы связана с миграцией клещей, большим количеством заражённых боррелиозом особей в популяции, длительным периодом их активного существования (с мая по сентябрь), обитанием в лесных массивах, городских садах, парках и скверах.
Причины мигрирующей эритемы
Возбудитель мигрирующей эритемы – боррелия, переносчиком которой является заражённый иксодовый клещ. Существуют природные очаги его обитания, клещ встречается в лесах, прибрежных зонах и парках, где насекомое обитает на стеблях цветов и трав. Заражение человека происходит в момент укуса, когда со слюной клещ впрыскивает в кровь боррелию. Продолжительность пребывания переносчика на коже не имеет значения, инфекционно-аллергический процесс начинает развиваться сразу после проникновения слюны с возбудителем в кровь пациента. Хозяевами боррелий являются домашние или дикие животные, клещ выступает только в роли пожизненного носителя, становясь переносчиком инфекции после укуса заражённого животного.
Укус клеща нарушает целостность кожных покровов. Часть боррелий остаётся в месте внедрения, остальные с током крови и лимфы разносятся ко всем органам и тканям, оседают в лимфатических узлах. Инфекционно-аллергическая эритема является патогномоничным проявлением дебюта болезни Лайма и образуется на коже в первые часы с момента заражения. Вслед за ней через месяц появляется полиорганная симптоматика. Следует отметить тот факт, что в 25% случаев мигрирующая эритема не развивается. Вероятно, это связано с особенностями функционирования иммунной системы организма, силой ответной реакции, количеством проникшего в кожу возбудителя и его вирулентностью.
Боррелия внедряется в кожу, по лимфатическим сосудам проникает в глубокие слои и вызывает воспаление, одновременно сенсибилизируя дерму. В процессе альтерации, экссудации и пролиферации участвуют клетки иммунной и гистиоцитарной системы кожи, лимфоциты и макрофаги. Они связывают боррелии, воспринимая их как чужеродные антигены. Одновременно происходит стимуляция клеточной пролиферации с замещением дефекта ткани в месте укуса клеща.
Сама эритема возникает в результате извращённой реакции расширения сосудов кожи, замедления кровотока и увеличения давления плазмы на стенки капилляров. В результате перечисленных процессов «выдавленная» из сосудов часть плазмы пропитывает дерму, которая отекает, приподнимая пятно над окружающей кожей. Вслед за плазмой в дерму мигрируют Т-лимфоциты сосудистого русла, которые контролируют чужеродное внедрение, ликвидируя оставшиеся боррелии. Эритема начинает разрешаться с центра. В зоне первичного повреждения воспаление стихает, а по краям продолжает расти эритематозный вал из Т-лимфоцитов и дермальных клеток. Именно так, центробежно, увеличиваются размеры эритемы.
Симптомы мигрирующей эритемы
Мигрирующая эритема является ключевым признаком, позволяющим установить наличие боррелиоза, поэтому ранняя диагностика этого заболевания чрезвычайно важна. Патологический процесс при возникновении мигрирующей эритемы имеет инкубационный период продолжительностью 32 дня и включает 3 клинические стадии развития: раннюю, диссеминированную и позднюю.
На ранней (местной, локализованной) стадии мигрирующей эритемы на коже появляется ярко-розовое или красное пятно с папулой или макулой в центре (в месте укуса). Пятно немного выпуклое, горячее на ощупь, имеет чёткие границы и быстро растёт. После увеличения до 5 сантиметров начинается разрешение элемента в центральной части, пятно приобретает кольцевидную форму. Возможны неприятные ощущения, реже – зуд, жжение и боль в зоне поражения. Иногда наблюдаются продромальные явления, безжелтушный гепатит и признаки поражения мозговых оболочек. Пятна сохраняются в течение 3-30 дней, а затем начинают шелушиться и «растворяются», оставляя небольшую гиперпигментацию по контуру. При подключении антибактериальной терапии на этом патологический процесс останавливается. При отсутствии лечения или недостаточной терапии наступает вторая стадия.
В диссеминированной стадии мигрирующей эритемы боррелии в большом количестве поступают в кровь из лимфоузлов. Эритема увеличивается в размерах. Происходит дополнительная сенсибилизация организма, отмечается снижение иммунитета. Появляются новые множественные уртикарные высыпания и вторичные кольцевидные элементы, возможна доброкачественная лимфоцитома кожи. Присоединяются температура и головная боль, нарастают слабость и бессонница, выявляются неврологические и кардиальные симптомы. Вторая стадия длится от 6 месяцев до 2 лет. При недостаточном иммунном ответе, некорректно рассчитанной дозе лекарственного препарата, высокой вирулентности и большом количестве боррелий заболевание переходит в третью стадию.
Хроническая (поздняя) стадия мигрирующей эритемы характеризуется развитием акродерматита и хронического Лайм-артрита. Наблюдается симметричное поражение суставов, сопровождающееся отеком, ограничением движений, локальной гиперемией и гипертермией. Мигрирующая эритема приобретает фиолетовый оттенок, истончается и атрофируется в центре, через кожу начинают просвечивать сосуды и подлежащие ткани. При этом пятно по-прежнему растёт, увеличиваясь в размерах, но локализуется уже не в месте укуса клеща, а рядом с суставами или на разгибательной поверхности конечностей. Стадия длится годами.
Диагностика мигрирующей эритемы
Быстрота и точность диагностики при мигрирующей эритеме важны для своевременного купирования процесса. Диагноз выставляется коллегиально врачом-дерматологом и врачом-инфекционистом на основании клинической картины и данных анамнеза. Для подтверждения проводят иммуноферментный анализ венозной крови, взятой через 21 день после укуса клеща (раньше антитела не различимы), на антитела к боррелиям. Применяют метод непрямой иммунофлуоресценции (РНИФ), иммуноблоттинг (сочетание электрофореза и ИФА или РИА). Реже используют иммунофлюорометрию и реакцию непрямой агглютинации.
Для исключения менингита и сочетанной инфекции проводят люмбальную пункцию с исследованием спинномозговой жидкости методом ПЦР и ИФА. Патоморфологическая картина неспецифична. Мигрирующую эритему дифференцируют с укусами пчёл и других насекомых, дерматитом, трихофитией, сифилитической розеолой, склеродермией, эритемой Дарье, мигрирующим миазом.
Лечение мигрирующей эритемы
Самолечение исключается. Лечение мигрирующей эритемы патогенетическое, проводится врачом-инфекционистом. Необходимость в местной терапии отсутствует. Во время инкубационного периода превентивно в амбулаторных условиях назначают цефалоспорины, антибиотики тетрациклинового и пенициллинового ряда. Аналогичную терапию продолжают на ранней стадии заболевания. Индивидуальную схему приёма антибактериальных препаратов рассчитывают для каждого пациента на килограмм веса. При возникновении осложнений или резистентности к проводимой терапии осуществляют инъекционное введение антибиотиков в сочетании с антигистаминными средствами. В тяжёлых случаях применяют глюкокортикоиды.
После купирования мигрирующей эритемы пациент обязан находиться на диспансерном наблюдении у врача инфекциониста в течение 1,5-3 лет (в зависимости от тяжести патологического процесса), периодически сдавая анализ крови на титр антител к боррелиям.
Профилактика и пргноз мигрирующей эритемы
Специфической профилактики боррелиоза не существует. Летом, в фазу активной жизнедеятельности клещей, нужно минимизировать риск попадания насекомых на кожу: помнить, что клещи живут в траве, использовать репелленты при выезде на природу, одеваться в светлые одежды, максимально закрывающие кожу от насекомых (длинные рукава, брюки с резинками, высокие сапоги, головные уборы), осматривать кожу по возвращении домой.
При укусе клеща не следует дожидаться развития мигрирующей эритемы. Необходимо снять насекомое с кожи, поместить в герметичный сосуд и сдать на анализ в СЭС. Нужно обратиться к инфекционисту, который может сделать инъекцию интерферона или (реже) назначить профилактический курс антибактериальной терапии. После получения результатов анализа решение о дальнейшем ведении пациента принимает специалист. Прогноз при своевременной диагностике и лечении благоприятный.
Стронгилоидоз
Стронгилоидоз – инвазия круглыми гельминтами - кишечными угрицами, протекающая с аллергическим и гастроинтестинальным синдромами. Манифестное течение стронгилоидоза сопровождается зудящими кожными высыпаниями, кашлем с астматическим компонентом, тошнотой, рвотой, диареей, миалгиями, артралгиями, гепатоспленомегалией, желтушностью кожи и склер. Диагноз стронгилоидоза подтверждается с помощью обнаружения личинок глистов в кале или дуоденальном содержимом, а также антител к гельминту в крови. Лечение стронгилоидоза осуществляется противогельминтными препаратами (тиабендазол, ивермектин).
МКБ-10
Стронгилоидоз – кишечный нематодоз, характеризующийся преимущественным поражением пищеварительной и гепатобилиарной системы, а также аллергическими реакциями со стороны кожи и органов дыхания. Впервые стронгилоидоз был описан в последней четверти XIX в. на основании наблюдения за солдатами, вернувшимися из Вьетнама и страдавшими упорными поносами. Тогда гельминтоз получил название «кохинхинской диареи». Заболеваемость стронгилоидозом характерна, главным образом, для тропического и субтропического пояса, где инвазированность населения кишечными угрицами достигает 30–40%. На территории России стронгилоидоз выявляется с частотой 0,2–2 %. В настоящее время интерес к стронгилоидозу обусловлен его отнесением к ВИЧ-ассоциированным паразитозам.
Причины стронгилоидоза
Гельминтная инвазия вызывается представителем круглых паразитических червей Strongyloides stercoralis - кишечной угрицей. Развитие гельминта протекает со сменой паразитического (филириевидного) и свободноживущего (рабдитовидного) поколения. Взрослые угрицы представляют собой мелкие нитевидные нематоды длиной 0,7-2,2 мм, шириной 0,03-0,07 мм, живущие в криптах 12-перстной кишки (при массивной инвазии - в пилорическом отделе желудка и всей тонкой кишке). На головном конце гельминтов расположено ротовое отверстие. Кишечные угрицы – раздельнополые гельминты; после оплодотворения самка за сутки откладывает в кишечнике до 50 яиц, из которых выходят неинвазионные (рабдитовидные) личинки. Вместе с испражнениями личинки попадают во внешнюю среду - дальнейшее развитие возбудителя стронгилоидоза происходит в почве.
После линьки личинки превращаются в свободноживущие половозрелые особи, способные откладывать яйца в почве. Часть вышедших из яиц рабдитовидных личинок дифференцируется в половозрелых червей, другая – превращается в филяриевидные личинки, способные к инвазии. Проникновение личинок кишечных угриц в организм хозяина происходит преимущественно перкутантным путем (через кожу при контакте с почвой), также возможно заражение стронгилоидозом алиментарным путем (при употреблении инвазированных личинками продуктов и воды). В некоторых случаях рабдитовидные личинки превращаются в филяриевидные непосредственно в кишечнике человека, реализуя, таким образом, механизм аутоинвазии при стронгилоидозе. Такая ситуация обычно наблюдается у лиц с нарушениями функции иммунной системы, а также страдающих запорами. Повышенная заболеваемость стронгилоидозом отмечается среди пациентов с заболеваниями ЖКТ, ВИЧ-инфекцией, туберкулезом. Описаны внутрибольничные вспышки стронгилоидоза в стационарах психиатрического профиля.
Проникнув в организм человека через кожу или слизистые ЖКТ, личинки попадают в кровеносное русло, малый круг кровообращения, а затем – в бронхиолы и бронхи. При кашле вместе с мокротой личинки выходят в глотку, откуда при заглатывании бронхиального секрета проникают в пищеварительный тракт. Здесь происходит их превращение в половозрелых особей и откладывание яиц. В миграционную стадию, которая длится около 1 месяца, развивается сенсибилизация организма продуктами жизнедеятельности и распада личинок, что находит клиническое выражение в возникновении аллергических реакций. В органах, где паразитируют личинки кишечных угриц, возникает воспалительная реакция, эозинофильная инфильтрация, гранулемы, абсцессы. В тонком кишечнике образуются эрозии, язвенные поражения, кровоизлияния. Взрослые особи паразитируют в организме хозяина несколько месяцев, однако при аутоинвазии стронгилоидоз может длиться до 20-30 лет. При иммунодефицитах возможна генерализация инфекции с миграцией личинок в головной мозг, миокард, печень, присоединение вторичной бактериальной флоры с развитием летальных исходов.
Симптомы стронгилоидоза
По выраженности клинических симптомов течение стронгилоидоза может быть бессимптомным и манифестным; по тяжести - легким, среднетяжелым или тяжелым. Бессимптомные формы отмечаются у лиц, проживающих в эндемических очагах. В развитии манифестного стронгилоидоза выделяют раннюю (миграционную) и позднюю (хроническую) фазы.
Ранняя фаза стронгилоидоза протекает с преобладанием аллергических реакций: зудящих кожных высыпаний по типу крапивницы, приступообразного кашля, гиперэозинофилии. Сыпь представляет собой волдыри розово-красноватого цвета, обычно локализующиеся на животе, бедрах, ягодицах, спине, груди. При расчесывании элементов площадь поражения кожи увеличивается. Сыпь бесследно исчезает через 2-3 суток, однако периодически возвращается снова. Возможно развитие астматического бронхита, пневмонии, острого аллергического миокардита. При рентгенографии легких выявляют летучие инфильтраты. В ранний период больных стронгилоидозом беспокоит лихорадка неправильного типа, артралгии и мышечные боли, утомляемость, раздражительность, головные боли. Примерно через 2-3 недели после возникновения аллергического симптомокомплекса развиваются диспепсические нарушения, характеризующиеся болями в эпигастрии, тошнотой, рвотой, диареей с тенезмами. В некоторых случаях отмечается увеличение печени и селезенки, появление желтушности кожи и склер.
В поздней фазе, в зависимости от преобладающего синдрома, стронгилоидоз может протекать в дуодено-желчнопузырной, желудочно-кишечной, нервно-аллергической и смешанной формах. Дуодено-желчнопузырная форма сопровождается умеренным болевым синдромом в правом подреберье, горечью во рту, потерей аппетита, периодической тошнотой. По данным холецистографии устанавливается дискинезия желчного пузыря. При желудочно-кишечной форме ведущими в клинике стронгилоидоза являются диспепсические расстройства: длительные поносы, иногда чередующиеся с запорами, боли в животе. На этом фоне у больных может развиваться гипоацидный гастрит, энтерит, проктосигмоидит, язва двенадцатиперстной кишки, желудочно-кишечное кровотечение. Признаками нервно-аллергической формы стронгилоидоза служат упорные зудящие высыпания, астено-невротический синдром, потливость, бессонница, повышенная раздражительность. Перечисленные варианты стронгилоидоза редко встречаются изолированно, их симптомы обычно сочетаются друг с другом, обусловливая развитие смешанной формы глистной инвазии. У больных с иммунной супрессией течение стронгилоидоза может осложняться энцефалитом, абсцессом мозга, миокардитом, гепатитом, пиелонефритом, кератитом, конъюнктивитом.
Диагностика и лечение стронгилоидоза
По поводу отдельных клинических симптомов больные стронгилоидозом могут безуспешно лечиться у аллерголога, дерматолога, гастроэнтеролога. Опорными признаками, позволяющими думать о глистной инвазии, служат сочетание крапивницы, диареи, высокой эозинофилии крови и отсутствие эффекта от проводимого симптоматического лечения. Определенное диагностическое значение имеют данные эпиданамнеза (нахождение в очагах стронгилоидоза, работа с землей, подавление иммунитета и пр.).
Лабораторная диагностика стронгилоидоза основывается на выявлении личинок паразита в фекалиях, мокроте или дуоденальном содержимом, полученном при зондировании 12-перстной кишки. При хронической инвазии наибольшую чувствительность имеют серологические тесты (РИФ, ИФА), выявляющие наличие антител к паразиту. В раннем периоде у больных стронгилоидозом необходимо исключение лекарственной и пищевой аллергии; в позднем – дизентерии.
Больные стронгилоидозом госпитализируются в инфекционные клиники. Специфическая противогельминтная терапия осуществляется препаратами тиабендазол или ивермектин; реже – альбендазол, мебендазол. Параллельно назначаются десенсибилизирующие средства, проводится заместительная терапия ферментами. Повторные анализы берутся через две недели и затем ежемесячно в течение 3-х месяцев.
Прогноз и профилактика стронгилоидоза
В большинстве случаев дегельминтизация приводит к излечению от стронгилоидоза, однако больным с хронической формой требуется длительная (в течение 1 года) реабилитация с целью восстановления функции ЖКТ. При развитии органных осложнений летальность достигает 60-85%. К основным профилактическим направлениям относится выявление и лечение инвазированных лиц, охрана почвы от фекального загрязнения, санитарное благоустройство населенных пунктов. Следует помнить о недопустимости удобрения почвы в садах и огородах необезвреженными фекалиями; употребления немытых овощей, фруктов, зелени, некипяченой воды; проведения земляных работ без защитных рукавиц. Залогом массовой профилактики является повышение информированности населения о возможных путях заражения стронгилоидозом и другими кишечными гельминтозами.
Мигрирующая личинка ( Larva migrans , Ползучая болезнь )
Мигрирующая личинка – это группа инфекционных кожных заболеваний, связанных с поражением личинками гельминтов. Основным симптомом является дерматит в виде нитевидных линий, образуемых при передвижении возбудителя в верхних слоях дермы. Сыпь сопровождается сильным зудом, чаще всего поражаются нижние конечности. Типичные симптомы позволяют поставить диагноз по клинической картине и анамнезу, возможно обнаружение личинок в коже при биопсии. Лечение этиотропное (антигельминтные препараты) и симптоматическое; допускается местное применение хлорэтила, в редких случаях показано хирургическое вмешательство.
Мигрирующая личинка (larva migrans, ползучая болезнь) является собирательным названием для группы кожных личиночных поражений. Первые письменные упоминания заболевания датируются 1874 годом, клиническую характеристику нозологии дали Уайт и Дав в 1929 году. Патология распространена в тропических странах, на территории бывшего СССР, США, Европы. Наблюдается прямая зависимость заболеваемости от сезона – дожди способствуют рассеиванию яиц и личинок паразита. Частота нетипичных локализаций поражения (туловище, ягодицы, голова) также зависят от сезонных изменений вследствие использования либо неиспользования обуви и закрытой одежды.
Причины
Наиболее распространенными возбудителями являются личинки анкилостом Ancylostoma braziliense, A. ceylanicum, A. caninum. Путь заражения – контактный (через кожу). Для гельминтов человек является биологическим тупиком – паразиты за редким исключением не могут пройти через базальную мембрану эпидермиса, вследствие чего личинки погибают в коже, не достигая половой зрелости. Хаотичная миграция внутри верхних слоев кожи приводит к появлению извитых (серпигинозных), реже линейных ходов.
Источниками инфекции служат собаки и кошки, в кишечнике которых обитают половозрелые особи. Считается, что анкилостомами поражено до 50% бродячих собак. С фекалиями яйца паразитов выделяются в окружающую среду, где в условиях высокой влажности, затененности и тепла развиваются личиночные формы. При нахождении на песке без обуви и длительном лежании личинки активно проникают в кожу. Факторы риска – мужской пол, молодой возраст, проживание в неудовлетворительных социально-гигиенических условиях, на территории с загрязнением испражнениями животных.
Патогенез
Личинки проникают в организм человека при случайном контакте сквозь отверстия волосяных фолликулов, микротрещины или через неповрежденную кожу, которая разрушается протеазой, вырабатываемой паразитами. Дермальное ограничение продвижения обусловлено малым количеством либо отсутствием продуцируемой личинкой коллагеназы, необходимой для расщепления базальной мембраны. Обычно возбудитель находится в зернистом эпидермальном слое, крайне редко проникает в нижележащие покровы, но быстро возвращается обратно.
Расположение хода не связано с локализацией личинки, поскольку движение последней хаотично и беспорядочно. Возможно наличие как одиночных, так и множественных ходов, заполненных серозным отделяемым. Иногда выявляются уртикарные и эритематозные высыпания. В толще эпидермиса в надбазальных слоях обнаруживаются непосредственно личинки, а также воспалительные явления аллергического генеза: некротизированные кератиноциты, спонгиоз, внутриэпидермальные везикулы, большое количество нейтрофилов и эозинофилов.
Симптомы мигрирующей личинки
Инкубационный период составляет 1-5 суток, может укорачиваться до нескольких часов либо удлиняться до месяца и более. На месте внедрения личинки возникает сильный зуд, болезненность, жжение, появляется красный бугорок. Около 40% случаев инвазии приходится на кожные покровы нижних конечностей, 20% – на ягодицы, гениталии, 15% – на область живота. По мере продвижения личинки на коже возникают возвышающиеся извилистые нитевидные линии красновато-коричневого цвета, исходящие из первичного бугорка.
Паразит двигается относительно медленно, до 1-3 см в сутки, его передвижение может не ощущаться пациентом, редкими проявлениями считаются отеки области инвазии, гнойнички вокруг волосяных фолликулов. Симптомы сохраняются от 4 недель до 6 месяцев, могут самостоятельно регрессировать. Около 50% больных отмечают появление сухого надсадного кашля со скудной мокротой. Температура тела обычно остается нормальной, резкое повышение может свидетельствовать о присоединении вторичной бактериальной инфекции.
Осложнения
Наиболее частыми осложнениями мигрирующей личинки являются гнойные воспалительные процессы в коже, связанные с присоединением гноеродной флоры: импетиго, абсцессы, фолликулит. Нередко наблюдаются осложнения на фоне приема этиотропных лекарств, их воздействия на ЖКТ, ЦНС и другие органы. Реже встречающаяся массивная инвазия паразита приводит к отечности и лимфостазу конечностей, описаны случаи синдрома Леффлера, эозинофильного энтерита, мультиформной экссудативной эритемы и буллезных кожных поражений. В случае миграции личинок по кровеносному руслу и попадания в легочную ткань формируются бронхиты, пневмонии, плевриты.
Диагностика
Диагноз мигрирующей личинки подтверждается инфекционистом, нередко требуется осмотр дерматовенеролога и других врачей. Обязателен тщательный сбор эпидемиологического анамнеза с уточнением поездок в природные зоны, эндемичные по данному заболеванию. Диагностические методы, необходимые для верификации личиночного поражения, включают следующие методики:
- Физикальное обследование. При объективном осмотре на коже стоп, ягодиц, живота, реже других частях тела обнаруживаются характерные серпигинозные нитевидные извитые ходы, приподнятые над кожными покровами, буровато-коричневого оттенка до 5 см длиной и 3 мм шириной. Наблюдаются расчесы вследствие сильного зуда. Внутренние органы и системы обычно в норме.
- Лабораторные исследования. Характерными изменениями в общеклиническом анализе крови считаются лейкоцитоз, эозинофилия (до 50%) и незначительное ускорение СОЭ. Биохимические параметры в пределах нормы за исключением гипергаммаглобулинемии. Иммунограмма может выявить повышение уровня Ig E. В редчайших случаях аллергического поражения легких возможно обнаружение до 90% эозинофилов в мокроте.
- Выявление инфекционных агентов. Доказательством инвазии служит визуализация личинок в биоптатах кожи. С целью дифференциального диагноза исследуются кожные и перианальные соскобы, проводится ИФА с боррелиозными антигенами, микроскопия кала с целью выявления яиц и живых паразитов, в некоторых случаях осуществляется вскрытие ходов скальпелем, обработанным вазелином, для обнаружения возбудителя.
- Инструментальные методики. Рентгенография легких необходима для исключения поражения нижних отделов респираторного тракта. Ультразвуковое исследование органов брюшной полости назначается для исключения паразитарных инвазий с висцеральными проявлениями, по показаниям выполняют УЗИ мягких тканей, лимфатических узлов в зоне кожных симптомов.
Дифференциальную диагностику проводят с мигрирующим миазом, для которого типично быстрое (до 30 см в день) продвижение внутри кожи личинок насекомых, кольцевидной эритемой при иксодовом клещевом боррелиозе в виде пятен с прямыми контурами, не приподнятыми над поверхностью. При грибковых кожных инфекциях отмечаются бляшки, шелушение. Симптомы мигрирующей личинки также сходны с чесоткой, характеризующейся прямыми линейными ходами белесовато-серого цвета, и контактным дерматитом, который возникает после контакта кожи с аллергеном, сопровождается появлением везикул и гиперемии при отсутствии серпигинозных ходов.
Лечение мигрирующей личинки
Лечение обычно проводится амбулаторно. Специальные диетические рекомендации не разработаны, назначается общий стол и адекватный водный режим. Этиотропная терапия мигрирующей личинки предусматривает пероральный прием препаратов альбендазола, ивермектина и тиабендазола, эффективность составляет 75-89%. Возможно местное нанесение крема либо суспензии с альбендазолом, эффект достигается в 96-98% случаев.
Для облегчения зуда рекомендовано использование антигистаминных и десенсибилизирующих средств, при возникновении гнойных осложнений показаны антибиотики. Описана некоторая эффективность местной криотерапии жидким азотом, однако при ее неправильном применении могут образовываться длительно незаживающие язвы. Высока вероятность отсутствия личики в обрабатываемом азотом ходе и выживания гельминта, поскольку паразит способен сохранять жизнеспособность при -21° C более 5 минут.
Прогноз и профилактика
Прогноз благоприятный, летальных исходов зафиксировано не было. При неосложненном течении болезни симптомы склонны к самостоятельному исчезновению примерно в течение 3-5 недель. Ежегодно до 22-58% случаев мигрирующей личинки неверно интерпретируются медицинскими работниками, вследствие чего возникают осложнения, не назначается адекватное лечение. Причиной диагностических ошибок становится неявная или нерезко выраженная симптоматика с преобладанием кожного зуда при отсутствии других жалоб.
Специфические профилактические средства (вакцины) не разработаны. Неспецифическими мерами предотвращения заражения являются личная гигиена, отказ от купания и проглатывания воды в случайных водоемах, хождение по песку и почве в прорезиненной закрытой обуви, использование перчаток и одежды закрытого типа при работе с грунтом и растениями. Необходимо проведение плановой дегельминтизации домашних питомцев, исключение выгула собак на детских игровых площадках.
4. Epidemiology and morbidity of hookworm-related cutaneous larva migrans (HrCLM): Results of a cohort study over a period of six months in a resource-poor community in Manaus, Brazil/ F. Reichert, D. Pilger, A. Schuster// PLoS Negl Trop Dis - 2018 Jul; - №7.
Читайте также:
- Инъекции ботокса против мимических морщин. Все за и против
- Геморрагический синдром при вегетативной дистонии. Причины при вегетативной дистонии.
- Внутреннее ощупывание гортани. Аускультация и цитологическое исследование гортани
- Содержание РНК в слизистой протезного ложа при длительном ношении протеза
- Прогноз опухоли спинного мозга
