Краснуха у новорожденных
Добавил пользователь Евгений Кузнецов Обновлено: 27.01.2026
Краснуха — это инфекция, которая в основном поражает кожу и лимфатические узлы.
Заболевание вызывается вирусом краснухи (долгое время считалось, что краснуха — легкий вариант течения кори, однако позже наука научилась различать эти болезни), передается воздушно-капельным путем, через частички слюны чихающего больного человека. Кроме того, вирус краснухи может передаваться трансплацентарно, то есть от беременной женщины к плоду.
Обычно краснуха протекает довольно легко, осложнения вызывает редко, хотя встречаются и краснушные энцефалиты, и даже случаи с летальным исходом. Основная медицинская опасность краснухи — инфицирование беременных женщин, поскольку вирус краснухи может вызывать синдром врожденной краснухи у плода.
До того, как вакцина против краснухи стала доступной в 1969 году, эпидемии заболевания происходили каждые 6–9 лет, обычно среди детей в возрасте 5–9 лет, наряду с множеством случаев врожденной краснухи (то есть глухоты, пороков сердца и других физических дефектов у новорожденных детей, матери которых переболели краснухой во время беременности). Благодаря массовой иммунизации, случаев краснухи и синдрома врожденной краснухи стало несравнимо меньше.
Большинство случаев краснухи в настоящее время возникает не у детей, а у молодых невакцинированных взрослых.
Симптомы
Болезнь обычно начинается с одного-двух дней легкой лихорадки (до 38 °C) и опухших болезненных лимфатических узлов, как правило, в задней части шеи или за ушами. Затем на лице появляется бледно-розовая пятнистая сыпь, которая распространяется вниз. По мере того, как она распространяется на нижние части тела, лицо обычно уже очищается.
Сыпь при краснухе часто является первым признаком болезни, которую замечает родитель. Она может выглядеть как многие другие вирусные высыпания, проявляясь в виде розовых или светло-красных пятен, которые могут сливаться, образуя пятна равномерного цвета. Сыпь может чесаться и держится до 3 дней. Когда сыпь исчезает, на ее месте может оставаться мелкопластинчатое шелушение.
Другие симптомы краснухи (чаще встречаются у подростков и взрослых) могут включать головную боль, потерю аппетита, легкий конъюнктивит (воспаление слизистой оболочки век и глазных яблок), заложенность или отделяемое из носа, увеличение лимфатических узлов в других частях тела.
Если краснухой заболеет беременная женщина, у нее может возникнуть синдром врожденной краснухи с разрушительными последствиями для развивающегося плода. Дети, инфицированные краснухой до рождения, подвержены риску нарушения роста, дефектов интеллекта, пороков сердца и глаз, глухоты, проблем с печенью, селезенкой и костным мозгом.
Сыпь при краснухе обычно держится 3 дня. Лимфатические узлы могут оставаться увеличенными в течение недели или более, а боль в суставах может длиться свыше 2 недель. Дети, больные краснухой, обычно выздоравливают в течение 1 недели, но взрослым может потребоваться больше времени.
Заразность
Вирус краснухи передается от человека к человеку через крошечные капли жидкости из носа и горла при чихании и кашле. Люди, болеющие краснухой, наиболее заразны в период 1 недели (и более) до появления сыпи, а также до 1 недели после ее появления. Тот, кто инфицирован, но не имеет симптомов, тоже может распространять вирус.
Младенцы с синдромом врожденной краснухи могут выделять вирус с мочой и с носовой слизью в течение года и даже более, а значит могут заражать непривитых людей.
Профилактика
Краснуху можно предотвратить с помощью вакцины. Эта прививка входит в календари всех стран, имеет решающее значение для сдерживания распространения болезни и предотвращения врожденных дефектов у плода, вызванных синдромом врожденной краснухи.
Первую дозу вакцины обычно вводят детям в возрасте 12 месяцев в рамках плановой иммунизации против кори, эпидемического паротита и краснухи. Вторую дозу обычно вводят в возрасте 6 лет. Допустимо вводить вторую дозу вакцины через 6 месяцев от первой или даже через 1 месяц, если нам известно, что ребенок подвергается повышенному риску заражения болезнью.
Вакцину против краснухи нельзя вводить беременным женщинам или женщинам, которые планируют забеременеть в течение 1 месяца после вакцинации. Если вы думаете о беременности, убедитесь, что у вас есть иммунитет к краснухе — сделайте анализ крови или найдите документы о введенных вам вакцинах (у вас должно быть две дозы вакцины). Если иммунитета нет, вам следует сделать прививку как минимум за 1 месяц до беременности.
Лечение краснухи у детей и взрослых
Лечения краснухи не существует. Все что мы можем — облегчать симптомы и следить за осложнениями.
Любая беременная женщина, перенесшая краснуху, должна немедленно обратиться к своему акушеру.
Чтобы облегчить дискомфорт после прививки, вы можете дать ребенку парацетамол или ибупрофен. Помните, что ни в коем случае нельзя давать аспирин ребенку с вирусным заболеванием, так как его использование в таких случаях связано с развитием синдрома Рейе.
Краснуха у детей
Ваш ребенок покрылся мелкой розовой сыпью и жалуется на боль в лимфоузлах? Скорее всего, у него краснуха, одна из распространенных и очень заразных инфекций. Расскажем, как лечить краснуху и почему вакцинация – лучший способ защиты от вируса
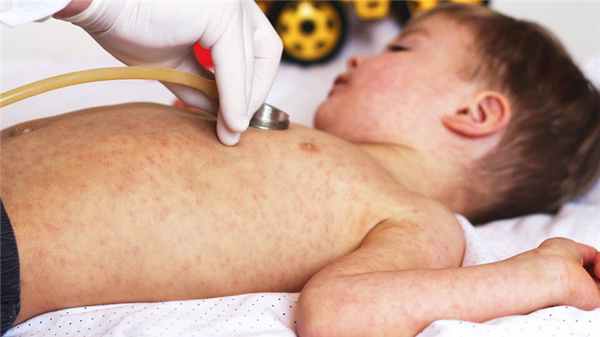
Причины краснухи у детей
Краснуха – одно из самых распространенных детских инфекционных заболеваний. Его возбудителем является представитель семейства тогавирусов. Вирус довольно устойчив – хорошо сохраняется на поверхностях, переносит низкие температуры и боится только ультрафиолета.
Заразиться краснухой очень просто – достаточно побывать в контакте с больным человеком. Дело в том, что у краснухи есть инкубационный период – перед острым течением болезни больной может не испытывать никаких неприятных симптомов, но при этом уже быть заразным для окружающих. Заражение происходит воздушно-капельным путем: при тесном общении с заболевшим, особенно, когда он кашляет или чихает, при использовании общей посуды. Также мать, заразившись краснухой во время беременности, может передать вирус своему ребенку через плацентарный кровоток – такая форма болезни будет считаться врожденной. Также малыш может заразиться от больной матери через грудное молоко.
Как показывает статистика, чаще всего краснуха встречается у детей в возрасте от трех до девяти лет, а вот у малышей до полугода (за исключением врожденной формы) болезнь встречается крайне редко. Также отмечается, что чаще всего случаи заболевания регистрируются в холодное время года, а после у переболевшего краснухой формируется к ней пожизненный иммунитет.
Симптомы краснухи у детей
Как правило, симптомы у краснухи довольно выраженные: это сыпь, общее недомогание, увеличение и болезненность шейных лимфоузлов, иногда лихорадка и боль в горле.
Острой фазе болезни предшествует длительный (2-3 недели) инкубационный период. Потом ребенок начинает жаловаться на недомогание: у него может повышаться температура до 38 градусов, возникают головные боли и боли в мышцах, увеличиваются и становятся болезненными шейные и затылочные лимфоузлы, малыш становится вялым и сонливым. Впрочем, иногда лихорадка может отсутствовать, и общее состояние маленького пациента почти не ухудшается. Также часто воспаляется горло, может появиться насморк и сухой кашель.
Главным симптомом, конечно, является сыпь – мелкая, розового цвета, пятнистая или в виде папул. Первые элементы высыпаний появляются на лице и практически сразу же распространяются по всему телу, кроме ладоней и ступней. Больше всего сыпи на ягодицах, локтевых и коленных сгибах, на груди и спине. Также возможно появление сыпи и на мягком небе. При этом выраженного зуда (как, например, при ветрянке) нет, а сами высыпания не сливаются между собой. Примерно через 3-4 дня сыпь начинает белеть и уменьшаться, а на 5-7 день полностью исчезает, не оставляя после себя никаких следов.
- Мелкоточечная розовая сыпь;
- Головная боль;
- Температура до 38С;
- Увеличенные и болезненные шейные и затылочные лимфоузлы;
- Боль в горле, насморк;
- Сонливость, вялость.
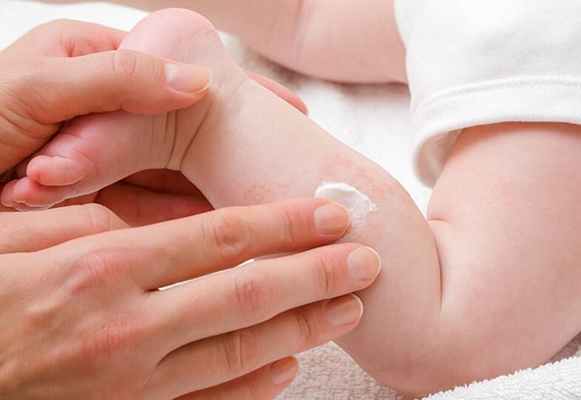
Лечение краснухи у детей
Если вы заподозрили у своего ребенка краснуху, немедленно ограничьте его контакты с другими детьми (и особенно беременными женщинами!), после чего вызовите врача на дом. Доктор осмотрит ребенка, назначит необходимое лечение и даст рекомендации по уходу.
Диагностика
Диагноз ставит педиатр во время осмотра ребенка, иногда может потребоваться лабораторное подтверждение краснухи. Первый вариант – это вирусологический метод диагностики: возбудителя заболевания выявляют в крови, моче или смывах из носоглотки. Также существует серологический метод диагностики, который позволяет определить наличие/отсутствие антител к вирусу краснухи. Кровь из вены берется на 5-10 день заболевания. Если в крови обнаружены иммуноглобулины класса М, это говорит о том, что болезнь протекает прямо сейчас. Если обнаруживаются иммуноглобулины класса G, это значит, что ребенок уже переболел краснухой и у него выработался к ней иммунитет (или ему провели курс вакцинации).
Современные методы лечения краснухи у детей
Обычно краснуха у детей (в отличие от взрослых и, особенно – у беременных женщин, у которых вирус может вызывать уродства плода) протекает достаточно легко. Госпитализация требуется редко, например, если ребенок совсем маленький, у него есть сопутствующие хронические заболевания, или болезнь протекает с осложнениями.
Для лечения краснухи у детей врачи не назначают ни антибиотики, ни противовирусные. Для скорейшего выздоровления ребенку настоятельно рекомендуется соблюдать постельный режим, обильное питье (вода, компоты, морсы, травяной чай), при повышении температуры врач может назначить жаропонижающее на основе ибупрофена или парацетамола. Также ребенок должен хорошо высыпаться, а вот телевизор и гаджеты нужно максимально ограничить.
При наличии высыпаний во рту следует соблюдать лечебную диету. Во-первых, никаких соленых, копченых, острых продуктов, исключить все жареное. Продукты лучше отваривать, тушить или запекать, главное, чтобы они не травмировали слизистую рта. Хорошо подойдут бульоны, супы, каши, пюре. Следите, чтобы еда и напитки не были слишком горячими или наоборот холодными.
Также постарайтесь чаще убирать комнату, где находится больной ребенок – проветривайте ее, делайте влажную уборку, продезинфицируйте поверхности и игрушки. Если есть возможность, приобретите или позаимствуйте кварцевую или бактерицидную лампу, чтобы обеззаразить помещение.
– При осложненной форме краснухи ребенка госпитализируют, но чаще всего в детском возрасте болезнь протекает в легкой форме, и ребенок может лечиться амбулаторно. Что касается медикаментозного лечения: доказанной эффективности ни один препарат не имеет, но мы можем назначать симптоматическое лечение. Если есть лихорадка – давать препараты на основе парацетамола или ибупрофена. Если обезвоживание – ребенка надо отпаивать. Если произошло бактериальное наслоение – только тогда проводить антибиотикотерапию. Все-таки нужно помнить, что краснуха – это вирус, а против вируса врачи еще ничего не придумали, кроме вакцин, – объясняет врач-педиатр Диля Айсувакова.
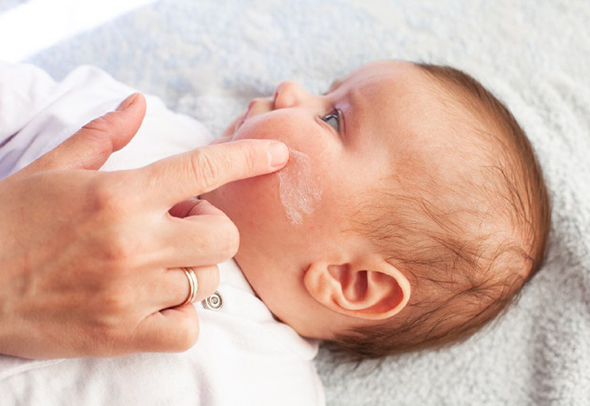
Профилактика краснухи у детей в домашних условиях
Чтобы не допустить распространение инфекции, больного ребенка изолируют до 7 дня с момента появления сыпи. Однако самым главным способом защиты от краснухи на сегодняшний день является вакцинация – это может быть и комбинированная вакцина против кори, паротита и краснухи, которую делают детям в рамках Национального календаря прививок, и моновакцина. Вакцинация проводится в два этапа: в первый раз в 12-16 месяцев, затем идет ревакцинация в 6 лет. Также возможно сделать прививку и во взрослом возрасте, если в детстве вакцинация не проводилась. Особенно это актуально для девушек и молодых женщин, которые не болели краснухой и готовятся к материнству.
К плюсам вакцины относится то, что она создает длительный устойчивый иммунитет к вирусу (защита практически 100%), предотвращает заболевание краснухой во время беременности, а значит, защищает плод от внутриутробной гибели и развития тяжелых пороков. Сама вакцина хорошо переносится детьми, не вызывая осложнений.
Также возможна экстренная профилактика, когда контактным детям и беременным женщинам вводится противокраснушный иммуноглобулин.
– Вакцинация от краснухи помогает почти в 95 процентах случаев, после прививки люди получают стойкий иммунитет и не болеют краснухой, а даже если вдруг заболеют, то болезнь будет протекать у них в легкой форме и без осложнений. Вакцинация по нашему Национальному календарю прививок проводится в 12 месяцев (вместе с прививкой от кори и паротита), и ревакцинация проводится уже потом в 6 лет, – уточняет специалист.
Популярные вопросы и ответы
На вопросы поможет ответить врач-педиатр Диля Айсувакова.
Как отличить сыпь при краснухе от сыпи при кори?
При краснухе и кори сыпь чаще всего бывает мелкоточечная, но при краснухе она совсем мелкая, примерно 5-7 миллиметров. При кори – до 10 миллиметров. При этом при краснухе сыпь выступает одномоментно и выглядит одинаково – что на голове, что на ногах. При кори же сыпь выходит строго поэтапно: в первый день – на голове и на шее, во второй день – на руках, грудной клетке и т.д. Также чаще всего при кори сыпь локализуется в верхней части тела и имеет склонность к слиянию. При краснухе слияния обычно не происходит. За счет того, что при кори сыпь имеет такую этапность, на 3-4 день на лице элементы сыпи бледнеют, а на ногах сыпь еще свежая. Еще при кори сыпь возвышается над уровнем кожи, а при краснухе находится на одном уровне, кожа ровная на ощупь.
Какие могут быть серьезные осложнения у краснухи?
Серьезные осложнения при краснухе бывают редко, но все же случаются. К ним относится краснушный энцефалит (встречается на 5-6 тысяч случаев заболевания), который приводит к необратимым последствиям со стороны головного мозга, неврологическим проблемам – например, к параличу. Функция нервной системы нарушается без возможности восстановления. У детей возникает риск развития краснушного энцефалита при сниженном иммунитете. Также из осложнений можно назвать артриты (чаще встречаются у взрослых) и невриты (встречаются очень редко).
Почему краснуха опасна во взрослом возрасте и особенно для беременных?
Краснуха опасна во взрослом возрасте, так как чаще приводит к осложнениям, нежели чем у детей – это и артриты, и полиневриты. Кроме того, у взрослых сама болезнь переносится гораздо сложнее. У них дольше и сильнее протекает лихорадка, а сыпь может давать бактериальные осложнения, поэтому часто остаются шрамы на коже после высыпаний. Инкубационный период длится до 21 дня, а после появления сыпи человек еще 7 дней не должен контактировать ни с кем, а это потеря трудоспособности на достаточно долгий период, что, в свою очередь, сказывается на финансовом положении. Но особенно опасна краснуха для беременных, потому что она либо ведет к выкидышу (в 40% случаев, как пишет ВОЗ), либо к врожденным порокам развития у плода – патологиям органов слуха, зрения, врожденным порокам сердца и другим серьезным дефектам. Поэтому краснуха – это медицинское показание для прерывания беременности, а ВОЗ настоятельно рекомендует всем странам вакцинироваться от краснухи.
Краснуха
Краснуха является острой, заразной вирусной инфекцией. Если у детей и взрослых вирус краснухи обычно вызывает незначительное повышение температуры и сыпь, то инфицирование женщины в период беременности, особенно в первом триместре, может привести к выкидышу, гибели плода, мертворождению или врожденным порокам развития у младенца, известным как синдром врожденной краснухи (СВК).
Вирус краснухи передается воздушно-капельным путем при чихании или кашле инфицированного человека. Человек является единственным известным носителем вируса краснухи.
Симптомы
После инфицирования вирус распространяется в организме человека в течение 5-7 дней. Симптомы обычно появляются через 2-3 недели после экспозиции. Наиболее инфекционный период наступает обычно через 1-5 дней после появления сыпи.
В случае, если инфицирование женщины вирусом краснухи происходит в начале ее беременности, вероятность того, что она передаст вирус плоду, составляет 90%. Это может вызвать гибель плода или синдром врожденной краснухи (СВК). Грудные дети с СВК могут выделять вирус в течение года или более после рождения. Дети с СВК могут выделять вирус в течение года или более после рождения.
Синдром врожденной краснухи
Дети с СВК могут страдать от нарушений слуха, дефектов глаз, пороков сердца и других пожизненных форм инвалидности, включая аутизм, сахарный диабет и дисфункцию щитовидной железы. В случае многих из таких нарушений требуются дорогостоящая терапия, хирургические операции и другие дорогие виды медицинской помощи.
Самый высокий риск СВК существует в странах, где женщины детородного возраста не имеют иммунитета к этой болезни (который вырабатывается либо в результате вакцинации, либо после перенесенной ранее краснухи). До введения вакцины до 4 детей на 1000 случаев рождения живых детей появлялись на свет с СВК.
Вакцинация
Единственная доза вакцины против краснухи на основе живого аттенюированного штамма обеспечивает более 95% длительного иммунитета, схожего с иммунитетом, вырабатываемым в результате естественного инфицирования.
Вакцины против краснухи имеют либо моновалентную форму (вакцина, направленная только на один патоген), либо, чаще всего, комбинированную с другими вакцинами, такими как вакцины против кори (КК), кори и свинки (КСК) или кори, свинки и ветряной оспы (КСКВ).
Неблагоприятные реакции на вакцинацию обычно бывают легкими. Они могут включать боль и покраснение в месте инъекции, незначительное повышение температуры, сыпь и мышечные боли. Во время проведения кампаний массовой иммунизации в Американском регионе, охвативших более 250 миллионов подростков и взрослых людей, не было выявлено каких-либо серьезных неблагоприятных реакций, связанных с этой вакциной.
Деятельность ВОЗ
По рекомендациям ВОЗ, все страны, которые еще не ввели вакцину против краснухи, должны предусмотреть ее введение в рамках существующих устойчивых программ противокоревой иммунизации. На сегодняшний день цель по элиминации этой поддающейся профилактике причины пороков развития поставлена в четырех регионах ВОЗ. В 2015 г. Американский регион ВОЗ стал первым регионом в мире, который был объявлен свободным от эндемической передачи краснухи.
В апреле 2012 г. в рамках Инициативы по борьбе с корью — в настоящее время известной как Инициатива по борьбе с корью и краснухой — началась реализация Глобального стратегического плана борьбы с корью и краснухой, в котором поставлен ряд глобальных целей в этой области на период до 2020 гг.
К концу 2020 г.
- Завершить ликвидацию кори и краснухи, по меньшей мере, в 5 регионах ВОЗ.
Согласно докладу о ходе осуществления Глобального плана действий в отношении вакцин (ГПДВ) за 2018 г., подготовленному Стратегической консультативной группой экспертов ВОЗ (СКГЭ) по иммунизации, борьба с краснухой ведется недостаточно активно. Так, 42 страны до сих пор не внедрили вакцинацию от краснухи, а два региона (Африканский регион и Регион Восточного Средиземноморья) до сих пор не установили целевых показателей в области элиминации краснухи или борьбы с ней.
В интересах дальнейшей борьбы с этим заболеванием СКГЭ рекомендует в кратчайшие сроки включить прививки от краснухи в программы иммунизации. В качестве одного из членов-учредителей Инициативы по борьбе с корью и краснухой ВОЗ оказывает техническую поддержку правительствам и сообществам для улучшения программ регулярной иммунизации и проведения целевых кампаний вакцинации. Кроме того, Глобальная сеть лабораторий по кори и краснухе ВОЗ оказывают поддержку для диагностирования случаев краснухи и СВК и отслеживания распространения вирусов краснухи.
Краснуха у новорожденных
Краснуха — это обычно легкая детская вирусная инфекция, которая, тем не менее, может иметь разрушительные последствия для младенцев, инфицированных до рождения.
Краснуха вызывается вирусом.
У плода или новорожденного могут наблюдаться симптомы, которые зависят от того, на каком сроке беременности возникла инфекция.
Для обнаружения вируса у плода, новорожденного или матери могут быть выполнены анализы крови и анализы других образцов.
Вакцинация матери до наступления беременности может предотвратить развитие инфекции у плода.
Лечения от самой инфекции не существует.
(См. также Общие сведения об инфекциях у новорожденных Общие сведения об инфекциях у новорожденных Инфекции возникают в любом возрасте, но являются большой причиной беспокойства у новорожденных, потому что новорожденные, особенно недоношенные, имеет недостаточно развитую иммунную систему. Прочитайте дополнительные сведения и Краснуха Краснуха Краснуха — заразная вирусная инфекция, которая обычно вызывает легкие симптомы, такие как боль в суставах и сыпь, но может приводить к развитию серьезных врожденных пороков, если мать заражается. Прочитайте дополнительные сведенияСимптомы краснухи у новорожденных
К наиболее распространенным симптомам синдрома врожденной краснухи у новорожденных относятся:
Низкая масса тела при рождении
Воспаление головного мозга
Увеличение печени и селезенки
Кровоподтеки или другие пятна на коже
Увеличение лимфатических узлов
Диагностика краснухи у новорожденных
Анализы для измерения уровня антител в крови матери
Анализы амниотической жидкости или крови плода
Анализы для измерения уровня антител и выявления вируса у новорожденного
Беременным женщинам делают скрининговый стандартный анализ крови на ранних сроках беременности, чтобы убедиться, что у них есть иммунитет к краснухе. Анализ повторяют женщинам, у которых нет антител к вирусу краснухи и у которых развиваются симптомы краснухи Симптомы Краснуха — заразная вирусная инфекция, которая обычно вызывает легкие симптомы, такие как боль в суставах и сыпь, но может приводить к развитию серьезных врожденных пороков, если мать заражается. Прочитайте дополнительные сведенияНоворожденным, у которых подозревают наличие синдрома врожденной краснухи, нужно провести анализ крови для измерения уровня антител и, кроме этого, можно взять и проанализировать образцы для выявления вируса.
Другие обследования у новорожденного могут включать спинномозговую пункцию Спинномозговая пункция Для подтверждения диагноза, предполагаемого на основании медицинского анамнеза и неврологического обследования, может понадобиться выполнение диагностических процедур. Электроэнцефалография. Прочитайте дополнительные сведенияПрофилактика краснухи у новорожденных
Беременным женщинам, у которых нет иммунитета к краснухе, следует избегать контакта с больными краснухой, а сразу после рождения ребенка им следует провести вакцинацию, чтобы у них был иммунитет во всех последующих беременностей. Женщин нельзя вакцинировать во время беременности, поскольку вакцина содержит живой вирус, который может инфицировать плод. Из-за этого риска все женщины, которые получают вакцину от краснухи, должны принять меры, чтобы не забеременеть в течение как минимум 28 дней после вакцинации.
Если в начале беременности будущая мать, которая не была привита, вступает в тесный контакт с инфицированным человеком, ей могут сделать инъекцию иммуноглобулина, чтобы попытаться предотвратить развитие инфекции.
Лечение краснухи у новорожденных
Поддержка больных детей
Специфическое лечение отсутствует.
Поддержка и уход за новорожденным с синдромом врожденной краснухи отличаются в зависимости от выраженности проблем у новорожденного. Дети с множественными осложнениями требуют раннего лечения с участием группы специалистов.
ПРИМЕЧАНИЕ: Это — пользовательская версия ВРАЧИ: Нажмите здесь, чтобы перейти к профессиональной версии
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Краснуха у новорожденных
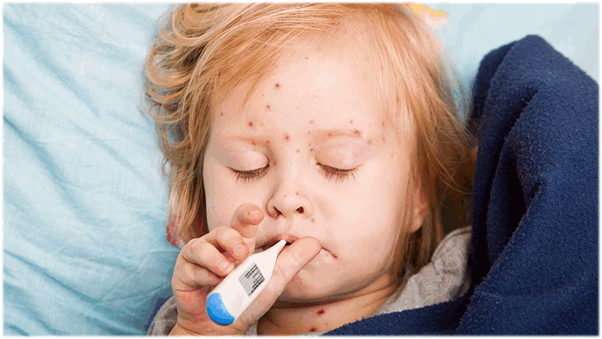
Краснуха - острое вирусное инфекционное заболевание с воздушно-капельным путем передачи.
Возбудитель
РНК - вирус семейства Tagaviridae рода Rubivirus, нестоек во внешней среде.
Источник инфекции
Заболевший краснухой, а также дети с синдромом врожденной краснухи.
Пути передачи
Воздушно-капельный, трансплацентарный (от матери плоду во время беременности).
Группы риска

Особую опасность краснуха представляет для беременных в связи с высоким риском инфицирования плода, влекущее за собой у них множественные пороки развития.
Инкубационный период
Симптомы краснухи появляются спустя 11-21 день с момента инфицирования.
Период заразности
Инфицированный человек становится заразным уже за 4 – 5 дней до появления симптомов. Продолжается период заразности до 5 – 7 дней после появления сыпи (в целом – около двух недель).
У детей с врожденной краснухой вирус может выделяться в течение 8—12 мес и более (до 2 лет) после рождения.
Клиника
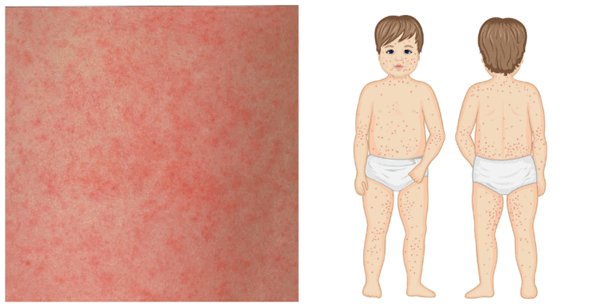
- незначительная лихорадка
- мелкая пятнисто-папулезная сыпь, преимущественно на разгибательных поверхностях конечностей, спине и ягодицах
- катаральные явления в горле
- увеличение затылочных лимфоузлов
- боли в суставах (редко).
Инфицирование краснухой во время беременности может привести к развитию внутриутробной инфекции, которая может закончиться потерей беременности или развитием синдрома врожденной краснухи, при котором формируются врожденные дефекты плода, пороки сердца, поражения глаз (катаракта, врожденная глаукома и др.), снижению умственного развития ребёнка, снижению слуха.
Чем опасно заболевание
Инфекция особенно опасна в первом триместре беременности, в связи с вероятностью поражения вирусом эмбриона или плода. Особенно опасно инфицирование в первом триместре беременности.
Диагностика
Диагноз краснухи устанавливается на основании клинической картины, лабораторных данных (определение титра IgM к вирусу краснухи), а также эпидемиологической связи с другими подтвержденными случаями краснухи.
Лечение
Специфического лечения краснухи нет, лечение симптоматическое. Обычно лечение проводится на дому. Исключение - тяжёлое течение заболевания.
Профилактика
Профилактика краснухи - проведение плановой вакцинации в соответствии с Национальным календарем профилактических прививок.
Схема вакцинации детей
Для вакцинации используется как моновакцина, так и трехвалентная (корь, паротит, краснуха).
Вакцинация проводится в 12 месяцев, ревакцинация - в 6 лет.
Вакцинация и ревакцинация против краснухи также проводится детям от 1 года до 18 лет (включительно), женщинам от 18 до 25 лет (включительно), не болевшим, не привитым, привитым однократно против краснухи, не имеющим сведений о прививках против краснухи.
Противопоказания к вакцинации
- тяжелая аллергическая реакция на аминогликозиды
- сильная реакция на предыдущее введение вакцины (температура тела более 40*С, отек и покраснение в месте инъекции более 8 см в диаметре)
- анафилактическая реакция на яичный белок
- иммунодефицитные состояния, злокачественные заболевания крови, новообразования
- беременность
Реакция на введение вакцины
В большинстве случаев прививка против краснухи переносится хорошо, в некоторых случаях спустя 5-12 дней могут появиться незначительные катаральные явления (насморк, кашель), возможно повышение температуры до 38*С. В очень редких случаях возникает немногочисленная сыпь.
Неспецифическая профилактика
Неспецифическая профилактика заключается в исключении контактов с заболевшими краснухой, а также в соблюдении правил личной гигиены.
Читайте также:
