Кровотечение при операции на аневризме головного мозга. Интраоперационный разрыв
Добавил пользователь Alex Обновлено: 28.01.2026
Факторы риска интраоперационного разрыва аневризмы головного мозга
1. Размер аневризмы. В исследовании, проведенном в нашей клинике, зависимости частоты интраоперационного разрыва аневризмы от размера аневризмы обнаружено не было. Данные других исследователей о размере аневризмы, предрасполагающем к ее разрыву, разнятся, и порой противоположны. В ряде работ, основанных на клиническом материале, авторы приходят к выводу о том, что чаще происходят разрывы аневризм большого размера (диаметром более 10—15 мм).
Однако Т. R. Forget и соавт. установили, что чаще возникают интраоперационные разрыва аневризмы при диаметре аневризмы менее 10 мм, a G.G. Ferguson, построивший математическую модель аневризмы, на основании закона Лапласа заключил, что наиболее высокое трансмуральное давление на стенки и наибольший риск разрыва имеют аневризмы диаметром 5—6 мм. Исследования, основанные на большом количестве наблюдений, показали, что риск интраоперационного разрыва аневризмы определяется размером и локализацией аневризмы.
2. Локализация аневризмы. По нашим данным и результатам большинства других исследователей, среди аневризм переднего отдела артериального круга большого мозга наибольшему риску интраоперационного разрыва аневризмы подвержены аневризмы ПСА, а среди аневризм вертебробазилярного бассейна — аневризмы ЗНМА. Частота интраоперационного разрыва аневризмы ПСА достигает 23-40%.
Очевидно, наиболее частое возникновение интраоперационного разрыва аневризмы ПСА обусловлено трудностями диссекции аневризмы, расположенной глубоко в межполушарной щели, вариабельностью расположения шейки и купола аневризмы, особенностями ангиоархитектоники комплекса ПМА-ПСА, увеличивающими гемодинамическую нагрузку на стенки аневризмы. О последнем свидетельствуют следующие факты:
— аневризмы ПСА встречаются наиболее часто (A. Molyneux et al., A. L. Jr. Rhoton, J. Hernesniemi et al.);
— размер разорвавшихся аневризм ПСА меньше аневризмы иной локализации и составляет в среднем 7 мм (J. Hernesniemi et al., Y.G. Jeong et al.);
— риск разрыва аневризмы ПСА вне операции в два раза выше, чем риск разрыва аневризмы другой локализации (J.M. Mira et al., 2006 г.).
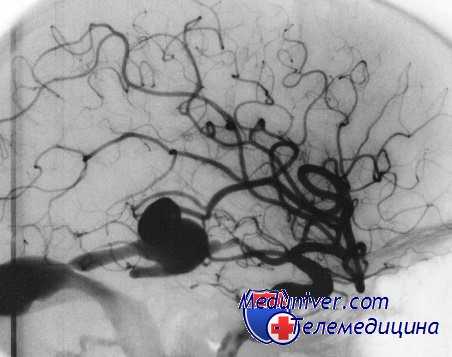
3. Уровень артериального давления. G. С. Ferguson было установлено, что пульсовое и среднее АД в полости аневризмы соответствует пульсовому и среднему системному АД. Более высокое АД повышает нагрузку на стенки аневризмы, увеличивая риск ее разрыва. Однако артериальная гипертензия, вероятно, имеет значение при разрывах аневризм лишь определенной конфигурации.
Э.И. Злотником и соавт. при инвазивном измерении давления в полости аневризмы было установлено, что в аневризмах с широкой шейкой оно соответствует системному, а в аневризмах с узкой шейкой давление ниже артериального. При окклюзии ВСА на шее давление внутри аневризмы в среднем снижается на 20-43%, а в аневризме с узкой шейкой пульсовое давление полностью исчезает.
4. Тяжесть состояния больного. Данные различных исследователей о частоте ИОРА в зависимости от тяжести состояния больных расходятся и порой противоречивы.
5. Срок проведения операции от момента кровоизлияния. Операции, проведенные в ранние сроки (1-3-и сутки после субарахноидального кровоизлияния), как показали наши исследования и работы, проведенные другими авторами, наиболее часто осложняются интраоперационным разрывом аневризмы.
В «холодном» периоде (спустя 2-3 недели после субарахноидального кровоизлияния) интраоперационные разрывы аневризмы возникают относительно редко — в 5,4 — 8,3% случаев. Однако нам удалось обнаружить, что к 3-й неделе после субарахноидального кровоизлияния имеется тенденция увеличения частоты интраоперационного разрыва аневризмы. Мы полагаем, что увеличение частоты интраоперационного разрыва аневризмы на 15-21-е сутки после субарахноидального кровоизлияния обусловлено тем, что к этому периоду:
— разрешается ангиоспазм, увеличивается кровоток по несущей аневризму артерии и возрастает трансмуральное давление на стенки аневризмы;
— развиваются арахноидальные спайки, затрудняющие диссекцию аневризмы и увеличивающие риск контактного интраоперационного разрыва аневризмы;
— сохраняется высокий риск разрыва аневризмы ввиду неполной организации тромба в месте первичного ее разрыва.
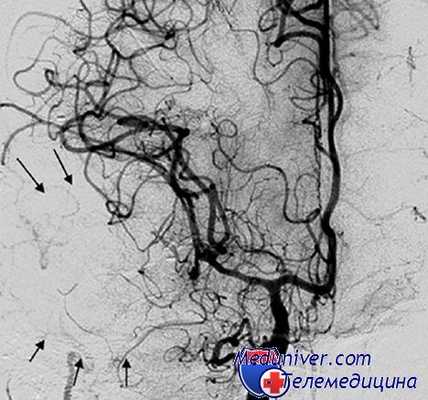
При проведении операции на 15-21-е сутки после разрыва аневризмы необходимо проводить активную профилактику интраоперационного разрыва аневризмы. Для более достоверного прогнозирования интраоперационного разрыва аневризмы следует учитывать, что разрывы аневризм ВСА встречаются в полтора раза чаще при операциях, проведенных в течение 1—14 суток от момента субарахноидального кровоизлияния, а интраоперационный разрыв аневризмы ПСА превалируют во время вмешательств, выполненных в «холодном» периоде.
Выведение ЦСЖ через поясничный дренаж является методом выбора для уменьшения внутричерепного давления, улучшения церебральной перфузии и постепенной релаксации мозга при проведении операции в течение первых нескольких суток после субарахноидального кровоизлияния. Однако, по данным Е. S. Jr. Connolly и соавт., дренирование ЦСЖ в 0,3% наблюдений становится причиной интраоперационного разрыва аневризмы. Н. Ochiai было доказано, что выведение ЦСЖ из субарахноидального пространства через поясничный дренаж приводит к одновременному снижению как внутричерепного, так и систолического АД. Однако, по всей видимости, при удалении ЦСЖ внутричерепное давление снижается в большей степени, чем системное АД, и трансмуральное давление на стенки аневризмы возрастает.
Хирургическая тактика при интраоперационном разрыве аневризмы определяется тем, на каком этапе возникло кровотечение из аневризмы, интенсивностью кровотечения и состоянием головного мозга. Прогноз выживания при внеконтактных интраоперационных разрывах аневризмы (на этапах наркоза и краниотомии) наименее благоприятный. В экспериментальных исследованиях на животных и работах, основанных на клинических данных, было показано, что в результате кровотечения в полость черепа уже в течение первой минуты наблюдается резкое увеличение ВЧД до уровня диастолического и среднего АД, отмечается снижение ЦПД и ЛМК до 21 и 22% соответственно относительно исходного уровня.
В течение первых минут после субарахноидального кровоизлияния кровоснабжение мозга происходит только в систолическую фазу кровотока (J. D. Miller et al., Н. Nornes, Е. Grote и W. Hassler). В результате развивается отек-набухание мозга, доступ к аневризме становится чрезвычайно сложным и продолжение операции зачастую не имеет смысла ввиду ее чрезвычайной травматичности.
Тем не менее, в ряде наблюдений даже у больных с ранними интраоперационными разрывами аневризмы удается выполнить операцию в полном объеме и добиться хорошего исхода. На наш взгляд, хирургическая тактика при раннем интраоперационном разрыве аневризмы должна определяться состоянием головного мозга. При умеренном отеке мозга и возможности осуществить базальный подход к аневризме операцию следует продолжать в полном объеме. При возникновении выраженного отека-выбухания головного мозга, учитывая неоправданную травматичность операции, клипирование аневризмы следует отложить на 2—3 недели до стабилизации состояния больного, либо выполнить выключение аневризмы из кровотока эндовазальным методом.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Кровотечение при операции на аневризме головного мозга. Интраоперационный разрыв
Кровотечение на основном этапе операции в подавляющем большинстве наблюдений происходит из аневризмы и значительно реже бывает вызвано повреждением магистральных и перфорирующих артерий.
Интраоперационный разрыв аневризмы (ИОРА) возникает с частотой 5,6—35%. Интраоперационный разрыв аневризмы могут происходить на всех этапах операции, предшествующих выключению аневризмы из кровотока: во время вводного наркоза и интубации трахеи, краниотомии, вскрытия твердой мозговой оболочки, арахноидального доступа к аневризме, выделения несущей аневризму артерии и во время клипирования аневризмы.
По механизму возникновения выделяют внеконтактные и контактные интраоперационные разрывы аневризмы. Внеконтактными являются интраоперационные разрывы аневризмы, происходящие на ранних этапах операции, когда исключено механическое воздействие на купол аневризмы.
Внеконтактные интраоперационные разрывы аневризмы составляют 2,5—9% от общего количества интраоперационных разрывов аневризм. Внеконтактные интраоперационные разрывы аневризмы возникают при перекладывании больного на операционный стол, проведении вводного наркоза, интубации трахеи, при разрезе кожи, трепанации и вскрытии твердой мозговой оболочки, при выведении ЦСЖ по поясничному или вентрикулярному дренажу.
К. Houkin и соавт. также выделяют понятие ранних интраоперационных разрывов аневризмы, происходящих до полного выделения аневризмы и несущего аневризму сосуда, когда невозможно адекватно контролировать кровотечение.
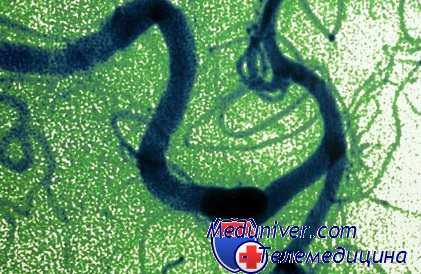
Ключевым звеном патогенеза внеконтактного разрыва аневризмы в большинстве случаев является увеличение трансмурального давления на стенки аневризмы, обусловленное подъемом АД, либо снижением давления в субарахноидальном пространстве. Подъем АД может быть следствием прессорной реакции в ответ на болевую афферентацию при недостаточном обезболивании во время интубации трахеи, разрезе кожи и твердой мозговой оболочки.
Уменьшение давления в субарахноидальном пространстве возникает при аспирации сгустков крови и ЦСЖ из арахноидальных цистерн, выведении ЦСЖ через поясничный и вентрикулярный дренаж. Первый признак развития внеконтактного интраоперационного разрыва аневризмы — спонтанный, ничем, казалось бы, не вызванный подъем АД, который через 15-20 минут сменяется артериальной гипотензией (АГ).
Контактные интраоперационные разрывы аневризмы происходят в 91-94% наблюдений. Контактные интраоперационные разрывы аневризмы в большинстве случаев являются следствием механического воздействия на стенку аневризмы — ее растяжения и разрыва во время ретракции мозга шпателями, повреждения инструментами при тупой диссекции и разреза купола — при острой арахноидальной диссекции, раздавливания браншами клипса при клипировании аневризмы.
Следует отметить, что прорезывание шейки аневризмы клипсом в подавляющем большинстве случаев происходит либо при атеросклеротическом поражении пришеечной части аневризмы, либо при неполностью выделенной шейке многокамерной аневризмы. Контактные интраоперационные разрывы аневризмы также могут происходить при попытке коагуляции аневризмы и возникать в результате отделения тромба от места первоначального разрыва аневризмы во время арахноидальной диссекции и аспирации внутримозговой гематомы.
Для анализа интраоперационных осложнений нами была выделена группа из 301 больного, оперированных одним нейрохирургом. Интраоперационные разрывы аневризмы были зафиксированы у 47 (15,6%) больных. Контактные интраоперационные разрывы аневризмы произошли у 46 из 47 пациентов — в 98% наблюдений: во время начальной арахноидальной диссекции — в 7%, во время выделения несущей аневризму артерии — в 7%, при выделении и клипировании аневризмы — в 63 и 24% случаев соответственно.
По сводным данным других авторов, интраоперационные разрывы аневризмы возникают наиболее часто при арахноидальной диссекции — в 48—81% и реже — при клипировании аневризмы — в 18—45%, при аспирации внутримозговой гематомы — в 3% и при манипуляциях шпателями — в 3% случаев.
Интраоперационная ишемия головного мозга при операции на аневризме. Диагностика
Ишемия головного мозга (ИГМ) является не менее значимым интраоперационным осложнением, чем интраоперационный разрыв аневризмы. Верифицировать развитие ишемии мозга «в режиме реального времени» возможно при использовании во время хирургического вмешательства методов регистрации двигательных и соматосенсорных потенциалов мозга (ДВП и ССВП), электрокортикографии (ЭкоГ) и напряжения кислорода мозговой ткани (ptiО2).
Также для косвенной диагностики ишемии мозга прибегают к регистрации локального мозгового кровотока (ЛМК). Среди нейрофизиологических методов интраоперационной диагностики наиболее чувствительным признан метод регистрации ДВП, который позволяет установить функциональные изменения мозга на наиболее ранних стадиях развития ишемии и имеет наименьшее количество ложноотрицательных результатов.
Для получения более достоверных результатов используют также комбинации нейрофизиологических методов — одновременную регистрацию ДВП и ССВП, ЭкоГ и ССВП и др., позволяющие значительно снизить частоту получения ложноотрицательных результатов.
Ишемия мозга по данным нейрофизиологического мониторинга диагностируется во время операции в 23-73 % случаев. Критерием ишемии мозга по данным ДВП и ССВП служит удлинение латентного периода и/или снижение амплитуды вызванных потенциалов мозга на 50% и более.
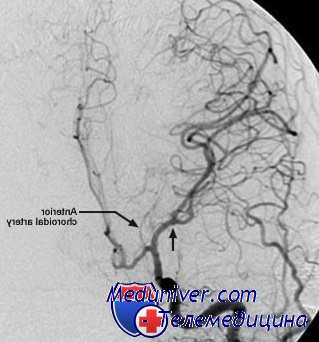
Основным звеном патогенеза интраоперационной ишемии головного мозга является снижение перфузии мозгового вещества. Глубина и обратимость ишемии зависят от степени уменьшения перфузии и его продолжительности. О перфузии мозга можно судить по уровню ЛМК. Нормальный уровень ЛМК находится в пределах 45-65 мл/100 г вещества мозга в минуту.
Снижение ЛМК до 35 мл/100 г вещества мозга в минуту сопровождается активацией гликолиза, развитием лактат-ацидоза и тканевого цитотоксического отека. По достижении ЛМК уровня 20 мл/100 г вещества мозга в минуту и ниже (уменьшении ЛМК на 70%) появляется энергетический дефицит нейронов и глии, развивается глутаматная эксайтотоксичность и увеличивается содержание внутриклеточного кальция.
При этом уровне ЛМК энергетический метаболизм клеток остается еще сохранным, но нарушается синаптическая нейрональная передача, и возникают функциональные нарушения, которые могут быть выявлены при регистрации ССВП и ДВП. Дальнейшее уменьшение ЛМК до 10-15 мл/100 г вещества мозга в минуту является субкритическим, в течение двух часов может привести к истощению компенсаторных возможностей мозговой ткани и ее необратимому ишемическому повреждению.
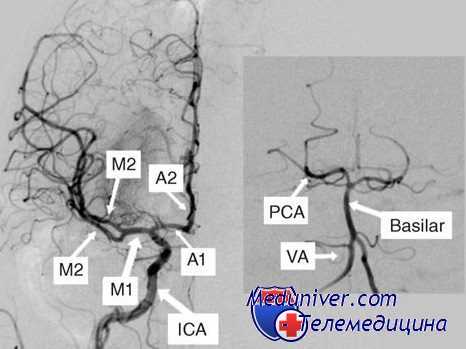
Критическим является снижение ЛМК ниже 10 мл/100 г вещества мозга в минуту, при котором в течение первых минут формируется зона ишемизированной ткани — пенумбры, а через 6 — 8 минут развивается необратимое повреждение клеток — образуется зона инфаркта.
При анализе условий возникновения ишемии мозга необходимо учитывать механизм ее развития, так как появление локальной и глобальной ишемии мозга ограничено разными временными рамками. Развитие глобальной ишемии головного мозга зависит от величины церебральной перфузии, сохранности ауторегуляции мозгового кровотока (АМК) и толерантности мозга к гипоксии.
Возникновение локальной ишемии головного мозга определяется, помимо указанных факторов, развитием коллатерального кровообращения в бассейне соответствующей артерии. W. A. Pulsinelli и соавт. (1982 г.) на экспериментальной животной модели доказали, что при глобальной ишемии головного мозга необратимое повреждение нейронов наступает менее, чем через 10 минут.
Глобальную ишемию головного мозга можно условно соотнести с ишемией в бассейне конечных ветвей мозговых артерий при условии отсутствия коллатерального кровоснабжения. То есть, казалось бы, предельно допустимая длительность ВК составляет 10 минут. Однако возможности коллатерального кровообращения значительно удлиняют промежуток времени от начала окклюзии какой-либо артерии мозга до развития в бассейне ее кровоснабжения инфаркта мозга. В экспериментальном исследовании на обезьянах было установлено, что признаки необратимого повреждения мозговой ткани в бассейне СМА обнаруживаются только после прекращения кровотока по ней в течение 30 минут и более.
В качестве ятрогенных интраоперационных факторов риска ишемии головного мозга рассматривают временное клипирование церебральных артерий, ретракцию мозгового вещества шпателями и артериальную гипотензию.
Лечение интраоперационного разрыва аневризмы головного мозга. Исходы
Для остановки кровотечения при интраоперационном разрыве аневризме могут быть использованы прямые и непрямые методы гемостаза. К прямым методам гемостаза относят клипирование аневризмы, закрытие дефекта её стенки при помощи биполярной коагуляции и тампонирование дефекта кусочком марли или фрагментом мышцы, к непрямым методам — глубокую артериальную гипотензию, временное клипирование (ВК) несущего аневризму сосуда и метод внутрисосудистой баллон-окклюзии и аспирации крови.
Выбор метода гемостаза осуществляется в зависимости от времени возникновения кровотечения и его интенсивности. При возникновении внеконтактных интраоперационных разрывов аневризмы на ранних этапах операции можно прибегнуть к двум основным методам — сдавлению общей или внутренней сонной артерии на шее и к индуцированной артериальной гипотензии.
В последние годы в качестве ассистирующей методики нашел свое место метод эндовазальной окклюзии церебральных сосудов, при помощи которого в случае интраоперационных разрывов аневризмы удается контролировать кровотечение. Однако данный метод доступен только в клиниках, имеющих соответствующее оснащение.
При кровотечениях, возникающих на основных этапах операции и имеющих небольшую интенсивность, следует отдавать предпочтение прямым методам гемостаза. При невозможности остановить кровотечение прибегают к методам, снижающим локальное АД (в бассейне несущей аневризму артерии) — временное клипирование несущей артерии и внутрисосудистой баллон-окклюзии. При сильном кровотечении, остановить которое не удается перечисленными способами, средства гемостаза могут быть дополнены индуцированной артериальной гипотензией.
При распространении дефекта стенки аневризмы на стенку несущего её сосуда выполняют треппинг (наложение постоянного клипса на несущую аневризму артерию) или производят пластику образовавшегося дефекта стенки сосуда. Учитывая тяжелые ишемические осложнения треппинга, его выполняют при невозможности остановить кровотечение всеми перечисленными выше способами.
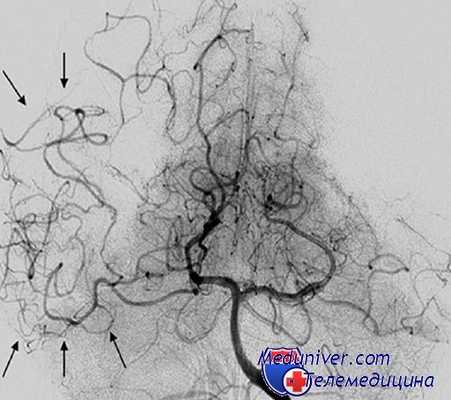
Исходы после интраоперационного разрыва аневризмы
Большинство исследований, и в том числе наше, свидетельствуют о том, что интраоперационный разрыв аневризмы приводит к ухудшению исходов операций и увеличению летальности в 1,5—3 раза. Наиболее частая причина смерти после интраоперационного разрыва аневризмы — ишемическое размягчение вещества головного мозга. В наших наблюдениях летальность у больных, перенесших интраоперационный разрыв аневризмы, возрастала по сравнению с контрольной группой в 2,4 раза - с 7,1 до 17,0%.
Исходы после операций с интраоперационным разрывом аневризмы зависят от того, на каком этапе возник разрыв аневризмы, и интенсивности кровотечения. Прогноз выживания больных после интраоперационного разрыва аневризмы на этапах выделения и клипирования аневризмы в целом благоприятный. Кровь из полости аневризмы попадает во вскрытое субарахноидальное пространство, кровотечение не приводит к формированию внутримозговой или внутрижелу-дочковой гематомы и повышению ВЧД.
Результаты операции преимущественно зависят от деликатности манипуляций хирурга и точности клипирования аневризмы (без стеноза несущей и компрессии перфорирующих артерий). Напротив, прогноз выживания больных неблагоприятный при интраоперационном разрыве аневризмы, происходящих на начальных этапах операции — во время вводного наркоза, и краниотомии, когда кровотечение приводит к быстрому — в течение первых минут — увеличению ВЧД до уровня диастолического АД, нарушению перфузии мозга, АМК, и развитию глубокой церебральной ишемии (J.D. Miller et al., Н. Nornes, Е. Grote и W. Hassler.).
Профилактика интраоперационного разрыва аневризмы осуществляется анестезиологическими и хирургическими методами, предотвращающими увеличение трансмурального давления на стенки аневризмы и растяжения стенок аневризмы во время арахноидального подхода к ней.
Профилактика подъема давления в полости аневризмы обеспечивается укладкой больного и адекватным обезболиванием на этапах вводного наркоза. Давление в полости аневризмы в положении лежа выше, чем в положении полулежа или сидя. Приподнятое положение головы больного во время операции позволяет снизить среднее давление в аневризме на 10% (G. G. Ferguson). Снижению риска внеконтактных интраоперационных разрывов аневризм во время вводного наркоза способствует применение комбинации препаратов, подавляющих прессорную реакцию больного и быструю миорелаксацию с минимальным подъемом АД (А. Ю. Лубнин и соавт.).
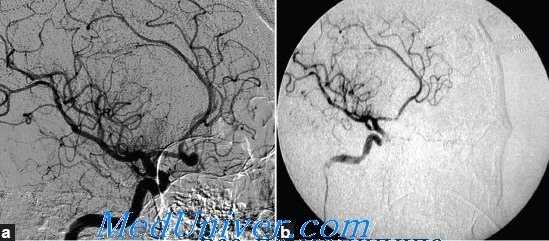
Уменьшению риска контактного разрыва аневризмы способствуют:
1) выбор хирургического доступа с учетом локализации аневризмы и направления ее купола (в том числе применение контралатеральных доступов, обеспечивающих подход к аневризме без контакта с ее куполом);
2) выполнение максимально низкой краниотомии, позволяющей произвести арахноидальный доступ с минимальной ретракцией мозга, не приводящей к растяжению купола аневризмы;
3) удаление сгустков крови в области купола аневризмы только после клипирования её шейки;
4) проведение препаровки и клипирования аневризмы на фоне временной окклюзии несущей ее артерии или артериальной гипотензии.
Индуцированная артериальная гипотензия применяется как мера профилактики интраоперационного разрыва аневризмы и как метод непрямого гемостаза. Для более безопасного выделения аневризмы применяют умеренную и глубокую артериальную гипотензию. Р. Уайт и соавт. перед наложением клипсы на шейку аневризмы снижали среднее артериальное давление до 40—55 мм рт. ст. Другие хирурги и анестезиологи ограничиваются снижением систолического АД на наиболее ответственном этапе операции только до 80—90 мм рт. ст. (S. Inomata et al., Н. S. Chang et al.).
На наш взгляд, более безопасным, простым и эффективным методом профилактики интраоперационного разрыва аневримы является превентивное временное клипирование. Превентивное временное клипирование приводит к уменьшению размера аневризмы и напряжения её стенок вследствие снижения локального пульсового АД и АД.
Купол аневризмы становится более пластичным, его можно смещать в стороны и, таким образом, в расширенном пространстве диссекция шейки аневризмы и удаление атеросклеротических бляшек и тромбов из ее пришеечной части и купола осуществляются с меньшими техническими трудностями, при лучшей визуализации и меньшем риске интраоперационного разрыва аневримы. Частота интраоперационного разрыва аневримы при применении превентивного временного клипирования, по сводным данным различных исследователей, снижается в 2,5 — 7 раз, а при возникновении интраоперационного разрыва аневримы кровотечение имеет умеренную интенсивность и легче контролируется. По нашим данным, превентивное временное клипирование позволяет уменьшить частоту интраоперационного разрыва аневримы в 4,1 раза.
Эффективность временного клипирования практически не различается в зависимости от локализации аневризмы. Однако при выполнении временного клипирования, как и в условиях артериальной гипотензии, имеется потенциальная опасность ишемии головного мозга в бассейне соответствующей артерии.
Операция на аневризму сосудов головного мозга: показания, проведение, реабилитация после
Аневризма мозговых сосудов – очень коварная патология. Долгое время она может протекать бессимптомно, и ее обладатель даже не догадывается о наличии аномалии. Вместе с тем, любая аневризма несет в себе риск кровоизлияния, последствия от которого могут стать фатальными, поэтому операция на аневризму – единственно верное решение при ее обнаружении.
Аневризма мозговых сосудов чаще имеет артериальное строение, может располагаться в самых разных отделах черепа и иметь размеры от микроскопических до гигантских. Конечно, риск разрыва несоизмеримо выше при крупном образовании, но и при мелких аневризмах он есть.
По статистике, аномалии мозговых сосудов можно обнаружить у 5% населения, а разрыв их приходится на самый активный возраст – 30-50 лет. У детей кровоизлияния из аневризм встречаются крайне редко.
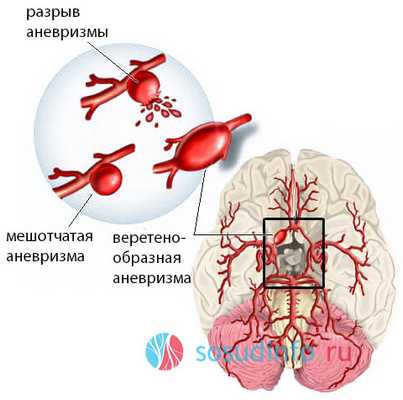
виды аневризм сосудов головного мозга
По размеру аневризмы бывают мелкими, средних размеров, крупными и гигантскими, одно- и многокамерными. В зависимости от локализации бывает аневризма сонной артерии (внутренней), передней и средней мозговых, вертебро-базилярного бассейна. Примерно 15% случаев составляют множественные сосудистые аномалии.
Из всех кровоизлияний внутри черепа субарахноидальное – одно из самых тяжелых, а причиной его в 85% случаев становится сосудистая мальформация. Кровь при этом проникает под мягкую мозговую оболочку, сдавливает мозг, нарушает движение ликвора, провоцирует тяжелые неврологические нарушения, а дислокация структур ствола мозга имеет высокий риск гибели в острейшем периоде заболевания.
Оперативное лечение аневризм проводится к отделениях сосудистой хирургии. Оно ставит целью не только борьбу с последствиями разрыва образования, но и его профилактику, что еще более важно. Диагностировать аневризму можно с помощью МРТ, но только в том случае, если пациент сам обратится за помощью. Бессимптомные формы патологии часто остаются вне поля зрения врачей, составляя большую угрозу для здоровья и жизни больных.
При появлении любых признаков нарушения деятельности мозга, сильных головных болей, особенно, повторяющихся, при неблагополучном семейном анамнезе в плане сосудистой патологии мозга следует как можно раньше обратиться за помощью для исключения или подтверждения диагноза, а также своевременного хирургического лечения, которое поможет не допустить развития сценария, угрожающего жизни.
Показания и сроки выполнения операции при аневризме головного мозга
Показанием к операции при аневризме сосудов головного мозга считается уже само наличие аневризмы, даже если она небольшая и протекает бессимптомно. Пациенты с аневризмами живут в буквальном смысле на пороховой бочке, которая может «рвануть» в любой момент. Стресс и постоянные переживания от осознания этого риска могут спровоцировать колебания давления и ангиоспазм, тем самым приблизив момент разрыва, поэтому операцию если и откладывают, то не на длительное время.

Лишь в редких случаях врачи могут принять выжидательную тактику: когда аневризма очень маленькая, расположена глубоко, и операция может нанести больший вред, недели ее наличие, однако, как показывает практика, зачастую нерешительность врача и промедление играют отрицательную роль – патология прогрессирует и следует разрыв.
Неразорвавшиеся аневризмы требуют планового хирургического лечения в нейрохирургии или сосудистом отделении, при этом важно, чтобы его проводили специалисты, имеющие достаточный опыт подобных вмешательств, а клиника имела минимальные показатели смертности и инвалидности среди пациентов.
Часто больные, у которых диагностирована аневризма, сами мучаются вопросом: делать или не делать операцию? Наслушавшись и начитавшись о возможных последствиях лечения, боясь неврологических осложнений от вмешательства, они всерьез задумываются об отказе от него. В таких случаях стоит все же думать не столько о рисках плановой операции, которая может быть малоинвазивной и безопасной, сколько о вероятности кровоизлияния с совсем другой негативной статистикой.

разрыв аневризмы мозга
Разрыв аневризмы в обязательном порядке подлежит хирургической коррекции, но есть некоторые различия по срокам ее выполнения, которые связаны с индивидуальными особенностями течения патологии.
В острейшем и остром периоде кровоизлияний (первые две недели с момента разрыва) показаниями к операции считают:
- Состоявшийся разрыв при неосложненном течении патологии;
- Стабильное состояние пациента;
- Большой риск повторного кровоизлияния;
- Угроза выраженного спазма сосудов и, как следствие, ишемии мозга.
Пациентам в тяжелом и критическом состоянии в этот срок выполняется хирургическая операция только по жизненным показаниям – сдавление мозга, смещение стволовых структур, острая гидроцефалия, массивные очаги некроза мозговой ткани. В иных случаях операцию откладывают на момент стабилизации состояния.
По прошествии первых 14 суток с момента излития крови из аневризмы операцию проводят больным:
- В тяжелом состоянии по причине осложненного течения (выраженный ангиоспазм);
- С аневризмами, трудно доступными для удаления.
Повторное кровоизлияние – одно из опаснейших осложнений, которое дает крайне высокие показатели летальности, поэтому требует экстренной хирургической помощи. Если состояние больного столь тяжело, что операция чрезвычайно рискованна, то наблюдение осуществляют в нейрореанимации, оказывая паллиативную помощь – дренирование желудочков для снижения давления в черепе.
Вопрос хирургического лечения разорвавшихся аневризм при сильной ишемии мозга остается открытым и спорным, до сих пор точно не определены четкие показания к операции у таких пациентов. Вмешательство и общий наркоз могут усугубить повреждение мозговой ткани, поэтому операцию проводят сразу же только при компенсированном ангиоспазме, в других случаях тактика выжидательная.
Предоперационная подготовка
аневризма сосудов мозга на снимке
При плановых клипированиях аневризмы специалисты располагают временем для тщательного обследования пациента и подготовки его к вмешательству. В качестве консервативной терапии назначаются антигипертензивные средства, препараты, нормализующие ритм сердца при аритмиях, проводится коррекция липидного спектра при наличии отклонений.
Перед планированием операции больной подвергается всевозможным обследованиям, включая анализы крови, мочи, коагулограмму, кардиограмму и т. д., как и при других оперативных вмешательствах. Для локализации и уточнения характера сосудистого образования проводят КТ, МРТ с контрастированием, ангиографию, ультразвуковое исследование с допплером.
В случае разорвавшихся аневризм больной поступает в стационар с клиникой острого субарахноидального или внутримозгового кровоизлияния и направляется в нейрохирургическое отделение, времени на обследования фактически нет, поэтому приходится ограничиваться минимумом, позволяющим определиться с расположением мальформации.
Как трепанация, так и эндовазальная хирургия предполагают общий наркоз, хотя в последнем случае возможно применение местной анестезии. Перед операцией пациент беседует с хирургом и анестезиологом (кроме случаев коматозного состояния и острого кровотечения), не ест ближайшие 8 часов до операции, старается выспаться. Волосы в месте трепанации сбриваются.
Техника операций по удалению аневризм
Основными видами вмешательств на сосудистых мальформациях мозга признаны:
- Удаление аневризмы при открытом доступе;
- Эндоваскулярная методика.
Лечение аневризмы при трепанации
Эффективность открытых операций достигает 98%, проводятся они при достаточной доступности аневризмы и в случае разрыва. Пациенту проводится общий наркоз, хирург осуществляет трепанацию черепа, разрезает твердую мозговую оболочку, отыскивает целую аневризму либо место ее разрыва. Далее необходимо выключить мальформацию из общего кровотока. Делается это обычно с помощью металлической клипсы, напоминающей прищепку, которая помещается на сосуд, питающий аневризму, и перекрывает движение по нему крови.
После «выключения» аневризмы твердая мозговая оболочка ушивается, костный лоскут укладывается на место, накладываются швы на кожный лоскут. При сильном отеке мозга возможна декомпрессионная трепанация с оставлением открытого костного окна до того момента, как отек спадет и не будет угрожать смещением стволовых структур. Фрагмент кости на время помещается в клетчатку живота для сохранения жизнеспособности, а затем возвращается на место.
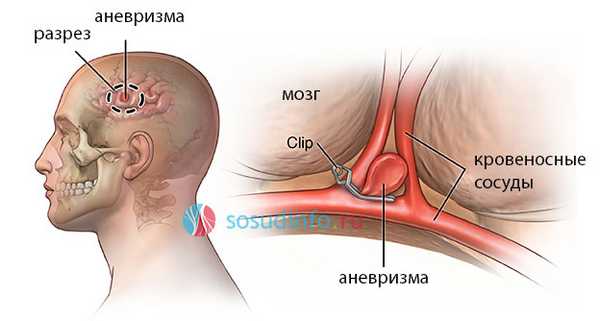
Открытая операция на мозге может повлечь повреждение его ткани и неврологические расстройства впоследствии, поэтому важно действовать предельно осторожно. При наличии кровоизлияния, сгустки и жидкая кровь удаляются из черепа, при проникновении ее в желудочковую систему производится дренирование полостей мозга.
После клипирования аневризмы важно оценить сохранность кровотока по здоровым сосудам мозга еще до того, как операционная рана будет ушита. С этой целью используют интраоперационную допплерографию микродатчиком. Если кровоток в порядке, то операцию можно считать успешной и завершать.
Видео: открытое клипирование аневризмы внутренней сонной артерии
Эндоваскулярное лечение
К числу малоинвазивных вмешательств относят эндовазальное лечение аневризм мозга. Показаниями к нему являются:
- Глубокое и труднодоступное расположение сосудистого клубка;
- Близость жизненно важных структур, что делает открытую операцию очень опасной;
- Старческий возраст и сопутствующая патология, препятствующие общему наркозу и трепанации;
- Неэффективность клипирования при трепанации.
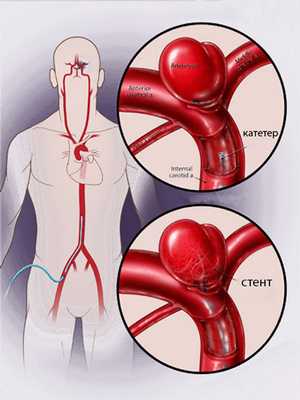
эндоваскулярное лечение аневризм мозга
Доступ при эндоваскулярной операции осуществляют через бедренную артерию, в которую вводят катетер, доставляющий к аномальным сосудам отделяющийся баллон или специальные спирали, вызывающие прекращение кровотока в образовании. Могут быть использованы также стенты, блокирующие аневризму, но обеспечивающие беспрепятственное движение крови по магистралям мозга.
Сначала в просвет аневризмы устанавливается самая крупная спирать, затем полость заполняется более мелкими, которые вызывают тромбоз и выключение аневризмы из кровотока. При широкой шейке питающего сосуда установка спиралей дополняется стентированием.
Разновидностью эндоваскулярного лечения является эмболизация сосудов аневризмы, когда стенки их склеиваются при помощи спирта, хирургического геля, специальных составов. Для устранения аневризмы может потребоваться несколько таких процедур.
При проведении операций на сосудах мозга используется операционный микроскоп, специальный стол с фиксирующей скобой, эндоскопическая и микрохирургическая техника. Состояние кровотока контролируется микродатчиками УЗИ.
Видео: репортаж о малоинвазивном лечении аневризмы мозга
Послеоперационный период
После операции на аневризме минимум сутки пациент находится в отделении нейрореанимации под пристальным контролем врачей. В этот период он получает медикаментозную поддержку в виде анальгетиков, диуретиков, ноотропных препаратов и нейропротекторов в случае состоявшегося кровотечения. Проводится профилактика отека мозга и вторичных неврологических осложнений.
При улучшении самочувствия через сутки больного переводят в отделение нейрохирургии, при ухудшении показана экстренная компьютерная томография, возможно – повторное вмешательство.
Любые операции на сосудах мозга чреваты осложнениями, особенно это касается открытых трепанаций и манипуляций непосредственно вблизи тканей мозга. Среди последствий операции вероятны:
- после разрыва аневризмы, по причине которого возможны некрозы нервной ткани и неврологический дефицит;
- Повторные кровоизлияния;
- Инфекционно-воспалительные изменения в зоне вмешательства (кране редко);
- Тяжелые неврологические нарушения.
Реабилитация после операции на аневризме включает двигательную активность, массаж, физиотерапевтическое лечение. Если неразорвавшаяся аневризма была клипирована эндоскопически, то уже на 3-4 сутки пациент возвращается к привычной жизни, необходимости в каких-либо специальных восстановительных мероприятиях нет.
При состоявшемся кровоизлиянии может потребоваться длительное время для восстановления нарушенных функций мозга. Хорошо, если период реабилитации пройдет в специализированном центре для инсультных больных или санатории. Там специалисты определят необходимые физические занятия и их интенсивность, проведут курсы массажа, обеспечат консервативное лечение неврологических расстройств.
Прооперировать аневризму можно также платно. Стоимость открытой операции колеблется в пределах 20-50 тысяч рублей, эндоваскулярной – начиная с 12-15 тысяч. В цену включены расходные материалы, оплата работы персонала, условия пребывания в больнице и его продолжительность.
В целом, прогноз при своевременно пролеченной аневризме без разрыва благоприятный. В случае кровоизлияний он определяется массивностью гематомы и тем, как сильно был задействован в этом мозг. До 80% больных успешно восстанавливаются, не менее половины из них возвращаются к трудовой деятельности.
Сложнее дело обстоит при повторных кровотечениях из аневризматических сосудов. Смертность при этом достигает 50% и более, четверть больных навсегда остаются глубокими инвалидами. Именно это обстоятельство и заставляет проводить экстренные операции при первичном кровоизлиянии для предупреждения рецидива, риск которого очень высок в первые дни и недели с момента разрыва аневризмы.
Читайте также:
