КТ, МРТ при поднижнечелюстном сиаладените
Добавил пользователь Morpheus Обновлено: 30.01.2026
Признаки воспаления слюнной железы на КТ и МРТ снимках
Методы выбора
- УЗИ
- Сиалография противопоказана (способствует распространению инфекционного процесса).
- Хронический сиаладенит: (МР) сиалография.
Что покажет УЗИ слюнных желез при воспалении
- Гипоэхогенная слюнная железа
- Цветное дуплексное УЗИ выявляет повышенное кровоснабжение
- Возможны включения воздуха.
- Неоднородная эхоструктура
- Гипоэхоген- ные образования, напоминающие кисты, представляют собой расширенные участки протоков.
- Гиперэхогенный комплекс с акустической тенью
- Камни размером менее 2 мм могут не давать акустической тени.
Проводят ли сиалографию при сиаладените
- Неоднородное расширение протоков или чередование участков расширения и стеноза.
- Дефект наполнения с вогнутым контуром, соответствующим камню
- Возможно престенотическое расширение протока
- Контрастное вещество не должно содержать пузырьков воздуха (чтобы избежать ложных результатов).
Что покажут снимки КТ слюнных желез при воспалении
- Увеличение железы
- Нечеткие края
- Пораженная железа имеет пониженную плотность при исследовании без контрастирования; после введения контраста наблюдается значительно более выраженное усиление по сравнению со здоровой железой
- Абсцесс имеет пониженную плотность и иногда многокамерный.
- Тонкосрезовая КТ без контрастирования - наиболее чувствительный метод обнаружения камней
- Четко отграниченный узелок повышенной плотности.
Информативна ли МРТ слюнных желез при сиаладените
- Нечеткие края
- Высокая интенсивность сигнала на Т2-взвешенном изображении
- Низкая интенсивность сигнала на Т1-взвешенном изображении
- Выраженное усиление после введения гадолиния
- Размытые границы и распространение на окружающую жировую ткань и жевательные мышцы с повышенной интенсивностью сигнала на Т2-взвешенном изображении.
- Неоднородный сигнал с низкой интенсивностью на Т1 -взвешенном изображении и высокой или промежуточной интенсивностью на Т2-взвешенном изображении
- В случае длительного течения сиаладенита часто наблюдается атрофия железы со снижением интенсивности сигнала.
- Атрофия
- Неоднородный сигнал
- При МР- сиалографии выявляются участки расширения протоков или резкие изменения диаметра крупных протоков.
- Контур протока четко очерченный, прерывистый (низкая интенсивность сигнала на Т2-взвешенном изображении).
Специфичные признаки
- Увеличенная железа с выпуклой боковой поверхностью.
- Большинство камней имеют диаметр 6-8 мм, максимальный размер - до 50 мм
- При КТ выявляются узелки повышенной плотности в слюнной железе или протоке.
Что хотел бы знать лечащий врач
- Диагноз
- Выявление и точная локализация камней при сиалолитиазе.
Какие заболевания имеют симптомы, схожие с сиаладените
Синдром Шегрена
- Двустороннее поражение, неоднородная структура с наличием перегородок
- Мелкие и средние узелки в паренхиме
Сиаладеноз
- Увеличение околоушных желез
- Уменьшение количества и сужение протоков вочетании с гомогенной паренхимой
- Структура «дерева без листьев»
- Поражение лимфатических узлов шеи и средостения
-Увеличение околоушных желез с кистозными/солид- ными изменениями
-Усиление гранулем после введения контрастного вещества
Лечение
Лечение сиаладенита слюнной железы зависит от его течения:
- Антибактериальная терапия (цефалоспорины)
- Противовоспалительные препараты
- Жаропонижающие средства
- Стимуляция слюноотделения (жевательная резинка, цитрусовые леденцы, лимоны, аскорбиновая кислота в таблетках)
- В случае формирования абсцесса его вскрывают и дренируют.
Хронический рецидивирующий паротит:
- Антибактериальные препараты в острой фазе
- Противовоспалительные средства
- Субтотальная паротидэктомия с перевязкой выводного протока рядом с сосочком.
- Стимуляция слюноотделения
- Противовоспалительные средства
- Искусственная слюна.
- Баллонная дилатация протока
- Хирургическое вмешательство через ротовую полость с иссечением передней части выводного протока
- Глубоко расположенные камни удаляют наружным доступом
- Ультразвуковая литотрипсия.
Врачи каких специальностей диагностируют и лечат сиаладенит
- Стоматолог (определение диагноза, назначение лечения)
- Челюстно-лицевой хирург (оперативное лечение)
Прогноз
- Профилактическое применение цитопротекторов (амифостин).
Хронический рецидивирующий сиаладенит:
- Паротидэктомия устраняет жалобы в 80—100% случаев
- Излечения удается добиться в 50-100% случаев в зависимости от причины сиалолитиаза и методов лечения.
Возможные осложнения и последствия
- В редких случаях развивается некротизирующий фасциит или некротизирующий наружный отит.
- Риск повреждения лицевого нерва во время операции.
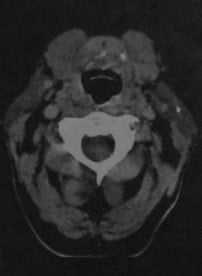
Сиалолитиаз. КТ в горизонтальной проекции: мелкие, четко отграниченные узелки повышенной плотности в левой околоушной железе.
Последовательность STIR во фронтальной плоскости (а) и Т2-взвешенное изображение в горизонтальной плоскости (с): увеличение правой околоушной железы с неоднородной низкой интенсивностью сигнала. Т1-взвешенное изображение во фронтальной плоскости (b): умеренное усиление железы после введения гадолиния в связи с хроническим сиаладенитом.
КТ, МРТ при поднижнечелюстном сиаладените
а) Терминология:
1. Аббревиатура:
• Воспаление поднижнечелюстной железы (ПНЖ)
2. Определения:
• Воспаление ПНЖ, обусловленное любой причиной
• Острый сиаладенит: обычно сочетается с конкрементом в протоке
• Вторичный поднижнечелюстной сиаладенит: обструкция протока, обусловленная плоскоклеточным раком дна полости рта
• Сиалолитиаз: конкременты в протоковой системе ПНЖ
• Аутоиммунный сиаладенит: синдром Шегрена
• Хронический склерозирующий сиаладенит: опухоль Кюттнера
• Сиаладеноз: невоспалительный отек ПНЖ:
о Причины: диабет, цирроз, гипотиреоз
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Расширение протока ± конкремент или стеноз:
- Острый: увеличение ипсилатеральной ПНЖ + целлюлит
- Хронический: атрофия ипсилатеральной ПНЖ
• Локализация:
о Конкременты ПНЖ делятся по расположению:
- Протоковые: отверстие протока в передних отдела дна полости рта
- Проксимальные: в направлении ворот ПНЖ
о Конкременты обычно находятся в протоке, а не в паренхиме ПНЖ
• Размер:
о Острое и подострое воспаление: увеличение ПНЖ
о Хроническое: уменьшение ПНЖ± замещение жировой тканью
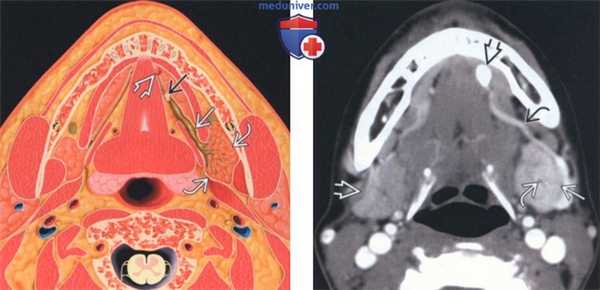
(Слева) На аксиальном рисунке показан конкременты в дистальных отделах протока поднижнечелюстной железы сразу же перед сосочком. Проксимальные отделы протока и третичные протоки расширены. Поднижнечелюстная железа (ПНЖ) воспалена и увеличена.
(Справа) На аксиальной КТ с КУ определяется асимметричное контрастное усиление увеличенной левой ПНЖ по сравнению с правой. В дистальных отделах протока поднижнечелюстной железы визуализируется конкремент на уровне протокового сосочка. Определяется лишь легкое расширение протока в области ворот. Также видны расширенные сосуды дна полости рта.
2. Рентгенография при поднижнечелюстном сиаладените:
• Окклюзионные рентгенограммы: 90% конкрементов рентгеноконтрастны
3. КТ при поднижнечелюстном сиаладените:
• КТ с КУ:
о Острый сиаладенит на фоне конкремента:
- Конкремент в расширенном протоке ПНЖ, накапливающей контраст
- Реактивные лимфоузлы, ± целлюлит дна полости рта
о Хронический сиаладенит± конкремент:
- Уменьшение и жировая инфильтрация ПНЖ ± внутрипротоковый конкремент
о Вторичный поднижнечелюстной сиаладенит:
- Инвазивное контрастирующееся образование передних отделов дна полости рта; расширение протока ПНЖ, увеличение и контрастное усиление ПНЖ: ищите эрозию нижней челюсти
4. МРТ при поднижнечелюстном сиаладените:
• МРТ обычно не выполняется при остром воспалении:
о МР-сиалография: конкремент в виде зоны гипоинтенсивного сигнала
• Хронический сиаладенит на фоне аутоиммунного заболевания:
о Неоднородная структура железы, хорошо заметные протоки с гиперинтенсивным сигналом на Т2; жировая инфильтрация железы с гиперинтенсивным сигналом на Т1 и Т2
5. УЗИ при поднижнечелюстном сиаладените:
• При наличии конкрементов: расширение протока:
о Возможность выявить конкремент зависит от опыта врача
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ с КУ для оценки железы ± конкремента
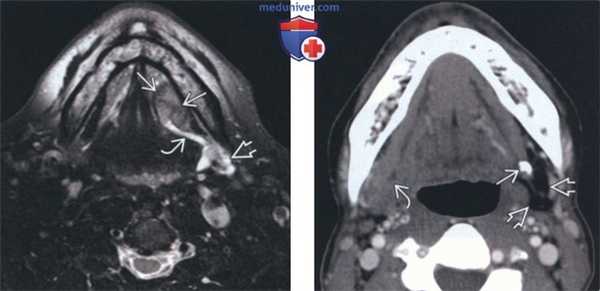
(Слева) На аксиальной МРТ (Т2 ВИ FS) у пациента с ПКР слизистой оболочки определяется образование дна полости рта слева с четко очерченными контурами. Образование приводит к обструкции протока левой поднижнечелюстной железы; определяется вторичное воспаление левой ПНЖ, имеющей высокую интенсивность сигнала.
(Справа) На аксиальной КТ с КУ на уровне дна полости рта у пациента с «образованием» поднижнечелюстной области справа визуализируется плотный конкремент в проксимальных отделах протока в области ворот левой ПНЖ. Обратите внимание на выраженную жировую атрофию и хронический сиаладенит слева. «Образование» справа - нормальная ПНЖ.
в) Дифференциальная диагностика поднижнечелюстного сиаладенита:
1. Инфекции зубов:
• С распространением из челюсти в жевательное пространство/ткани, окружающие полость рта
• КТ в костном окне: периапикальный гиподенсный участок
2. Метастазы плоскоклеточного рака в лимфоузлах:
• Образование поднижнечелюстного пространства (ПНП), отдельное от ПНЖ
3. Рак поднижнечелюстной железы:
• Инфильтративное образование ПНЖ
4. Доброкачественная смешанная опухоль поднижнечелюстной железы:
• Образование ПНЖ с четко очерченными контурами ± кальцинаты
г) Патология. Общая характеристика:
• Этиология:
о Наиболее типична обструкция вартонова протока ПНЖ:
- Обусловлена конкрементами, стенозом, редко опухолью дна полостью рта
о Реже: хроническое рецидивирующее воспаление
о Наиболее редко: первичное воспаление железы:
- Синдром Шегрена, хронический склерозирующий сиаладенит, сиаладеноз, бактериальная или вирусная инфекция
д) Клинические особенности:
1. Проявления:
• Другие признаки/симптомы:
о 30% случаев калькулезного сиаладенита безболевые
о 80% болезненных образований ПНП обусловлены конкрементами
2. Демография:
• Эпидемиология:
о 85% конкрементов: в протоке ПНЖ, 15% в околоушной железе
о Воспаление ПНЖ составляет лишь 10% случаев сиаладенита крупной слюнной железы
3. Лечение:
• Фокус на причинных факторах:
о Воспаление в отсутствие расширения протока - антибиотики
о Стойкий обструктивный сиаладенит: резекция ПНЖ
е) Диагностическая памятка:
1. Следует учесть:
• Самая частая причина: конкремент в протоке или стеноз
2. Заключение:
• Отметьте расположение конкрементов в протоке:
о Внимание: конкременты могут быть скрыты зубной амальгамой
• Тщательно ищите обструктивное поражение дна полости рта
• При отсутствии конкрементов: стеноз протока или заболевание железы:
о Болезнь Шегрена, хронический склерозирующий сиаладенит, сиаладеноз
ж) Список использованной литературы:
1. Abdel Razek AA et al: Imaging of sialadenitis. Neuroradiol J. 1971400916682752, 2017
а) Дифференциальная диагностика:
1. Типичные варианты:
• Реактивные изменения лимфоузлов
• Нодальный плоскоклеточный рак
• Добавочная слюнная железа в поднижнечелюстном пространстве
• Поднижнечелюстной сиаладенит
• Доброкачественная смешанная опухоль хвоста околоушной железы
• Абсцесс полости рта
• Ныряющая ранула
• Доброкачественная смешанная опухоль поднижнечелюстной железы
• Рак поднижнечелюстной железы
• Нагноение лимфоузлов
2. Менее типичные варианты:
• Нодальная неходжкинская лимфома
• Аплазия или гипоплазия поднижнечелюстной железы
• Нетуберкулезная микобактериальная лимфаденопатия
• Туберкулез лимфатических узлов
• Плоскоклеточный рак оральной части языка с инвазией в поднижнечелюстное пространство
3. Редкие, но важные варианты:
• Киста второй жаберной щели
• Дермоидные и эпидермоидные кисты полости рта
• Лимфатическая мальформация полости рта
• Венозная мальформация
б) Важная информация:
1. Дифференциальный диагноз:
• Границы поднижнечелюстного пространства (ПНП):
о Верхняя: челюстно-подъязычная мышца
о Нижняя наружная: платизма, глубокая шейная фасция (поверхностный листок), кожа
о Передняя наружная: внутренний край нижней челюсти
о Внутренняя: переднее брюшко двубрюшной мышцы
о Задняя: подъязычная кость о Парное пространство в форме подковы
о Не ограничено фасцией, сообщается с подъязычным (ПЯП) и окологлоточным пространствами
• Содержимое ПНП:
о Переднее брюшко двубрюшной мышцы
о Поднижнечелюстные и подбородочные лимфоузлы
о Поднижнечелюстная железа (ПНЖ)
о Лицевая вена и артерия
о Подъязычный нерв
• Рекомендации по визуализации:
о Лучший стартовый метод диагностики: КТ с КУ с реформатированием в корональной плоскости
о КТ без КУ, КЛКТ, кросс-секционная окклюзионная рентгенография нижней челюсти подходят для выявления как минимум умеренно обызвествленных сиалолитов
о МРТ для стадирования злокачественных опухолей и оценки комплексного поражения нескольких анатомических зон
о УЗИ с линейным датчиком высокого разрешения для оценки мышц, возможного пролабирования анатомических структур, сиалолитов
о Ангиография для оценки сосудистых нарушений при поражениях дна полости рта с вовлечением лицевой артерии/вены
(Слева) На аксиальной КТ с КУ у пациента с пальпируемым объемным образованием визуализируется группа лимфоузлов в хвосте околоушной железы поднижнечелюстной области также визуализируются разбросанные мелкие лимфатические узлы. Такие лимфоузлы скорее являются реактивными, а не опухолевыми.
(Справа) На аксиальной КТ с КУ определяется типичный плоскоклеточный рак (ПКР) дна полости рта с метастазами в лимфоузлах. Визуализируется увеличенный лимфоузел первого уровняв (метастаз ПКР), а также увеличенная и воспаленная поднижнечелюстная железа (ПНЖ) с расширенными интрапаренхиматозными протоками. (Слева) На аксиальной КТ с КУ в лимфоузлах поднижнечелюстного пространства (ПНП) определяются типичные метастазы первичного ПКР полости рта. На этом срезе, выполненном сразу же под ПНЖ, визуализируются несколько лимфоузлов с выраженным накоплением контраста, что позволяет предположить метастатическое поражение.
(Справа) На аксиальной КТ с КУ в переднем ПНП определяется мягкотканное объемное образование в (добавочная слюнная железа) с четкими краями, накапливающее контраст также, как и ПНЖ. Окружающие ткани не воспалены, без признаков инвазии. (Слева) На аксиальной КТ с КУ определяется расширение интра-гландулярного протока ПНЖ, позволяющее предположить сиаладенит. В вартоновом протоке в воротах ПНЖ был обнаружен сиалолит.
(Справа) На корональной MPT (Т1 ВИ) визуализируется опухоль в хвосте околоушной железы поверхностнее грудино-ключично-сосцевидной мышцы и глубже платизмы. Однородная опухоль с сигналом промежуточной интенсивности как «сережка» свисает из хвоста околоушной железы в заднее ПНП. (Слева) На аксиальной КТ в костном окне определяется инфекционное поражение корня моляра с разрушением внутренней кортикальной пластинки нижней челюсти и распространением гноя из зуба в подлежащее ПНП.
(Справа) На аксиальной КТ в костном окне у этого же пациента определяется свищевой ход, связывающий корень заднего моляра с абсцессом ПНП справа, распроараняющимся изнутри от челюстно-подъязычной мышцы в подъязычное пространство (ПЯП).
2. Особенности типичных вариантов:
• Реактивные изменения лимфоузлов:
о Ключевая информация: часто обнаруживаются у пациентов о Визуализация: множественные овоидные лимфоузлы с контрастирующимися линейными включениями
• Плоскоклеточный рак:
о Ключевая информация: плоскоклеточный рак полости рта метастазирует в лимфоузлы ПНП первого уровня
о Визуализация: контрастирующийся округлый/овоидный лимфоузел (лимфоузлы) >15 мм ± центральный некроз:
- Задний наружный край ПНП возле ПНЖ
- Признаки экстранодального распространения: нечеткость контуров лимфоузла, инфильтрация соседних структур
- Опухоль отделена от ПНЖ различимой пластинкой
• Добавочная слюнная железа в поднижнечелюстном пространстве:
о Ключевая информация: пальпируемое объемное образование или патологическое включение, обнаруживаемое методами визуализации
о Визуализация: плотность/интенсивность и контрастное усиление аналогичны ПНЖ:
- Однородное или неоднородное объемное образование в ПНП снизу от челюстно-подъязычной мышцы и (обычно) спереди от ПНЖ
- Овоидная форма/волнистые края или грушевидная/чечевицеобразная форма при пролабировании в переднее ПНП сквозь щель в челюстно-подъязычной мышце
- Размер варьирует, обычно
• Поднижнечелюстной сиаладенит:
о Ключевая информация: отек, боль в ПНП при остром сиалэдените
о Визуализация: односторонний отек ПНЖ, расширение протока ± кальцинированные интрадуктальные сиалолиты или стеноз в ПЯП:
- Хронический: атрофия ПНЖ, жировая инфильтрация, расширение протока ± кальцинированные интрадуктальные сиалолиты или стеноз
- MPT (Т2 ВИ): смешанный сигнал высокой интенсивности в увеличенной ПНЖ
• Смешанная доброкачественная опухоль хвоста околоушной железы:
о Ключевая информация: пролабирующую книзу доброкачественную смешанную опухоль (ДСО) можно спутать с объемным образованием вне околоушной железы, с последующей биопсией и повреждением ветви лицевого нерва
о Визуализация: овоидное объемное образование, свисающее из хвоста околоушной железы в заднее ПНП:
- МРТ: опухоль с однородным сигналом высокой интенсивности на Т2, равномерно накапливающая контраст
• Абсцесс полости рта:
о Ключевая информация: болезненное объемное образование ПНП, связанное с кариесом зубов, протоковыми сиалолитами или нагноившимися лимфоузлами
о Визуализация: скопление гиподенсной жидкости с контрастирующимся «ободком» в ПНП на КТ с КУ:
- КТ/КЛКТ с панорамным реформатированием полезны для идентификации вероятной одонтогенной причины абсцесса; реактивная или септическая поднижнечелюстная лимфаденопатия
• Ныряющая ранула:
о Ключевая информация: прорыв простой ранулы из ПЯП в ПНП с формированием псевдокисты
о Визуализация: тонкостенная однокамерная псевдокиста ПНП, напоминающая комету, с хвостом в ПЯП:
- МРТ: сигнал низкой интенсивности на Т1, высокой интенсивности на Т2; тонкая контрастирующаяся стенка на Т1 С+
• Доброкачественная смешанная опухоль поднижнечелюстной железы:
о Ключевая информация: 50% новообразований ПНЖ являются ДСО (самая частая опухоль ПНЖ):
- В отсутствие лечения 10-15% ДСО озлокачествляются
о Визуализация: опухоль с ровными контурами, обусловливающая выбухание контура ПНЖ; большие опухоли имеют неоднородную структуру:
- Маленькие опухоли ПНЖ: солитарные, овоидные, с четкими контурами
- Большие опухоли: мультифокальные с очагами некроза, кровоизлияниями, обызвествлениями
- КТ: вариабельное контрастирование
- МРТ: гипоинтенсивный (Т1), гиперинтенсивный (Т2) сигнал
• Рак поднижнечелюстной железы:
о Ключевая информация: твердая, иногда фиксированная опухоль в ПНП, обычно - Пятилетняя выживаемость 50%
о Визуализация: инвазивная опухоль, исходящая из ПНЖ:
- Рекомендуется КТ с КУ в связи с необходимостью исключить поднижнечелюстной сиаладенит с сиалолитиазом
• Нагноение лимфоузлов:
о Ключевая информация: поражение лимфоузлов при распространении инфекционного процесса из зуба, глотки, ПНЖ
- Нагноившийся лимфоузел = интранодальный абсцесс
о Визуализация: узловые объемные образования с жидкостью/гноем в центре и контрастирующимся «ободком» на периферии
(Слева) На аксиальной КТ с КУ определяется кистозный очаг с ровными краями и узким хвостом, распространяющимся в ПЯП. Хвост представляет собой спавшуюся часть ранулы. Челюстно-подъязычная мышца лежит снаружи от хвоста. Сзади визуализируется экстравазационная псевдокиста большею размера, распространяющаяся в ПНП.
(Справа) На аксиальной КТ с КУ визуализируется хорошо отграниченная гиподенсная опухоль в правой ПНЖ. (Слева) На аксиальной МРТ (Т1 ВИ) после введения контраста на основе гадолиния определяется рак левой ПНЖ с инвазией нижней челюсти и дна полости рта слева в ПНЖ замещена массивной опухолью неравномерно накапливающей контраст.
(Справа) На аксиальной КТ с КУ визуализируется нагноившийся лимфоузел неправильной формы, с толстой стенкой, накопившей контраст. Нагноение лимфоузла стало причиной формирования абсцесса, смещающего ПНЖ кзади и книзу. Визуализируются сопутствующие лимфоузлы без признаков нагноения. (Слева) На аксиальной КТ с КУ в ПНП определяется большая опухоль с неровными краями, неравномерно накапливающая контраст. Легкое повышение плотности окружающей жировой ткани позволяет заподозрить локальную инвазию или воспаление. ПНЖ отдельно не визуализируется.
(Справа) На аксиальной КТ с КУ визуализируется маленький лимфоузел второго уровня с неодпородной структурой; видны также множественные неоднородные поднижнечелюстные лимфоузлы большего размера, смещающие ПНЖ.
3. Особенности менее типичных вариантов:
• Нодальная неходжкинская лимфома:
о Визуализация: множественные увеличенные лимфоузлы без признаков некроза
• Аплазия или гипоплазия поднижнечелюстной железы:
о Визуализация: уменьшение или отсутствие ПНЖ с одной стороны
• Нетуберкулезная микобактериальная лимфаденопатия:
о Визуализация: множественные увеличенные лимфоузлы без признаков некроза у ребенка
• Туберкулез лимфоузлов:
о Ключевая информация: положительная проба с туберкулином у пациента с хроническим заболеванием
о Визуализация: округлые лимфоузлы с кистозным центром (казеозный некроз)
• Плоскоклеточный рак оральной части языка с инвазией в поднижнечелюстное пространство:
о Ключевая информация: распространение первичной опухоли в ПНП через челюстно-подъязычную мышцу
о Визуализация: контрастирующаяся инвазивная опухоль неоднородной структуры с поражением языка, дна полости рта, ПНП
4. Особенности редких вариантов:
• Киста второй жаберной щели:
о Визуализация: кистозное образование в заднем ПНП у ребенка
• Дермоидные и эпидермоидные кисты полости рта:
о Визуализация (дермоид): овоидное объемное образование ПНП смешанной плотности/интенсивности; гиперинтенсивный сигнал на Т1 в жировой ткани
о Визуализация (эпидермоид): овоидное объемное образование ПНП жидкостной плотности/интенсивности
• Лимфатическая мальформация полости рта:
о Визуализация: многокамерное кистозное образование
• Венозная мальформация:
о Визуализация: контрастирующееся смешанное (кистозно-солидное) объемное образование в ПНП, распространяющееся на несколько анатомических зон + флеболиты
5. Альтернативные подходы к дифференциальной диагностике:
• Другим подходом к дифференциальной диагностике поражений ПНП является выделение исходного органа:
о Исходные органы:
- Собственно ПНЖ
- Поднижнечелюстные лимфоузлы
- Соседние с полостью рта структуры
о Данный альтернативный способ дифференциальной диагностики предполагает отнесение врожденного заболевания к какому-либо из трех вышеперечисленных исходных органов
КТ, МРТ при сиаладените поднижнечелюстной слюнной железы
1. Аббревиатура:
• Сиаладенит поднижнечелюстной железы (ПНЖ)
2. Определения:
• Воспаление ПНЖ любой этиологии
• Острый сиаладенит: при наличии конкремента в протоке:
о Чаще всего Staphylococcus aureus
• Хронический сиаладенит: рецидивирующее воспаление ПНЖ со снижением выработки слюны
• Вторичный сиаладенит: обструкция выводного протока плоскоклеточным раком дна полости рта
• Сиалолитиаз: конкременты в протоковой системе ПНЖ
• Аутоиммунный сиаладенит:
о Синдром Шегрена:
Хронический склерозирующий сиаладенит: опухоль Кюттнера:
- Фиброз и воспаление на фоне хронического аутоиммунного IgG4-связанного воспаления; ПНЖ поражается чаще околоушной
• Сиаладеноз: невоспалительный отек ПНЖ:
о Среди возможных причин диабет, цирроз, гипотиреоз
1. Общая характеристика:
• Лучший диагностический критерий:
о Расширение протока ± конкременты или его стеноз
- Острый: увеличенная слюнная железа + целлюлит
- Хронический: атрофия ПНЖ
• Локализация:
о Конкременты ПНЖ можно классифицировать в зависимости от локализации:
- Дистальные: в области устья протока у дна полости рта
- Проксимальные: в области ворот железы
о Конкременты обычно в протоке, а не в толще железы
• Размер:
о Острое-подострое воспаление: увеличенная ПНЖ: хроническое воспаление: железа уменьшена + жировая атрофия
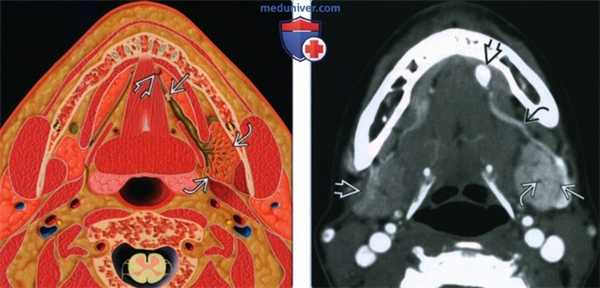
(Слева) Схема аксиальной проекции. В дистальной части под-нижнечлеюстного протока, сразу проксимальнее сосочка, показан конкремент. Проксимальная часть протока и внутрипротоковые корешки расширены. Под нижнечелюстная железа воспалена и увеличена.
(Справа) КТ с КУ, аксиальная проекция. Асимметричное увеличение левой поднижнечелюстной железы В. Железа активнее накапливает контраст по сравнению с правой железой. В дистальной части протока, на уровне сосочка, виден конкремент. Видно небольшое расширение протока В на уровне ворот железы. Также на уровне дна полости рта имеется расширенный сосуд.
2. Рентгенография:
• Окклюзионные снимки: 90% конкрементов рентгеноконтрастны
3. КТ при силадените поднижнечелюстной слюнной железы:
• КТ с КУ:
о Острый сиаладенит, вызванный конкрементом:
- Конкремент в просвете расширенного протока, железа увеличена и накапливает контраст; реактивное воспаление лимфоузлов, ± целлюлит дна полости рта
о Хронический сиаладенит ± конкременты:
- Уменьшение железы с ее жировой атрофией ± конкременты в просвете протока
о Вторичный сиаладенит поднижнечелюстной железы:
- Накапливающее контраст образование в передних отделах дна полости рта; расширенный проток с увеличением размеров железы и накоплением в ней контраста; оценить наличие эрозии нижней челюсти
4. МРТ при силадените поднижнечелюстной слюнной железы:
• В фазу острого воспаления МРТ обычно не выполняется:
о На МР сиалографии конкремент может выглядеть как участок с низкой интенсивностью
• Хронический сиаладенит, в том числе аутоиммунные состояния:
о Неоднородная железа, проток гиперинтенсивный на Т2ВИ
о Возможно жировое перерождение железы с появлением гиперинтенсивного сигнала на Т1 и Т2ВИ
5. УЗИ при силадените поднижнечелюстной слюнной железы:
• Конкременты: расширение протока в увеличенной железе
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ с КУ для оценки железы и конкрементов
о КТ без КУ не требуется: плотность конкрементов и сосудов различна
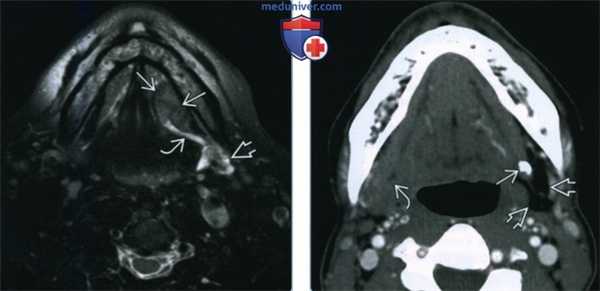
(Слева) MPT T2BИ FS, аксиальная проекция, округлое образование с четкими контурами у пациента с раком дна полости рта. Опухоль блокирует проток левой поднижнечелюстной железы, что ведет к ее вторичному воспалению. Сигнал от железы гиперинтенсивный.
(Справа) КТ с КУ, аксиальная проекция, срез на уровне дна полости рта у пациента с «новообразованием» правой поднижнечелюстной области. В проксимальной части, вблизи ворот левой поднижнечелюстной железы, виден крупный конкремент. Обратите внимание на выраженную жировую атрофию слева с формированием хронического сиаладенит. «Опухоль» с правой стороны оказалась просто здоровой железой.
в) Дифференциальная диагностика силаденита поднижнечелюстной слюнной железы:
1. Метастазы плоскоклеточного рака:
• Образование поднижнечелюстного пространства, не связанное с железой
2. Рак поднижнечелюстной железы:
• Опухоль с инфильтративным ростом, происходящая из ПНЖ
3. Доброкачественная смешанная опухоль ПНЖ:
• Образование ПНЖ с четкими контурами ± кальцификаты
г) Патология. Общая характеристика:
• Этиология:
о Чаще всего является следствием обструкции поднижнечелюстного протока (вартонова); конкременты, стеноз протока, в редких случаях опухоль дна полости рта
о Реже: хроническое рецидивирующее воспаление
о Очень редко: первичное воспаление железы; синдром Шегрена, хронический склерозирующий сиаладенит, сиалоаденоз, бактериальная или вирусная инфекция
1. Проявления:
• Другие признаки/симптомы:
о 30% конкрементов проявляют себя как безболезненная припухлость; 80% всех болей в ПНЖ вызваны наличием конкрементов в протоках
2. Эпидемиология:
о Конкременты в слюнных железах: в ПНЖ 85% локализуются в протоке; 15% в околоушной железе
о На ПНЖ приходится только 10% случаев сиаладенита крупных слюнных желез
1. Следует учесть:
• Наиболее частая причина - конкремент в дистальном конце протока или стеноз протока
2. Рекомендации по отчетности:
• Определить локализацию конкрементов:
о Внимание: конкременты могут скрывать артефакты пломбировочного материала
• Осмотреть дно полости рта: возможна обтурирующая опухоль
• При отсутствии конкрементов следует думать о стенозе протока или о заболеваниях самой железы:
о Сиаладеноз и болезнь Шегрена поражают обе стороны
о Хронический склерозирующий сиаладенит обычно односторонний
Аденома слюнной железы - симптомы и лечение
Что такое аденома слюнной железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Куфтарева Виталия Александровича, стоматолога со стажем в 10 лет.
Над статьей доктора Куфтарева Виталия Александровича работали литературный редактор Елизавета Цыганок , научный редактор Пётр Козлов и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Аденома слюнной железы (Salivary gland tumor) — это доброкачественная опухоль, которая развивается из эпителия выводных протоков больших и малых слюнных желёз.
Аденома постепенно увеличивается, и появляется безболезненная припухлость, из-за чего лицо становится асимметричным.
Исследователи склоняются к трём главным факторам риска появления аденомы слюнной железы:
- воздействие вредных веществ — радиация, работа на вредном производстве, например связанном с изготовлением резины и добычей асбеста, облучение при лечении рака головы и шеи [9][11] );
- влияние вирусов — вируса герпеса, Эпштейна — Барра;
- генетический фактор.
К факторам риска также косвенно относится воспаление слюнной железы, но явные причины аденомы медицине пока неизвестны.
Плеоморфная аденома слюнной железы
Опухоли слюнных желёз встречаются редко и в большинстве случаев они доброкачественные [9] . Чаще других доброкачественных опухолей развивается плеоморфная аденома (смешанная опухоль): в 70 – 80 % случаев, т. е. 2–3,5 случаях болезней слюнных желёз на 100 тыс. населения в год [6] [10] . Она может возникнуть в любом возрасте, но обычно развивается у людей от 20 до 49 лет. Мужчины и женщины болеют плеоморфной аденомой в соотношении 1,0:1,6 [1] [11] . Как правило, она развивается в околоушных, поднижнечелюстных и подъязычных железах. Часто поражает твёрдое и мягкое нёбо.
![Плеоморфная аденома [12]](/pimg3/kt-mrt-pri-DEB2.jpeg)
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы аденомы слюнной железы
Часто протекает бессимптомно и медленно. Возникает в любых слюнных железах, но чаще поражает околоушные, чуть реже поднижнечелюстные и малые железы [2] .
В период быстрого роста опухоль за несколько месяцев увеличивается в 2–3 раза, из-за чего появляется припухлость, которая изменяет конфигурацию лица или шеи — это первый признак, на который обращают внимание. На ощупь она плотная и безболезненная, легко смещается.
Если опухоль достигает значительных размеров, слюнная железа не может работать как прежде, окружающие ткани отекают и воспаляются, из-за чего появляется боль. Когда проток слюнной железы полностью перекрывается, слюноотделение снижается, в связи с чем возникает сухость во рту.
Крупная аденома может сдавить кровеносные сосуды и нервы. В таком случае кожа начинает неметь и покалывать, иногда появляется чувство жжения или ползающих мурашек. Также возможен паралич некоторых мимических мышц. Если опухоль деформировала глотку, пациенту становится сложно глотать еду [2] [3] .
Патогенез аденомы слюнной железы
Под воздействием внешних и внутренних факторов риска клетки протоков слюнных желёз начинают быстрее расти и делиться. Как правило, они окружены от окружающих тканей капсулой, поэтому не поражают соседние здоровые клетки, как это происходит при развитии злокачественной опухоли. В результате скопления клеток образуется аденома.
Медленный рост может сменяться бурным развитием. Выросшая опухоль сдавливает окружающие ткани, нарушая тем самым их обмен веществ. Обычно имеет дольчатое строение [1] .
Классификация и стадии развития аденомы слюнной железы
Аденома слюнных желез делится на 12 видов:
- Плеоморфная аденома (или смешанная опухоль) — опухолевый узел круглой или овальной формы, который находится в капсуле и чётко отграничен от ткани слюнной железы. Толщина капсулы может меняться. На разрезе ткань белесоватая и блестящая, иногда с хрящевыми образованиями. Если рассмотреть опухоль под микроскопом, можно увидеть многообразие клеточных элементов, поэтому её назвали смешанной. Некоторые клетки могут оттесняться к капсуле, а на их месте образуются щели, заполненные жидкостью или коллагеновыми волокнами. Когда опухоль достигает больших размеров, обменный процесс в ткани может нарушиться, что приводит к кровоизлиянию и появлению очагов некроза. Изначально это доброкачественная разновидность аденомы, но она может стать злокачественной. Обычно это происходит через 15–20 лет от появления аденомы. После удаления возможен рецидив [1][2][7][8] .
- Аденолимфома (Уортина опухоль) — состоит из железистых структур и лимфатических клеток, оформленных клетками эпителия. Внешне опухоль бывает круглой и овальной формы с кистозными образованиями внутри (или просто пустотами). Такая аденома может содержать как много маленьких образований, похожих на ячейки, так и 3–4 крупные кисты, заполненные прозрачной или слизистой жидкостью. Кисты чередуются с плотными участками разного цвета (от белесовато-серого до бурого). Опухоль окружена очень тонкой эластичной оболочкой, шероховатой на ощупь. При прощупывании можно почувствовать, как содержимое опухоли движется под оболочкой. Иногда несколько опухолевых узлов объединяются под общей капсулой. Аденолимфома может быть инфарктной или инфицированной. Это случается, когда часть ткани внутри опухоли отмирает. Существует теория, что такая аденома зарождается в лимфатической ткани, которая постепенно врастает в ткань слюнной железы. Аденолимфома крайне редко рецидивирует и озлокачествляется, поэтому хирургическое лечение показывает хорошие результаты [1][2][4][7] .
- Онкоцитома — состоит из крупных эпителиальных клеток с большим количеством цитоплазмы. Встречается в основном у пожилых людей [1] . Имеет сферическую или овальную форму с гладкой поверхностью, но иногда бывает дольчатой или узловой. Размер варьируется от 1 до 5 см. Онкоцитома развивается под тонкой капсулой или без неё. Внутри есть мелкие кистозные включения с мутной жидкостью, но нет кровеносных сосудов. Опухоль проникает в окружающие ткани и органы, что сближает её со злокачественными образованиями. При этом её клетки устойчивы к рентгеновскому излучению, поэтому лучевая терапия в этом случае бесполезна. Однако грамотно проведённая операция с полным удалением опухолевой ткани поставит точку в лечении, так как онкоцитома редко рецидивирует [1][4][7] .
- Базальноклеточная аденома — делится на три типа: тубулярный, трабекулярный и мембранозный. Очень редкая опухоль, которая встречается в 1–3 % случаев аденом слюнных желёз. Чаще болеют люди старше 60 лет, при этом у женщин встречается в 2 раза чаще, чем у мужчин [1] . Опухоль поражает в основном крупные железы, особенно околоушную слюнную железу. На ощупь это твёрдый смещаемый узел. При разрезе имеет чёткую однородную структуру серого или коричневого цвета. Состоит из клеток, похожих на базальные клетки, из которых появляется весь эпителий кожи (его повреждение ведёт к появлению рубцов и шрамов). В отличие от здоровой ткани в этом случае из-за своего нетипичного расположения клетки образуют тяжи, трубки или тонкие мембраны. В одной опухоли могут сочетаться сразу несколько типов строения. В редких случаях аденома может стать злокачественной, при этом рецидивирует только мембранозный тип опухоли, но довольно часто (в 25 % случаев) [1] .
- Каналикулярная аденома — состоит из призматических эпителиальных клеток, которые соединяются между собой, образуя пучки, похожие на бусины. Встречается у пациентов старше 50 лет, женщины болеют в 2 раза чаще, чем мужчины. Как правило, поражает верхнюю губу или щёку [1] . Часто развивается в виде узла, чётко отграниченного от окружающих тканей (у мелких аденом она отсутствует). Рядом с крупной опухолью иногда можно увидеть мелкие узелки [1] .
- Сальная аденома — чрезвычайно редкая опухоль, составляет 0,1 % от случаев аденом слюнных желёз [1] . Состоит из гнёзд здоровых сальных клеток разных размеров. Представляет собой чётко отграниченную безболезненную опухоль до 3 см в диаметре. Эта аденома редко рецидивирует и становится злокачественной [1] .
- Лимфаденома — подразделяется на сальную и несальную опухоль, которая состоит из лимфоцитов и железистых клеток, ограниченных капсулой. Сальная лимфаденома похожа на сальную аденому, описанную выше, только к сальным клеткам добавляются лимфоидные фолликулы. В несальной лимфаденоме нет сальных клеток. Это плотная опухоль со множеством мелких полостей или одной большой полостью. Всего описано 10 случаев лимфоаденомы. Опухоль практически не озлокачествляется и не рецидивирует [1] .
- Протоковая папиллома — делится на инвертированную (преобразованную) протоковую и внутрипротоковую папиллому. Инвертированная папиллома — это плотное безболезненное образование, которое возникает в малых слюнных железах. Растёт не агрессивно. Состоит из большого количества эпителиальных клеток с протоком в центре, который может открываться на поверхность слизистой оболочки. Капсулы у такой опухоли нет. Внутрипротоковая папиллома обычно находится в крупных слюнных железах и представляет собой одну большую кисту, окружённую капсулой. В обоих случаях опухоль достаточно безобидна и после адекватного хирургического лечения обычно не рецидивирует [1] .
- Папиллярная сиалоаденома — экзотическая опухоль сосочкового или бородавчатого вида. Крепится на ножке или широком основании в виде полусферы. Состоит из множества железистых и эпителиальных клеток, расположенных в виде протоков. У сиалоаденомы нет капсулы, она может агрессивно расти, также часто рецидивирует (в 10–15 % случаев) [1] .
- Цистаденома — редкая доброкачественная опухоль. Представляет собой безболезненное и бесформенное образование. Состоит из одной крупной кисты или множества мелких кист, окружённых дольками слюнной железы и соединительной ткани. Характеризуется доброкачественным течением, медленным ростом и отсутствием рецидивов после удаления, однако описаны редкие случаи озлокачествления опухоли [1] .
- Миоэпителиома — состоит из миоэпителиальных клеток, т. е. клеток, похожих на мышечную ткань. Может состоять из разных клеточных структур, но в одной опухоли обычно находят один вид клеток, комбинации встречаются редко. Если долго не лечить опухоль, она может стать злокачественной. При удалении прогноз для миоэпителиомы благоприятный, рецидивы случаются редко [1] .
- Ацинозно-клеточная опухоль — это промежуточная опухоль между доброкачественной и злокачественной. Она активно прорастает в окружающие ткани, но не даёт метастазов. Её клинические проявления похожи на симптомы остальных аденом. Как правило, диагностировать ацинозно-клеточную опухоль получается только с помощью гистологического обследования. Врач оценивает её злокачественность и решает вопрос о необходимости лучевой терапии [2] .
Осложнения аденомы слюнной железы
Осложнения делятся на две группы:
- нарушения в органах, возникшие из-за опухоли;
- изменения внутри самой опухоли.
Нарушения в органах
Если аденома увеличивается, прорастает в железистую ткань слюнной железы и замещает её, снижается выделение слюны. Это приводит к появлению сухости во рту и нарушению процессов пищеварения, так как слюна — это важный компонент пищеварительной системы: она участвует в первичной обработке углеводов поступающей пищи.
При сдавливании кровеносного сосуда или нерва появляется сбой в передаче нервных импульсов и поступлении полезных веществ к мышцам лица, что приводит к нарушению их работы и болям. Также длительное сдавливание иногда становится причиной воспаления в сосудисто-нервном пучке, из-за чего могут развиться невралгии и невриты, которые сопровождаются сильной болью.
Изменения внутри опухоли
Доброкачественные опухоли в основном состоят из здоровых, но неправильно расположенных клеток организма. При длительном существовании опухоли может появиться нетипичная группа клеток с повреждённой ДНК. Чем больше таких клеток, тем выше риск, что опухоль станет злокачественной. Такой процесс перерождения аденомы называется малигнизацией.
При удалении крупной аденомы есть риск, что в организме останется небольшая часть клеток, из которых может вырасти новая опухоль, т. е. произойдёт рецидив.
Иногда в крупных опухолях появляются очаги погибших клеток — зоны некроза. Это происходит из-за нарушения обмена веществ внутри опухоли. Такой очаг может привести к серьёзному воспалению и осложнить лечение [1] .
Чем раньше опухоль найдут и прооперируют, тем ниже вероятность развития осложнений.
Диагностика аденомы слюнной железы
Первый признак аденомы — припухлость, но обычно она безболезненная, поэтому пациент попадает к врачу гораздо позже, чем нужно. На более поздней стадии к симптомам прибавляются сухость во рту и боли по ходу ветвей нерва.
![Припухлость при аденоме слюнной железы [13]](/pimg3/kt-mrt-pri-CBD468C.jpeg)
При этом окончательный диагноз ставят только после удаления опухоли с помощью гистологического исследования, которое определяет тип аденомы по строению клеток.
Опрос и физикальный осмотр
Чтобы сформировать целостную картину, врач уточняет у пациента, когда появилась припухлость, как быстро она увеличивалась, какие изменения появились одновременно с ней, что предпринял пациент по поводу аденомы, есть ли хронические болезни и т. д.
После опроса проводится осмотр. Врач оценивает форму и размер образования, состояние слизистой оболочки над ним, анализирует целостность протоков крупных слюнных желёз и размер лимфатических узлов, проверяет, свободно ли открывается рот, есть ли признаки поражения нерва и сухость во рту.
При ощупывании врач определяет консистенцию образования, наличие болезненности, прилегание к окружающим тканям и подвижность опухоли.
Инструментальная диагностика
Далее используют дополнительные методы обследования:
- Цитологический метод — с помощью специальной иглы у пациента берут биологический материал и исследуют под микроскопом. У этого метода много недостатков: результаты зависят от условий взятия пункции и квалификации врача, проводящего исследование. Так как пункцию берут до операции, под обследование может попасть абсолютно любой участок опухоли, поэтому метод может дать неполную картину болезни. Часто проводят под контролем УЗИ.
- УЗИ — определяет точные размеры и положение опухоли, но иногда участки слюнных желёз перекрываются массивными костными образованиями, например ветвью нижней челюсти, и сигнал до них не доходит.
- Сиалография — очень информативный метод, при котором в проток слюнной железы вводят контрастное вещество, после чего делают рентгеновский снимок. Анализируя распространение контрастного вещества по слюнной железе, можно отличить опухоль от неопухолевой патологии, например слюннокаменной болезни, при которой тоже есть припухлость. Если контрастное вещество вытекает за пределы железы, это указывает на опухоль, так как нарушается структура оболочки железы или протока. Также по ряду признаков можно предположить, злокачественная опухоль или доброкачественная (если целостность железы не нарушена).
- КТ и МРТ — передают трёхмерное изображение слюнной железы и опухоли, что помогает точно определить её положение и размеры. Также с помощью МРТ можно узнать о строении опухоли, что сделает постановку диагноза более точной [1][2][3][4][5] .
![КТ аденомы слюнной железы [14]](/pimg3/kt-mrt-pri-1074FB7.jpeg)
Лечение аденомы слюнной железы
Основным и единственным вариантом лечения аденомы слюнных желёз является операция. В большинстве случаев удаление опухоли сопровождается повреждением железы и нарушением её работы, поэтому железу тоже вырезают.
Если опухоль образовалась в малой слюнной железе, то её иссекают в пределах здоровых тканей. Иногда небольшую доброкачественную аденому удаляют в пределах её оболочки, но только если у опухоли есть капсула. Этот вариант операции является более щадящим, однако такой метод не используют при лечении плеоморфной аденомы. Это связано с тем, что такая опухоль может стать злокачественной. Также её капсула имеет неравномерную толщину и местами истончается, что затрудняет работу хирурга.
Послеоперационный период длится примерно неделю, дополнительные методы лечения аденомы (например, химио- или лучевая терапия) не требуются.
Хирургическое лечение слюнных желёз может оказаться довольно сложным, поскольку внутри и вокруг желёз находится несколько важных нервов, например лицевой нерв, который проходит через околоушную железу [9] . С этим связаны возможные послеоперационные осложнения, например парез лицевого нерва.
Прогноз. Профилактика
Прогноз благоприятный. При полном удалении железы вместе с опухолью рецидивы случаются крайне редко. В случае щадящего способа лечения есть вероятность повторного появления опухоли. В таком случае операцию проводят повторно и более радикально.
Профилактика аденомы слюнной железы
Как таковых мер профилактики не существует, однако стоит следовать общим рекомендациям:
Читайте также:
- Пределы переносимости охлаждения. Переносимость теплопотерь организмом
- Обследование брюшной полости. Методы исследования брюшной полости
- Легочная эозинофилия. Причины и классификация легочной эозинофилии
- Рак как многоступенчатое заболевание
- Лобные (произвольные) глазные движения. Deviation conjuguee
