КТ, МРТ при воспалении небных миндалин
Добавил пользователь Валентин П. Обновлено: 20.01.2026
Признаки тонзиллярного абсцесса и флегмонозной ангины на снимках МРТ и КТ
Методы выбора
Проводят ли КТ миндалин при абсцессе в них
- Асимметричное, неоднородное (пери)тонзиллярное образование
- Введение контраста не всегда вызывает образование типичного кольца усиления
- Часто сливается с окружающими мягкими тканями
- Нередко сочетается с шейным лимфаденитом.
Что покажут снимки МРТ глотки при тонзиллярном абсцессе
- Увеличение интенсивности сигнала на Т2-взвешенном изображении, увеличение интенсивности сигнала на Т1-взвешенном изображении после введения гадолиния.
Отличительные признаки
- Объемное образование с усилением стенки и небольшими уровнями газ- жидкость.
Что хотел бы знать лечащий врач
Какие заболевания имеют симптомы, схожие с абсцессом миндалин
Гиперплазия лимфоидной ткани
- Симметричное гомогенное увеличение обеих миндалин
- Усиление перегородок внутри миндалины
Ретенционная киста нёбной миндалины
- Отсутствие усиления после введения контрастного вещества
- Ограниченное скопление жидкости в миндалине
- Отсутствие перифокального отека
Одонтогенный абсцесс
- Поражение стенки верхнечелюстной пазухи
Поражение миндалин при неходжкинской лимфоме
- Одностороннее подслизистое опухолевое образование
- Отсутствие усиления перегородок
- Выраженная лимфаденопатия без признаков некроза
Опухоли подслизистых слюнных желез
- Доброкачественная: четко очерчена, иногда имеет ножку
-Злокачественная: необходима дифференциальная диагностика со злокачественными эпителиальными опухолями; лимфаденопатия встречается редко.
Лечение паратонзиллярного абсцесса
- Вскрытие абсцесса и дренирование или пункция и аспирация
- Парентеральная антибактериальная терапия (например, пенициллин)
- Тонзиллэктомия, как правило, проводится после стихания воспалительного процесса (обычно спустя примерно 6 нед.)
- «Ургентная» тонзиллэктомия более опасна, так как может потребоваться повторная операция.
Врачи каких специальностей диагностируют и лечат паратонзиллярный абсцесс
- ЛОР (постановка диагноза, вскрытие паратонзиллярного абсцесса, его дренирование, назначение антибактериальной терапии)
Прогноз
- После вскрытия или пункции с аспирацией в сочетании с парентеральной антибактериальной терапией прогноз благоприятный
- Для последующего дренирования может потребоваться повторное вмешательство
Возможные осложнения и последствия
- Несвоевременное лечение может привести к спонтанному дренированию в глотку или окружающие ткани.
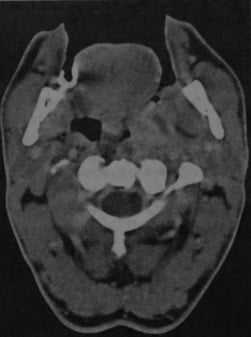
КТ с контрастированием: левосторонний паратонзиллярный абсцесс. Образование имеет гипоинтенсивный центр, окруженный усиленной стенкой. Отек левой нёбной миндалины и слизистой глотки на стороне поражения вызывает асимметричное сужение глотки. Рот остается открытым в связи с болевым синдромом.
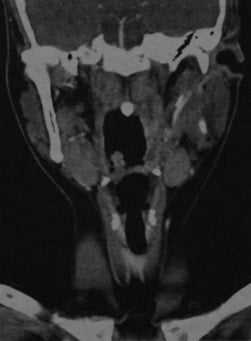
КТ с контрастированием (реконструкция во фронтальной плоскости): левосторонний паратонзиллярный абсцесс. Выявляется перифокальный отек и повышенная плотность слизистой, а также асимметричное сужение ротоглотки, распространяющееся в дистальном направлении слева от мягкого нёба. В абсцессе наблюдается типичное периферическое усиление с гипоинтенсивной полостью в центре.
Онкопатология под «маской» ургентных осложнений хронического тонзиллита
В статье представлен клинический случай острого гнойного заболевания ЛОР-органов, послужившим причиной госпитализации пациента в стационар, в результате лечения которого диагностирована злокачественная опухоль ротоглотки с первичным очагом в правой нёбной миндалине. Отображена клиническая картина заболевания, описаны этапы обследования пациента, на основании которого выставлен диагноз. Представлены результаты лабораторных и инструментальных методов исследования в динамике до и после операции, результаты гистологического исследования. Ключевые слова: нёбные миндалины, хронический тонзиллит, паратонзиллярный абсцесс, новообразование.

Введение.
Ангина и хронический тонзиллит занимают одно из ведущих мест в структуре заболеваемости взрослых и детей: среди детей составляет 15-63%, среди взрослого населения до 40 лет - 4-37% [6]. По данным Кисловой и соавт. за последние десятилетия в 2, 1 раза увеличилось количество пациентов с паратонзиллитом. Кроме того, в 10, 8% случаев хронический тонзиллит вызывает такие опасные осложнения, как паратонзиллит, парафарингит, флегмона клетчаточных пространств шеи, медиастенит [2]. В различных литературных источниках делается акцент на увеличение за последние несколько лет экстренных операций по хирургическому дренированию паратонзиллярного абсцесса 2 и вторичных тонзиллогенных флегмон шеи [5].
Особое место в медицине занимает проблема злокачественных опухолей головы и шеи, среди которых рак ротоглотки составляет 0, 7% у мужчин и 0, 09% у женщин России. Чаще всего онкологический процесс локализуется в области небных миндалин – 63, 7%, у 20, 8% - в корне языка, у 9, 1% - в области задней стенки глотки, у 5, 2% - в области мягкого неба [9].
В свою очередь, микроорганизмы вызывающие воспалительные заболевания в полости рта имеют широкий клинический спектр, от легких инфекций до образования гнойных процессов и сепсиса. Это происходит в результате нарушения барьерной функции орофарингеальной области при наличии предрасполагающих факторов [10].
Тонзиллогенный сепсис развивается на фоне ангины или хронического тонзиллита в результате распространения возбудителя лимфогенным или гематогенным путём [7, 8, 11]. Способствовать распространению инфекции могут состояния, сопровождающиеся нарушением кровообращения и угнетением иммунной системы такие, как сахарный диабет, ВИЧ-инфекция, приём иммунодепрессантов, и другие сопутствующие хронические инфекции [8].
При молниеносном сепсисе клиническая симптоматика стремительно нарастает, на протяжении нескольких часов развивается инфекционно-токсический шок, и в течение 1-3 суток заболевание заканчивается летальным исходом [4, 5, 6].
Пациенты и методы исследования.
Больной С., 64 лет, поступил по неотложным показаниям в приёмное отделение ФГБУ «КБ № 1» УДП РФ.
При поступлении предъявлял жалобы: на сильную боль в горле, преимущественно справа, болезненность при глотании, затруднение приема жидкой, твердой пищи, ощущение удушья, ограничение открывания рта.
Анамнестически было известно, что болевой синдром в горле и субфебриллитет беспокоили на протяжении 2-х дней. Ранее пациент наблюдался у врача-оториноларинголога по поводу хронического тонзиллита, проходил курсы промывания лакун миндалин, с положительным эффектом – ремиссия была около 6 месяцев. Далее более 10-ти лет не наблюдался по данному заболеванию. За 2 дня до госпитализации при появлении болей в горле самостоятельно начал принимать Ибупрофен, без положительного эффекта. Утром, в день поступления, появилось ощущение удушья. Пациент вызвал бригаду скорой медицинской помощи, был доставлен ФГБУ «КБ №1» УДП РФ.
Из анамнеза жизни известно, что аллергологический анамнез не отягощён.
Около 5-ти лет страдал Сахарным диабетом 2 типа. Ежедневно принимал назначенную эндокринологом терапию, глюкометрию проводил нерегулярно.
Постоянно принимал Глибомет по 1 таб. (утро, вечер), Галвус мет, Небивалол 1 таб. 1 р/д (утро).
При поступлении был произведен оториноларингологический осмотр. При передней риноскопии преддверие носа было свободное, перегородка носа – искривлена вправо, слизистая полости носа – розовая, в носовых ходах отделяемого не было, нижние носовые раковины были увеличены с двух сторон.
При фарингоскопическом исследовании отмечалась асимметрия мягкого неба за счет выраженного отёка и инфильтрации мягкого нёба, язычка мягкого нёба, правой передней небной дужки, а также имелись незначительный отёк левой передней нёбной дужки и сужение просвета ротоглотки. Правая нёбная миндалина была рыхлая без налетов. Была отмечена гиперемия задней стенки глотки.
Пациенту была проведена фиброларингоскопия, в ходе которой было выявлено: стекловидный отек язычной поверхности надгортанника, слизистой оболочки черпаловидных хрящей. Голосовые складки серые, подвижные, при фонации смыкаются полностью.
На основании жалоб пациента, данных анамнеза, объективного осмотра, фиброларингоскопии поставлен предварительный диагноз: Основной: Правосторонний паратонзиллярный абсцесс. Хронический тонзиллит. ТАФ II. Сопутствующие: Сахарный диабет 2 типа. Гипертоническая болезнь. Пациент был дообследован в экстренном порядке. Результаты приведены ниже.
Пациенту было проведено инструментальное обследование: КТ шеи и УЗИ мягких тканей шеи.
При проведении УЗИ мягких тканей шеи было выявлено: признаки подчелюстного, шейного лимфаденита более выражены справа.
При проведении КТ шеи с контрастным усилением. Контраст: Омнискан 0, 5 ммоль/мл 20 мл
КТ - признаки правостороннего паратонзиллярного абсцесса. Признаки выраженной двухсторонней лимфаденопатии.
Перед операцией у пациента в клинической анализе крови наблюдался лейкоцитоз 25, 51 109 с палочкоядерным сдвигом, повышение неспецифических показателей острого воспаления.
Кроме того, при иммунологическом исследовании показатель Прокальцитонина (кол. ) составил 12, 25 нг/мл (норма 0. 05).
В связи с нарастанием у пациента удушья, одышки, с данными лабораторно-инструментальных методов обследований, диагностированием сепсиса был проведён врачебный консилиум, в ходе которого было принято решение о проведении хирургического лечения в экстренном порядке по жизненным показаниям в объёме: Правосторонняя абсцесстонзиллэктомия. В ходе оперативного пособия выполнена ревизия паратонзиллярного и парафарингеального пространств, парафарингеально получено обильное гнойное отделяемое, интраоперационно установлен назогастральный зонд. Удалённый макропрепарат правой нёбной миндалины отправлен на патогистологическое исследование, препарат подготовлен и окрашен гематоксилином и эозином.
В послеоперационном периоде, учитывая системную воспалительную реакцию, пациенту была назначена медикаментозная терапия: Амикацин 1г. 1 р/д, Меронем 1г 2 р/д, Микосист 50мг 1 р/д, Кетопрофен 2, 0 при болях. Местно ротовые ванночки с раствором антисептика – Октенисепт в разведении 1: 6.
Результаты и анализ исследований.
Субъективно: боль в горле, учитывая хирургический фактор, у пациента уменьшилась на 5-е сутки после операции, на 14-е сутки болевой синдром практически купирован. В данном клиническом случае болевой синдром оценивали ежедневно с помощью визуально-аналоговой шкалы от 0 до 10, где 0 - болевой синдром отсутствует, 10 – болевой синдром очень сильный. При возникновении необходимости в обезболивании пациенту вводили Кетонал 2мл в/м. Постепенно необходимость в анальгетиках уменьшилась, также применяли местно антисептические препараты с местным анестетиком. На 14-е сутки было восстановлено пероральное питание. Нормализация температуры тела - 36, 7С. Состояние оценивалось как удовлетворительное.
Объективно на 14-е сутки после операции реактивные явления в ротоглотке уменьшились, правая ниша миндалины заживала вторично под фибрином.
В клиническом анализе крови на 1-е сутки после операции отмечалась положительная динамика в лабораторных анализах: снижение уровня лейкоцитов до 17, 78 109 (перед операцией лейкоциты в клиническом анализе крови составляли 25, 51 109), уменьшение уровня прокальцитонина до 9, 73 нг/мл. Пациенту в связи с тяжестью состояния контроль лабораторных анализов проводился ежедневно. Далее в течение всего раннего послеоперационного периода в лабораторных анализах отмечалось постепенное снижение уровня лейкоцитов и уменьшение уровня прокальцитонина. На 14-е сутки после операции – лейкоцитарная формула крови в пределах нормы, сохранялось повышение показателя СОЭ 34 мм/час. При иммунологическом исследовании на 14-е сутки после операции показатель прокальцитонина составил 0, 11 нг/мл (норма 0. 05 нг/мл).
Гистологическое исследование операционного материала показало наличие низкодифференцированного плоскоклеточного рака небной миндалины с инвазией в паратонзиллярную клетчатку.
Пациента выписали на 15-е сутки после хирургического лечения, далее он был отправлен на консультацию к онкологу для дальнейшего обследования и лечения.
Далее данному пациенту было проведено стадирование заболевания в соответствии с классификацией TNM 2009 г. – T3N0M0 III стадия. Пациенту было назначено лечение в соответствии с клиническими рекомендациями по диагностике и лечению рака ротоглотки от 2018г.: была выполнена резекция ротоглотки с односторонней шейной лимфодиссекцией и конкурентная ХЛТ.
При поступлении у пациента наблюдалась типичная клиническая картина правостороннего паратонзиллярного абсцесса, осложнённого парафарингеальным абсцессом, вероятнее всего на фоне сопутствующей патологии: СД 2 типа в стадии декомпенсации. Диагноз был подтверждён показателями клинико-инструментального обследования, выявлена системная воспалительная реакция в ответ на местный инфекционный процесс, что, вероятнее всего, возникло на фоне иммуносупрессивного состояния – декомпенсации сахарного диабета. По результатам патогистологического исследования, выявлен низкодифференцированный плоскоклеточный рак небной миндалины с инвазией в паратонзиллярную клетчатку.
В литературе встречаются упоминания о сепсисе, как осложнении лечения злокачественных опухолей головы и шеи. Согласно исследованию, Pulgar B. D. et al. Rev. Med. Chil. 2019, в котором изучалась смертность в течение 30 дней после получения системной химиотерапии, 52, 9% смертей были связаны с лечением, и сепсис был наиболее частой причиной.
По данным других исследований, проводившихся в Индии ретроспективно с 2013 по 2017 год, сепсис был основной причиной смерти у пациентов, получавших лучевую и химиотерапию в соответствии со стандартными рекомендациями [11].
В литературе практически отсутствуют упоминания о сепсисе как об осложнении непосредственно рака орофарингеальной области. Garcia-Carretero R из Мадридского госпиталя представлен клинический случай пациентки с распространенной опухолью орофарингеальной области, послужившей источником бактериемии с формированием абсцессов в печени [10].
Клиническая значимость данного наблюдения состоит в том, что предоперационное обследование пациента при проведении дифференциальной диагностики позволило с уверенностью поставить диагноз: Правосторонний паратонзиллярный абсцесс, как осложнение хронического тонзиллита в стадии декомпенсации. Однако морфологическое исследование выявило неопластический процесс. В данном клиническом случае, не смотря на роль хронического тонзиллита в развитии гнойных и опухолевых процессов, у пациента гнойно-септическое воспаление и опухолевый процесс следует рассматривать как два самостоятельных процесса одной анатомической локализации и не являющихся осложнением одного другим.
КТ, МРТ при воспалении небных миндалин
а) Терминология:
1. Синонимы:
• Тонзиллит/тонзиллофарингит
о Миндаликовая/паратонзиллярная флегмона
о Целлюлит небных миндалин/паратонзиллярной клетчатки
2. Определение:
• Острое негнойное воспаление небных миндалин
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Двустороннее увеличение небных миндалин, плотность и степень накопления контраста вариабельны:
- Следует дифференцировать от миндаликового/паратонзил-лярного абсцесса, для которых характерно наличие сформированной капсулы и содержимого низкой плотности
- «Исчерченный» характер накопления контраста внутри ткани миндалины (признак «тигровых полос») является относительно специфичным для негнойного тонзиллита
• Локализация:
о Латеральная стенка ротоглотки:
- Может сочетаться с увеличением глоточной/язычной миндалин
• Размер:
о Двустороннее > одностороннее увеличение небных миндалин
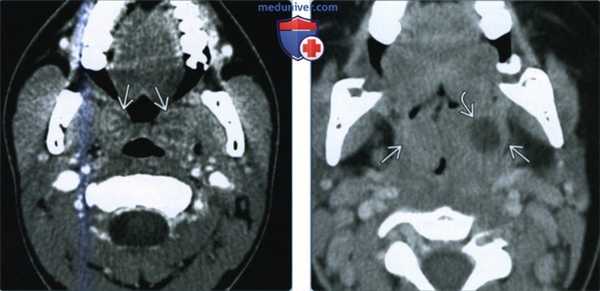
(Слева) При КТ с КУ в аксиальной проекции у ребенка с лихорадкой и жалобами на боли в горле видны увеличенные небные миндалины с характерной исчерченностью, типичные для негнойного тонзиллита.
(Справа) КТ с КУ в аксиальной проекции у ребенка с лихорадкой и жалобами на боли в горле. Обе небные миндалины увеличены и «целуются» у средней линии. В левой миндалине имеется явный участок пониженной плотности. При аспирации гноя получено не было, что говорит о наличии флегмоны.
2. Рекомендации по визуализации:
• Лучший метод визуализации:
о Для того, чтобы дифференцировать острый тонзиллит от мин-даликового/паратонзиллярного абсцесса используется КТ с контрастированием
о Для подтверждения абсцесса может использоваться внутриротовое УЗИ, однако возможность оценки распространения процесса в глубокие ткани ограничена
в) Дифференциальная диагностика:
1. Миндаликовый/паратонзиллярный абсцесс:
• Наличие четкой капсулы и содержимого низкой плотности
2. Гиперплазия (гипертрофия) небных миндалин:
• Отсутствует острая симптоматика, значительного накопления контраста не отмечается
3. Плоскоклеточный рак небной миндалины:
• Пациенты старшей возрастной группы
• Протекает подостро, отсутствуют клинические данные за инфекционный процесс
4. Неходжкинская лимфома слизистого пространства глотки:
• Протекает подостро, однородное накопление контрастного вещества
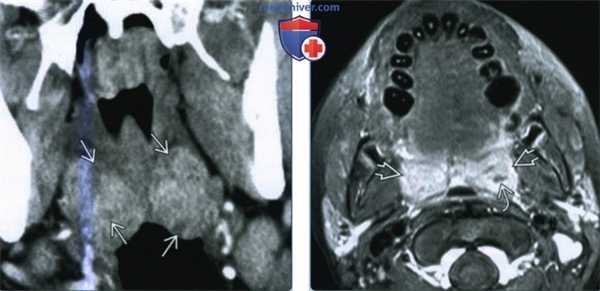
(Слева) При КТ с КУ в коронарной проекции определяется диффузное двустороннее увеличение небных миндалин, имеются участки неоднородной плотности, свидетельствующие об отеке. Явного абсцесса нет.
(Справа) При МРТ Т1 FS с КУ в аксиальной проекции определяется двустороннее увеличение небных миндалин с интенсивным накоплением контрастного вещества. Небольшие внутренние очаги пониженной интенсивности говорят о наличии подслизистого отека/экссудата.
г) Патология. Общая характеристика:
• Этиология:
о Чаще всего является вторичным проявлением респираторной вирусной инфекции:
- Аденовирус, вирусы гриппа и парагриппа, риновирус, респираторно-синцитиальный вирус
о В 30-40% случаев природа бактериальная, наиболее частый возбудитель-β-гемолитический стрептококк группы А:
- Иногда возбудителями оказываются представители родов Neisseria, Arcanobacterium, Mycoplasma, Chlamidia
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Признаки: отек, покраснение небных миндалин, наличие экссудата на миндалинах
- Обычно поражаются обе миндалины, одностороннее смещение миндалины больше характерно для миндаликово-го/паратонзиллярного абсцесса
о Симптомы: лихорадка, боль в горле:
- Стридор, одинофагия, дисфагия и тризм говорят о тяжелом воспалении и нарушении проходимости дыхательных путей
2. Демография:
• Возраст:
о Дети и молодые взрослые
• Эпидемиология:
о Одно из самых распространенных инфекционных заболеваний, с которым сталкиваются педиатры и семейные врачи:
- >6 млн детских амбулаторных обращений/год (- Еще 1,8 млн посещений приходятся на подростков и молодых взрослых в возрасте 15-24 лет
3. Течение и прогноз:
• Формы: острый тонзиллит, рецидивирующий острый тонзиллит:
о Хронический: хронический тонзиллит, гипертрофия (гиперплазия) небных миндалин
• Негнойные осложнения: скарлатина, ревматическая лихорадка, постстрептококковый гломерулонефрит
• Гнойные осложнения: целлюлит небных миндалин/паратонзиллярной (заглоточной, окологлоточной) клетчатки + абсцесс:
о В редких случаях развивается синдром Лемьера (септический тромбофлебит внутренней яремной вены с развитием метастатических абсцессов), нисходящий медиастинит
4. Лечение:
• Антибиотики:
о Так как большинство случаев заболевания имеют вирусную природу, некоторые специалисты склоняются к динамическому наблюдению
• В случае рецидивирующего или хронического тонзиллита может выполняться тонзиллэктомия
е) Диагностическая памятка. Советы по интерпретации изображений:
• "Исчерченный" характер накопления контраста внутри ткани миндалины (признак «тигровых полос») является относительно специфичным для негнойного тонзиллита:
о Для миндаликового/паратонзиллярного абсцесса характерно наличие четкой капсулы и однородного содержимого пониженной плотности
ж) Список использованной литературы:
1. Ulualp SO et al: Management of intratonsillar abscess in children. Pediatr Int. 55(4):455-60, 2013
2. Janjanin 5 et al: Acute lingual tonsillitis: an overlooked cause of severe sore throat in adults who have had a palatine tonsillectomy? Med J Aust. 191(1):44, 2009
3. Islam A et al: Cervical necrotising fasciitis and descending mediastinitis secondary to unilateral tonsillitis: a case report. J Med Case Reports. 2:368, 2008
4. Pinto A et al: Infections of the neck leading to descending necrotizing mediastinitis: Role of multi-detector row computed tomography. Eur J Radiol. 65(3):389-94, 2008
5. Van Howe RS et al: Diagnosis and management of pharyngitis in a pediatric population based on cost-effectiveness and projected health outcomes. Pediatrics. 117(3):609-19, 2006
6. Bell Z et al: Mediastinitis: a life-threatening complication of acute tonsillitis. J Laryngol Otol. 119(9):743-5, 2005
1. Аббревиатуры:
• Миндаликовый абсцесс (МА), паратонзиллярный абсцесс (ПТА)
2. Синоним:
• Интратонзиллярный абсцесс
3. Определения:
• Миндаликовый абсцесс: абсцесс внутри небной миндалины
• Паратонзиллярный абсцесс: распространение миндаликового абсцесса в близлежащие пространства
1. Общая характеристика:
• Лучший диагностический критерий:
о Миндаликовый абсцесс: скопление жидкости внутри увеличенной миндалины + периферическое кольцо накопления контраста
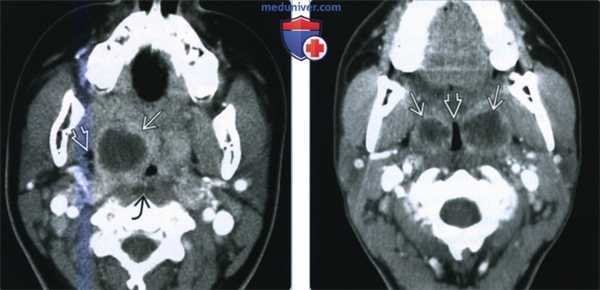
(Слева) При КТ с КУ в аксиальной проекции определяется большой МА с содержимым пониженной плотности. Распространения в окологлоточное пространство за пределы капсулы миндалины нет. Левая миндалина увеличена и накапливает контраст, но признаков абсцедирования нет. Обратите внимание на сопутствующий выпот в заглоточном пространстве.
(Справа) При КТ с КУ в аксиальной проекции определяются миндаликовые абсцессы с обеих сторон, левый по размерам больше правого. Абсцессы сдавливают оба окологлоточных пространства, но распространения воспалительного процесса на окружающие структуры нет. Просвет дыхательных путей сужен и имеет щелевидную форму.
2. КТ при миндаликовом и паратонзиллярном абсцессе:
• КТ с КУ:
о Миндаликовый абсцесс: увеличенная небная миндалина(ы) с центральным участком пониженной плотности и периферическим кольцом накопления контраста:
- По данным КТ с контрастированием дифференцировать отек миндалины от сформированного абсцесса сложно
- Очень важно дифференцировать МА от простого воспаления миндалины, поскольку лечение может различаться
- Воспалительная исчерченность окружающих клетчаточных пространств
о Паратонзиллярый абсцесс: миндаликовый абсцесс распространяется в окружающие пространства:
- Окологлоточное, жевательное, поднижнечелюстное пространства
о У подростков и у взрослых часто сочетается с выраженной двусторонней реактивной шейной аденопатией
3. МРТ при миндаликовом и паратонзиллярном абсцессе:
• Т2 ВИ:
о Отечная небная миндалина, сигнал повышенной интенсивности, отек распространяется на окружающие пространства
• Т1 ВИ с КУ:
о Кольцо периферического накопления контраста вокруг абсцесса
о При отсутствии сформированного абсцесса контраст диффузно накапливается в ткани самой миндалины
4. УЗИ:
• Участки гипоэхогенного сигнала в ткани миндалины говорят о наличии абсцесса
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ с КУ предпочтительнее МРТ, быстрее выполнить у тяжелых пациентов
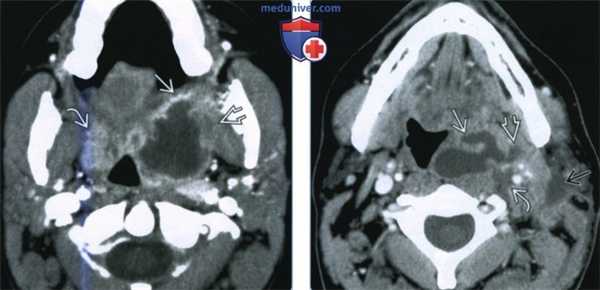
(Слева) При КТ с КУ в аксиальной проекции визуализируется левосторонний МА и ПТА, распространяющийся через капсулу миндалины в заднее щечное пространство и медиальную крыловидную мышцу жевательного пространства. Отмечается накопление контраста в правой воспаленной миндалине, но данных за абсцедирование здесь нет.
(Справа) При КТ с КУ в аксиальной проекции наблюдается осложненный левосторонний МА больших размеров. Инфекционный процесс распространился в сонное пространство В, в переднелатеральном направлении в верхнее поднижнечелюстное пространство, в латеральном направлении в нижние отделы пространства околоушной железы.
в) Дифференциальная диагностика миндаликового и паратонзиллярного абсцесса:
1. Гиперплазия (гипертрофия) небных миндалин:
• Клиническая картина: хронический, рецидивирующий тонзиллит
о Может быть случайной находкой
• Визуализация: выраженное двустороннее увеличение небных ± глоточной ± язычной миндалин:
о Менее интенсивно накапливают контраст, чем при воспалении
2. Воспаление небных миндалин (тонзиллит):
• Клиническая картина: острое двустороннее негнойное воспаление небных миндалин, боли в горле, лихорадка
• Визуализация: двустороннее > одностороннее увеличение небных миндалин:
о Увеличенные миндалины, накапливающие контрастное вещество
о Исчерченность миндалин говорит о негнойном тонзиллите
3. Ретенционная киста небной миндалины:
• Клиническая картина: отсутствие симптоматики, случайная находка
• Визуализация: отграниченный участок с жидкостным содержимым в пределах небной миндалины без отека или периферического накопления контраста
4. Заглоточный абсцесс:
• Клиническая картина: выбухание задней стенки глотки у ребенка с признаками сепсиса
• Визуализация: абсцесс заглоточного пространства с жидкостным содержимым и периферическим кольцом накопления контраста + воспаление миндалин
5. Плоскоклеточный рак небной миндалины:
• Клиническая картина: взрослый пациент с односторонним новообразованием небной миндалины и изъязвлением слизистой
• Визуализация: новообразование небной миндалины с нечеткими контурами, умеренно накапливающее контраст и демонстрирующее признаки инвазивного роста
г) Патология:
1. Общая характеристика:
• Этиология:
о Острый экссудативный тонзиллит, при котором происходит образование внутренней полости и нагноение, формируется миндаликовый абсцесс
о При прорыве миндаликового абсцесса в окологлоточное, жевательное или поднижнечелюстное пространство формируется паратонзиллярный абсцесс
2. Микроскопия:
• Флора обычно полимикробная:
о Разнообразная аэробная и анаэробная флора
о Преобладает чаще всего β-гемолитический стрептококк группы А
1. Проявления:
• Типичные признаки/симптомы:
о Лихорадка, боль в горле, дисфагия, болезненные лимфоузлы
о Другие признаки/симптомы:
- Тризм и отклонение небного язычка встречаются часто, даже при неосложненном тонзиллите
- При наличии выраженного тризма необходимо исключить паратонзиллярный абсцесс и распространение гноя в окружающие пространства
2. Демография:
• Возраст: обычно возникает у детей или лиц молодого возраста
3. Лечение:
• При флегмоне или целлюлите небных миндалин назначаются антибиотики, пациент находится под наблюдением
• При миндаликовом абсцессе первоначально назначаются системные антибиотики, но только при отсутствии паратонзиллярного абсцесса или нарушения проходимости дыхательных путей
• При обструкции дыхательных путей: вскрытие и опорожнение абсцесса с последующей внутривенной антибактериальной терапией
е) Список использованной литературы:
1. Ulualp SO et al: Management of intratonsillar abscess in children. Pediatr Int. 55(4):455-60, 2013
2. Klug ТЕ et al: Significant pathogens in peritonsillar abscesses. EurJ Clin Microbiol Infect Dis.30(5):619-27, 2011
3. Windfuhr J: Malignant neoplasia at different ages presenting as peritonsillar abscess. Otolaryngol Head NeckSurg. 126(2): 197-8, 2002
4. Schraff S et al: Peritonsillar abscess in children: a 10-year review of diagnosis and management. IntJ PediatrOtorhinolaryngol. 57(3):213-8, 2001
5. Buckley AR et al: Diagnosis of peritonsillar abscess: value of intraoral sonography. AJR Am J Roentgenol. 162(4):961-4, 1994
МРТ миндалин, что показывает
Органы верхних дыхательных путей имеют сложное строение, содержат множество структур и тканей, которые часто поддаются патологическим процессам. Успех лечения во многом зависит от качественной и своевременной диагностики, проводить которую следует при первых симптомах. Если традиционные методы обследования не позволяют получить полную картину, врач направляет пациента на МРТ горла и гортани. Диагностика позволяет исследовать небные миндалины на МРТ, щитовидную железу, гортань, лимфатические узлы, трахею и другие структуры, которые находятся в области шеи.
Сама процедура обследования относится к высокоинформативным способам, позволяет распознать и обнаружить малейшие отклонения, подтвердить или опровергнуть сомнительный диагноз. Полученные результаты томографии при помощи магнитного резонанса визуализируются мягкие ткани без использования ионизирующего излучения. Для получения более четкого снимка магнитно-резонансная томография горла проводится с контрастом. Отличается высокой информативностью при определении доброкачественных или злокачественных опухолей в области горла.
МРТ миндалин, что показывает: покажет ли МРТ рак небных миндалин
МРТ небных миндалин позволяет исследовать щитовидную железу, гортань, лимфатические узлы, трахею и другие структуры, которые находятся в области шеи.
Видео — МРТ миндалин, что показывает
Пошаговое сканирование магнитным резонансом миндалин определяет состояние мягких тканей, оценивает лимфоток, состояние подъязычной кости, трахей, голосовых связок. Обнаруживает болезни на ранних стадиях, тем самым исключает неблагоприятные последствия. В ходе обследования создается объемное трехмерное изображение, на основе которого проводится расшифровка результатов.
МРТ горла и гортани разрешено проводить взрослым и детям. Показанием к назначению выступают следующие симптомы:
- аномальное строение гортани или горла;
- боль в области шеи;
- ощущение чужеродного тела в горле;
- нарушение глотательного рефлекса;
- воспаление лимфатических узлов;
- приступы удушья;
- постоянная заложенность носа;
- изменение голоса;
- хронические болезни ЛОР органов;
- травмы шеи;
- подозрение на опухоль в горле, щитовидной железе или гортани;
- подготовка к операции.
Направление на МРТ выдает лечащий врач (онколог, невролог, хирург, травматолог, эндокринолог) при отсутствии полной клинической картины болезни, подозрении на онкологические заболевания или другие патологии. Проводят после УЗИ, лабораторных исследований, которые не дали нужного результата, у врача остались сомнения по поводу постановки заключительного диагноза.
Какие заболевания покажет МРТ миндалин?
Если целью МРТ является исследование небных миндалин, также визуализируется гортаноглотка, гортань, пищевод, щитовидная железа и ротоглотка. Оценивается состояние сосудов, лимфатических узлов, которые находятся вблизи. МРТ горла наиболее информативно отображает мягкие ткани, определяет воспалительные процессы, поврежденные структуры, опухоли.
Проведение магнитно-резонансной томографии дает возможность определить причины симптомов, которые беспокоят пациента, обнаружить следующие заболевания:
- рубцовые изменения в тканях;
- отек, деформацию или нарушения в строении органов в области шеи;
- инородные предметы в дыхательных путях;
- кисты;
- опухоли;
- метастазы в регионарных лимфоузлах;
- переломы;
- дивертикулы пищевода.
На МРТ четко просматриваются миндалины, которые могут быть поражены воспалительным процессом, раковыми клетками, аллергической реакцией или травмой. В ходе обследования проводится оценка их размера, оценивается структура ближайших тканей, состояние сосудов, кровоток.
Согласно врачебным наблюдениям, МРТ горла и гортани позволяет с точностью в 93% определить очаги патологии, выявить малейшие отклонения в работе прилегающих органов.
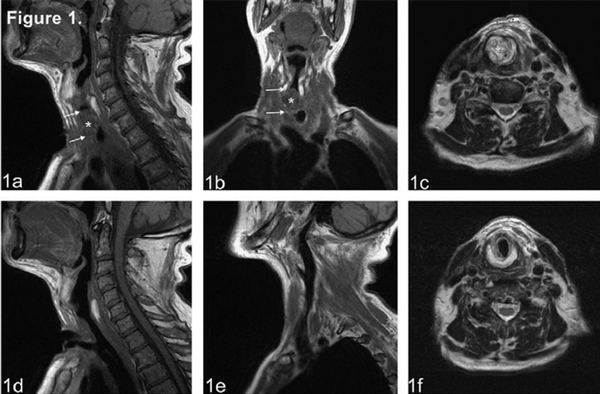
На МРТ нашли небные миндалины, что делать?
Небные миндалины (гланды) относятся к органам лимфатической системы. Благодаря им формируется иммунитет, поэтому при любых нарушениях, эти ткани остро реагируют на изменения в организме — воспаляются, увеличиваются в размерах, в них может скапливаться гной или другой экссудат. Заметить патологические изменения в миндалинах можно визуально при помощи осмотра зева, но если есть необходимость в более тщательном осмотре, есть подозрения на рак, МРТ позволит получить полную картину.
При воспалительном процессе в гландах или подозрении на онкологию, результаты томографа определяют размер, форму, структуру, изменения в подчелюстных железах. Хорошо заметны на расшифровке утолщение слизистой гортани, кисты мягких тканей носоглотки, опухоли или метастазы. Процедура позволяет диагностировать:
- гигантские клетки Ходжкина;
- плоскоклеточный рак;
- злокачественные образования по Рид-Березовскому.
При подозрении на новообразования, для получения четких снимков процедура может проводиться с контрастным веществом. Позволяет распознать самые маленькие опухоли на ранних стадиях развития.
Результаты исследования МРТ являются основой для постановки заключительного диагноза, определения тактики лечения.
МРТ покажет рак миндалины?
Злокачественные опухоли шеи занимают 6% от всех видов онкологии. На практике чаще встречается плоскоклеточная форма рака, которая в 80% диагностируется на поздних стадиях, поскольку выраженная симптоматика отсутствует, а незначительный дискомфорт в области шеи, человек не воспринимает всерьез. При наличии раковых клеток в горле, на полученном снимке новообразования хорошо выделяется на фоне окружающих тканей, что позволяет врачу выявить болезнь на самых ранних этапах злокачественности. Расшифровкой занимается врач-радиолог. Полученное заключение передается лечащему врачу, затем ставится диагноз, назначается лечение.
МРТ горла относится к безопасным методам диагностики, проявляет высокую информативность при патологиях мягких тканей, включая миндалины.
Первые признаки рака миндалин напоминают обычную простуду, что затрудняет диагностику. Болезнь быстро прогрессирует, приводит к спазмам гортани, припухлости шеи, трудностям с глотанием. Если вовремя не диагностировать первичный рак, он дает метастазы в головной мозг, легкие, сердце, что практически не оставляет шансов на жизнь.
Благодаря уникальной возможности магнитного резонанса, выявить рак горла можно на самом раннем этапе, главное не медлить с посещением врача, не заниматься самолечением.
Возможности МРТ гортани достаточно обширны, главное правильно выбрать клинику. Предпочтение следует отдавать диагностическим центрам или частным клиникам, которые оснащены современным оборудованием, где работают профильные врачи радиологи с большим опытом работы.
Чтобы исследование горла дало нужный результат, важно не только правильно выбрать клинику, но и придерживаться рекомендаций врача по подготовке к сканированию, иначе большая вероятность того, что снимки будут нечеткими, что отобразиться на постановке заключительного диагноза.
Читайте также:
- Кровоизлияния при ушибе головного мозга. Мозговая ткань при ушибе мозга
- Кисты менисков коленного сустава: атлас фотографий
- Регидратация при сахарном диабете. Объем инфузий при сахарном диабете
- Пищевое отравление Staphylococcus aureus и его лечение
- Рефлекс мочеиспускания. Воздействие головного мозга на мочеиспускание
