Кисты менисков коленного сустава: атлас фотографий
Добавил пользователь Валентин П. Обновлено: 19.01.2026
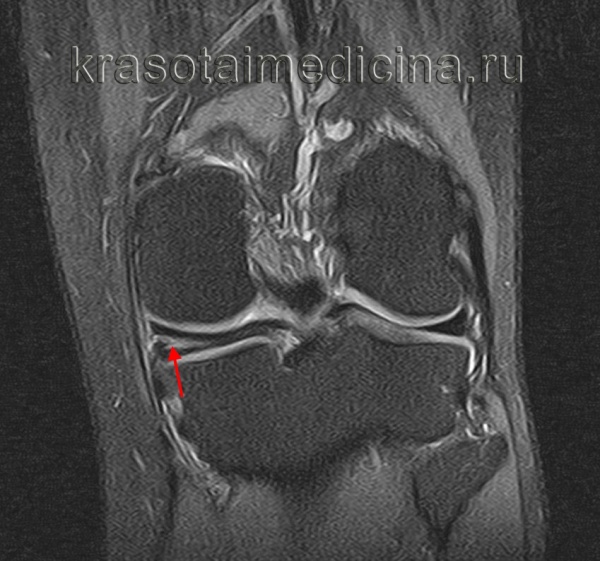
Киста менисков – это заполненная жидкостью полость в толще мениска. Протекает хронически. Основная жалоба больных с кистой мениска - боль, возникающая и усиливающаяся при движениях в суставе. При осмотре на боковой поверхности колена обнаруживается припухлость. Окончательный диагноз выставляется по данным артроскопии, УЗИ или МРТ коленного сустава. Лечение заключается в рассечении кисты или полном удалении измененного мениска. Операции обычно проводятся с использованием артроскопического оборудования.
МКБ-10
Причины
Заболевание чаще развивается в молодом и среднем возрасте. Принято считать, что причиной кистозного перерождения менисков является постоянная повышенная нагрузка на коленный сустав (при тяжелой физической работе или занятиях спортом). Чаще поражается наружный мениск, реже – внутренний (соотношение 5:1).
Симптомы кисты мениска
У пациента возникают боли в области суставной щели, усиливающиеся при нагрузке на коленный сустав и исчезающие в покое. При осмотре травматолога-ортопеда выявляется плотная, болезненная при пальпации припухлость размером от 0,5 до 3 см по боковой поверхности сустава. Мелкие кисты менисков располагаются на уровне суставной щели, исчезают при сгибании и вновь появляются при разгибании колена, иногда не прощупываются. По мере увеличения кисты мениска опухолевидное образование выходит за пределы сустава и распространяется по пути наименьшего сопротивления.
Киста наружного мениска обычно возникает в средней трети наружной части мениска, реже – в области переднего или заднего рога. Киста менисков не соединяется с капсулой сустава, которая под давлением растущего опухолевидного образования постепенно истончается. Как правило, выпячивание располагается сзади от наружной боковой связки. Киста внутреннего мениска выпячивается сзади или спереди от внутренней боковой связки, реже выдается через толщу связки. Длительно существующая киста мениска вызывает дегенеративные изменения костной ткани и приводит к развитию деформирующего артроза.
Диагностика
В травматологии и ортопедии диагноз кисты менисков выставляется на основании клинической картины, результатов УЗИ коленного сустава, артроскопии или МРТ коленного сустава. При развитии деформирующего артроза мыщелка большеберцовой кости выявляются характерные изменения на рентгенограммах (симптом Раубера-Ткаченко).
Лечение кисты мениска
Пациенту рекомендуют уменьшить нагрузку на коленный сустав. При выраженном болевом синдроме назначают обезболивающие и нестероидные противовоспалительные препараты. Окончательное излечение кисты менисков невозможно без операции, однако полное удаление кистозно измененного мениска приводит к быстрому развитию деформирующего артроза. Поэтому оперативное вмешательство должно быть как можно более щадящим. Предпочтительным вариантом является удаление мениска путем эндоскопической артроскопии, позволяющая уменьшить травматичность операции и снизить вероятность развития осложнений. В зависимости от локализации и размера кисты мениска выполняется рассечение кисты или удаление поврежденной части мениска.
Бурсит коленного сустава - симптомы и лечение
Что такое бурсит коленного сустава? Причины возникновения, диагностику и методы лечения разберем в статье доктора Башкуровой Ирины Станиславовны, врача УЗИ со стажем в 12 лет.
Над статьей доктора Башкуровой Ирины Станиславовны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Бурсит коленного сустава — это воспаление синовиальной (суставной) сумки колена, которое проявляется болями в суставе и ограничивает его подвижность, в некоторых случаях вызывает припухлость и покраснение. Протекает в острой или хронической форме.
Краткое содержание статьи — в видео:
Синовиальная сумка (или бурса) — это небольшая полость с жидкостью. Бурсы расположены в местах наибольшего трения различных тканей: сухожилий, мышц и костных выступов. Благодаря нормальному функционированию суставных сумок, трение при движении уменьшается. Стенка бурс двухслойная: наружный слой состоит из плотной соединительной ткани; внутренний называется синовиальной оболочкой, в норме он вырабатывает небольшое количество жидкости. При нарушении работы синовиальных сумок движения сустава невозможны.
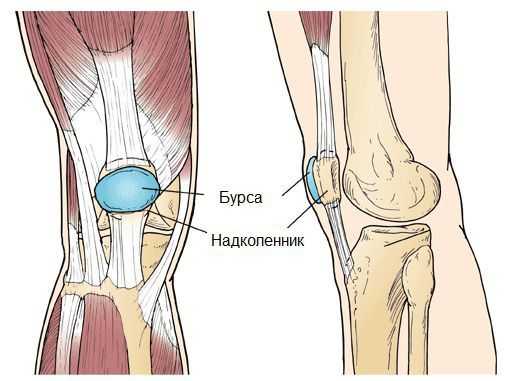
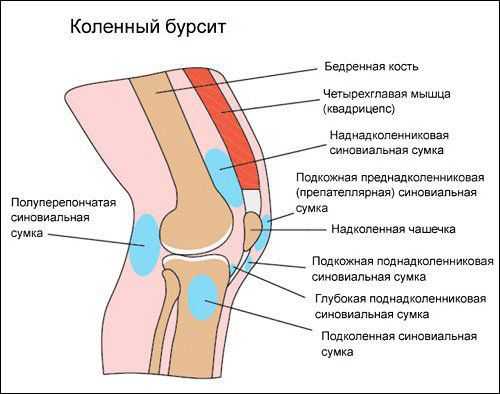
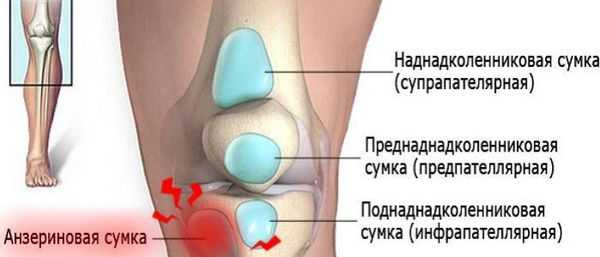
Коленный сустав — один из наиболее сложных суставов в теле человека. Он имеет в своём составе большое количество синовиальных сумок:
- наднадколенниковая (супрапателлярная);
- преднадколенниковая (препателлярная);
- поднадколенниковые поверхностная и глубокая (инфрапателярные);
- сумка гусиной лапки (анзериновая);
- сумка медиальной (внутренней) боковой связки;
- сумка латеральной (наружной) боковой связки;
- сумка илиотибиального тракта;
- сумка сухожилия полуперепончатой мышцы (полуперепончатая);
- сумка медиальной (внутренней) головки икроножной мышцы — икроножная сумка;
- сумка подколенной мышцы — подколенная.
Бурсит может возникнуть в любой из этих видов сумок [10] .
Причины возникновения бурсита коленного сустава могут быть различными [5] :
- травмы единократные или хроническое микротравмирование при постоянных перегрузках часто вызывают бурсит у спортсменов или у людей, занятых физическим трудом. К однократным травмам можно отнести падение на колено, удары в область коленного сустава, частичные или полные разрывы связочного аппарата и сухожилий коленного сустава. Хроническая перегрузка возможна также при избыточной массе тела и длительном ношении тяжестей.
- микрокристаллические артропатии — ещё одна причина бурсита. Это заболевания суставов, при которых в них откладываются микрокристаллы солей различного состава. К таким болезням относится подагрическая артропатия (отложение в суставах солей мочевой кислоты) и пирофосфатная артропатия (образование в суставах пирофосфата кальция).
- воспалительный артрит различных видов, например ревматоидный артрит (аутоиммунное системное заболевание, вызывающее воспаление в суставах, в том числе в суставной сумке), псориатический артрит, подагрический артрит.
- бактериальная инфекция, вызванная гноеродными микроорганизмами (например Staphylococcus aureus), является ещё одной причиной возникновения бурсита.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы бурсита коленного сустава
У бурсита есть общие симптомы, которые будут проявляться при воспалении любой синовиальной сумки, и есть симптомы, характерные только для воспаления сумки определённой локализации.
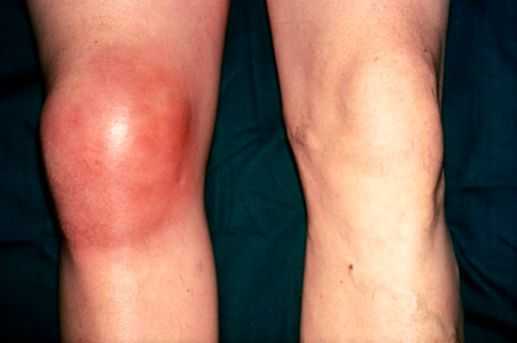
К общим проявлениям для бурсита любой локализации относятся [1] [5] :
- болевой синдром;
- отёк (припухлость) в области сумки или всего сустава;
- покраснение в области сумки;
- повышение температуры в области воспаления, в некоторых случаях — общее повышение температуры тела;
- ограничение движений в суставе разной степени выраженности, начиная от незначительного ограничения сгибания и разгибания и заканчивая полной невозможностью совершить движения, невозможностью встать на больную ногу;
- симптомы интоксикации (слабость, головные боли, тошнота) появляются при присоединении инфекции и нагноении воспалённой сумки.
Симптомы бурсита коленного сустава могут различаться в зависимости от того, какая именно сумка воспалена.
Препателлярный бурсит – боль и отёк развиваются в области преднадколенниковой сумки, то есть перед коленной чашечкой.
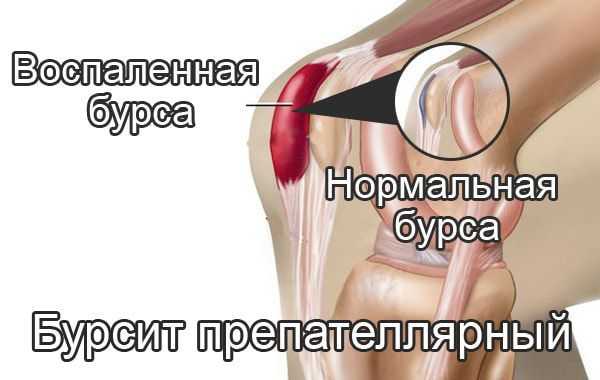
Инфрапателлярный бурсит — боль и отёк развиваются в проекции поднадколенниковых сумок, приблизительно на уровне бугристости большеберцовой кости и несколько выше. На начальных стадиях процесса ограничения движений в суставе нет, но по мере прогрессирования воспаления усиливается боль и отёчность, появляются ограничения в сгибании и разгибании, отёк, гиперемия, гипертермия, симптомы интоксикации.
Анзериновый бурсит (бурсит "гусиной лапки") — гусиной лапкой называется соединение сухожилий трёх мышц (полусухожильной, тонкой и портняжной) в месте их прекрепления к большеберцовой кости. Все местные проявления (отёк, боль, покраснение, локальное повышение кожной температуры) локализуются в проекции анзериновой сумки.
Бурсит полуперепончатой мышцы — это воспаление сумки, расположенной в зоне прикрепления сухожилия полуперепончатой мышцы к задне-медиальной поверхности большеберцовой кости. То есть вся местная симптоматика будет локализоваться в подколенной области с внутренней стороны. Если бурсит переходит в хроническую форму, то формируется киста Бейкера (грыжа в области колена).
Патогенез бурсита коленного сустава
В основе механизма развития бурсита лежит реакция синовиальной оболочки [1] . Синовиальная оболочка в норме как продуцирует жидкость, так и абсорбирует её. При нарушении баланса продукции и абсорбции происходит накопление избыточной жидкости в полости сумки [5] [8] . К нарушению этого баланса могут привести:
- травмы в области синовиальной сумки с повреждениями синовиальной оболочки;
- аутоиммунные процессы — организм начинает воспринимать свои ткани как чужеродные, что приводит к воспалению;
- инфекционные агенты — бактерии и вирусы, которые вызывают воспаление синовиальной оболочки. Инфекционные агенты могут проникать в сумку несколькими путями: извне через повреждённые мягкие ткани или изнутри с током крови (гематогенный путь) и лимфы (лимфогенный путь).
На первых этапах развития бурсита избыточная жидкость (серозный экссудат) прозрачная и однородная. При отсутствии своевременного лечения жидкость в полости синовиальной сумки накапливается, к этому процессу может присоединиться бактериальная инфекция. Основной признак наличия инфекции — нагноение (серозный экссудат становится гнойным). Местно это проявляется нарастанием отёка и болевого синдрома, появляется покраснение кожи, повышается её температура. При прогрессировании гнойного процесса начинают появляться симптомы интоксикации — лихорадка, слабость, недомогание.
В основе патогенеза бурситов при микрокристаллических артропатиях (пирофосфатной, подагрической) лежит отложение солей в виде депозитов в стенке бурсы, что приводит к микротравмам синовиальной оболочки, которая реагирует на повреждение продукцией избыточного количества жидкости и развитием воспаления.
Классификация и стадии развития бурсита коленного сустава
Бурситы, в частности и воспаление синовиальных сумок коленного сустава, классифицируются по ряду признаков [1] [2] [5] [7] :
По клиническому течению: острый, подострый, хронический, рецидивирующий.
По причине возникновения:
- асептический, в том числе и травматический бурсит. Причиной могут быть самые разные факторы, аутоиммунные, дисметаболические, например подагра и другие кристаллические артропатии;
- инфекционный, или септический, бурсит. В зависимости от возбудителя, вызвавшего воспаление, септические бурситы подразделяются на неспецифические (вызваны стафиллококком, стрептококком и другими бактериями) и специфические (туберкулёзные, гонококковые, бруцеллёзные, сифилитические).
По характеру воспаления выделяют серозный бурсит, серозно-фибринозный, гнойный и гнойно-геморрагический.
По расположению воспалённой сумки:
- поверхностный — синовиальная сумка расположена поверхностно, под кожей. К ним относится препателлярный или преднадколенниковый бурсит, поверхностный инфрапателлярный бурсит;
- глубокий (подсухожильный, подмышечный) — синовиальная сумка расположена под достаточно большим слоем мягких тканей. И иногда воспаление такой сумки имитирует патологию сустава, около которого она расположена.
Осложнения бурсита коленного сустава
Осложнения воспалительного процесса синовиальной сумки развиваются при следующих факторах:
- несвоевременное лечение;
- незавершённое лечение или недостаточный объём лечебных мероприятий;
- изменения в иммунной системе (снижение иммунитета, в том числе иммунодефицит различной этиологии, или чрезмерная напряжённость иммунной системы);
- сопутствующая онкологическая патология, химиотерапия или ближайший после химиотерапии период;
- тяжёлые поражения внутренних органов (почек, печени), в том числе и алкогольное поражение; , подагра, ревматоидный артрит, патология щитовидной и паращитовидных желёз.
В случае присоединения бактериальной инфекции и нагноения синовиальной сумки возможно распространение гнойного процесса как на окружающие ткани, так и на сустав. В первом случае формируются абсцессы и флегмоны, во втором развивается гнойный артрит.
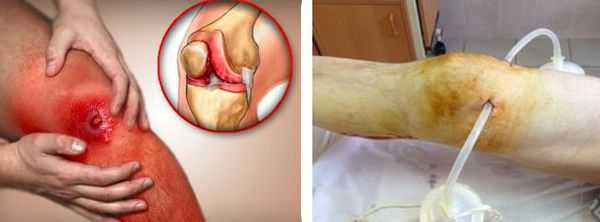
Любой гнойный процесс, особенно распространённый, может привести к развитию интоксикации и сепсиса. Сепсис — это крайне тяжёлое состояние с высокой летальностью, которое лечится только в условиях хирургического стационара или в реанимации.
В итоге после перенесённой флегмоны или гнойного артрита возможно ограничение объёма движений в суставе вплоть до полного отсутствия движений.
Ещё один возможный вариант развития событий — это распространение гнойного процесса на кость. В этом случае происходит разрушение костной ткани и развивается остеомиелит. Это состояние в итоге может приводить не только к ограничению движений в суставе, но и к нарушению опорной функции конечности. Пациент не сможет передвигаться без помощи опорных приспособлений, в зависимости от объёма поражения это могут быть трость, костыли, ходунки или коляски.
Диагностика бурсита коленного сустава
Алгоритм диагностики бурситов коленного сустава достаточно чёткий:
- Сбор жалоб и анамнеза.
- Осмотр зоны поражения и противоположного сустава.
- Пальпация (ощупывание), в ходе которой определяются зона наибольшей болезненности, температура кожи в зоне поражения на предмет локальной гипертермии, наличие/отсутствие объёмных образований.
- Тесты для определения объёма движений и выявления наиболее болезненных движений.
- Инструментальная диагностика [8] .
В инструментальную диагностику входит:
УЗИ — позволяет оценить структуру околосуставных тканей (сухожилий, связок, мышц) и менисков, наличие или отсутствие избыточной жидкости в полости сустава и околосуставных сумках, определить характер жидкости и её приблизительный объём. Ультразвуковое исследование позволяет с точностью до 100 % определить локализацию, степень выраженности и распространённость бурсита в том числе [4] [9] .
МРТ — метод визуализации, позволяющий получить целостную картину сустава, детально оценить состояние околосуставных и внутрисуставных структур. Информативный метод, но отличается относительно высокой стоимостью.
Рентгенография или КТ — проводится для оценки состояния костной ткани. Позволяет определить наличие или отсутствие очагов разрушения (деструкции) кости, дегенеративно-дистрофических изменений.
Диагностическая пункция — из суставной сумки извлекается экссудат (воспалительная жидкость), определяется характер и объём жидкости. В дальнейшем он отправляется на лабораторный анализ.
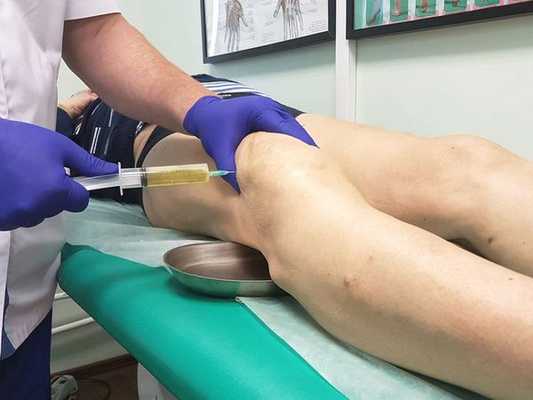
Лабораторная диагностика включает в себя следующие анализы:
- анализ крови на ВИЧ, сифилис, вирусные гепатиты В и С;
- биохимический анализ крови: обязательно определение уровня глюкозы (сахара) в крови, по показаниям проверяется печёночный профиль (АлАТ, АсАТ, билирубин с фракциями, щелочная фосфатаза, ГГТ), мочевина, креатинин;
- при подозрении на аутоиммунную природу заболевания проводятся анализы крови на С-реактивный белок, ревматоидный фактор, АЦЦП;
- иммунологическое обследование (в тяжёлых случаях);
- микроскопический, бактериологический, серологический анализ жидкости, полученной из сустава при пункции [1][2][7] .
Лечение бурсита коленного сустава
Методы лечения бурсита делятся на консервативные (медикаментозное, физиотерапевтическое лечение) и хирургические.
Лечение бурсита коленного сустава начинается с обеспечения покоя поражённому суставу: фиксация ортезом или повязкой, устранение нагрузки и полной опоры на ногу.
Далее назначается медикаментозное лечение. Если бурсит неспецифической и неаутоиммунной природы, то врач назначает нестероидные противовоспалительные средства (НПВС) в таблетках или инъекциях, например ибупрофен, мовалис, кеторолак, кетопрофен, препараты группы коксибов.
При наличии у пациента противопоказаний к приёму НПВС назначаются анальгин или парацетамол. При сильно выраженном болевом синдроме и отсутствии эффекта от анальгина и парацетамола назначают трамадол. По показаниям возможно назначение нестероидных противовоспалительных мазей на зону поражения. Если у пациента постоянно повторяющийся бурсит, то возможно местное инъекционное введение глюкокортикостероидных препаратов, например дипроспана.
Назначенное лечение проводится 5-7 дней. При наличии хорошего эффекта в виде уменьшения воспалительной симптоматики к лечению добавляют физиотерапию. Если эффекта от лечения нет или он недостаточный, то препараты заменяют на другие той же группы (НПВС). При присоединении инфекции назначают антибиотики.
При большом количестве жидкости в полости сумки в асептических условиях выполняется пункция — как для удаления экссудата, так и с целью введения противовоспалительного лекарственного средства. При наличии гнойного воспаления выполняется пункция с последующим дренированием полости сумки для обеспечения постоянного оттока отделяемого.
При развитии гнойного процесса, формировании абсцесса или флегмоны назначается хирургическое лечение (бурсэктомию) — гнойник вскрывается под местной или общей анестезией. При отсутствии эффекта прибегают к иссечению поражённой бурсы [6] .
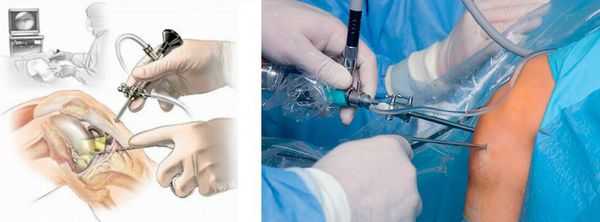
При ревматоидной и подагрической природе заболевания проводится лечение основного заболевания и его местных проявлений. Лечение в этом случает назначает врач-ревматолог.
Разница в лечении хронического и острого бурсита заключается в том, что при хроническом бурсите покой и иммобилизация менее целесообразны, но важное значение имеют физиотерапевтические упражнения, направленные на увеличение мобильности сустава.
Прогноз. Профилактика
Прогноз при своевременном адекватном лечении бурсита благоприятный, в большинстве случаев воспалительный процесс сходит на нет. Но при наличии ряда факторов, которые были освещены в разделе "осложнения", возможна хронизация процесса и ограничение объёма движений в суставе вплоть до контрактуры ( состояние, при котором нога не может быть полностью согнута или разогнута) . В более сложных случаях это может привести к нарушению опорной функции конечности [1] .
Профилактика бурсита направлена на устранение возможных причин возникновения заболевания [1] [5] [7] :
Повреждение менисков коленного сустава ( Разрыв менисков коленного сустава )
Повреждения менисков - нарушение целостности хрящевой прокладки, расположенной в полости коленного сустава. В остром периоде пациента беспокоит боль в колене и ограничение движений, отмечается блокировка сустава, отечность, возможно появление жидкости в суставе или развитие гемартроза. В последующем иногда наблюдаются повторные блокады, признаки воспаления, рецидивирующий синовит. Диагноз устанавливает травматолог на основании данных осмотра, анамнеза, в некоторых случаях - МРТ коленного сустава. Лечение включает устранение блокады, обеспечение полного покоя, по показаниям - пункцию сустава. При невозможности устранения блокады, повторных блокадах, сохранении болевого синдрома требуется операция.
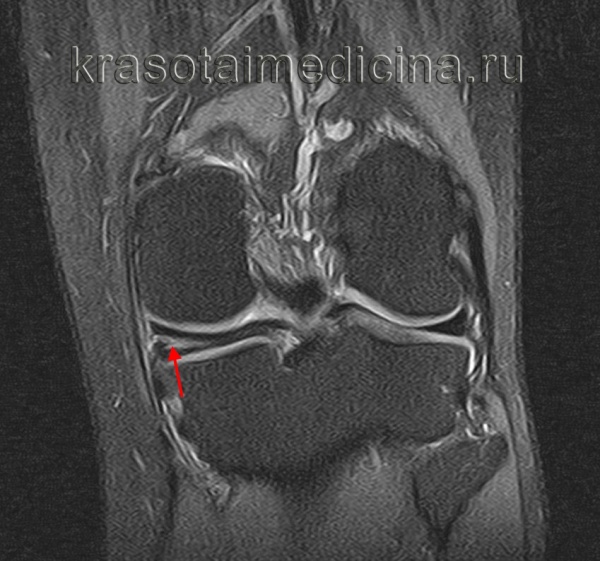
Общие сведения
Повреждения менисков занимают первое место по распространенности среди всех травм коленного сустава. Чаще всего повреждения менисков являются следствием спортивной травмы. Внутренний мениск повреждается в 4-7 раз чаще наружного.
Обычно причиной разрыва менисков становится ротация (вращение) полусогнутой или согнутой голени в момент нагрузки на ногу (во время бега на коньках или лыжах, игры в хоккей или футбол). Повреждение внутреннего мениска происходит при вращении голени кнаружи, повреждение наружного – при вращении голени кнутри. Реже повреждения менисков возникают в результате падения на выпрямленные ноги (прыжки в длину и высоту, соскок со снаряда) или прямого удара в область коленного сустава (удары о край ступеньки, удары движущимся предметом).
Вероятность разрыва менисков увеличивается при дегенерации в результате повторных травм, хронических интоксикаций, подагры или ревматизма. Повреждения менисков могут сопровождаться травмами других элементов коленного сустава (связок, хряща, жирового тела или капсулы).
Патанатомия
Менисками называются хрящевые прокладки, расположенные внутри коленного сустава. Два мениска: латеральный (наружный) и медиальный (внутренний) находятся между суставными поверхностями большеберцовой и бедренной кости. Основные функции менисков – амортизация при беге и ходьбе. Кроме того, мениски выступают в роли стабилизаторов коленного сустава. Мениски эластичны и могут изменять свою форму во время движений в коленном суставе. Подвижность менисков неодинакова. Внутренний мениск связан с медиальной боковой связкой и менее подвижен, чем наружный, поэтому его повреждение возникает чаще.
По краям мениски срастаются с капсулой сустава и кровоснабжаются за счет сосудов капсулы. Внутренние части менисков не имеют собственных артерий и получают питание из внутрисуставной жидкости. Эта особенность питания обуславливает хорошее сращение менисков при краевых повреждениях и полное отсутствие сращения при повреждении внутренних частей.
Классификация
В травматологии и ортопедии выделяют следующие разновидности разрывов менисков:
- отрыв мениска в месте прикрепления (возможен отрыв переднего и заднего рога и отрыв тела мениска в зоне, расположенной рядом с капсулой сустава);
- разрывы внутренней (расположенной вдали от капсулы сустава) части тела, переднего и заднего рогов менисков;
- сочетание повреждений внутренней и перикапсулярной (расположенной рядом с капсулой сустава) зоны менисков;
- менископатия (изменения менисков в результате дегенерации или хронической травмы);
- кистозное перерождение мениска (обычно страдает наружный мениск).
Различают неполные, полные, поперечные, продольные («ручка лейки»), раздробленные и лоскутообразные разрывы менисков. Возможны повреждения менисков со смещением и без смещения оторванной части. Чаще всего наблюдаются продольные разрывы менисков по типу «ручки лейки». Реже встречаются изолированные повреждения заднего (25-30%) и переднего (9%) рогов. В результате повторных блокировок сустава при разрывах мениска возникают повреждения хряща внутреннего мыщелка бедренной кости (хондромаляция) и передней крестообразной связки.
Симптомы повреждения менисков
Выделяют острый и хронический периоды травмы. Острый период начинается непосредственно после разрыва мениска. Пациент жалуется на выраженные боли в области колена. Движения в суставе резко ограничены. Голень фиксирована в положении сгибания. При попытке движений появляется чувство заклинивания сустава – блокировка (блокада, блок) сустава. Возможно повреждение мениска, не сопровождающееся блокировкой коленного сустава. В этом случае боль вначале носит разлитой характер, а, после появления отека и гемартроза (крови) или выпота (жидкости) в суставе становится строго локализованной по линии суставной щели.
Даже если повреждение мениска не диагностировано, со временем боль, отек и выпот в суставе исчезают, однако, в последующем вновь появляются после незначительной травмы или неловкого движения. Если симптомы повреждения менисков появляются повторно, говорят о хроническом периоде заболевания, который характеризуется болями, уменьшением объема движений и воспалительными явлениями.
При отсутствии блокировки выявление разрыва мениска в остром периоде представляет значительные затруднения. Отсутствие характерных симптомов приводит к тому, что пациентам часто выставляют диагноз растяжения связок или ушиба коленного сустава. Диагностика наиболее информативна в подостром периоде (2-3 неделя с момента травмы), когда неспецифические симптомы травмы становятся менее выраженными. На этом этапе врач-травматолог может установить диагноз разрыва мениска на основании локальной боли и инфильрации в области суставной щели, специальных болевых тестов (медиолатеральный тест, симптомы компрессии, симптомы разгибания (Ланды, Байкова, Роше) и ротационные симптомы) и данных МРТ коленного сустава.
Лечение повреждения менисков
В остром периоде при блокировке сустава под местной анестезией выполняют устранение блокады, при наличии жидкости (гемартроза или выпота в суставе) проводят пункцию сустава. Затем на полусогнутый коленный сустав накладывают гипсовую логнету сроком на 3 недели. В последующем пациенту назначают ЛФК и физиолечение.
Операция показана при невозможности устранить блокаду в остром периоде, повторных блокадах, болях и ограничении движений в суставе в хроническом периоде. В настоящее время при выборе метода хирургического лечения предпочтение отдается артроскопическим вмешательствам, которые позволяют уменьшить уровень травматизации сустава и снизить вероятность развития осложнений. Мениск, по возможности, стараются сохранить, поскольку после его удаления ускоряется изнашивание суставных поверхностей, приводящее к быстрому развитию остеоартроза.
1. Повреждение менисков коленного сустава: клинические рекомендации/ Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР) - 2013
2. О хирургическом лечении пациентов с повреждением менисков при травме коленного сустава: от удаления до трансплантации (обзор литературы)/ Клюквин И.Ю., Филиппов О.П., Сластинин В.В.// Трансплантология - 2013 - №3
3. Диагностика и лечение повреждений менисков при травме коленного сустава: автореферат диссертации/ Филиппов, О.П. - 2014
Киста мениска коленного сустава
В структуре нижней части опорно-двигательного аппарата человека очень много составляющих. Наиболее важным и в то же время наиболее уязвимым является коленный сустав, особенно мениск — амортизационная хрящевая прокладка. Основная его цель — защищать суставной хрящ от стирания, ограничивать излишнюю подвижность и стабилизировать движение. Этим же обуславливается и образование в коленном суставе кист — доброкачественных опухолей различных по размеру, форме и месторасположению.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.

Симптомы
Некоторое время киста мениска может не проявляться, то есть, на начальной стадии заболевания пациента ничего не беспокоит. С развитием новообразования появляются и первые симптомы:
- боль при ходьбе;
- боль при сгибании или разгибании колена;
- возникновение выпуклости.
Следует отметить, что кожный покров на месте кисты чистый, без нарушений структуры, имеет обычный цвет. Прогрессируя, заболевание вызывает непереносимую боль не только в состоянии физических нагрузок, но и в состоянии покоя. Также присутствуют болезненные ощущения при пальпации. На рентгенографии обнаруживается симптом Раубера-Ткаченко — характерные изменения деформирующегося артроза мыщелка большеберцовой кости, что свидетельствует о запущенности заболевания или о стремительной форме его развития.
Считается, что кистозным новообразованиям более подвержен наружный мениск. Патологии на нем встречаются в шесть раз чаще, чем на внутреннем. Размеры опухоли варьируются от полу сантиметра до пяти сантиметров. Располагается выпуклость по боковой поверхности сустава, на уровне суставной щели или в средней трети наружной части мениска. Киста мениска, которую длительное время игнорируют и не подвергают лечению, вызывает дегенеративные изменения костной ткани и может способствовать развитию деформирующего артроза.

Причины кисты мениска коленного сустава
По статистике заболеванию больше подвержены мужчины, чем женщины. Возраст пациентов колеблется от 14 до 45 лет. Основными причинами кисты мениска коленного сустава являются:
- длительное микротравмирование;
- тяжелые физические нагрузки;
- дисплазия;
- спортивные и повторные травмы.
Во время непосильных физических нагрузок на коленный сустав, поднятия тяжестей может произойти повреждение мениска. Микротравмирование может происходить длительно и совсем незаметно для человека. Некоторое время пациент чувствует себя вполне благоприятно. Травма иногда проявляется через некоторое время скапливанием жидкости в суставной полости. Это в свою очередь приводит к трансформации хрящевых тканей и образованию кистовых патологий.
На появление заболевания может влиять наследственная предрасположенность к образованию опухолей, а также наличие остеоартрозов коленного сустава и ревматизма. Привести к заболеванию иногда может патологическое развитие тканей или частей коленного сустава впоследствии неправильного формирования в процессе эмбриогенеза и постнатальном периоде.
Среди причин, вызывающих кисту мениска у подростков, можно обозначить:
- несформированность организма;
- несовершенство связочного аппарата;
- повышенная эластичность тканей;
- авитаминоз.
Не последнюю роль в появлении болезни играет общее состояние организма. Постоянное переохлаждение, нахождение при повышенной влажности способствуют кистообразованию в коленном суставе.
Синовиальная киста
Примерно 3-5 % всех диагностируемых недугов суставов занимает синовиальная киста. Эта патология нередко сопутствует артрозу. По своей сути недуг представляет полость, заполненную жидкостью. Формируется киста из капсулы суставов либо синовиальных влагалищ сухожилий. Современной медицине известно немало способов лечения этой патологии — от консервативных до полноценной хирургической операции. Нужно сказать, что оперативное вмешательство при этом недуге предпочтительнее, поскольку оно исключает возможность рецидива. Но для того чтобы подобрать оптимальный вариант лечения, ее следует показать врачу и предоставить ему полноценную клиническую картину.
Заболевание не входит в число распространенных. Тем не менее оно достаточно опасное, вызывающее у человека приступы острой боли и повышенную утомляемость. Другие клинические симптомы сопровождающие синовиальную кисту во многом зависят от ее локализации. В большинстве случаев такая опухоль возникает в пояснично-крестцовом или шейном отделах позвоночника. Но в последние годы участились случаи образования кисты в грудной области. Пациент с этой патологией ощущает такие неприятные симптомы:
- ограничение подвижности конечностей;
- отечность суставов или спины;
- болезненность в крестцовом отделе или животе;
- новообразование округлой формы;
- покалывание или онемение в конечностях.
Если недуг находится в запущенной стадии, то к вышеперечисленным симптомам добавляются различные нарушения работы органов таза. Они проявляются в:
- частых запорах;
- диареи;
- затрудненном мочеиспускании;
- небольшом количестве крови в моче.
Как только подобные явления будут обнаружены, следует немедленно обращаться за помощью к врачу. В противном случае симптомы приобретут хронический характер, что приведет к необратимым процессам в органах и развитию патологий.

Причины синовиальной кисты
Зачастую новообразования появляются в дугах или корнях позвонков, немного реже — непосредственно в самих позвонках. Специалисты, занимающиеся изучением этой патологии, не установили истинную причину ее развития. Однако они выделяют ряд заболеваний, на фоне которых возникает киста. К наиболее распространенным относятся:
- остеопороз;
- артрит;
- инфекционные и воспалительные процессы;
- ревматизм;
- гиподинамическое расстройство кости.
Усугубить ситуацию и ускорить развитие синовиальной кисты могут провоцирующие факторы. К таковым относятся:
- последствия механических травм;
- малоподвижный образ жизни;
- суставная нестабильность;
- чрезмерные и неравномерные мышечные нагрузки;
- врожденные аномалии развития костной ткани;
- нарушение обмена веществ;
- глистные инвазии.
Кроме того, спровоцировать формирование синовиальной кисты может неправильный рацион. Недостаток полезных веществ негативно сказывается на всем организме, в том числе и на суставах.
К какому врачу обратиться?
Синовиальная киста, независимо от ее локализации, негативно сказывается на самочувствии пациента. Кроме того, она оказывает давление на близлежащие ткани, нервные окончания и сосуды. Поэтому при обнаружении неприятных симптомов нужно посетить медицинское учреждение. Диагностикой и лечением этого недуга, как правило, занимаются:
В некоторых случаях оказать помощь в лечении кисты могут также артролог, травматолог и инфекционист. Но перед тем как составить методику борьбы с этим недугом, врач должен детально ознакомиться с проявлениями, беспокоящими пациента. Для этого он проведет ряд необходимых действий, а именно:
- выслушает жалобы больного;
- поинтересуется, как часто пациент сталкивается с физическими нагрузками;
- ознакомится с клиническим анамнезом;
- спросит, имеется ли у больного предрасположенность к избыточному весу;
- задаст ряд вопросов, касающихся состояния пациента.
После этого он осмотрит пораженный сустав и оценит степень тяжести недуга. Но для постановки достоверного диагноза врач назначит прохождение аппаратных и лабораторных исследований.
Лечение синовиальной кисты
После того как будут получены результаты исследований, врач займется составлением методики борьбы с недугом. Выбор лечения будет полностью зависеть от стадии заболевания, его локализации и индивидуальных особенностей организма пациента.
Всего есть два основных вида устранения недуга. Так, например, при лечении кисты небольших размеров используют консервативную терапию. Она может включать:
- Прием необходимых медикаментов. Как правило, врач назначает обезболивающие средства и препараты, снимающие воспаления.
- Ношение специальных корсетов.
- Курсы лечебного массажа.
- Соблюдение правильной диеты.
В острой стадии заболевания больному рекомендуется избегать физической нагрузки и придерживаться постельного режима. Кроме того, рацион больного должен включать продукты, богатые витаминами группы В и С. При необходимости можно дополнительно приобрести в аптеке средства, содержащие эти витамины.
Также синовиальная киста хорошо поддается лечению с помощью ультразвуковых методов. Благодаря их использованию процесс заживления протекает гораздо быстрее. В некоторых случаях врач назначает в качестве дополнительных терапевтических средств иглоукалывание и электроакупунктуру. Эти процедуры помогают расслабить мышцы, снизить усталость и повысить общий тонус организма. После них многие пациенты ощущают облегчение.
При наличии показаний синовиальная киста подлежит удалению. Выполняется оно посредством хирургического вмешательства. Назначается процедура только пациентам, у которых киста достигла больших размеров. Процесс удаления заключается в устранении сдавливания спинномозговых корешков. Проводится операция с помощью микрохирургических и эндоскопических инструментов. После ее выполнения восстанавливается двигательная активность пациента и нормализуется кровоснабжение.
Читайте также:
