КТ при прогрессирующей резорбции мыщелка височно-нижнечелюстного сустава (ВНЧС)
Добавил пользователь Алексей Ф. Обновлено: 09.01.2026
а) Терминология:
1. Синонимы:
• Ювенильное дегенеративное заболевание сустава, лизис мыщелка, идиопатическая резорбция мыщелка, остеоартрит, дегенеративное заболевание сустава, деформирующий артроз
2. Определение:
• Местное невоспалительное дегенеративное заболевание ВНЧС, характеризующееся лизисом и последующим восстановлением суставной фиброзно-хрящевой пластинки и подлежащей субхондральной кости, возникающее у девочек после начала полового созревания
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Односторонняя (часто двухсторонняя) резорбция верхних отделов мыщелка
• Локализация:
о Передне-верхняя поверхность мыщелков и (иногда) суставные возвышения напротив мыщелков
• Размер:
о Изначально: фокальный дефект мягких тканей сустава и подлежащей кости
о Патологический очаг часто увеличивается, приводя к значительному уменьшению объема мыщелка
• Морфология:
- Прогрессирующее укорочение мыщелка и ветви
2. Рекомендации по визуализации:
• Лучший метод визуализации:
о КЛКТ или КТ для определения размера, формы, характера изменений костей
о МРТ для оценки положения диска/костного мозга
• Выбор протокола:
о Срезы, скорректированные перпендикулярно и параллельно медиально-латеральной (длинной) оси мыщелка
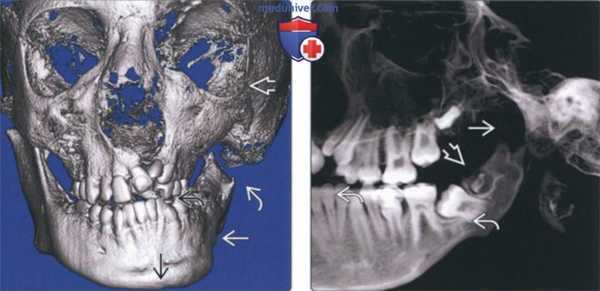
(Слева) На фотографии девочки (анфас) 13 лет определяется асимметрия лица, связанная с ПРМ правого мыщелка. Мягкотканная срединная линия подбородка смещена влево. Угол рта справа приподнят.
(Справа) На КЛКТ (трехмерная реконструкция, вид спереди) у этой же пациентки определяется асимметрия лица. Костная срединная линия нижней челюсти отклонена вправо, окклюзионная плоскость справа приподнята, как и правый угол нижней челюсти. (Слева) На панорамной реформатированной КЛКТ у этой же пациентки определяется недоразвитие нижней челюсти справа. Правая ветвь короче, чем левая. Правый венечный отросток удлинен, правый мыщелковый отросток укорочен.
(Справа) На панорамной реформатированной КЛКТ у этой же пациентки нижняя челюсть слева сформирована нормально. Вертикальный размер тела нижней челюсти слева больше, чем справа. Антегониальная вырезка неглубокая. (Слева) На корональной косой и парасагиттальной реконструкциях (КЛКТ) правого ВНЧС у этой же пациентки определяются признаки стабильной ПРМ. Верхняя поверхность мыщелка уплощена и покрыта кортикальной пластинкой. Обратите внимание на глубокое вдавление в заднем крае ветви и наиболее выдающуюся точку заднего контура, находящуюся возле верхней поверхности.
(Справа) На КЛКТ левого ВНЧС у этой же пациентки визуализируется нормально сформированный мыщелок с мелким дефектом кортикальной пластинки со стороны верхней поверхности, наличие которого означает раннюю активную стадию ПРМ.
в) Дифференциальная диагностика прогрессирующей резорбции мыщелка височно-нижнечелюстного сустава:
1. Ювенильный идиопатический артрит:
• Двухсторонняя симметричная деструкция; возможно поражение шейных позвонков
2. Дегенеративное заболевание сустава:
• Дебютирует после завершения роста скелета; нормальные сывороточные уровни релаксина и β-эстрадиола
г) Патология:
1. Общая характеристика:
• Этиология:
о Химическая трансдукция:
- Повышение или снижение сывороточных уровней β-эстрадиола
- Повышение сывороточного уровня релаксина
о Механотрансдукция:
- Функциональная нагрузка на ткани сустава, превышающая их адаптивные возможности
- Смещение диска приводит к перераспределению нагрузки, нарушению увлажнения и питания
2. Макроскопические и хирургические особенности:
• Мягкие ткани:
о Дефицит протеогликанов
о Дезинтеграция сети коллагеновых волокон
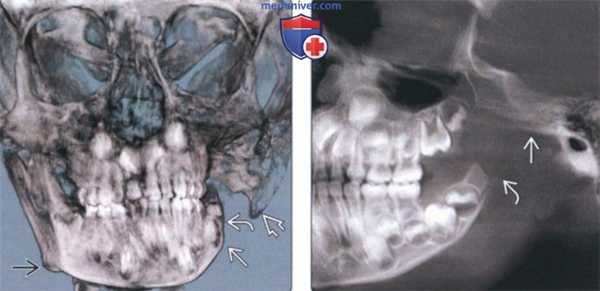
(Слева) На КЛКТ (объемный рендеринг) у девушки 16 лет с запущенной ПРМ определяется увеличение угла плоскости нижней челюсти. Углы нижней челюсти тупые, наблюдается задняя инклинация мыщелковых отростков. Подбородок смещен кзади и книзу. Вертикальные размеры передних отделов нижней челюсти уменьшены.
(Справа) На КЛКТ (вид спереди) у этой же пациентки определяется открытый передний прикус. Медиально-латеральные размеры альвеолярных отростков верхней и нижней челюсти уменьшены. Боковые отделы нижней челюсти недоразвитый. (Слева) На панорамной рекой струкции (КЛКТ) у этой же пациентки определяется укорочение мыщелкового отростка ветви. Антегониальная вырезка отчетливо выражена.
(Справа) На панорамной реконструкции нижней челюсти слева у этой же пациентки определяется задняя инклинация левою мыщелкового отростка. Задний край ветви вогнут сильнее, чем в норме. (Слева) На косой сагиттальной КЛКТ правого ВНЧС у этой же пациентки определяется выраженное уменьшение мыщелкового отростка. Задний край суставною возвышения уплощен и формирует пологий скат.
(Справа) На косом сагиттальном срезе левого ВНЧС у этой же пациентки наиболее выдающаяся точка заднею контура находится возле верхней поверхности мыщелка, что свидетельствует о приобретенном укорочении мыщелка за счет эрозивною процесса. Из-за маленькой суставной поверхности стрессовое воздействие на мыщелок при функциональных нагрузках выше.
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Боль в ВНЧС и миофасциальная боль
о Звуки в суставе: щелчки и крепитация
о Ограничение открывания рта
• Другие признаки/симптомы:
о Нарушение окклюзии
о Асимметрия скелета
о Недоразвитие челюсти на стороне поражения
2. Демография:
• Возраст:
о Часто дебютирует с началом пубертатного периода, редко -после 20 лет
• Пол:
о Ж:М = 9:1
3. Течение и прогноз:
• Изменения со стороны мягких тканей предшествуют изменениям костей:
о Возможна гипермобильность/»разболтанность» суставов
о Невправляемое переднее смещение диска
о Ограничение подвижности мыщелка
• Деструктивная/активная фаза:
о Кавитационный дефект в субхондральной кости
о Снижение высоты мыщелка
о В активной фазе возможно сопутствующее ограничение подвижности мыщелка и боль
• Репаративная/стабильная фаза:
о Уплощение мыщелка/восстановление кортикальной пластинки
о Восстановление подвижности мыщелка и уменьшение боли
• Задержка роста с ипсилатеральной стороны:
о Укорочение мыщелкового отростка, ветви, тела нижней челюсти
о Компенсаторные изменения верхней челюсти и основания черепа
4. Лечение:
• Консервативное:
о Снижение нагрузки на сустав в активной фазе
о Купирование воспалительных изменений при помощи НПВС
о Коррекция гиперактивности и парафункции мышц
(Слева) На косой корональной КЛКТ левого ВНЧС у девочки 12 лет определяются ранние признаки активной деструктивной фазы ПРМ. Визуализируется дефект кортикальной пластинки верхней поверхности мыщелка с минимальными изменениями субхондральной кости.
(Справа) На косой сагиттальной КЛКТ левого ВНЧС у этой же пациентки определяется дефект кортикальной пластинки и субхондральной кости со стороны передне-верхней поверхности левого мыщелка. Обратите внимание, что расположение дефекта соотносится с зонами функциональной нагрузки. (Слева) На косой сагиттальной МРТ (Т1 ВИ) правого ВНЧС у девочки 15 лет визуализируется мыщелок нормальных размеров и обычной формы. Диск частично смещен кпереди. Функциональным является лишь задний пучок В диска.
(Справа) На косой сагиттальной MPT (Т1 ВИ) правого ВНЧС у этой же пациентки 11 месяцев спустя определяется невправляемое переднее смещение диска, связанное с ранней активной ПРМ. Обратите внимание на отсутствие гипоинтенсивного «ободка» и легкое уменьшение объема мыщелка. Промежуточный сигнал в костном мозге позволяет предположить отек. (Слева) На косой сагиттальной MPT (Т1 ВИ) левого ВНЧС у этой же пациентки определяются начальные проявления ПРМ. Обратите внимание на невправляемое переднее смещение диска и кавитационный дефект на верхней поверхности мыщелка.
(Справа) На косой сагиттальной MPT (Т1 ВИ) левого ВНЧС 11 месяцев спустя у этой же пациентки определяется уменьшение размеров мыщелка. Изменился гипоинтенсивный «ободок» на верхней поверхности мыщелка. Обратите внимание на гипоинтенсивный «клюв», отходящий от верхней поверхности мыщелка. Форма диска изменена по сравнению с первоначальным МР-исследованием. (Слева) На корональном и сагиттальном изображениях (под углом, КЛКТ) правого ВНЧС у девочки 12 лет не определяется изменений формы, размера, структуры мыщелка. Сужение суставного пространства позволяет заподозрить истончение мягких тканей и/или смещение диска.
(Справа) На корональном и сагиттальном изображениях (под углом, КЛКТ) левого ВНЧС у этой же пациентки визуализируется мелкий дефект кортикальной пластинки (эрозия) с незначительной потерей костной ткани, ограниченной зоной функциональной нагрузки. Эти изменения обусловлены ранней активной ПРМ. Обратите внимание на истончение верхнего суставного пространства. (Слева) На корональном и сагиттальном изображениях (под углом, КЛКТ) правого ВНЧС у этой же пациентки в возрасте 15 лет определяются признаки стабильной стадии ПРМ. Обратите внимание на уменьшение размеров мыщелка по сравнению с первичным исследованием. Верхняя поверхность мыщелка и задний край суставного возвышения уплощены и покрыты кортикальной пластинкой.
(Справа) На корональном и сагиттальном изображениях (под углом, КЛКТ) левого ВНЧС у этой же пациентки в возрасте 15 лет определяются признаки стабильной стадии ПРМ. Обратите внимание на наиболее выдающиеся точки контура, находящиесявозле верхней поверхности укороченного мыщелка. (Слева) На трехмерной реконструкции (КЛКТ, вид сбоку) у этой же пациентки в возрасте 12 лет не нарушены пропорции мыщелкового отростка, ветви и тела нижней челюсти; подбородок выдвинут кпереди, как это должно быть в норме.
(Справа) На трехмерной реконструкции (КЛКТ, вид сбоку) у этой же пациентки в возрасте 15 лет определяется укорочение мыщелкового отростка, вогнутое углубление на заднем крае ветви, увеличение угла плоскости нижней челюсти, нападение подбородка, и смещение наиболее выдающейся точки контура к передней поверхности мыщелка.
е) Диагностическая памятка:
1. Следует учесть:
• КЛКТ показана для оценки размера, формы, структуры мыщелка
• МРТ используется для оценки положения диска
2. Советы по интерпретации изображений:
• Быстрое уменьшение объема мыщелка
ж) Список использованной литературы:
1. Hatcher DC: Progressive condylar resorption: pathologic processes and imaging considerations. Seminars in Orthodontics. 19(2): 96-105, 2013
КТ при прогрессирующей резорбции мыщелка височно-нижнечелюстного сустава (ВНЧС)
а) Дифференциальная диагностика:
1. Типичные варианты:
• Дегенеративное заболевание сустава у взрослых людей
• Прогрессирующая резорбция мыщелка
• Регрессивное ремоделирование
• Гипоплазия мыщелка
• Перелом мыщелка
2. Менее типичные варианты:
• Ревматоидный артрит
• Ювенильный идиопатический артрит
• Гемифациальная микросомия
3. Редкие, но важные варианты:
• Хондросаркома
• Метастатическое поражение
б) Важная информация:
1. Дифференциальный диагноз:
• Оцените нарушения формы/структуры мыщелка и височного компонента сустава:
о Ищите признаки задержки развития нижней челюсти, средней трети лица, черепа на этой же стороне
о Деформация мыщелка может быть связана с артрозом или означать перелом:
- Оцените сустав целиком изнутри-кнаружи, т.к. «патологический мыщелок», видимый на одном срезе (КТ), может представлять собой отломок ветви, в то время как в действительности мыщелок смещен медиально или латераль-но
• Эрозии и остеофиты позволяют заподозрить артроз, но могут возникать вторично на фоне предрасполагающих патологических изменений
• Абсолютно необходимо дифференцировать эрозии и уменьшение объема мыщелка при артрозе с разрушением мыщелка вследствие злокачественного процесса:
о Злокачественная опухоль выглядит пермеативной и часто сочетается с периостальной реакцией
• Суставное пространство обычно не изменено за исключением случаев первичного или вторичного дегенеративного заболевания, либо артрита
(Слева) На сагиттальной КЛКТ левого ВНЧС (под углом) у пациента с дегенеративным заболеванием сустава определяется снижение высоты и уменьшение объема мыщелка с уплощением его верхнего края и формированием переднего остеофита. Суставные поверхности мыщелка и уплощенного заднего ската суставного возвышения конгруэнтны.
(Справа) На корональной КЛКТ (под углом) у этого же пациента определяется уменьшение объема мыщелка над латеральным и медиальным полюсами; верхняя суставная поверхность латерального полюса и суставная ямка конгруэнтны. (Слева) На панорамной реформатированной КЛКТ у пациента с прогрессирующей резорбцией мыщелка определяется нарушение развития справа. Правая ветвь короче левой, правый венечный отросток удлинен, а шейка правою мыщелка укорочена.
(Справа) На панорамной реформатированной КЛКТ у этого же пациента не определяется нарушений развития елевой стороны. Высота тела нижней челюсти слева больше, чем справа, антеюниальная вырезка более пологая. (Слева) На корональном и сагиттальном срезах ВНЧС (под углом) у пациента с прогрессирующей резорбцией мыщелка определяется уплощение верхнею края мыщелка со снижением ею высоты.
(Справа) На сагиттальной MPT (Т1 ВИ) ВНЧС (под углом) у пациента с прогрессирующей резорбцией мыщелка определяется уменьшение мыщелка и переднее смещение диска, практически всегда предшествующее дегенеративным изменениям костей. (Слева) На панорамной реформатированной КЛКТ с обеих сторон определяется уменьшение передне-заднею размера мыщел ков, обусловленное регрессивным ремоделированием. Высота мыщелков и ветвей нижней челюсти не изменена.
(Справа) На сагиттальной КЛКТ (поперечные срезы под углом) у этою же пациента определяется уменьшение передне-заднего размера мыщелков без снижения их высоты. Такие изменения обусловлены повышенными биомеханическими нагрузками, приближающими возникновение дегенеративных изменений костей.
2. Особенности типичных вариантов:
• Дегенеративное заболевание суставов у взрослых людей:
о Ключевая информация:
- Локальное невоспалительное дегенеративное заболевание синовиальных суставов, характеризующееся деструкцией и восстановлением фиброзно-хрящевой ткани сустава и подлежащей субхондральной кости
о Визуализация:
- Уменьшение размера мыщелка со стороны верхней поверхности ± склероз, уплощение, эрозии, остеофиты, субхондральные кисты, сужение суставного пространства, смещение диска
- Начинается как фокальный дефект в суставных мягких тканях и подлежащей кости; увеличиваясь, может тотально поражать мыщелок
- Прогрессирующее снижение высоты мыщелка
- Сужение суставного пространства вследствие смещения или перфорации диска
• Прогрессирующая резорбция мыщелка:
о Ключевая информация:
- Локальное невоспалительное дегенеративное заболевание ВНЧС, характеризующееся лизисом и восстановлением фиброзно-хрящевой ткани сустава и подлежащей субхондральной кости в начале пубертатного периода у девочек
- Недоразвитие челюсти на стороне поражения
- Возникает в начале пубертатного периода, редко после 20 лет; дегенеративное заболевание сустава развивается позже
о Визуализация:
- Одно- или (часто) двухсторонняя резорбция верхнего края мыщелков, приводящая к уменьшению их размера
- Иногда поражается суставное возвышение: вначале возникает фокальный дефект суставных мягких тканей и подлежащей кости
• Регрессивное ремоделирование:
о Ключевая информация:
- Ремоделирование мыщелка, которое может предшествовать дегенеративным изменениям
о Визуализация:
- Истончение мыщелка: уменьшение его передне-заднего размера без снижения высоты
- Мыщелок обычно занимает заднее положение в суставной ямке
• Гипоплазия мыщелка:
о Ключевая информация:
- Врожденная патология, проявляющаяся патологическим уменьшением мыщелка на фоне нормального развития ветви и тела нижней челюсти с этой же стороны
- Выраженность асимметрии увеличивается, если патология возникает в детском возрасте
- Поражение чаще одностороннее, чем двухстороннее
- В долгосрочной перспективе часто возникают дегенеративные изменения
о Визуализация:
- Маленький мыщелок обычной формы и структуры
- Маленькая суставная ямка
- Мыщелок и шейка мыщелка пропорционально уменьшены, вследствие чего шейка может не выглядеть вытянутой или тонкой
- Суставное пространство не изменено
• Перелом мыщелка:
о Ключевая информация:
- Обычно возникает в области шейки мыщелка, часто сопровождается смещением фрагмента
- Одно- или двухсторонний
- Перелом у детей приводит к гипоплазии нижней челюсти на стороне поражения и ее девиации за счет повреждения центра роста мыщелка
о Визуализация:
- Нарушение угла мыщелка или смещение фрагмента
- Отломок мыщелка часто смещается кпереди и кнутри, отломок ветви может имитировать патологически уменьшенный мыщелок
- В долгосрочной перспективе могут возникать дегенеративные изменения
(Слева) На панорамной реформатированной КЛКТ нижней челюсти справа у пациента с левосторонней гипоплазией мыщелка визуализируется небольшой, но в остальном ничем не измененный мыщелок. Нижняя челюсть справа не изменена.
(Справа) На панорамной реформатированной КЛКТ нижней челюсти слева у этого же пациента визуализируется маленький мыщелок, в остальном имеющий нормальную форму. Обратите внимание на уменьшение нижней челюсти, укорочение ветви, выраженную вогнутость заднего края ветви, углубление антегониальной вырезки. (Слева) На панорамной реформатированной КЛКТ определяются множественные переломы, в т. ч. перелом шейки правого мыщелка, выглядящего укороченным. Выраженное смещение под углом, открытым кзади, и повышение плотности в данной области свидетельствуют о переломе.
(Справа) На корональной КЛКТ (поперечный срез под углом) определяется подмыщелковый перелом в левом ВНЧС. Размеры мыщелка не изменены, но на фоне перелома со смещением отломков создается впечатление о его уменьшении. (Слева) На панорамной реформатированной КЛКТ определяется перелом правого мыщелка со снижением его высоты. Шейка мыщелка отсутствует. Такая картина может привести к ошибочному выводу о «маленьком мыщелке», который в действительности представляет собой отломок. Фрагментированный мыщелок смещен кнутри и не виден на данном изображении.
(Справа) На панорамной реформатированной КЛКТ левого ВНЧС определяется импрессионный перелом мыщелка. Мыщелок выглядит маленьким, его шейка укорочена. Переломы такого типа могут приводить к дегенеративным изменениям.
3. Особенности менее типичных вариантов:
• Ревматоидный артрит:
о Ключевая информация:
- Хроническое заболевание, проявляющееся воспалением синовиальной оболочки нескольких суставов, прогрессирующими эрозиями костей и деструкцией хряща
- Отек преаурикулярной области, боль, болезненность
- Двухстороннее и симметричное поражение
о Визуализация:
- Мыщелок выглядит маленьким из-за эрозии и уплощения передней и задней поверхности, что придает ему вид заточенного карандаша
- Возможно тотальное разрушение мыщелка и суставного возвышения
- Генерализованная остеопения мыщелка и височного компонента
- Часто наблюдается вторичное дегенеративное заболевание сустава с сужением суставного пространства
• Ювенильный идиопатический артрит:
о Ключевая информация:
- Аутоиммунное скелетно-мышечное воспалительное заболевание детского возраста с возможным поражением ВНЧС
- Поражение ВНЧС может протекать бессимптомно
- Ретрогнатия, микрогнатия, мальокклюзия, ограниченное открывание рта
о Визуализация:
- Маленькие, плоские и деформированные мыщелки в широкой суставной ямке
- Мыщелок имеет вдавление или выглядит расщепленным
- Поражение чаще двухстороннее
- Может наблюдаться вторичное дегенеративное заболевание суставов с сужением суставного пространства и формированием остеофитов
• Гемифациальная микросомия:
о Ключевая информация:
- Вариабельное недоразвитие мыщелка нижней челюсти: от уменьшения мыщелка до его аплазии с нарушением формирования нижней челюсти с этой же стороны
- Асимметрия лица с отклонением подбородка в пораженную сторону
- Могут обнаруживаться сопутствующие аномалии уха: атрезия, микротия, преаурикулярные «метки» или ямки
о Визуализация:
- Пропорциональное развитие суставной ямки относительно размера и функции мыщелка
- Элевация окклюзионной плоскости на стороне поражения ± расщелина неба
- Уменьшение скуловой кости/дуги, гипоплазия сосцевидного отростка, смещение глазницы кнаружи и книзу
(Слева) На панорамной реформатированной КЛКТ определяется уменьшение мыщелка, обусловленное ревматоидным артритом, и типичное его уплощение («заточенный карандаш»). Такая картина часто наблюдается при ревматоидном артрите.
(Справа) На кадрированной панорамной реформатированной КЛКТ у этого же пациента определяются признаки ревматоидного артрита левого ВНЧС. Двухстороннее поражение - характерный признак ревматоидного артрита. Воспалительный процесс распространяется и на мыщелок, и на суставную ямку. (Слева) На сагиттальной КЛКТ (поперечный срез под углом) у этого же пациента определяется уплощение и деформация передневерхнего края мыщелка с характерным заострением его заднего края.
(Справа) На сагиттальной MPT (Т1ВИ, под углом) у этого же пациента определяется паннус в суставном пространстве с деструкцией суставных поверхностей суставной ямки и мыщелка. (Слева) На сагиттальной КЛКТ правою мыщелка (под углом) определяется деформация поверхностей суставной ямки и мыщелка, часто наблюдающаяся при ревматоидном артрите. Уменьшение высоты и объема мыщелка обусловлено данным воспалительным процессом.
(Справа) На корональной КЛКТ (под углом) у этого же пациента определяется деформация суставных поверхностей уменьшение размеров мыщелка, сужение суставного пространства. Такая картина может быть неотличима от дегенеративного заболевания сустава. (Слева) На панорамной реформатированной КЛКТ нижней челюсти справа у пациента с двухсторонним ювенильным идиопатическим артритом ВНЧС определяется уменьшение мыщелка и укорочение шейки. Задний скат суставною возвышения упло щен и располагается горизонталь но. Видна также глубокая антегониальная вырезка.
(Справа) На панорамной реформатированной КЛКТ у этого же пациента визуализируется короткая левая ветвь. Виден формирующийся в ветви третий моляр. Плоскость нижней челюсти наклонена книзу. (Слева) На панорамной реформатированной КЛКТ у пациента с гемифациальной микросомией определяется задняя инклинация маленького деформированного мыщелка. Обратите внимание на уменьшение высоты тела нижней челюсти, укорочение ветви, отсутствие суставного возвышения.
(Справа) На сагиттальной MPT (Т1 ВИ) у пациента с остеохондромой левого ВНЧС визуализируется мягкотканная опухоль, разрушающая мыщелок и заполняющая мыщелковую ямку. Типичные кольцевидные кальцинаты в этом случае не визуализируются. (Слева) На панорамной рентгенограмме определяются метастазы рака молочной железы в нижней челюсти. Правый мыщелок выглядит маленьким, склерозированным и «пятнистым» за счет участков деструкции. Верхние отделы ветви склерозированы, кортикальные пластинки отсутствуют, задний край деформирован.
(Справа) На панорамной рентгенограмме у этого же пациента определяется участок деструкции костной ткани в области моляров и нижней кортикальной пластинки слева. Метастазы в ВНЧС редко бывают солитарными.
4. Особенности редких вариантов:
• Хондросаркома:
о Ключевая информация:
- Злокачественная опухоль из хрящевых клеток
- Отек преаурикулярной области, отклонение нижней челюсти, боль, ограниченное открывание рта
о Визуализация:
- Разрушенный опухолью мыщелок может выглядеть маленьким
- Кольцевидные кальцинаты в мыщелке и вокруг него ± спикулообразная периостальная реакция
- Неконтрастирующаяся мягкотканная опухоль в расширенном суставном пространстве с эрозией окружающих анатомических структур
• Метастатическое поражение:
о Ключевая информация:
- Чаще всего в ВНЧС метастазируют первичные опухоли молочной железы, легкого, предстательной железы
- Симптомы имитируют дисфункцию ВНЧС: преаурикулярный отек, парестезия нижней челюсти, патологический перелом
- В большинстве случаев пациенты > 40 лет
о Визуализация:
- Уменьшение мыщелка на фоне рентгенонегативных деструктивных метастазов
- Некоторые метастазы приводят к формированию костной ткани и рентгенологически выглядят смешанными или склеротическими
- Края очагов обычно нечеткие, инвазивные; может также наблюдаться деструкция соседних анатомических структур
- Возможна сопутствующая мягкотканная опухоль
- Поражение ВНЧС обычно одностороннее
- Солитарные метастазы в ВНЧС обнаруживаются редко: очаги в ВНЧС обычно сочетаются с метастазами в нижней челюсти или генерализованным метастатическим поражением скелета
1. Синонимы:
• Частичная агнатия, гемиагнатия
2. Определение:
• Аномалия неизвестной природы, проявляющаяся обычно односторонним нарушением формирования ВНЧС
1. Общая характеристика:
• Лучший диагностический критерий:
о Отсутствие мыщелка и суставной ямки
о Очень часто в сочетании с ипсилатеральными мальформациями лица
• Локализация:
о Производные 1-й и 2-й жаберных дуг:
- Нижняя челюсть
- Мышцы
- Ухо
(Слева) На трехмерной реконструкции (КЛКТ, вид спереди) у мальчика 12 лет с гемифациальной микросомией III типа определяется врожденное отсутствие мыщелка и передней части ветви. Наблюдается задержка формирования левой половины нижней челюсти, левая глазница увеличена в размерах. Костная срединная линия нижней челюсти смещена влево, окклюзионная плоскость приподнята.
(Справа) На панорамной реформатированной КЛКТ определяется отсутствие мыщелка, уменьшение высоты тела нижней челюсти. В ветви видны формирующиеся зубы.
2. КТ при аплазии мыщелка височно-нижнечелюстного сустава (ВНЧС):
• КЛКТ:
о Отсутствие мыщелка
о Отсутствие суставной ямки и суставного возвышения
о Маленькая ипсилатеральная ветвь:
- С наличием в ней формирующихся зубов
о Маленькое тело нижней челюсти
о Дефектный участок редко доходит до области премоляров
о Гипоплазия сосцевидного отростка на стороне поражения
о Венечный отросток присутствует, может иметь маленький размер
3. Рекомендации по визуализации:
• Лучший метод диагностики:
о КЛКТ или КТ в костном окне: оценка размера, формы, правильности формирования костей
о Панорамные изображения: общая оценка нижней и верхней челюсти, ВНЧС
• Выбор протокола:
о В зону сканирования включаются челюсти и основание черепа
в) Дифференциальная диагностика аплазии мыщелка височно-нижнечелюстного сустава (ВНЧС):
1. Подмыщелковый перелом у новорожденных:
• Смещение проксимального сегмента мыщелка с заживлением в переднем, нижнем, медиальном положении
• Уменьшение передне-заднего размера сигмовидной (нижнечелюстной) вырезки
• Сигмовидная вырезка V-образной формы (обычно U-образная)
• Короткая дуга и тело
2. Ювенильный идиопатический артрит:
• Двухсторонний
• Без вовлечения мягких тканей лица
• Полиартикулярное системное заболевание
• Маркеры заболевания в сыворотке
• Паннус
3. Прогрессирующая резорбция мыщелка:
• Дебютирует в постпубертатном периоде у женщин
• Одно- или двухсторонняя
• Субтотальное разрушение мыщелка
• Отсутствие поражения мягких тканей
г) Патология. Общая характеристика:
• Этиология:
о Неизвестна; предполагается связь с гематомой в области 1-й и 2-й жаберной дуги или аномалией развития и миграции нервного гребня
• Сопутствующие нарушения:
о Аплазия мыщелка может быть проявлением окуло-аурику-ло-вертебральной дисплазии (синдрома Гольденхара), синдрома 1-й и 2-й жаберной дуги, гемифациальной микросо-мии (ГФМ) III типа, синдрома Тричера Коллинза
(Слева) На трехмерной реконструкции (КЛКТ, вид спереди) у пятилетней девочки с гемифациальной микросомией III типа определяется задержка формирования левой половины нижней челюсти. Угол нижней челюсти слева приподнят по сравнению с противоположной стороной. Сосцевидный отросток низко расположен.
(Справа) На панорамной реформатированной КЛКТ у этой же пациентки отсутствуют мыщелок и верхняя половина ветви слева. Суставная ямка и суставное возвышение не сформированы. Обратите внимание на скученность зубов.
1. Проявления:
• Типичные признаки/симптомы:
о Врожденное отсутствие мыщелка
• Другие частые признаки/симптомы:
о Уши:
- Микротия
- Преаурикулярные «метки» или ямки
- Атрезия слухового прохода
о Лицо:
- Макростомия
- Асимметрия лица
- Уменьшение размеров лица на стороне поражения
о Челюсти и зубы:
- Подъем окклюзионной плоскости
- Импактные зубы на стороне поражения
2. Течение и прогноз:
• Остановка или замедление роста на пораженной стороне
• Асимметрия может прогрессировать
3. Лечение:
• Ортодонтическое и хирургическое
1. Следует учесть:
• Аплазия мыщелка может быть частью синдрома
2. Советы по интерпретации изображений:
• Отсутствие мыщелка, суставной ямки, суставного возвышения
• Аномалии мягких тканей лица
ж) Список использованной литературы:
1. Leoni С et al: Respiratory and gastrointestinal dysfunctions associated with auriculo-condylar syndrome and a homozygous PLCB4 loss-of-function mutation. Am J Med Genet A. 170(6):1471-8, 2016
2. Takano Ket al: The association of external and middle ear anomaly and mandibular morphology in congenital microtia. Otol Neurotol. 37(7):889-94, 2016
3. Lin AE: The partnership of medical genetics and oral and maxillofacial surgery when evaluating craniofacial anomalies. J Oral Maxillofac Surg. 73(12 Sup-pl):S13-6,2015
4. Shivhare Petal: Non-syndromic bilateral condylar aplasia: a rare case. Indian J Dent Res. 26(2):210-3, 2015
Реконструкция ВНЧС аллопластическим протезом (анализ 4 клинических случаев)
Повреждения анатомических структур височно-нижнечелюстного сустава (ВНЧС) могут возникнуть в результате травмы, неопластического поражения, резорбции или анкилоза, которые, таким образом, аргументируют потребность в хирургическом вмешательстве, направленном на удаление пораженных тканей и реконструкцию сустава. Последняя манипуляция может проводиться с целью улучшения формы и функции нижней челюсти, уменьшения болевых ощущений и восстановления пораженной области, с целью реализации оптимального подхода к реабилитации в диапазоне обоснованных финансовых затрат, а также для профилактики возможных осложнений.
Тотальная реконструкция ВНЧС с использованием аллопластических материалов является вариантом лечения, направленным на восстановление анатомически и патологически скомпрометированных клинических случаев. Для реализации данной процедуры доступны такие хирургические системы как TMJ Concepts (Вентура, Калифорния, США), TMJ Implants (Golden, CO, США) и Biomet (Джексонвиль, Флорида, США). В отличие от индивидуально спроектированного протеза по типу TMJ Concepts, Biomet представляет собой стандартизированную систему, состоящую из двух компонентов: суставной ямки и компонентов нижней челюсти, которые доступны в нескольких размерах. Используя шаблоны, хирурги могут выбирать компоненты подходящего размера прямо во время операции. Стандартные протезы характеризуются более низкой стоимостью, обеспечивая еще и сокращение общего времени лечения, а также являются более универсальными в использовании. В последнее время значительно возросло использование именно аллопластической системы TMJ (Biomet), которая, по данным проведенных клинических исследований, демонстрирует стабильные и удовлетворительные результаты.
В данной статье представлены результаты лечения четырех пациентов, которым провели реконструкцию ВНЧС посредством системы Biomet в случаях травмы, опухоли, резорбции и анкилоза височно-нижнечелюстного сустава.
Клинический случай 1
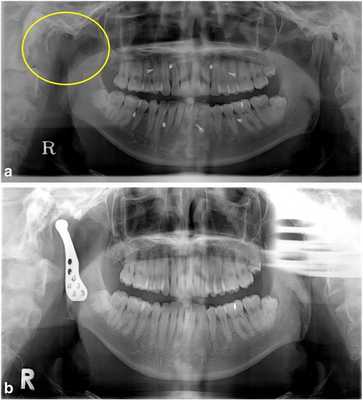
52-летний мужчина обратился за помощью по причине нарушения прикуса после кондилэктомии. Он упал вниз по лестнице и сломал нижнюю челюсть в области шейки суставного отростка. В больнице ему провели открытую редукцию поврежденной области с фиксацией частей сустава. После операции произошло инфицирование области правого ВНЧС, из-за чего пришлось провести удаление суставного отростка. Через месяц после оперативного вмешательства он обратился за помощью в стоматологическую клинику Университета Йонсей. В состояние покоя его нижняя челюсть была смещена вправо, а окклюзионное соотношение челюстей было нарушено вследствие кондилэктомии (фото 1а).
Фото 1.
а) Смещение нижней челюсти вправо (зеленая линия) в результате кондилэктомии (желтый круг).
b) Панорамная рентгенограмма, полученная через 1 день после операции, продемонстрировала восстановление окклюзионного соотношения (зеленая линия). Для стабилизации окклюзии во время операции были использованы межчелюстные фиксационные винты.
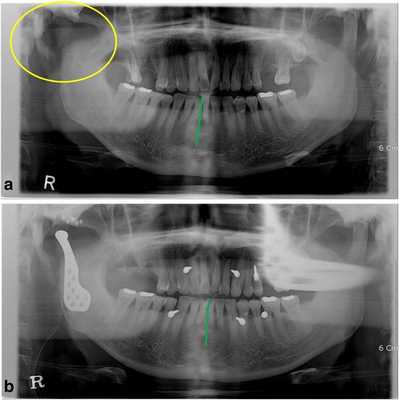
Диапазон раскрытия рта был ограничен расстоянием в 30 мм. После назначения пероральных антибиотиков с целью обеспечения инфекционного контроля была запланирована операция по реконструкции правого ВНЧС с использованием суставного протеза. Во время операции хирурги обеспечивали стабилизацию окклюзии путем межчелюстной фиксации для восстановления первоначального соотношения верхней и нижней челюстей. Установку суставного протеза проводили через два разреза: один – в околоушной области, другой – в подчелюстной по Risdon. Панорамная рентгенограмма, полученная через день после операции, подтвердила восстановление нормального окклюзионного соотношения (фото 1b). Через 3 дня пациента выписали без каких-либо осложнений послеоперационных осложнений, обеспечивая наблюдение на протяжении одного года. Протез функционировал достаточно хорошо, а восстановленная окклюзия оставалась стабильной, хотя максимальное открытие полости рта так и не удалось увеличить более чем до 30 мм.
Клинический случай 2
34-летнему мужчине был поставлен диагноз аденоидной кистозной карциномы правого внешнего слухового канала. Ему была проведена операция по удалению карциномы с кондилэктомией правого суставного отростка в отделении отоларингологии (фото 2а). После операции окклюзия стабилизировалась посредством межчелюстных фиксационных винтов и эластичных лент. Ограничений при открытии рта у данного пациента не наблюдалось, однако при открытии рта наблюдалось смещение челюсти в правую сторону. Для поддержки стабильной окклюзии без использования фиксационных межчелюстных винтов через 8 месяцев после первичного вмешательства планировалось провести реконструкцию ВНЧС. После хирургической коррекции сустава межчелюстные винты были удалены, а у пациента было подтверждено стабильное состояние межчелюстного соотношения (фото 2b).
Фото 2.
а) Правый мыщелок был удален (желтый круг) из-за карциномы наружного слухового канала. Для поддержания окклюзии в течение 8 месяцев использовались межчелюстные фиксационные винты и эластичные ленты.
b) Через 1 месяц после реконструкции TMJ фиксационные винты были удалены, а окклюзия оставалась в стабильном состоянии.
Через три месяца в области вмешательства появились болевые ощущения и развилась небольшая припухлость. Несмотря на использование антибиотиков и НПВП, симптомы продолжали сохранятся. Была проведена компьютерная томография (КТ) интересующей области, однако из-за имеющихся артефактов, спровоцированных металлическим протезом, никаких нарушений обнаружить не удалось. Спустя четыре месяца магнитно-резонансная томография (МРТ) помогла диагностировать рецидив опухоли вдоль височной мышцы. В ходе дополнительных операций были удалены и опухоль, и протез, однако у пациента продолжают проявляться рецидивы неопластического поражения в височной области и на участке правого ВНЧС.
Клинический случай 3
53-летняя женщина с ревматоидным артритом руки, запястья и плеча, обратилась за помощью по причине болевых ощущений в обоих ВНЧС. Она страдала от ревматоидного артрита в течение 1 года и принимала противовоспалительные препараты. КТ-диагностика подтвердила ревматоидное поражение обоих ВНЧС (фото 3а). У пациентки отмечалось ограниченное открывание полости рта (максимально до 23 мм), а болевые ощущения усиливались при движениях нижней челюсти. Для облегчения болевых симптомов было начато изготовление шины и проведен артроцентез обоих ВНЧС. Симптомы улучшились, однако у пациентки медленно начал развиваться передний прикус. Вертикальное перекрытие изменилось от начальных -6 мм до 0 мм (фото 3b).
Фото 3.
а) КТ-срезы, демонстрирующие сплющивание суставных головок, нерегулярность суставной поверхности и сужение суставных пространств.
b) Передний открытый прикус, который раздвинулся во время лечения с использованием шины.
с) Закрытие переднего открытого прикуса без прогрессирования нарушения в будущем.
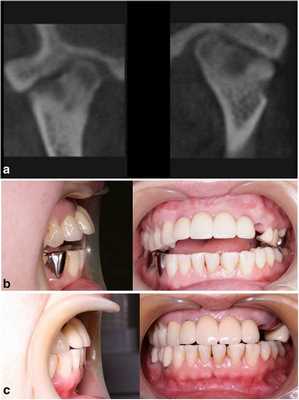
Чтобы предотвратить прогрессирование патологии, была запланирована реконструкция ВНЧС. Во время операции было выполнено заднее перемещение верхней челюсти посредством остеотомии по Le Fort I, поскольку верхние передние зубы пациентки находились в состоянии протрузии. После резекции обоих мыщелков реконструкция ВНЧС с использованием протеза проводилась посредством вращения нижней челюсти против часовой стрелки для закрытия переднего открытого укуса (фото 3с). С момента операции на данный момент прошло уже 2 года, и в данный период не было отмечено никаких признаков воспалительного поражения области вмешательства. Симптомов прогрессирования открытого прикуса также не наблюдалось.
Клинический случай 4
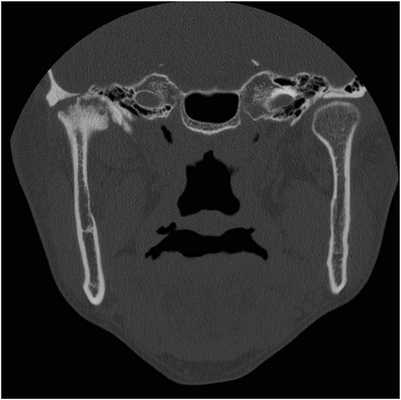
41-летний мужчина, страдающий анкилозирующим спондилитом с 31-летнего возраста, обратился за помощью по причине болевых ощущений в области правого ВНЧС и ограниченного открывания рта (до 25 мм), при котором также наблюдалось отклонение нижней челюсти вправо. В ходе анализа КТ-изображений был заподозрен анкилоз правого ВНЧС, вторичный по отношению к анкилозирующему спондилиту (фото 4).
Фото 4. Корональный КТ-срез, демонстрирующий анкилоз правого ВНЧС.
Для профилактики повторного анкилоза ВНЧС была запланирована реконструкция сустава. Во время операции удалили волокнистую ткань и анкилозированный суставной отросток, обрезали суставную ямку и провели установку протеза. Спустя три месяца после операции открывание рта увеличилось до 36 мм, но челюсть при этом все еще продолжала отклонятся в правую сторону. Ни симптомов воспаления, ни признаков гетеротопического формирования костной ткани в области правого ВНЧС в течение последующего года не отмечалось. Пациент находился под периодическим наблюдением с учетом риска развития анкилоза вокруг установленного протеза, а также вероятности появления патологического очага с левой стороны челюсти из-за анкилозирующего спондилита.
Реконструкция ВНЧС с использованием аллопластических протезов показана в случаях специфического поражения и при патологиях, которые провоцируют необоротное повреждение суставов. В данной статье представлен анализ четырех случаев реконструкции ВНЧС при различных патологиях.
В клиническом случае 1 пациент перенес травму, и после хирургического вмешательства с целью фиксации элементов зубочелюстного аппарата у него произошло инфицирование области вмешательства. Данный факт стал причиной проведения кондилэктомии. Перед установкой протеза обеспечили необходимое фоновый прием антибиотиков, что помогло снизить риск инфицирования участка операции, а значит – повысило успешность проводимых хирургических процедур. Основной жалобой пациента в данном случае было нарушение прикуса после кондилэктомии. Благодаря реконструкции ВНЧС, удалось восстановить нужное межоклюзионное соотношение, хотя открытие рта так и осталось ограниченным. Возможно, такой исход был спровоцирован инфицированием области вмешательства после первичной кондилэктомии.
В клиническом случае 2 ВНЧС был резецирован по причине карциномы наружного слухового прохода. Хотя реконструктивная хирургия сустава и прошла успешно, пациент продолжал страдать от рецидивов опухоли. Из-за металлических артефактов врачу не удалось провести первичную диагностику рецидива опухоли с помощью КТ.
Аллопластический протез является вариантом восстановления ВНЧС после резекции опухоли в смежных областях, но он не подходит пациентам, которым может понадобиться повторное проведение КТ или МРТ для диагностики дальнейших патологических изменений. Тяжелое воспалительное заболевание суставов является еще одним показателем для восстановления сустава с использованием аллопластических материалов.
В клиническом случае 3 тяжелое воспаление ВНЧС вызвало резорбцию суставов на фоне ревматоидного артрита. Планировалось, что аллопластическая реконструкция ВНЧС прекратит прогрессирование заболевания, которое усугубилось и проявилось в виде переднего открытого прикуса. Проведенные ранее исследования указывают на то, что аллопластическая реконструкция ВНЧС при тяжелых воспалительных заболеваниях суставов демонстрирует весьма успешные и прогнозируемые результаты реабилитации. Ротация нижней челюсти против часовой стрелки считается дестабилизирующим фактором в ортогенетической хирургии, однако, использование протеза помогает достичь стабилизации функции суставов с минимальным риском рецидива. В ходе двухгодичного мониторинга у пациента не отмечалось никаких признаков повторного поражения. Анкилоз ВНЧС также является одним из показаний для проведения реконструкции сустава, особенно у пациентов с рецидивирующим фиброзом и костным анкилозом.
В клиническом случае 4, учитывая наличие фоновой патологии англизирующего спондилоартрита, риск повторного анкилоза ВНЧС после артропластики оставался достаточно высоким. После тотальной реконструкции сустава удалось восстановить прежний диапазон открывания рта, но челюсть пациента при этом продолжала отклонятся в пораженную сторону. В отличие от естественного сустава, который функционирует как в ротационном, так и в трансляционном направлениях, протез может функционировать только по вращательной траектории из-за потери прикрепления боковой крыловидной мышцы.
Выводы
Реконструкция ВНЧС посредством аллопластического протеза показана при специфических поражениях и патологиях сустава, которые провоцируют необратимое изменение их структуры. При адекватном планировании хирургического вмешательства и понимании функциональных ограничений суставных протезов, аллопластический аналог ВНЧС является безопасным и эффективным вариантом реабилитации комплексной функции зубочелюстного аппарата.
Лечение смещения суставного диска без сопровождающейся редукции
Внутренние нарушения височно-нижнечелюстного сустава (ВНЧС) встречаются довольно-таки часто даже среди бессимптомных пациентов, не говоря уже о пациентах с клиническими признаками дисфункции. Во многих случаях у больных со смещением суставного диска без сопутствующей редукции, первичная патология сначала развивается в условиях нормальных соотношений диска и мыщелка, после чего наступает этап смещения диска с редукцией («щелкающая челюсть»), а затем – и без редукции (по механизму «захватить и заблокировать»).
В данной статье будет описан простой алгоритм лечения, который позволил пациенту со смещением суставного диска без сопровождающейся редукции вернуться к стадии смещения диска с редукцией.
Клинический случай
69-летняя пациентка с основными жалобами на боли в проекции челюсти, ограниченное открытие полости рта и невозможностью выдвинуть челюсть вперед обратилась за стоматологической помощью. Со слов пациентки ее симптомы начали развиваться около 6 месяцев назад: именно тогда она заметила, что ей трудно выдвигать челюсть вперед, чтобы посвистеть к своей собаки. По данным анамнеза на протяжении около 50 лет больная отмечала «выскакивание» и «пощелкивание» челюсти с левой стороны, и данные симптомы прекратились приблизительно в то время, когда ей стало трудно выдвигать нижнюю челюсть вперед. В ходе клинического осмотра было обнаружено, что максимальная величина межрезцового расстояния составляла 35 мм, при этом в ходе максимального открытия полости рта челюсть несколько смещалась влево. После массажа и растяжения левой жевательной мышцы и сустава снизилась интенсивность болевых ощущений, однако объем движений не увеличился. Таким образом был поставлен диагноз левостороннего смещения суставного диска без сопровождающейся редукции ВНЧС. Пациентка была направлена на магнитно-резонансную томографию (МРТ), и для исследования локализации и состояния диска при открытом и закрытом рте. Данные МРТ позволили установить, что с левой стороны отмечалось переднее смещение суставного диска в обеих положения, что также подтверждает диагноз смещения без редукции (фото 1-4).
Фото 1. МРТ-скан правого ВНЧС при закрытом состоянии рта: визуализация положения диска.
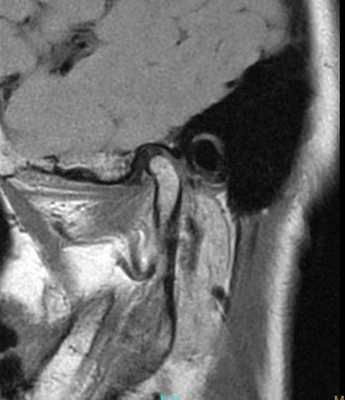
Фото 2. МРТ-скан правого ВНЧС при открытом состоянии рта: визуализация положения диска.
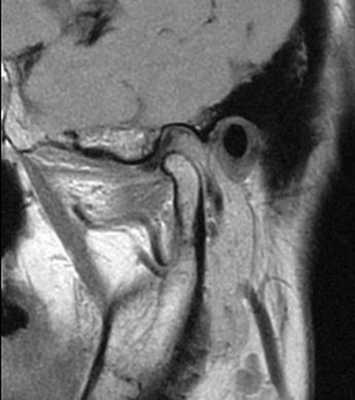
Фото 3. МРТ-скан левого ВНЧС при закрытом состоянии рта: визуализация переднего смещения диска без редукции.
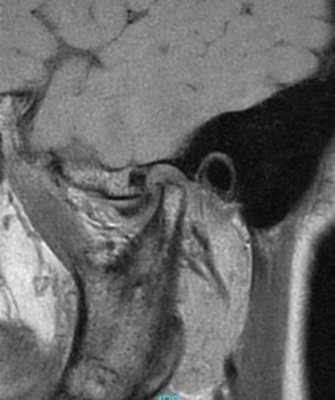
Фото 4. МРТ-скан левого ВНЧС при закрытом состоянии рта: визуализация переднего смещения диска без редукции.
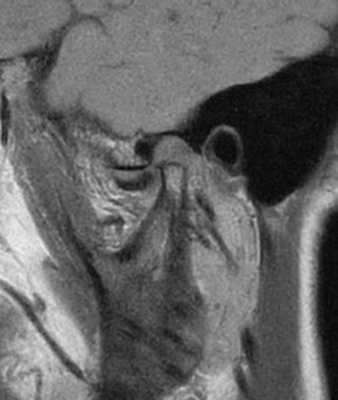
Данный диагноз был обсужден с пациенткой с предложением возможных вариантов его лечения, после чего ею была подписана форма информированного согласия. В ходе последующего визита в капсулу ВНЧС слева был введен раствор мепивакаина без эпинефрина (Carbocaine 3%, Septodont), после чего пациентка сразу сообщила об ощущении «хлопка» в левом суставе. Величина максимального открытия полости рта при этом увеличивалось до 46 мм. Никаких девиаций челюсти в сторону в ходе открывания рта уже не отмечалось, как и какой-либо сопутствующей болевой симптоматики. Для поддержки редукции диска была изготовлена временная шина на нижнюю челюсть с позиционированием таковой в несколько более переднем положении. Больной было рекомендовано использовать данную шину на протяжении 3 дней все время, после чего прийти на контрольный визит через неделю. В ходе повторного осмотра пациентка сообщила об уменьшении болевых ощущений и «разблокировке» сустава. Максимальный уровень открытия полости рта составлял 45 мм. По полученным оттискам ей была изготовлена индивидуализированная каппа на верхнюю челюсть по типу шины Farrar. Через 1 год после использования каппы больная подтвердила отсутствие эпизодов блокировки движений сустава, болевых ощущений или каких-либо других признаков дисфункции. При этом величина максимального открытия полости рта составляла около 46 мм без каких-либо девиаций челюсти в сторону в процессе открывания.
Лечение блокировки диска
Вышеприведенное описание не является исчерпывающим руководством или окончательным протоколом лечения смещения суставного диска без сопутствующей редукции. Предполагается, что клиницист должен обладать, по крайней мере, практическими знаниями относительно диагностики и лечения основных внутрисуставных нарушений и определенным опытом проведения внутрисуставных инъекций. Клиницисты, не обладающие этими базовыми знаниями в отношении диагностики и лечения нарушений ВНЧС, должны получить таковые в процессе соответствующих курсов.
Диагностика
Диагноз смещения суставного диска без редукции ставиться на основании данных анамнеза пациента, результатов обследования и, по возможности, еще и базируясь на информации, полученной в ходе МРТ. Соответствующие признаки и симптомы смещения суставного диска, не сопровождающегося редукцией, включают следующее:
- наличие в анамнезе данных о смещении диска с сопровождающейся редукцией (с наличием щелчка) часто в течение многих лет;
- наличие в анамнезе эпизодов блокировки сустава, после чего пациент должен был перемещать свою челюсть так, чтобы вызвать развитие щелчка/хлопка для восстановления возможности реализации полного диапазона движений;
- наличие в анамнезе эпизодов пробуждения с утра с уже имеющейся "блокировкой сустава";
- ограниченный диапазон движений, при котором величина открытия полости рта составляет около 26 мм, но может также составлять 30 мм или немного больше, в зависимости от того, насколько долго прогрессируют признаки блокировки сустава;
- наличие отклонения нижней челюсти в сторону в процессе открытия полости рта.
После постановки диагноза и при наличии показаний к разблокировке сустава, перед началом лечения необходимо получить информированное согласие пациента. Пациенты должны быть проинформированы о возможности развития потенциальных побочных эффектов, включая наличие синяков, болевых ощущений в месте инъекции, реакции на составляющие анестетика, и частичный временный парез лицевого нерва. Альтернативные варианты лечения включают проведение процедур артроцентеза, артроскопии с хирургической коррекцией, открытой операции на суставе, применение комплексна капп и физиотерапию, эффективность которых является вариативной в зависимости от ситуации.
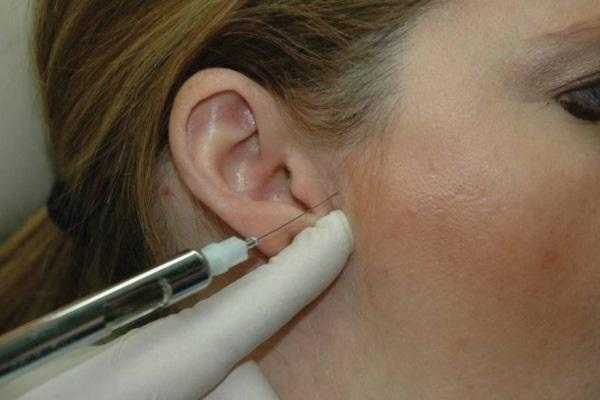
Инъекция
Область будущей инъекции должна быть обработана спиртом или раствором йода. При необходимости место укола предварительно можно обезболить местным анестетиком в форме спрея или геля. В качестве действующего препарата используют анестетик местного краткосрочного действия без адреналина, по типу мепивакаина (например, Carbocaine 3%, Septodont), или 2 мл лидокаина (например, Xylocaine-MPF, Fresenius USA), который вводиться шприцом Люэра с иглой 30 калибра длинной 1 дюйм или 27 калибра длинной 1 и 1/4 дюйма в зависимости от антропометрических параметров пациента. Перед инъекцией суставную щель пальпируют непосредственно перед козелком при максимально открытом положении рта. В идеальных условиях инъекцию проводят в задне-верхнюю суставную щель. Игла должна перемещаться кпереди, внутрь и кверху, пока не достигнет глубины примерно в 1 дюйм. Контакт с задней стороной мыщелка необязателен, но может произойти, и в таком случае врач имеет возможность точно подтвердить местоположение иглы (фото 5-6).
Фото 5. Проецирование области проведения инъекции в капсулу сустава.
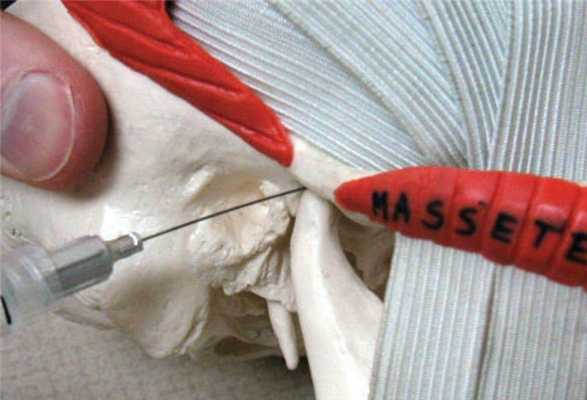
Фото 6. Проецирование области проведения инъекции в капсулу сустава.
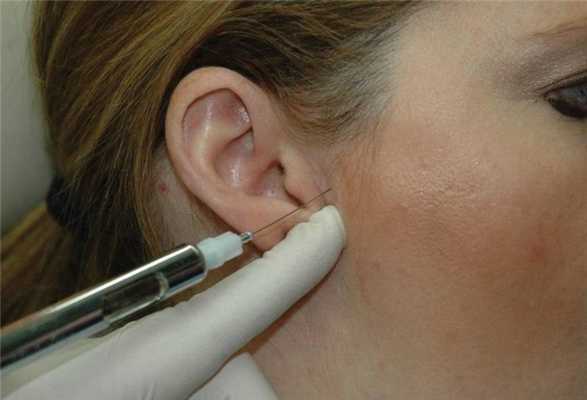
Преждевременная инъекция во время введения иглы может привести к непреднамеренной анестезии височной и/или скуловой ветвей лицевого нерва, что затруднит закрытие глаза. После инъекции спросите пациента, изменился ли у него/нее прикус. Они должны ответить положительно, и указать на невозможность смыкания дистальных зубов. Если же прикус не изменился, это значит про возможную анестезию ушно-височного нерва, которая обеспечивает лишь частичную анестезию сустава. Височно-ушной нерв обеспечивает примерно 75% иннервации суставной капсулы, в то время как дополнительная иннервация идет через систему глубоких височных и жевательных нервов. При необходимости можно провести инъекцию повторно, тщательно проверяя окончательное местоположение иглы. Цель депозиции раствора анестетика внутри суставной капсулы заключается не столько в анестезирующем, сколько в гидравлическом эффекте, который в больше степени является ответственным за механизм «разблокировки» сустава.
Разблокировка и обучение
После успешной инъекции анестетика попросите пациента начать движение челюстью из стороны в сторону, а затем широко открыть рот. Данный комплекс движений необходимо выполнять в течение нескольких минут. Обычно от 30% до 50% пациентам удается разблокировать сустав самостоятельно просто за счет мягких движений, а также открывания и закрывания челюсти. При этом врач должен обеспечить тщательный мониторинг за пациентом на протяжении нескольких минут после инъекции дабы быть уверенным в отсутствие развития каких-либо побочных реакций. Пока пациент выполняет комплекс движений челюсти подготавливается термочувствительный пластик для изготовления временной каппы. Если же пациент не может разблокировать челюсть самостоятельно, то можно помочь ему мануально, переместив челюсть в сторону противоположную имеющемуся блоку, а затем направлять челюсть при широком открывании рта (фото 7-8).
Фото 7. Мануальная разблокировка сустава.
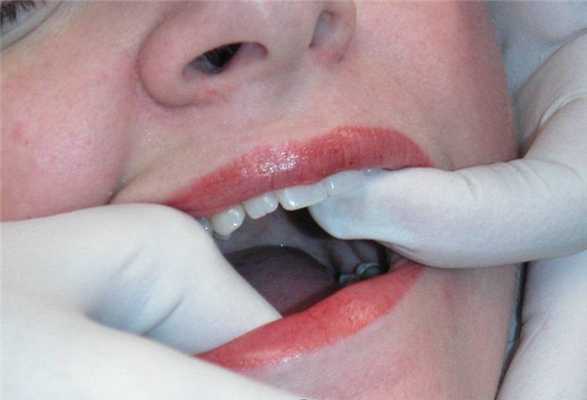
Фото 8. Изготовление временной стабилизирующей шины из термопласта.
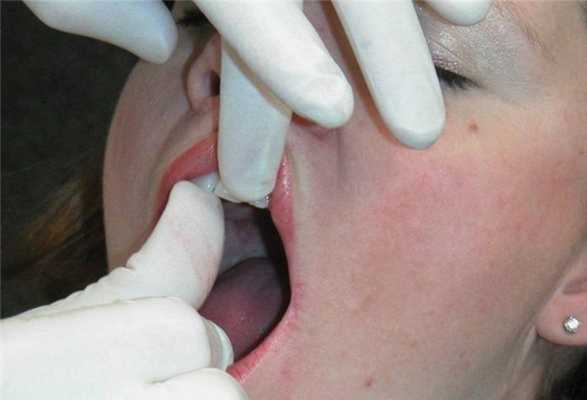
После разблокировки крайне важно проинструктировать пациента о дальнейших действиях и эффектах. Если после выполнения комплекса движений нижней челюсти больной не ощущает разницы между заблокированным и разблокированным состоянием, вполне вероятно, что повторный блок сустава сформируется на протяжении ближайших 24 часов. Чтобы пациент смог почувствовать разницу между разблокированным и заблокированным состоянием, необходимо попросить его укусить на задние зубы, и попробовать снова сместить диск. Это делается еще и для того, чтобы пациент осознал, что он и сам может разблокировать сустав при необходимости. Для проверки наличия разблокированного состояния пациент должен иметь возможность разместить хотя бы три пальца между резцами верхней и нижней челюсти при максимально открывании рта. Проверять факт разблокировки пациент может за 5 минут до сна и сразу же после пробуждения утром. Если утром пациент диагностирует наличие блока, ему рекомендовано сходить в горячий душ, который способствует расслаблению мышц, и соответственно – разблокировке суставов. После инструктажа пациенту устанавливают временную термопластическую каппу на нижнюю челюсть. Данные каппы проектируются с соотношением резцов «край в край» при 1 классе соотношений, или при 2 классе 2 подклассе. При этом крайне важно, чтобы каппа обеспечивала смещение диска с редукцией. Пациентам рекомендовано использовать данную шину все время даже в ходе приема пищи и во время сна на протяжении последующих 3-4 дней, а также хотя бы во время сна на протяжении еще 7 дней (фото 9-13).
Фото 9-12. Изготовление временной стабилизирующей шины из термопласта.
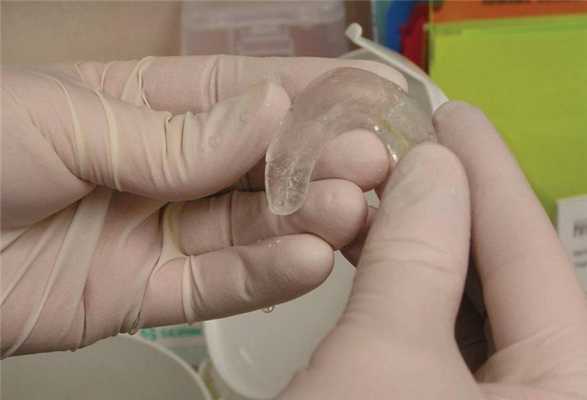
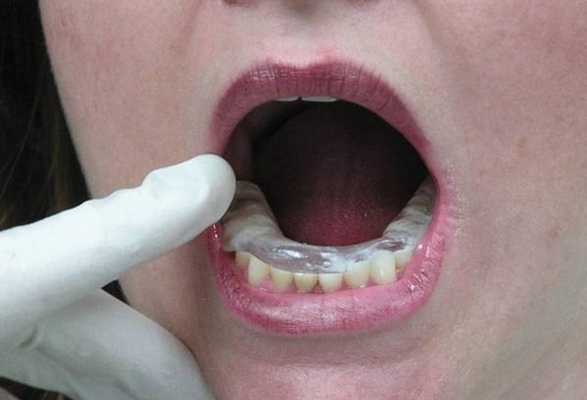
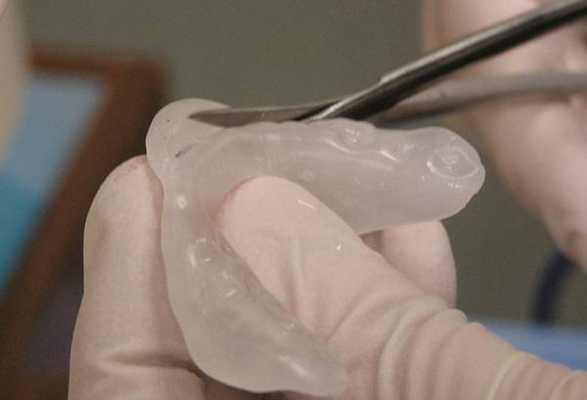
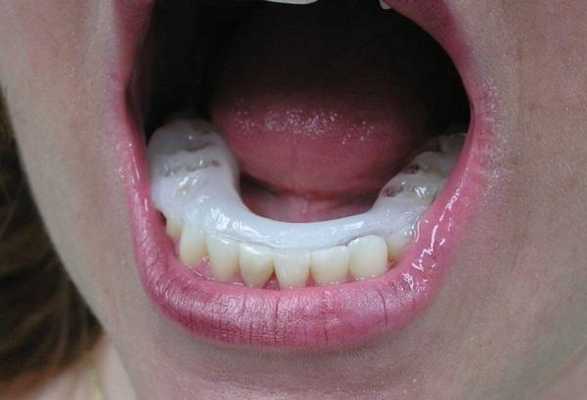
Фото 13. Готовая временная стабилизирующая шина из термопласта: вид при закрытом состоянии рта.
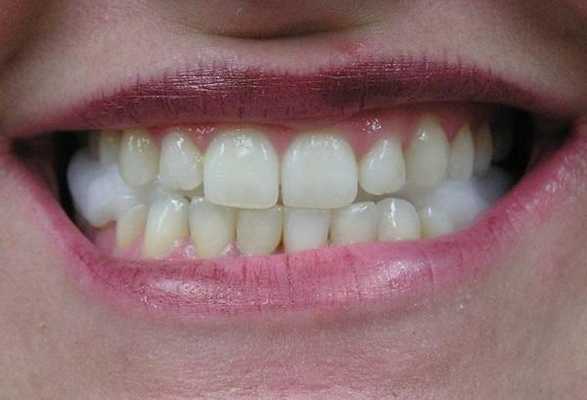
Контроль и альтернативы
Через неделю использования первичной каппы пациенты возвращаются для наблюдения. Если у пациента снова отмечается наличие блока, то процедуру можно повторить. Если же блок отсутствует, то пациент должен быть проинструктирован о потребности выполнения профилактических мероприятий для минимизации риска развития такового. Суть превентивных мер зависит от каждой отдельной клинической ситуации, но очень часто предусматривает применение специфических капп (ортотиков) в ночное время. Если же вышеописанный подход к лечению после нескольких попыток не демонстрирует никакой эффективности, то пациенту можно предложить выполнение артроцентеза или же артроскопии с хирургической коррекцией. Рекомендации для проведения какого-либо вмешательства зависят от данных анамнеза, особенностей диагноза, наличия болевых ощущений, дисфункции и того, насколько имеющаяся патология влияет на качество жизни. Если консервативный метод лечения оказывается неэффективным, то перед проведением хирургических манипуляций крайне рекомендовано провести МРТ-обследование области сустава для подтверждения диагноза. К сожалению, процедуры артроцентеза и артроскопии характеризуются только краткосрочным клиническим эффектом, но при этом позволяют почти полностью купировать болевые ощущения и заметно увеличивают доступный диапазон движений. Долгосрочная неэффективность хирургических подходов к лечению смещения диска без сопровождающейся редукции может быть обоснована отсутствием возможности применения стабилизирующей шины сразу же после выполнения процедуры, особенно в случаях выполнения вмешательств в области сустава в состоянии седации пациента.
Выводы
Пациенты со смещением суставного диска и сопутствующей редукцией очень часто переходят в состояние смещения диска без редукции. Анализ типичных симптомов данной формы внутрисуставной патологии, а также выполнение необходимых диагностических манипуляций, включая МРТ-обследование, позволяют поставить правильный диагноз, и выбрать наиболее подходящий метод лечения. Критерий времени в случаях лечения смещения суставного диска без сопутствующей редукции является крайне важным: чем дольше у пациента отмечается блок сустава, тем меньше шанс полного купирования данного состояния.
Читайте также:
