Лабораторная диагностика острого панкреатита. Анализы
Добавил пользователь Владимир З. Обновлено: 09.01.2026
Комплексное исследование крови, которое позволяет выявить основные нарушения различной этиологии в функциональном состоянии поджелудочной железы.
Результаты исследований выдаются с бесплатным комментарием врача.
Синонимы английские
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Исключить из рациона алкоголь в течение 24 часов до исследования.
- Не принимать пищу в течение 12 часов до исследования, можно пить чистую негазированную воду.
- Исключить физическое и эмоциональное перенапряжение в течение 30 минут до исследования.
- Не курить в течение 3 часов до исследования.
Общая информация об исследовании
Поджелудочная железа – орган желудочно-кишечного тракта, расположенный позади желудка и выполняющий важные экзо- и эндокринные функции. Переваривание белков и жиров в тонкой кишке осуществляется благодаря синтезу и секреции ферментов пищеварения внешнесекреторной частью железы. Кроме протео- и липолитических ферментов она выделяет бикарбонаты, нейтрализуя соляную кислоту желудочного сока в двенадцатиперстной кишке. Эндокринная функция поджелудочной железы обеспечивается островковой тканью, в которой синтезируются и затем секретируются в кровь гормоны инсулин, глюкагон, соматостатин и панкреатический полипептид. Инсулин и глюкагон регулируют уровень глюкозы в крови и ее транспорт в тканях. Патология поджелудочной железы в первую очередь приводит к нарушению пищеварения, а при хронических заболеваниях способствует развитию эндокринных нарушений (сахарного диабета).
Причины заболеваний поджелудочной железы различны: генетические и аутоиммунные нарушения, инфекции (чаще вирусные), травмы, токсические поражения, прием некоторых лекарственных препаратов (эстрогенов, фуросемида, азатиоприна и др.), новообразования. Чаще всего патология поджелудочной железы возникает на фоне нарушений функции печени, заболеваний желчевыводящих путей (желчнокаменной болезни с холедохолитиазом), вследствие нарушения оттока желчи и поджелудочного сока. Еще одной распространенной причиной заболеваний поджелудочной является злоупотребление алкоголем.
Клинические проявления болезней поджелудочной железы зависят от этиологии, степени дисфункции и активности процесса. Острые воспалительные изменения, травма железы, а также хронические заболевания в период обострения в большинстве случаев сопровождаются болью и жжением в эпигастральной области с иррадиацией в спину, тошнотой, рвотой, повышением температуры тела. Хронические заболевания поджелудочной железы приводят к панкреатической недостаточности, потере веса, развитию асцита из-за нарушения переваривания и всасывания питательных веществ из кишечника.
Повышение в крови активности ферментов поджелудочной железы (амилазы и липазы) и уровня С-реактивного белка – признаки активного воспаления органа – острого панкреатита. Изменение уровня глюкозы и С-пептида указывает на нарушение эндокринной функции поджелудочной железы и является косвенным признаком повреждения панкреатической островковой ткани, которое может возникнуть при хроническом панкреатите. Резкое повышение онкомаркера СА 19-9 на фоне изменений биохимических показателей функции железы чаще всего свидетельствует о раке поджелудочной железы.
Увеличение концентрации ферментов амилазы и липазы свидетельствует об одновременном вовлечении в патологический процесс печени и поджелудочной железы, что обычно бывает при камне общего желчного протока и реактивном панкреатите.
При изменениях показателей данного комплексного анализа необходимо выполнить дополнительные лабораторные и инструментальные исследования для уточнения причин и механизмов развития заболевания, подбора терапии.
Панкреатит
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Панкреатит: причины появления, симптомы, диагностика и способы лечения.
Определение
Панкреатит – это воспалительное заболевание поджелудочной железы с возможным вовлечением окружающих тканей. Проявляется болями в верхней половине живота, вызванными нарушением ее функции – выработки пищеварительных ферментов и гормонов.
Поджелудочная железа выполняет две важные функции:
- экзокринную (внешнесекреторную), заключающуюся в выработке и выделении в двенадцатиперстную кишку ферментов (трипсина, протеазы, амилазы и липазы), которые расщепляют белки, углеводы и жиры;
- эндокринную, состоящую в синтезе инсулина и глюкагона – важнейших гормонов, регулирующи уровень сахара (глюкозы) в крови.
Ферментная недостаточность становится причиной частого расстройства пищеварения, а при длительном течении заболевания появляются признаки недостаточности питания.
В результате нарушения выработки гормонов развиваются изменения углеводного обмена, вплоть до сахарного диабета.
Причины появления панкреатита
Самые частые причины панкреатита – злоупотребление алкоголем, курение, желчнокаменная болезнь.
Употребление алкоголя приводит к повышению вязкости сока поджелудочной железы (панкреатического секрета), закупорке ее протоков и блокированию оттока панкреатического секрета. Из-за нарастающего давления скопившиеся в протоках активные ферменты начинают пропитывать и переваривать ткань железы, вызывая воспаление. А продукты распада этилового спирта оказывают непосредственное повреждающее действие на клетки поджелудочной железы.
Курение провоцирует спазм (сужение) и ишемию (недостаток кровоснабжения) сосудов, в результате повреждение поджелудочной железы усиливается.
Для понимания связи панкреатита и желчнокаменной болезни, нужно знать, что и поджелудочная железа, и желчный пузырь имеют протоки, которые сливаются между собой и впадают в двенадцатиперстную кишку. При желчной колике, когда камень выходит из желчного пузыря, он может закупорить место слияния протоков. Желчь и сок поджелудочной железы под высоким давлением возвращаются в поджелудочную железу и начинают ее «переваривать», вызывая воспаление и некроз (отмирание) ткани поджелудочной железы.
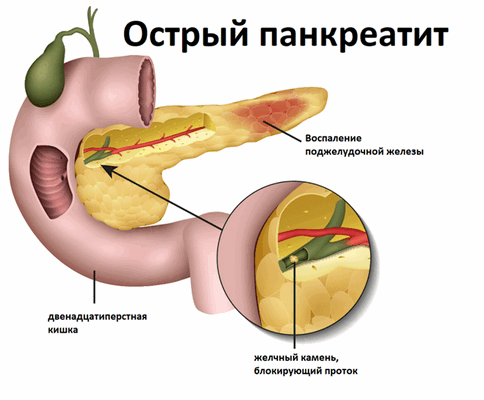
Систематическое переедание и избыток в рационе животных жиров активизируют выработку ферментов, усугубляя их повреждающее действие на железу и усиливая воспалительный процесс.
Классификация заболевания
Существует несколько классификаций панкреатита.
- В зависимости от характера течения выделяют:
- Длительная интенсивная боль в верхней половине живота (околопупочной области и подреберьях).
Такая боль может иметь опоясывающий характер или отдавать в спину; усиливаться после еды, реже – натощак, при резких движениях, кашле, глубоком дыхании, уменьшаться в положении сидя или при наклоне вперед.
К лабораторной диагностике относятся анализы крови, мочи и кала.
Для выявления признаков воспаления назначают общий (клинический) анализ крови.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Лабораторная диагностика острого панкреатита. Анализы
Комплексный анализ, включающий все необходимые лабораторные маркеры функции поджелудочной железы и предназначенный для диагностики острого и хронического панкреатита.
Синонимы русские
Лабораторные маркеры панкреатита, лабораторное обследование поджелудочной железы.
Laboratory pancreas panel, Tests to diagnose pancreatitis, Pancreas check-up.
Исключить из рациона алкоголь в течение 24 часов до исследования.
- Детям в возрасте до 1 года не принимать пищу в течение 30-40 минут до исследования.
- Детям в возрасте от 1 до 5 лет не принимать пищу в течение 2-3 часов до исследования.
- Не принимать пищу в течение 12 часов до исследования, можно пить чистую негазированную воду.
- Полностью исключить (по согласованию с врачом) прием лекарственных препаратов в течение 24 часов перед исследованием.
- Исключить физическое и эмоциональное перенапряжение в течение 30 минут до исследования.
- Не курить в течение 30 минут до исследования.
Поджелудочная железа обеспечивает секрецию гормонов и синтез пищеварительных ферментов и, таким образом, является как эндокринной, так и экзокринной железой. Многие факторы (желчные камни, алкоголь, тупая травма живота) оказывают на поджелудочную железу отрицательное влияние и приводят к развитию панкреатита. Различают две основные формы этого заболевания: острый и хронический панкреатит. Обе формы заболевания проявляются нарушением функции поджелудочной железы, что сопровождается отклонением от нормы сразу нескольких клинико-лабораторных маркеров. Комплексная оценка этих клинико-лабораторных маркеров используется в дифференциальной диагностике и оценке тяжести панкреатита.
Липаза – это фермент поджелудочной железы, необходимый для расщепления жиров. Он образуется только в поджелудочной железе и является специфическим маркером этого органа. Значительное повышение уровня липазы крови (как правило, более чем в 3 раза) наблюдается в 90 % случаев острого панкреатита. При хроническом панкреатите уровень липазы может оставаться в пределах нормы. Следует отметить, что липаза не является специфическим именно для панкреатита маркером. Повышение концентрации липазы может наблюдаться, например, при раке поджелудочной железы.
Амилаза – другой фермент поджелудочной железы, необходимый для расщепления углеводов. Значительное повышение амилазы наблюдается при остром панкреатите. Следует отметить, что амилаза – это менее специфический маркер панкреатита, чем липаза. Повышение амилазы также может наблюдаться при многих других заболеваниях, в том числе гипертиреозе, раке легкого, заболеваниях слюнных желез и приеме некоторых лекарственных средств. При хроническом панкреатите уровень амилазы может оставаться в пределах нормы. Одновременное повышение липазы и амилазы очень характерно для острого панкреатита. Уровень липазы дольше остается повышенным, чем уровень амилазы. Скорость, с которой происходит нормализация уровня липазы и амилазы, зависит от тяжести панкреатита и поэтому может быть использована для оценки прогноза заболевания.
Поджелудочная железа тесно связана с печенью и системой желчных протоков. Поэтому часто заболевания печени и билиарного тракта приводят к возникновению панкреатита. В действительности самой частой причиной острого панкреатита является холелитиаз и закупорка желчными камнями сфинктера Одди. Если панкреатит развивается на фоне желчнокаменной болезни (билиарный панкреатит), часто наблюдается повышение печеночных ферментов (АЛТ, АСТ) и билирубина. У пациентов с характерными клиническими симптомами панкреатита превышение уровня АЛТ более 150 Ед/л свидетельствует в пользу билиарного панкреатита.
Поджелудочная железа играет ведущую роль в метаболизме глюкозы. Часто при остром и хроническом панкреатите наблюдается недостаточность поджелудочной железы, которая проявляется нарушением синтеза инсулина и гипергликемией. Нарушение толерантности к глюкозе наблюдается в 9-70 % случаев острого панкреатита. Концентрация глюкозы выше 200 мг/дл является одним из критериев оценки тяжести острого панкреатита (по шкале Ренсона). Как правило, гипергликемия при остром панкреатите носит транзиторный характер. Напротив, более чем у 80 % пациентов с длительно текущим хроническим панкреатитом в итоге возникает сахарный диабет.
Также для оценки тяжести панкреатита используют общеклинические анализы: общий анализ крови и лейкоцитарную формулу. С помощью общего анализа крови можно получить важную информацию, позволяющую судить о степени секвестрации жидкости (гематокрит) и развитии ДВС-синдрома (количество тромбоцитов). Падение гематокрита на 10 % и лейкоцитоз выше 16 000*10 9 /л является одним из критериев оценки тяжести острого панкреатита (по шкале Ренсона).
Копрограмма также является полезным дополнительным тестом, позволяющим диагностировать панкреатит. Этот тест имеет наибольшее значение при диагностике хронического панкреатита, он сопровождается недостаточностью пищеварительных ферментов поджелудочной железы, в том числе амилазы, липазы, химотрипсина, трипсина и других. Дефицит этих ферментов приводит к нарушению расщепления сахаров, жиров и белков в пищеварительном тракте и появлению характерных изменений в копрограмме.
Лабораторные методы являются важными, но не единственными диагностическими исследованиями, которые необходимы для постановки диагноза "панкреатит".
Читайте также:
