Ранение средостения. Пример ранения средостения
Добавил пользователь Дмитрий К. Обновлено: 29.01.2026
В последние годы в связи с увеличением тяжёлых случаев травм груди всё чаще наблюдают повреждения органов средостения, где сосредоточены важнейшие жизнеобеспечивающие органы и нервно-сосудистые, лимфатические, клеточные образования.
При тяжёлой травме груди органы средостения испытывают двоякое воздействие. В результате непосредственного повреждения органов средостения из-за прямой травмы в грудь наиболее часто развиваются гематома и эмфизема средостения. Кроме того, на органы средостения оказывают влияние и внутриплевральные осложнения при травма груди: сдавление, смешение, перегиб нервно-сосудистых образований и полостей сердца.
Клиническая картина повреждения органов средостения характеризуется следующими проявлениями: сильными болями за грудиной, болями сжимающего характера (часто с иррадиацией в спину), выраженной одышкой, повышенным возбуждением, приступами удушливого кашля, затруднённым глотанием, цианозом, акроцианозом. При прогрессировании газового синдрома появляется одутловатость лица, шеи, груди, голос становится сиплым, лицо — неузнаваемым; веки часто набухшие, замкнутые, с трудом открываются. Дыхание редкое, шумное, поверхностное. Сердечные шумы ослаблены чаще всего из-за наслаивания обширной эмфиземы мягких тканей груди и средостения. Тоны сердца глухие. Характерна неустойчивая гемодинамика. Быстрое обильное скопление воздуха в средостении при прогрессирующем газовом синдроме может внезапно вызвать угрожающие жизни состояния из-за расстройства кровообращения и дыхания, обусловленного развитием экстраперикардиальной тампонады сердца, сдавления крупных сосудов и мембранозной части трахеи.
Одной из наиболее часто встречающихся травм нервных сплетений является отходящий к гортани возвратный нерв, повреждение которого ведёт к осиплости голоса, а при прогрессировании процесса — к нарушению дыхания. Все эти симптомы тяжёлой травмы груди являются определяющими при постановке диагноза.
В формировании повреждений при тяжёлых травмах груди определённое значение имеет изменение высоты стояния купола диафрагмы. Функция Диафрагмы при тяжёлой травме груди страдает из-за нарушения иннервации при травматических изменениях в диафрагмальных и блуждающих нервах. При травматических изменениях в самой диафрагме значительно нарушается резорбционная функция диафрагмальной поверхности париетальной плевры, что способствует активному скоплению крови (или другой жидкости) в плевральной полости и формированию гидроторакса. Другим пусковым механизмом, способствующим развитию лёгочно-плевральных осложнений в остром периоде, является явное нарушение двигательной активности диафрагмы из-за повреждения нервных структур, ответственных за дыхательные движения диафрагмы.
Основными нервными стволами грудной полости являются симпатические и блуждающие нервы. И те и другие иннервируют органы грудной клетки и диафрагму, дают многочисленные ответвления. Нервные образования при травме средостения ведут к значительному нарушению двигательной активности диафрагмы, происходит так называемая травматическая релаксация диафрагмы.
Клинически повреждения диафрагмы проявляются симптомами, характерными для повреждения как внутренних, так и внутрибрюшных органов.
Наиболее характерными признаками, подтверждающими повреждение диафрагмы, будут те травматические изменения, которые выявляются при травме средостения, о чём сообщалось выше. Поэтому при тяжёлой травме груди есть смысл увязывать тяжесть состояния больного и повреждения органов средостения с нарушением функции диафрагмы, на что особо должны обращать внимание врачи СМП. К относительно специфическим симптомам травмы диафрагмы можно отнести наличие болей в области шеи и надплечья. Механизм этих болей, которые наблюдаются практически у каждого больного, объясняется тем, что двигательные и чувствительные волокна диафрагмальных нервов формируются из III—IV шейного корешка, поэтому боли сюда и иррадиируют.
Вторым по частоте специфическим симптомом повреждения диафрагмы являются боли в животе, хотя травмы живота нет, а имеется лишь изолированная травма груди. Механизм возникновения данного симптома объясняется тем, что периферические отделы рёберной части диафрагмы получают чувствительную и вазомоторную иннервацию за счёт шести нижних межрёберных нервов. Иррадиация этих болей в области живота отмечается практически у всех пострадавших с травмой рёберного каркаса в средней и нижней зоне. Боли в животе часто сопровождаются вздутием живота, сильно страдает перистальтика кишечника, вскоре возникают застойные явления в органах брюшной полости.
Раздутый желудок и петли кишок вызывают повышение внутрибрюшного давления и затруднение движения диафрагмы. Всё это ведёт к нарушению не только статической, но и динамической функции диафрагмы, развивается так называемый ложный абдоминальный синдром. Недоучёт этого симптома или неправильная его интерпретация часто является показанием к неоправданной лапаротомии.
Эти симптомы свидетельствуют о травме груди, поэтому установить на их основании диагноз внутриплевральных повреждений на догоспитальном этапе не представляет особых трудностей. Установив или хотя бы заподозрив наличие внутригрудных повреждений, больного необходимо срочно перевести в специализированное медицинское учреждение для оказания полноценной помощи.
Важные разновидности повреждения груди — скопление в плевральной полости воздуха из повреждённой ткани лёгкого или бронха и формирование пневмоторакса. Вдыхаемый воздух через трахею, бронхи и рану лёгкого проникает в свободную плевральную полость, чем создаётся угроза развития в ближайшие сроки напряжённого пневмоторакса, который опасен тем, что происходят сдавление и смещение жизненно важных органов в груди, ведущие к развитию в кратчайшие сроки острой дыхательной и лёгочно-сердечной недостаточности. На практике мы довольно часто встречаемся с сочетанной патологией этих разновидностей травмы груди, а именно гемопневмотораксом и наиболее опасным их проявлением — напряжённым гемопневмотораксом, которые приходится наблюдать у каждого второго-третьего пострадавшего.
К лечебным мероприятиям по устранению острой дыхательной, лёгочно-сердечной недостаточности при травме груди относятся своевременное и быстрое устранение внутриплевральных (лёгочно-плевральных) осложнений: гемо-, пневмо- и гемопневмоторакса.
Этого достигают плевральными пункциями, дренированием плевральных полостей и проведением торакотомии. Подавляющее большинство хирургов отдают предпочтение консервативным методам купирования внутри-плевральных осложнений — плевральным пункциям и дренированию по Бюлау; другие придерживаются активной тактики, выполняя торакотомию.
Один из способов раннего купирования внутриплевральных осложнений травмы груди — применение клапанного торакостома односторонней проводимости. Устройство состоит из дренажа и лепесткового клапана односторонней проводимости, который последовательно соединён с ёмкостью для сбора крови или другой жидкости.
Принцип работы клапанного торакостома односторонней проводимости основан на учёте патофизиологических особенностей, происходящих внутри плевры при травме груди, и развитии напряжённого процесса во внутриплевральном пространстве — замены отрицательного давления положительным. Это позволяет использовать лепестковый клапан односторонней проводимости, который подсоединяют к наружному концу дренажа плевральной полости. Кровь, воздух из области с повышенным внутриплевральным давлением через дренаж и лепестковый клапан устремляются наружу (в ёмкость). При возникновении противодавления, противотока лепестки клапана смыкаются, и кровь, воздух обратно в плевральную полость не поступают. Это происходит до тех пор, пока давление двух сред не выровняется. По мере освобождения плевральной полости от крови, воздуха лёгкое постепенно расправляется, заполняя грудную полость, что в свою очередь ведёт к купированию острой дыхательной, лёгочно-сердечной недостаточности. Клапанный торакостом односторонней проводимости находится в стенке грудной полости 2-3 сут, потом его удаляют. Особенность данного устройства — возможность его применения на ранних этапах развития травмы груди; оно дёшево в изготовлении, компактно, легко и быстро устанавливается в грудной стенке и сразу начинает функционировать. При этом больной остаётся мобильным, транспортабельным, за ним не нужны постоянный уход, наблюдение.
Применение описанного выше комплексного лечения позволяет быстро купировать внутриплевральные осложнения, сократить время пребывания больных в стационаре до 5—6 сут, уменьшить число оперативных вмешательств 6—8 до 0,5—1%, предупредить развитие инфекционных осложнений.
РАНЕНИЯ ГРУДИ
Ранения груди разделяются на проникающие (с повреждением париетальной плевры) и непроникающие (без повреждения париетальной плевры). Врачу СМП, как правило, сложно без дополнительных манипуляций уточнить характер ранения. Поэтому рекомендации по оказанию помощи пострадавшим с ранениями груди максимально стандартизированы.
Этиология и патогенез
Основные жизнеугрожающие состояния связаны с нарушениями дыхания и гемодинамики. При массивном ранении в грудь развивается неадекватная вентиляция, причинами которой могут быть дисфункция ЦНС (вследствие травмы, приёма препаратов), обструкция дыхательных путей (рвотными массами, инородными телами, запавшим языком, прямой травмой), повреждения грудной стенки (боль вследствие переломов, открытые кровоточащие раны), плевральные скопления (гемо- и пневмоторакс), повреждения диафрагмы, дисфункция паренхимы (контузия, аспирация, внутрибронхиальное кровотечение, предшествующее заболевание). Нарушения гемодинамики, как правило, связаны с кровопотерей или повреждением регуляторных центров.
РАНЕНИЯ СЕРДЦА
Ранение сердца — повреждение целостности сердца вследствие нанесённой травмы.
Ранения сердца чаще всего связаны с колотыми и колото-резаными ранами, нанесёнными холодным оружием (кинжал, нож, «заточка» — в криминальной среде) или предметами быта (шило, отвёртка, столовая вилка, ножницы и др.), спортивным инвентарём (рапира). В числе причин ранений сердца значительное место занимают огнестрельные повреждения сердца. В редких случаях проникающее ранение сердца может быть получено при переломе грудины или ребра. Ятрогенные проникающие раны сердца бывают вызваны катетерами при катетеризации центральной вены, а также при эндоваскулярной дилатации венечных артерий. Необычными, но заслуживающими внимания причинами сердечных повреждений являются мигрирующие иглы булавки и другие предметы.
Частота ранений сердца в мирное время составляет от 9 до 15%. Летальность при ранениях сердца зависит от многих факторов (время эвакуации, характер оказания помощи на этапах, локализация повреждения, степень кровопотери величина гемоперикарда, характер ранения: проникающее или нет, комбинированное, сочетанное, колото-резаное или огнестрельное и др.). В мирное время летальность при ранениях сердца составляет от 16 до 27%. Примерно у 50% пострадавших ранение сердца и/или перикарда сопровождается ранением других органов груди и живота, что утяжеляет состояние.
Патофизиологические изменения в организме при ранении сердца обусловливаются наличием шока вследствие травмы и кровопотери, тампонады сердца из-за быстро развивающегося гемоперикарда, ишемических повреждений, сопровождающих геморрагию, а также специфическими нарушениями в результате повреждения непосредственно мышцы сердца и проводящих путей.
Шок при ранениях сердцабывает смешанного типа (болевой, гиповолемический, геморрагический, кардиогенный, травматический). В зависимости от превалирования того или иного механизма шока возникают патогенетические вариации, проявляющиеся в разнообразии клинических проявлений. При различных вариантах развития шока при травме сердца (его ранении) удельный вес различных патогенетических факторов может быть неодинаков. В части случаев потеря крови и плазмы может быть основным фактором декомпенсации функций, в других случаях эту роль играют ограничение и извращение функции раненого сердца, в третьих — ведущим фактором могут оказаться гиперреакции нейроэндокринной системы. Чаще всего, однако, все три фактора участвуют в начальных стадиях патогенеза шока вследствие ранения сердца в качестве синергистов. С кровопотерей при ранении сердца связаны волемические и гемодинамические нарушения, ведущие к резкому снижению сердечного выброса, относительному росту периферического сопротивления сосудов и понижению давления заклинивания. В результате кровотечения в полость перикарда может развиться тампонада сердца— острая сердечная недостаточность, обусловленная скоплением крови или другой среды (другой жидкости, воздуха) в полости перикарда. Тампонада ведёт, в свою очередь, к серьёзным нарушениям ритма сердца, гемодинамики, ишемии кардиомиоцитов.
Общепринятой классификации ранений сердца до настоящего времени не существует. Ранения сердца делят на проникающие в полость сердца и непроникающие. Проникающие, в свою очередь, подразделяются на слепые и сквозные
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
Некоторые пациенты с проникающими ранениями в область сердца имеют стабильную гемодинамику и находятся в полном сознании. При этом у таких пациентов возможно наличие скрытых потенциально опасных повреждений, в частности возможность отсроченной тампонады. Если пациент в бессознательном состоянии, с нестабильной гемодинамикой, особенно в случаях сочетанной травмы, от врача требуется особое внимание. Диагностике способствует наличие ряда признаков.
1. Наличие ранына передней или задней поверхности груди в области проекции сердца или рядом с ней позволяет заподозрить возможность ранения сердца (рис. 13-14). При локализации раны в эпигастральной области и направлении травмирующего удара снизу вверх раневой канал, проникая в брюшную полость, может идти далее через сухожильный центр диафрагмы в полость сердечной сорочки и также достигать верхушки сердца. Внеплевральный (а иногда и внебрюшинный) ход раневого канала сопровождается чрезвычайно скудной симптоматикой и, если нет отчётливой клинической картины тампонады сердца, диагноз может быть поставлен только во время первичной хирургической обработки раны живота.
2. Помимо раны в проекции сердца, боли, наличия акта свершившейся травмы, в анамнезе пострадавших может иметь место кратковременная или более длительная потеря сознания (обморок, спутанное сознание). Приранениях сердца нередко встречается признак, описанный Н.И. Пироговым, — кратковременный обморок сразу после ранения и стойкое чувство страха.«Старые» врачи считали, что при возможном поражении передне-перегородочной области (при инфаркте, ранении) боли иррадиируют в обе верхние конечности. При этом субъективные признаки ранения сердца,обнаруживающиеся при осмотре, весьма разнообразны и во многом зависят от индивидуальности пострадавшего. Чаще преобладают резкая слабость (не всегда), боль в области сердца, «чувство страха» (признак Вольфа), «боязливое выражение лица» (Bircher), «предсердечная тоска» (Лизанти) и др. Однако эти признаки не являются патогномоничными.
3. При осмотре виден также цианоз, кожа бледная, холодный липкий пот. Выявляют и другие объективные признаки наличия ранения сердца.
Иногда можно наблюдать выраженное в различной степени затруднение дыхания (ЧДД 30-40 в минуту).
o Границы сердца (их определению могут мешать подкожная эмфизема, гемо- и пневмоторакс) увеличены.
o Сердечный толчок. Ослабление сердечной деятельности, наличие крови в перикарде и средостении, пневмоторакс и подкожная эмфизема делают его невидимым и неощутимым.
o Тоны сердца глухие, едва слышны, а в ряде случаев не выслушиваются.
o Патологические шумы «шум артериальной аневризмы» (Lisanti), «журчащий шум» (Noll), «скребущий шум» (А. Окиншевич), «шум мельничного колеса» (Morel-Lavalle) и др. могут быть, но не являются патогномоничными для ранения сердца.
o Пульс частый, малого наполнения.
4. Клинические проявления ранений сердца определяются главным образом тремя позициями: наличием признаков тампонады, кровопотери и шока.
Тампонада сердца
Клинически тампонада характеризуется следующими признаками:
• набуханием шейных вен в сочетании с гипотонией и тупой травмой сердца или ранением;
• парадоксальным пульсом (может быть аритмичным, малым);
• классической триадой Бека (падение АД, увеличение центрального венозного давления, глухость сердечных тонов);
• при перкуссии расширением границ сердечной тупости (увеличен поперечник сердца);
• тоны слабые или не выслушиваются;
• систолическое АД менее 70 мм рт.ст.;
• диастолическое давление может не определяться;
• другими признаками (центральное венозное давление, эхографические и рентгенографические признаки представляются важными для врачей стационаров).
Внезапное скопление 200 мл жидкости в полости перикарда вызывает клиническую картину компрессии сердца, скопление около 500 мл приводит к его остановке[Васильев Ж.Х., 1989].
В клинической картине тампонады выделено 2 стадии [Вульф В.Н., 1986]:
• I стадия — АД на уровне 100-180 мм рт.ст., гемоперикард не более 250 мл;
• II стадия — АД менее 80 мм рт.ст., и это соответствует гемоперикарду более 250мл.
Кровопотеря
Признаки острой кровопотери характерны не только для ранений сердца Поэтому целесообразнее говорить не об острой кровопотере, а о прогрессирующем нарушении гемодинамики, несмотря на отсутствие иногда признаков внутриплеврального кровотечения. Оценка кровопотери — достаточно значимый фактор для определения тактики и прогноза. Для врача «Скорой помощи» можно рекомендовать ориентировочную классификацию степени кровопотери по клинической симптоматике (табл. 13-11).
Таблица 13-11. Классификация кровопотери по степени тяжести
Ранение средостения. Пример ранения средостения
Двусторонние ранения грудной клетки. Повреждения симпатических нервов
Двусторонние огнестрельные ранения грудной клетки с повреждением средостения обычно заканчиваются летально и только в очень редких случаях при благоприятных обстоятельствах (отсутствие травмы крупных сосудов и органов) могут протекать сравнительно легко.
Мы наблюдали 7 раненых, у которых проекция раневого канала отчетливо показывала двустороннее повреждение грудной клетки и средостения. Пневмоторакс у всех этих раненых, за исключением одного, был двусторонним, небольшим, закрытым. У 5 из них при рентгеноскопии был выявлен двусторонний незначительный гемоторакс, потребовавший пункции плевральных полостей.
Симптомы двусторонней травмы грудной клетки у этих раненых не отличались от обычных односторонних ранений и лечебные мероприятия были обычными: пункция плевральных полостей, ваго-симпатическая двусторонняя блокада, переливание крови, рассечение раны мягких тканей.
Только у одного раненого (23 лет) сильное кровотечение в левую плевральную полость и нарастающие симптомы гемоторакса и сдавления органов средостения заставили произвести левостороннюю торакотомию с резекцией IV ребра. Во время операции обнаружен почти полный разрыв внутригрудного отдела левой подключичной артерии. Последняя была перевязана выше и ниже места ранения. Смерть наступила на 5-е сутки от двусторонней пневмонии.
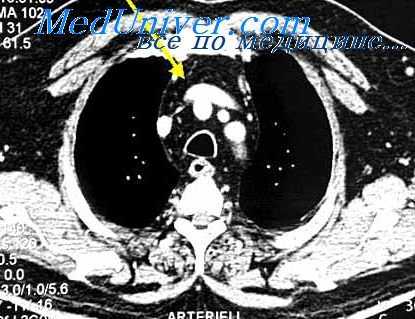
На аутопсии обнаружено двустороннее ранение обоих легких, небольшой двусторонний гемопневмоторакс, двусторонняя сливная бронхопневмония. В данном случае смерть последовала в результате пневмонии, осложнившей тяжелое двустороннее ранение грудной клетки.
О двусторонних ранениях медиастинальной плевры во время трансторакальных операций на пищеводе и средостении (14 наших наблюдений) было сказано в предыдущем разделе. Травматический хилоторакс будет описан отдельно.
Повреждения симпатических нервов
При ранении средостения и его органов, помимо клетчатки, лимфатических путей и сосудов, всегда травмируются ветви или сами стволы блуждающего и симпатического нервов. Повреждения этих нервов наблюдаются и при различных операциях на средостении, причем в большинстве случаев они проходят без ярко выраженной клинической картины, так как в этих случаях преобладают симптомы пневмоторакса, ранения органов и сосудов средостения.
В отдельных случаях ранение truncus sympathicus проявляется синдромом Хорнера, а ранение ветви nn. vagi — n. recurrens — охриплостью голоса. Эти признаки травмирования симпатического и блуждающего нервных стволов встречаются редко и не являются теми отражениями сложных последствий травмы вегетативных внутригрудных нервов, которые подлежат обсуждению в данном разделе, о чем говорилось раньше (см. раздел о послеоперационном периоде).
Более часто встречается сложная картина нарушений вегетативной нервной системы при крупных операциях на средостении и его органах — пищеводе, корне легкого, аорте. В данных случаях во время операции происходит повреждение основных стволов блуждающего и симпатического нервов и их ветвей.
Кроме того, помимо пересечения этих нервов, имеет место вовлечение ветвей нервов в лигатуру, сдавление их швом, гематомой, воспаление тканей в окружности нерва и другие моменты, оказывающие более серьезное влияние на функцию вегетативной нервной системы, чем простая перерезка нерва во время эксперимента.
- Вернуться в оглавление раздела "Хирургия"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Ранение средостения и его органов имеет место при многих повреждениях груди. Каждое ранение сердца, корня легкого, проникающее через грудину, или двусторонние ранения грудной клетки, как правило, сопровождаются повреждением средостения.
Как и при ранении других областей, здесь вслед за травмой происходит скопление крови и кровяных сгустков в раневом канале и в клетчатке средостения, которое может распространяться в плевральные полости, сердечную сорочку, а при торако-абдоминальных ранениях и в брюшную полость.
При отсутствии повреждения крупных сосудов эта гематома вскоре ограничивается и затем иногда становится местом развития инфекции.
Сама гематома и имбибиция кровью клетчатки и органов средостения в зависимости от локализации и распространения хар бктеризуются рядом симптомов.
Прежде всего эти симптомы объясняются сдавлением нервов, сосудов и органов средостения. Если гематома сдавливает симпатические стволы и ганглии, имеет место развитие синдрома Хорнера, нарушение потливости, а также тахикардия. При сдавлении блуждающих нервов с отходящими от них возвратными нервами наступает охриплость голоса, брадикардия, одышка. При том и при другом синдроме наблюдается спазм сосудов средостения или их смещение гематомой, что ведет к одышке, цианозу, нарушению сердечного ритма (аритмия).
Для примера приведем следующее наблюдение.
Больной Е., 25 лет, ранен в грудь осколком мины 25/11 2012 г. Поступил в госпиталь через 20 часов в тяжелом состоянии, с выраженным цианозом, одышкой. Пульс 110 ударов в минуту, ритмичный, артериальное давление 120/70 мм ртутного столба, температура 38°. В области рукоятки грудины рана длиной 0,7 см, закрытая сгустком крови. Отека окружающих тканей не отмечается. На рентгенограмме осколок 0,5 см длины располагается в переднем средостении кпереди от дуги аорты. Вокруг него отмечается диффузное затемнение, распространяющееся на корень левого легкого. Выражен симптом Хорнера.
Больной находился в госпитале в течение 5 дней. Постепенно температура снизилась до нормы, исчезла тахикардия и одышка, но симптом Хорнера остался. Больной эвакуирован в хорошем состоянии.
В данном случае имело место слепое ранение средостения, без повреждения крупных сосудов и органов. Течение этого вида травмы было благоприятным, инородное тело в дальнейшем может быть удалено, если появятся жалобы на боли, сердечные нарушения, повышения температуры, зависящие от коррозии металла и инфицирования зоны ранения.
Ранения средостения в мирное и военное время встречаются часто, но они ввиду тяжести сочетанного повреждения жизненно важных органов обычно в очень короткие сроки заканчиваются летально.
По данным «Опыта советской медицины в Великой Отечественной войне 1941—1945 гг.», ранения средостения без повреждения его органов имеют место в 0,5% проникающих ранений груди.
Огнестрельные ранения средостения. Инородные тела средостения
Как было сказано выше, слепые ранения средостения встречаются примерно в половине всех ранений этой области. Интересные данные о локализации инородных тел и характере сопутствующих повреждений приводит А. П. Смирнова (1949). Из 20 раненых у 11 имело место наличие инородного тела в переднем и у 9 — в заднем средостении. При этом в 4 случаях наблюдалось сопутствующее ранение перикарда осложнившихся перикардитом и в 5 — ранения легких.
Слепые ранения средостения по своему клиническому течению в ранний период аналогичны обычным сквозным и касательным ранениям этой области. При них, так же как и при других ранениях средостения, отмечается сопутствующее повреждение перикарда, легкого, грудной клетки, развивается кровоизлияние в клетчатку средостения, иногда имеет место медиастинальная и подкожная эмфизема. Ранения, сопровождающиеся травмой сердца, крупных сосудов, пищевода, проявляются суммой весьма тяжелых клинических симптомов и относятся к специальным разделам грудной хирургии. Ранения средостения без повреждения жизненно важных органов протекают более благоприятно.
Этот вывод можно сделать на основании данных «Опыта советской медицины в Великой Отечественной войне 1941—1945 гг.» (т. 9, 1949). Аналогичное мнение приводится и в работах зарубежных хирургов. Так, Симпсон (Simpson, 1953) из 32 раненых, имевших инородные тела средостения, у 84,4% наблюдал так называемые малые симптомы (произведено 29 операций удаления инородных тел). Помимо кровохарканья, болей за грудиной или в спине, у этих больных отмечается небольшая одышка, частый пульс, небольшой цианоз.
По данным А. П. Смирновой, иногда при контузии средостения могут иметь место очаговые изменения миокарда, заметные на электрокардиограмме. Затем все эти явления стихают, и больной выписывается из хирургического отделения в удовлетворительном состоянии. Исключение составляют слепые ранения крупным инородным телом, локализующимся вблизи органов средостения.
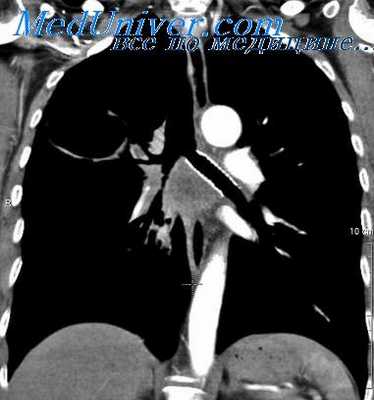
Мы наблюдали 3 таких больных, у которых, несмотря на ликвидацию первых острых симптомов ранения, через месяц и позднее оставались нарушения сердечно-сосудистой деятельности и другие изменения, заставившие предпринять раннюю операцию удаления инородного тела.
Наши наблюдения при инородных телах средостения относятся к 18 больным, из которых 17 были нами оперированы в различные сроки с момента ранения (от 3 суток до 14 лет).
Чаще всего имеют место слепые ранения заднего средостения (11 из 18 случаев), ранения верхних и нижних его отделов наблюдаются примерно в равном числе случаев. Среди сопутствующих повреждений отмечаются ранения перикарда (4), легкого (14), костного скелета груди (во всех случаях).
Всего нами произведено 17 операций удаления инородных тел из средостения. Только у одного больного при наличии гнойного медиастинита, осложнившего ранение средостения, отмечалось неблагоприятное течение и медиастинит после операции обусловил летальный исход. У остальных 16 больных операция прошла благополучно, после нее не было нагноения и результаты вмешательства в первые месяцы были хорошими.
Отдаленные результаты операций у 15 больных, прослеженные в течение 3—5 лет, также были благоприятными. Все они чувствовали себя здоровыми и работали без ограничений в труде, за исключением 3 человек, у которых в дальнейшем имели место явления хронического медиастинита.
Таким образом, на основании личного опыта мы можем сделать вывод о сравнительной безопасности операций удаления инородных тел средостения и необходимости более широких показаний для них ввиду риска возникновения различных осложнений, являющихся следствием длительного пребывания инородного тела вблизи жизненно важных органов, а также всасывания образующихся при этом окислов металлов.
Травмы средостения. Закрытые повреждения средостения
Травма средостения и его органов встречается в мирное и военное время. Многие контузии, ранения сердца, корня легкого, двусторонние ранения груди, как правило, сопровождаются повреждением средостения. При этом изолированная травма средостения встречается реже, чем сочетанная с повреждением органов грудной полости (И. С. Колесников, А. П. Смирнова). Подобные сочетания ухудшают состояние больного и прогноз, а также затрудняют диагностику.
Все эти ранения можно объединить в следующие группы : 1) закрытые травмы, 2) свежие односторонние ранения, 3) слепые ранения (инородные тела), 4) двусторонние пулевые ранения, 5) двусторонние ранения во время операции.
Закрытые повреждения средостения могут быть изолированными и комбинированными с повреждением костного скелета грудной клетки, чаще всего грудины и ключицы. Тяжелая травма может сопровождаться разрывом крупных сосудов средостения. Такие больные быстро погибают при явлениях сдавления органов средостения. В нашей практике мы имели одно наблюдение подобного вида.
Больной Ф., 45 лет, 21/IX 1997 г. получил тяжелую травму грудной клетки — был придавлен машиной к стене. В тяжелом состоянии, без сознания доставлен в больницу. При осмотре выраженный цианоз лица и верхней половины груди, кровоизлияния в белковые оболочки глаз. Дыхание неравномерное, частое — до 30 в минуту. Пульс едва определяется, артериальное давление: максимальное 60 мм, минимальное не регистрируется.
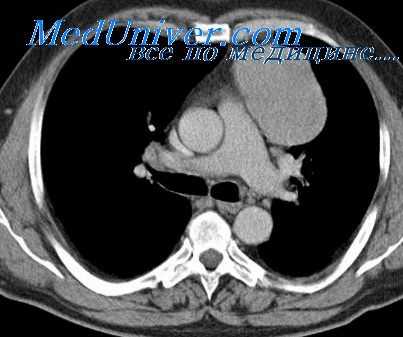
При осмотре и пальпации заметна деформация грудины на уровне четвертых реберных хрящей, где отмечается поперечный перелом тела грудины без значительного смещения отломков. Небольшая подкожная эмфизема в верхней половине груди спереди и в надключичных пространствах. При перкуссии выраженное притупление в правой половине грудной клетки, сливающееся со средостением.
Произведено переливание 500 мл крови, введены сердечные средства. Приступить к пункции правой плевральной полости не удалось из-за внезапной гибели больного.
На вскрытии обнаружен перелом тела грудины, разрыв дуги аорты в промежутке между безымянной и левой общей сонной артериями. Смерть наступила в результате кровоизлияния в средостение и сдавления его органов. Отмечается массивный правосторонний гемоторакс.
Менее тяжелая закрытая травма средостения наблюдается сравнительно часто. При ней имеют место различной степени изменения, характер которых зависит в основном от кровоизлияния в клетчатку средостения и образования в нем различных размеров гематомы, а также отчасти от проникновения в средостение воздуха из разорвавшихся при травме ткани легкого или бронхов.
У большинства больных эти два фактора (гематома и эмфизема средостения) наблюдаются одновременно. Они собственно и характеризуют особенности клинического течения данного вида травмы.
Читайте также:
