Лечение диабетической катаракты. Экстракция катаракты у больных сахарным диабетом
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Лечение диабетической ретинопатии - поражений глаз при сахарном диабете
Как вспомогательные средства, дополняющие диетотерапию и медикаментозное лечение, при сахарном диабете широко используются лекарственные растения. Гипогликемизирующим эффектом обладают многие растения. К ним, в частности, относятся лист березы, боярышник, лист брусники, бузина черная, вероника, женьшень, заманиха, зверобой, земляника, золототысячник, крапива двудомная, полевой хвощ, росянка круглолистая, одуванчик обыкновенный, кукурузные рыльца, лен, корень лопуха, мята, пустырник, орех грецкий, орех маньчжурский, подорожник, почки сирени, лист черной смородины, каштаны, сушеница болотная, цикорий, чабрец, шиповник, элеутерококк, лавровый лист.
Применяются они в виде настоев и отваров, приготовляемых в домашних условиях.
Благотворное влияние на больных легкой и среднетяжелой формой сахарного диабета в результате комплекса оздоровительных мероприятий оказывает санаторно-курортное лечение.
Гидрокарбонатные и сульфатные минеральные воды обладают легким гипогликемизирующим и антикетогенным действием, положительно влияют на белковый и липидный обмен и функциональное состояние внутренних органов, в частности желудка, печени, почек. Начинать прием минеральной воды следует с суточной дозы 150—250 мл, постепенно увеличивая ее до 600—800 мл.
При положительных результатах санаторно-курортное лечение рекомендуется повторять через 1 год в отдаленных санаториях и через 6—10 мес — в местных.
При лечении сахарного диабета как I, так и II типа применяют гипербарическую оксигенацию (10—12 сеансов на курс). Включение ее в комплексную терапию сахарного диабета приводит к устранению гипоксии и ацидоза, улучшает показатели биохимических и инструментальных тестов у больных. На фоне применения гипербарической оксигенации дозу инсулина иногда удается снизить на 1/4—1/5 исходной.
Успех профилактики и терапии диабетической ретинопатии определяется ранней диагностикой сосудистых поражений сетчатки и систематическим проведением патогенетического лечения, направленного на основные звенья микроциркуляторных расстройств на фоне стабильной нормализации углеводного, жирового, белкового и водно-солевого обмена.
Большое значение в компенсации обменных процессов, профилактике и лечении диабетической ретинопатии имеет исключение факторов риска — нормализация массы тела, лечение гипертонической болезни, сопутствующих инфекционных заболеваний, воздержание от табакокурения и др., способствующих прогрессированию сахарного диабета.
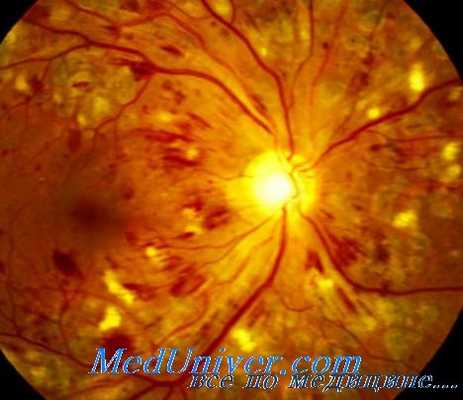
Существенным в лечении диабетической ретинопатии является применение лекарственных средств, вызывающих снижение концентрации холестерина в крови, ангиопротекторов, анаболических стероидов, иммуностимуляторов, витаминов, биогенных стимуляторов, ферментов и коферментов, десенсибилизирующих и других лекарственных препаратов.
Из средств гипохолестеринемического действия используются клофибрат (мисклерон), трибуспонин и др. Первый назначают только взрослым по 0,5—0,75 г (2—3 капсулы) 3 раза в день в течение 20—30 дней на курс с такими же перерывами до 4—6 курсов. Препарат противопоказан при нарушениях функции печени и почек, при беременности. Трибуспонин назначают обычно по 1 таблетке (0,1 г) 3 раза в день в течение 3 нед с последующим 4—5-дневным перерывом. Курс лечения продолжается 3—4 мес. Применение препаратов гипохолестеринемического действия рекомендуется при сочетании диабетической ретинопатии с общим атеросклерозом.
Из ангиопротекторов в лечении диабетической ретинопатии используются пармидин (продектин, ангинин), добезилаткальций (доксиум), этамзилат (дицинон), трентал (пентоксифиллин) и другие препараты. Ангиопротекторы влияют на реологические свойства крови, повышают эластичность мембран эритроцитов, оказывают положительное влияние на течение диабетической ретинопатии.
Пармидин принимают по 1—3 таблетки (0,25 г) 3—4 раза в день после еды (начинать прием следует с минимальной дозы, постепенно увеличивая ее до максимальной). Курс лечения от 2 до 6 мес и более.
Этамзилат выпускается в таблетках по 0,25 г и в виде ампулированного 12,5 % раствора. Внутрь назначают по 1 таблетке 2 раза в день в течение 2—4 мес, внутримышечно — по 2 мл раствора ежедневно в течение 1 — 1,5 мес. Наибольший эффект лечения отмечается при подконъюнктивальном или ретробульбарном введении препарата (по 1 мл раствора 2 раза в день в течение 10—14 дней). Не следует применять препарат при кровоизлияниях в сетчатку и стекловидное тело, вызванных антикоагулянтами.
Трентал назначается перорально по 0,2 г (2 таблетки) 2—3 раза в день после еды в течение 1 — 1,5 мес 2 раза в год. Хороший терапевтический эффект наблюдается при конъюнктивальном и ретробульбарном введении трентала (1 мл 2 % раствора). В случае одновременного применения антигипертензивных препаратов дозу трентала следует уменьшить. Противопоказан трентал в первые месяцы беременности.
Используется в лечении препролиферативной диабетической ретинопатии фосфаден, являющийся препаратом, стимулирующим метаболические процессы, улучшающим показатели микрогемореологии, состояние глазного дна и гемодинамику глаза [Муха А.И., Кондэ Л.А., Давыдова Н.Г. и др.].
Имеются данные о положительном влиянии включения в комплексное лечение диабетической ретинопатии мидокалма. С целью регуляции белкового обмена у больных применяется ретаболил, относящийся к группе анаболических стероидов: 5 % масляный раствор препарата вводится внутримышечно по 1 мл 1 раз в 10 дней, на курс 3—4 инъекции.
Положительный лечебный эффект при диабетической ретинопатии оказывает левамизол (декарис), что объясняется его иммунокорригирующим влиянием на механизм Т-супрессивного иммунологического контроля. Иммуномодулирующий эффект препарата наиболее выражен при начальных формах заболевания. Левамизол назначается однократно по 0,15 г после завтрака в течение 3 дней. Такой порядок приема препарата проводится трижды с интервалом 4 дня. Всего на курс назначается 1,35 г препарата.
Повторные курсы повторяются не реже одного раза в квартал. В процессе лечения левамизолом периодически проводятся анализы крови. Препарат противопоказан в случае, если через 10 ч после первого приема количество лейкоцитов упадет ниже 3000 в 1 мм3 [Дегтяренко Т.В., Кашинцева Л.Т., Салдан И.Р., Козина Л.В.].
Из других иммунокорригирующих препаратов, применяемых в комплексной терапии диабетической ретинопатии, следует отметить тактивин и продигиозан (в инъекциях). По данным Е.А.Сакало и соавт., лучший эффект при этом наблюдается у больных ИЗСД, чем у больных ИНСД.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лечение диабетической катаракты. Экстракция катаракты у больных сахарным диабетом
Витрэктомия при диабетической ретинопатии. - Показания и противопоказания
Разработан способ субтотальной витрэктомии с применением жидких перфторорганических соединений у больных диабетической пролиферативной ретинопатией с тракционной отслойкой сетчатки [Глинчук Я.И., Метаев С.А., Саркисян А.И.].
В результате витрэктомии стойкая ремиссия у больных пролиферативной диабетической ретинопатией с гемофтальмом без тракционной отслойки сетчатки отмечается в 82—84 % случаев. При наличии отслойки сетчатки эффективность только витрэктомии значительно ниже, поэтому в этих случаях ее следует сочетать с другими оперативными вмешательствами (рассечением мест сражения сетчатки между собой, а также с эпиретинальными мембранами с помощью интравитреальных ножниц).
Среди осложнений витрэктомии у больных с пролиферативной диабетической ретинопатией имеют место повторные кровоизлияния в стекловидное тело, реже прогрессирование тракционной отслойки сетчатки, рубеоз радужки. Отсутствие в течение 2—3 мес эффекта от консервативной терапии кровоизлияния в стекловидное тело, возникшего в результате витрэктомии, служит показанием к проведению повторной витрэктомии, которое в большинстве случаев позволяет выявить и ликвидировать источник кровотечения (обычно это новообразованные сосуды).
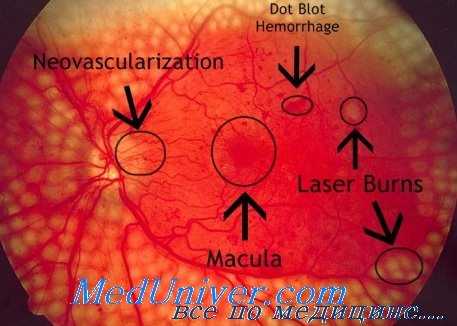
В целях профилактики осложнений витрэктомии ряд авторов предлагают после операции в полость глаза временно имплантировать жидкий силикон. Отмечается, что у больных с лазеркоагуляцией сетчатки, проведенной до витрэктомии, осложнений бывает меньше.
Высокая эффективность ранней витрэктомии обусловливается минимальным удалением преретинального слоя стекловидного тела с захватом патологически измененных участков. К основным показателям ранней витрэктомии при диабетической ретинопатии относят начальную эпиретинальную и интравитреальную фиброзную пролиферацию, папилловитреальную и ретиновитреальную неоваскуляризацию, преретинальные и витреальные кровоизлияния и помутнения.
К противопоказаниям витрэктомии у больных диабетической ретинопатией относят рубеоз радужки, вторичную неоваскулярную глаукому, атрофию зрительного нерва, заболевания роговицы, терминальную стадию пролиферативной ретинопатии, тяжелые соматические заболевания в стадии декомпенсации, отсутствие компенсации сахарного диабета.
По данным многолетних наблюдений Одесского НИИ офтальмологии им. акад. В.П.Филатова, установлено, что у больных диабетической ретинопатией, систематически выполнявших комплексные терапевтические мероприятия, назначенные эндокринологом (диабетологом) и офтальмологом, длительная стабилизация зрительных функций наблюдается в 44,1 % случаев, в то время как среди больных, не выполнявших или выполнявших не систематически назначенное лечение, — лишь в 14,6 %.
Зрительные функции сохранялись значительно дольше и у большего числа (до 70 %) больных с начальными формами диабетической ретинопатии, когда в комплексном лечении применялась лазеркоагуляция сетчатки.
Лечение начальных форм диабетической, а также возрастной катаракты у больных сахарным диабетом сводится к регуляции углеводного и жирового обмена, назначению внутрь антиоксидантов (аскорбиновая кислота, токоферол, эссенциале, ингибиторы альдозоредуктазы, никотинамид), инсталляций в глаз катахрома, каталина, сэнкаталина. Сформировавшаяся катаракта подлежит хирургическому лечению.
Наиболее рациональным методом экстракции катаракты у больных сахарным диабетом, особенно у лиц молодого возраста, является экстракапсулярный, со вскрытием передней камеры роговичным разрезом (без включения в разрез лимба), во избежание травмирования новообразованных сосудов угла передней камеры. С целью профессиональной реабилитации больных возможна экстракция катаракты с имплантацией интраокулярной линзы (ИОЛ).
Однако диабетическая пролиферативная ретинопатия и рубеоз радужки являются противопоказаниями к интраокулярной коррекции из-за невозможности расширения зрачка для исследования глазного дна и проведения лазеркоагуляции в первом случае и травматизации элементами линзы новообразованных сосудов радужной оболочки во втором.
Экстракция катаракты у больных сахарным диабетом, по нашим наблюдениям и данным литературы, в 2—3 раза чаще, чем у больных, не страдающих этим заболеванием, сопровождается операционными и послеоперационными осложнениями — кровоизлиянием в оболочки глаза, стекловидное тело и переднюю камеру, длительным незаживлением операционной раны, иридоциклитом, внутриглазной инфекцией, отслойкой сосудистой оболочки и другими.
Особенно часто осложнения экстракции катаракты, как диабетической, так и возрастной, у больных сахарным диабетом наблюдаются при сочетании ее с пролиферативной ретинопатией. В ближайшие 4—5 мес после оперативного вмешательства могут развиться рубеоз радужки с геморрагической глаукомой или без нее, возникнуть ретинопатия или утяжелиться течение уже имеющегося поражения сетчатки [Югай А.Г., Киселев А.В.].
С целью прогнозирования функциональных результатов экстракции катаракты у больных сахарным диабетом предлагается выявлять наличие и степень выраженности поражения сетчатки по данным электрофизиологических исследований, включая метод ганц-фельд (ГФ)—ЭРГ, характеризующий состояние наружных и средних ретинальных слоев и метод ритмической ЭРГ (РЭРГ), оценивающий раздельно состояние периферических и центральных отделов сетчатки.
У больных с грубым изменением сетчатки по данным ГФ—ЭРГ обнаруживается резкое угнетение волны РЭРГ на 10 Гц, отражающее палочковую или периферическую часть сетчатки. Отмеченное снижение амплитуды расценивается как проявление диабетической ретинопатии. Снижение амплитуды волн на 40 Гц свидетельствует о патологии колбочкого аппарата сетчатки, т.е. в первую очередь макулярной области, что является противопоказанием для имплантации ИОЛ при экстракции диабетической катаракты в связи с низкими функциональными результатами исследования и большим риском прогрессирования пролиферативного процесса в сетчатке [Цапенко И.В., Зуева М.В., Бессмертный A.M., Федоров С.Н., Егорова Э.В., ИошинИ.Э. и др.].
Отдаленные результаты экстракции катаракты с одномоментной витрэктомией у больных с пролиферативной диабетической ретинопатией в зависимости от метода хирургического вмешательства прослежены Я.И.Глинчуком и соавт.
Я.И.Глинчуком и соавт. разработана техника экстракапсулярной экстракции катаракты с имплантацией заднекамерной ИОЛ у больных, ранее перенесших витрэктомию по поводу пролиферативной диабетической ретинопатии. По данным этих авторов, метод позволяет с минимальной травматичностью удалить ядро хрусталика, сохранив при этом целостность задней капсулы, и характеризуется минимальным риском развития послеоперационного рубеоза радужки и неоваскулярной глаукомы.
Диабетическая катаракта
Диабетическая катаракта – это помутнение хрусталика глазного яблока, которое ведет к зрительной дисфункции вплоть до амавроза. Основные симптомы заболевания: появление плавающих «мушек» перед глазами, диплопия, ухудшение зрения. Для постановки диагноза применяются такие исследования, как визометрия, биомикроскопия, ретиноскопия, офтальмоскопия и УЗИ в режиме А-сканирования. Консервативное лечение сводится к назначению препаратов на основе рибофлавина, цитохрома-С, никотиновой и аскорбиновой кислот. Хирургическое вмешательство заключается в экстракции катаракты и имплантации ИОЛ.
МКБ-10
Общие сведения
Диабетическая катаракта – комплекс патологических изменений хрусталика, которые развиваются на фоне нарушения углеводного обмена у пациентов с сахарным диабетом (СД). Согласно статистическим данным, патология встречается у 16,8% больных, страдающих нарушением толерантности к глюкозе. У лиц старше 40 лет дисфункцию удается визуализировать в 80% случаев. В общей структуре распространенности катаракты на долю диабетической формы приходится 6%, с каждым годом прослеживается тенденция к увеличению этого показателя. Второй тип СД сопровождается поражением хрусталика на 37,8% чаще, чем первый. У женщин заболевание диагностируют в два раза чаще, чем у мужчин.
Причины
Ведущий этиологический фактор диабетической катаракты – повышение уровня глюкозы в крови при СД 1 и 2 типа. При инсулинозависимом диабете, клиническую картину болезни выявляют в более молодом возрасте, это обусловлено хронической гипергликемией на фоне абсолютной или относительной недостаточности инсулина. При инсулиннезависимом диабете нарушается взаимодействие клеток с гормоном, подобные изменения более характерны для пациентов средней возрастной группы.
Риск развития катаракты напрямую зависит от диабетического «стажа». Чем дольше пациент страдает СД, тем выше вероятность формирования помутнений хрусталика. Резкий переход с пероральных таблетированных форм гипогликемических препаратов на инсулин для подкожного введения может стать триггером, который запускает цепь патологических изменений. Необходимо отметить, что при своевременной адекватной компенсации дисфункции углеводного обмена подобных расстройств удается избежать.
Патогенез
Доказано, что при повышении концентрации сахара в крови он определяется в структуре водянистой влаги. При декомпенсации диабета нарушается физиологический гликолитический путь усвоения декстрозы. Это приводит к ее превращению в сорбитол. Данный шестиатомный спирт неспособен проникать через клеточные мембраны, что становится причиной осмотического стресса. Если показатели глюкозы долгое время превышают референтные значения, сорбитол накапливается в хрусталике, что влечет за собой снижение его прозрачности.
При избыточном накоплении в хрусталиковых массах ацетона и декстрозы повышается чувствительность белков к воздействию света. Фотохимические реакции лежат в основе локальных помутнений. Повышение осмотического давления ведет к избыточной гидратации и способствует развитию отека. Метаболический ацидоз стимулирует активацию протеолитических ферментов, которые инициируют денатурацию протеинов. Важная роль в патогенезе отводится отеку и дегенерации ресничных отростков. При этом существенно нарушается трофика хрусталика.
Классификация
По степени помутнения диабетическую катаракту принято разделять на начальную, незрелую, зрелую и перезрелую. Перезрелый тип еще обозначают как «молочный». Различают первичную и вторичную (осложненную) формы. Приобретенные изменения в хрусталиковой капсуле и строме относят к обменным нарушениям. Выделяют два основных вида болезни:
- Истинная. Развитие патологии обусловлено непосредственным нарушением углеводного обмена. Истинный тип можно наблюдать в молодом возрасте. Сложности в дифференциальной диагностике возникают у людей после 60-ти лет с СД в анамнезе.
- Сенильная. Структурные изменения хрусталика, возникающие у больных преклонного возраста, у которых в анамнезе имеется сахарный диабет. Для заболевания характерно двухстороннее течение и склонность к быстрому прогрессированию.
Симптомы диабетической катаракты
Клиническая симптоматика зависит от стадии заболевания. При начальном диабетическом поражении зрительные функции не нарушены. Пациенты отмечают улучшение зрения при работе на близком расстоянии. Это обусловлено миопизацией и является патогномоничным признаком патологии. При увеличении объема помутнений больные предъявляют жалобы на появление «мушек» или «точек» перед глазами, диплопию. Отмечается повышенная чувствительность к свету. Возникает ощущение, что окружающие предметы рассматриваются через желтый фильтр. При взгляде на источник света появляются радужные круги.
При зрелой форме острота зрения резко снижается вплоть до светоощущения. Пациенты теряют даже предметное зрение, что значительно затрудняет ориентацию в пространстве. Довольно часто родственники отмечают изменение цвета зрачка больного. Это объясняется тем, что через просвет зрачкового отверстия виден хрусталик, окраска которого приобретает молочно-белый оттенок. Применение очковой коррекции не позволяет полностью компенсировать зрительную дисфункцию. Поражаются оба глаза, но выраженность симптомов справа и слева различается.
Осложнения
Негативные последствия диабетической катаракты вызваны не столько патологическими изменениями со стороны хрусталика, сколько нарушением метаболизма при СД. Пациенты подвержены риску возникновения диабетической ретинопатии с макулярным отеком. При зрелых катарактах выполнение лазерной факоэмульсификации сопряжено с высокой вероятностью разрыва задней капсулы. Часто наблюдается присоединение послеоперационных воспалительных осложнений в виде кератоконъюнктивита и эндофтальмита.
Диагностика
Обследование пациента, страдающего диабетической катарактой, должно быть комплексным. Помимо переднего сегмента глаз проводят детальный осмотр сетчатки, поскольку при СД прослеживается высокий риск сопутствующего поражения внутренней оболочки глаза. Обязательно выполнение таких лабораторных исследований, как анализ крови на гликированный гемоглобин, глюкозотолерантный тест и определение сахара крови. В большинстве случаев консультация офтальмолога включает следующие инструментальные диагностические процедуры:
- Исследование зрительной функции. При проведении визометрии выявляется снижение остроты зрения вдаль. При выполнении работы на расстоянии 30-40 см дискомфорт отсутствует. С возрастом прогрессируют пресбиопические изменения, в тоже время болезнь приводит к кратковременному улучшению зрения вблизи.
- Осмотр глаза. В ходе биомикроскопии визуализируются точечные и хлопьевидные помутнения, расположенные в поверхностных отделах передней и задней капсулы. Реже в проходящем свете можно обнаружить небольшие дефекты, которые локализируются глубоко в строме.
- Ретиноскопия. Прогрессирование заболевания становится причиной формирования миопического типа клинической рефракции. Ретиноскопию можно заменить скиаскопией с применением скиаскопических линеек. Дополнительно проводится компьютерная рефрактометрия.
- Осмотр глазного дна. Офтальмоскопия – это рутинная процедура в практической офтальмологии. Исследование выполняется с целью исключения диабетической ретинопатии и поражения зрительного нерва. При тотальной катаракте выполнение офтальмоскопии резко затруднено из-за снижения прозрачности оптических сред.
- Ультразвуковое исследование.УЗИ глаза (А-сканирование) позволяет измерить переднезадний размер глазного яблока (ПЗР), чтобы определить, чем обусловлена миопизация. При диабетической катаракте ПЗР соответствует норме, при выраженных помутнениях хрусталик увеличен в размере.
Лечение диабетической катаракты
При выявлении начальных изменений целью лечения является достижение толерантных значений глюкозы крови и компенсация СД. Нормализация углеводного обмена возможна при соблюдении диеты, применении пероральных антигипергликемических препаратов и инъекций инсулина. Своевременное назначение консервативной терапии дает возможность положительно повлиять на динамику развития катаракты, обеспечить ее частичную или полную резорбцию. При зрелой стадии нормализация уровня сахара крови не менее важна, однако добиться даже частичного восстановления прозрачности хрусталика при грубых помутнениях невозможно.
Для профилактики прогрессирования патологии назначают инстилляции рибофлавина, аскорбиновой и никотиновой кислот. При незрелой форме используют препараты на основе цитохрома-С, комбинации неорганических солей и витаминов. Доказана эффективность внедрения в офтальмологическую практику лекарственных средств, активным компонентом, которых является синтетическое вещество, предупреждающее окисление сульфгидрильных радикалов растворимых белков, входящих в состав гексагональных клеток.
Хирургическое лечение предусматривает удаление хрусталика микрохирургическим путем (ультразвуковая факоэмульсификация) с последующей имплантацией интраокулярной линзы (ИОЛ) в капсулу. Оперативное вмешательство выполняется при выраженной зрительной дисфункции. Катаракту на начальной стадии целесообразно удалять в том случае, если ее наличие затрудняет проведение витреоретинальной операции или лазерной коагуляции внутренней оболочки при диабетической ретинопатии.
Прогноз и профилактика
Исход определяется стадией диабетической катаракты. В случае своевременного лечения болезни на этапе начальных помутнений возможна их полная резорбция. При зрелой катаракте восстановить утраченные функции можно только путем оперативного вмешательства. Специфическая профилактика не разработана. Неспецифические превентивные меры сводятся к контролю уровня глюкозы крови, соблюдению специальной диеты, профилактическому осмотру у офтальмолога 1 раз в год с обязательным выполнением биомикроскопии и офтальмоскопии.
1. Хирургия катаракты при сахарном диабете / Копаев С.А., Пыцкая Н.В. и др. // Практическая медицина – 2017 – Т.2, №9.
2. Катаракта у больных диабетом. Классификация и частота / Балашевич Л.И., Измайлов А.С. // Российская офтальмология онлайн – 2013 - №10.
Катаракта
Катаракта – патология светопреломляющей структуры глаза – хрусталика, характеризующаяся его помутнением и потерей естественной прозрачности. Катаракта проявляется «затуманенностью» зрения, ухудшением ночного видения, ослаблением цветового восприятия, сенситивностью к яркому свету, диплопией. Офтальмологическое обследование при катаракте включает визометрию, периметрию, офтальмоскопию, биомикроскопию, тонометрию, рефрактометрию, офтальмометрию, УЗИ сканирование глаза, электрофизиологические исследования. Для замедления прогрессирования катаракты проводится консервативная терапия; удаление катаракты производится путем микрохирургического вмешательства с заменой хрусталика на интраокулярную линзу.
Катаракта (от греч. katarrhaktes - водопад) - помутнение или изменение цвета части либо всего хрусталика, приводящее к уменьшению его светопроводимости и снижению остроты зрения. По сведениям ВОЗ, половина случаев слепоты во всем мире обусловлена именно катарактой. В возрастной группе 50-60 лет катаракта выявляется у 15% населения, 70-80 лет - у 26%-46%, старше 80 лет – практически у каждого. Среди врожденных заболеваний глаз катаракта также занимает ведущие позиции. Большая распространенность и социальные последствия заболевания делают катаракту одной из самых актуальных проблем современной офтальмологии.
Хрусталик является частью диоптрического (светопроводящего и светопреломляющего) аппарата глаза, расположенной кзади от радужной оболочки, напротив зрачка. Структурно хрусталик образован капсулой (сумкой), капсулярным эпителием и хрусталиковым веществом. Поверхности хрусталика (передняя и задняя) имеют сферическую форму с разным радиусом кривизны. Диаметр хрусталика составляет 9-10 мм. Хрусталик - бессосудистое эпителиальное образование; питательные вещества в него поступают путем диффузии из окружающей внутриглазной жидкости.
По своим оптическим свойствам хрусталик представляет биологическую двояковыпуклую прозрачную линзу, функция которой заключается в преломлении входящих в нее лучей и фокусировке их на сетчатке глаза. Преломляющая сила хрусталика неоднородна по толщине и зависит от состояния аккомодации (в покое - 19,11 дптр; в состоянии напряжения - 33,06 дптр).
Любое изменение формы, величины, положения хрусталика приводит к значительным нарушениям его функций. Среди аномалий и патологии хрусталика встречается афакия (отсутствие хрусталика), микрофакия (уменьшение размеров), колобома (отсутствие части линзы и ее деформация), лентиконус (выпячивание поверхности в виде конуса), катаракта. Формирование катаракты может происходить в любом из слоев хрусталика.
Причины катаракты
Этиология и механизмы катарактогенеза - развития катаракты объясняются с позиций нескольких теорий, однако ни одна из них не дает исчерпывающего ответа на вопрос о причинах заболевания.
В офтальмологии наибольшее распространение получила теория свободно-радикального окисления, которая объясняет механизм образования катаракты с точки зрения образования в организме свободных радикалов - нестабильных органических молекул с непарным электроном, легко вступающих в химические реакции и вызывающих сильнейший окислительный стресс. Считается, что перекисное окисление липидов - взаимодействие свободных радикалов с липидами, особенно ненасыщенными жирными кислотами, приводит к разрушению мембран клеток, что и вызывает развитие старческой и диабетической катаракты, глаукомы, нарушений микроциркуляции в тканях головного мозга, гепатита. Образованию свободных радикалов в организме, в первую очередь, способствуют курение и ультрафиолетовое излучение.
Важную роль в механизме развития катаракты играет возрастное снижение антиоксидантной защиты и дефицит природных антиоксидантов (витаминов А, Е, глутатиона и др.). Кроме этого, с возрастом изменяются физико-химическая свойства белковых волокон хрусталика, которые составляют в его структуре свыше 50%. Нарушение метаболизма хрусталика и развитие помутнений может быть связано с изменением состава внутриглазной жидкости при рецидивирующих воспалительных заболеваниях глаза (иридоциклите, хориоретините), а также дисфункции цилиарного тела и радужки (синдроме Фукса), терминальной глаукоме, пигментной дегенерации и отслойке сетчатки.
Помимо возрастной инволюции, к развитию катаракты предрасполагают глубокое общее истощение после тяжелых инфекционных заболеваний (тифа, малярии, оспы и др.), голодание, анемия, чрезмерная инсоляция, воздействие радиации, токсические отравления (ртутью, таллием, нафталином, спорыньей). Факторами риска развития катаракты служат эндокринопатии (сахарный диабет, тетания, мышечная дистрофия, адипозогенитальный синдром), болезнь Дауна, кожные заболевания (склеродермия, экзема, нейродермит, пойкилодермия Якоби). Осложненные катаракты могут возникать при механических и контузионных травмах глаза, ожогах глаз, перенесенных глазных операциях, неблагополучной наследственности по катаракте в семье, близорукости высокой степени, увеитах.
Врожденная катаракта в большинстве случаев вызвана токсическими воздействиями на эмбрион в период закладки хрусталика. Среди причин врожденной катаракты выделяют перенесенные беременной инфекции (грипп, краснуха, герпес, корь, токсоплазмоз), гипопаратиреоз, прием кортикостероидов и др. Врожденная катаракта может встречаться при наследственных синдромах и сочетаться с пороками развития других органов.
В офтальмологии катаракты делятся на две большие группы: врожденные и приобретенные. Врожденные катаракты, как правило, ограничены по площади и стационарны (не прогрессируют); при приобретенных катарактах изменения в хрусталике прогрессируют.
Среди приобретенных катаракт, в зависимости от этиологии, выделяют старческие (сенильные, возрастные - около 70%), осложненные (при заболеваниях глаз – около 20%), травматические (при ранениях глаза), лучевые (при повреждении хрусталика рентгеновским, радиационным, инфракрасным излучением), токсические (при химических и лекарственных интоксикациях), катаракты, связанные с общими заболеваниями.
По локализации помутнения в хрусталике различают:
- переднюю полярную катаракту – располагается под капсулой в области переднего полюса хрусталика; помутнение имеет вид круглого пятна беловатого и сероватого цвета;
- заднюю полярную катаракту - располагается под капсулой заднего полюса хрусталика; по цвету и форме аналогична передней полярной катаракте;
- веретенообразную катаракту – располагается по переднезадней оси хрусталика; имеет форму веретена, по виду напоминает тонкую серую ленту;
- ядерную катаракту – располагается в центре хрусталика;
- слоистую (зонулярную) катаракту – располагается вокруг ядра хрусталика, при этом мутные и прозрачные слои чередуются;
- корковую (кортикальную) катаракту – располагается по наружному краю оболочки хрусталика; имеет вид беловатых клиновидных включений;
- заднюю субкапсулярную - располагается под капсулой позади хрусталика;
- полную (тотальную) катаракту – всегда двусторонняя, характеризуется помутнением всего вещества и капсулы хрусталика.
Среди врожденной катаракты встречаются все названные морфологические формы; среди приобретенной - ядерная, корковая и полная.
В своем созревании катаракта проходит 4 стадии, в связи с чем различают начальную, незрелую, зрелую и перезрелую катаракту.
В стадии начального созревания катаракты имеет место оводнение хрусталика, характеризующееся скоплением между волокнами коркового слоя излишней жидкости с формированием, так называемых, «водяных щелей». Помутнения при начальной катаракте локализуются в коре, на периферии, вне оптической зоны хрусталика, поэтому не отражаются на остроте зрения.
Стадия незрелой катаракты характеризуется прогрессированием помутнений, которые затрагивают центральную оптическую зону хрусталика. Биомикроскопическое исследование обнаруживает помутнения хрусталика, перемежающиеся с прозрачными участками. На данном этапе созревания катаракты отмечается заметное снижение остроты зрения.
На стадии зрелой катаракты наблюдается уплотнение и полное помутнение вещества хрусталика. Ядро хрусталика и его задние кортикальные слои в процессе биомикроскопии глаза не просматриваются. Наружный осмотр выявляет зрачок молочно-белого или серого цвета. Острота зрения при зрелой катаракте варьирует от 0,1-0,2 до уровня светоощущения.
В стадии перезрелой катаракты происходит распад хрусталиковых волокон, разжижение коркового вещества хрусталика, сморщивание капсулы. Кора становится гомогенного молочно-белого оттенка. Ядро, потеряв опору, опускается вниз. Хрусталик становится похож на мешочек, заполненный мутной жидкостью, с лежащим на дне ядром. Такая перезревшая катаракта называется морганиевой катарактой. Данной стадии соответствует полная слепота.
Перезрелая катаракта может осложниться факогенной (факолитической) глаукомой, связанной с засорением естественных путей оттока ВГЖ макрофагами и белковыми молекулами. В некоторых случаях может произойти разрыв капсулы хрусталика и выход в полость глаза белкового детрита, что влечет за собой развитие факолитического иридоциклита.
Созревание катаракты может быть быстропрогрессирующим, медленно прогрессирующим и умеренно прогрессирующим. При первом варианте от начальной стадии до обширного помутнения хрусталика проходит 4-6 лет. Быстропрогрессирующая катаракта развивается примерно в 12% наблюдений. Медленное созревание катаракты происходит в течение 10-15 лет и встречается у 15% больных. Умеренное прогрессирование катаракты в 70% случаях протекает за период 6-10 лет.
Симптомы катаракты
Выраженность клинических проявлений зависит от стадии катаракты. Острота зрения при начальной катаракте может не страдать. Ранними признаками заболевания могут являться двоение предметов (диплопия), мелькание «мушек» пред глазами, нечеткость зрения («как в тумане»), окрашивание видимых предметов в желтоватый оттенок. Пациенты с катарактой отмечают затруднения при письме, чтении, работе с мелкими деталями.
Для клиники катаракты типична повышенная чувствительность глаз к свету, ухудшение ночного видения, ослабление цветовосприятия, необходимость использования яркого освещения при чтении, появление «ореола» при взгляде на любые источники света. Зрение при катаракте изменяется в сторону близорукости, поэтому пациенты с выраженной дальнозоркостью иногда вдруг обнаруживают, что прекрасно видят вблизи без очков. Видимое изображение расплывается перед глазами, однако скорректировать его с помощью очков или контактных линз никак не удается, несмотря на смену уровня диоптрий.
В стадии незрелой и особенно зрелой катаракты острота зрения резко снижается, утрачивается предметное зрение, сохраняется только светоощущение. В процессе созревания катаракты цвет зрачка становится молочно-белым вместо черного.
Диагностика катаракты
Выявление катаракты проводится офтальмологом на основании целого ряда стандартных и дополнительных обследований.
Рутинное офтальмологическое обследование при подозрении на катаракту включает визометрию (проверку остроты зрения), периметрию (определение полей зрения), цветовое тестирование, тонометрию (измерение внутриглазного давления), биомикроскопию (исследование глазного яблока при помощи щелевой лампы), офтальмоскопию (изучение глазного дна). В совокупности стандартное офтальмологическое обследование позволяет выявить такие признаки катаракты, как снижение остроты зрения, нарушение цветовосприятия; исследовать структуру хрусталика, оценить локализацию и величину помутнения, обнаружить дислокацию хрусталика и т. д. При невозможности осмотра глазного дна, при выраженном помутнении хрусталика, прибегают к исследованию энтопических феноменов (механофосфен и феномена аутоофтальмоскопии), позволяющих судить о состоянии нейрорецепторного аппарата сетчатки.
К специальным методам обследования при катаракте относят рефрактометрию, офтальмометрию, УЗ-сканирование глаза в А- и В- режиме, ультразвуковую биомикроскопию и др. Дополнительные методы позволяют хирургу-офтальмологу рассчитать силу интраокулярной линзы (искусственного хрусталика), определиться с оптимальной операционной методикой.
Для оценки функционального состояния сетчатки, зрительного нерва и центральных отделов зрительного анализатора при катаракте проводятся электрофизиологические исследования: электроокулография (ЭОГ), электроретинография (ЭРГ), регистрация зрительных вызванных потенциалов (ЗВП).
Лечение катаракты
В начальных стадиях старческой катаракты применяется консервативная терапия, включающая инстилляции глазных капель (азапентацен, пиреноксин, комбинированные препараты с цитохромом C, таурин и др.). Подобные меры не приводят к рассасыванию помутнений хрусталика, а только замедляют прогрессирование катаракты.
Смысл так называемой, заместительной терапии заключается во введении веществ, недостаток которых приводит к развитию катаракты. Поэтому в состав глазных капель входят аминокислоты, витамины (рибофлавин, никотиновая кислота, аскорбиновая кислота), антиоксиданты, йодистый калий, АТФ и др. вещества. Препарат азапентацен имеет иной механизм действия – за счет активации протеолитических ферментов, он в некоторой мере способствует рассасыванию непрозрачных белковых структур хрусталика.
Консервативное лечение катаракты малоэффективно, поэтому единственным методом устранения патология и восстановления зрения служит микрохирургическая операция – удаление измененного хрусталика и его замена интраокулярной линзой. Возможности современной микрохирургии глаза избавляют от необходимости ждать полного созревания катаракты для ее удаления.
Медицинские показания к оперативному лечению включают: набухающую катаракту, перезрелую катаракту, подвывих или вывих хрусталика, выявление вторичной глаукомы, сопутствующую патологию глазного дна, требующую лечения (диабетическая ретинопатия, отслойка сетчатки и др.). Дополнительные показания к хирургическому лечению катаракты определяются профессиональными и бытовыми потребностями в повышении качества зрения. При двусторонней катаракте вначале оперируют глаз, имеющий более низкую остроту зрения.
В современной хирургии катаракты используется несколько способов удаления помутневшего хрусталика: экстракапсулярная и интракапсулярная экстракция катаракты, ультразвуковая и лазерная факоэмульсификация.
Метод экстракапсулярной экстракции катаракты заключается в удалении ядра хрусталика и хрусталиковых масс; при этом задняя капсула хрусталика остается в глазу, разделяя передний и задний отрезки глаза. В процессе интракапсулярной экстракции катаракты хрусталик удаляется вместе с капсулой. Обе операции довольно травматичны, т. к. требуют выполнения большого разреза роговой оболочки и наложения швов.
Современным стандартом хирургии катаракты является ультразвуковая факоэмульсификация с имплантацией ИОЛ. При этом через разрез около 3 мм в переднюю камеру глаза вводится ультразвуковой наконечник прибора-факоэмульсификатора, под действием которого вещество хрусталика превращается в эмульсию и аспирируется из глаза. Аналогичный алгоритм используется при лазерной факоэмульсификации катаракты, в ходе которой для дробления хрусталика используется лазерный излучатель.
Многочисленных варианты факоэмульсификации катаракты позволяют одновременно решать сопутствующие задачи: корректировать роговичный астигматизм (факоэмульсификация с мягкой торической ИОЛ), пресбиопию (факоэмульсификация с мультифокальной ИОЛ), одномоментно проводить хирургическое лечение глаукомы (факоэмульсификация катаракты с ИОЛ + антиглаукоматозная операция) и др.
Прогноз и профилактика катаракты
Несмотря на быстроту проведения и относительную безопасность экстракции катаракты, в 1-1,5% наблюдений в постоперационном периоде могут развиваться воспалительные реакции (увеиты, иридоциклиты), подъем ВГД, смещение ИОЛ, кровоизлияние в переднюю камеру глаза, отслойка сетчатки, вторичная катаракта. При полном смещении ИОЛ производится витрэктомия и шовная фиксация дислоцированной ИОЛ.
Наиболее серьезный прогноз в отношении зрительной функции сопряжен с врожденной катарактой, поскольку в этом случае, как правило, имеют место изменения в нервно-рецепторном аппарате глаза. Хирургическое лечение приобретенной катаракты, в большинстве случаев приводит к достижению приемлемой остроты зрения, а нередко – и восстановлению трудоспособности пациента.
Профилактика врожденных катаракт требует предупреждения вирусных заболеваний в период беременности, исключения радиационных воздействий. Для предотвращения развития приобретенной катаракты, особенно в молодом возрасте, необходима антиоксидантная защита организма, ранее лечение сопутствующей общей и офтальмологической патологии, предупреждение травм глаза, ежегодные профосмотры офтальмологом.
Читайте также:
- Признаки сенестопатий. Больной сенестопат
- Гормоны нейрогипофиза и их эффекты в организме. Вазопрессин (антидиуретический гормон). Аквапорины. Регуляция секреции и физиологические эффекты вазопрессина.
- Пример трепетаний предсердий на ЭКГ
- Нейроаллергия. Методы диагностики нейроаллергии
- Причины сепсиса. Возбудители сепсиса в ветеринарии
