Лечение двустороннего ментального перелома. Аппарат Певзнера.
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Лечение переломов челюсти со смещением. Вертикальное смещение отломков.
При лечении переломов челюсти со стойким смещением отломков необходимо предварительно при помощи вправляющих аппаратов репонировать отломки и потом только фиксировать их способами, применяемыми при лечении переломов без смещения отломков.
Отломки могут быть смещены в трех направлениях: вертикальном, сагиттальном и трансверзальном. Из анализа действия жевательных мышц видно, что не бывает исключительно вертикальных переднезадних или боковых смещений, а при каждом переломе наблюдается смещение одного отломка во всех трех направлениях. Однако в каждом отдельном клиническом случае превалирует то или другое направление смещения, и, исходя из этого, целесообразно различать вертикальные, сагиттальные и трансверзальные смещения.
Направление смещения является главным признаком, который служит критерием при выборе того или другого вида вправляющего аппарата.
Ортопедические аппараты, как уже отмечалось, состоят из двух частей: опорной и действующей. Конструкция опорной части вправляющих аппаратов такая же, как в опорной части фиксирующих, поэтому мы не будем ее описывать.
Вправляющие аппараты отличаются от фиксирующих не опорной, а действующей своей частью. Действующая часть фиксирующих аппаратов служит для фиксации отломков в определенном положении, а у вправляющих аппаратов — для перемещения отломков, для изменения их взаимного расположения. Действующей частью вправляющих аппаратов являются резиновые кольца, пружинящие проволочные дуги, наклонная плоскость, винты и др.
Назначением действующей части вправляющего аппарата является преодоление повышенного тонуса (гипертонии) или эластической ретракции жевательной и мимической мускулатуры и силы тяги рубца.
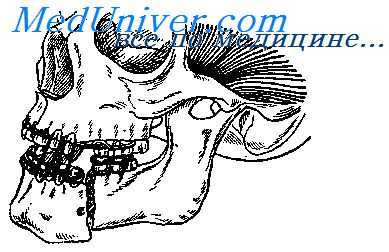
Приведем несколько примеров применения вправляющих аппаратов. При наличии одностороннего ментального перелома нижней челюсти, осложненного по какой-либо причине вертикальным смещением одного из отломков, можно применять стационарный аппарат следующей конструкции. Изготовляют две проволочные шины с зацепными петлями: одну— для верхней челюсти, а другую — для большего отломка нижней челюсти.
Затем эти шины укрепляют на зубах и при помощи резиновых колец соединяют нижнюю шину с верхней. Таким образом, опущенный отломок благодаря эластичности резиновых колец подтягивается к верхней челюсти. Для большей эффективности действия аппарата между верхнем зубным рядом и зубами нижнего отломка, сместившегося кверху, вводят резиновую прокладку, которая отдавливает отломок книзу.
В данном случае можно применять и проволочные шины С. С.Тигерштедта. А, И. Бегельман и М. П. Фидель при свежих переломах применяют модифицированный ими метод Тигерштедта следующим образом. Укрепляют на верхней челюсти шину с зацепными петлями, привязывают лигатурой резиновые кольца к одному—двум зубам на каждом отломке нижней челюсти и перебрасывают их на петли верхней шины. Таким образом, смещенные отломки устанавливают в правильной окклюзии.
Тут же изгибают проволочную шину с зацепными петлями для всей нижней челюсти, примеряют ее во рту, снимают резинки, проводят несколько проволочных лигатур через промежутки между зубами на обоих отломках нижней челюсти, накладывают готовую шину и привязывают ее к зубам с помощью продетых ранее лигатур.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лечение двустороннего ментального перелома. Аппарат Певзнера.
При двустороннем ментальном переломе на нижней челюсти, как известно, наблюдается смещение центрального отломка книзу и кзади. В таких случаях можно применять аппарат Поста, конструкция которого приведена на рисунке. Изготовляют два стержневых аппарата: большой и маленький. Коронки большого аппарата надевают на зубы, находящиеся на боковых отломках, и соединяют стержнем, который изгибают так, чтобы средняя часть его выдавалась над зубами опущенного центрального отломка, т. е. чтобы она имела форму буквы П. Маленький аппарат надевают на зубы опущенного центрального отломка. К аппарату центрального отломка и к изгибу стержня аппарата, расположенного на боковых отломках, припаивают зацепные крючки. На крючки обоих аппаратов надевают резиновые кольца, в результате чего центральный отломок подтягивается кверху. Этот аппарат является одно-челюстным в отличие от описанного нами выше межчелюстного аппарата для лечения одностороннего срединного перелома. Аппарат такой же формы может быть не только стержневым. Он может быть изготовлен из алюминиевой или, еще лучше, из стальной проволоки, изогнутой в виде буквы П. Примером вертикального смещения отломков и методики их вправления может служить также перелом верхней челюсти с отвисанием ее книзу.
В этих случаях применяют жесткую подбородочную пращу, которую накладывают на целую нижнюю челюсть и прикрепляют к головной повязке. С целью более эффективного действия пращи можно применять резиновые прокладки между зубными рядами. До последнего времени применяли также верхнечелюстные шины-ложки с внеротовыми стержнями, укрепляющимися на матерчатой головной повязке при помощи резиновых полосок. Этот способ фиксации верхней челюсти не оправдал себя во время Великой Отечественной войны. Он имеет следующие недостатки. Ложка неустойчива, часто сдвигается и смещает отломки. Она громоздка, неудобна для больных, не дает возможности следить за состоянием зубов, закрывает раневое поле и мешает оттоку выделений из раны.
Более эффективными являются стационарные шины с внеротовыми стержнями. Они состоят из шины Вебера на верхней челюсти, трубок, приваренных в области боковых зубов, и внеротовых горизонтальных стержней, входящих в эти трубки. Внеротовые стержни соединяются с головной шапочкой резиновыми полосками. Для вправления и фиксации подвижных отломков нижней челюсти может быть использован также аппарат А. М. Певзнера, являющийся модификацией каппового аппарата Паррейта.
Аппарат А. М. Певзнера изготовляется следующим образом. Штампуют каппы для покрытия зубов на отломках поломанной челюсти. К каждой каппе с вестибулярной стороны припаивают полые трубки. Затем цементируют каппы на отломках челюсти и на следующий день продевают проволоку через трубки, таким образом отломки устанавливаются в правильном положении. После этого загибают концы проволоки. При переломе с дефектом подбородочной части нижней челюсти изготовляют две каппы, а трубки квадратные шириной 3 мм, припаивают к медиальным поверхностям последних звеньев капп, обращенных в сторону дефекта. Затем из квадратной проволоки изгибают стержень, который припасовывают так, чтобы отломки установились в правильное положение при сомкнутых челюстях.
Стержень, будучи зацемен тирован в трубках, служит распоркой, удерживающей отломки в установленном положении, а также может быть носителем формирующей части. Точно так же действует и аппарат с трубками и штифтами В. Ю. Курляндского. Он тоже состоит из капп с припаянными к вестибулярным стенкам по одной четырехгранной трубке. Каппы цементируют и на 2-й день после цементирования вводят постепенно в трубки капп штифты и таким образом вправляют отломки. При наличии высоких коронок припаивают две трубки на каждой каппе и вводят два штифта, соединяющих каппы. Эта конструкция лучше первой, так как она исключает возможность поворота отломков в горизонтальном направлении.
При лечении переломов челюстей со смещением отломков в сагиттальном направлении тоже применяются аппараты типа Поста, но в этих случаях изгиб стержня направлен не вертикально, а расположен впереди или позади смещенного отломка. Например, при двустороннем ментальном переломе и превалирующем смещении центрального отломка кзади изготовляют два аппарата: большой и малый, из которых первый укрепляют на боковых отломках, а второй — на центральном. Среднюю часть стержня большого аппарата изгибают так, чтобы он находился впереди центрального отломка.
Для исправления отломков, смещенных кзади при двойном угловом переломе, можно еще применять аппарат Шура. Конструкция аппарата следующая. Изготовляют два стержневых паяных аппарата: большой и малый. К большому припаивают в области передних зубов четырехгранную горизонтальную трубку длиной 1,5 см и шириной 2—3 мм. Большой аппарат укрепляют на верхней челюсти, малый — на центральном отломке нижней челюсти. Затем стальную проволоку длиной 7—10 см изгибают таким образом, чтобы один ее конец входил в трубку на верхней челюсти, а другой — выходил из полости рта и имел крючок, открытый кпереди. К малому аппарату на нижнем центральном отломке припаивают крючок, открытый кзади. При помощи резинового кольца соединяют внеротовую часть рычага с крючком центрального отломка, в результате чего нижний отломок перемещается кпереди.
Ортопедические вмешательства при пластике мягких тканей. Пластика мягких тканей.
Лечение челюстно-лицевого больного, в особенности страдающего дефектом тканей подбородочной области, весьма сложно. Эти дефекты, локализующиеся на лице, уродуют больного и причиняют ему глубокую психическую травму. Ко всему этому присоединяется еще мучительное непрерывное слюнотечение из полости рта. Вследствие невозможности тщательной дезинфекции ротовой полости, а также травматического повреждения ее тканей больные страдают гингивитами, стоматитами, отложением зубного камня и быстро развивающимся кариозным процессом.
Воспалительные явления в полости рта при недостаточном уходе за нею вызывают появление гнилостного запаха изо рта.
Особенно тяжело переносят больные нарушения таких важных жизненных функций, как функция речи, дыхания, питания. Эти нарушения весьма мучительны при зиянии рта вследствие дефекта тканей подбородка, губ или щеки.
В результате нарушается акт питания: часто при приеме пищи больные вынуждены запрокидывать голову назад для предупреждения вытекания изо рта жидкой пищи. Речь становится неясной в связи с нарушением резонанса в полости рта и отсутствием смыкания губ.
В столь же тяжелом положении находятся больные, которые страдают сужением ротовой щели, образовавшимся в результате рубцовых стяжений тканей ротовой и приротовой областей. В этих случаях питание больного нарушается из-за недостаточного раскрывания рта и ограниченных жевательных движений. Это уродство также неблагоприятно, сказывается на ясности речи.
Таким образом, лечение челюстно-лицевого больного весьма сложно, ибо речь идет о возвращении больному нормального внешнего вида и о восстановлении функции жевания, речи, дыхания и глотания. В этой большой и весьма ответственной работе принимают участие два специалистастоматолога: хирург и ортопед. От их согласованной и квалифицированной работы зависит исход восстановительных операций на лице. Особенно важна совместная работа этих двух специалистов при пластике тканей ротовой и приротовой областей.
Известно, что для приживления трансплантата при пластических операциях необходим ряд условий: асептическое оперирование, тщательный гемостаз, хорошая фиксация отломков, правильная подготовка окружающих мягких тканей и рубцов, правильное ведение дооперационного и послеоперационного периодов и т. п.
Следует отметить, что среди указанных условий фиксация отломков играет не последнюю роль в приживлении трансплантата, так как неподвижность его способствует непосредственному прилеганию пересаженной ткани к воспринимающей почве.
Все эти требования, кроме формирования мягких тканей в послеоперационном периоде и фиксации отломков при помощи лабораторных шин, могут быть выполнены одними усилиями челюстно-лицевых хирургов: формирование мягких тканей и неподвижность трансплантата создаются только при применении рационального ортопедического аппарата, формирующего при пластике мягких тканей полости рта и фиксирующего — при остеопластике.
Пластмассы в челюстно-лицевой ортопедии. Свойства ортопедической пластмассы.
Внедрение пластмассы в ортопедическую стоматологию создает новую эру в практической деятельности. Пластмасса оказалась материалом, который в состоянии заменять все до настоящего времени применявшиеся материалы и металлы в ортопедической стоматологии. Вначале ее начали применять для создания базисов в пластинчатом протезировании вместо каучука, потом — при изготовлении искусственных зубов для пластинчатых протезов вместо фарфора. Еще позже ее начали применять в несъемном протезировании для изготовления коронок и комбинированных мостовидных протезов. Затем с появлением эластичной пластмассы последней начали пользоваться с целью создания податливой подстилки в тех случаях, когда твердая пластмасса АКР-7 вызывает у протезоносителя болевые ощущения, а иногда и декубительные язвы.
М. Р. Марей использовал для шинирования при переломах челюстей пластмассу ACT-I. Методика использования ACT-I следующая.
1. Предварительно изготовляют алюминиевую форму в виде желоба, выгнутого по форме зубной дуги. Форму делают из алюминиевой пластинки шириной 1 см, длиной 12—14 см и толщиной 0,25—0,3 мм. Эта пластинка может быть легко получена из обычной алюминиевой проволоки толщиной 2—3 мм, предварительно расклепанной до ширины 1 см, а потом развальцованной до толщины 0,25—0,3 мм. Чтобы получить желобоватую форму, эту пластинку отштамповывают на свинцовой плитке железной проволокой толщиной 3—3,5 мм. Перед изгибанием по зубной дуге алюминиевую форму для мягкости отгибают на спиртовой горелке.
Форму изгибают легко пальцами, а ее края поправляют крампонными щипцами. Края формы не должны загибаться внутрь, а должны быть обязательно расходящимися кнаружи, так как в противном случае в дальнейшем при формировании шины из пластмассы станет невозможным отделение ее от шины. Полученная форма может быть использована для многих шин.
Перед наложением шины изготовленную алюминиевую форму, вытянутую по зубной дуге, смазывают внутри вазелином, чтобы избежать приклеивания пластмассы к форме.
2. Лигатуры накладывают на зубы ниже экватора зуба на нижней челюсти и выше экватора на верхней челюсти из бронзо-алюминиевой проволоки толщиной 1,3 мм на каждый из зубов, узлом кнаружи и несколько в сторону межзубного промежутка.
3. Обрабатывают зубы, подлежащие фиксации, спиртом и эфиром.
4. Приготовляют пластмассу в стеклянном или фарфоровом стаканчике, покрытом стеклянной пластинкой. Для этого берут 2—3 г порошка пластмассы (полимер) и к нему подливают жидкость (мономер) до смачивания порошка.
Через 30—40 секунд пластмассу накладывают в предварительно смазанную вазелином форму и последнюю прижимают к зубам с таким расчетом, чтобы концы лигатур зашли в форму. Выдавленные излишки пластмассы снимаются клиническим шпателем. Форма в прижатом к зубам состоянии держится 10—15 минут, пока пластмасса не заполимеризуется. Для ускорения полимеризации (затвердения) хорошо к форме приложить ватный валик, смоченный теплой водой (40—45°).
После окончания полимеризации пластмассы алюминиевую форму отделяют от шины путем вклинения конца зуботехнического шпателя между формой и пластмассой. После освобождения формы от шины последнюю, если будут иметься острые края или излишки пластмассы, обрабатывают карборундовым камнем.
5. Шина после небольшой обработки в дальнейшем не требует коррекции, подтягивания лигатур и т. д. Снятие шины производится путем рассечения лигатур с язычной (небной) стороны: пластмассовых — скальпелем, металлических — ножницами или бором.
6. При изготовлении шины с межчелюстным вытяжением из самотвердеющей пластмассы в технике наложения имеется та особенность, что во время наложения лигатур привязывают к соответствующим зубам пластмассовые штифтики длиной 5—6 см. При наложении шины из самотвердеющей пластмассы заливают и часть штифта, где наложена лигатура; остальная же часть остается открытой, которая в дальнейшем и служит ретенционной петлей для наложения резиновой тяги.
7. При наложении шины с межчелюстным вытяжением в алюминиевой форме на одной из сторон делают вырезки в виде пилы. Через эти вырезки в дальнейшем, когда накладывают форму с пластмассой, выводят лигатурные ретенционные петли.
Я. М. Збарж для челюстно-лицевой ортопедии предложил и применяет быстротвердеющую пластмассу стиракрил. Масса затвердевает в полости рта в течение 6—14 минут. В. И. Ильин предлагает ускоренный способ наложения пластмассовых назубных шин. Изготовляют назубные пластмассовые шины с зацепными петлями или гладкие в металлических (баббитовых) штампах в зубопротезной лаборатории. Внутри шины прокладывают сдвоенную капроновую нить диаметром 0,4 мм. В случае поломки шины отломки челюсти временно фиксируют за счет капроновой нити с последующим наложением на нити пластмассового теста из дуракрила или АКР-100 (быстротвердеющая).
Пластмассовую шину прикрепляют к крайним молярам (седьмым или восьмым) и к одному резцу или к премоляру при помощи трех проволочных лигатур. Затем приготовляют жидкую пластмассу и накладывают ее на шину с таким расчетом, чтобы она находилась на расстоянии не меньше 2—3 мм от режущих и жевательных поверхностей зубов. Жидкая пластмасса заполняет межзубные промежутки, охватывает и фиксирует всю шину.
Перелом верхней челюсти - симптомы и лечение
Что такое перелом верхней челюсти? Причины возникновения, диагностику и методы лечения разберем в статье доктора Горбань Виталия Валерьевича, челюстно-лицевого хирурга со стажем в 11 лет.
Над статьей доктора Горбань Виталия Валерьевича работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Перелом верхней челюсти — это полное или частичное нарушение анатомической целостности верхней челюсти под действием нагрузки, превышающей её прочность.
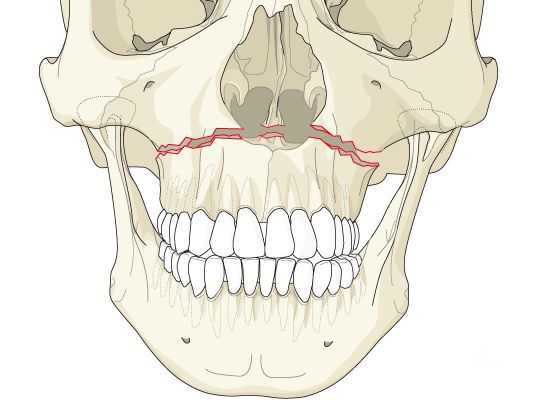
Самая частая причина переломов — влияние травмирующих агентов [1] [2] [3] . На второе место следует поставить хирургические переломы верхней челюсти при проведении операций по нормализации прикуса и изменению пропорций лица [4] [5] [9] [10] [11] .
Переломы верхней челюсти не настолько частая патология, как переломы нижней челюсти. Это связано в тем, что верхняя челюсть не самая "легкодоступная" для ударов часть лица. Так, видный травматолог П.З. Аржанцев приводит данные статистики: травмы верхней челюсти составляют 3,3 % случаев от всех травм челюстно-лицевой области [6] [7] [8] . Чаще всего с этой ситуацией сталкиваются молодые мужчины, ведущие активный образ жизни, и спортсмены, занимающиеся контактными единоборствами.
Одной из самых частых причин локализованных переломов верхней челюсти являются бытовые травмы. Основной причиной сочетанных повреждений являются дорожно-транспортные происшествия и катастрофы. Также перелом верхней челюсти может произойти при огнестрельных ранениях, однако в мирное время такие случаи встречаются довольно редко.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы перелома верхней челюсти
Симптомы переломов верхней челюсти определяются характеристиками травмы. Например, возможен отёк и гематомы мягких тканей средней трети лица, боль (в покое и при смыкании зубов), подвижность верхней челюсти и/или верхней челюсти и костей средней зоны лица (зависит от уровня перелома), онемение кожи подглазничных областей, слизистой нёба, слизистой альвеолярного отростка, подкожная эмфизема (скопление воздуха), носовые кровотечения и кровотечения из разрывов слизистой полости рта, деформации средней зоны лица различной выраженности.
В более тяжёлых случаях — симптом "очков" (гематомы вокруг глаз), ликворея (истечение цереброспинальной жидкости из отверстий в твёрдой мозговой оболочке, образовавшихся при переломе основания черепа) [3] . Еще один распространённый симптом — нарушение прикуса: те или иные нарушения прикуса наблюдаются в большинстве случаев переломов верхней челюсти.
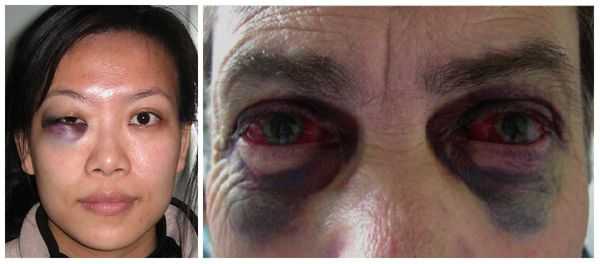
Очень часто перелом верхней челюсти сопровождается сотрясением головного мозга. Основными симптомами сотрясения являются: кратковременный эпизод потери сознания, головная боль, головокружение, тошнота, часто возникает рвота, шум в ушах, появляется потливость, нарушается сон. Жизненно важные функции не нарушаются.
Симптомы переломов прогрессируют в первые минуты и часы после травмы. При сочетании перелома верхней челюсти с переломом основания черепа могут отмечаться нарушения обоняния. Ощущение инородного тела в горле — не самый явный симптом — может возникать при значительном смещении верхней челюсти кзади, в сторону носо- и ротоглотки. При таких дислокациях больные чаще жалуются на нарушение проходимости верхних дыхательных путей.
Патогенез перелома верхней челюсти
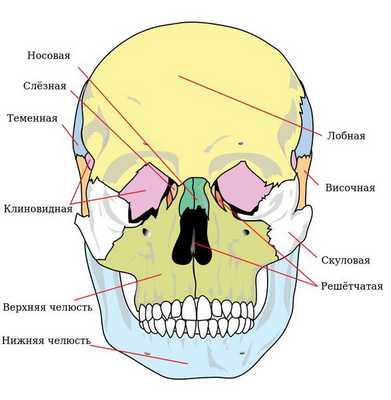
Чтобы понимать, как ломается верхняя челюсть следует сначала остановиться на её анатомии. Верхняя челюсть (лат. maxilla) — парная кость, которая у взрослого человека представляет собой единую систему. Она имеет две больших полости (верхнечелюстные пазухи) и участвует в формировании ещё трёх полостей — глазницы и полости носа. По своему строению это ажурная, тонкая структура, находящаяся в передне-средней части черепа.
Она соединена с другими костями лицевого скелета и основания черепа: скуловой, лобной, носовой, слёзной, решётчатой, клиновидной, нёбной.
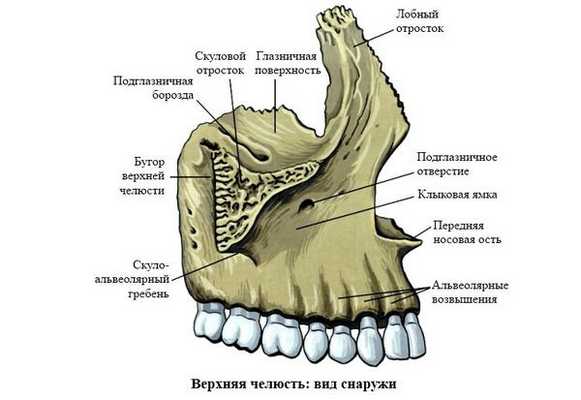
Выделяют так называемые отростки верхней челюсти: скуловой отросток (соединяется со скуловой костью и формирует ширину лица ), лобный отросток (формирует плавность профиля спинки носа и опосредованно участвует в формировании очертаний глазниц), нёбный отросток (формирует твёрдое небо, срастается по средней линии нёбного шва с противоположной верхнечелюстной костью) и альвеолярный отросток (содержит в себе зубы).
Верхняя челюсть представляет собой достаточно прочную структуру, благодаря местам особой прочности — контрфорсам, которые представляют собой костные утолщения. Различают лобно-носовой, альвеолярно-скуловой, крыловидно-нёбный и нёбный контрфорсы. Забегая вперёд, стоит сказать, что при оперативном лечении переломов верхней челюсти эти "линии" используются для надёжной, ригидной фиксации (остеосинтеза) повреждённых костей.
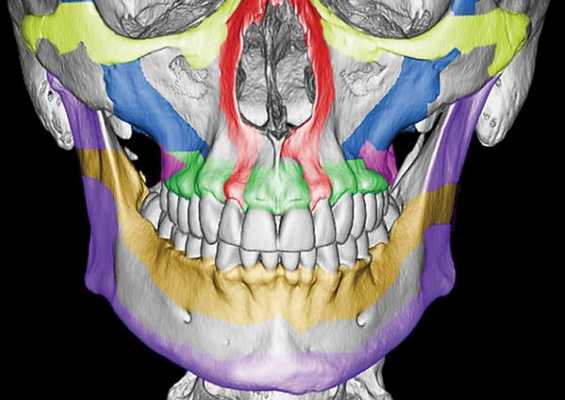
Однако в строении верхней челюсти есть и участки сниженной прочности. Они находятся вдоль швов, соединяющих верхнюю челюсть с другими костями лицевого скелета, а также с костями основания черепа.Таким образом, можно понять, что при чрезмерном механическом воздействии верхняя челюсть чаще всего ломается именно в местах перехода от прочных участков к слабым или просто в слабых местах [4] .
По этой причине линия перелома часто проходит не строго по анатомическим границам верхней челюсти, а смещается на соседние, связанные с ней кости. Это объясняет, почему в практике челюстно-лицевых хирургов встречаются не столько переломы самой верхней челюсти, сколько её "выламывание" с фрагментами других костей лица и основания черепа.
Классификация и стадии развития перелома верхней челюсти
Чаще всего переломы классифицируют по Рене Ле Фору. Этот французский хирург систематизировал и описал формирующиеся повреждения костей средней зоны лица экспериментально: на головы свежих человеческих трупов он оказывал разные по направлению и силе воздействия по типу тупой травмы. Именно так и было обнаружено, что большинство линий переломов проходит по трём типам [1] :
- | тип — нижний, или горизонтальный тип, перелом Герена — Ле Фора. Перелом проходит над альвеолярным отростком и нёбным отростком через боковую и переднюю поверхности верхней челюсти, от крыловидных отростков основной кости к краю грушевидного отверстия.
- || тип — средний, или пирамидальный перелом, суборбитальный перелом. Линия перелома проходит через корень носа, внутреннюю стенку глазницы и далее — через нижнеглазничную щель кпереди по нижней стенке глазницы к месту альвеолярно-скулового контрфорса с переломом крыловидных отростков. Проще говоря, верхняя челюсть единым блоком "отсоединяется" от остальных костей средней зоны лица.
- ||| тип — верхний тип (поперечный, суббазальный, он же черепно-лицевое разъединение). Самый грозный вид перелома верхней челюсти, когда происходит отрыв верхней челюсти вместе со скуловыми костями от мозгового черепа. Как правило сочетается с тяжёлыми повреждениями головного мозга [3] .
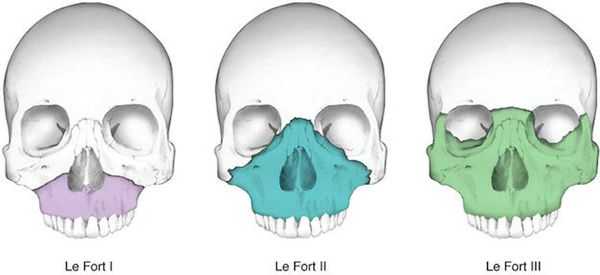
Отличительные признаки каждого типа проявляются по уровню подвижности фрагментов, тяжести состояния больного и данным дополнительных методов исследования (компьютерной томографии).
Помимо классификации Ле Фора существует классификация переломов по Вассмунду, которая отличается лишь отсутствием в линии перелома костей носа. Различают также изолированные переломы отростков, поверхностей и частей верхней челюсти. Однако каждый челюстно-лицевой хирург, занимающийся травматологией, знает, что в жизни всё происходит не совсем так, как написано в книгах. Очень часто верхняя челюсть ломается по другим схемам. Поэтому, готовясь оперировать пациента, хирурги сталкиваются с очень трудоёмкой задачей — им необходимо понять, как собрать этот многооскольчатый "конструктор" с максимальным восстановлением анатомии и функции челюсти через минимальные разрезы с минимальным нарушением кровоснабжения и максимальной стабильностью.
Осложнения перелома верхней челюсти
Все осложнения, связанные с переломами верхней челюсти, можно разделить на ранние и отсроченные.
К ранним осложнениям стоит отнести: кровотечения, развитие подкожной эмфиземы, нарушение прикуса, потерю зубов.
Поздние осложнения переломов более многообразны. Во многом развитие поздних осложнений зависит от характера полученной травмы, уровня перелома и своевременности оказанной помощи. Самыми частыми осложнениями являются:
- формирование посттравматических деформаций средней зоны лица;
- нарушения прикуса;
- несращение переломов челюсти;
- развитие хронических верхнечелюстных синуситов из-за нарушения целостности слизистой пазух и нарушения дренажной функции пазух;
- нарушение носового дыхания;
- формирование стойких невритов (воспаления нервов) подглазничных нервов из-за ущемления рубцово-изменёнными отломками сосудисто-нервных пучков. При этом утрачивается чувствительность кожи подглазничной области, слизистой полости рта и зубов в зоне иннервации подглазничного нерва.
Самым грозным осложнением высокого перелома верхней челюсти сочетанного с переломом черепа является ликворея (истечение ц ереброспинальной жидкости ). Кости основания черепа плотно связаны с твёрдой мозговой оболочкой и при нарушении её целостности требуется серьёзное лечение пациента совместно с нейрохирургами. Истечение ликвора из полости черепа может происходить через слуховые проходы, но чаще — через полость носа [3] .
К редким осложнениям следует отнести развитие менингита (воспаления мозговых оболочек) и других внутричерепных воспалительных осложнений.
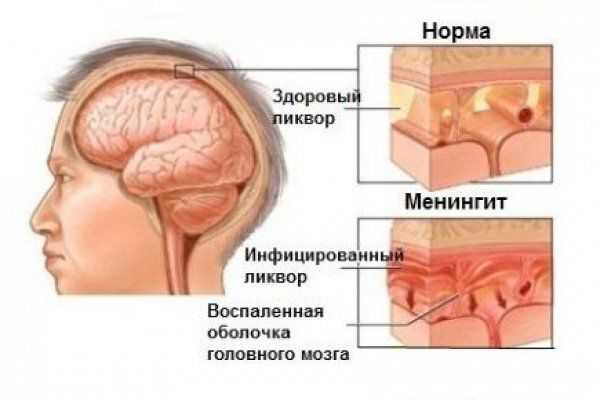
Однако самыми частыми осложнениями переломов верхней челюсти являются стойкие нарушения прикуса и асимметрии лица — следствие несвоевременного обращения пациентов к врачу и неправильного сращения отломков. Самый эффективный способ борьбы с осложнениями — при получении травмы и особенно при подозрении на перелом верхней челюсти необходимо своевременно обратиться к челюстно-лицевым хирургам или медработникам других специальностей.
Диагностика перелома верхней челюсти
Правильная постановка диагноза базируется на сборе анамнеза, осмотре и рентгенологической картине.
При осмотре может определяться:
- подвижность фрагментов верхней челюсти или всего верхнечелюстного комплекса;
- "ступеньки" из-за смещения костных фрагментов при прощупывании верхней челюсти через кожу;
- нарушение чувствительности кожи подглазничных областей, зубов и слизистой полости рта;
- кровотечение из носа или полости рта;
- нарушения зрения (двоение в глазах);
- нарушения движения глазного яблока;
- "симптом верхнеглазничной щели" при высоких переломах верхней челюсти в сочетании с нарушением целостности глазницы: отсутствие движений глазного яблока, опущение верхнего века, отсутствие чувствительности верхнего века и кожи лба, расширение зрачка;
- экзофтальм (смещение глазного яблока вперёд );
- звуки "потрескивания" в области линии перелома при смыкании зубов;
- нарушение носового дыхания.
Симптоматика переломов костей средней зоны лица многообразна, поэтому для постановки точного диагноза требуется выполнение рентгенологической диагностики. Самым современным и точным методом является компьютерная томография . С её помощью челюстно-лицевой хирург имеет возможность точно определить локализацию линии разъединения костных фрагментов и тип перелома, выбрать наиболее адекватную и малотравматичную тактику лечения [11] .
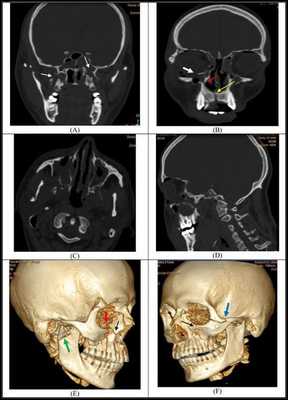
При подозрении на перелом верхней челюсти обязательна консультация невролога, так как в абсолютном большинстве случаев нарушение целостности костей лицевого скелета сопровождается сотрясением головного мозга. При констатации перелома основания черепа пациента обязательно должен осмотреть нейрохирург, офтальмолог, терапевт и иногда лор-специалист. При сочетанных травмах (например при ДТП) привлекаются общие хирурги, травматологи.
Лечение перелома верхней челюсти
При оказании доврачебной помощи пациенту нужно остановить кровотечение, предупредить аспирацию ( проникновение в дыхательные пути) крови и рвотных масс. Если нижняя челюсть не пострадала и имеется достаточное количество зубов на обеих челюстях, необходимо наложить пращевидную повязку, прижав нижнюю челюсть к верхней или выполнить иммобилизацию (обездвиживание) жёсткой подбородочной пращой [4] .
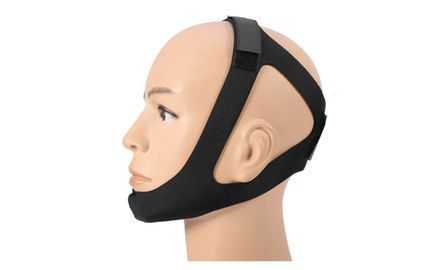
При рисках нарушения дыхания требуется немедленное введение воздуховода для сохранения проводимости дыхательных путей [1] . Кроме того, необходимо провести обезболивание и быструю транспортировку больного в специализированные медучреждения. Самое важное на этом этапе — сохранить жизнь и здоровье пациента.
Существует множество методов нехирургического лечения переломов верхней челюсти, например, разного типа повязки и наружные фиксации, которые в настоящее время практически не применяются.
Самым частым методом ортопедического лечения переломов является двучелюстное шинирование — наложение на зубные ряды шин-скоб с репозицией отломков и фиксацией прикуса в привычном для больного положении. Этот метод консервативен и малотравматичен, но в ряде случаев не позволяет получить хорошей фиксации фрагментов верхней челюсти, особенно при высоких и сложных переломах. В среднем при переломах верхней челюсти требуется обездвиживание и ограничение жевательной нагрузки на срок 4-5 недель.
Самым современным и адекватным методом лечения на данный момент является остеосинтез (фиксация титановыми накостными конструкциями) переломов верхней челюсти. Это хирургическое вмешательство, выполняемое из внутриротовых разрезов. При таком варианте лечения можно точно сопоставить и зафиксировать фрагменты для создания условий их сращения [7] .
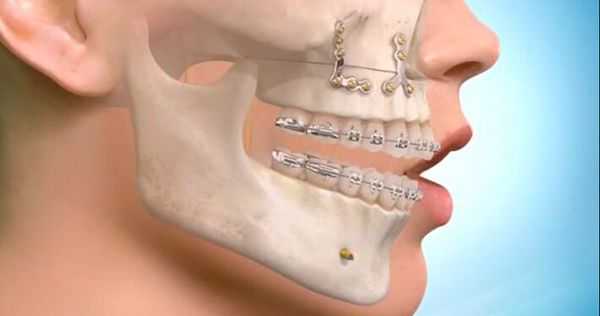
При лечении высоких переломов также используется коронарный доступ, который позволяет создать косметичный и широкий доступ к костям всей средней зоны лица и глазницам [5] . Своевременное выполнение остеосинтеза позволяет предотвратить поздние послеоперационные осложнения, облегчить реабилитацию пациента и ускорить сроки выздоровления.
Переломы с грубыми нарушениями целостности верхней челюсти и значительными смещениями отломков в сторону глотки рекомендуется лечить хирургическими методами. Однозначного мнения относительно других видов переломов нет — тактика диктуется состоянием больного и конкретной клинической ситуацией.
Стоит отметить, что очень важно постоянное ношение межчелюстной фиксации для плотного контакта фрагментов и исключения их подвижности, особенно под действием жевательной нагрузки [9] . Также необходимы качественная гигиена полости рта и наблюдение пациента у челюстно-лицевого хирурга
Восстановление после переломов занимает от четырёх до шести недель, в зависимости от характера перелома, особенностей организма пациента и метода лечения.
Пациенты с переломами верхней челюсти на ранних сроках должны питаться жидкой пищей, на самых поздних сроках — мягкой. Приём жёсткой пищи и активное жевание следует ограничить. Остальные рекомендации даются исходя из общесоматических и неврологических нарушений (постельный режим и т. д.).
Прогноз. Профилактика
Прогноз перелома верхней челюсти — относительно благоприятный. Самыми неприятными из осложнений, бесспорно, являются неврологические. Практически всегда эти осложнения связаны с несвоевременным обращением пациента за медицинской помощью или с отсутствием динамического наблюдения за пациентом.
Правильно подобранное и своевременно оказанное лечение, контроль пациентов в динамике — ключ к минимизации осложнений и благоприятной реабилитации пациентов.
Самая лучшая профилактика любых переломов челюстей — сведение к нулю возможных причин возникновения переломов и своевременность обращения пациента к доктору. Возможные осложнения лечения близки по сути к осложнениям самих переломов.
Рекомендация от хирурга: избегать ударов в область челюсти и пристёгиваться в автомобилях — уже на скорости 40 км/ч ударная сила может привести к перелому верхней челюсти.
Читайте также:
- КТ брюшной полости при васкулите
- Осмотическая резистентность эритроцитов в норме. Биохимические исследования в гематологии
- Пример дифференциации лимфогранулематоза. Клиническая дифференциация лимфогранулематоза
- Клиника опоясывающего герпеса. Боль при опоясывающем герпесе
- Внутриперикардиальные участки сосудов. Восходящая аорта в перикарде. Артерии сердца. Венечные артерии. Коронарные артерии.
