Внутриперикардиальные участки сосудов. Восходящая аорта в перикарде. Артерии сердца. Венечные артерии. Коронарные артерии.
Добавил пользователь Алексей Ф. Обновлено: 24.01.2026
Сердце человека, как впрочем, и других живых существ, населяющих нашу планету — это насос, созданный Природой для того, чтобы перекачивать в сосудах организма кровь.
Сердце состоит из полых камер, заключенных в стенки из плотной и мощной мускулатуры. В камерах содержится кровь. Стенки, постоянно сокращаясь, находясь в непрерывном движении, обеспечивают перемещение, продвижение крови по всей огромной сети сосудов тела, именуемой сосудистой системой. Без такого насоса, направляющего и придающего ускорение потоку крови, существование организма невозможно. Даже у мельчайших, прозрачных моллюсков, даже у рыб, живущих постоянно в водной среде, т.е. в невесомости, сердце выполняет свою постоянную рутинную работу. Без сердца — нет жизни, и недаром человечество тысячелетиями считало сердце центром и источником всех жизненных сил и эмоций. Испокон веков люди поклонялись сердцу, видя в нем Божественное начало.
При всем своем гениальном устройстве (абсолютного аналога ему создать пока не удалось), сердце — это всего лишь мышечный насос. Но прежде, чем перейти к его строению, без понимания которого будет неясно, что такое «врожденный порок», скажем вкратце о том, как устроена вся система, на вершине правления которой находится сердце.
Сердечно-сосудистая система
Анатомически сердечно-сосудистая система включает в себя сердце и все сосуды тела, от самых крупных (диаметром 4–6 сантиметров у взрослых), впадающих в него и отходящих от него, до самых мелких, диаметром всего несколько микрон. Это гигантская по площади сосудистая сеть, благодаря которой кровь доставляется ко всем органам и тканям тела и оттекает от них. Кровь несет с собой кислород и питательные вещества, а уносит — отработанные отходы и шлаки
Постоянная циркуляция крови в замкнутой системе и есть кровообращение. Очень просто представить его себе в виде цифры 8, не имеющей ни начала, ни конца, или в виде математического знака, обозначающего бесконечность. В центре этого знака, в месте пересечения линий — только в одном — находится сердце, работой своей обеспечивая постоянное движение крови по кругу. У всех млекопитающих и у человека кругов кровообращения два: большой и малый («легочный»), и, как в цифре 8, они соединяются и переходят друг в друга. Соответственно, и у сердца — основного и единственного насоса, который приводит в кровь движение, есть две половинки: левая («артериальная») и правая («венозная»). В нормальном сердце эти половины внутри сердца между собой не сообщаются, т.е. между ними нет никаких отверстий.
Каждая из половин, левая и правая, состоят из двух камер: предсердия и желудочка. Соответственно, сердце включает в себя четыре камеры: правое предсердие, правый желудочек, левое предсердие и левый желудочек. Внутри этих камер находятся клапаны, благодаря постоянному ритмичному движению которых поток крови может двигаться только в одном направлении.
Давайте теперь представим себе, что мы — маленькая частица этого потока, и пройдем, как в водном слаломе на байдарке, через все ущелья и пороги сердечно-сосудистой системы. Нам предстоит очень сложный путь, хотя он и совершается очень быстро.
Наш маршрут начнется в левом предсердии, откуда мы, окруженные частицами яркой, оксигенированной (т.е. насыщенной кислородом) крови, только что прошедшей легкие, рвемся вниз, через открывшиеся ворота первого на нашем пути — митрального клапана и попадем в левый желудочек сердца. Поток развернет нас почти на 180 градусов и направит вверх, а оттуда, через открывшийся шлюз аортального клапана мы вылетим в главную артерию тела — восходящую аорту. От аорты будут отходить много ветвей, и по ним мы можем уйти в сосуды шеи, головы, мозга и верхней половины тела. Но этот путь короче, а мы сейчас пройдем более длинным. Проскочив изгиб аорты, именуемый ее дугой, уйдем вниз, по аорте. Не будем сворачивать ни в многочисленные межреберные артерии, ни ниже — в артерии почек, желудка, кишечника и других внутренних органов. Устремимся вниз по аорте, пройдем ее деление на подвздошные артерии и попадем в артерии нижних конечностей. После бедренных артерий наш путь будет все уже и уже. И, наконец, достигнув сосудов стопы, мы обнаружим, что дальше сосуды становятся очень мелкими, микроскопическими, т.е. видимыми только в микроскоп. Это — капиллярная сеть. Ею заканчивается артериальная система в любом органе, в который бы мы свернули. Тут — конец. Дальше проходят только частицы крови — эритроциты, чтобы отдать тканям кислород и питательные вещества, необходимые для жизни клеток. А наше судно через мельчайшие сосуды капиллярной сети пройти уже не сможет.
Перетащим свою байдарку на другую сторону, куда собирается темная, уже отдавшая кислород, венозная кровь, или в венозную часть капиллярной сети. Здесь поток будет более спокойным и медленным. На пути будут встречаться шлюзы в виде клапанов вен, которые не дают крови вернуться назад. Из вен ног мы попадем в вены подвздошной зоны, в которые будут впадать многочисленные притоки венозной крови от тазовых органов, кишечника, печени, почек. Наконец, вены станут широкими и вольются в сердце, в ту часть его правой половины, которая называется правым предсердием. Отсюда мы вместе с темной венозной кровью через шлюз трехстворчатого клапана попадем в правый желудочек. Поменяв направление у его верхушки, поток выбросит нас в легочную артерию через ее клапан. Далее легочная артерия делится на две больших ветви (правую и левую) и по ним кровь попадает в оба легких. До сих пор мы путешествовали по большому кругу кровообращения, а теперь — по малому кругу.
По легочной артерии мы попадаем в легкие, в их сначала крупные, потом средние, потом — мельчайшие сосуды капиллярной сети легких. В них произойдет «газообмен» — накопленный венозной кровью углекислый газ выделится через мельчайшие легочные мешочки-альвеолы, а кислород будет захвачен красными кровяными тельцами — эритроцитами — из вдыхаемого нами воздуха, и кровь, оттекающая из легких, станет артериальной. Мысленно обойдя капиллярную сеть легких, мы попадем в поток артериальной крови, окажемся в легочных венах и — в левом желудочке, из которого мы начинали свой путь. Продолжительность нашего плавания была всего 3–4 секунды, а двигателем крови и нашей байдарки было сердце.
Говоря более прозаическим языком, правые отделы сердца «замкнуты» на малый круг кровообращения. Правое предсердие принимает кровь из двух больших вен — верхней и нижней полых вен, и еще из одной крупной вены — собственно самого сердца. Правый желудочек выталкивает венозную кровь в легкие.
Левые отделы сердца «замкнуты» на большой круг кровообращения. Левое предсердие принимает из легочных вен окисленную, богатую кислородом кровь. Левый желудочек выталкивает артериальную кровь в аорту и в венечные артерии (артерии самого сердца), а дальше она по большому кругу доставляется всему организму.
В самом кратком виде схема нашего путешествия выглядит так:
левое предсердие — левый желудочек — аорта и коронарные артерии сердца — артерии органов и тела — артериальная капиллярная сеть — венозная капиллярная сеть — венозная система органов и тела — правое предсердие — правый желудочек (все это — большой круг кровообращения) — легочные артерии — капиллярная сеть легких — альвеолы — венозная система легких — легочные вены — левое предсердие (это малый круг кровообращения).
Круги замкнулись. Все повторяется снова. Внутри системы большой и малый круги не сообщаются. Их связь происходит только на уровне капиллярных сетей. Важно, что в каждый отдельный момент времени объемы крови в обоих кругах кровообращения в норме равны между собой. То есть, количество крови, протекающей через легкие, всегда равно количеству крови, протекающей через весь остальной организм. Так обеспечивается нормальное кровообращение. Давайте теперь поговорим об этих количествах. С каждым сокращением сердце взрослого человека выбрасывает и в большой, и в малый круги в покое около 60 мл крови (у детей эта цифра меньше, но частота сокращений – больше, что и обеспечивает нормальный сердечный выброс). Умножив этот объем на количество сокращений в одну минуту, скажем, 70 (в покое), получаем 60×70 = 4200 мл, или около 4–4,5 литров в минуту. Значит, за один час сердце перекачивает 4,5×60 = 270 литров, а за сутки 270×24 = 6 480 литров крови, или около 170 миллионов литров крови за 70 лет , с помощью 100 000 сокращений и расслаблений в течение одних только суток, или 2,5 миллиардов в течение жизни.
Анатомия сердечно-сосудистой системы
Большой круг включает в себя аорту (восходящая и нисходящая, дуга аорты, грудной и брюшной отдел), по которой течёт кровь от левых отделов сердца. От аорты кровь попадает в сонные артерии, кровоснабжающие головной мозг, подключичные артерии, кровоснабжающие руки, почечные артерии, артерии желудка, кишечника, печени, селезёнки, поджелудочной железы, органов малого таза, подвздошные и бедренные артерии, кровоснабжающие ноги. От внутренних органов кровь оттекает по венам, которые впадают в верхнюю полую вену (собирает кровь от верхней половины туловища) и нижнюю полую вену (собирает кровь от нижней половины туловища). Полые вены впадают в правое сердце.
Малый круг кровообращения включает в себя лёгочную артерию (по которой, тем не менее, течёт венозная кровь). По лёгочной артерии кровь поступает в лёгкие, где обогащается кислородом и становиться артериальной. По лёгочным венам (четыре) артериальная кровь поступает в левое сердце.
Перекачивает кровь сердце - полый мышечный орган, состоящий из четырёх отделов. Это правое предсердие и правый желудочек, составляющие правое сердце и левое предсердие и левый желудочек, составляющие левое сердце. Богатая кислородом кровь, поступающая из лёгких по лёгочным венам попадает в левое предсердие, из него - в левый желудочек и далее в аорту. Венозная кровь по верхней и нижней полой венам попадает в правое предсердие, оттуда в правый желудочек и далее по лёгочной артерии в лёгкие, где обогащается кислородом и снова поступает в левое предсердие.
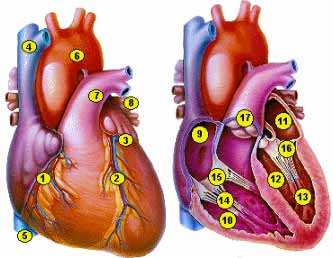
Различают перикард, миокард и эндокард. Сердце расположено в сердечной сумке - перикарде. Сердечная мышца - миокард состоит из нескольких слоёв мышечных волокон, в желудочках их больше чем в предсердиях. Эти волокна, сокращаясь, проталкивают кровь из предсердий в желудочки и из желудочков в сосуды. Внутренние полости сердца и клапаны выстилает эндокард.
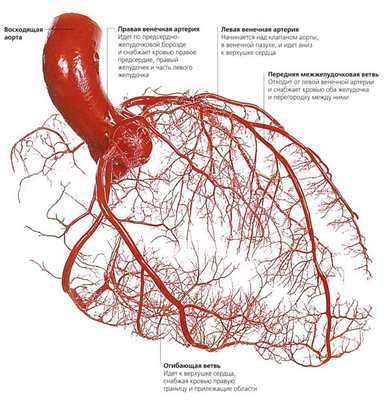
- Правая коронарная артерия
- Передняя нисходящая артерия
- Ушко
- Верхняя полая вена
- Нижняя полая вена
- Аорта
- Лёгочная артерия
- Ветви аорты
- Правое предсердие
- Правый желудочек
- Левое предсердие
- Левый желудочек
- Трабекулы
- Хорды
- Трикуспидальный клапан
- Митральный клапан
- Клапан лёгочной артерии
Клапанный аппарат сердца
Работа сердца
Проводящая система сердца
Можно сказать, что сердце работает автономно - само генерирует электрический импульс, который распространяется по сердечной мышце, заставляя её сокращаться. Импульс должен вырабатываться с определённой частотой - в норме около 50-80 импульсов в минуту. В проводящей системе сердца различаю т синусовый узел (находится в правом предсердии), от него идут нервные волокна к атрио-вентрикулярному (предсердно-желудочковому) узлу (расположен в межжелудочковой перегородке - стенке между правым и левым желудочками). От атрио-вентрикулярного узла нервные волокна идут крупными пучками (правая и левая ножка Гиса), делящимися в стенках желудочков на более мелкие (волокна Пуркинье). Электрический импульс генерируется в синусовом узле и по проводящей системе распространяется в толще миокарда (сердечная мышца).
Кровоснабжение сердца.
Теперь, когда Вы стали специалистом в области анатомии сердечно-сосудистой системы перейдём к её заболеваниям.
Ишемическая болезнь сердца (ИБС)
В основе ишемической болезни сердца лежит недостаточное снабжение сердечной мышцы кислородом. То есть это несоответствие между потребностью и доставкой. Чаще всего причиной ИБС является атеросклероз коронарных артерий. Внутри коронарной артерии образуется атеросклеротическая бляшка, которая закрывает её просвет. При повышенной нагрузке (физическая, психологическая нагрузка) сердцу требуется больше кислорода, однако доставка его ограничена из-за частичного стеноза (закупорки) коронарной артерии. Поэтому основной симптом при стенокардии - загрудинная (сжимающая, давящая) боль при физической нагрузке. Длительность боли - от секунд до минут (не более 30 минут). Обычно боль купируется нитратами (нитроглицерин). Для постановки диагноза стенокардии проводят ЭКГ, нагрузочные пробы, ЭХО КГ, суточное мониторирование ЭКГ, перфузионную сцинтиграфию миокарда, коронаровентрикулографию. Стенокардия делиться на стабильную (стенокардия напряжения, стенокардия покоя) и нестабильную (прогрессирующая, впервые возникшая). Особой формой стенокардии является вазоспастическая (Принц-Ментола), которая возникает вследствие спазма коронарных артерий. Существует три основных пути лечения стенокардии - медикаментозный (нитраты,b -блокаторы, ингибиторы ангиотензин превращающего фермента и т.д.), баллонная ангиопластика и операция коронарного шунтирования.
Инфаркт миокарда
- некроз (омертвление) участка сердечной мышцы. Причины инфаркта миокарда те же, что и стенокардии. Основной симптом - длительная загрудинная боль (более 30 мин), не снимающаяся нитратами. Диагноз инфаркта миокарда ставят на основании клинической картины, характерных изменений ЭКГ и повышения уровня ферментов крови. Лечение - медикаментозное (направленное на снятие болевого приступа, уменьшение потребности крови в кислороде, расширение коронарных артерий), в некоторых случаях в течение нескольких часов от развития инфаркта имеется возможность растворить тромб путём введения специальных препаратов (стрептокиназа, урокиназа и др.). Иногда проводиться экстренная баллонная ангиопластика.
В результате перенесенного инфаркта миокарда, или вследствие других заболеваний (миокардит) мышечная ткань сердца замещается соединительной, то есть образуется рубец. Рубцовые изменения миокарда называются кардиосклерозом.
Нарушения ритма и проводимости сердца.
Классификация
Изменение автоматизма синусового узла:
- синусовая брадикардия (замедленный ритм сердца),
- синусовая тахикардия (ускоренный ритм),
- синусовая аритмия (нерегулярный ритм)
Замещающие ритмы
Атрио-вентрикулярная диссоциация
Предсердные тахикардии
Атрио-вентрикулярные реципрокные тахикардии
Желудочковая тахикардия
Фибриляция желудочков
Предвозбуждение желудочков
Слабость синусового узла
Блокады:
- Синоатриальная
- Атрио-вентрикулярная
- Блокады ножек пучка Гисса
Мерцание и трепетание предсердий
Парасистолия
Поскольку достаточно затруднительно объяснить неспециалисту суть данных нарушений, мы расшифруем лишь основные понятия. Экстрасистолия - внеочередное сокращение сердца. Различают предсердные экстрасистолии ("неправильный" импульс возникает в предсердиях) и желудочковые ("неправильный" импульс возникает в желудочках). Пациентом экстрасистолии воспринимаются как паузы в работе сердца. У здоровых людей в сутки регистрируется небольшое количество экстраситол.
Фибриляция предсердий (мерцательная аритмия) - частое, хаотичное, нерегулярное сокращение предсердий и неправильный ритм желудочков. Основные причины мерцательной аритмии - поражение митрального клапана, тиреотоксикоз (патология щитовидной железы), кардиосклероз.
Для лечения нарушений ритма имеются противоаритмические препараты нескольких групп, в некоторых случаях проводят разрушение патологических очагов или нервных путей.
Нарушения проводимости - задержка проведение импульсов по проводящей системе сердца - блокады, или наоборот, ускоренное проведение импульса по добавочным проводящим путям. Задержка проведения - блокада, различают синоаурикулярные, атриовентрикулярные блокада, блокады ножек пучка Гисса. Ускоренное проведение - чаще встречается синдром WPW (Вольф-Паркинсон-Уайта).
Гипертоническая болезнь.
Основное проявления гипертонической болезни (ГБ) - повышение артериального давления (АД). Это чаще проявляется головной болью, шумом в ушах, мельканием "мушек" перед глазами. ГБ делиться на две большие группы - эссенциальную (первичную) и симптоматическую (вторичную) гипертонию. Эссенциальная гипертония - заболевание на уровне всего организма. При вторичной гипертонии имеется поражение того или иного органа, которое приводит к повышению АД. Вторичная гипертония делиться на почечную (гломерулонефрит, пиелонефрит, реноваскулярная гипертония и др.), эндокринную (феохромоцитома, параганглиома, синдром Кона, Иценко-Кушинга), сосудистую (коартация аорты), гипертонию при поражении центральной нервной системы.
При повышении АД происходят изменения в различных органах. Наиболее подверженные влиянию повышенного АД органы называются органами-мишенями. Это головной мозг, сердце, сосуды, сетчатка глаз, почки.
При лечении симптоматической ГБ важно устранить причину повышения АД. Основными гипотензивными препаратами являются b-блокаторы, ингибиторы ангиотензин превращающего фермента (иАПФ), антагонисты кальция, мочегонные.
Пороки сердца
Пороки сердца делятся на врождённые и приобретённые. К врождённым относиться достаточно большое количество наименований, мы не будем перечислять их все, обратим внимание на часто встречающиеся. Это - незарощение овального окна (дефект межжелудочковой перегородки), дефект межпредсердной перегородки, тетрада и триада Фалло. Лечение хирургическое. Пролапс митрального клапана - недостаточность митрального клапана, обусловленная "прогибанием" его створок в полость левого предсердия во время сокращения (систолы) левого желудочка. Причина - нарушения соединительной ткани.
К приобретённым порокам относятся стеноз (неполное раскрытие) или недостаточность (неполное закрытие) клапанов сердца. Чаще встречаются стеноз или недостаточность митрального и трикуспидального клапанов. Причина поражения ревматизм, эндокардиты, атеросклероз и т.д. Лечение хирургическое, в острой фазе - антибиотикотерапия, гормоны, цитостатики и т.д.
Первичное поражение сердечной мышцы
Миокардит
Эндокардит
Перикардит
Кардиомиопатии
- Дилатационная
- Гипертрофическая
- Рестриктивная
Миокардит - воспаление сердечной мышцы, бывает бактериальным, вирусным, аллергическим. Это достаточно "сложное" заболевание, так как запускается аутоимунная реакция - вырабатываются антитела к собственной мышце. Лечение - антибиотики, гормональные препараты, оксихинолины. Эндокардит - воспаление эндокарда, чаще бактериальное. В конечном итоге приводит к поражению клапанов сердца. Лечение - антибиотики, гормоны.
Диллатационная кардиомиопатия - поражение сердечной мышцы, при которой происходит расширение сердца (увеличение полостей) и истончение его стенок. Снижается способность сердца перекачивать кровь. Причина до конца не изучена. Основное проявление - возникновение недостаточности кровообращения - одышка, отёки, увеличение печени, приступы удушья. Часто встречаются слабость, нарушения ритма сердца, тромбоэмболии.
Гипертрофическая кардиомиопатия - утолщение мышцы сердца, приводящее к затруднению выброса крови из левого желудочка. Причина не до конца изучена. Основное проявление - нарушения ритма и проводимости, боли в области сердца, слабость.
Рестриктивная кардиомиопатия - уменьшение полостей сердца.
Лёгочное сердце - перегрузка сердца, возникающая вследствие повышенного сопротивления в сосудах лёгких. Причиной это являются первичная лёгочная гипертензия (первичное поражение сосудов лёгких), хронические лёгочные заболевания (пневмосклероз, эмфизема, бронхоэктатическая болезнь, бронхит и т.д.) и анатомические изменения грудной клетки.
Тромбоэмболии - закупорка кровеносных сосудов тромбами. Наиболее опасна тромбоэмболия лёгочной артерии и её ветвей.
Острый аортальный синдром
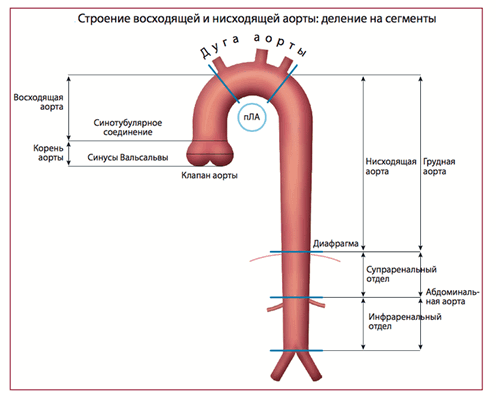
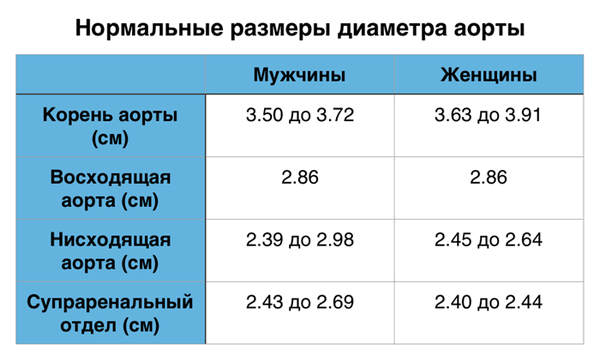
Аорта характеризуется исключительной пропускной способностью, обеспечивая циркуляцию крови в объеме почти 200 миллионов литров в течение жизни человека. В дополнение к проводящей функции, в аорте также осуществляется регуляция и контроль системного сосудистого сопротивления и частоты сердечных сокращений за счет барорецепторов, расположенных в области дуги и восходящего отдела. Можно утверждать, что аорта выполняет роль «второго сердца» во время диастолы (функция Виндкессела), то есть сглаживает осцилляции давления, обусловленные интермиттирующим выбросом из левого желудочка, что наиболее важно не только для адекватной коронарной перфузии, но также необходимо для других органов и тканей. В норме диаметр аорты обычно не превышает 40 мм и характеризуется постепенным сужением в дистальном направлении. Данные параметры зависят от ряда факторов, включая возраст, пол, площадь поверхности тела и уровень артериального давления. Верхняя граница нормального значения диаметра корня аорты (99-процентиль) составляет 40 мм у мужчин и 34 мм у женщин. С возрастом в течение каждого десятилетия происходит увеличение размеров корня аорты примерно на 0,9 мм у мужчин и 0,7 мм у женщин соответственно.
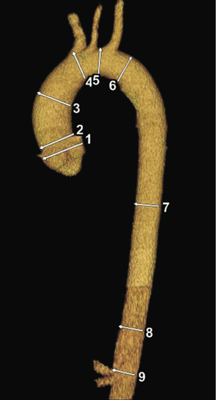
- 1 — Синусы Вальсальвы
- 2 — Синотубулярное соединение
- 3 — Восходящая аорты
- 4 — Начало дуги аорты
- 5 — Середина дуги аорты (место между левой общей сонной артерией и левой подключичной артерией)
- 6 — Начало нисходящей аорты
- 7 — Середина нисходящей аорты (среднее значение между пунктом №6 и №8).
- 8 — Нисходящая аорта на уровне диафрагмы
- 9 — Брюшная аорта на уровне чревного ствола
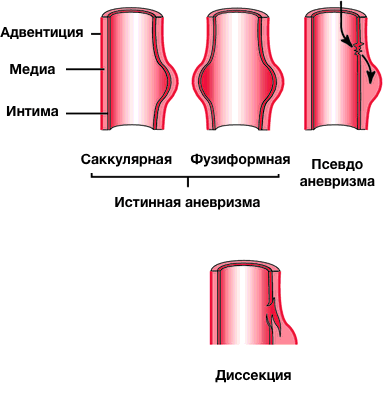
Терминология
- Аневризма (истинная аневризма)
- Псевдоаневризма (ложная аневризма)
- Диссекция
Истинная аневризма
- Локальное расширение аорты с увеличением её диаметра более 50% при сравнении с нормой
Ложная аневризма
- заполнена кровью вследствие нарушения целостности артериальной стенки с экстравазацией крови и ограничением её периартериальной соединительной тканью, а не слоями стенки артерии (пульсирующая гематома).
Расслоение аорты (диссекция)
- Нарушение целостности среднего слоя стенки аорты (медиа) с кровотечением в пределах и вдоль стенки аорты

Факт 1 и 2 и 3
- Диссекция чаще возникает без аневризмы
- Аневризма чаще возникает без диссекции.
- Термин расслаивающей аневризмы аорты часто используется не корректно и его следует применять только в тех случаях, когда расслоение возникает в аневризме аорты.
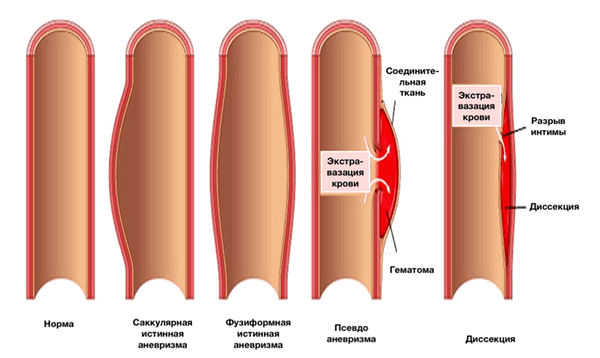
Классификация патологии аорты
- Травматические повреждения
- Острые не-травматические поражения
- Острая диссекция
- Интрамуральная гематома
- Пенетрирующая язва
- Формирование мешотчатой аневризмы
- Сдавление прилежащих структур
- Разрыв аорты
- Хроническая диссекция
- Острый тромбоз аорты
- Воспалительные поражения аорты (аортиты)
- Аномалии аорты
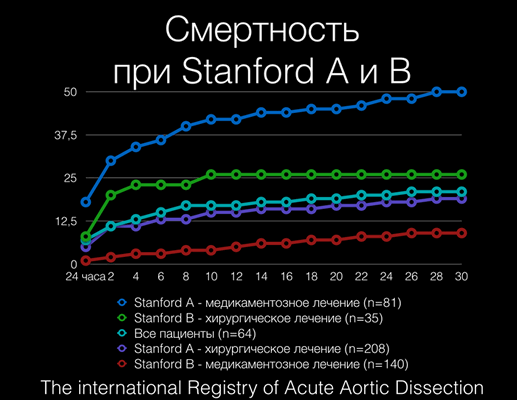
Для локализации патологии используют Стенфордскую классификацию.
Локализация патологии:
- Стэнфорд А — восходящая аорта — оперативное вмешательство.
- Стэнфорд B — ниже перешейка — медикаментозное лечение.
![08]()
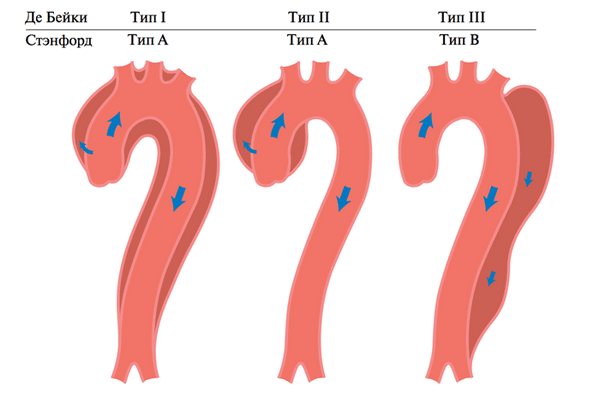
- Классификация РА по её распространению.
- Примечание: схемы РА класс 1, в котором выделяют типы I, II, и III по De Bakey.
- Также изображены классы по Stanford A и В.
- В типе III выделяют подтипы III A в III C. (подтип зависит от вовлечения грудной или брюшной аорты, по Reul и др.).
![08a]()
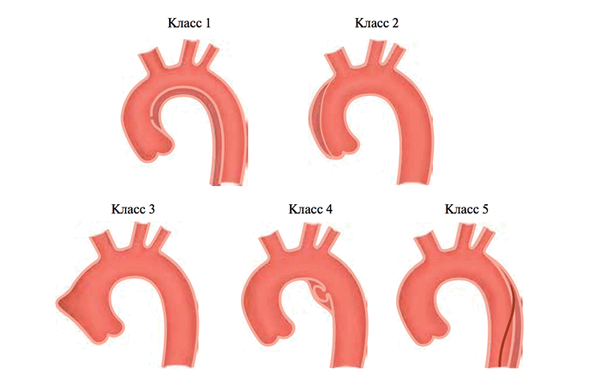
Классификация острого аортального синдрома при расслоении.
- Примечание:
- Класс 1: Классическое РА с истинным и ЛП с или без связи между двумя просветами.
- Класс 2: Интермуральная гематома.
- Класс 3: Малозаметное или дискретное РА с выпячиванием стенки аорты. Псевдраневризма
- Класс 4: Язва области атеросклеротической бляшки аорты с последующем разрывом бляшки.
- Класс 5: Ятрогенное или травматическое РА, проявляется катетер-индуцированным разделением интимы.
![09]()
Диссекция аорты
![10]()
Интересующая информация при оценке изображений.
- Тип А или Тип B
- Локализация патологического процесса
- Какие дополнительные ветви вовлечены в патологический процесс? Дифференциация истинного от ложного просвета
- Выявить осложнения (разрыв, окклюзия коронарных артерий, аортальная недостаточность)
- Определить диаметры истинного и ложного просвета в проксимальной и дистальной части.
- Оценить извитость подвздошных артерий
Рекомендации Кардиологического общества
- Визуализации отслоенной интимы
- Распространенность поражения в соответствии с анатомической сегментацией аорты
- идентификация ложного и истинного просвета (если имеются)
- локализация первичной (входной) и вторичных фенестраций (если имеются)
- идентификация антеградного и/или ретроградного Ра
- идентификация степени и механизма аортальной недостаточности
- Вовлечение боковых ветвей
- Обнаружение мальперфузии (плохой кровоток или его отсутствие)
- Обнаружение ишемии органов (мозга, миокарда, почек, кишечника и т.д.)
- Обнаружение выпота в перикард и его степени
- Обнаружение и степень выпота в плевральную полость
- Обнаружение периаортального кровотечения
- Признаки кровотечения в средостение
![11]()
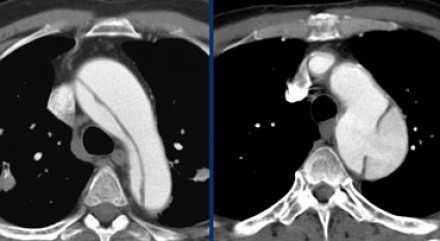
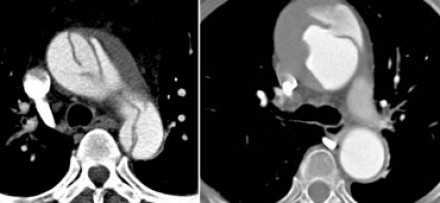
- Слева представлен пациент со Stanford A. Диссекция с четкой визуализируемой интимой.
- Справа представлен пациент со Stanford B. Патология локализована в нисходящей аорте. «Точка входа» расположена ниже уровня левой подключичной артерии.
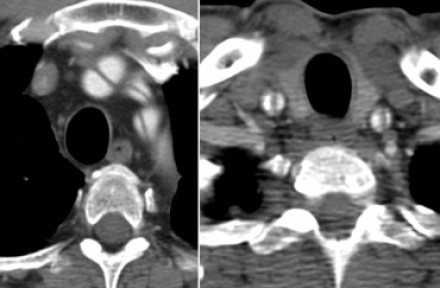
Радиологические находки
- На ниже лежащих снимках представлен пациент с диссекцией типом B. Истинный просвет окружен кальцификацией. Истинный просвет узкий и подвергается компрессионным изменениям, обусловленных систолическим давлением.
- При диссекции аорты интима визуализируется по старым данным только в 70% случаев, но связи с развитием техники данный показатель на сегодняшний день составляет выше 90%.
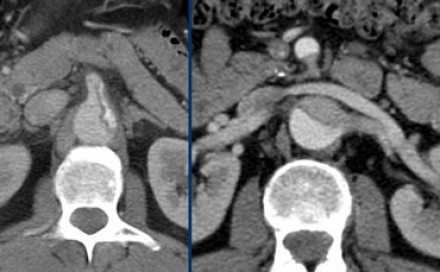
- На ниже представленных изображениях представлена диссекция типа B.
- Истинный просвет, окружен кальцификатами.
- Истинный просвет уже, чем ложный просвет, а также четко визуализируется симптом клюва.
- В ложном просвете локализован тромб, который контрастируется позже истинного просвета.
Истинный просвет
- Как правило:
- Окружен кальцификацией.
- Меньше, чем ложный просвет.
- Частая локализация чревный ствол, передняя мезентариальная артерия и правая почечная артерия.
Ложный просвет
- Есть окклюзия тромбом или нет.
- Замедленное контрастирование.
- Шире, чем истинный просвет.
- Имеет круговую конфигурацию
- Симптом клюва.
- Окружает истинный просвет при диссекции типа А
![12]()
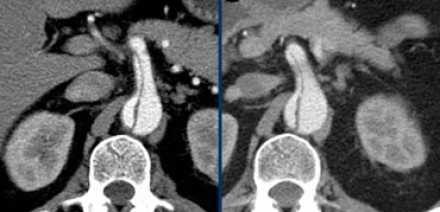
- Ниже представлена диссекция, при которой ложный просвет шире истинного.
- Истинный просвет уже и визуализируется более ярче при сравнении с ложным.
- В ложном просвете есть процесс тромбообразование.
- Истинный просвет обычно уже ложного, а также всегда вокруг истинного просвет возможно определить клинья, что является следствием постоянного систолического давления.
- В данном случае представлено типичное прилежания ложного просвета к наружной кривизне дуги аорты.
![13]()
![14]()
- Симптом паутинок — соединительные останки медии, который визуализируется в ложном просвете, который также часто тромбируется.
- Если один просвет, окружен другим, то этот просвет является истинным, что всегда встречается при диссекциях типа А.
- На нижележащих изображениях представления диссекция типа А. Истинный просвет окружен ложным, также визуализируется симптома клюва, что объясняется постоянным систолическим давлением.
![15]()
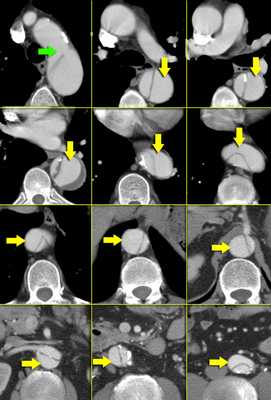
Диссекция брахиоцефальных артерий
- Всегда оцениваете тщательно каждую артерию, отходящую от дуги аорты, на предмет во влечения их в патологический процесс.
![16]()
Диссекция абдоминальных артерий
![17]()
- При распространении патологического процесса диссекция может достигать уровня почечных артерий, чревного ствола и передней мезентариальной артерий.
- Истинный просвет вовлекает в патологический процесс чревный ствол, переднюю мезентариальную и правую почечную артерию.
- Просвет левой почечной артерии сужается при увеличении ложного просвета.
- Нарушение перфузии органов обусловлено двумя механизмами:
- 1-статический — распространение диссекции непосредственно в просвет артерии. Хирургическое лечение стентирование.
- 2-динамический — ухудшение прохождения сосуда за счет наличия в просвете сосуда отслоенного слоя.
- При оценке распространенности диссекции обратите внимание на извитость и кальцификацию подвздошных артерий, что важно для эндохирургов.
- Расслоение стенки развивается быстро и обычно не по всей окружности сосуда, а в продольном направлении в виде ленты или спирали и редко ограничивается одним сегментом аорты. Отслоенная наружная оболочка растягивается, истончается. В случае спонтанного течения у большинства больных происходит разрыв аневризмы, почти всегда заканчивающийся летальным исходом, в перикард (у 50% больных), плевру и средостение (у 20%), в брюшную полость и забрюшинное пространство.
- Вторичный разрыв внутренней оболочки обычно в области дистальной границы аневризмы с образованием ложного внутристеночного канала («doublebarrel-aorta» — «двуствольная аорта») и декомпрессией внутристеночной гематомы наблюдается относительно редко (у 10% больных). Редким исходом является тромбоз и облитерация внутристеночного канала.
- Слева представлено прогрессирование диссекции до уровня чревного ствола, в просвете которого определяется ложный просвет, что значительно ухудшает перфузию органов.
- Справа представлен пример вовлечения в патологической процесс передней мезентариальной и почечной артерии.
- Если диссекция не проявляет себя клинически и перфузия органов в норме, то таких пациентов наблюдают.
- Ниже представлены исследования пациента в разница в 2 года.
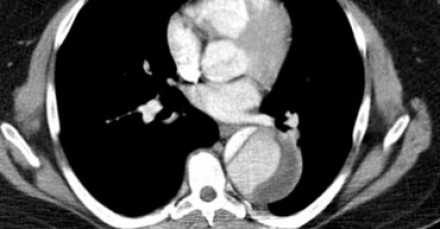
- Гемиперикард, гемомедиастенум и гемиторакс являются грозными осложнениями диссекции аорты.
- Ниже представлен пациент с полным тромбированием ложного просвета. Спустя 5 дней после первого обращения пациент жалуется на резкую боль в груди, а снимках визуализируется кровоток в ложном просвете.
- Увы, но пациентка не могла продолжить лечение хирургически по разным причинам, поэтому лечилась медикаментозно.
- Порой сложно дифференцировать тромбированный просвет при диссекции и аневризму с тромбом.
- Если интима кальцинированна, то это очень помогает.Слева — тромбированный просвет при диссекции. Справа — аневризма с тромбом на внутренней стороне кальцинированной интимы.
- Нестабильная стенокардия без повышения тропонина. Эта форма классифицируется по Браунвальду на 3 класса в зависимости от выраженности клинических признаков:
- Инфаркт миокарда без элевации сегмента ST (NSTEMI) с повышением концентрации кардиального тропонина в крови.
![18]()
Гемиперикард, гемиторакс, гемомедиастенум
![19]()
![20]()
Тромбированный просвет при диссекции vs аневризма с тромбом
![21]()
Интрамуральная гематома
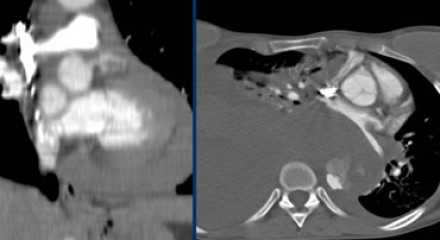
Интрамуральная гематома — это один из вариантов ОАС, когда происходит формирование гематомы в медии аорты при отстутствии ложного просвета и разрыва интимы (фенестрации).
ИМГ диагностируется на основании наличия утолщения стенки аорты >5 мм округлой формы или в виде полумесяца, и при отсутствии кровотока. Эта состояние может составлять 10-25% от всех случаев острого аортального синдрома. Вовлечение восходящей аорты и дуги аорты (тип А) происходит в 30% и 10% случаев, соответственно, в то время как поражение нисходящей грудной аорты (тип B) выявляется в 60-70% случаях.![image]()
Краткие факты
Спонтанное кровоизлияние в медиа, обусловленное разрывом мелких кровеносных сосудов, которые снабжают крупные кровеносные сосуды (vasa vasorum).
13% случаев нет дефицита пульса.
Трудно отличить от тромбированной диссекции аорты.
В 16-17% случаев осложняется в классическую диссекцию.
Смертность через год после выявления составляет около 25%.
Важная информация для клинициста
Тип А или Тип В по Stanford
Регресс интермуральный гематомы составляет до 80%
Предикторы летального исхода
— Восходящая аорта
— Толщина интрамуральной гематомы составляет более 2 см.
— Экссудативный перикардит (в меньшей степени плевральный выпот).![image]()
Интрамуральная гематома может персистировать или переходить аневризму или пенетрирующую язву.
Ассоциирование с пенетрирующей язвой аорты является худшим прогностическим признаком.
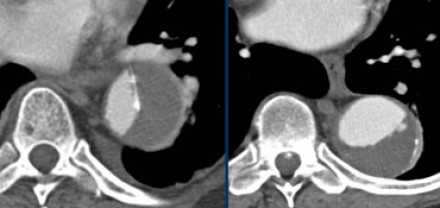
Выше представлена интрамуральная гематома, что на нативных КТ изображениях соответствуют гиперденсным изменениям. Кальцификация интимы, окружающая истинный просвет.![image]()
Выше представлен снимки того же пациента, что и выше, но с контрастным усилением.
Обратите внимание, что интрамуральная гематома не окружает спирально истинный просвет, что является патогномоничным признаком при дифференциальном диагнозе с диссекцией, но для выбора тактики лечения важным принципом остаётся классифицирование патологии на тип А или тип В по Stanford. Обратите внимание, что у данного пациента нет перикардиального выпота. Толщина гематомы составляет меньше 2 см, поэтому мы можем сказать, что регрессия интрамуральной гематомы типа В по Stanford с возможностью до 80%.Пенетрирующая атеросклеротическая язва
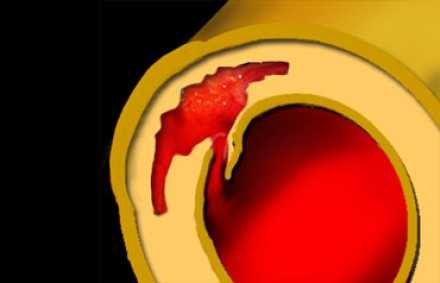
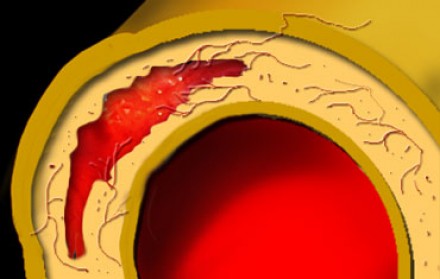
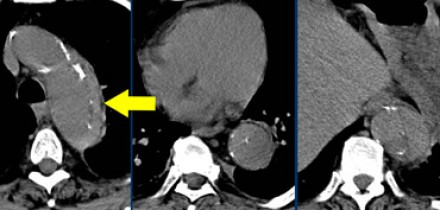
Пенетрирующая атеросклеротическая язва определяется как язва атеросклеротической бляшки аорты, проникающая через внутреннюю эластическую пластинку в медию. Такие поражения составляют 2-7% от всех случаев острого аортального синдрома. Распространение язвенного процесса может либо привести к развитию интрамуральной гематомы, ложной аневризмы, или даже разрыву аорты или расслоению аорты. Естественное течение этого заболевания характеризуется прогрессивным расширением аорты и образованием мешотчатой или веретенообразной аневризмы, что особенно быстро происходит в восходящей аорте (тип А ПАЯ). Пенетрирующая атеросклеротическая язва часто встречается в условиях выраженного атеросклероза грудной аорты, бывает множественной, и может сильно различаться по размеру и глубине поражения сосудистой стенки. Наиболее распространенной локализацией данной патологии является средняя и нижняя трети нисходящей грудной аорты (тип B ПАЯ). Реже, язвы находятся в дуге аорты или брюшной аорте, в то время как вовлечение восходящей аорты наблюдается редко. Общими чертами больных с пенетрирующей атеросклеротической язвой являются пожилой возраст, мужской пол, курение табака, гипертензия, ишемическая болезнь сердца, хроническая обструктивная болезнь легких, и сопутствующие аневризмы брюшной аорты. Симптомы могут быть аналогичны тем, которые имеются при диссекции, хотя они более часто проявляются у пожилых пациентов и редко манифестируют в виде признаков мальперфузии органов. Симптомы могут указывать на экстренную ситуацию при вовлечении адвентиции и возможном разрыве аорты. КТ является методом выбора для диагностики пенетрирующей атеросклеротической язвы на основании выпячивания контрастированной медии через кальцинированную бляшку.Основные факты:
— возникает у пациентов с системным атеросклерозом.
— основная причина саккулярных аневризм.
— частая локализация дуга или нисходящая аорта.
— часто выявляется множественное атеросклеротическое изъязвление аорты, что затрудняет хирургическое лечение, и данные пациенты лечатся медикаментозно.
— Такое неотложное состояние, как разрыв адвентиции аорты, встречается не так часто, как острый инфаркт миокарда, обусловленный системным атеросклерозом.![image]()
Какие данные важны клиницисту?
— Тип А или Тип В
— Количество: единичное или множественное поражение аорты.
— Осложнена ли пенетрирующая язва интрамуральной гематомой.
— Возможно ли эндоваскулярное лечение.Радиологические находки
Обширная кальцификация интимы и атеросклеротические бляшки.
Выпячивания контрастированной медии через кальцинированную бляшку.
Возможно контрастное усиление стенки аорты.
Продольно расположенная интрамуральная гематома.Ниже представлены типичные изменения, которые визуализируются на КТ при пенетрирующей язве аорты.
![image]()
Осложнения.
Формирование саккулярной аневризмы.
Компрессия близлежащих структур.
Разрыв.
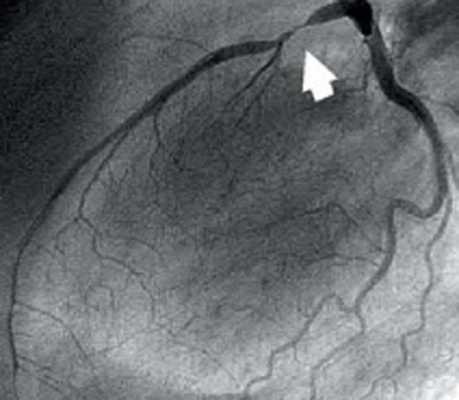
Большинство пациент имеют плохой прогноз в связи с диффузной органной недостаточностью, обусловленной генерализированным атеросклерозом.Коронароангиография
![]()
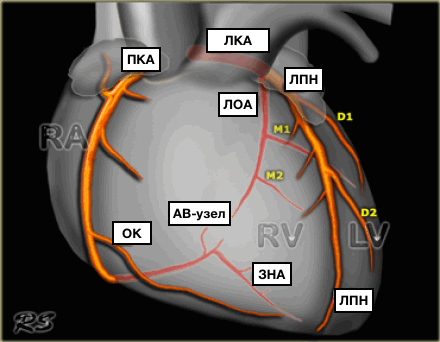
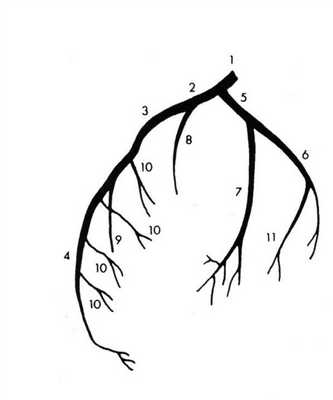
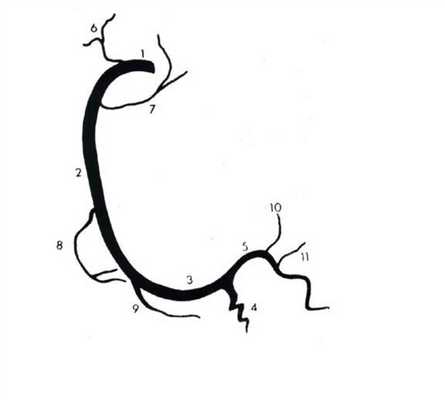
В университетскую программу первых курсов входит изучение строения сердца и его коронарных сосудов. Но чаще всего авторы учебников ограничиваются описанием только крупных сосудов. Клиницисты же используют совершенно иную, но также международную номенклатуру. Коронароангиография и имплантация стентов требуют более подробного описания сосудов сердца, что нашло применение и в международной практике.
![]()
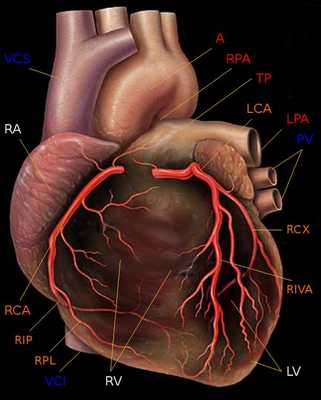
Из курса анатомии каждый узнал, что от аорты отходят две артерии, кровоснабжающие само сердце: левая и правая коронарные артерии. Утолщения на корне аорты, из которых и выходят эти артерии, называются соответственно левым и правым коронарными синусами.
![]()
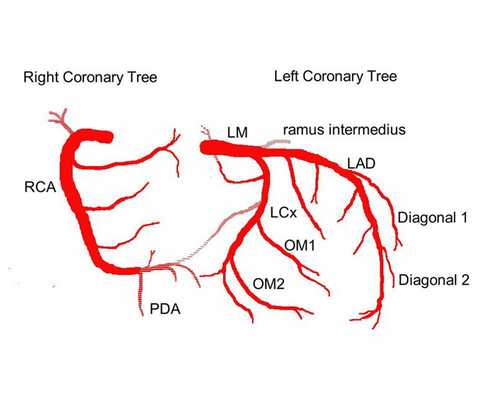
Выделяют следующие части левой коронарной артерии (LCA, left coronary artery): главный ствол, который делится на переднюю межжелудочковую ветвь (ramus interventricularis anterior, RIVA или left anterior descending, LAD), а также огибающую артерию (left circumflex coronary artery, LCх).
Главный ствол этой артерии длиной редко превышает 1 см, а далее делится на две свои конечные ветви. Передняя межжелудочковая ветвь располагается на передней поверхности сердца вплоть до его верхушки. На своем протяжении от этой артерии отходят передние желудочковые ветви (диагональные ветви, RD/R.Diag) и передние перегородочные ветви. В коронароангиографии с целью топического указания места поражения предложено делить коронарное русло на сегменты.
Проксимальный сегмент ПМЖВ начинается своим ответвлением от ствола и продолжается до места отхождения от нее первой перегородочной или первой RD, средняя часть — до ответвления второй перегородочной ветви или второй RD, дистальная — до верхушки сердца/после отхождения второй RD.![]()
Огибающая артерия всегда располагается на задней поверхности сердца. В ее проксимальной части от нее отходит ветвь тупого края (obtuse marginal artery, obtuse marginal branch, OMB). В зависимости от места этого ответвления различают проксимальную и дистальную части огибающей ветви. Очень редко от главного ствола между передней межжелудочковой ветвью и огибающей ветвью посередине отходит еще одна ветвь, берущая начало непосредственно из общего ствола — промежуточная артерия (RIM, ramus intermedius).
Выделяют следующие три части правой коронарной артерии (RCA): проксимальную (от устья до первого ее поворота, обычно располагающегося горизонтально), среднюю (от первого до второго поворота) и дистальную (после второго ее поворота до разделения артерии на ветви у «креста» сердца (crux cordis) — места пересечения задней межжелудочковой и атриовентрикулярной борозд сердца). Иногда непосредственно после самого устья от сосуда отходит маленькая ветвь — ветвь артериального конуса (ramus coni arteriosi, CB), а также много мелких ветвей к правому предсердию.
Самой главной из этих ветвей является артерия синоатриального узла (S-A node artery, SNA). Она часто располагается под правым ушком сердца. В редких случаях ветвь артериального конуса имеет собственное устье. Этот вариант всегда следует учитывать, поскольку при коронароангиографии можно принять эту артерию за главный ствол правой коронарной артерии. Перекрыв вход в эту артерию катетером, можно вызвать локальную ишемию и, как следствие, нарушения ритма вплоть до трепетания камер сердца. В передней части венечной борозды, в области острого края сердца, от правой коронарной артерии отходит ветвь острого края (acute marginal artery, AMB), чаще от одной до трех, которая в большинстве случаев достигает верхушки сердца.Итак, перечислим еще раз все сокращения:
Левая коронарная артерия — left coronary artery (LCA):
— Передняя межжелудочковая ветвь (ПМЖВ), или передняя нисходящая артерия — left anterior descending artery (LAD); иначе — ramus interventricularis anterior (RIVA/RIA);
— Диагональные артерии (ветви) — ДА; ramus diagonalis (RD/Diag);
— Огибающая ветвь (ОВ) левой коронарной артерии, огибающая артерия — left circumflex coronary artery (LCх));
— Ветвь тупого края, obtuse marginal artery, obtuse marginal branch, (OMB);
— Перегородочные межжелудочковые ветви, ramus septalis (RSA);
— Промежуточная артерия, ramus intermedius (RIM).Правая коронарная артерия — right coronary artery (RCA):
— Ветвь острого края, acute marginal artery, (AMB);
— Артерия синоатриального узла — ramus nodi sinuatrialis (S-A node artery, SNASA/RNS);
— Задняя межжелудочковая ветвь (ЗМЖВ), или задняя нисходящая артерия — posterior descending artery (PDA); иначе — ramus interventricularis posterior (RIVP/RIP).И еще раз для повторения (важное задание для диагностики локализации ишемии при инфаркте миокарда): LAD/RIVA, LCx кровоснабжает левую камеру спереди и сбоку, а RCA — сзади. Левое предсердие кровоснабжают LCx, RCA. Перегородку — RSA от LAD. Правую камеру сзади — RCA, спереди — RCA, LAD. Правое предсердие — RCA.
![]()
Следует также напомнить о доминантности кровоснабжения миокарда. При так называемом правом типе кровоснабжения сердца, наблюдающемся у 70 % людей, задняя нисходящая артерия (PDA) отходит от правой коронарной артерии. При левом типе кровоснабжения сердца (10 % людей) огибающая артерия (LCx) достигает уровня задней межжелудочковой борозды и образует заднюю нисходящую артерию (PDA). При еще более редком, так называемом смешанном содоминантном типе (20 % людей), имеются две задних желудочковых ветви (RIVP/RIP), отходящих от правой венечной и огибающей артерий.
Для понимания принципа работы ЭКГ необходимо повторить строение проводящей системы сердца. Синоатриальный узел находится в стенке правого предсердия, его импульсы поступают к атриовентрикулярному узлу (также располагается в стенке правого предсердия). Далее импульс распространяется по волокнам пучка Гиса, который делится в межжелудочковой перегородке на две ножки - правую и левую (иногда называются ножками Тавары). К эндокарду сигнал поступает посредством волокон Пуркинье. Иногда встречаются и дополнительные пути передачи возбуждения, как, например, по волокнам Кента. Такие пути часто располагаются между предсердиями и желудочками и идут в обход атриовентрикулярного узла. Из-за этого мускулатура миокарда часто сокращается преждевременно, что становится заметно на ЭКГ, а такие пациенты предрасположены к тахикардии (WPW-синдром).
Электрокардиограмма представляет собой не что иное, как запись распространяемых электрических потенциалов сердца, фиксируемых электродами на конечностях и грудной стенке. ЭКГ включает в себя три стандартных отведения по Эйнтховену (I, II, III), и три усиленных по Гольдбергу (aVR, aVL, aVF). Прикрепление еще шести грудных электродов по Вильсону (V1-V6) позволяет зарегистрировать распространение возбуждение по сердечной стенке в горизонтальной проекции. В зависимости от изменений в этих отведениях еще на догоспитальном этапе при помощи ЭКГ можно предположить локализацию инфаркта и возможную «проблемную» артерию.
Например, при инфаркте правых отделов сердца (задней стенки) часто особенно сильно поражается правый желудочек. Чаще всего это происходит из-за тромба в RCA. Правые отделы сердца не способны сокращаться должным образом, что приводит к снижению преднагрузки левой камеры сердца, поскольку таким образом снижается объем крови, транспортируемый к левому предсердию. Сниженный сердечный выброс сердце пытается компенсировать увеличением частоты сокращений. При инфаркте же левых отделов сердца основным осложнением является кардиогенный шок.
Специально для наших подписчиков мы сделали таблицу, в которой показаны изменения ЭКГ в зависимости от локализации возможного повреждения коронарных артерий.
![]()
Стоит также повторить и классификацию острых коронарных синдромов:
I — недавно возникшая боль за грудиной (менее 2-х месяцев, более 3-х раз в день);
II — боль за грудиной в покое (минимум один раз за прошедший месяц, но не в течении последних 48 часов);
III — боль за грудиной в покое (минимум один раз за последний 48 часов).
Нестабильную стенокардию классифицируют на 3 группы по причинам возникновения:
А — вторичная нестабильная стенокардия (инфаркт миокарда, анемия, повышение температуры, гипотензия, тахиаритмия, тиреотоксикоз, дыхательная недостаточность);
B — первичная нестабильная стенокардия;
C — нестабильная стенокардия после инфаркта (минимум 2 недели после инфаркта).ПБКА и стентирование
При ПБКА баллонный катетер с помощью проводника вводится вплоть до места стеноза. Баллон раздувается и тем самым «сплющивает» атеросклеротические бляшки, растягивая сосудистую стенку. Мелкие повреждения интимы во время раздувания баллона часто не имеют последствий, однако иногда именно в этих местах позже начинается пролиферация тканей, что в 30–40 % случаев приводит к рестенозам и рецидивам в течение последующих трех месяцев. Частота экстренных операций по созданию шунтов (bypass) составляет менее 0,5 %. С помощью имплантации стента сосудистая стенка стабилизируется. Существовала также техника primary stenting — имплантация стента без предшествующего дилатирования сосудов баллоном, однако ныне она используется крайне редко и только на начальных этапах сужения просвета сосуда. Исследования последних лет показали, что при значительных сужениях просвета сосуда, у таких пациентов в первые часы после ангиопластики наблюдалась ишемия миокарда, что требовало немедленного повторного хирургического вмешательства или повторной дилатации. Это осложнение возникает вследствие отрыва бляшки от эндотелия. Обнажение поверхности гладкомышечных клеток приводит к тромбообразованию за счет высвобождения молекул коллагена и тканевых факторов, запускающих каскад свертывания крови. Во избежание развития тромбов и рестеноза в настоящее время чаще всего ангиопластику совмещают с имплантацией стентов на месте стеноза.
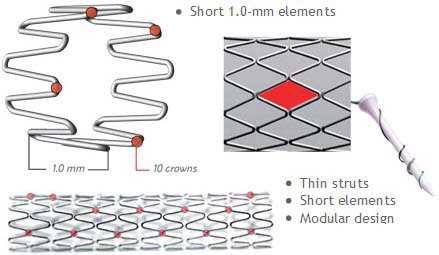
Первую имплантацию стента провел Sigwart в 1987 году. Тогда стенты монтировались непосредственно на баллон самим врачом. Сейчас же вся конструкция идет в комплекте, что позволило снизить риск потери стента в кровеносном русле при его недостаточной фиксации.
![]()
Появились и новые типы самих баллонов. Некоторые из них имеют на своей поверхности режущие зубцы, что расположены параллельно оси сосуда, а также баллоны из нитинола и нейлона хеликальные или же параллельные оси сосуда. Эти конструкции позволяют создать идеальную площадку для имплантации будущего стента. Сперва в процессе исследований ученые не заметили разницы между такими баллонами и стандартными, однако недавно выяснилось, что такие надсекающие баллоны, покрытые лекарственными средствами, показывают лучшие результаты.
![]()
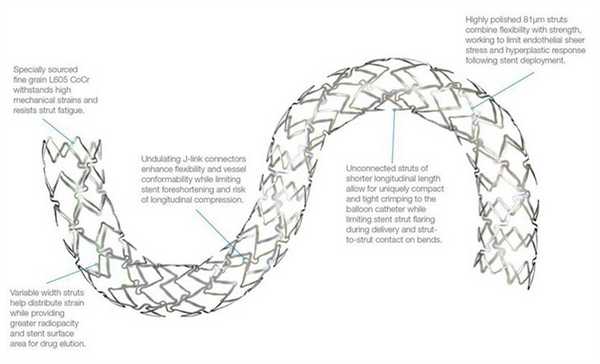
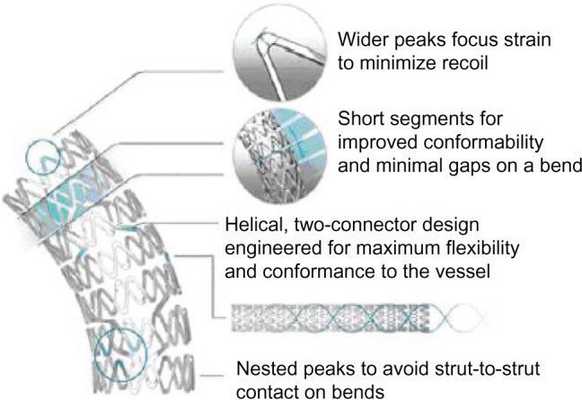
Различают два типа металлических стентов: саморасширяющиеся и прикрепленные к дилатирующему баллону. Исследования показывают, что применение первого типа стентов чаще вызывает развитие неоинтимальной гиперплазии. Поэтому в настоящее время часто используются стенты второго типа. Как правило, они состоят из металлической трубочки, в которой с использованием различных техник создаются отверстия. После расширения сосуда баллонным катетером в его просвете создается сеть, обволакивающая его стенки изнутри. Прототипом такого типа стентов являлся стент Palmaz-Schatz, который сейчас уже не применяется.
Исследование 1994 года не показало разницы между имплантацией такого стента и обычной ангиопластикой. Развитие этого направление позволило разработать новые типы стентов. Чаще всего они состоят из нескольких модулей, соединенных коннекторами. Изначально их производили из стали, однако сейчас в качестве материала для изготовления стентов используется платина, кобальт, нитинол (никель-титан), а также только титан. Из-за этого они стали существенно меньше и легче. РКИ выявили преимущества стентов с толстым каркасом перед таковыми с тонким. Предполагают, что они меньше травмируют сосуды, предотвращая таким образом реэндотелизацию.![]()
Существуют также стенты с особым покрытием, создающим непроницаемый для крови барьер. К таким вещества относят политетрафторэтилен и полиэтилен. Сперва их использовали для экстренного закрытия небольших перфораций коронарных артерий, однако сейчас их применяют в профилактике коронарных аневризм и артериовенозных фистул.
Drug-eluting-stents (DES) покрыты специальными веществами, подавляющими пролиферацию клеток эндотелия, таким образом препятствуя рестенозированию сосуда, чаще всего развивающемуся в течение 4–8 месяцев после имплантации.
Стенты – ферромагнетики, плотно устанавливающиеся в сосудистом русле не являются противопоказанием для проведения МРТ.
![]()
Существуют специальные стенты для позиционирования их в устьях и разветвлениях сосудов. Как и любой инородный объект в кровеносном русле, стенты являются дополнительным фактором тромбообразования. Поэтому после самой процедуры пациенту всегда назначают ДААТ или ТАТ.
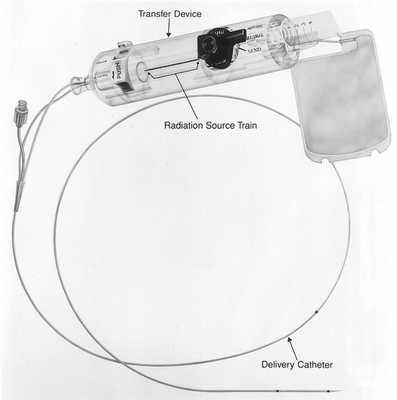
Брахитерапия
Этот метод основан на радиоактивном облучении коронарных артерий при рецидивах после имплантации стентов. Для этого используется бета-излучение, поскольку оно способно проникать лишь на несколько миллиметров внутрь толщи ткани. При этом методе катетер вводят в место стеноза, который прежде был дилатирован баллоном. С помощью этого катетера зону определенное количество времени (3–5 минут) облучают рассчитанной дозой. Васкулярная брахитерапия используется с 1996 года. В феврале 2005 года прекратила свое существование фирма, разрабатывающая аппараты для брахитерапии коронарных сосудов (Beta-Cath-System).
![]()
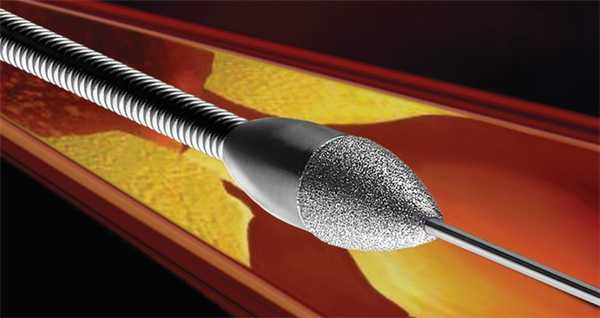
Ротаблационная пластика
Этот метод используется с 1989 года. В сосуд вводится алмазный бор, способный вращаться с частотой 190 000 об. в минуту. С его помощью удаляются ткани в месте рестенозирования. Величина таким образом измельченных частиц составляет 5–10 микрометров (длина эритроцита — 7,5 микрометров). Образуемый канал очень небольшой в диаметре, но достаточный для проведения ПТКА. Как правило, метод используют в случае образования на месте рестеноза кальцификатов. Диаметр головки бора варьируется от 1,25 до 2,5 мм. Поскольку кабель для ротаблационного бора плохо проходит место стеноза, успех операции составляет 80–95 %. К осложнениям относят спазмы сосудов, возникающие чаще (5 %), чем при ПТКА.
![]()
Интраваскулярный ультразвук
Еще одним инструментом кардиолога является метод интраваскулярного ультразвука (IVUS). В сосуд вводят ультразвуковой зонд.
Порядок манипуляций напоминает таковой при ПТКА: после позиционирования проводника зонд проводят к месту стеноза. Ультразвук позволяет просмотреть 1 мм тканей на расстоянии от излучателя. Всего на верхушке катетера используется 64 таких кристалла (пьезоэлемента). С помощью этого метода возможно определить состав бляшек и их фибринные, липидные и кальциевые составляющие. Чаще всего к ультразвуку прибегают при неоднозначности ангиографической картины, используя как дополнительный метод обследования.![]()
Всех нас на физиологии мучили графиками давления в сосудах. Мало кто на младших курсах мог подумать, что эти данные действительно используются в диагностике. При каждой коронароангиографии исследуют давление в коронарных артериях и его изменения в зависимости от наличия стенозированных участков. Для этого к исследуемому участку подводят детектор диаметром 0,014 дюймов. Этот катетер продвигают до самого конца коронарной артерии. Потом его тянут обратно. Таким образом фиксируется давление на всем протяжении артерии. На мониторе врачи наблюдают изменение давления; в месте наибольшего его перепада чаще всего и оказывается самый стенозированный участок. Постепенное изменение давления является свидетельством диффузного заболевания сосудов. Важно откалибровать детектор до самого исследования. После аппликации аденозина наблюдается гиперемия, то есть увеличение циркуляции крови, что симулирует состояние нагрузки. После этого давление на протяжении сосуда измеряется еще раз, что позволяет определить, являются ли места стенозирования важными, вызывают ли именно они боли у пациента при физических нагрузках. Аденозиновый тест не является безопасным: возможно развитие нарушений сердечного ритма, однако из-за короткого периода полувыведения аденозина лишь кратковременно.
Спазмы коронарных сосудов и ацетилхолиновый тест
Спазмы коронарных артерий часто являются причиной болей за грудиной в ночное время суток у пациентов без видимых изменений коронарных сосудов. Таким пациентам также назначают коронароангиографию и проводят вышеуказанный провокационный тест, чтобы исключить психогенные или некардиальные причины таких симптомов. Сейчас у каждого человека, уже сдавшего физиологию, должна промелькнуть мысль: «Почему ацетилхолин?». Если вы не находите ответа, возможно, придется снова открыть учебник. Дело в том, что эндотелий сердца при аппликации ацетилхолина вырабатывает NO, что приводит к расширению сосудов. Ацетилхолин оказывает вазоконстрикторное действие на гладкомышечные клетки сосудов в результате прямой их стимуляции, если эндотелий поврежден. Таким образом можно отличить здоровый эндотелий от поврежденного. Здоровые сосуды реагируют на ацетилхолин расширением, поврежденные же сужаются. При сужении сосудов более чем на 75 % по сравнению с аппликацией нитроглицерина внутрикоронарно говорят о коронарном спазме.
Читайте также: