Лечение геморрагического шока в гинекологии
Добавил пользователь Morpheus Обновлено: 28.01.2026
Геморрагический шок (ГШ) является основной и непосредственной причиной смерти рожениц и родильниц, продолжает оставаться наиболее опасным проявлением различных заболеваний, определяющих летальный исход. ГШ - критическое состояние, связанное с острой кровопотерей, в результате которой развивается кризис макро- и микроциркуляции, синдром полиорганной и полисистемной недостаточности
Источником острой массивной кровопотери в акушерской практике могут быть:
- преждевременная отслойка нормально расположенной плаценты
- предлежание плаценты;
- гипотония матки;
- разрыв матки;
- эмболия околоплодными водами;
- коагулопатическое кровотечение;
- интимное прикрепление плаценты;
- печеночная недостаточность;
- повреждения сосудов параметральной клетчатки с формированием больших гематом.
У многих женщин при беременности на фоне позднего токсикоза соматических заболеваний имеется "готовность" к шоку вследствие выраженной исходной гиповолемии и хронической циркуляторной недостаточности. Гиповолемия беременных наблюдается часто при многоводии, многоплодии, сосудистых аллергических поражениях, не достаточности кровообращения, воспалительных заболеваниях почек.
ГШ приводит к тяжелым полиорганным нарушениям. В результате геморрагического шока поражаются легкие с развитием острой легочной недостаточности по типу "шокового легкого". При ГШ резко уменьшается почечный кровоток, развивается гипоксия почечной ткани, происходит формирование "шоковой почки". Особенно неблагоприятно влияние ГШ на печень, морфологические и функциональные изменения в которой вызывают развитие "шоковой печени". Резкие изменения при геморрагическом шоке происходят и в аденогипофизе, приводя к некрозу его. Таким образом, при ГШ имеют место синдромы полиорганной недостаточности.
Патогенез.
Острая кровопотеря, снижение ОЦК, венозного возврата и сердечного выброса приводят к активации симпатико-адреналовой системы, что ведет к спазму сосудов, артериол и прекапиллярных сфинктеров в различных органах, включая мозг и сердце. Происходит перераспределение крови в сосудистом русле, аутогемодилюция (переход жидкости в сосудистое русло) на фоне снижения гидростатического давления. Продолжает снижаться сердечный выброс, возникает стойкий спазм артериол, изменяются реологические свойства крови (агрегация эритроцитов "сладж" - феномен).
В дальнейшем периферический сосудистый спазм cтaнoвится причиной развития нарушений микроциркуляции и приводит к необратимому шоку, который подразделяется на следующие фазы:
- фаза вазоконстрикции со снижением кровотока в капиллярах
- фаза вазодилатации с расширением сосудистого пространства и снижением кровотока в капиллярах;
- фаза диссеминированного внутрисосудистого свертывания (ДВС);
- фаза необратимого шока.
В ответ на ДВС активируется фибринолитическая системы этом лизируются сгустки и нарушается кровоток.
При прогрессировании шока формируется полиорганная недостаточность: РДСВ, ОППН, декомпенсация синдрома ДВС крови, сердечная недостаточность, отек головного мозга и процесс вступает в необратимую фазу, летальность при которой составляет 70-80%.
В акушерской практике, особенно при наличии гестоза, переход в стадию полиорганной недостаточности происходит очень быстро, поскольку предпосылки для ее развития уже сформированы.
Единственная физиологическая компенсаторная реакция при беременности - увеличение ОЦК - и та отсутствует при гестозе.
Таблица. Реакции организма при массивной кровопотере и формировании шока.
Адаптивные реакции
Декомпенсация
Выброс стресс-гормонов (АКТГ, СТГ, ТТГ, АДГ, кортизол, катехоламины, ренин-ангиотензин-альдосторон, глюкагон)
Истощение функции эндокринных желез и гормональная недостаточность
Вазоконстрикция вен, а затем и пре- и посткапиллярных сфинктеров, открытие артерио-венозных шунтов и централизация кровообращения с последующим депонированием крови и переходом жидкости в интерстициальное пространство
Тканевая гипоперфузия и гипоксия
Выброс тромбоксана, NO, TNF, PAF, брадикинина и т.д.
Расширение сосудов и нарушение проницаемости
Задержка Na и воды
Повышение цены дыхания
Повышение вязкости крови
Нарушение кровообращения в зоне микроциркуляции
Внеклеточная и клеточная дегидратация
Переход метаболизма на анаэробный гликолиз.
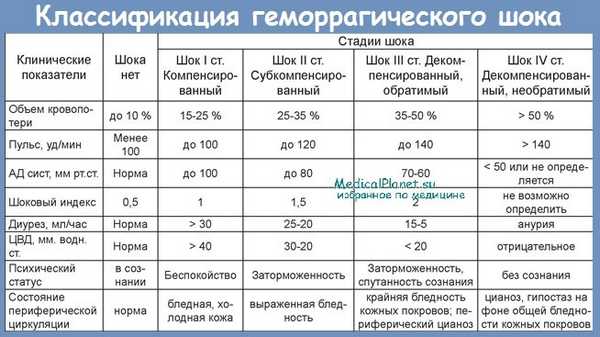
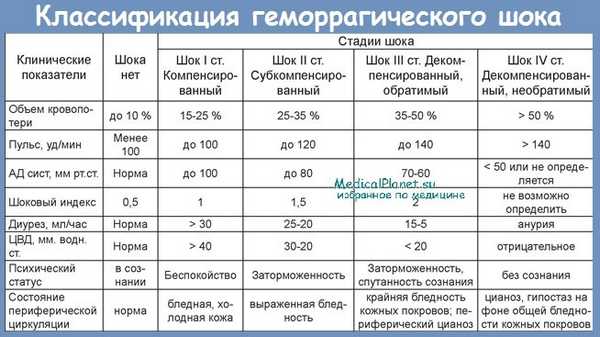
Классификация.
Для оценки тяжести при геморрагическом шоке практическое значение имеет не абсолютная величина кровопотери, а то, как организм женщины на это реагирует, от резерва адаптации, который резко снижен при гестозе, экстрагенитальной патологии.
По степени тяжести различают компенсированный, декомпенсированный, обратимый и необратимый шок. Выделяют 4 степени геморрагического шока.
I степень ГШ, Дефицит ОЦК до 15%. АД выше 100 мм рт.ст центральное венозное давление (ЦВД) в пределах нормы. Незначительная бледность кожных покровов и учащение пульса до 80-90 уд/мин, гемоглобин 90 г/л и более.
II степень ГШ. Дефицит ОЦК до 30%. Состояние средней тяжести, наблюдаются слабость, головокружение, потемнение в глазах тошнота, заторможенность, бледность кожных покровов. Артериальная гипотензия до 80-90 мм рт.ст., снижение ЦВД (ниже 60 мм вод.ст.), тахикардия до 110-120 уд/мин, снижение диуреза, гемоглобина до 80 г/л и менее.
III степень ГШ. Дефицит ОЦК 30-40%. Состояние тяжелое или очень тяжелое, заторможенность, спутанность сознания, бледность кожных покровов, цианоз. АД ниже 60-70 мм.рт.ст. Тахикардия до 130-140 уд/мин, слабое наполнение пульса. Олигурия.
IV степень ГШ Дефицит ОЦК более 40%. Крайняя степень угнетения всех жизненных функций: сознание отсутствует, АД и ЦВД, также пульс на периферических артериях не определяются. Дыхание поверхностное, частое. Гипорефлексия. Анурия.
КОМПЕНСИРОВАННЫЙ ШОК - снижение ОЦК до 20%. Артериальное давление в пределах 70-90 мм рт. ст., тахикардия до 110 в мин, ЦВД нормальное или умеренно снижено, СИ - 3-3,5 л/мин м2. Сознание ясное, бледные теплые кожные покровы, жажда, сухость во рту, темп диуреза более 30 мл/ч. Активация коагуляции и может быть компенсированный ДВС-синдром, компенсированный метаболический ацидоз. Гемоглобин 80-90 г/л.
ДЕКОМПЕНСИРОВАННЫЙ ШОК - снижение ОЦК более 20%. Артериальное давление ниже 70 мм рт. ст., тахикардия более 120 в мин, ЦВД отрицательное, СИ менее 3 л/мин м2. Эйфория, бледные, мраморные кожные покровы, холодный пот, акроцианоз. Резкая жажда. Олигоанурия (темп диуреза менее 30 мл/ч). Явные признаки ДВС-синдрома, декомпенсированный метаболический ацидоз. Резкая одышка, поверхностное дыхание.
Клиника.
ГШ определяется механизмами, приводящими к дефициту ОЦК, изменению КОС крови и электролитного баланса нарушению периферического кровообращения и синдром ДВС.
Симптомокомплекс клинических признаков ГШ включает: слабость, головокружение, жажду, тошноту, сухость во рту, потемнение в глазах, бледность кожных покровов, холодные и влажные, заострение черт лица, тахикардию и слабое наполнение пульсе снижение АД, одышку, цианоз.
Диагностика ГШ несложна, однако определение степени его тяжести, так же как и объема кровопотери, может вызвать определенные трудности.
Решить вопрос о степени тяжести шока - значит определить объем интенсивного лечения.
Тяжесть ГШ зависит от индивидуальной переносимости кровопотери, преморбидного фона, акушерской патологии и метода родоразрешения. Особенности развития ГШ при различной акушерской патологии различны.
ГШ при предлежании плаценты. Факторами, cпocoбcтвующими развитию шока при предлежании плаценты, являются: артериальная гипертония, железодефицитная анемия, сниженный прирост ОЦК к началу родов. Повторные кровотечения при беременности или в родах этом фоне приводят к активации тромбопластина, падению свертывающей способности крови и развитию гипокоагуляции.
ГШ при преждевременной отслойке нормально расположенной плаценты. Особенностью развития ГШ при данной патологии является неблагоприятный фон хронического нарушения периферического кровообращения. При этом имеют место потеря плазмы, гипервязкость, стаз и лизис эритроцитов, активация эндогенного тромбопластина, потребление тромбоцитов, хроническая форма ДВС. Хроническое нарушение кровообращения всегда наблюдается при токсикозе беременных, особенно при длительном его течении, на фоне соматических заболеваний, таких, как болезни почек и печени, сердечно-сосудистой системы, анемии. При отслойке плаценты возникает экстравазат, выделяющий тромбопластины и биогенные амины в процессе разрушения клеток, которые "запускают" механизм нарушения системы гемостаза. На этом фоне быстро наступают коагулопатические расстройства. ГШ при преждевременной отслойке нормально расположенной плаценты протекает особенно тяжело, сопровождается анурией, отеком мозга, нарушением дыхания, а закрытая гематома ретроплацентарного пространства по типу синдрома сдавления способствует этому. От быстрого принятия тактических решений и мер зависит жизнь больных.
ГШ при гипотоническом кровотечении. Гипотоническое кровотечение и массивная кровопотеря (1500 мл и более) при нем coпровождаются неустойчивостью компенсации. При этом развиваются нарушения гемодинамики, симптомы дыхательной недостаточности, синдром с профузным кровотечением, обусловленным потреблением факторов свертывания крови и резкой активности фибринолиза. Это приводит к необратимым полиорганным изменениям.
ГШ при разрыве матки. Особенностью является сочетание геморрагического и травматического шока, которые способствуют быстрому развитию синдрома ДВС, гиповолемии и недостаточности внешнего дыхания.
Принципы лечения гемораггического шока.
Лечение должно быть ранним и комплексным, остановка кровотечения - надежной и немедленной.
ПОСЛЕДОВАТЕЛЬНОСТЬ НЕОТЛОЖНЫХ МЕРОПРИЯТИЙ.
Остановка кровотечения - консервативные, оперативные методы лечения (ручное обследование полости матки, чревосечение с удалением матки, перевязкой сосудов).
Гемотрансфузия с возмещением кровопотери донорской крови (теплой или малых сроков хранения - 3 сут). Удельный вес донорской крови не должен хранения превышать 60-70% объема кровопотери при ее одномоментном замещении.
Восстановление ОЦК, проведение контролируемой гемодилюции, внутривенное введение коллоидных, кристаллоидных растворов (реополиглюкин, полиглюкин, желатиноль, альбумин, протеин, эритроцитарная масса, плазма, гемодез, ацесоль, хлосоль, раствор глюкозы и др.). Соотношение коллоидных, кристаллоидных растворов и крови должно быть 2:1:1. Критериями безопасности гемодилюции служит величина гематокрита не ниже 0.25 г/л, гемоглобина не ниже 70 г/л. КОД не ниже 15 мм.рт.ст.
коррекция метаболичевкого ацидоза раствором гидрокарбоната натрия.
Введение глюкокортикоидных гормонов (преднизолон, гидрокортизон, дексаметазон).
Поддержание адекватного диуреза на уровне 50-60 мл/ч.
Поддержание сердечной деятельности (сердечные гликозиды, кокарбоксилаза, витамины, глюкоза).
Адекватное обезболивание (промедол, пантопон, анестезиологическое пособие).
Десенсибилизирующая терапия (димедрол, пипольфен, супрастин).
Дезинтоксикационая терапия (гемодез, полидез).
ЛЕЧЕНИЕ СИНДРОМА ДВС НАПРАВЛЕНО НА:
- Устранение основной причины синдрома
- нормализацзии центральной и периферической гемодинамики
- восстановление гемокоагуляционных свойств
- ограничение процесса внутрисосудистого свертывания крови
- нормализация фибринолитической активности
Инфузионная терапия при ДВС-синдроме обязательно должна включать:
- гемотрансфузию - используют только теплую донорскую кровь или свежеконсервированную кровь, со сроком хранения не более 3 суток.
- Сухую нативную, замороженную плазму, альбумин, низкомолекулярные декстраны
антиаггреганты (трентал, теоникол, курантил, дипиридамол) в стадии гиперкоагуляции
протеолитические ферменты (контрикал, трасилол, гордокс) - в стадии гипокоагуляции. - Степень гемодилюции должна контролироваться показателями гематокрита, ОЦК и ОП, ЦВД, коагулограммой и почасовым диурезом.
Интенсивная терапия геморрагического шока в стадии компенсации.
МЕРОПРИЯТИЯ ПЕРВОЙ ОЧЕРЕДИ
Манипуляции:
- Катетеризация центральной вены.
- Ингаляция yвлажненного кислорода.
- Контроль диуреза.
- Для остановки кровотечения акушерами должно быть выполнено: ручное обследование полости матки, наложение клемм по Генкелю, введение утеротонических средств (окситоцин, метилэргометрин).
- Развертывание операционной.
Обследование:
- Эритроциты, Hb, Ht, тромбоциты, фибриноген.
- Диурез.
- ЦВД.
Медикаментозная терапия:
1. Восполнение ОЦК: полиглюкин 400 мл (реополиглюкин), гелофузин 500 мл, рефортан 500 мл, стабизол 500 мл, глюкоза 10%, кристаллоиды. Объем инфузионной терапии: 200% от объёма кровопотери.
2. Восполнение кислородной ёмкости крови: эритроцитарная масса (взвесь) до трех суток хранения. Основная задача - обеспечить адекватный транспорт и потребление кислорода.
При неэффективной гемодинамике нормальные показатели гемоглобина не свидетельствуют о нормальном потреблении кислорода и оксигенации тканей.
3. Ингибиторы протеаз
4. Мембраностабилизаторы: преднизолон до 300 мг, Вит.С 500 мг, троксевазин 5 мл, этамзилат Na 250-500 мг, эссенциале 10 мл, токоферол 2 мл, цито-мак 35 мг.
5. Стимуляция диуреза и профилактика ОПН: реоглюман 400 мл, маннитол, лазикс дробно до 200 мг при явлениях олигоанурии, в/в эуфиллин 240 мг.
6. Актовегин 10-20 мл в/в.
7. Антигистаминные препараты.
8. Дезагреганты: трентал до 1000 мг при устраненном источнике кровотечения.
Таблица. Классификация кровезаменителей
Гемодинамического, противошокового, реологического действия
Дезинтоксикационного действия
Препараты для парэнтерального питания
Регуляторы водного-солевого и кислотно-основного состояния
Декстран (полиглюкин, реополиглюкин, полифер. реоглюман)
Гидрооксиэтилкрахмал (волекам, поливер, лонгастерил, стабизол, рефортан)
Желатин (желатиноль, плазмажель, гелофузин)
Поливинилпирролидон (гемодез, неокомпенсан)
Полидез, энтеродез, глюконеодез
Хлорид натрия, глюкоза, лактосол, р-р Гартмана, Рингера,
бикарбонат натрия, трисамин
Показания к ИВЛ при геморрагическом шоке:
- кровопотеря более 30 мл/кг;
- коагулопатическое кровотечение;
- артериальная гипотония более 30 мин;
- повторные операции по поводу остановки кровотечения;
- при сочетании с гестозом - продленная ИВЛ при кровопотере более 15 мл/кг;
- сочетание с шоком другого типа (анафилактический, кардиогенный, гемотрансфузионнный, септический).
С первых минут ИВЛ проводится малыми объемами ( можно ВЧ ИВЛ) с соотношением вдоха и выдоха 1:2,1:3,1:4, без использования ПДКВ. В дальнейшем параметры вентиляции корригируются в зависимости от показателей газов крови и гемодинамики.
Продолжительность ИВЛ будет определяться эффективностью остановки кровотечения, восстановлением кислородной емкости крови (гемоглобин более 100 г/л, эритроциты более 3*1012, гематокрит в пределах 30%), стабилизацией гемодинамики и достаточным темпом диуреза. Должны отсутствовать гипоксемия и рентгенологические признаки РДСВ. Пpи кpовопотеpе, пpевышающей 30 мл/кг, не следует планиpовать пpекpащение ИВЛ в течение пеpвых суток.
Лечение геморрагического шока в гинекологии
Причиной геморрагического шока является острая кровопотеря любого генеза, в частности, травма, операция, повреждение органов и тканей патологическим процессом. Наиболее часто встречаются кровотечения из желудочно-кишечного тракта (в 85% язвенной этиологии) и акушерско-гинекологические кровотечения.
В чистом виде массивная кровопотеря и геморрагический шок наблюдаются относительно редко, чаще сопутствуют или являются компонентом травматического, септического или других видов шока как проявление тяжелых циркуляторных расгройств.
Патогенез геморрагического шока
У молодых здоровых людей кровопотеря 500-750 мл или до 10% ОЦК не вызывает значительных гемодинамических изменений.
Остро возникший дефицит ОЦК (более 20-25%) ведет к уменьшению венозного возврата и, как следствие, снижению сердечного выброса и артериального давления. В ответ на артериальную гипотензию барорецепторы высокого давления дуги аорты вызывают активацию симпато-адреналовой системы с выбросом в кровь катехоламинов (концентрация адреналина может увеличивается в 2 раза, норадреналина - в 6 раз). Адреналин, воздействуя на Р-адренорецепторы, вызывает тахикардию, спазм артерий и вен, содержащих 70% ОЦК. Спазм сосудов кожи, подкожной клетчатки, желудочно-кишечного тракта может обеспечить поступление в сосудистое русло до 500-600 мл крови. Норадреналин, влияя на а-адренорецепторы, вызывает спазм мелких сосудов - артериол и венул, определяющих ОПСС. Вследствие гипердинамии сердца, генерализации вазоспазма и повышения ОПСС, перераспределения крови обеспечивается сердечный выброс, необходимый для поддержания нормального кровообращения головного мозга и сердца.
1. Спазм сосудов почек на фоне гиповолемии и артериальной гипотензии снижает перфузию последних и клинически проявляется олигурией.
2. Спазм сосудов кожи и нарушение микроциркуляции клинически проявляется бледностью кожных покровов и мраморным рисунком кожи.
3. Вазоспазм в бассейне ЖКТ вызывает некроз слизистой оболочки желудка и двенадцатиперстной кишки с образованием так называемых "стрессорных" язв.
4. Констрикция сосудов кожи, подкожной клетчатки, мышц обусловливает развитие тканевой гипоксии, приводящей к накоплению недоокисленных метаболитов, ацидозу и повреждению клеточных мембран эндотелия. Нарушение проницаемости эндотелия, повышение гидростатического давления способствуют переходу жидкой части крови в интерстиций и формированию агрегатов эритроцитов (сладж-синдром), что предрасполагает к развитию в дальнейшем синдрома ДВС.
5. Образующиеся в сосудах микроэмболы, включающие тромбоциты и лейкоциты, с током крови попадают в малый круг кровообращения, вызыват микротромбоз спазмированных сосудов легких, нарушение вен-тиляционно-перфузионных соотношений, что является предпосылкой к развитию респираторного дистресс-синдрома.
6. Нарушение микроциркуляции, вызванное гиперкатехолемией, помимо изменения реологии крови, приводит к ее скоплению в капиллярах и выключению значительного количества жидкости из кровотока, в результате чего развивается феномен патологического депонирования ("секвестрации"). Основу "секвестрированной" крови составляют агрегаты клеток, капли жира, активные полипептиды, кислые метаболиты и другие продукты клеточной деструкции. Образно говоря, такое "кровяное озеро" быстро превращается в болото, так как стаз и ацидоз подготавливают почву для внутрисосудистой коагуляции - синдрома ДВС.
Диагностика геморрагической гиповолемии, как правило, не вызывает затруднений. При осмотре у больных отмечается разной степени выраженности бледность кожных покровов и слизистых оболочек, частый малый пульс, уменьшение кровонаполнения подкожной венозной сети, сосудов склер, снижение артериального давления. Определенные трудности возникают при определении объема кровопотери и степени шока в случае развития картины гиповолемии без артериальной гипотензии.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Во время и после операции по поводу злокачественных новообразований половых органов гиповолемия, вызванная потерей крови во время операции, или кровотечение после операции бывают наиболее частыми причинами шока.
Как правило, симптомами шока служат артериальная гипотензия, тахикардия, слабый пульс, тревога, бледность кожных покровов, уменьшение количества мочи и спазм периферических сосудов. Кроме кровотечений (гиповолемический шок) шок может быть вызван многими другими причинами: кардиогенными (инфаркт миокарда), компрессией сердца (тампонада сердца или пневмоторакс), сепсисом, передозировкой лекарственных средств и ТЭЛА.
Соответствующие исследования проводят в зависимости от клинической картины.
Необходимо получить данные анализа газового состава артериальной крови, ЭКГ, рентгенографии грудной клетки, биохимического и бактериологического исследований крови. Больных следует подготовить к переливанию крови. Необходимость в реанимации, контроле центрального венозного давления и катетеризации Свана—Ганца легочной артерии определяется степенью и продолжительностью шока после операции.
Реанимация больной с кровотечением во время или после операции по поводу злокачественных новообразований половых органов включает стабилизацию гемодинамического статуса и коррекцию причин потери крови. При массивном кровотечении электролитные и гемодинамические изменения также обширны. Главными методами стабилизации состояния пациентки считаются замещение и поддержание необходимого внутрисосудистого объема.
Мониторинг центральной гемодинамики. Проведение инвазивного мониторинга сердечно-сосудистой системы может быть необходимо у больных с массивным кровотечением или вследствие дополнительного риска в связи с наличием сердечно-легочных нарушений до операции. Мониторинг позволяет рационально использовать жидкости и препараты, стимулирующие деятельность сердца, избегая их осложнений.
У больных с явным гемодинамическим нарушением катетеризация периферических артерий позволяет осуществлять длительный мониторинг системного АД и брать артериальную кровь для повторного анализа газового состава. Как правило, выбирают лучевую артерию вследствие ее доступности и хорошей коллатеральной циркуляции, хотя можно использовать плечевую и бедренную артерии.
Осложнения катетеризации артерий включают сепсис, связанный с введением катетера (4 % в одном большом исследовании), местную инфекцию (18 %) и эмболию артерий (0,2—0,6 %).
У пациенток без сердечно-легочного заболевания определение общего венозного давления наряду с мониторингом жизненно важных показателей, диуреза и других клинических симптомов может быть достаточным для восстановления объема жидкости. Кроме того, мониторинг общего венозного давления позволяет избежать осложнений со стороны легочной артерии, вызванных установкой катетера Свана—Ганца; измерить венозное давление можно с помощью простого манометра.
Центральный венозный катетер может быть введен в большие внутригрудные вены через вену, находящуюся в локтевой ямке, через наружную или внутреннюю яремные или подключичную вены. Катетеризация через правую внутреннюю яремную вену позволяет подводить катетер непосредственно к правому предсердию и имеет меньше осложнений. Во всех случаях сразу же после введения катетера необходимо выполнить рентгенографию грудной клетки, чтобы подтвердить правильное расположение катетера и оценить риск пневмоторакса.
У тяжелых больных (даже у тех, кто не имеет сердечной патологии), не отвечающих на лечение, основанное на первичной неинвазивной оценке, успешно применяют катетер Свана—Ганца. Можно получить дополнительную диагностическую информацию относительно внезапных нарушений сердечной функции, ТЭЛА или сепсиса. Больных без первичного инфаркта миокарда, но с гипотензией и признаками нарушения кровоснабжения жизненно важных органов лучше начать лечить после того, как будут получены результаты центрального мониторинга.
Можно предотвратить образование избытка жидкости и снизить риск застойных нарушений и отека легких.

ДДК — диастолическое давление крови; ЛКД — легочно-капиллярное давление;
МСВ - минутный сердечный выброс; САД - среднее артериальное давление; СДК — систолическое давление крови;
СЛАД — среднее легочное артериальное давление.
Ударный объем сердца можно определить по МСВ и ЧСС; резистентность — из относительного изменения давления с каждой стороны круга кровообращения.
b СЛАД = [2 (легочное СДК) + легочное ДДК] / 3.
У лиц с болезнями сердца или легких данные о минутном сердечном выбросе и изменении сосудистого сопротивления позволяют правильно назначить вазопрессорные препараты, снизить напряжение стенки желудочка во время систолы (постнагрузку) и перед началом систолы (преднагрузку) и потребление жидкости. При сепсисе тщательный мониторинг легочно-капиллярного давления необходим, чтобы предотвратить отек легких, который наблюдается даже при умеренном повышении АД в левом предсердии в результате повышенной проницаемости легочного сосудистого русла.
Повышенная проницаемость также может быть обнаружена у больных с гиповолемическим шоком, который приводит к отеку легких при относительно нормальном легочно-капиллярном давлении. Наконец, инвазивный мониторинг не только обеспечивает непосредственное измерение сердечной функции, но и дает информацию об эффективности терапии в течение нескольких минут.
Катетеризация может быть проведена через локтевую ямку, хотя чаще всего используют подкожные доступы к подключичной, внутренней или внешней яремным венам. Осложнения, вызванные установлением катетера в легочной артерии, включают легочный инфаркт дистального по отношению к катетеру отдела (1—2 % случаев), перфорацию легочной артерии (0,2 % случаев), разрыв баллона (3 % случаев) и сепсис (2 % случаев). Риск этих осложнений связан с длительным использованием катетера.

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лечение геморрагического шока.
Эффективность лечения острой кровопотери и геморрагического шока зависит от своевременности, качества и объема восполнения ОЦК, коррекции нарушений гомеостаза.
Алгоритм интенсивной терапии массивной кровопотери и геморрагического шока.
1. При наружном кровотечении осуществляют временную его остановку путем наложения жгута, зажима на кровоточащий сосуд, придавливанием (пальцами, кулаком, давящей повязкой).
2. Проводят ингаляцию кислорода через интраназальные катетеры, лицевую маску, по показаниям выполняют интубацию трахеи и ИВЛ.
3. Оценивают состояние больного: определяют артериальное давление, ЧСС, частоту дыхания, Sp02, уровень сознания, характер травмы, на основе которой можно ориентировочно определить объем кровопотери.
4. Обеспечивают надежный доступ к сосудистому руслу и измерению ЦВД, что достигается катетеризацией центральной вены (подключичной или наружной яремной, одной или обоих бедренных вен). При быстрой (одномоментной) массивной кровопотере (более 40% ОЦК) для внутриартериального нагнетания инфузионно-трансфузионных сред катетеризируют бедренную артерию.
5. Производят забор крови для исследований (клинический анализ крови, определение группы крови и Rh-фактора, коагулограмма и др.).
6. Внутривенную инфузию начинают с введения кристаллоидных растворов в объеме 1-2 л со скоростью 100 мл/мин до стабилизации среднего артериального давления не ниже 60 мм рт. ст. Одновременно через другую вену (могут быть использованы вены на конечностях) начинают инфузировать коллоидные растворы с целью повысить коллоидное давление плазмы и избежать ухудшения реологических свойств крови. Затем через третью вену инфузируют эритроцитарную массу в объеме, который позволил бы поддерживать гематокрит после инфузии на уровне 30-32%. Такой уровень гематокрита позволяет обеспечить достаточную кислородотранспортаую функцию крови.
Одновременно с внутривенной инфузией назначают седативные препараты (ГОМК - 40-80 мг/кг, седуксен - 10 мг), антиагреганты (трентал, курантил), антигипоксанты (седуксен), альфа-адреноблокаторы (дроперидол).
7. Для контроля почасового диуреза в мочевой пузырь вводят и устанавливают катетер Фолея. Снижение диуреза до 0,5 мл/ч и менее указывает на неадекватность инфузионной терапии.
8. В случае продолжающегося кровотечения, нестабильности показателей гемодинамики, нарушенного сознания показана трансфузия одногругшной эритроцитарной массы, а при ее отсутствии - эритроцитарной массы 0(1) Rh (-) в объеме до 500 мл.
В зависимости от объема острой кровопотери выделяют 4 типа реакции организма:
I тип. Дефицит ОЦК не более 15% устраняется приспособительными реакциями организма и значительно не отражается на общем функциональном состоянии организма. Клинически отмечается чувство жажды, тахикардия в покое, ортостатаческая тахикардия (превышение частоты сердечных сокращений стоя над частотой сердечных сокращений лежа не менее, чем на 20 ударов в минуту). Внутривенной инфузии для восполнения кровопотери в подавляющем большинстве случаев не требуется.
II тип. Дефицит ОЦК 15-25%. Характеризуется системным ответом сердечно-сосудистой системы. Клинически проявляется бледностью кожных покровов и видимых слизистых в результате сужения артериальных сосудов кожи, спадением и "исчезновением" подкожных вен, в частности на верхних конечностях. В положении лежа регистрируется умеренная тахикардия - до 100 ударов в минуту, некоторое повышение диастолического, среднего артериального и уменьшение пульсового давления крови. Выявляется ортостатаческая артериальная гипотензия (ортостатическое снижение систолического артериального давления не менее чем на 15 мм рт. ст. по сравнению с положением лежа) с увеличением частоты сердечных сокращений до 120 в минуту и умеренная одышка до 20 в минуту. Повышается свертывающая активность крови.
Кровопотерю необходимо восполнить внутривенной инфузией кристаллоидных и коллоидных растворов в соотношении 1:1 в объеме, на 15-20% превышающем кровопотерю. Цель инфузионной терапии при кровопотере, не превышающей 30% ОЦК, состоит в наполнении водой интерстациального пространства, гипогидратация которого развивается вследствие компенсаторного перемещения воды из интерстициального пространства в сосудистое русло. Для устранения пшогидратации интерстициатьного пространства целесообразно использовать в качестве кристалловдного раствора изотонический раствор натрия хлорида. При внутривенной инфузии этого раствора 30% его объема остается в сосудистом русле, 70% - перемещается в ингерстициальное пространство.
При восполнении кровопотери для купирования психомоторного возбуждения назначают седативные препараты (бензодиазепины), для уменьшения вазоспазма - вазодилятирующие средства (папаверин, дроперидол), для лечения болевого синдрома - аналгезирующие препараты (фентанил).
3 тип. Дефицит ОЦК составляет 25-40%. Состояние больного в ответ на кровопотерю расценивается как средней тяжести или тяжелое. При острой кровопотере может наблюдаться легкое или средней степени психомоторное возбуждение. Бледность кожных покровов и видимых слизистых выражена. Одышка до 24-28 дыханий в минуту. Тахикардия 120 ударов в минуту и более. Экстрасистолия. Артериальная гипотензия в положении лежа. Олигурия.
Восполнение кровопотери и проведение лекарственной терапии в ближайшие 15-30 минут после кровопотери позволяет не допустить или быстро купировать развитие симптомокомплекса геморрагического шока.
У больных с кровопотерей 25-40% ОЦК крововосполнение необходимо проводить одновременно в две или три вены, струйно растворами кристаллоидов, коллоидов и эритроцитарной массы и плазмы в общем объеме, в 1,5-2 раза превышающем объем кровопотери. Соотношении кристштлоидов, коллоидов и эритроцитарной массы - 1:1,5:0,5.
4 тип, так называемая массивная кровопотеря, составляющая более 40-50% ОЦК. Состояние больного расценивается как крайне тяжелое. Острая кровопотеря в таком объеме, как правило, сопровождается оглушенностью, заторможенностью, спутанностью сознания. Дыхание частое (более 28 в мин.), поверхностное, возможно его угнетение. Систолическое артериальное давление снижается до 70 мм рт.ст. и ниже. Тахикардия 120 ударов в минуту и более.
Геморрагический шок
Геморрагический шок – это комплекс гемодинамических и метаболических нарушений, которые возникают вследствие острой кровопотери. Причиной неотложного состояния выступают травмы, внутренние кровотечения при повреждении целостности органов и сосудистых стенок. Патология проявляется бледностью кожи и холодным потом, нарушениями сердечной деятельности, прогрессирующим угнетением сознания вплоть до комы. Диагностика проводится по клинико-лабораторным признакам и сочетается с неотложной терапией, которая включает введение кровезаменителей, коррекцию метаболического ацидоза, устранение периферического сосудистого спазма.
МКБ-10
Общие сведения
Геморрагический шок относится к группе гиповолемических шоков и представляет собой неотложное состояние, требующее лечения пациента в отделении реанимации и интенсивной терапии. Он не является самостоятельной нозологией и представляет собой неспецифический патологический синдром, возникающий на фоне других нарушений здоровья. Геморрагический шок имеет особую важность для специалистов всех областей медицины, поскольку он отличается быстрым прогрессированием, тяжелым течением и неблагоприятным прогнозом при отсутствии экстренной помощи.
Причины
Основным этиологическим фактором шока является травма: переломы крупных костей, множественные переломы костей с размножением мягких тканей, ранения внутренних органов. Реже причиной выступают тупые травмы живота, которые сопровождаются разрывом селезенки печени или других органов. Травмы чаще всего возникают в быту, реже – при ДТП, на производстве в результате криминальных или военных действий. Помимо травмы, причинами геморрагического шока могут служить:
- Заболевания ЖКТ. Массивные кровотечения наблюдаются как осложнение язвенной болезни желудка и 12-ти перстной кишки, рефлюкс-эзофагита, синдрома Маллори-Вейсса. Кровопотеря возможна при циррозе печени, который осложняется портальной гипертензией и варикозным расширением вен пищевода. Реже патология возникает при распаде злокачественных опухолей желудка и кишечника.
- Заболевания органов дыхания. Ведущими причинами легочных кровотечений являются опухоли бронхов и легких в запущенной стадии, нелеченый легочной туберкулез. Реже патология развивается при осложненном течении пневмонии, инфаркте легкого, гангрене и других гнойно-деструктивных процессах в легочной ткани.
- Гинекологические заболевания. У беременных патология может возникать при предлежании плаценты, преждевременной отслойке нормально расположенной плаценты, самопроизвольном прерывании беременности. В родовом и послеродовом периоде кровотечение бывает при атонии или разрыве матки. У небеременных пациенток массивные метроррагии наблюдаются при субмукозной миоме.
Факторы риска
Основным предрасполагающим фактором геморрагического шока выступают нарушения системы гемостаза, которые связаны с тромбоцитопениями, тромбоцитопатиями, коагулопатиями. Состояния возникают при апластической анемии, тромбоцитопенической пурпуре, наследственных патологиях (гемофилии, болезни Виллебранда). Вероятность профузного кровотечения повышается у людей, которые длительное время принимают антикоагулянты и антиагреганты без контроля показателей свертывающей системы крови.
Патогенез
В норме компенсаторные механизмы обеспечивают адаптацию гемодинамики и препятствуют развитию шока. Если дефицит объема циркулирующий крови (ОЦК) превышает 20%, что соответствует 1 л, развивается декомпенсация и нарушается гомеостаз. Патологический процесс стартует сужением периферических сосудов и снижением кровотока в них. Это сопровождается перераспределением жидкости, переходом воды из клеток и интерстициального пространства в сосуды.
Если ОЦК не восполняется, кровопотеря приводит к выраженному спазму периферических сосудов, критическому ухудшению микроциркуляции и изменениям реологических свойств крови. В тканях нарастает гипоксия, сопровождающаяся расширением сосудистого пространства и усилением несоответствия между объемом крови и сосудистого русла. В организме накапливаются недоокисленные продукты, нарушаются энергетические процессы, ухудшается центральная кровообращение.
На поздних стадиях геморрагического шока активизируются механизмы диссеминированного внутрисосудистого свертывания крови. ДВС-синдром обусловлен прогрессирующим ацидозом, который усиливает работу внутренней системы гемостаза и способствует образованию тромбов. В тяжелых случаях шок завершается необратимой активацией фибринолитической системы, что соответствует критическому состоянию и неблагоприятному прогнозу для пациента.

Классификация
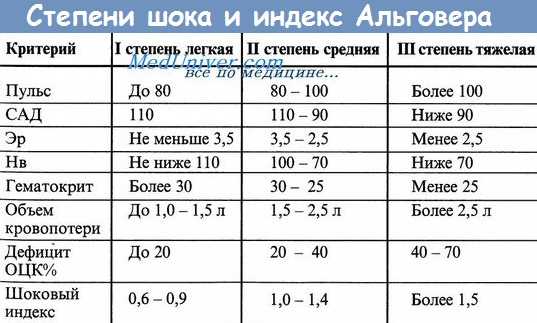
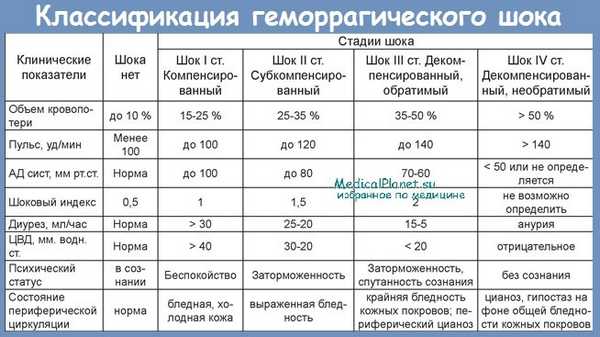
По клиническим признакам геморрагический шок подразделяется на обратимый, который может быть компенсированным и декомпенсированным, и необратимый, диагностируемый при массивной кровопотере и длительной гипотонии. По величине потерь ОЦК выделяют состояние легкой, средней и тяжелой степени тяжести. В неотложной медицине широко распространена классификация по клинико-лабораторным показателям, которая включает 4 степени:
- 1 степень. Диагностируется при дефиците ОЦК 15-20% и отличается удовлетворительным состоянием пациента. Для нее характерен показатель систолического артериального давления (САД) около 100 мм рт. ст., пульс 80-100 ударов. Уровень гемоглобина крови составляет более 90 г/л, что соответствует легкой степени анемии.
- 2 степень. Определяется при потерях ОЦК от 20% до 30% и характеризуется прогрессирующим ухудшением самочувствия пострадавшего. Показатель САД снижается до 80-90 мм рт. ст., ЧСС учащается до 100-120 ударов, уровень гемоглобина соответствует среднетяжелой или тяжелой анемии.
- 3 степень. Устанавливается при кровопотере в пределах 30-40% ОЦК и проявляется тяжелым общим состоянием больного. САД составляет не более 60-70 мм рт. ст., частота сокращений сердца возрастает до 140 ударов, резко снижается температура тела.
- 4 степень. Наблюдается при критическом уменьшении ОЦК – более 40% от исходных значений. При этой степени геморрагического шока измерение артериального и центрального венозного давления затруднено. Пациент находится в коматозном состоянии.
Симптомы геморрагического шока
На начальной стадии возникает сонливость, слабость, головокружение и потемнение в глазах. У пациента бледная и прохладная кожа, учащенное поверхностное дыхание, частый и ослабленный пульс. Характерно уменьшение объема мочеиспускания в 2 раза. На этом этапе сознание больных сохранено, они адекватно ориентируются во времени и пространстве, содержательно отвечают на вопросы, однако мышление и темп речи замедлены.
Прогрессирование заболевания проявляется нарушениями сознания в виде заторможенности, патологической сонливости, замедленной реакции на внешние раздражители. Кожа становится резко бледной, характерен синюшный оттенок дистальных отделов конечностей (акроцианоз). Пациенты покрываются обильным холодным потом, имеют учащенное и неритмичное дыхание. Пульс становится слабым и частым — до 130 ударов в минуту, артериальное давление снижается.
Декомпенсированное течение геморрагического шока характеризуется потерей сознания, мраморным рисунком кожи, отсутствием мочевыделения. Дыхание пациента становится слабым и аритмичным. На периферических сосудах не удается определить пульс, частота сердечных сокращений превышает 140 ударов. Систолическое давление составляет около 60 мм рт. ст., при этом диастолическое артериальное давление зачастую невозможно определить.
Осложнения
При отсутствии своевременной коррекции кровопотери геморрагический шок вызывает тотальные нарушения макроциркуляции и микроциркуляции, которые завершаются расстройствами всех видов обмена веществ. Высока вероятность летального исхода, который обусловлен глубокой гипоксией головного мозга и других жизненно важных органов, остановкой сердца на фоне тяжелой гиповолемии, полиорганной недостаточностью.
Диагностика
Поскольку пациенты с геморрагическим шоком требуют неотложной терапии, обследование выполняется в отделении реанимации одновременно с началом лечения. При наличии признаков кровопотери и клинических симптомов шокового состояния постановка предварительного диагноза не затруднена. Расширенное обследование назначается, чтобы оценить общее состояние пациента, определить возможные причины патологии. В диагностический комплекс входят следующие методы:
- Определение шокового индекса Альговера. Показатель используют для быстрой оценки тяжести кровотечения. Он равен отношению ЧСС за одну минуту к показателю систолического давления. Нормальная величина шокового индекса составляет около 0,5, повышение показателя наблюдается при гемодинамических нарушениях.
- Анализы крови. Определить наличие и тяжесть потери ОЦК удается по уровню гематокрита, эритроцитов и гемоглобина. Для оценки степени нарушения свертываемости крови проводится коагулограмма. Данные биохимического анализа крови дают ценную информацию о работе печени и почек, возможной первопричине кровотечения.
- Инструментальные методы. При отсутствии видимого источника кровопотери и подозрении на геморрагический шок выполняется УЗИ органов брюшной полости, рентгенография грудной клетки и другие методы визуализации внутреннего кровотечения. В экстренных ситуациях проводится лапароскопия и/или торакоскопия с лечебно-диагностической целью.
Дифференциальная диагностика
Патологию необходимо отличать от других видов критической гиповолемии: травматического, токсико-инфекционного, анафилактического шока. Важную роль в постановке диагноза играет выяснение условий, при которых произошло ухудшение самочувствия, выявление сопутствующей симптоматики. Если отсутствуют явные признаки потери крови, дифференциальную диагностику проводят с острой сердечной недостаточностью и другими причинами кардиогенного шока.

Лечение геморрагического шока
При устранении гемодинамических нарушений первостепенную важность приобретает восполнение количества циркулирующей крови. С этой целью вводят инфузионные растворы — кристалловидные и коллоидные препараты в соотношении 2:1. Для нормализации состава крови используют свежезамороженную плазму, эритроцитарную и тромбоцитарную массу. Объем растворов для трансфузии рассчитывается с учетом потерь ОЦК и лабораторных показателей.
Помимо кровезаменителей, используются растворы натрия гидрокарбоната для устранения метаболического ацидоза — ключевого патогенетического фактора прогрессирования гипоксии и ишемии. Для нормализации витальных функций показаны ингаляции увлажненного кислорода, введение осмотических или петлевых диуретиков при неадекватном диурезе, применения сердечных гликозидов при нарушениях работы сердца.
Важной проблемой геморрагического шока является периферическая вазоконстрикция, сопряженная с неадекватным кровоснабжением тканей и усугублением метаболических расстройств. Для ее коррекции показано согревание больного, которое одновременно ликвидирует гипотермию и устраняет спазм сосудов. Вазопрессорные препараты не назначают, несмотря на тяжесть гипотонии, поскольку они усугубляют сосудистый спазм и отягощают состояние пациента.
Прогноз и профилактика
Исход зависит от величины кровопотери и своевременности помощи. При утрате до 30% ОЦК и начале лечения в первые 2-3 часа от действия причинного фактора выживаемость составляет около 80%. При массивной кровопотере и старте лечения спустя более чем 4 часа прогноз неблагоприятный вследствие необратимых изменений в тканях тела. Профилактика направлена на уменьшение травматизма и комплексное лечение соматических заболеваний, которые осложняются кровотечением.
4. Экстренная медицина. Практическое руководство по диагностике и лечению неотложных состояний/ Д. Спригинс, Дж. Чамберс. – 2008.
Читайте также:
