Причины синдрома Марфана. Пролапс митрального клапана
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Пролапс митрального клапана при синдроме Marfan или Ehlers-Danlos. ПМК при синдроме истонченной дряблой кожи
Специалисты по медицинской генетике и врачи-кардиологи часто наблюдают пациентов с подозрением на синдром Marfan или Ehlers-Danlos. У некоторых таких больных нарушения не соответствуют минимальным диагностическим критериям известных заболеваний соединительной ткани, однако у больных имеются четкие экстракардиальные признаки, соответствующие повреждениям внеклеточного матрикса, которые будут описаны далее.
Часто, по не всегда обнаруживают пролапс митрального клапана; если у пациента имеется пролапс митрального клапана, а доказательства системного нарушения соединительной ткани отсутствуют, ему ставят диагноз «первичный ПМК». Спектр клинических симптомов при ПМК включает аномальные атрофические стрии, избыточный размах рук и длину ног, гипермобильность суставов, воронкообразную деформацию грудной клетки, сколиоз, уменьшение грудного кифоза («прямая спина»), миопию и незначительное расширение корня аорты.
Расширение аорты > 3 стандартных отклонений от средних значений, зависимых от величины поверхности тела, расслоение аорты, эктопия хрусталика или наличие любого из этих признаков в анамнезе позволяют исключить пациента из этой категории. Для остальных пациентов нарушения описываю!' как фенотип MASS, который являемся гетерогенной группировкой больных и семей. При этом особое внимание уделяют аорте, поскольку имеет место ее прогрессирующее расширение и расслоение; на самом деле ни одного такого случая не описано, т.к. проспективные наблюдения велись бессистемно.
Фенотипом MASS объясняют многие ассоциации между ПMK и деформацией грудной клетки и спонтанным пневмотораксом.
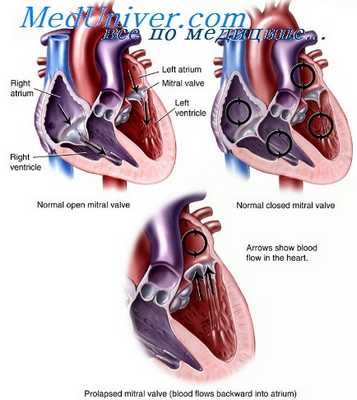
Наконец, пролапс митрального клапана часто сопровождает синдром Marfan, некоторые случаи синдрома Ehlers-Danlos и синдром истонченной дряблой кожи (cutis laxa); неожиданно часто ПМК обнаруживают у больных с несовершенным остеогенезом, синдромом Larsen, эластической псевдоксантомой и другими синдромами, наследуемыми по законам Менделя. В отдельных семьях встречаются не классифицированные дисплазии соединительной ткани, характеризующиеся существенными нарушениями аппарата митрального клапана с миксоматозной дегенерацией, кальнификацией или с тем и другим.
Обнаружено, что некоторые пациенты и члены их семей, имеющие признаки синдрома Marfan, по не удовлетворяющие строгим критериям диагностики, имеют мутации в гене, колирующем рецептор 1 типа трансформирующего фактора роста В (TGFBR1, transforming growth factor-beta receptor-1). Позднее развитие у членов семьи аневризмы аорты, наследуемой только аутосомно-доминантно, также стали связывать с мутациями этого гена. У пациентов с различными фенотипами, включая тех, у кого в течение многих лет диагностировали неполный синдром Marfan, Loeys B.L. и соавт. обнаружили мутации в генах, кодирующих как TGFBR, так и TGFBR2.
Среди наиболее тяжелых фенотипических проявлений у пациентов отмечают краниосипостоз, широко расставленные глаза (гипертелоризм), удвоение небного язычка или расщелину неба, косолапость, арахнодактилию, эктазию твердой мозговой оболочки, открытый артериальный проток, расширение восходящей аорты, извитость аорты и выраженную предрасположенность к расслоению аорты даже при ее минимальном расширении. У этих пациентов не развивается эктопия хрусталика, они имеют невысокий рост. Для подтверждения диагноза важно провести молекулярно-генетический анализ и выявить родственников, унаследовавших мутацию.
Эффективным оказывается профилактическое восстановление корня аорты, что показано даже при меньших размерах корня аорты, чем у больных с синдромом Marfan (т.е. < 45 мм для взрослых). Эффективность В-АБ или БРА не изучалась.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Пролапс митрального клапана
Пролапс митрального клапана – систолическое пролабирование митральных створок в левое предсердие. Пролапс митрального клапана может проявляться повышенной утомляемостью, головными болями и головокружением, одышкой, кардиальными болями, обмороками, сердцебиением, ощущением перебоев. Инструментальная диагностика пролапса митрального клапана основывается на данных ЭхоКГ, ЭКГ, фонокардиографии, холтеровского мониторирования, рентгенографии. Лечение пролапса митрального клапана преимущественно симптоматическое (антиаритмические, седативные средства, антикоагулянты); при выраженной регургитации показано протезирование митрального клапана.
Общие сведения
Пролапс митрального клапана – клапанный дефект, характеризующийся выбуханием одной или обеих створок левого предсердно-желудочкового клапана в полость предсердия в фазу систолы. В кардиологии пролапс митрального клапана с помощью различных методов (аускультации, эхокардиографии, фонокардиографии) выявляется у 2-16% детей, чаще в возрасте 7-15 лет. Частота развития пролапса митрального клапана при различных поражениях сердца значительно выше, чем у здоровых лиц: при врожденных пороках сердца – 37%, при ревматизме – 30-47%, при наследственных заболеваниях сердца – 60-100%. Во взрослой популяции частота пролапса митрального клапана составляет 5-10%; клапанный дефект преимущественно диагностируется у женщин 35-40 лет.
Причины
Строго говоря, пролапс митрального клапана является не самостоятельной болезнью, а клинико-анатомическим синдромом, встречающимся при различных нозологических формах. С учетом этиологии выделяют первичный (идиопатический, врожденный) и вторичный пролапс митрального клапана.
1. Идиопатический пролапс митрального клапана обусловлен врожденной дисплазией соединительной ткани, на фоне которой также отмечаются другие аномалии клапанного аппарата (удлинение или укорочение хорд, их неправильное прикрепление, наличие дополнительных хорд и др.). Врожденный дефект соединительной ткани сопровождается структурной миксоматозной дегенерацией митральных створок и их повышенной податливостью. Дисплазия соединительной ткани вызывается различными патологическими факторами, действующими на плод:
- ОРВИ беременной,
- гестозами,
- профессиональными вредностями,
- неблагоприятной экологической обстановкой и др.
- в 10-20% наблюдений врожденный пролапс митрального клапана наследуется по линии матери.
Пролапс митрального клапана входит в структуру некоторых наследственных синдромов (синдрома Элерса-Данлоса, синдрома Марфана, врожденной контрактурной арахнодактилии, несовершенного остеогенеза, эластической псевдоксантомы).
2. Происхождение вторичного пролапса митрального клапана может быть связано с:
- ИБС,
- инфарктом миокарда,
- ревматизмом,
- системной красной волчанкой,
- миокардитом,
- гипертрофической кардиомиопатией,
- миокардиодистрофией,
- вегетативной дистонией,
- эндокринной патологией (гипертиреозом),
- травмами грудной клетки.
В этих случаях пролапс митрального клапана является следствием приобретенного повреждения клапанных структур, папиллярных мышц, дисфункции миокарда. В свою очередь, наличие пролапса митрального клапана может обусловливать развитие митральной недостаточности.
Патогенез
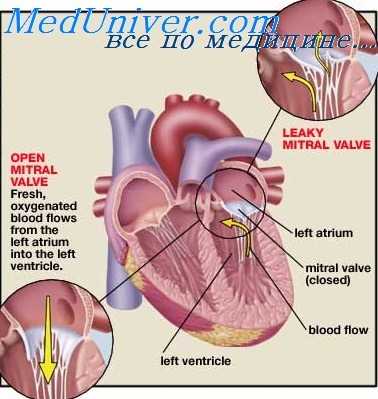
Митральный клапан – двухстворчатый, разделяющий полости левого предсердия и желудочка. С помощью хорд створки клапана крепятся к папиллярным мышцам, отходящим от дна левого желудочка. В норме в фазу диастолы митральные створки провисают вниз, обеспечивая свободный ток крови из левого предсердия в левый желудочек; во время систолы под давлением крови створки поднимаются, закрывая собой левое предсердно-желудочковое отверстие.
При пролапсе митрального клапана вследствие структурной и функциональной неполноценности клапанного аппарата в фазу систолы сворки митрального клапана прогибаются в полость левого предсердия. В этом случае атриовентрикулярное отверстие может перекрываться полностью или частично – с образованием дефекта, через который возникает обратный ток крови из левого желудочка в левое предсердие, т. е. развивается митральная регургитация.
При формировании митральной недостаточности снижается сократительная способность миокарда, что предопределяет развитие недостаточности кровообращения. В 70% случаев первичный пролапс митрального клапана сопровождается пограничной легочной гипертензией. Со стороны системной гемодинамики отмечается артериальная гипотензия. В патогенезе пролапса митрального клапана существенная роль отводится дисфункции вегетативной нервной системы, нарушению обмена веществ и дефициту ионов магния.
Классификация
С точки зрения этиологического подхода разграничивают первичный и вторичный пролапс митрального клапана. По локализации пролабирования выделяют пролапс передней, задней и обеих створок митрального клапана. С учетом наличия или отсутствия выслушиваемых звуковых феноменов говорят о «немой» и аускультативной форме синдрома.
На основании ЭхоКГ-данных различают 3 степени выраженности пролапса митрального клапана:
- I степень – створки митрального клапана пролабируют на 3-6 мм;
- II степень — створки митрального клапана пролабируют на 6-9 мм;
- III степень — пролабирование митральных створок свыше 9 мм.
С учетом времени возникновения пролапса митрального клапана по отношению к систоле выделяют раннее, позднее, голосистолическое пролабирование. Степень митральной регургитации не всегда соответствует выраженности пролапса митрального клапана, поэтому классифицируется отдельно, по данным допплер-эхокардиографии:
- I степень — митральная регургитация происходит на уровне створок;
- II степень — волна регургитации достигает середины левого предсердия;
- III степень — волна регургитации достигает противоположного конца предсердия.
Симптомы пролапса митрального клапана
Выраженность клинической симптоматики пролапса митрального клапана варьирует от минимальной до значительной и определяется степенью дисплазии соединительной ткани, наличием регургитации, вегетативными отклонениями. У части пациентов какие-либо жалобы отсутствуют, а пролапс митрального клапана является случайной находкой при эхокардиографии.
У детей с первичным пролапсом митрального клапана часто выявляются сопутствующие патологии, свидетельствующие о нарушении развития соединительнотканных структур:
- пупочные и паховые грыжи;
- дисплазия ТБС, гипермобильность суставов, плоскостопие;
- сколиоз, деформация грудной клетки;
- близорукость, косоглазие;
- нефроптоз;
- варикоцеле.
Многие дети предрасположены к частому возникновению простудных заболеваний, ангин, обострений хронического тонзиллита.
Довольно часто пролапсу митрального клапана сопутствуют симптомы нейроциркуляторной дистонии: тахикардия и перебои в работе сердца, головокружения и обмороки, кардиалгии, вегетативные кризы, повышенная потливость, тошнота, ощущение «кома в горле» и нехватки воздуха, мигренеподобные головные боли. При значимых гемодинамических нарушениях возникает одышка, повышенная утомляемость. Течению пролапса митрального клапана свойственны аффективные нарушения: депрессивные состояния, сенестопатии, астенический симптомокомплекс (астения).
Клинические проявления вторичного пролапса митрального клапана сочетаются с симптомами основного заболевания (ревмокардитом, врожденными пороками сердца, синдромом Марфана и др.). Среди возможных осложнений пролапса митрального клапана встречаются жизнеугрожающие аритмии, инфекционный эндокардит, тромбоэмболический синдром (в т. ч. инсульт, ТЭЛА), внезапная смерть.
Диагностика
При «немой» форме пролапса митрального клапана аускультативные признаки отсутствуют. Аскультативный вариант пролапса митрального клапана характеризуется изолированными щелчками, позднесистолическими шумами, голосистолическими шумами. Фонокардиография документально подтверждает выслушиваемые звуковые феномены.
Наиболее эффективным методом выявления пролапса митрального клапана служит УЗИ сердца, позволяющее определить степень пролабирования створок и объем регургитации. При распространенной дисплазии соединительной ткани могут выявляться дилатация аорты и ствола легочной артерии, пролапс трикуспидального клапана, открытое овальное окно.
Рентгенологически, как правило, обнаруживаются уменьшенные или нормальные размеры сердца, выбухание дуги легочной артерии. ЭКГ и суточное мониторирование ЭКГ регистрируют стойкие или транзиторные нарушения реполяризации миокарда желудочков, нарушения ритма (синусовую тахикардию, экстрасистолию, пароксизмальную тахикардию, синусовую брадикардию, синдром WPW, мерцание и трепетание предсердий). При митральной регургитации II—III степени, нарушениях сердечного ритма, признаках сердечной недостаточности проводится электрофизиологическое исследование сердца, велоэргометрия.
Пролапс митрального клапана следует дифференцировать от врожденных и приобретенных пороков сердца, аневризмы межпредсердной перегородки, миокардитов, бактериального эндокардита, кардиомиопатии. Целесообразно привлечение к диагностике и лечению пролапса митрального клапана различных специалистов: кардиолога, невролога, ревматолога.
Лечение пролапса митрального клапана
Тактика ведения пролапса митрального клапана учитывает выраженность клинических симптомов вегетативного и сердечно-сосудистого спектра, особенности течения основного заболевания. Обязательными условиями служат нормализация распорядка дня, труда и отдыха, достаточный сон, дозированные физические нагрузки. Немедикаментозные мероприятия включают аутотренинг, психотерапию, физиотерапию (электрофорез с бромом, магнием на шейно-воротниковую зону), иглорефлексотерапию, водные процедуры, массаж позвоночника.
Медикаментозная терапия при пролапсе митрального клапана преследует цели устранения вегетативных проявлений, предупреждения развития дистрофии миокарда, профилактики инфекционного эндокардита. Пациентам с выраженной симптоматикой пролапса митрального клапана назначаются седативные препараты, кардиотрофики (инозин, калия и магния аспарагинат, витамины, карнитин), бета-адреноблокаторы (пропранолол, атенолол), антикоагулянты. При планировании малых хирургических вмешательств (экстракции зуба, тонзиллэктомии и пр.) показаны курсы превентивной антибиотикотерапии.
При развитии гемодинамически значимой митральной регургитации, прогрессировании сердечной недостаточности возникает необходимость в протезировании митрального клапана.
Прогноз и профилактика
Бессимптомное течение пролапса митрального клапана характеризуется благоприятным прогнозом. Таким пациентам показано диспансерное наблюдение и проведение динамической ЭхоКГ 1 раз в 2-3 года. Беременность не противопоказана, однако ведение беременности у женщин с пролапсом митрального клапана осуществляется акушером-гинекологом совместно с кардиологом. Прогноз при вторичном пролапсе митрального клапана во многом зависит от течения основного заболевания.
Профилактика пролапса митрального клапана предполагает исключение неблагоприятных влияний на развивающийся плод, своевременное распознавание заболеваний, вызывающих повреждение клапанного аппарата сердца.
Синдром Марфана
Синдром Марфана - дифференцированная форма врожденной соединительнотканной недостаточности, характеризующаяся разнообразными проявлениями скелетной, сердечно-сосудистой и глазной патологии. У больных с синдромом Марфана отмечаются гигантизм, долихостеномелия и арахнодактилия, аневризмы аорты, миопия, эктопия хрусталика, деформация грудины, кифосколиоз, плоскостопие, протрузия вертлужной впадины, эктазия твердой мозговой оболочки. Диагноз синдрома Марфана основан на семейном анамнезе, результатах функционального, офтальмологического, рентгенологического и генетического исследований. Лечение при синдроме Марфана включает консервативную и хирургическую коррекцию сердечно-сосудистых нарушений, поражений скелета и органа зрения.
МКБ-10
Синдром Марфана - системное недоразвитие соединительной ткани в эмбриональном и постнатальном периодах, обусловленное структурными дефектами коллагена и сопровождающееся преимущественным поражением опорно-двигательного аппарата, глаз, сердечно-сосудистой системы. Синдром Марфана - одна из наиболее распространенных наследственных коллагенопатий синдромального характера. Частота встречаемости синдрома Марфана в популяции невысока: по данным различных авторов составляет 1 случай на 10000-20000 человек, без расовой и половой детерминированности.
Причины синдрома Марфана
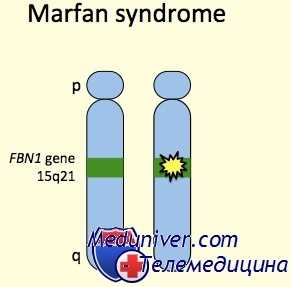
Синдром Марфана относится к врожденным аномалиям, наследуемым по аутосомно-доминантному типу, с выраженным плейотропизмом, варьирующей экспрессивностью и высокой пенетрантностью. В основе синдрома Марфана лежат мутации в гене FBN1, отвечающем за синтез фибриллина – важнейшего структурного белка межклеточного матрикса, придающего эластичность и сократимость соединительной ткани. Аномалия и дефицит фибриллина при синдроме Марфана приводят к нарушению формирования волокнистых структур, потере прочности и упругости соединительной ткани, невозможности выдерживать физиологические нагрузки. Гистологическим изменениям в большей степени подвержены стенки сосудов эластического типа и связочный аппарат (в первую очередь, аорта и цинновая связка глаза, содержащие наибольшее количество фибриллина).
Широкий фенотипический спектр синдрома Марфана (от легких форм, трудно отличимых от нормы до тяжелых, быстропрогрессирующих) объясняется разнообразием мутаций в гене FBN1 (более 1000 видов), а также присутствием мутаций в других генах (например, в гене трансформирующего фактора роста - TGFBR-2). При генетическом исследовании в 75% случаев синдрома Марфана выявляется семейный тип наследования, в остальных - первичная мутация. Риск рождения ребенка с синдромом Марфана возрастает с увеличением возраста отца (особенно после 35 лет).
Классификация синдрома Марфана
В зависимости от количества пораженных систем выделяют несколько форм синдрома Марфана:
- стертую - со слабо выраженными изменениями в 1-2-х системах
- выраженную - со слабо выраженными изменениями в 3-х системах; выраженными изменениями хотя бы в 1-ой системе; выраженными изменениями в 2-3-х и более системах.
Степень тяжести изменений при синдроме Марфана может быть легкой, средней и тяжелой. По характеру течения дифференцируют прогрессирующий и стабильный синдром Марфана.
Симптомы синдрома Марфана
Синдром Марфана характеризуется сочетанным поражением скелета, глаз, сердечно-сосудистой и нервной систем; многообразием проявлений, варьированием сроков появления первых признаков заболевания; хроническим прогредиентным течением.
Больные синдромом Марфана, как правило, отличаются высоким ростом, относительно коротким туловищем с непропорционально длинными тонкими конечностями (долихостеномелией) и удлиненными паукообразными пальцами (арахнодактилией); астеническим телосложением со слаборазвитой подкожной клетчаткой и мышечной гипотонией; длинным и узким лицевым скелетом (долихоцефалией); наличием высокого аркообразного неба и нарушения прикуса (прогнатии). Средняя длина тела при рождении у мальчиков с синдромом Марфана составляет 53 см, окончательный рост – 191 см; у девочек - соответственно 52,5 см и 175 см.
При синдроме Марфана отмечаются нарушение функции суставов (гипермобильность); деформация грудной клетки (воронкообразная или килевидная форма), деформация позвоночника (сколиоз, кифоз, кифосколиоз, подвывихи и вывихи шейного отдела, спондилолистез), а также плоскостопие и протрузия вертлужной впадины.
Сердечно-сосудистая патология, доминирующая в клинической картине синдрома Марфана и часто определяющая его исход, проявляется дефектами структуры стенок сосудов эластического типа, особенно аорты и крупных ветвей легочной артерии, пороками развития клапанного аппарата и перегородок сердца. Изменения аорты у больных синдромом Марфана характеризуются прогрессирующим расширением ее восходящей части и клапанного кольца (дилатацией, аннулоаортальной эктазией) и аневризмами; поражение митрального клапана - миксоматозной дегенерацией створок, патологическим удлинением и разрывом створочных хорд, обызвествлением клапанного кольца. У плода с синдромом Марфана возможно формирование врожденных пороков сердца - коарктации аорты, стеноза легочной артерии, ДМПП и ДМЖП. Органические и функциональные изменения сердца и сосудов у больных синдромом Марфана часто сопровождаются нарушением ритма (наджелудочковой и желудочковой тахикардией, фибрилляцией предсердий) и развитием инфекционного эндокардита.
Самая неблагоприятная неонатальная форма синдрома Марфана проявляется в классическом варианте уже при рождении, приводит к прогрессирующей сердечной недостаточности и летальному исходу на первом году жизни ребенка.
Для большинства случаев синдрома Марфана характерна патология органа зрения, включающая близорукость, вывих/подвывих (эктопию) хрусталика, уплощение и увеличение размера роговицы, гипоплазию радужной оболочки и цилиарной мышцы, косоглазие, изменение калибра сосудов сетчатки. Эктопия хрусталика при синдроме Марфана имеет двухсторонний характер, часто развивается в возрасте до 4-х лет и устойчиво прогрессирует, ухудшая зрительную функцию.
При синдроме Марфана наблюдается поражение других систем и органов: нервной (эктазия твердой мозговой оболочки, в т. ч. пояснично-крестцовое менингоцеле), бронхолегочной (спонтанный пневмоторакс, эмфизема легких, дыхательная недостаточность), кожи и мягких тканей (атрофические стрии), рецидивирующие паховые и бедренные грыжи, вывихи и разрывы связок, а также эктопия почек, опущение мочевого пузыря и матки, варикозное расширение вен и др.
Характерный для синдрома Марфана высокий выброс адреналина может способствовать постоянному нервному возбуждению, гиперактивности, а иногда развитию неординарных способностей и умственной одаренности.
Диагноз синдрома Марфана основывается на семейном анамнезе, наличии у больного типичных диагностических признаков по результатам физикального осмотра, ЭКГ и ЭхоКГ, офтальмологического и рентгенологического обследования, молекулярно-генетического анализа и лабораторных исследований.
За диагностические критерии синдрома Марфана берутся характерные изменения в различных системах и органах; главными (большими) из них считаются: дилатация корня/расслоение восходящей части аорты, эктопия хрусталика и эктазия твердой мозговой оболочки; килевидная/воронкообразная деформация грудной клетки, требующая хирургического лечения; отношение длины верхнего сегмента тела к нижнему 1,05; сколиоз (> 20˚) или спондилолистез; ограничение разгибания в локтевом суставе (
Также применяются фенотипические диагностические тесты, определяющие соотношение кисть/рост (при синдроме Марфана > 11%); длину среднего пальца (> 10 см); индекс телосложения Варги – (масса тела, г/(рост, см)x2 – возраст, годы/100, должно быть
ЭКГ при синдроме Марфана позволяет определить нарушение ритма сердца, выраженную гипертрофию миокарда; ЭхоКГ - обнаружить клапанную регургитацию, увеличение размеров левого желудочка, пролапс митрального клапана, разрывы хорд, дилатацию аорты. На рентгенографии грудной клетки можно увидеть расширение корня и дуги аорты, увеличение размеров сердца; на КТ и МРТ сердца и сосудов - выявить дилатацию и аневризмы аорты.
Аортография показана при подозрении на аневризму и расслоение аорты. Наличие эктопии хрусталика уточняют с помощью биомикроскопии и офтальмоскопии; протрузию вертлужной впадины устанавливают методом рентгенографии тазобедренных суставов; эктазию твердой мозговой оболочки – МРТ позвоночника.
При синдроме Марфана определяется возрастание (в 2 раза и более) почечной экскреции метаболитов соединительной ткани: глюкозоаминогликанов и их фракций. Метод прямого автоматического секвенирования ДНК позволяет провести генетическую идентификацию мутаций в гене FBN1.
Необходима дифференциальная диагностика с заболеваниями, внешне напоминающими синдром Марфана: гомоцистинурией, врожденной контрактурной арахнодактилией (синдромом Билса), наследственной артроофтальмопатией (синдромом Стиклера), MASS-синдромом, синдромами Элерса-Данлоса, Лойса-Дитца, Шпринцена–Голдберга, семейной эктопией хрусталика и др.
Лечение синдрома Марфана
Лечение и дальнейшее наблюдение пациентов с синдромом Марфана должно осуществляться группой специалистов: офтальмологом, кардиологом, кардиохирургом, ортопедом, генетиком, терапевтом.
Лечение больных с синдромом Марфана направлено на профилактику прогрессирования заболевания и развития осложнений, в первую очередь в сердечно-сосудистой системе. При диаметре аорты до 4 см назначаются β-адреноблокаторы, антагонисты кальция или ингибиторы АПФ. Хирургическое лечение проводится при недостаточности клапанов сердца, пролапсе митрального клапана, значительном расширении (>5 см) восходящей части и расслоении аорты. Реконструктивные операции на аорте при синдроме Марфана, имеют высокий процент послеоперационной 5-ти и 10-ти летней выживаемости. При необходимости выполняют протезирование митрального клапана. У беременных с синдромом Марфана и выраженной сердечно-сосудистой патологией проводят досрочное оперативное родоразрешение путем кесарева сечения. С целью профилактика инфекционного эндокардита и тромбозов после операционных вмешательств назначаются антибиотики и антикоагулянты.
При синдроме Марфана проводится коррекция зрения с помощью подбора очков и контактных линз, при необходимости – лазерное или хирургическое лечение катаракты, глаукомы, удаление смещенного хрусталика с имплантацией искусственного. При выраженных скелетных нарушениях может потребоваться хирургическая стабилизация позвоночника, торакопластика, эндопротезирование тазобедренных суставов. Применяются также патогенетическая коллагеннормализующая терапия, метаболическая и витаминотерапия.
Прогноз
Прогноз жизни больных с синдромом Марфана определяется, в первую очередь, степенью сердечно-сосудистых изменений, а также поражений скелета и глаз. Имеется высокий риск осложненного течения, снижения продолжительности жизни (90-95% не доживают до 40-50 лет) и внезапной смерти. Своевременная кардиохирургическая коррекция при синдроме Марфана позволяет значительно увеличить продолжительность (до 60-70 лет) и улучшить качество жизни больных.
Больные синдромом Марфана должны находиться под постоянным врачебным наблюдением и регулярно проходить диагностическое обследование. При синдроме Марфана показан низкий или средний уровень физической активности, исключающий занятия контактными видами спорта, спортивные соревнования, изометрические нагрузки, подводное плавание. Женщинам детородного возраста с синдромом Марфана необходимо пройти медико-генетическое консультирование.
Причины синдрома Марфана. Пролапс митрального клапана
Синдром Marfan вызывается мутациями гена, кодирующего белок фибриллин-1 (FBN1), основной составной элемент микрофибрилл, которые являются компонентами внеклеточного матрикса, широко представленного в организме и выполняющего множество функций. Микрофибриллы и тропоэластин образуют эластические волокна.
Фрагментация и нарушение организации эластических волокон в медии аорты долгое время служили гистологическим маркером синдрома Marfan (неправильно называемого кистозной дегенерацией медии), хотя аналогичные микроскопические патологические повреждения встречаются при наследственной аневризме аорты и в аортах пожилых людей из нормальной популяции.
Дефекты в структуре миофибрилл приводят к аномальной секвестрации латентного TGF-бета-связывающего комплекса и повышению активности TGF-p; этим объясняют почти все плейотропные проявления синдрома Marfan.
В разных семьях описаны сотни различных мутаций гена FBN1, но лишь некоторые из них случайно проявляются у больных, не состоящих в родстве. В силу больших размеров гена FBN1 (9000 нуклеотидов в мРНК), расположенного в локусе хромосомы 15q21.1, содержащего 65 экзонов и занимающего участок ДНК > 240 тыс. п.н., поиск в нем мутации — непростая и недешевая задача.
Однако, как только мутация установлена, диагноз семейного заболевания становится очевидным. В семьях, члены которых поражены одним заболеванием, с целью клинической и пренаталыюй диагностики возможен анализ сцепления генов. Следует сказать, что наследуемая по аутосомно-домииантному типу эктопия хрусталика, характерный для членов семьи высокий рост, наличие фенотипа MASS (mitral valve, aorta, skin and skeletal abnormalities; митральный клапан, аорта, аномалии кожи и скелета) и наследственная аневризма аорты являются фенотипами, связанными с мутациями гена FBN1, и представляют собой именно те заболевания, которые интересуют клиницистов для исключения у пациентов неясного диагноза.
Пролапс митрального клапана
Это наиболее распространенное заболевание клапанов сердца человека, по причины и патогенез этого нарушения весьма гетерогенны. Совершенно очевидно, что пролапс митрального клапана не всегда является болезнью. Наследственные формы ПМК можно разделить на три группы. I группа — семейная форма с минимальным поражением экстракардиальных систем. II группа — клинически разнородное аутосомно-доминантное заболевание, крайней формой проявления которого являемся синдром Marfan; его можно рассматривать как дисплазию соединительной ткани. III группу составляют различные синдромы, которые включают 1IMK как вариант плейотропного проявления. Во всех этих группах ПМК часто сочетается с пролапсом трехстворчатого клапана.
К I группе наследственных форм пролапса митрального клапана, которые иногда называют синдромом пролапса митрального клапана, или семейным пролапсом митрального клапана, относят нарушения со стороны самого митрального клапана. Формирование реального ПМК сопровождается зависимыми от пола и возраста изменениями, характерными для идиопатической формы заболевания. Строгие генетические исследования с участием многих семей подтвердили аутосомно-доминантный характер наследования с переменной экспрессией.
Эта форма встречается у пациентов с деформирующимися во время тока крови створками митрального клапана и с избыточно расширяющимся во время систолы кольцом митрального клапана; поскольку такой фенотип воспроизводится довольно точно, могут существовать две различные аутосомно-доминантные формы заболевания. Причины этих состояний неизвестны. Более того, неясно, когда и как фенотипическое проявление такого состояния можно отличить от спорадических случаев ПМК и случаев доказанного системного заболевания соединительной ткани. Единственными четкими экстра-кардиальными признаками заболевания являются избыточный размах рук у женщин, а также относительно низкий вес и сниженное САД.
Пролапс митрального клапана картирован в трех генетических локусах; причем установлено, что один из генов кодирует филамин А (FMNA). Два других локализованы на аутосомах (неполовых хромосомах) 11 p15.4 и 16р11.2-р12.1. Подверженность всех клапанов сердца миксоматозной дегенерации может наследоваться как признак, сцепленный с Х-хромосомой, который картируется как Xq28; дефект затрагивает ген, кодирующий FMNA.
Синдром Марфана: причины, диагностика, лечение
Этиология и встречаемость синдрома Марфана. Синдром Марфана (MIM №154700) — панэтническое аутосомно-доминантное заболевание соединительной ткани, вызванное мутациями в гене фибриллина 1 (FBN1, MIM № 134797).
Синдром Марфана имеет встречаемость около 1 на 10 000. Приблизительно 25-35% пациентов имеют новую мутацию. Мутации, вызывающие синдром Марфана, разбросаны по гену, и каждая мутация обычно уникальна в семье.
Патогенез синдрома Марфана
Ген FBN1 кодирует фибриллин 1, внеклеточный матричный гликопротеид с широким распределением. Фибриллин 1 полимеризуется, формируя микрофибриллы как в эластичных, так и в неэластичных тканях, например стенке аорты, цилиарных поясках и коже.
Мутации влияют на синтез, процессинг, секрецию, полимеризацию или устойчивость фибриллина 1. Исследования накопления и экспрессии фибриллина 1 в культуре клеток предположили доминантный отрицательный патогенез, т.е. синтез мутантного фибриллина 1 тормозит образование нормальных микрофибрилл нормальным фибриллином 1 или стимулирует протеолиз несоответствующих внеклеточных микрофибрилл.
Последние исследования на мышиных моделях синдрома Марфана указывают, что половинного количества нормального фибриллина 1 недостаточно, чтобы проводить эффективную сборку микрофибрилл. Таким образом, патогенезу болезни также может содействовать гаплонедостаточность.
Кроме синдрома Марфана, мутации в гене FBN1 могут вызывать другие синдромы, включая неонатальный синдром Марфана, изолированные скелетные симптомы, аутосомно-доминантную эктопию хрусталиков и фенотип MASS (марфаноидные симптомы, включая пролапс митрального клапана или миопию, пограничное и непрогресирующее расширение аорты, и неспецифические изменения скелета и кожи).
В общем, фенотипы довольно схожи в пределах семьи, хотя тяжесть фенотипических проявлений может значительно изменяться. До настоящего времени точное соотношение между генотипом и фенотипом не определено. Внутрисемейная и межсемейная изменчивость позволяет предполагать, что в определении фенотипа важную роль играют окружающая среда и эпигенетические факторы.
Последние исследования на мышиных моделях показывают, что фибриллин 1 не просто структурный белок, и что синдром Марфана не просто результат структурной слабости тканей. Более того, микрофибриллы фибриллина 1 в норме связывают и уменьшают концентрацию и активность факторов роста суперсемейства TGFb.
Потеря фибриллина 1 увеличивает сигналы свободного TGFb значительно содействующие заболеванию, так как антагонисты TGFb устраняют легочные и клапанные изменения, наблюдаемые у мышей с недостаточностью фибриллина 1.
Фенотип и развитие синдрома Марфана
Синдром Марфана — мультисистемное заболевание со скелетными, глазными, сердечно-сосудистыми, легочными, кожными и другими аномалиями. Скелетные аномалии включают очень высокий рост (отношение размаха рук к росту >1,05; соотношение верхнего и нижнего сегментов
Аномалии глаз включают подвывих хрусталиков, уплощение роговицы, удлинение глазного яблока и гипоплазию радужки. Сердечнососудистые аномалии включают пролапс митрального клапана, аортальную регургитацию и расширение и расслаивающую аневризму восходящей аорты. Легочные аномалии включают спонтанный пневмоторакс и расширение концевых пузырьков. Аномалии кожи включают атрофические бороздки и рецидивирующие грыжи. Аномалии твердой мозговой оболочки включают выбухание оболочки в крестцово-поясничном отделе.
Большинство признаков синдрома Марфана появляются с возрастом. Скелетные аномалии типа аномалии грудины и сколиоза ухудшаются с ростом костей. Подвывих хрусталика часто присутствует уже в раннем детстве, но может развиваться и в юности.
С повышенной частотой при синдроме Марфана встречаются отслойка сетчатки, глаукома и катаракты. Сердечно-сосудистые осложнения обнаруживаются в любом возрасте и развиваются в течение всей жизни.
Основные причины преждевременной смерти пациентов с синдромом Марфана — сердечная недостаточность вследствие регургитации клапанов и аневризмы и разрыва аорты. Тем не менее в связи с улучшением хирургической и терапевтической помощи при аневризме аорты выживание улучшилось. С 1972 по 1993 г. ожидаемый возраст выживания для 50% пациентов поднялся с 49 до 74 лет для женщин и с 41 до 70 лет для мужчин.
Особенности фенотипических проявлений синдрома Марфана:
• Возраст начала: раннее детство
• Несоразмерно высокий рост
• Скелетные аномалии
• Эктопия (подвывих) хрусталика
• Пролапс митрального клапана
• Аневризма и разрыв аорты
• Спонтанный пневмоторакс
• Грыжа оболочки мозга в пояснично-крестцовом отделе
Лечение синдрома Марфана
Синдром Марфана — клинический диагноз, определяемый по наличию конкретных симптомов. Подтверждение синдрома Марфана идентификацией мутаций в гене FBN1 в настоящее время практически нецелесообразно, поскольку крайняя аллельная гетерогенность делает идентификацию причинно-обусловленной мутации в каждой семье крайне трудозатратной, а также из-за недостаточно надежной корреляции между генотипом и фенотипом. Анализ мутаций имеет недостаточную чувствительность или специфичность для синдрома Марфана, что ограничивает его клиническую пользу.
Для синдрома Марфана недоступно эффективное лечение; следовательно, помощь сфокусирована на профилактике осложнений и симптоматическом лечении. Оказание офтальмологической помощи включает регулярные осмотры, коррекцию миопии и, часто, замену хрусталика. Ортопедическая помощь заключается в укрепляющем лечении или хирургической коррекции сколиоза. Помощь при аномалии грудины в основном косметическая.
Физиотерапия может компенсировать нестабильность суставов. Сердечно-сосудистые проблемы решаются комбинацией терапевтических и хирургических мероприятий. Терапевтические усилия направлены на предохранение или замедление развития расширения корня аорты за счет уменьшения кардиологических показателей, снижения артериального давления и усилия выброса желудочков с помощью бета-адреноблокаторов, ограничение участия в контактных видах спорта, соревновательных видах спорта и в изометрических упражнениях.
Профилактическая замена корня аорты показана, когда расширение аорты или аортальная регургитация становится достаточно тяжелой. Большинству пациентов в настоящее время проводят надклапанную замену корня аорты, не требующую постоянного приема противосвертывающих препаратов.
Гемодинамические изменения, связанные с беременностью, могут приводить к прогрессирующему расширению или расслоению аорты. Полагают, что расслоение аорты вторично к гормональным изменениям, увеличению объема крови и сердечного выброса, связанных с беременностью и родами. Современные исследования считают, что риск беременности слишком велик, если ширина корня аорты превышает 4 см. Женщины могут выбрать проведение надклапанной замены аорты перед беременностью.
Риски наследования синдрома Марфана
Пациенты с синдромом Марфана имеют 50% риск иметь ребенка, больного синдромом Марфана. В семьях, передающих синдром Марфана, членов семьи, находящихся в группе риска, можно выявлять, либо обнаруживая мутацию (в тех редких случаях, когда она известна), либо анализом сцепления, если маркеры, тесно сцепленные с локусом FBN1, имеют очевидную связь с болезнью в семье пробанда. Пренатальная диагностика доступна только для семей, в которых возможны исследования сцепления или известна мутация в гене FBN1.
Пример синдрома Марфана. Д.Л., здоровый 16-летний ученик средней школы, звезда баскетбола, направлен в генетическую клинику для обследования по поводу синдрома Марфана. Телосложение Д.Л. похоже на телосложение его отца. Отец Д.Л., высокий субтильный человек, умер во время утренней пробежки; у других членов семьи случаев скелетных аномалий, внезапной смерти, снижения зрения или врожденных аномалий не было.
При медицинском осмотре выявлены астеническое телосложение, высокое дугообразное нёбо, небольшая деформация грудины по типу «куриной» груди, арахнодактилия, соотношение размах рук/рост 1,1, диастолический шум и стрии на плечах и бедрах. Эхокардиография выявила расширение корня аорты с аортальной регургитацией. Офтальмологическое обследование показало двусторонний иридодонез и легкое смещение хрусталиков кверху. На основе медицинского осмотра и результатов обследования генетик объяснил пациенту и его матери, что у него синдром Марфана.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:
- Внутривенные препараты для общей анестезии - наркоза
- Переходная лютеиново-фолликулярная фаза менструального цикла. Регуляция
- МРТ-артрограмма при повреждении Банкарта и его разновидностях
- Методы обследования почечноклеточного рака почки
- Лечение инсулинорезистентности при СПКЯ. Метформин при беременности
