Лечение кариеса. Принципы лечения кариеса зубов.
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Диагностика кариеса. Опрос больного при кариесе.
Кариес зубов диагностируют на основании данных анамнеза и объективного обследования.
Опрос больного при кариесе. При сборе анамнеза выясняют жалобы больного. Они могут отсутствовать при скрытой локализации кариеса и бессимптомном его течении. Жалобы на боли в зубе во время еды и при чистке зубов от химических, термических и механических раздражителей характерны для поверхностного и среднего кариеса, при этом боли сразу исчезают после устранения раздразкителя. При кариесе в стадии пятна иногда может возникать чувство оскомины от химических раздражителей. Диагностическое значение имеют жалобы на попадание пищи между зубами, если есть кариозная полость на контактной поверхности зубов. Иногда больные жалуются на эстетический недостаток, когда изменяется цвет эмали при наличии пятен или скрытых кариозных дефектов. При опросе выясняют время появления пятен, боли или дефекта в эмали и дентине. При кариесе пятна появляются после прорезывания зубов, кариозные полости обнаруживают несколько недель или месяцев тому назад. Если зуб ранее лечен, в полости могут быть остатки пломбы.
Объективное обследование при кариесе. Предусматривает использование основных и дополнительных методов. Основными методами являются осмотр, зондирование и перкуссия.
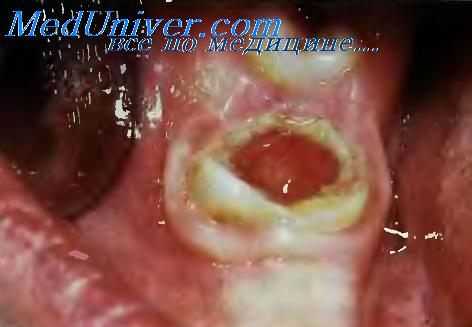
Осмотр при кариесе производят невооруженным глазом и с помощью зеркала. Он позволяет судить о цвете и рельефе эмали зубов, выявить налет на зубах, наличие пятен, дефектов, полостей и пломб в зубах. Осмотру подлежат все зубы и межзубные промежутки.
При осмотре определяют цвет, количество и локализацию пятен. Для кариеса характерны единичные белые и пигментированные пятна эмали в области шеек, фиссур и контактных поверхностей зубов. Может быть изменение цвета эмали и над зоной дефекта.
Зондирование осуществляется с помощью зубоврачебного зонда. Во время зондирования пятен выявляют целостность поверхности и болезненность. При этом определяется ровная, гладкая поверхность эмали, зонд скользит, не задерживаясь и безболезненно. Зондирование фиссур, ямок, пришеечной области зубов при наличии кариозного дефекта приводит к внедрению зонда в размягченный участок эмали и дентина. Зондирование дает возможность судить о глубине кариозной полости: при поверхностном кариесе глубина дефекта не превышает толщины эмали, при среднем толщины эмали и прилежащих слоев дентина, при глубоком кариесе дефект достигает слоев дентина, прилежащих к пульпе. Зондом определяют плотность дна и стенок кариозных полостей, а также их болезненность. Зондирование дна при поверхностном кариесе может быть болезненным. При среднем кариесе более болезненно зондирование в области эмалево-дентинного соединения. При глубоком кариесе болезненно дно.
Вертикальная и горизонтальная перкуссия при диагностике кариеса используется для исключения периапикальных осложнений.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лечение кариеса. Принципы лечения кариеса зубов.
Основным методом лечения кариеса и предупреждения его осложнений является удаление патологически измененных твердых тканей зуба и заполнение образовавшегося дефекта соответствующим пломбировочным материалом. Пломбирование позволяет не только вос становить форму зуба, но и его функцию.
При начальном кариесе проводится преимущественно консервативное лечение. Распространенным методом лечения является реминерализирующая терапия с применением препаратов фтора в виде аппликаций. Эффект реминерализирующей терапии появляется не сразу. Только спустя некоторое время можно обнаружить уплотнение пятна, исчезновение чувствительности при зондировании и чувства оскомины от химических раздражителей, а также прекращение роста пятна.
Следует периодически проводить осмотры больных, позволяющие судить об исходе лечения. Кариес эмали в области фиссур может быть устранен при помощи фиссурных силантов (герметизации фиссур).
Лечение кариеса дентина (среднего, глубокого) консервативными методами неэффективно. Необходима оперативная обработка полости (препарирование) с последующим восстановлением анатомической формы зуба пломбой.
Для получения благоприятных отдаленных результатов при лечении кариеса методом пломбирования надо придерживаться следующих правил:
1. Полное удаление пораженных кариесом твердых тканей зуба осуществлять с применением тех или иных методов обезболивания.
2. Создавать наилучшие условия для прочной фиксации пломбы.
3. Антисептическую обработку сочетать с тщательным высушиванием препарированных твердых тканей.
4. Осуществлять правильный подбор пломбировочного материала и соблюдать методику пломбирования.
5. Проводить шлифование и полирование пломб.
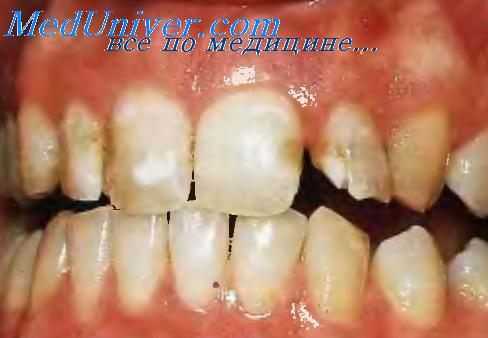
Без соответствующей анестезии трудно сформировать необходимую полость для прочной фиксации пломбы. В процессе препарирования боль возникает в результате пересечения дентинных отростков одонтобластов. Она может усиливаться вследствие раздражения пульпы при повышенном теплообразовании и большом давлении бором на твердые ткани зуба, а также при вибрации.
На начальных этапах препарирования кариозных полостей (раскрытие, расширение) желательно применять сверхвысокие скорости вращения бора с охлаждением (турбинные бормашины). Заканчивать обработку кариозных полостей следует на малых оборотах.
Использование исправных наконечников, соответствующих качественных боров, оптимальных скоростей вращения, прерывистого препарирования без излишнего давления с применением охлаждения не только снижает болевые ощущения, но и предупреждает повреждение пульпы.
При раскрытии кариозной полости (удаление нависающих краев эмали) самыми совершенными инструментами являются алмазные боры.
Размягченный дентин лучше всего удалять соответствующим по размеру шаровидным бором. В этом случае каждая лопасть бора действует как экскаватор, делающий косой срез, благодаря чему происходит не разрыв, а отсечение дентина. Степень удаления размягченного дентина соизмеряется с величиной полости. Надо остерегаться ранения пульпы при радикальном удалении дентина со дна полости. Скользящими отрывистыми движениями бора обрабатывают всю поверхность полости до ощущения плотности ткани и появления сухих мелких опилок дентина. Наибольшее режущее действие оказывает боковая поверхность бора.
Целесообразно проводить радикальную некротомию полости при поверхностном кариесе. Она обеспечивает успех лечения и не представляет угрозы для пульпы. При медленнотекущем кариесе, который характеризуется интенсивной пигментацией, окраска дентина не может служить показателем глубины оперативного вмешательства. При поверхностном и среднем кариесе плотный, интенсивно окрашенный дентин на дне и стенках полости удалять не следует, если в этом нет необходимости. Пигментированная эмаль должна удаляться всегда, а на фронтальных зубах это нужно делать и по эстетическим показаниям.
Формирование полости преследует цель — придать такую форму полости, которая обеспечила бы надежную фиксацию пломбы. При этом надо стараться максимально сохранять здоровые твердые ткани зуба, которые имеют значение в сохранении прочности коронки.
Последним этапом препарирования кариозной полости является обработка эмалевого края для предотвращения нарушения краевого прилегания. Более пригодны для этой цели алмазные боры с напылением 40 мкм.
В процессе препарирования целесообразно пользоваться пистолетом для воздуха и воды, с помощью которого удаляются опилки из полости и проводится высушивание. Применение спирта и эфира для высушивания полости нежелательно. Эти сильнораздражающие вещества вызывают при кариесе болевой приступ, и их применение не безвредно также для пульпы. Заключительным этапом лечения кариеса зубов является восстановление анатомической формы коронки зуба путем заполнения полостей различными пломбировочными материалами.
От продолжительности сохранения пломб, их полноценности по сути зависит успех всего предшествующего лечения зубов.
Использование пломбировочных материалов требует от практического врача глубокого знания не только свойств этих материалов, но и основных изменений, происходящих в них в процессе и после пломбирования, а также ясного представления о реакции тканей зуба на применяемый материал.
Высокие требования, предъявляемые к пломбировочным материалам, специфика условий полости рта, в которой функционирует пломба, в определенной степени объясняют тот факт, что до настоящего времени нет идеального пломбировочного материала для пломбирования. Любой пломбировочный материал наряду с положительными свойствами обладает рядом недостатков. Поэтому врачу чрезвычайно важно знать эти свойства, чтобы в каждом конкретном случае выбрать и применить наиболее подходящий материал.
Кариес зубов
Кариес зубов – процесс деминерализации и разрушения твердых тканей зуба с образованием полостного дефекта. Характеризуется появлением на эмали пигментного пятна желтовато-коричневого цвета, неприятного запаха изо рта, реакцией зуба на кислую, сладкую, холодную или горячую пищу, ноющей болью. При развитии глубокого кариеса возможно образование кист, присоединение пульпита, а затем и периодонтита. Запущенный кариес может привести к потере зуба. Наличие несанированных кариозных полостей повышает риск развития острых и хронических заболеваний организма.
МКБ-10
Общие сведения
Кариес зубов – это разрушительный процесс дистрофического или инфекционного характера, протекающий в кости или надкостнице и заканчивающийся полным или частичным разрушением зуба. Кариозная болезнь является самым распространенным заболеванием среди взрослого населения. По данным ВОЗ заболеваемость кариесом зубов в разных странах и среди разного контингента колеблется от 80% до 98%. В последние два десятилетия отмечается тенденция роста заболеваемости среди детей, особенно в экономически развитых странах и уже к 6-7 годам у 80-90% детей наблюдается кариес разной глубины.
Причины кариеса
Кариес зубов не является самостоятельным заболеванием, и важным патогенетическим звеном в его развитии выступают патологические состояния организма в целом. Так, снижение общего и местного иммунитета, патологии желудочно-кишечного тракта и погрешности в диете способствуют развитию кариеса.
На сегодняшний день теорий о возникновении кариеса около четырехсот, но большая их часть основана на том, что из-за нарушения гигиены полости рта на эмали появляется зубной налет, который и приводит к развитию кариозной болезни. Налет появляется из-за неправильной и нерегулярной чистки зубов, особенно в труднодоступных для чистки местах и в местах, откуда он не удаляется естественным путем во время жевания (боковые поверхности зубов, углубления жевательных поверхностей). Зубной налет прочно связывается с поверхностью зуба и является средой обитания для бактерий, большую часть из которых составляют стрептококковая флора. Минеральные соли, которые содержатся в слюне, способствуют уплотнению налета. Такие образования из зубного налета и минеральных солей называют зубной бляшкой.
Бактерии, обитающие в зубной бляшке, продуцируют молочную кислоту, которая деминерализует зубную эмаль. Деминерализация зубной эмали – это первый этап кариозного процесса. Полисахарид декстран, который продуцируется стрептококками из сахарозы, способствует процессу деминерализации, именно поэтому развитие кариеса связывают с употреблением в пищу большого количества простых углеводов.
Активность микроорганизмов в зубной бляшке и процесса деминерализации зависит от индивидуальных особенностей организма. У большинства людей резистентность к кариесогенным бактериям выражена слабо, тогда как у людей с хорошим состоянием иммунной системы и при отсутствии сопутствующих заболеваний резистентность достаточно высока. У лиц, которые имеют иммунодефицитные состояния, кариес развивается более активно. А у детей с экссудативным диатезом и рахитом кариозная болезнь диагностируется в 2 раза чаще.
При изменении состава слюны, когда в ней нарушается соотношение минеральных солей и снижаются ее естественные антибактериальные свойства, увеличивается риск развития кариеса. Соматические заболевания и погрешности в диете с дефицитом минералов, особенно в период формирования зубов, существенно снижают резистентность. Наследственные патологии эмали (аплазия или гипоплазия эмали) и экстремальные воздействия на организм в сочетании с другими факторами повышают вероятность возникновения кариозной болезни.
Проживание в промышленных районах, неблагоприятные экологические условия и неполноценность питьевой воды снижают общие защитные функции организма, что может стать важным патогенетическим звеном в появлении кариеса. Липкие остатки углеводистой пищи и отклонения биохимического состава твердых тканей зуба являются основными местными факторами, которые способствуют развитию кариозного процесса. Состояние зубочелюстной системы в период закладки, развития прорезывания и формирования зубов имеет большое значение в дальнейшем состоянии зубочелюстной системы.
Симптомы кариеса
В зависимости от глубины поражения твердых тканей зуба выделяют 4 формы кариеса.
- На стадии кариозного пятна происходит помутнение эмали зуба. Видимых разрушений твердых тканей зуба нет, инструментальное обследование зондом малоинформативно, так как на этом этапе еще нет признаков изменения структуры твердых тканей зуба. Иногда возможен регресс пятна, причины этого явления не выяснены, однако стоматологи связывают самовыздоровление с активизацией иммунной системы.
- Вторая форма кариеса – это поверхностный кариес. На поверхности зуба появляется темная пигментация, во время инструментального осмотра в зоне пигментации выявляется размягчение эмали. Иногда уже на стадии поверхностного кариеса в разрушительный процесс вовлекаются все слои зубной эмали. Но обычно дефект ограничен и не выходит за пределы эмали. Кариозное поражение выглядит как грязно-серое или коричневое пятно с шероховатым дном.
- При среднем кариесе поражаются ткани эмали и дентина.
- При глубоком кариесе происходит полное поражение всех тканей зуба, вплоть до полного разрушения зуба. Субъективные ощущения зависят от глубины поражения и остроты течения кариеса. Обычно пациенты жалуются на острую боль при попадании на пораженную поверхность или в кариозную полость кислой, сладкой или холодной пищи. При устранении раздражающего фактора острая зубная боль затихает, как правило, самопроизвольных болей при кариесе не бывает.
При остром течении кариеса одновременно поражается ряд зубов, пораженные ткани грязно-серого цвета, размягчены, очаг разрушения имеет неправильные очертания, его края подрыты, болевой синдром выражен ярче. Острейшее течение кариеса характеризуется поражением почти всех зубов, при этом в каждом зубе имеется несколько очагов кариозного поражения.
Хроническое течение кариозной болезни характеризуется пигментацией пораженных участков, их уплотнением и сглаженностью краев. Поражены отдельные зубы, обычно процесс имеет вялотекущее течение. При отсутствии лечения кариес осложняется пульпитом и периодонтитом, что является основной причиной разрушения зубов и их последующего удаления.
Диагностика
Диагностируют кариес во время визуального и инструментального осмотров стоматолога. Субъективные ощущения пациента позволяют судить о глубине процесса, но не являются основными диагностическими критериями. В процессе диагностики проводится прицельная рентгенография зуба, электроодонтометрия.
Лечение кариеса
Основным принципом лечения кариеса является удаление пораженных тканей и восстановление зуба пломбировочными материалами. Во время санации кариозной полости удаляются все пораженные ткани. Полость тщательно дезинфицируется, иногда для этого устанавливают временные пломбы, под которыми находятся дезинфицирующие средства. Чем лучше произведена дезинфекция кариозной полости, тем прочнее будет держаться пломба. Качественное укрепление ослабленных тканей зависит как от качественного удаления кариозного очага и его дезинфекции, так и от того, на каком этапе развития кариозной болезни начато лечение.
Классическое препарирование кариозного очага происходит с помощью бормашины, однако сегодня имеется альтернативный вариант – лазерное препарирование. Процедура отличается безболезненностью, бесшумностью и качеством подготовки полости зуба к дальнейшему пломбированию.
Лечение поверхностного кариеса возможно несколькими способами. Распространенным методом является препарирование зуба и последующее пломбирование кариозной полости. Обязательным условием для этого метода лечения является создание полости в пределах дентина, но при создании мелкой полости условий для создания двухслойной пломбы из изолирующей прокладки и собственно пломбы не достаточно. Эти факторы учитываются при пломбировании кариозных полостей на жевательных и контактных поверхностях премоляров и моляров.
Другая методика заключается в применении новых композиционных материалов с высокими агдезивными свойствами, что позволят пломбировать поверхностный кариес без глубокого препарирования тканей зуба. Третий метод заключается в сошлифовывании кариозного участка с последующей реминерализацией. Реминерализацию эмали проводят с помощью аппликаций или электрофореза с 1% раствором фторида натрия (глубокое фторирование зубов) либо с помощью других разрешенных реминерализующих препаратов. При среднем кариесе возможен только метод препарирования твердых тканей зуба с последующим пломбированием кариозной полости.
Лечение глубокого кариеса сопряжено с определенными сложностями, так как восстановление почти полностью разрушенного зуба требует от врача не только профессионализма, но и выбора методики. Иногда при глубоком кариесе пульпа зуба покрыта слоем неповрежденного дентина, в некоторых случаях врач вынужден оставлять в кариозной полости пигментированный и размягченный дентин. Такие случаи глубокого кариеса требуют наложения лечебной прокладки на дно кариозной полости (чаще всего используется кальцемин-паста). Эта прокладка оказывает противовоспалительное действие и стимулирует дентиногенез. То есть пломба при глубоких кариозных поражениях состоит из трех слоев: лечебная прокладка, изолирующая фосфатноцементная прокладка и постоянный пломбировочный материал, чаще всего это амальгама.
Выбор пломбировочного материала основан на групповой принадлежности зубов. Для того, чтобы в результате пломбирования восстановить анатомические формы передних зубов – резцов и клыков, к пломбе предъявляются требования, как по прочности, так и по эстетичности. Для пломбирования этих групп зубов материал выбирается в соответствии с цветом зубов пациента, что позволяют силикатные цементы и композиционные материалы.
Обязательно соблюдение технологического процесса при приготовлении пломбировочного материала, потому как использование хороших компонентов при несоблюдении технологии приготовления материала и при несоблюдении техники установки пломбы существенно снижает ее долговечность.
Подготовка кариозной полости к пломбированию заключается в тщательном удалении дентинных опилок с помощью струи воды или воздуха. Далее полость дезинфицируют и высушивают, потому как даже незначительные следы влаги существенно ухудшают прилипаемость цементов, светополимеров и композитных пломб.
После затвердевания пломбы ее шлифуют и полируют, удалив перед этим излишние выступы. Чем лучше отшлифована поверхность пломбы, тем меньше на ее поверхности задерживаются микроорганизмы и остатки пищи. Однородность наружного слоя снижает вероятность коррозии пломбы и предотвращает ее быстрое разрушение. Лечение даже хронического и запущенного кариеса с помощью пломбирования позволяет восстановить целостность поверхности зуба, предотвратить пульпит и полное разрушение зубов.
Профилактика
Профилактикой кариеса является борьба с мягким зубным налетом, что включает использование качественных зубных паст и зубных щеток, использование зубной нити, регулярное прохождение процедуры профессиональной гигиены полости рта. Если зубная эмаль ослаблена, то для ее укрепления показана флюоризация зубов с помощью фторсодержащих препаратов: паст, растворов и лаков. Сбалансированное питание с высоким содержанием твердой пищи и низким содержанием простых углеводов предотвращает размножение микроорганизмов в полости рта. В районах, где качество питьевой воды низкое, рекомендуется употреблять воду из других регионов.
Начальный кариес ( Кариес в стадии пятна , Стадия "мелового пятна" )
Начальный кариес – это процесс деминерализации поверхностного слоя зубных тканей, который характеризуется изменением цвета эмали при отсутствии кариозной полости. Основной симптом - появление на эмали практически безболезненного белого или коричневого пятна, представляющего эстетический дефект. Диагностика проводится путем клинического осмотра, сбора анамнеза и жалоб, зондирования, витального окрашивания и электроодонтометрии. Лечение осуществляется с помощью реминерализующей терапии, глубокого фторирования, пломбирования, герметизации фиссур, физиотерапии.
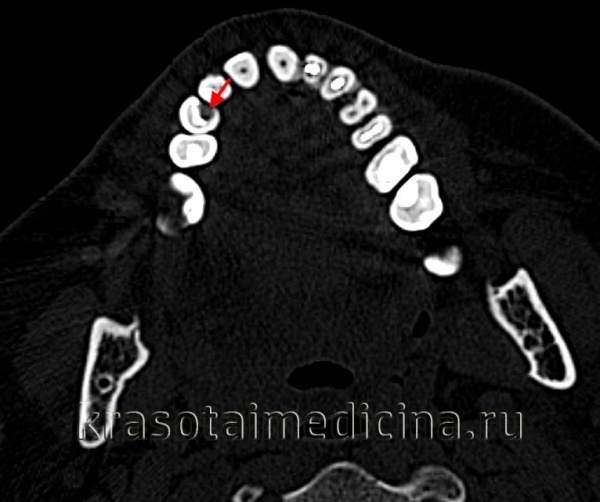
Начальный кариес называют стадией пятна, что характеризует основной симптом патологического процесса. Пятно – это первая фаза кариозного поражения, за которой следует поверхностный кариес. Патология являет собой прогрессирующий процесс деминерализации, размягчения и разрушения зубной эмали инфекционного генеза. Заболеванию подвержены люди разного возраста, пола и этнической принадлежности. Кариес в стадии пятна чаще поражает детские молочные зубы, локализуется преимущественно на пришеечных поверхностях зубов, но может возникать в фиссурах, слепых ямках и на апроксимальных поверхностях.
Причины начального кариеса
В возникновении заболевания играет роль множество этиологических факторов. Основной причиной возникновения кариеса принято считать наличие кариесогенных микрорганизмов, которые ферментируют углеводы и вырабатывают кислоты, разрушающие поверхностный слой эмали. Выделяют общие и местные факторы, которые способствуют патологическому процессу:
- Низкий уровень гигиены полости рта. При недостаточном гигиеническом уходе на зубах скапливается мягкий и твердый налет, образуется бляшка, зубной камень. Зубные отложения содержат патогенные микроорганизмы, углеводы, остатки пищи, клетки эпителия, лейкоциты. Усугубляют неблагоприятную ситуацию нарушение pH и состава слюны, аномалии прикуса.
- Неправильное питание. Употребление большого количество углеводов, а именно – длительное пребывание их в полости рта, сопровождается интенсивным кариозным поражением. Немаловажной причиной болезни считается дефицит белка и витаминов в рационе. Множественный кариес наблюдается при недостатке фтора в питьевой воде.
- Внешние воздействия. Доказано, что ионизирующая радиация крайне негативно влияет на зубные ткани. Через 6-8 месяцев после лучевой терапии возникают множественные белые очаги поражения в пришеечных участках. Радиация вызывает снижение выделения слюны и создает благоприятные условия для кариесообразования.
- Наследственность. Наличие у человека неблагоприятного генетического фона делает его уязвимым к заболеванию. Это обусловлено особенностями строения эмали и дентина, а также химического состава твердых тканей зубов. У таких лиц при наличии местных факторов кариес развивается чаще и интенсивнее.
- Общие заболевания организма. Некоторые патологии (сахарный диабет, гипотиреоз, ревматизм, СПИД, болезни ЖКТ, рахит) снижают защитные свойства слюны, что способствует кариозному процессу. Существует мнение, что при воздействии сильного стресса на иммунную систему человека наблюдаются поражения зубов.
Патогенез
Пусковым механизмом развития начальной стадии болезни является наличие кариесогенной ситуации во рту. В зубном налете создаются подходящие условия для размножения микроорганизмов, которые синтезируют углеводы и образуют кислоты. В результате этого кислотная среда на поверхности зуба возрастает в десятки раз, происходит растворение кристаллов гидрокисиапатитов и деминерализация. При исследовании с помощью электронной микроскопии острая форма патологического процесса на разрезе имеет вид треугольника, а хроническая – трапеции. Широкое основание очага располагается на поверхности эмали. На стадии пятна отсутствует деструкция органической матрицы. Начальный кариес состоит из четырех зон, которые направлены к дентиноэмалевому соединению.
Первая зона - поверхностная, имеет толщину 20 микрон, характеризуется растворением пелликулы. При этом структура ткани сохранена, но имеет повышенную проницаемость. Подповерхностную зону называют «телом» поражения, в ней выражена деминерализация, количество минеральных микроэлементов уменьшено на 20%. Третья зона - гипоминерализации, в ней наблюдаются изменения структуры микропризм, несколько снижена микротвердость. Зона гиперминерализации характеризуется прозрачностью и располагается со стороны дентина. Она выражена при хроническом протекании процесса.
Классификация
Клиницисты выделяют фиссурный, апроксимальный и пришеечный кариес в виде пятна. По интенсивности поражения кариес бывает единичным (на 1 зубе), множественным (на нескольких зубах) и системным (поражает большинство зубов). По последовательности возникновения различают первичный и вторичный (рецидивирующий) начальный кариес. По клиническому течению выделяют следующие формы заболевания:
- Прогрессирующая. Характеризуется образованием белых и светло-желтых пятен на зубах, которые вызывают оскомину и дискомфорт. Начальный кариозный процесс протекает остро, зачастую вовремя не диагностируется. Стадия пятна существует небольшой период времени, через 2-3 недели переходит в поверхностный кариес.
- Интермиттирующая. Отличается появлением коричневых очагов на эмали без нарушения ее структуры. Изменения не вызывают неприятных ощущений, поэтому их могут принять за пигментацию. Заболевание характеризуется хроническим протеканием – более 2-3 месяцев.
- Приостановившаяся. При данной форме наблюдается темно-коричневое или черное образование. Заболеванию предшествует белое пятно, которое благодаря иммунитету полости рта не переходит в следующую стадию кариозного процесса, а пигментируется. Патология развивается длительно (3-4 месяца) и может существовать годами.
Симптомы начального кариеса
Клиническая симптоматика мало выражена, характеризуется образованием на зубе пятна круглой или овальной формы. Очаг деминерализации гладкий, может иметь разный оттенок от бело-желтого до темно-коричневого. Сначала появляется светлое пятнышко, безболезненное или несколько болезненное в зависимости от индивидуальной чувствительности. Во время употребления кислой и сладкой пищи отмечается чувство оскомины, дискомфорт. Через несколько месяцев очаговая деминерализация переходит в поверхностный кариес или насыщается пигментами полости рта и приобретает коричневый цвет. Как будет развиваться начальный процесс, зависит от кариесогенной ситуации, наличия общих и местных факторов болезни. Темный очаг поражения полностью безболезненный, пациенты жалуются на наличие эстетического дефекта.
Осложнения
При отсутствии своевременного лечения стадия пятна переходит в поверхностную стадию кариеса. Дальнейшее прогрессирование характеризуется разрушением зубных тканей и образованием полости. Происходит распространение микроорганизмов в более глубокие слои зуба. При расположении очага деминерализации между зубами возникает травмирование мягких тканей краями кариозной полости, что проявляется локализованным гингивитом. Самыми неприятными осложнениями являются пульпит (воспаление нерва) и периодонтит (воспаление периодонтальных тканей, окружающих корень). Вследствие этих заболеваний рано или поздно происходит потеря зубов.
Начальный кариес диагностируют с помощью основных и дополнительных методов исследования. Дифференциальную диагностику патологии стоматолог-терапевт осуществляет с гипоплазией, пятнистой формой флюороза, поверхностным кариесом. При этом учитывается время появления кариеса, локализация, динамика развития, результаты окрашивания. Для выявления заболевания применяют следующие методы:
- Осмотр и зондирование. Во время клинического осмотра врач оценивает локализацию, размер, цвет очага поражения. После просушивания зуба струей воздуха определяется четко ограниченное пятно с тусклой эмалью матового белого оттенка или пигментированный коричневый очаг. При зондировании наблюдается плотная гладкая и безболезненная эмаль.
- ЭОД. Для проверки зуба на витальность проводится электроодонтодиагностка – оценка состояния нервных элементов в пульпе. Результаты электроодонтометрии находятся в диапазоне 2-6 мкА, что соответствует живому зубу. ЭОД проводится для дифференциации со средним и глубоким кариесом, периодонтитом, пульпитом.
- Витальное окрашивание. Метод информативен для дифференциальной диагностики кариеса от гипоплазии и флюороза. При нанесении 2% метиленового синего на очаг поражения возникает синий оттенок тканей кариозного участка, при других патологиях ткани остаются без изменений. Чем сильнее окрашивается пятно, тем интенсивнее процесс деминерализации.
- Люминесцентный метод. Применяется для выявления патологии на апроксимальных (контактных) поверхностях зубов. При наличии пятна возникает тень в области разрушения тканей во время просвечивания. По размеру тени можно судить о степени кариозного процесса. При ультрафиолетовом излучении здоровые ткани люминесцируют, а в области кариозного очага люминесценция гасится.
Лечение начального кариеса
Терапия кариеса в стадии пятна включает комплекс мероприятий. Пациентам проводится профессиональная чистка, санация органов полости рта. Лечение зависит от формы протекания (острая или хроническая) и от локализации кариеса (на гладкой поверхности или в фиссурах). В современной стоматологии начальный кариозный процесс устраняют с помощью следующих методов:
- Реминерализующая терапия. Основной способ лечения острых форм болезни, который основан на восстановлении очагов деминерализации. Это осуществляется путем курса аппликаций на зуб лекарственных веществ – 3% ремодента, 10% раствора глюконата кальция, 2% раствора фторида натрия, различных фтористых лаков.
- Глубокое фторирование. Метод применяют, если реминерализация не принесла желаемых результатов. Лечение предполагает нанесение на очаги раствора магниево-фтористого силиката и гидроокиси меди-кальция. При этом образуются кристаллы фтористого силиката, которые на протяжении длительного периода (более года) выделяют фтор и укрепляют зуб.
- Инвазивная герметизация. Если начальный кариес локализируется в области фиссур, то независимо от формы патологии показана герметизация. Лечение предполагает расширение естественных борозд зуба бором небольшого размера и заполнение их специальным герметиком. При широких и открытых фиссурах этап расширения не проводят.
- Пломбирование. Коричневое пятно невозможно устранить с помощью терапевтических методов, так как в деминерализованный участок эмали проникли пигменты и красители. При небольшом размере очага поражения проводят сошлифовывание, при значительном размере – препарирование и пломбирование дефекта. Эмаль удаляют алмазным бором, обрабатывают антисептиком и пломбируют.
- Лечение без сверления - Icon. Современный способ лечения первой стадии кариеса. Основан на инфильтрации пораженных тканей специальным материалом, который отличается текучестью и проникает в пористую эмаль. При этом нейтрализуются кариесогенные микробы, и процесс разрушения тканей останавливается.
- Физиотерапевтические процедуры. Электрофорез лекарственных веществ проводят для терапии меловидного пятна. С помощью постоянного тока в подповерхностный слой эмали вводят микроэлементы, тем самым восстанавливая ее структуру. Для процедуры используется глюконат кальция и фторид натрия.
Прогноз и профилактика
При своевременной терапии прогноз патологии благоприятный. Чтобы заболевание не прогрессировало, начальную стадию кариеса необходимо лечить. Хроническая форма может длительно существовать в пределах эмали и не вызывать осложнений. Острая форма распространяется на подлежащие ткани, вызывает разрушение зуба и грозит осложнениями. Специфическая профилактика состоит в тщательном гигиеническом уходе за зубами, использовании фторсодержащих зубных паст, профилактическом запечатывании фиссур, посещении стоматолога 2 раза в год, проведении профессиональной гигиены. К общим профилактическим мерам относится соблюдение правильного рационального питания, лечение заболеваний организма, повышение иммунитета.
1. Кариес зубов. Этиология, патогенез, эпидемиология, классификация: учеб.-метод. пособие/ П. А. Леус – 2007.
Кариес корня зуба ( Кариес цемента )
Кариес корня зуба ― патологический деструктивный процесс, характеризующийся разрушением твердых тканей внутрикостной (корневой) части зуба. Заболевание может протекать совершенно бессимптомно либо проявляться как косметический дефект, провоцировать боли в ходе приема пищи, чистки зубов. Кариозное поражение корня можно заподозрить уже на этапе осмотра ротовой полости и подтвердить с помощью термических проб, инструментальной диагностики (дентальной рентгенографии, ЭОД). Основные способы лечения ― пломбирование кариозного очага, реминерализующая терапия.
Кариес зубов распространен на всех континентах и затрагивает любые слои населения, заболеваемость им практически тотальная ‒ 80-98%. Распространенность кариеса корня (кариеса цемента) коррелирует с возрастом и составляет от 4% у пациентов до 30 лет до 35-50% в группе старше 65 лет. Поражение чаще выявляется у лиц с нарушенным зубодесневым прикреплением ‒ пациентов, страдающих заболеваниями пародонта, и пожилых людей с возрастной атрофией костной ткани. Особенно агрессивное течение наблюдается у тех, кто получает облучение области головы и шеи. Кариес цемента способен возникнуть на любом зубе, но чаще им поражаются моляры.
Причины
Современные исследователи выделяют три основных условия, провоцирующих появление кариозного очага в области корня зуба ‒ заболевание развивается только в случае их комплексного одновременного воздействия. То есть, ни одна из этих причин самостоятельно (в отсутствии двух остальных) не способна индуцировать начало патологического процесса:
- Кариесогенная микрофлора. Среди разного рода микроорганизмов, колонизирующих ротовую полость, доминируют бактерии. Некоторые из них, например, стрептококки Mutans, актиномицеты и определенные виды лактобацилл, продуцируют из углеводов, поступающих с пищей, органические кислоты, которые вызывают деминерализацию цемента. Это приводит к повышению его проницаемости, появлению кариозного очага.
- Употребление простыхуглеводов. Наибольшей кариесогенностью обладает сахароза, главным источником которой является сахар-рафинад. Бактерии расщепляют ее, синтезируя кислоту и глюкан - вещество, участвующее в образовании налета. Опасны и другие углеводы: к примеру, фруктоза и крахмал. Для начала продуцирования органических кислот углеводам нужно несколько задержаться на поверхности цемента, чтобы бактериальные клетки успели их абсорбировать.
- Снижение кариесрезистентности. Это ухудшение сопротивляемости тканей зуба и организма в целом к возникновению кариозного процесса. К подобному состоянию могут привести многие причины: уменьшение содержания кальция в структуре твердых корневых тканей, недостаточное слюноотделение, вредные привычки и т.д. Происходит снижение прочности цемента и дентина, нарушается процесс естественной очистки зубной поверхности слюной.
Вероятность развития заболевания повышается в присутствии предрасполагающих факторов. Риск кариозного поражения корневой зоны увеличивается у людей старше 60 лет, когда в силу возраста происходит атрофия костной ткани и обнажение зубных корней. Корневому кариесу часто подвергаются лица с пародонтитом, пародонтозом, рецессией десны, при которых наблюдается нарушение зубодесневого прикрепления. Опасность возрастает из-за несоблюдения гигиены ротовой полости, снижения местного иммунитета слизистой оболочки.
При употреблении пищевых продуктов с содержанием сахарозы или других кариесогенных углеводов микрофлора зубного налета ферментирует эти вещества, образуя органические кислоты: пировиноградную, молочную, муравьиную и т. п. Это приводит к нарушению кислотно-щелочного равновесия на поверхности зуба, в частности, в пришеечной зоне. Если корень обнажен, покрывающий его цемент подвергается воздействию кислот, которые за счет градиента концентраций проникают в него и диссоциируют, вызывая деминерализацию.
В дальнейшем патология может прогрессировать и поражать дентин, обусловливая появление кариозной полости. Она обычно заполняется остатками еды, микроорганизмами, элементами ротовой жидкости и разрушенных зубных тканей. Дентин, выстилающий стенки дефекта, деминерализуется, инфицируется, его более глубокие слои склерозируются, постепенно переходя в интактную ткань.
В центральной части корня зуба расположен корневой канал с сосудами и нервами. Он окружен дентином, который снаружи покрыт цементом. Обе эти ткани, состоящие из минеральных солей и органических соединений в разных соотношениях, могут подвергаться кариозному процессу. В зависимости от глубины поражения в терапевтической стоматологии выделяют три формы кариеса корня:
- Начальная. Характеризуется частичным разрушением цемента, но граница с дентином сохраняется. При этом на поверхности корня может появиться коричневое или темное пятно.
- Поверхностная. Цементно-дентинное соединение разрушается, формируется неглубокий дефект коричневого цвета, окруженный верхним слоем дентина. Глубина полости не превышает 0,5 миллиметра.
- Глубокая. Эта форма отличается распространением процесса на глубину более 0,5 миллиметра. Кариозная полость отделена от пульпарной камеры лишь тонким слоем дентина.
Симптомы кариеса корня
Процесс способен протекать бессимптомно, особенно на начальной стадии, но может провоцировать боли во время чистки зубной щеткой, приема кислой, соленой или сладкой пищи, которые быстро проходят после устранения раздражителя. Иногда неприятные ощущения вызывают горячие или холодные продукты питания. Если патологический очаг в виде локального потемнения цемента расположен на губной поверхности передних зубов, больной предъявляет жалобы на неудовлетворительную эстетику. Порой пятно практически сливается с поверхностью корня либо скрывается под зубным налетом или камнем.
Когда кариозный процесс достигает цементно-дентинного соединения, проникая в поверхностные слои дентина, полость становится глубже, заполняется погибшими тканями, в ней застревает пища или зубная нить. Кратковременная боль также индуцируется химическими, температурными и механическими факторами, но может вовсе отсутствовать. Если кариес поражает слои дентина, граничащие с полостью зуба, боль чаще возникает во время приема горячей или холодной пищи. В остальном симптоматика глубокой формы кариеса схожа с таковой на его предыдущих стадиях.
Если не предпринимать попытки лечения кариеса корня, процесс может достигнуть полости зуба и спровоцировать пульпит. При этом болевые ощущения бывают столь невыносимыми, что поход к врачу становится невозможным больше откладывать. Если перетерпеть пульпитную боль, то она может самостоятельно исчезнуть, что свидетельствует о хронизации процесса. В дальнейшем инфекция с высокой вероятностью спровоцирует воспаление соединительнотканной связки зуба ― периодонтит, а это в случае несвоевременного обращения за врачебной помощью чревато деструкцией подлежащей кости и потерей зуба.
Наличие кариеса корня зуба выявляет стоматолог-терапевт. Постановка диагноза осуществляется поэтапно на первом клиническом приеме. Процесс осмотра направлен на выяснение жалоб пациента: наличия боли, ее характера и сопровождающих обстоятельств. Дополнительно выполняются различные тесты и исследования:
- Зондирование зуба. Исследование зубных рядов проводится с помощью стоматологического зеркала и острого зонда. При обследовании быстропрогрессирующего кариозного поражения отмечается его мягкая или «кожистая» консистенция и неровные, острые края. Поверхность патологического очага на стадии ремиссии обычно блестящая, гладкая, твердая с ровными, плотными краями.
- Температурные пробы. Чтобы отличить глубокий кариес корня зуба от пульпита, используют холодную воду и разогретый воск. При этом обращают внимание на длительность боли: если неприятные ощущения исчезают сразу или быстро после устранения раздражающего агента, как правило, диагностируют кариозное поражение.
- Электроодонтометрия. С помощью специального прибора определяют состояние пульпы зуба в зависимости от ее реакции на электрический ток определенной силы. В случае кариеса корня чувствительность зубной ткани к силе тока находится в диапазоне 2-6 мкА (иногда больше), при пульпите ― примерно 20-90 мкА. Показатели свыше 100 мкА вызывают подозрение на гибель пульпы и развитие периодонтита.
- Рентгенологическое исследование. Пациенту выполняется внутриротовой прицельный снимок одного или двух-трех больных зубов. На нем хорошо визуализируются размеры и глубина очага, что позволяет оценить целостность границы между дентином и цементом. Особое внимание уделяется расстоянию от дна кариозной полости до пульпарной камеры.
Лечение кариеса корня зуба
Схема лечения разрабатывается, исходя из стадии и скорости кариозного процесса, количества пораженных зубов. При этом обязательно учитывается состояние всей ротовой полости (слизистой оболочки, прикуса) и наличие у пациента сопутствующей патологии. Основные современные методики, используемые для устранения корневого кариеса, включают в себя:
- Реминерализующую терапию. Этот способ в качестве единственного метода лечения подходит только для начальной стадии заболевания. Цемент зуба подвергается воздействию местных или общих препаратов с высоким содержанием кальция и фтора, которые устраняют или стабилизируют очаг деминерализации. Ремотерапия как вспомогательный метод также показана при быстропрогрессирующем кариесе, когда патологический процесс за короткий промежуток времени поражает большое количество зубов.
- Препарирование и пломбирование. Если цементно-дентинная граница повреждена, кариозный очаг под местной анестезией поэтапно раскрывается, обрабатывается борами. Затем сформированная полость заполняется пломбой. В современных лечебных учреждениях наиболее распространены пломбировочные материалы на основе полимеров - светоотверждаемые композиты.
Прогноз правильно пролеченного кариеса корня зуба можно считать благоприятным. Однако вокруг запломбированной полости часто возникает вторичный кариозный процесс, появление которого зависит от состояния здоровья пациента, его подхода к осуществлению гигиены полости рта. В настоящее время ведутся разработки и клинические испытания новых пломбировочных материалов, которые способны навсегда предупредить рецидив заболевания.
Чтобы запломбированные и интактные зубы долгие годы оставались здоровыми, нужно регулярно пользоваться зубной нитью, два раза в день после первого и последнего приема пищи чистить зубы щеткой с пастой. В течение дня после еды (особенно кондитерских продуктов, сладких фруктов) рекомендуется полоскать рот щелочной минеральной водой. Также на протяжении 5-10 минут после еды до 3-5 раз в сутки можно пользоваться жевательной резинкой без фруктовых отдушек, если отсутствуют противопоказания.
Читайте также:
