Лечение кишечных свищей. Доброкачественные опухоли тонкой кишки
Добавил пользователь Евгений Кузнецов Обновлено: 24.01.2026
Диагностика и лечение регионарного илеита. Кишечный свищ
Диагностика представляет немалые трудности, особенно при острой форме, ввиду большого сходства с острым аппендицитом, прободной язвой двенадцатиперстной кишки, кишечной непроходимостью. При хроническом течении диагноз базируется на клинических данных (схваткообразные боли в животе, упорный понос, наличие воспалительного инфильтрата чаще всего в правой половине живота или в области пупка, субфебрильная температура, исхудание и симптомы частичной кишечной непроходимости). Большую помощь в постановке диагноза оказывает использование рентгенологических, эндоскопических (ректороманоскопия, колоноскопия) и гистологических (биопсия) методов исследования кишечника.
Патогенетической терапии регионарного энтерита не существует из-за отсутствии точно установленной причины заболевания. Все предложенные способы лечения могут быть разделены на консервативные и оперативные. Каждый из них должен применяться но строгим показаниям и в соответствии с клиническим и анатомическим вариантом болезни, с учетом эффективности терапии и наличия осложнений. Общеукрепляющее лечение направлено на ликвидацию или уменьшение влияния постоянных спутников болезни Крона: нарушения водно-электролитного обмена, анемии и гипопротеинсмии. Периодические переливания крови и белковых препаратов, растворов электролитов глюкозы восстанавливают силы больного. Большого внимания заслуживает организация рационального питания больных, страдающих упорным поносом, нарушением адсорбции и моторики кишечника. Пища должна быть высококалорийной, полноценной и не содержать ингредиентов, раздражающих кишечник. Противовоспалительная и антибактериальная терапия проводите я при острых и хронических, формах болезни Крона.
С этой целью используются антибиотики широкого спектра действия (тетрациклин, канамицин, моиомицин, цепорин, кефлин и др.) и сульфаниламидные препараты (сульфасалазин, салазопиридазин). Антибиотики особенно показаны при обострении хронической формы болезни и при гнойных осложнениях. Стероидная терапия основана на способности этих гормонов уменьшать воспалительный процесс и сенсибилизацию тканей. При острой форме, особенно при бурном течении, назначается гидрокортизон по 40—120 мг 4 раза в сутки внутримышечно. Стероиды показаны также при лечении кожных, глазных и суставных осложнений. Положительные результаты дает введение антииммунных препаратов. В последние годы число стронников иммунодепрессивной терапии заметно увеличилось. Накопленный опыт позволил более конкретно сформулировать показания и противопоказания к их использованию. Применяется имуран в дозе 100 мг в сутки.
Хирургическое лечение показано при внутрибрюшинных осложнениях болезни Крона (кишечная непроходимость, массивные кровотечения, перфорация, свищи, острая токсическая дилатация толстой кишки, септическое состояние) и в тех случаях, когда комплексное консервативное лечение неэффективно. При острых иеосложненных формах регионарного энтерита, протекающих с явлениями острого живота и обнаруженных во время ошибочной лапаротомии, обычно ограничиваются орошением брюшной полости растворами антибиотиков с оставлением в ней микроирригатора для их последующего введения. Характер операции при осложненных формах зависит от локализации поражения, его протяженности и общего состояния больного. При терминальном илеите с переходом па слепую кишку выполняется правосторонняя гемиколэктомия.
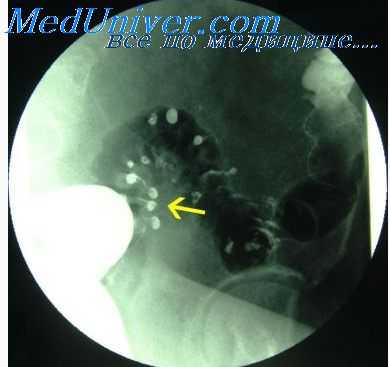
Контрастное исследование при кишечном свище
Кишечные свищи
Стенка трубчатых свищей образована соединительной тканью; размеры и протяженность их отличаются большой изменчивостью и непостоянством.
Свищи могут располагаться в любом отделе кишечника. Они бывают единичными и множественными. Размеры и форма нх весьма различны, варьируют от едва заметного точечного свища до обширной кишечно-кожной фистулы. При наличии препятствия в отводящей петле приводящая расширяется и гипертрофируется. Локализация свищей оказывает существенное влияние на патофизиологические изменения в организме больного. При тонкокишечных фистулах происходит потеря питательных веществ, ферментов, жидкости и электролитов, в результате которой развиваются дегидратация, гиповолемия, алкалоз, различные метаболические расстройства, а также токсемия и истощение. Последние чаще развиваются при высоких свищах.
Наблюдаются симптомы, характерные как для кишечного свища, так и болезней, лежащих в его основе. Наиболее распространенным признаком свища является выделение газов и кишечного содержимого через отверстие в брюшной стенке. Количество отделяемого варьирует в широких пределах и связано с локализацией, размерами и формой фистулы. Вытекающее из свища содержимое может вызывать развитие весьма болезненного и упорного дерматита, иногда с образованием эрозий и язв.
Диагностика в большинстве случаев не представляет трудностей. Для уточнения локализации и размеров свища прибегают к рентгенологическому исследованию. При тонкокишечных свищах контрастное вещество обычно лают внутрь. Узкие и длинные фистулы с извилистым ходом, а также множественные свищи распознаются во время фистулографии.
Доброкачественные опухоли тонкого кишечника
Доброкачественные опухоли тонкого кишечника – это группа благоприятно протекающих неоднородных по морфологии и генезу новообразований тонкой кишки, происходящих из различных структур кишечной стенки. Развитие неоплазий может сопровождаться тошнотой, рвотой, метеоризмом, снижением аппетита; иногда – кровотечением и кишечной непроходимостью. Диагностика проводится на основании рентгеновского исследования. Лечение опухолей оперативное - клиновидное иссечение новообразования или резекция кишечного сегмента.
Общие сведения
Несмотря на то, что тонкий кишечник составляет две трети длины пищеварительной системы, а его поверхность составляет 90% от площади всего желудочно-кишечного тракта, по наблюдениям современных гастроэнтерологов, опухоли в тонкой кишке возникают значительно реже, чем в других отделах ЖКТ, – всего в 3-6% случаев. Новообразования чаще локализуются в двенадцатиперстной и подвздошной кишке. Опухоли тонкой кишки обычно образуются в возрасте 45-50 лет, с одинаковой частотой выявляются у мужчин и женщин.
Причины
Вопрос о причинах опухолеобразования в тонком кишечнике изучен недостаточно. Считается, что определенную роль играет характер питания, хронические энтериты, травматизация слизистой тонкой кишки. Факторами, повышающими вероятность образования доброкачественных неоплазий, служат состояния иммунодефицита (при ВИЧ-инфекции, перенесенной химиотерапии), наследственные (синдром Пейтца-Егерса), аутоиммунные заболевания (ревматоидный артрит, гранулематоз Вегенера, системная красная волчанка), целиакия, болезнь Крона, кишечные инфекции.
К факторам, препятствующим опухолеобразованию, относят щелочную среду и интенсивную перистальтику тонкой кишки (гастроцекальный транзит), которые подавляют рост бактерий, препятствуют застою содержимого и процессам разложения и гниения пищи. Предполагается, что в тонком кишечнике присутствуют противоопухолевые антигены и защитные энзимы, способные к детоксикации различных бластомогенов.
Классификация
Морфология и патогенез доброкачественных опухолей тонкого кишечника различен, сами новообразования могут развиваться практически из любых тканей стенки кишечника: эпителиальной, мышечной, соединительной, нервной, сосудистой. В зависимости от этого в практической гастроэнтерологии выделяют следующие виды опухолей: лейомиомы (30- 35%), аденомы и полипы (20-22%), ангиомы - гемангиомы и лимфангиомы (12%), липомы (12-15%), фибромы (6%), шванномы (3%) и др.
К новообразованиям эпителиального типа относятся ворсинчатые, тубуловорсинчатые и тубулярные аденомы (аденоматозные полипы). Аденома имеет вид полиповидного образования с тонкой ножкой или широким основанием. Аденоматозные полипы часто подвергаются малигнизации. Опухоли неэпителиального типа представлены лейомиомами, шванномами, липомами, сосудистыми опухолями (гемангиомами, лимфангиомами).
Лейомиома имеет структуру узла без капсулы, чаще растет в подслизистом слое. Лейомиомы больших размеров могут вызывать сдавление кишечника и соседних органов, изъязвляться и вызывать массивные кишечные кровотечения. Шваннома (неврилеммома) - инкапсулированная доброкачественная опухоль, исходящая из нервных элементов. Липома представляет собой неоплазию из жировой ткани, четко отграниченную капсулой; образуется и растет в подслизистом слое; при достижении больших размеров может вызывать кишечную непроходимость. В редких случаях может развиваться липоматоз кишечника.
Сосудистые опухоли кишечника (капиллярные и кавернозные гемангиомы, лимфангиомы), как правило, являются врожденными, часто имеют множественный характер. Распространенные и множественные гемангиомы тонкой кишки встречаются при врожденных ангиодисплазиях - синдроме Паркса-Вебера-Клиппеля и болезни Рандю-Ослера-Вебера (наследственной телеангиэктазии). Сосудистые новообразования тонкой кишки опасны развитием кишечного кровотечения. Также в тонком кишечнике встречаются гамартомы, карциноид и гетеротопии из других органов (например, эндометриоз).
Рост опухолей по отношению к просвету тонкой кишки может быть экзофитным (в просвет органа) или эндофитным (в стенку кишки и окружающие ткани). По количеству развивающихся опухолей неоплазии тонкого кишечника бывают как единичными, так и множественными.
Симптомы тонкокишечных опухолей
В зависимости от клинических проявлений в течении доброкачественных новообразований выделяют латентный период (отсутствие симптомов), продромальный период (имеются отдельные неспецифические симптомы) и период выраженной симптоматики, связанный с развитием осложнений. В латентном периоде неоплазии протекают без клинических проявлений, случайной выявляются при рентгенографии или ФГДС.
В продромальном периоде могут отмечаться отрыжка, тошнота, рвота, метеоризм, ухудшение аппетита, запоры или поносы, слабость, снижение массы тела. Боли, как правило, носят непостоянный характер; при новообразованиях тощей кишки локализуются в околопупочной области или левой стороне живота; при поражении подвздошной кишки боли определяются в правой подвздошной области. Опухоли, расположенные в области фатерова сосочка 12-перстной кишки, могут впервые проявить себя развитием обтурационной желтухи.
В периоде выраженных проявлений может отмечаться кишечное кровотечение, перфорация, тонкокишечная непроходимость. Развитием кровотечения чаще осложняются гемангиомы, лейомиомы, аденомы. Интенсивность кровотечения может варьироваться от положительной реакции кала на скрытую кровь до мелены. Латентные и явные кровотечения из тонкого кишечника приводят к анемии.
Полипы тонкого кишечника часто вызывают высокую или низкую тонкокишечную непроходимость в результате инвагинации. При липомах непроходимость кишечника обусловлена обтурацией опухолью просвета тонкой кишки. Тонкокишечная непроходимость характеризуется схваткообразными болями в животе, вздутием живота, рвотой («каловой» рвотой при тонкокишечной непроходимости дистальных отделов кишки).
При некоторых опухолях отмечается внекишечная симптоматика. Полипоз кишечника может сопровождаться гиперпигментацией кожи и слизистых оболочек (при синдроме Пейтца-Джигерса), алопецией, атрофией ногтевых пластин (при синдроме Кронкайта-Канада). При гетеротопных образованиях из клеток поджелудочной железы возможно развитие симптоматики гиперинсулинизма, проявляющейся приступами слабости, голода, снижением уровня глюкозы крови и т. д. Общее самочувствие страдает редко. Головокружение, общая слабость, бледность кожных покровов, гипотония чаще всего свидетельствуют о наличии кишечного кровотечения.
Диагностика
При объективном обследовании пациентов в ряде случаев удается пропальпировать опухоль через переднюю брюшную стенку: новообразования тощей кишки определяются в области пупка или слева от него, неоплазии подвздошной кишки - в правой подвздошной области. Доброкачественные опухоли дистальных отделов тонкого кишечника распознаются в процессе ректального или бимануального гинекологического исследования. Пальпаторно опухоль ощущается в виде гладкого, подвижного образования в брюшной полости. При стенозировании просвета кишечника может выслушиваться шум плеска и иметь место видимые перистальтические движения кишечника.
Анемия и положительные результаты анализа кала на скрытую кровь выявляются только при опухолях, осложненных скрытым или явным кровотечением. Более точная диагностика строится с учетом комплексного рентгенологического, ультразвукового, эндоскопического обследования. Из рентгеноконтрастных исследований используется рентгенография пассажа бария по тонкому кишечнику, зондовая энтерография, ирригоскопия. Рентгенологическая картина характеризуется наличием округлых или овальных дефектов наполнения с четкими ровными контурами, сужением просвета кишки, деформацией рельефа слизистой, супрастенотическим расширением просвета кишки с наличием жидкости и воздуха.
Энтероскопия - эндоскопическое обследование верхних отделов тонкого кишечника (еюноскопия) проводится с использованием модифицированного фиброгастродуоденоскопа; терминальные отделы тонкой кишки (илеоскопия) осматриваются через фиброколоноскоп. При локализации опухолей в данных отделах может быть выполнена эндоскопическая биопсия и проведена морфологическая верификация новообразования. К современным методам эндоскопической диагностики относятся капсульная эндоскопия. Метод заключается в визуальном обследовании тонкой кишки с помощью проглатываемой больным миниатюрной капсулы, содержащей видеокамеру и передатчик.
В дополнение к рентгенографии и эндоскопии применяют УЗИ органов брюшной полости, КТ, сцинтиграфию, лапароскопию, особенно при необходимости дифференциальной диагностики опухолей тонкого кишечника с новообразованиями толстой кишки, матки или яичников; специфическими - туберкулезом и сифилисом и неспецифическими процессами – аппендицитом, болезнью Крона, инородными телами, дистопией почки, кистой поджелудочной железы.
Лечение тонкокишечных опухолей
Выявленные доброкачественные неоплазии, независимо от их формы и локализации, подлежат хирургическому удалению. Полиповидные образования, расположенные в пределах отделов кишечника, доступные для энтероскопии, можно удалить путем эндоскопической электрокоагуляции в ходе ФГДС, еюноскопии, илеоскопии.
При опухолях небольших размеров прибегают к их клиновидному иссечению; при больших новообразованиях или протяженном поражении кишки производится сегментарная резекция тонкого кишечника с наложением энтероэнтероанастомоза или энтероколоанастамоза. После иссечения опухоли, расположенной в области фатерова сосочка, производится последующая имплантация общего желчного и панкреатического протоков в 12-перстную кишку. При неоплазиях, осложненных кишечной непроходимостью или кровотечением, производится экстренное вмешательство.
Прогноз и профилактика
Удаление солитарных образований сопровождается удовлетворительными отдаленными результатами. Множественные опухоли склонны к рецидивам, что в значительной мере ухудшает прогноз. Новообразования, не удаленные по каким-либо причинам, как правило, вызывают осложнения: кровотечения, тонкокишечную непроходимость, злокачественное перерождение в рак тонкого кишечника. Наиболее опасны в отношении малигнизации аденомы, лейомиомы, карциноид.
Кишечный свищ
Кишечный свищ – неестественная коммуникация между просветом кишечной трубки и прочими органами или кожей. Внутренние свищи зачастую в течение длительного времени ничем не проявляются. Наружные свищи выявляются при наличии устья на коже, через которое отходит каловое отделяемое и газы, мацерации кожных покровов вокруг свища. Также может отмечаться прогрессирующее похудение, нарастающая полиорганная недостаточность. Диагноз ставится с помощью рентгенологических, эндоскопических и лабораторных исследований, проб с красителями. Консервативное лечение может использоваться при наличии трубчатых свищей, а также как этап подготовки к операции при губчатых свищах.
МКБ-10
Кишечный свищ – тяжелая хирургическая патология, частота которой прогрессивно возрастает, так как увеличивается общее количество воспалительных заболеваний кишечника, которые чаще всего приводят к формированию противоестественных коммуникаций. Выделяют врожденные, приобретенные и искусственно созданные формы данного заболевания (в основном для энтерального питания или декомпрессии кишечника). Первая операция по устранению кишечного свища была произведена еще в 1828 году, в последующие годы техника оперативных вмешательств совершенствовалась, разрабатывались внебрюшинные методики хирургического лечения. На сегодняшний день упор делается на своевременное выявление и консервативную терапию кишечных свищей.
Причины кишечного свища
Наиболее частой причиной образования свища является некроз кишечной стенки вследствие локального нарушения кровообращения. Привести к этому могут воспалительные заболевания (острый аппендицит, болезнь Крона, дивертикулы кишечника, рак, актиномикоз, туберкулезное поражение кишечной трубки) и нарушения кровообращения и питания стенки кишки (ущемленная грыжа, патология сосудов брыжейки). Формирование свищей часто происходит на фоне проникающих и тупых травм живота. Очень распространенными причинами созревания свищевого хода (до 70% всех случаев) служат различные послеоперационные осложнения: межпетельные абсцессы, перитонит, кишечная непроходимость, несостоятельность швов на кишечной стенке.
Более редкой причиной образования свищей служат нарушения эмбриогенеза (незаращение желточного протока, атрезия дистальных участков кишечника с возникновением кишечно-маточных, кишечно-пузырных и аноректальных свищей). Это достаточно редкая патология. В военное время в качестве причины формирования кишечных свищей преобладают проникающие огнестрельные и осколочные ранения органов брюшной полости.
Образование свищевых ходов между кишечником, другими органами и кожей приводит к тяжелым расстройствам в организме. Основные патогенетические механизмы развития полиорганной недостаточности связаны с потерей пищевого химуса, нарушением всасывания питательных веществ, интоксикацией вследствие воспалительного процесса в области свищевого хода. Наиболее опасными в прогностическом плане являются высокие свищи тонкой кишки: по такому свищевому ходу в течение суток может изливаться до 10 литров содержимого, что приводит к потере немалого количества жидкости, пищеварительных соков и ферментов, электролитов и нутриентов. Значительно снижается объем циркулирующей крови, происходит гемоконцентрация, выражающаяся повышением гематокритного числа. Из-за выраженного обезвоживания снижается объем крови, циркулирующей через канальцы почек, страдает диурез. Компенсаторно повышается продукция альдостерона, который способствует интенсивному выведению калия из организма.
Всасывание нутриентов в кишечнике также страдает. Покрытие энергетических запросов организма сначала происходит за счет расщепления запасов гликогена в печени и мышцах, затем включаются катаболические процессы с использованием эндогенных запасов белка и жира. Распад клеток при избыточном катаболизме приводит к накапливанию в организме калия, токсичных продуктов обмена, что еще более усугубляет почечную недостаточность, поскольку именно почки отвечают за выведение продуктов катаболизма из организма. Развиваются истощение и полиорганная недостаточность, которые в 40% случаев могут приводить к смерти пациента.
Низкие тонкокишечные, а также толстокишечные свищи редко приводят к выраженным дистрофическим изменениям в организме. Основная масса питательных веществ и жидкости всасывается в верхних отделах тонкого кишечника, поэтому потеря кишечного содержимого на уровне дистальных отделов пищеварительной трубки не приводит к значительному обезвоживанию, дефициту нутриентов и истощению. Наибольшую проблему при низких кишечных свищах представляет атрофия слизистой отводящего отдела кишечника, повышающая частоту послеоперационных осложнений в будущем.
Классификация кишечного свища
По этиологии различают врожденные и приобретенные свищи кишечника. Врожденные формы представляют не более 2,5% всех случаев, обычно связаны с недоразвитием кишечной трубки либо незаращением кишечно-пузырного протока. Среди приобретенных кишечных свищей около 50% занимают послеоперационные. Особую группу приобретенных форм заболевания составляют искусственно наложенные отверстия для энтерального питания, разгрузки кишечника при перитоните, кишечной непроходимости, опухолях кишки. Непосредственной причиной образования свищевого хода могут служить: возникновение или прогрессирование деструктивного воспалительного очага; спонтанное вскрытие абсцесса брюшной полости; разрыв петли кишечника при попытке вправления ущемленной грыжи; прогрессирование опухолевого процесса с прорастанием передней брюшной стенки.
В зависимости от пассажа содержимого кишечника свищи могут быть полными (все содержимое изливается из кишечника, не поступая в отводящую петлю) и неполными (содержимое кишечника поступает наружу только частично). Полные свищи часто характеризуются наличием кишечной шпоры. Шпора может быть истинной (постоянное неустранимое выпячивание стенки кишки, противоположной свищу, в полость кишечной трубки с перекрытием ее просвета) и ложной (выпячивание стенки кишки подвижно и устранимо). Истинные шпоры чаще всего приводят к образованию полных губовидных свищей.
По характеру отделяемого различают каловые кишечные свищи, слизистые, гнойные и комбинированные. Также в классификации учитывается наличие осложнений: местных (воспаление, дерматит, эвентрация кишечника), общих (истощение, депрессия).
Симптомы кишечного свища
Клинические проявления кишечных свищей в большой мере зависят от их локализации, морфологических характеристик, времени возникновения. Сформированные свищи имеют более благоприятное течение, обычно не сопровождаются тяжелыми общими симптомами. Несформированные свищи, даже низкие, протекают на фоне интоксикации за счет воспалительного процесса в области устья свищевого хода.
Внутренние межкишечные свищи могут никак не проявляться длительное время. При наличии кишечно-маточных, кишечно-пузырных свищей обычно отмечается выделение каловых масс из влагалища, примесь кала в моче при мочеиспускании, воспалительный процесс органов малого таза. Высокие тонкокишечно-толстокишечные свищи сопровождаются достаточно выраженной клиникой: упорной диареей, постепенной, но значительной потерей веса.
Наружные свищи также имеют свои клинические особенности, обусловленные локализацией. Высокие тонкокишечные наружные свищи характеризуются наличием дефекта на коже, через который обильно выделяется желтое, пенистое кишечное содержимое, содержащее пищевой химус, желудочный и панкреатический соки, желчь. Вокруг свищевого хода быстро развивается мацерация, дерматит. Потери жидкости по высокому свищу тонкой кишки значительные, приводят к постепенной декомпенсации общего состояния и развитию полиорганной недостаточности. Потеря веса может достигать 50%, постепенно разворачивается клиника тяжелого истощения, депрессия. Низкие свищи толстой кишки протекают легче, им не сопутствуют большие потери жидкости. Учитывая то, что каловые массы в толстом кишечнике уже сформированы, выраженной мацерации кожи и дерматитов также не бывает.
К наиболее частым осложнениям кишечных свищей относят истощение, нарушения водно-электролитного баланса, сепсис, дерматит, кровотечение, выпадение слизистой оболочки кишки в свищевой ход.
Диагностика кишечного свища
Консультации гастроэнтеролога и хирурга нужны для визуального осмотра, пальцевого исследования свищевого хода. Во время клинического осмотра устанавливается факт наличия свищевого хода, его морфологические характеристики. Правильно проведенный осмотр области свищевого хода позволит назначить необходимые для подтверждения диагноза исследования. Для уточнения локализации свища может потребоваться анализ отделяемого на предмет наличия в нем билирубина, желчных кислот, панкреатических ферментов. Также большое клиническое значение имеют пробы с красителями. При подозрении на свищ тонкой кишки метиленовый синий дают выпить, при наличии свища толстой кишки – вводят в виде клизмы. В зависимости от времени появления красителя в отделяемом из свищевого хода и устанавливается точная локализация свища.
Для оценки состояния внутренних органов, взаимоотношения их со свищевым ходом может потребоваться УЗИ органов брюшной полости, мультисрезовая спиральная компьютерная томография органов брюшной полости, обзорная рентгенография органов брюшной полости. Также широкое применение нашли рентгенконтрастные методики: рентгенография пассажа бария по тонкому кишечнику, ирригоскопия, фистулография (введение контраста в свищевой ход).
Консультация врача-эндоскописта необходима для проведения ЭГДС, фиброколоноскопии. При использовании этих методов исследования врач получает возможность осмотреть внутреннее устье свища, оценить состояние слизистой оболочки кишечника, выявить истинную или ложную шпору.
Лечение кишечного свища
Лечение пациентов с высокими тонкокишечными свищами проводится в отделениях интенсивной терапии и хирургии; больные с толстокишечными свищами без выраженной симптоматики могут получать лечение в отделении гастроэнтерологии или амбулаторно. Терапию кишечных свищей всегда начинают с консервативных мероприятий. Проводится восполнение дефицита жидкости, нормализация ионно-электролитного состояния. Если в области свищевого хода имеется гнойная рана, абсцесс, выраженный дерматит – осуществляется эрадикация очага инфекции, сопровождающаяся дезинтоксикационной терапией.
Местная терапия включает в себя использование повязок с гипертоническими и ферментными растворами, антисептических мазей и паст. Производится защита кожи от кишечного отделяемого любыми доступными методами. Физическое экранирование заключается в создании барьера между кожей и жидким содержимым кишечника с помощью паст, клея (БФ1, БФ2), полимерных пленок и др. Биохимический метод – обкладывание устья свища салфетками, смоченными в яичном белке, молоке, молочной кислоте. Для механической защиты используют разнообразные аспираторы и обтураторы, препятствующие выделению кишечного содержимого наружу. Для обезвреживания желудочного и панкреатического сока применяют гистаминоблокаторы, протеолитические ферменты.
В период консервативного лечения нужно наладить полноценное и разнообразное энтеральное, а при необходимости и парентеральное питание. Консервативные мероприятия могут привести к закрытию сформировавшихся трубчатых свищей в течение одного-двух месяцев. Губчатые свищи требуют оперативного лечения, однако перечисленные направления нехирургического лечения используются в качестве подготовки к операции. Также операция показана и при трубчатых свищах, если консервативные мероприятия не привели к самопроизвольному закрытию свищевого хода. Это может произойти при наличии непроходимости кишечной трубки дистальнее свища; если причиной формирования свища послужило инородное тело; при образовании очень высоких свищей с большим количеством отделяемого; при сопутствующих воспалительных заболеваниях кишечника; при выявлении раковой опухоли в стадии распада.
Хирургическое лечение требует тщательной, длительной предоперационной подготовки. Исключением являются высокие тонкокишечные свищи с формированием полиорганной недостаточности – при их наличии подготовка не должна занимать более нескольких часов. Во время операции производится определение точной локализации свища, его иссечение вместе с пораженным участком кишки, наложение межкишечного анастомоза. При некоторых видах свищей возможно их внебрюшинное закрытие.
Прогноз и профилактика кишечного свища
Смертность после оперативного лечения кишечных свищей достигает 2-10% (в зависимости от вида свища и состояния пациента перед операцией). Самые частые причины смерти таких больных – сепсис и почечная недостаточность. При своевременном выявлении свищевого хода возможно его самопроизвольное закрытие на фоне консервативной терапии в 40% случаев. Профилактика образования кишечных свищей заключается в своевременном выявлении и лечении фоновых заболеваний, приводящих к формированию свищевых ходов.
Опухоли тонкого кишечника
Опухоли тонкого кишечника – новообразования различной гистологической структуры, поражающие любой из отделов тонкой кишки. Симптомы заболевания зависят от расположения опухоли и могут включать боли в животе, интоксикацию, анемию, кахексию, чередование запоров и поносов, кровотечения, явления кишечной непроходимости. Для установления характера и локализации опухолевого поражения используют эндоскопическое исследование с биопсией, УЗИ органов брюшной полости, рентгенологические методики, диагностическую лапароскопию. Лечение опухолей тонкого кишечника хирургическое, при необходимости дополненное химиотерапией.
Опухоли тонкого кишечника – группа доброкачественных либо злокачественных новообразований, поражающих двенадцатиперстную, подвздошную и тощую кишку. Опухоль, локализованная в тонкой кишке, прижизненно диагностируется крайне редко, так как не имеет яркой симптоматики и успешно маскируется под другие заболевания. Несмотря на то, что тонкая кишка представляет собой 3/4 всей длины пищеварительного тракта и более 90% его площади, опухоли этой части ЖКТ встречаются лишь в 0,5-3,5% случаев. Злокачественные опухоли тонкой кишки диагностируются еще реже и составляют 0,01% всей онкопатологии тонкого кишечника.
Редкую встречаемость злокачественных новообразований тонкой кишки связывают с особенностями ее строения и функционирования: активная перистальтика и щелочная среда препятствуют застою содержимого и размножению бактерий, а кишечная стенка выделяет различные защитные и противоопухолевые агенты, инактивирующие канцерогенные вещества. Опухоли тонкой кишки практически никогда не диагностируются у детей, а у взрослых пик выявляемости приходится на возраст 40-50 лет, не зависит от пола. Доброкачественные новообразования чаще поражают двенадцатиперстную и подвздошную кишку, а злокачественные – дистальные отделы подвздошной и начальные отделы тощей кишки. Среди доброкачественных опухолей в тонкой кишке чаще встречаются полипы, из злокачественных – рак.
Точные причины перерождения нормальных клеток кишечника в опухолевые пока неизвестны. Врачи выделяют ряд предрасполагающих к этому заболеванию факторов. К ним относят семейный аденоматозный полипоз (практически в 100% случаев приводит к малигнизации); генетическую предрасположенность (эпизоды обнаружения опухолей тонкого кишечника у близких родственников); хронические воспалительные заболевания пищеварительного тракта (болезнь Крона); синдром Пейтца-Егерса; целиакию; пожилой возраст; нарушения питания, особенно преобладание в пище белка и жира, недостаток клетчатки.
Семейный полипоз приводит к формированию аденокарциномы (чаще всего в ДПК) в одном случае на 1700 пациентов. Пациенты с семейным полипозом должны проходить ежегодное эндоскопическое обследование, а при выявлении полипов и другой патологии им проводится биопсия. Наследственное заболевание Пейтца-Егерса – это гиперпигментация кожи, ассоциированная с полипами желудка и кишечника. Злокачественная опухоль тонкой кишки (аденокарцинома) развивается в одном из таких полипов в 2,5% случаев. Следует учитывать, что полипы тонкого кишечника достаточно сложно диагностировать, поэтому динамическое наблюдение за такими пациентами затруднено. Полипоз желудочно-кишечного тракта предрасполагает к злокачественным новообразованиям не только кишечника, но и других органов.
Болезнь Крона увеличивает риск опухоли тонкого кишечника более чем в сто раз, а малигнизация обычно происходит уже в молодом возрасте. Всем пациентам с этой патологией, имеющим межкишечные свищи и стриктуры, плохо поддающиеся лечению, рекомендуют проводить резекцию пораженных участков для предупреждения формирования аденокарциномы тонкой кишки.
Такая опухоль тонкой кишки, как лимфома, чаще развивается у пациентов на фоне иммунодефицита или иммуносупрессии (СПИД, лечение после трансплантации органов, химиотерапия, воздействие ионизирующего излучения), а также при наличии системных заболеваний, целиакии и др.
Новообразование может расти как в просвет кишечника (экзофитный рост), так и инфильтрировать стенку кишки (эндофитный рост). Эндофитные опухоли тонкого кишечника имеют более неблагоприятный прогноз, так как длительное время никак не проявляются. С течением времени рост опухоли становится смешанным – поражается стенка кишки на большом протяжении, а сама опухоль перекрывает просвет пищеварительной трубки.
По гистологическому строению опухоли тонкого кишечника весьма полиморфны: эпителиальные и неэпителиальные, карциноиды, лимфоидные, вторичные и опухолеподобные процессы. По характеру процесса новообразования делятся на доброкачественные и злокачественные. К доброкачественным эпителиальным опухолям относят аденомы (ворсинчатую, тубулярную, тубулярно-ворсинчатую); к злокачественным - муцинозную и простую аденокарциному, перстневидноклеточный рак, недифференцированные и неклассифицируемые формы рака. Доброкачественные неэпителиальные опухоли – лейомиома, лейомиобластома, неврилеммома, липома, гемангиома, лимфангиома. К злокачественным принадлежит лейомиосаркома.
К карциноидам относятся аргентаффинные, неаргентаффинные и смешанные новообразования. Лимфоидные опухоли представлены лимфосаркомой, ретикулосаркомой, лимфогранулематозом и лимфомой Беркитта. К опухолеподобным процессам причисляют гамартомы (ювенильный полипоз, синдром Пейтца-Егерса), гетеротопии (из ткани желудка, поджелудочной железы, бруннеровских желез, доброкачественные лимфоидные полипы и гиперплазии, эндометриоз).
Симптомы опухолей тонкого кишечника
Коварство новообразований в том, что они длительное время никак не проявляются, либо в клинической картине преобладают симптомы, характерные для других заболеваний (язвенной болезни желудка и ДПК, холецистита, аднексита и др.). У 75% пациентов опухоли тонкого кишечника обнаруживаются только после смерти, в остальных случаях новообразование обычно диагностируется на запущенной стадии, когда перекрывается просвет кишечника и возникает клиника кишечной непроходимости.
Первым проявлением доброкачественных опухолей тонкого кишечника может быть боль. Пациенты описывают боли как неопределенные, локализованные в области пупка или слева от него, в подвздошной области. Боль обычно возникает при прорастании новообразованием стенки кишечника и распространении процесса на брюшину и другие органы. Кроме того, больного могут беспокоить отрыжка, метеоризм, нестабильность стула, потеря аппетита, исхудание, умеренное повышение температуры тела.
Не существует симптомов, по которым можно было бы определить тип опухоли, однако для некоторых доброкачественных новообразований более характерны те или иные клинические проявления. Например, для полипов тонкой кишки типично развитие клиники кишечной непроходимости (обусловленной инвагинацией) на фоне общего благополучия. При отсутствии лечения в дальнейшем кишечная непроходимость неоднократно повторяется. Лейомиомы могут достигать огромных размеров, перекрывая просвет кишки и сдавливая окружающие органы. Часто поверхность лейомиомы изъязвляется, приводя к хроническим кишечным кровотечениям и анемии. Гемангиомы тонкой кишки – наиболее редкая доброкачественная опухоль ЖКТ (0,3% всех новообразований пищеварительного тракта). Кавернозные гемангиомы даже маленького размера часто приводят к кровотечениям, а крупные образования – к непроходимости кишечника.
В клинической картине доброкачественных опухолей тонкого кишечника выделяют три периода: латентный (симптомы отсутствуют), продромальный (появляются неопределенные и неспецифичные жалобы), период выраженных клинических проявлений (возникают различные осложнения – кишечная непроходимость, перфорация кишки, кровотечение).
Злокачественные опухоли могут иметь как общие проявления (истощение, интоксикация, бледность кожи и слизистых), так и местные симптомы, которые зависят от локализации и размеров опухоли. Наиболее значимым проявлением злокачественного новообразования обычно является болевой синдром, с течением времени боль постепенно нарастает, становится невыносимой. Кроме того, пациент предъявляет жалобы на тошноту, рвоту, изнуряющую изжогу. В начальных стадиях злокачественной опухоли поносы чередуются с запорами, в терминальном периоде развивается клиника непроходимости кишечника, перфорации полого органа (связанной с распадом опухоли).
Все новообразования кишечника сопровождаются кахексией, анемией, интоксикацией. Анемия связана не только с постоянными кровотечениями, но и с нарушением всасывания питательных веществ в пораженном кишечнике, необходимых для нормального кроветворения. Обычно выраженная клиника указывает не только на запущенную стадию болезни, но и на метастазирование опухоли в лимфоузлы и другие органы.
Пациенты с описанными выше симптомами чаще всего впервые обращаются к гастроэнтерологу, и именно от этого специалиста зависит своевременное выявление опухоли тонкого кишечника. Первое, с чего начинается диагностический поиск – рентгенологическое обследование. На обзорной рентгенографии органов брюшной полости опухоль визуализируется как дефект заполнения кишечной трубки. Для уточнения локализации и размеров новообразования может потребоваться рентгенография пассажа бария по тонкому кишечнику. Для повышения качества исследования иногда используется одновременное введение газа в брюшную полость (двойное контрастирование) – это позволяет лучше визуализировать опухолевый конгломерат, выявить даже небольшие новообразования и четко определить их локализацию.
При поражении тонкого кишечника предпочтительно провести консультацию врача-эндоскописта, который определится с дальнейшей тактикой обследования пациента. Интестиноскопия не только позволит визуализировать опухоль при ее экзофитном росте, но и даст возможность проведения эндоскопической биопсии, забора материала для точной дооперационной диагностики. При подозрении на новообразование начальных отделов тонкой кишки эндоскопическое исследование проводится с помощью модифицированного фиброгастроскопа, а при поражении дистальных отделов (подвздошной кишки) – фиброколоноскопом.
При возникновении затруднений помочь установить правильный диагноз может диагностическая лапароскопия. Во время данного исследования производится осмотр внутренних органов и регионарных лимфоузлов, выявление опухоли тонкого кишечника, оценка степени ее распространенности на окружающие органы и сосуды, биопсия новообразования.
Обязательным при наличии опухоли тонкого кишечника является УЗИ органов брюшной полости, забрюшинного пространства, надключичных областей. Дополнить картину заболевания поможет магнитно-резонансная и компьютерная томография органов брюшной полости и средостения, при возможности - однофотонная эмиссионная компьютерная томография внутренних органов. Общий анализ крови, анализ кала на скрытую кровь помогут выявить даже незначительные кровотечения.
Лечение опухолей тонкого кишечника
На начальном этапе пациент может находиться в отделении гастроэнтерологии. При подтверждении диагноза вырабатывается тактика дальнейшего лечения в отделении хирургии либо онкологии. Лечение доброкачественных опухолей тонкого кишечника – только хирургическое. Удаление полипов тонкой кишки может быть произведено во время эндоскопического исследования. Более крупные доброкачественные новообразования удаляются путем их клиновидной резекции либо сегментарной резекции кишечника.
При определенных типах злокачественных новообразований может быть проведена химиотерапия, уменьшающая размеры опухоли перед оперативным вмешательством (либо облегчающая состояние пациента с инкурабельной опухолью). Химиотерапия может быть использована и после операции – для улучшения прогноза и профилактики метастазирования. На начальных стадиях заболевания производится резекция части тонкого кишечника с брыжейкой и регионарными лимфоузлами, при распространении процесса на окружающие органы – паллиативная операция (наложение обходного анастомоза). В развитых странах активно внедряются лапароскопические методики удаления опухолей тонкого кишечника.
Прогноз при наличии опухоли тонкого кишечника зависит от многих факторов. Вовремя диагностированные и удаленные доброкачественные опухоли тонкой кишки имеют благоприятный прогноз. Основной критерий прогноза при злокачественных новообразованиях – распространенность процесса по классификации TNM. Прогноз значительно ухудшается при выявлении метастазов, прорастании опухоли в окружающие ткани, жировую клетчатку, сосуды. Также имеется четкая зависимость между высоким уровнем раково-эмбрионального антигена и рецидивированием опухоли – даже опухоли небольших размеров без метастазов практически всегда рецидивируют, если этот показатель значительно повышен. Доказано, что если опухоль не рецидивировала в течение пяти лет после проведенного лечения, то возврата опухолевого процесса уже не возникнет.
Профилактика опухолей тонкого кишечника включает в себя комплекс мероприятий по улучшению и оздоровлению образа жизни (отказ от курения, алкоголя, правильное питание с употреблением достаточного количества клетчатки, поддержание хорошей физической формы и нормального веса), а также регулярные обследования всех людей из группы риска после 50 лет и своевременное удаление доброкачественных новообразований кишечника.
Лечение кишечных свищей. Доброкачественные опухоли тонкой кишки
Лечение может быть консервативным и оперативным. Трубчатые свищи небольших размеров при отсутствии механических препятствий по ходу кишечника (шпора, обтурация, и др.) во многих случаях закрываются самостоятельно под влиянием консервативной терапии. Последняя направлена на восстановление водного и электролитного баланса, усиленное парентеральное н оральное питание больного, уменьшение потерн кишечного содержимого посредством применения различных обтуратов и пелотов, предупреждение и борьбу с инфекцией и местное воздействие на свищ н окружающую его кожу.
Первостепенную роль в комплексе лечебных мероприятий при полных, особенно высоких, свищах играют коррекция гидропонных нарушении и гипералиментация, которые составляют основу предоперационной подготопкн. Они должны проводиться под контролем объема циркулирующей крови н гемодинамики.
Большинство губовидных и плохо заживающих трубчатых свищей подлежит хирургическому лечению, которое показано после стабилизации состояния больного. Многочисленные операции, предложенные для ликвидации кишечных свищей, делятся на внебрюшинные и внутрибрюшинные. Первые заключаются и зашивании дефекта кишечной стенки экстраперитонеалыю и производятся при неполных трубчатых н кубовидных фистулах. Внутрибрюшинные способы могут быть паллиативными и радикальными.
Паллиативные операции направлены на уменьшение или полное прекращение истечения из свища кишечного содержимого с помощью его частичного или полного отключения (энтероэнтероанастомоз по Мезониеву, одно- или двустороннее выключение кишечно-кожной фистулы). Во время радикальных операций свищ ушивают интраабдомннально или производят резекцию кишечного сегмента, несущего свищ.
Доброкачественные опухоли тонкой кишки
Тонкая кишка, несмотря на большую длину и обширную поверхность, поражается опухолями значительно реже, чем остальные отделы желудочно-кишечного тракта. Доброкачественные опухоли по морфологии и генезу весьма неоднородны и могут исходить из различных тканей кишечной стенки. К ним относятся аденомы, фибромы, лейомиомы, нейрофибромы, лимфангиомы, ангиомы, гемангиомы и др. Опухоли бывают единичными и множественными и могут располагаться в любой части тонкой кишки.
Доброкачественные опухоли тонкой кишки небольших размеров часто протекают бессимптомно и нередко являются случайной хирургической находкой. В некоторых случаях отмечаются непостоянные небольшие боли в области пупка или мезогастрии, тошнота, рвота, вздутие живота; понижение аппетита, которые обычно принимают за другие заболевания тонкой кишки. Иногда доброкачественные опухолн могут сопровождаться кровотечениями и кишечной непроходимостью. Кровотечение чаще наблюдается при гемангиомах, лейомиомах. ангиомах, аденомах и проявляется в виде положительной реакции кала на скрытую кровь или мелены.
Последняя наблюдается редко и сопровождается анемией. Непроходимость кишечника возникает при обтурации тонкой кишки опухолью или в результате инвагинации.
Диагностика доброкачественных опухолей тонкой кишки представляет трудную задачу. Она базируется на клинической картине и рентгенологических данных. Эндоскопия тонкой кишки, за исключением начального отдела тощей и терминального отдела подвздошной, не разработана и не производится.
Диагностированные доброкачественные опухоли любого отдела тонкой кишки подлежат оперативному лечению. Небольшие одиночные опухоли клиновидно иссекают, а при больших производят резекцию кишечного сегмента. При множественных опухолях объем операции зависит от протяженности поражения, а также от результатов срочного гистологического исследования. Обычно выполняют резекцию несущего опухоль отрезка кишечника с одномоментным восстановлением его непрерывности. Опухоль с явлениями малигнизации требует операции, аналогичной производимой при раке тонкой кишки.
В случае осложнения доброкачественных опухолей массивным кровотечением или кишечной непроходимостью показано срочное хирургическое вмешательство.
Прогноз при солитарных доброкачественных опухолях благоприятный. При множественных опухолях он ухудшается в связи со склонностью к рецидивам и малигнизации.
Читайте также:
