Лечение паралича локтевого нерва. Прогноз
Добавил пользователь Дмитрий К. Обновлено: 30.01.2026
Невропатия локтевого нерва — различное по этиологии поражение n. ulnaris, сопровождающееся нарушением его сенсорной и моторной функции. Проявляется слабостью при попытке сжать руку в кулак и удерживать кистью предметы, отсутствием чувствительности кожи V и частично IV пальцев, атрофией гипотенора и мелких мышц кисти, внешним видом кисти, похожим на когтистую лапу. В диагностике локтевой невропатии полагаются на результаты неврологического исследования, электрофизиологического тестирования, рентгенографии костей и суставов. Лечебная тактика выстраивается с учетом генеза невропатии и может включать как медикаментозные и физиотерапевтические методы, так и хирургическое лечение.

Общие сведения
Невропатия локтевого нерва достаточно распространенное поражение периферической нервной системы. Она часто сопровождает травмы области локтевого сустава, в связи с чем встречается не только в практике неврологов, но и специалистов в области травматологии.
Анатомическое расположение локтевого нерва таково, что наиболее уязвимым местом является его участок, локализующийся в районе локтевого сустава в т. н. кубитальном (локтевом) канале. Симптомокомплекс компрессии локтевого нерва в данном канале носит в неврологии название синдром кубитального канала. Среди всех невропатий компрессионного генеза он занимает второе место (первое принадлежит синдрому запястного канала — одному из вариантов нейропатии серединного нерва).
Анатомия локтевого нерва
Нерв берет свое начало в медиальном пучке (С7-С8, Th1) плечевого сплетения. Не отдавая ветвей, проходит по внутренней стороне плеча, затем переходит на его задне-медиальную поверхность. В районе локтевого сустава идет по задней поверхности внутреннего надмыщелка плеча, где находится фактически подкожно. Затем входит в кубитальный канал, образованный локтевым отростком, внутренним надмыщелком, связкой и сухожилиями мышц предплечья.
От локтя до запястья n. ulnaris проходит по медиальному краю внутренней поверхности предплечья. Здесь он отдает двигательные ветви к медиальной порции мышцы-сгибателя пальцев и локтевому сгибателю запястья. У головки локтевой кости нерв дает тыльную ветвь, иннервирующую кожу локтевой стороны тыла кисти, тыльную поверхность V, IV и частично III пальцев. Переходя на ладонь, n. ulnaris разделяется на поверхностную и глубокую ветви. Первая отвечает за сенсорное восприятие кожи мизинца и обращенной к нему половины безымянного пальца. Вторая — за иннервацию мышц гипотенора и мелких мышц кисти, а также суставов, связок и костей кисти. После отхождения от локтевого нерва глубокая ветвь проходит в канале Гийона, расположенном между гороховидной костью и пястной ладонной связкой.
Причины невропатии локтевого нерва
Наиболее частыми механизмами развития локтевой невропатии являются травматическое повреждение нерва и его компрессия в кубитальном канале. Травмированием нерва могут сопровождаться: ушиб руки, вывих предплечья, надмыщелковый перелом плеча, перелом медиального мыщелка плеча, перелом предплечья, изолированный перелом локтевой кости или перелом локтевого отростка, вывих кисти. Синдром кубитального канала зачастую возникает у людей, привыкших делать опору на локоть. Например, опираться локтем о письменный стол, станок, бортик двери в машине и т. п.
Компрессия нерва в локтевом канале и в канале Гийона возможна при воспалительных или анатомических изменениях структур, образующих данные каналы. Так, компрессионная невропатия локтевого нерва может наблюдаться при остеоме, растяжении связок, синовите, тендовагините, деформирующем остеоартрозе, ревматоидном артрите, остеодистрофии, бурсите локтевого сустава, посттравматическом артрозе лучезапястного сустава и др. заболеваниях. Спровоцировать локтевую невропатию на уровне канала Гийона способна работа, связанная с длительным давлением инструментов (отвертки, молотка, ножниц, щипцов и пр.) на эту область.
Симптомы невропатии локтевого нерва
Поражение n. ulnaris на уровне кубитального канала характеризуется слабостью в кисти, проявляющейся при попытке что-то взять в руку (например, поднять чайник с плиты), играть на пианино, набирать на клавиатуре и т. п. Сенсорные нарушения проявляются чувством онемения мизинца, частично безымянного пальца и локтевого края ладони. Типично ощущение дискомфорта в области локтевого сустава, зачастую — боли в нем, иррадиирующие в кисть по локтевому краю предплечья. Часто усиление перечисленных симптомов отмечается утром, что связано с привычкой многих пациентов спать, положив руки под подушку или под голову, а значит согнув их в локтевых суставах.
При осмотре обращает внимание гипотрофия гипотенора и мелких мышц ладони, положение пальцев в виде когтистой лапы (основные фаланги в положении разгибания, а средние согнуты).
Локтевая невропатия в канале Гийона имеет аналогичные проявления. Отличием является локализация болевого синдрома только в области основания кисти и гипотенора, наличие сенсорных расстройств исключительно на ладонной поверхности мизинца и половины безымянного пальца при полной сохранности чувствительности тыла кисти.
Диагностика невропатии локтевого нерва
В ходе исследования невролог выявляет гипестезию V и примыкающей к нему половины IV пальцев; неполное сгибание V, IV и отчасти III пальцев при попытке собрать пальцы в кулак; наличие триггерных точек в области медиального надмыщелка плеча, по ходу лучевого нерва или в области гороховидной кости. Для оценки объема движений в кисти пациента просят положить кисть ладонью на стол и, стараясь удерживать ее прижатой к столу, попытаться «поцарапать» стол мизинцем, развести и сомкнуть пальцы. Затруднение с выполнением этих движений, как и предыдущие симптомы, свидетельствует о локтевой невропатии.
Уточнить топику поражения лучевого нерва помогает проведение электромиографии и электронейрографии. УЗИ нерва позволяет установить этиологию патологических изменений, лежащих в основе нейропатии, и степень сдавления нерва в каналах. Анализ состояния суставов и костных структур проводится по результатам рентгенографии локтевого сустава, рентгенографии предплечья и лучезапястного сустава, при необходимости выполняется КТ суставов.
Дифференцировать невропатию n. ulnaris следует от невропатий серединного и лучевого нерва, от полиневропатии различного генеза, от корешкового синдрома, обусловленного поражением нижне-шейного отдела позвоночника при остеохондрозе, миелопатии, спондилоартрозе и др. патологии.
Лечение невропатии локтевого нерва
Лечебная тактика в отношении локтевой невропатии во многом зависит от этиологии поражения нерва. Оперативное лечение требуется для удаления опухолей, гематом, рубцов, сдавливающих нервный ствол или обуславливающих компрессию костно-мышечного канала, в котором он проходит. Хирургическая тактика применяется и при отсутствии должного эффекта от консервативного лечения. По показаниям производится декомпрессия нерва, невролиз, освобождение от спаек, транспозиция нерва, удаление опухоли нерва и др. операции.
Консервативная терапия предполагает назначение противовоспалительных препаратов (глюкокортикоиды, диклофенак, кеторолак), обезболивающих (метамизол натрия, инъекции местных анестетиков), антихолинэстеразных препаратов (ипидакрин, неостигмин и др.), вазоактивных средств (никотиновая кислота, пентоксифиллин), метаболитов (витамины гр. В, альфа-липоевая кислота). Эффективно дополняет медикаментозное лечение проведение физиотерапии: УВЧ, фонофореза, магнитотерапии. Борьба с мышечной атрофией осуществляется при помощи массажа и электромиостимуляции.
В остром периоде невропатии локтевого нерва важным моментом является исключение/ограничение статической и динамической нагрузки, усиливающей патологические проявления заболевания. Пациентам, страдающим синдромом кубитального канала, для ограничения сгибания руки в локте на период ночного сна рекомендуют прибинтовывать к сгибательной поверхности локтя свернутое в валик полотенце. В последующем при стихании воспалительного процесса и уменьшении болевого синдрома назначают спецкомплекс ЛФК.
Синдром Персонейджа-Тернера ( Идиопатический плечевой неврит , Невралгическая амиотрофия , Синдром лопаточного пояса )
Синдром Персонейджа-Тернера — это поражение нервных стволов и ветвей плечевого сплетения неясной этиологии, характеризующееся приступами невропатической боли, быстрым многоочаговым парезом и атрофией мышц верхних конечностей с длительным восстановительным периодом. Диагностика проводится с учетом данных неврологического статуса, лабораторных, электрофизиологических, рентгенологических, томографических исследований. Консервативное лечение осуществляется глюкокортикоидами, нестероидными противовоспалительными, внутривенными иммуноглобулинами. При неэффективности медикаментозной терапии возможно применение хирургических методов.
МКБ-10

Синдром Персонейджа-Тернера относится к группе невральных амиотрофий. Первое упоминание патологии датируется 1887 г.. Подробное описание сделано в 1948 г. англичанами Морисом Персонейджем и Джоном Тернером по результатам наблюдения 136 клинических случаев. Синонимичными названиями заболевания являются «идиопатический плечевой неврит», «невралгическая амиотрофия», «синдром лопаточного пояса». Уровень годовой заболеваемости составляет 1 случай на 1000 человек. Среди заболевших доминируют мужчины, по различным данным, они заболевают в 2-10 раз чаще женщин. Интерес к заболеванию увеличился в связи с появлением случаев, индуцированных коронавирусом и вакциной против COVID-19.
Причины
Этиологические факторы продолжают изучаться. Выявлены формы патологии, передающиеся по наследству, и спонтанно возникающие идиопатические варианты. Среди основных этиофакторов, способных привести к возникновению синдрома Персонейджа-Тернера, выделяют:
- Генетические нарушения. В пользу наследственной природы болезни свидетельствует семейный анамнез. У 50% пациентов выявлены точечные мутации гена SEPT9, расположенного на хромосоме 17q25.
- Иммунологические факторы. Более 50% заболевших имеют в анамнезе такое событие, активирующее иммунную систему, как инфекция, вакцинация, хирургическое вмешательство, беременность, стресс. Инфекционные причины включают оспу, коксаки-вирусы, цитомегаловирус, коронавирус, парвовирус, ВИЧ.
- Механические нагрузки. Спровоцировать развитие синдрома могут занятия спортом, связанная с тяжелой физической нагрузкой работа. В исследованиях около 10% больных сообщали о предшествующей интенсивной механической нагрузке на плечевой пояс и верхнюю конечность.
Патогенез
Наследственные генетические мутации обуславливают нарушения синтеза гуанозин 5-трифосфатсвязывающего белка, участвующего в формировании цитоскелета глиальных клеток, образующих миелиновую оболочку периферических нервных стволов. Патологическое строение последней делает нерв подверженным воспалительным изменениям под воздействием внешних триггеров, обуславливая рецидивирование клинической симптоматики.
Среди патогенетических теорий спонтанного возникновения амиотрофии Персонейджа-Тернера наиболее признана иммунологическая. Согласно данной теории, вариабельные иммунологические триггеры вызывают иммунную гиперактивацию, приводящую к воспалительным процессам. Имеются данные о повышении уровня антител к миелину периферических нервов.
Иммунологическая теория нашла подтверждение в ряде исследований, выявивших эпиневральные периваскулярные Т-клеточные инфильтраты в биоптатах пораженных нервов. CD8+ Т-лимфоциты, CD68+ макрофаги и CD20+ В-лимфоциты были также обнаружены в эндотелии сосудов, окружающих вовлеченные нервные стволы. При этом механические факторы имеют провоцирующее действие, запускают механизм иммунного воспаления.

Классификация
Согласно современным представлениям об этиологии и патогенезе синдрома Персонейджа-Тернера, различают 2 основных варианта болезни. Их клиническая картина мало отличается, понимание различий в механизме возникновения необходимо для успешного лечения и определения прогноза:
- Идиопатическая форма. Представляет большинство случаев невралгической амиотрофии. Отличается более доброкачественным течением, отсутствием рецидивов.
- Наследственная форма. Встречается примерно в 10 раз реже, чем идиопатическая. Наследуется аутосомно-доминантно. Характеризуется возникновением рецидивов острого или подострого воспаления.
Симптомы
Синдром Персонейджа-Тернера чаще затрагивает одну конечность, у 30-35% пациентов наблюдается двустороннее асимметричное поражение. В 96% случаев болезнь дебютирует острой болью в плечевом поясе, иррадиирующей в шею, плечо, переднюю поверхность грудной клетки, предплечье. Небольшая часть больных испытывает боль только в ограниченной области, например, в шее, лопатке или плече.
Примерно в 60% случаев приступы начинаются ночью. Пациенты просыпаются рано утром с сильной болью, которая затем достигает максимальной интенсивности в течение следующих нескольких часов. Боль обычно носит «колющий», «пульсирующий», «ноющий» характер, нарастает при движениях плечом, руками. Продолжительность приступа брахиалгии варьирует от нескольких часов до 2 месяцев, средняя длительность болевого синдрома составляет 4 недели.
Примерно у 5% пациентов боль проходит в течение 24 часов, у 10% пациентов боль сохраняется более 2 месяцев. Спустя несколько дней или недель после манифестации симптомов возникает мышечная слабость, прогрессирующая по мере стихания боли. Типично поражение бицепса и трицепса плеча, передней зубчатой, надостной, дельтовидной, подостной мышцы.
У большинства пациентов отмечаются сенсорные расстройства в виде гипестезии и/или парестезии латеральной поверхности плеча, зоны над дельтовидной мышцей. Однако на первое место в клинической симптоматике выходит слабость мышц, затрудняющая движения верхней конечностью. Поражение длинного грудного нерва с парезом передней зубчатой мышцы приводит к отстоянию нижнего угла лопатки от грудной клетки.
Осложнения
В целом, синдром Персонейджа-Тернера имеет доброкачественное течение. Однако выраженный парез с силой мышц менее 3 баллов приводит к ее неполному восстановлению поле стихания основных симптомов. Развитие мышечной атрофии сопровождается стойкой утратой нормальной двигательной функции. Другим осложнением болезни выступает рецидив воспалительного процесса с возобновлением болевого эпизода, что более характерно для наследственного варианта невралгической амиотрофии.
Диагностика
Диагноз синдрома Персонейджа-Тернера устанавливается на основании анамнеза и осмотра неврологом после исключения другой возможной патологии. В анамнезе внимание уделяют семейности случая, заболеваниям и механическим факторам, предшествующим возникновению симптомов. Общий осмотр определяет ограничение движений в одной или обеих руках, положение вынужденного приведения плеча и сгиба в локтевом суставе. В 20% случаев выявляется крыловидная лопатка. Для подтверждения диагноза проводят следующие обследования:
- Неврологический осмотр. Позволяет выявить и определить степень пареза мышц плечевого пояса и верхних конечностей. Нарушения поверхностной чувствительности диагностируются в области дельтовидной мышцы, наружной поверхности плеча. Глубокая чувствительность сохранена.
- Лабораторные исследования. Включают общий анализ крови, посев крови для исключения инфекционного процесса. Ревмопробы необходимы для дифдиагностики с заболеваниями соединительной ткани.
- Электромиография. Позволяет локализовать место поражения нервов, оценить степень поражения, динамику процесса, эффективность лечения. Выявляет снижение амплитуды М-ответа, фибрилляции в мышцах, которые иннервируются пораженными нервными волокнами.
- Электронейрография. Наблюдается снижение амплитуд прохождения потенциалов действия в стволах и ветвях пораженных двигательных нервов. Нарушения проводимости по сенсорным нервам наблюдаются в 30-45% случаев.
- Рентгенография. Выполняется при необходимости дифференцировать синдром от патологии позвоночника и плечевого сустава. При синдроме Персонейджа-Тернера диагностируются только возрастные изменения.
- Магнитно-резонансная томография. МРТ позвоночника проводится для исключения радикулопатии, вызванной грыжей межпозвоночного диска. На МРТ мягких тканей с усилением гадолинием визуализируются участки высокой интенсивности сигнала, соответствующие воспалению в нервных волокнах.
Дифференциальная диагностика
Болезнь Персонейджа-Тернера необходимо дифференцировать от заболеваний плечевого сустава, плексита, патологии шейного отдела позвоночника, имеющих сходную симптоматику. К основным заболеваниям, требующим исключения относятся:
- плечевой плексит;
- субакромиальный бурсит;
- шейная радикулопатия;
- компрессионная нейропатия;
- разрыв вращательной манжеты плеча.
Отличительной особенностью синдрома Персонейджа-Тернера является усиление пареза при снижении интенсивности брахиалгии, отсутствие рентгенологических и томографических изменений позвоночника и плечевого сустава.

Лечение синдрома Персонейджа-Тернера
Консервативная терапия
В остром периоде пациентам рекомендована иммобилизация для минимизации боли. С целью купирования воспалительных изменений и болевого синдрома проводится активная фармакотерапия. В последующем для восстановления мышечной силы необходимы реабилитационные мероприятия, включающие массаж, индивидуально подобранную лечебную гимнастику. В ходе терапии болезни Персонейджа-Тернера в практической неврологии применяют следующие лекарственные средства:
- Нестероидные противовоспалительные. Применяются в качестве поддерживающей терапии. Позволяют купировать воспалительный процесс, снизить интенсивность болевых ощущений. Существенно не влияют функциональные исходы заболевания.
- Кортикостероиды.Глюкокортикоидная пульс-терапия в течение 2 недель ускоряет облегчение боли, уменьшает время восстановления нерва, увеличивает шансы на выздоровление. Применение кортикостероидов не предупреждает возникновение мышечных атрофий.
- Иммуноглобулины. Назначаются внутривенно в комбинации с кортикостероидами. По данным клинических исследований, такая схема лечения позволяет сократить длительность острого периода, улучшить результаты лечения.
Хирургическое лечение
Поскольку у многих пациентов с синдромом Персонейджа-Тернера наблюдается спонтанное разрешение болезни, хирургические вмешательства показаны при отсутствии клинических признаков выздоровления в течение 3-х месяцев. Предварительно проводится магнитно-резонансная нейрография. При выявлении сужения нервного ствола рассматривают вопрос о целесообразности операции. К вариантам оперативного лечения относятся:
- Интрафасцикулярный невролиз. Показан при истончении нерва менее 75% по данным томографии. Операция направлена на иссечение патологически измененных тканей и создание оптимальных условий для регенерации нерва.
- Нейрорафия. Проводится при уменьшении диаметра нерва более 75%. Хирургическое вмешательство заключается в иссечении места сужения и сшивании концов, что может явиться стимулом для восстановления нерва.
Прогноз и профилактика
Исход синдрома Персонейджа-Тернера зависит от степени развития коллатеральной иннервации. В большинстве случаев происходит спонтанное выздоровление. Как правило, пациенты восстанавливаются до 80-90% своего предшествующего состояния за 2-3 года, однако более 70% больных имеют остаточную двигательную слабость.
Если амплитуда сложных двигательных потенциалов при электромиографии снижена более 70%, или имеется начальный парез ≤3 степени по шкале мышечной силы, коллатеральная реиннервация будет неполной, и прогноз восстановления двигательной функции будет неблагоприятным. Поскольку этиология заболевания Персонейджа-Тернера окончательно неясна, специфические профилактические мероприятия не разработаны.
1. Невралгическая амиотрофия плечевого пояса/ Хайбуллин Т. И., Гранатов Е. Б., Аверьянова Л. А., Бабичева Н. Н.// Практическая медицина. - 2013. - №1(66).
2. Острая идиопатическая невралгическая амиотрофия: синдром Персонейджа-Тернера/ Бушкова Ю.В., Стаховская Л.В., Ковражкина Е.А., Шурдумова М.Х.// Consilium Medicum. - 2018. - №20(2).
3. COVID-19 Vaccine-Induced Parsonage-Turner Syndrome: A Case Report and Literature Review/ Amjad M.A., Hamid Z., Patel Y., et al.// Cureus. - 2022. - 14(5).
4. Neuralgic amyotrophy: an underrecognized entity/ Kim T.U., Chang M.C.// The Journal of International Medical Research. - 2021. - 49(4).
Невропатия срединного нерва
Невропатия срединного нерва — поражение n. medianus на любом его участке, приводящее к болям и отечности кисти, расстройству чувствительности ее ладонной поверхности и первых 3,5 пальцев, нарушению сгибания этих пальцев и противопоставления большого пальца. Диагностика проводится неврологом по результатам неврологического осмотра и электронейромиографии; дополнительно при помощи рентгенографии, УЗИ и томографии исследуют костно-мышечные структуры. В лечение включают обезболивающие, противовоспалительные, нейрометаболические, сосудистые фармпрепараты, ЛФК, физиолечение, массаж. По показаниям проводятся хирургические вмешательства.
Невропатия срединного нерва встречается достаточно часто. Основной контингент заболевших — лица молодого и среднего возраста. Наиболее распространенные места поражения срединного нерва соответствуют зонам его наибольшей уязвимости — анатомическим туннелям, в которых возможно сдавление (компрессия) ствола нерва с развитием т. н. туннельного синдрома. Самым часто встречающимся туннельным синдромом n. medianus является синдром запястного канала — сдавление нерва при его переходе на кисть. Средняя заболеваемость в популяции составляет 2-3%.
Вторым по распространенности местом поражения срединного нерва выступает его участок в верхней части предплечья, идущий между мышечными пучками круглого пронатора. Такая невропатия носит название «синдром круглого пронатора». В нижней трети плеча n. medianus может быть сдавлен аномальным отростком плечевой кости или связкой Струзера. Его поражение в этом месте носит название синдром ленты Струзера, или синдром супракондилярного отростка плеча. В литературе также можно встретить синонимичное название — синдром Кулона-Лорда-Бедосье, включающее имена соавторов, впервые описавших этот синдром в 1963 г.
Анатомия срединного нерва
N. medianus формируется при соединении пучков плечевого сплетения, которые, в свою очередь, начинаются от спинномозговых корешков С5–Th1. После прохождения подмышечной зоны идет рядом с плечевой артерией вдоль медиального края плечевой кости. В нижней трети плеча уходит глубже артерии и проходит под связкой Струзера, при выходе на предплечье идет в толще круглого пронатора. Затем проходит между мышцами-сгибателями пальцев. На плече срединный нерв не дает ветвей, к локтевому суставу от него отходят сенсорные ветви. На предплечье n. medianus иннервирует практически все мышцы передней группы.
С предплечья на кисть n. medianus переходит через карпальный (запястный канал). На кисти он иннервирует мышцы противопоставляющую и отводящую большой палец, частично мышцу, сгибающую большой палец, червеобразные мышцы. Сенсорные ветви n. medianus иннервируют лучезапястный сустав, кожу ладонной поверхности радиальной половины кисти и первых 3,5 пальцев.
Причины невропатии срединного нерва
Невропатия срединного нерва может развиться вследствие травмы нерва: его ушиба, частичного разрыва волокон при резанных, рваных, колотых, огнестрельных ранах или повреждении отломками костей при переломах плеча и предплечья, внутрисуставных переломах в локтевом или лучезапястном суставах. Причиной поражения n. medianus могут быть вывихи или воспалительные изменения (артроз, артрит, бурсит) указанных суставов. Компрессия срединного нерва в любом его отрезке возможна при развитии опухолей (липом, остеом, гигром, гемангиом) или формировании посттравматических гематом. Невропатия может развиваться вследствие эндокринной дисфункции (при сахарном диабете, акромегалии, гипотиреозе), при заболеваниях, влекущих за собой изменения в связках, сухожилиях и костных тканях (подагре, ревматизме).
Развитие туннельного синдрома обусловлено компрессией ствола срединного нерва в анатомическом туннеле и нарушением его кровоснабжения вследствие сопутствующего сдавления питающих нерв сосудов. В связи с этим туннельный синдром также носит название компрессионно-ишемического. Наиболее часто невропатия срединного нерва такого генеза развивается в связи с профессиональной деятельностью. Например, синдромом запястного канала страдают маляры, штукатуры, плотники, упаковщики; синдром круглого пронатора наблюдается у гитаристов, флейтистов, пианистов, у кормящих женщин, которые длительно держат спящего ребенка на руке в положении, когда его голова находится на предплечье матери. Причиной туннельного синдрома может выступать изменение анатомических структур, образующих туннель, что отмечается при подвывихах, повреждении сухожилий, деформирующем остеоартрозе, ревматическом заболевании околосуставных тканей. В редких случаях (менее 1% во всей популяции) компрессия обусловлена наличием аномального отростка плечевой кости.
Симптомы невропатии срединного нерва
Невропатия срединного нерва характеризуется выраженным болевым синдромом. Боль захватывает медиальную поверхность предплечья, кисть и 1-3-й пальцы. Часто она имеет жгучий каузалгический характер. Как правило, боли сопровождаются интенсивными вегетативно-трофическими нарушениями, что проявляется отечностью, жаром и покраснением или похолоданием и бледностью запястья, радиальной половины ладони и 1-3-го пальцев.
Наиболее заметными симптомами двигательных нарушений являются невозможность собрать пальцы в кулак, противопоставить большой палец, согнуть 1-й и 2-й пальцы кисти. Затруднено сгибание 3-го пальца. При сгибании кисти наблюдается ее отклонение в локтевую сторону. Патогномоничным симптомом выступает атрофия мышц тенора. Большой палец не противопоставляется, а становиться в один ряд с остальными и рука приобретает схожесть с обезьяньей лапой.
Сенсорные нарушения проявляются онемением и гипестезией в зоне иннервации срединного нерва, т. е. кожи лучевой половины ладони, ладонной поверхности и тыла концевых фаланг 3,5 пальцев. Если нерв поражен выше запястного канала, то чувствительность ладони обычно сохранена, т. к. ее иннервация осуществляется ветвью, отходящей от срединного нерва до его входа в канал.
Диагностика невропатии срединного нерва
В классическом варианте невропатия срединного нерва может быть диагностирована неврологом в ходе тщательного неврологического осмотра. Для выявления двигательной недостаточность пациента просят выполнить ряд тестов: сжать все пальцы в кулак (1-й и 2-й пальцы не сгибаются); поскрести по поверхности стола ногтем указательного пальца; растягивать лист бумаги, взяв его лишь первыми двумя пальцами каждой руки; вращать большими пальцами; соединить кончики большого пальца и мизинца.
При туннельных синдромах определяется симптом Тиннеля — болезненность по ходу нерва при постукивании в месте компрессии. С его помощью можно диагностировать место поражения n. medianus. При синдроме круглого пронатора симптом Тиннеля определяется при постукивании в районе табакерки пронатора (верхняя треть внутренней поверхности предплечья), при синдроме запястного канала — при постукивании по радиальному краю внутренней поверхности запястья. При синдроме супракондилярного отростка боль возникает, когда пациент одновременно со сгибанием пальцев разгибает и пронирует предплечье.
Уточнить топику поражения и отдифференцировать невропатию n. medianus от плечевого плексита, вертеброгенных синдромов (радикулита, грыжи диска, спондилоартроза, остеохондроза, шейного спондилеза), полиневропатии помогает электронейромиография. С целью оценки состояния костных структур и суставов проводится рентгенография костей, МРТ, УЗИ или КТ суставов. При синдроме супракондилярного отростка при рентгенографии плечевой кости выявляется «шпора», или костный отросток. В зависимости от этиологии невропатии в диагностике принимают участие травматолог, ортопед, эндокринолог. По показаниям проводятся исследование крови на РФ и С-реактивный белок, анализ уровня сахара крови, гормональные исследования.
Лечение невропатии срединного нерва
В зависимости от того, какой генез имеет нейропатия срединного нерва, ее лечением, наряду со специалистами в области неврологии, занимаются врачи смежных медицинских направлений: травматологии-ортопедии, эндокринологии, хирургии. Первоочередным является устранение этиологического фактора: дренирование гематомы, удаление опухоли, вправление вывиха, лечение артрита, коррекция эндокринных расстройств, создание покоя в зоне поражения нерва.
Параллельно осуществляется противовоспалительная и противоболевая терапия НПВП (ортофен, нимесулид, наклофен, диклофенак), а в более тяжелых случаях глюкокортикоидами (дипроспаном, преднизолоном). При интенсивном болевом синдроме проводят лечебные блокады карпального канала — в область поражения нерва вводят комбинацию лидокаин+гидрокортизон. Эффективным обезболивающим средством выступает фонофорез с димексидом, электрофорез. Обязательным компонентом комплексной терапии являются фармпрепараты, улучшающие питание нерва: нейрометаболиты (витамины В1 и В6, неостигмин, ипидакрин) и сосудистые средства (ксантинола никотинат, никотиновая к-та). В восстановительном периоде применяют ЛФК, массаж пораженной руки, электромиостимуляцию, грязелечение, озокерит.
При отсутствии эффекта от консервативной терапии, особенно при травматическом повреждении нерва, невропатия срединного нерва является показанием к хирургическому вмешательству. В зависимости от ситуации применяется шов нерва, невролиз с временной имплантацией электростимулятора, пластика нерва.
Лечение паралича локтевого нерва. Прогноз
Локтевой нерв является филогенетически наиболее старым нервом кисти. Мышцы кисти иннервируются фактически этим нервом. Он легко повреждается при переломах костей локтя. После паралича локтевого нерва кисть принимает положение «когтя». Через 3—4 недели после травмы наступает атрофия межкостной мускулатуры, вследствие чего в первом межкостном промежутке образуется заметное углубление.
Участки выпадения чувствительности после паралича локтевого нерва изображены на рисунке. Вследствие атрофии межкостных мышц, мышц возвышения большого пальца и мизинца, локтевого сгибателя кисти и глубокого сгибателя IV и V пальцев, кисть принимает типичное положение «когтя» с согнутыми IV и V пальцами.

При повреждении нерва на уровне запястья наступает паралич собственных мышц кисти, а проксимальные повреждения его (при надмыщелковых переломах) сопровождаются параличом всех иннервируемых локтевым нервом мышц. При параличе локтевого нерва воспалительного происхождения наблюдается подобная картина.
Положение кисти в виде «когтя» возникает вследствие паралича мелких мышц кисти. Межкостные мышцы являются сгибателем для основной и разгибателем для двух дистальных фаланг. В случае паралича этих мышц общие разгибатели выпрямляют основные фаланги, а общие глубокие сгибатели - ввиду выпадения функции антагонистов — сгибают обе дистальные фаланги. Это положение наиболее сильно выражено на IV и V пальцах, так как на остальные пальцы действуют и червеобразные мышцы, иннервированные срединным нервом. Они оказывают компенсаторное влияние.
Характерным симптомом паралича локтевого нерва является и то, что больной не способен отвести и привести пальцы, при этом не удается удержать листок бумаги между пальцами. Мизинец находится в положении отведения ввиду выпадения функции антагониста мышцы, отводящей мизинец (симптом Вартенберга). В результате выпадения функции мышцы, приводящей большой палец, в процессе захвата участвует длинный сгибатель большого пальца, иннервируемый срединным нервом (симптом Фромента: «Signe du journal»).
Среди изменений локтевого нерва заслуживает внимания поздний или травматический неврит. К позднему параличу могут привести различные причины. Нигст оперировал по поводу данного повреждения 77 больных, из которых у 31 имелся надмыщелковый перелом плеча, у 13 остеоартрит локтевого сустава, у 3 сдавление нерва ганглионом, а у 15 — другие причины, вызвавшие паралич локтевого нерва. После операции невролиза парестезии и нарушения чувствительности исчезают, однако двигательные расстройства не всегда восстанавливаются.

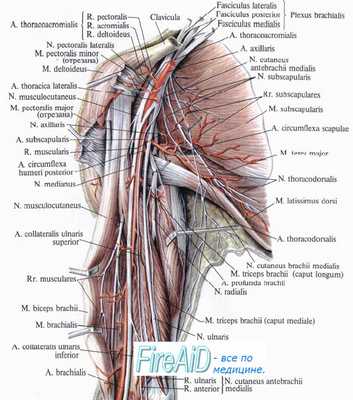
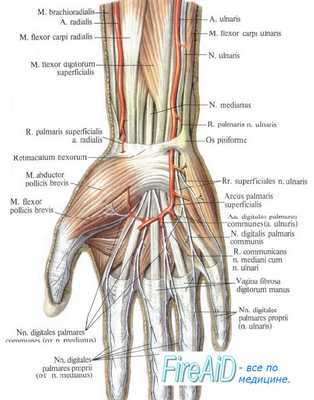
Отыскание локтевого нерва в нижней трети предплечья. Локтевой нерв расположен рядом с сухожилием локтевого сгибателя кисти, радиальное от него.
1. Локтевой нерв,
2. локтевые артерии и вена,
3. локтевой сгибатель кисти
Компрессионный неврит глубокой ветви нерва описан Гесслером как прогрессивная мышечная атрофия шлифовщиков золота. Гийен наблюдал неврит глубокой ветви локтевого нерва у беженцев-велосипедистов. При этом, как правило, чувствительность не нарушается, но мышца, приводящая большой палец, атрофируется.
При сшивании концов локтевого нерва мобилизацией его можно замещать дефект всего 2—3 см. Однако если он перемещается из своего канала, то можно выиграть в длине около 10 см. Последняя манипуляция рекомендуется не только при повреждениях, но и в случаях травматического неврита.
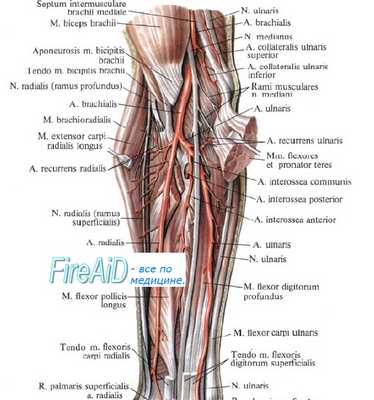
Локтевой нерв на предплечье проходит радиально от локтевого сгибателя кисти к глубоким сгибателям пальцев. В пределах средней и нижней трети предплечья он сопровождает локтевую артерию. На уровне ладонной карпальной связки проходит радиально от локтевого сгибателя кисти. Ладонная ветвь локтевого нерва переходит на кисть над ладонной карпальной связкой. Главный ствол нерва разделяется на две ветви: на поверхностную чувствительную и на глубокую двигательную ветви.
На ладонь обе ветви переходят под ладонной карпальной связкой и короткой ладонной мышцей. Они обнаруживаются после перерезки последней. Наиболее хорошим способом удлинения нерва является транспозиция его в более глубокие слои. Для этого нерв отыскивается в канале локтевого нерва, сгибатели предплечья отделяются от кости и нерв перемещается под сгибатели. При этом следует щадить ветвь, идущую к локтевому сгибателю кисти. После этого медиальная межмышечная перегородка на плече удаляется, а глубокая фасция предплечья рассекается.
После транспозиции локтевой нерв располагается рядом со срединным и покрывается сгибателями кисти. Мышцы подшиваются на место. При наложении гипсовой повязки для избежания натяжения нерва суставы часто приходится фиксировать в максимально согнутом положении. Это, конечно, для лучезапястного сустава является весьма неблагоприятным.
После шва локтевого нерва чувствительность и функция длинных сгибателей часто восстанавливаются (на 40—60%), однако мелкие мышцы кисти обладают настолько незначительной массой, что еще до восстановления иннервации подвергаются атрофии. Наиболее благоприятным у молодых больных является прогноз шва нерва в пределах запястья.
Комбинированные параличи локтевого и срединного нервов могут встречаться в связи с повреждениями предплечья или плеча. Комбинированные повреждения, локализующиеся в дистальном отделе предплечья, сопровождаются параличом мелких мышц кисти. Возвышения большого пальца и мизинца атрофируются, кисть уплощается. Трехчленные пальцы принимают положение «когтя», а большой палец располагается у радиального края кисти. Функция его отведения и оппозиции нарушена.
Проксимально расположенные комбинированные повреждения приводят к параличу, к атрофии всех мышц кисти и даже сгибателей предплечья. При разгибании основных фаланг наступает сгибание в межфаланговых суставах с одновременной гиперэкстензией в пястнофаланговых суставах. Это положение называется «claw-hand» (Krallenhand), то есть положением «когтя» или, как называет Буннелл, «intrinsic minus position».
Пронация и сгибание неосуществимы. Соединение концов нервов (при отсутствии большого дефекта) производится так же, как и в случае изолированных повреждений. Если оба нерва имеют большие дефекты, то в случае надобности для восстановления срединного нерва приходится жертвовать локтевым.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Нейропатия лучевого нерва

Нейропатия в области лучевого нерва руки – распространенная патология. Вызывается чрезмерным сдавливанием, воспалением или физическим повреждением нервного пучка, проходящего в области лучевой кости предплечья. Из-за такой анатомической особенности, этот пучок получил название лучевого нерва.
При повреждении лучевого нерва нарушается подвижность мышц, расположенных ниже места поражения этого своеобразного “кабеля”. Кстати, латинское название у него – nervus radialis.
Анатомическая характеристика
Началом рассматриваемого нервного пучка является плечевое сплетение. Из района большой грудной мышцы, он идет через всю руку к кисти.
В составе имеет волокна, которые воспринимают раздражение (чувствительные) и двигательные, обусловливающие сокращение мышц. Управляет первым, вторм и третьим пальцами, мышцами-разгибателями кисти.
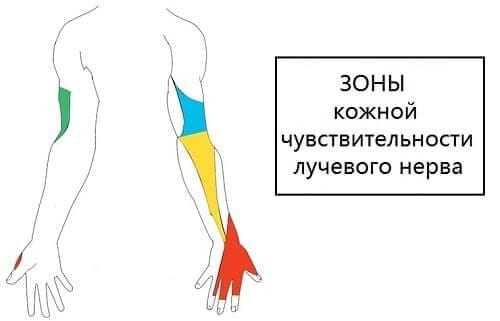
Нейропатия означает, что на каком-то участке лучевой нерв повреждается и теряет способность передавать адекватные импульсы. Проявляется это нарушением чувствительности (реже) или параличом мышц, за движения которых этот нерв отвечает (чаще).
Патология требует тщательного исследования, установления причины и комплексного лечения. К сожалению, последствия нейропатии устранить сложно. В случае гибели участка нерва (некроза) или разрыва пучка – невозможно.
Главными причинами проблем с нервными пучками верхней конечности, рук, становятся:
- инфекционные процессы в запущенной форме, не получившие лечения в необходимые сроки;
- травмы, в зависимости от стороны, посттравматическая нейропатия лучевого нерва может проявиться как слева, так и справа;

- тяжелое отравление, интоксикация;
- передавливание (компрессия) нерва, что бывает даже во сне с закинутой назад рукой;
- использование жестких подплечников костылей;
- перенапряжение мышц при физических упражнениях или тяжелой работе.
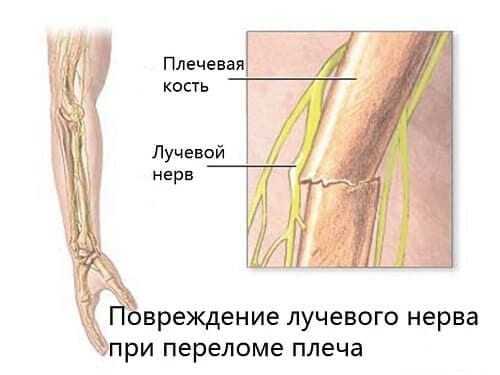
Серьезную опасность несут переломы плеча и предплечья. Ствол нерва может травмироваться сломанной костью до разрыва. Кроме того, есть риск сдавления его отеком мягких тканей в месте ушиба, повреждения.
Поэтому при любых повреждениях и травмах рук, в особенности – задней поверхности плеча, предплечья, нужно обращать внимание на начальные проявления нейропатии.
Симптомы заболевания
Главные симптомы поражения лучевого нерва вне зависимости от причины повреждения, примерно одинаковы, и различаются только по месту локализации.
Начиная с уровня повреждения ствола, отмечаются:
- развитие отека в месте поражения;
- утрата чувствительности ниже поврежденного участка;
- возникновение болезненных судорог, спазмов мышц руки;
- нарушение координации движений;
- снижение двигательной активности в поврежденной области, а затем и по всей руке.
При хронических процессах, чувствительность и подвижность руки снижаются медленно, порой – незаметно. В случае острой травмы, такие явления возникают мгновенно.
Резкие боли (невралгия) с покалыванием могут возникать при специфических движениях пальцев или в области локтя и предплечья. Учитывая области руки, за которые nervus radialis отвечает, о проблемах с ним говорят следующие симптомы:
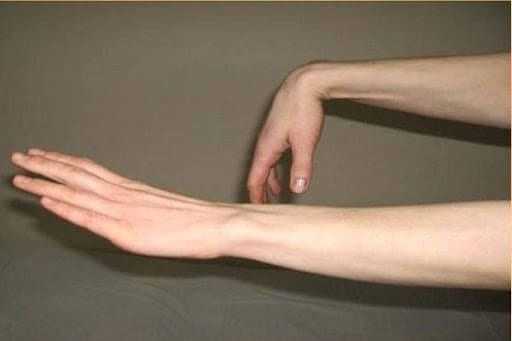
- Паралич кисти, которая просто висит при поднятии руки перед собой. В неврологии даже есть такой термин, как “рука лучника”, характерная для грубой лучевой нейропатии.
- Утрата кожной чувствительности (онемение) в области большого, указательного и среднего пальцев.
- Неспособность совершать этими пальцами движения. В частности – отвести первый (большой) в сторону.
Любое из подобных состояний – повод обратиться к врачу как можно скорее.
Главная задача – установить причину и место повреждения пучка.
Например, если волокна сдавливаются рубцами после травмы мягких тканей, нужно найти этот участок и сделать операцию невролиз лучевого нерва. То есть освободить его, убрать компрессию.
Чтоб полностью восстановиться от последствий нейропатии, посетить невролога нужно при первых симптомах, описанных выше. Доктор проводит осмотр и ряд тестов для уточнения функциональности руки. Параллельно идет анализ данных относительно причины патологии.
При отсутствии очевидных поводов (перелом, тяжелая травма мягких тканей), пациента нужно дообследовать. Человека отправляют на анализы крови, мочи (глюкоза крови, отравление тяжелыми металлами и т.д.).
В случае травмы обязательно проводят УЗИ периферического нервного ствола. Дополнительно организовываются консультации с хирургами и травматологами. Могут потребоваться инструментальные обследования, чтобы увидеть состояние нервных тканей.
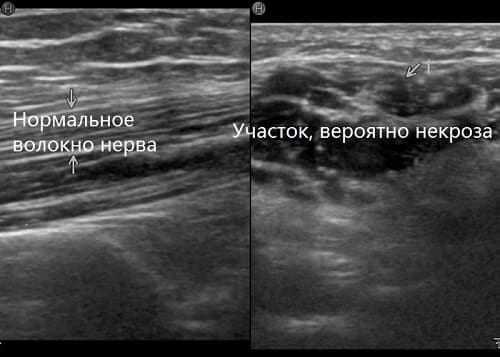
Лечение
При появлении симптомов невропатии (неврита) лучевого нерва руки, особенно при парезе (параличе кисти), нужно срочное лечение, в Москве и других городах России для этого следует обратиться к неврологу.
После проведения диагностических мероприятий и выявления первопричины патологического состояния, назначают терапевтическую схему. Ее задачами является не только вылечивание нервной ткани, восстановления подвижности руки, но и устранение первопричины, приведшей к подобной патологии.
В лечении, врачи комбинируют несколько способов помощи. Методы комплексной терапии подбираются с учетом особенностей пациента.
В отдельных случаях, в качестве вспомогательного средства, прибегают к народным методам – согревание, примочки и компрессы. Но использовать их можно только как дополнительный компонент. И после консультации с доктором о добавлении конкретного рецепта к назначенному лечению.
Курс терапии предполагает использование медикаментов, физиотерапевтических процедур, специализированные физические нагрузки.
При разрыве нервной ткани проводится оперативное вмешательство. И как можно скорее: пучок сшивают, пока его волокна не погибли.
В некритических ситуациях, когда отсутствует сильная боль и угроза некроза со стороны нерва, лечение проводится в домашних условиях с регулярными посещениями врача.
Лекарственный компонент
Появление клинической картины повреждения лучевого нерва, служит поводом для медикаментозного лечения:
- Противовоспалительные средства, оказывающие дополнительный болеутоляющий эффект. Подбираются каждому пациенту, в зависимости от его состояния. Как правило, это быстродействующие лекарства, которые пьются короткими курсами. Использовать без назначения врача не рекомендуется из-за вероятных и нешуточных побочных эффектов.
- Противоотечные лекарства используются на первом этапе лечения, так как позволяют снизить отек и сдавление пучка. Используются недолго и аккуратно, под наблюдением лечащего невролога. Многие из них в качестве побочного эффекта выводят из организма калий, осложняя работу сердечно-сосудистой системы.
- Атихолинэстеразные медикаменты улучшают проводимость нервных тканей, восстанавливая нормальную передачу чувствительных и двигательных импульсов.
- Сосудорасширяющие средства улучшают кровообращение, способствуют восстановительным процессам в организме.
- Витамины группы B благоприятствуют восстановлению нервных тканей, улучшают их трофику (питание).
Врач может порекомендовать применение дополнительных лекарств и средств. В первую очередь, направленных на устранение первопричин, приведших к патологическому состоянию.
Физиотерапевтический компонент
Дополнительно, при лечении нейропатии лучевого нерва, для сокращения сроков восстановления и симптомах, говорящих об отсутствии острой патологии, применяют физиопроцедуры:
- электростимуляции различного типа; ;
- ЛФК с дозированной нагрузкой; ; .
Каждый из видов воздействия назначается врачом, исходя из состояния пациента и текущей картины нейропатии.

Лечебная гимнастика
Приоритетным методом восстановления при посттравматической невропатии лучевого нерва становится лечебная гимнастика.
Комплекс упражнений разрабатывается с учетом специфики самочувствия пациента и характера повреждения нервной ткани. Занятия проходят под наблюдением тренера, а впоследствии самостоятельно.
- Поставьте руку, согнутую в локтевом суставе на стол перпендикулярно поверхности. Предплечье при этом должно быть параллельно столешнице. Медленно и аккуратно разводите большой и указательный пальцы, опуская первый и поднимая второй. Сделайте 10 повторений.
- Положение не меняется. Указательный палец начинает опускаться, а средний при этом плавно поднимается. 10 стандартных повторений.
- Заставляйте фаланги пальцев работать при помощи здоровой руки. Возьмите их в ладонь и аккуратно сгибайте. В качестве финального движения заставьте больную ладонь сжаться в кулак при помощи здоровой руки. Проведите манипуляции 10 раз подряд.
Действенными, и при этом щадящими, считаются такие упражнения:

- массируйте фаланги больных пальцев постепенно их выпрямляя;
- каждый палец поочередно опускайте и поднимайте, а затем с помощью здоровой руки оттягивайте назад, начинать лучше с большого пальца;
- удерживайте груз, поначалу небольшой, сколько сможете, постепенно нараащивая массу;
- совершайте вращательные движения каждым пальцем попеременно, а затем всеми одновременно;
- поставьте кисть ребром на стол, сжимайте и разжимайте пальцы резкими движениями, не помогая себе здоровой рукой.
Улучшение подвижности будет заметно уже через несколько сеансов.
Профилактика
Чтобы избегнуть развития невралгии лучевого нерва левой или правой руки и тем более некроза, нельзя забывать о профилактике заболевания. Так как оно развивается не только после травм, но и вследствие нарушений обмена веществ. Отмечается и при недостаточной физической активности.
Действия, которые сохранят ваше здоровье, просты и полезны для общего самочувствия:
- восстановление обменных процессов в организме, при любых сбоях в обмене веществ возрастает шанс заболеваний нервной системы;
- самомассаж кистей и предплечий, если в них чувствуется усталость;
- здоровый образ жизни и физические нагрузки, в идеальном случае – регулярные спортивные тренировки;
- своевременное лечение вирусных, инфекционных заболеваний;
- сон в правильной позиции, при которой конечность не будет пережата;
- употребление необходимого количества витаминов и необходимых микроэлементов.

При низкой физической активности, например – сидячая работа за компьютером, регулярно делайте зарядку. Разминаясь через определенные промежутки времени, хотя бы каждые 25 минут. Также не забывайте о сбалансированном питании, добавках в меню витаминов группы B.
Самым важным аспектом профилактики паралича (невроза) лучевого нерва, клинов, является отсутствие повреждений, травм. Занимаясь спортом, активными видами деятельности, физической работой, помните о мерах безопасности.
Читайте также:
- Кости, суставы при интоксикации свинцом - лучевая диагностика
- Лечение мигренозного головокружения. Лекарственные препараты для терапии головокружения при мигрени
- Северо-австрийский клещевой риккетсиоз. Возбудитель северо-австралийского клещевого риккетсиоза. Клиника северо-австралийского клещевого риккетсиоза. Диагностика северо-австралийского клещевого риккетсиоза.
- Вычисление диффузионного потенциала. Измерение мембранного потенциала клетки
- Симптомы химического ожога пищевода и их лечение
