Лечение контактного дерматита. Профилактика
Добавил пользователь Валентин П. Обновлено: 08.01.2026
Что такое пеленочный дерматит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Столяровой Елены Александровны, детского аллерголога со стажем в 16 лет.
Над статьей доктора Столяровой Елены Александровны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Пелёночный дерматит — это острая воспалительная реакция кожи в области контакта с пелёнкой или подгузником, которая проявляется в виде высыпаний, раздражения, отёка или покраснения кожи. Возникает из-за совокупности факторов: раздражения мочой, калом, повышенной влажностью и трением [1] .
Пелёночный дерматит чаще возникает у детей, обычно он начинается в возрасте 3-12 недель жизни, а пик встречаемости отмечается в возрасте 9-12 месяцев. Однако заболевание может возникнуть и у взрослых, так как некоторым пациентам требуется длительное ношение подгузников (например при недержании кала и/или мочи). Встречаемость пелёночного дерматита не зависит от пола и расы.
Провоцирующие факторы возникновения пелёночного дерматита:
- контакт с повреждающими агентами: грубые и синтетические ткани, бытовые и косметические средства (хлорные отбеливатели; порошки для стирки, содержащие фосфат);
- редкая смена подгузников, перегрев;
- длительный контакт кожных покровов с мочой и калом (например, при диарее);
- микробные факторы, действующие внутри пелёнок и подгузников, меняющие состав мочи.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы пеленочного дерматита
Простой пелёночный дерматит
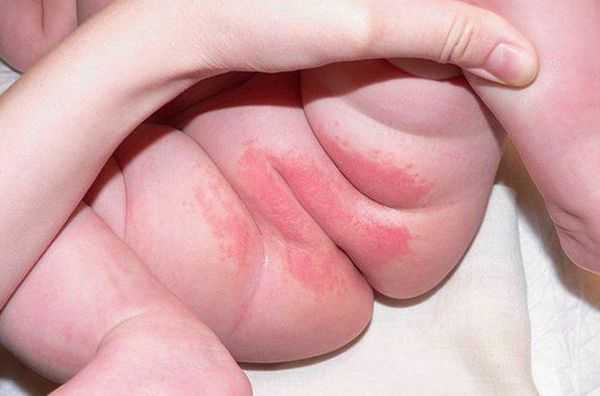
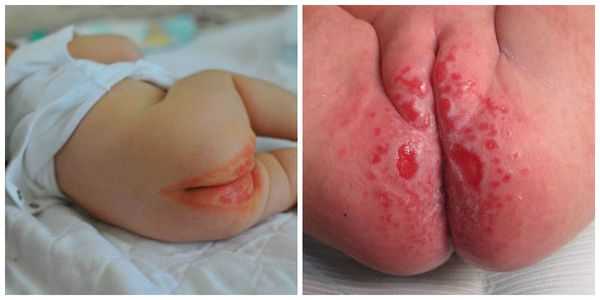
Проявляется эритемой, т. е. покраснением кожи, при дальнейшем развитии воспалительного процесса может появиться мацерация (пропитывание тканей кожи жидкостью и их набухание) и даже эрозивные поверхности. Наибольшее раздражение возникает в местах, где подгузник плотно контактирует с кожей, особенно с выступающими поверхностями (ягодицы, нижняя часть живота, мошонка или большие половые губы, поверхность бёдер). Складки кожи остаются чистыми.
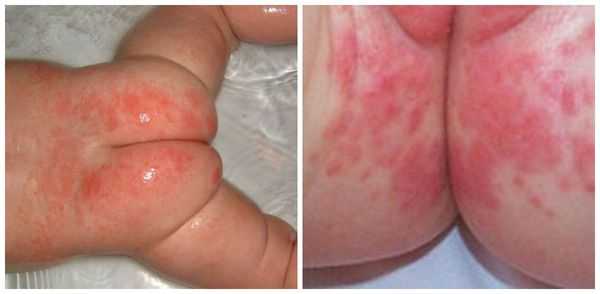
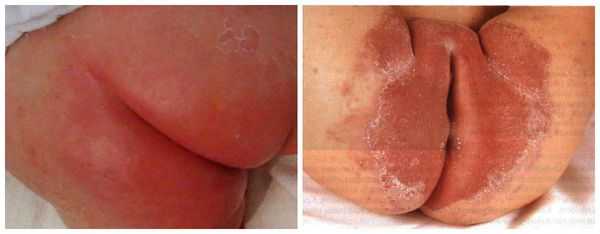
Пелёночный дерматит, осложнённый грибковой инфекцией (Candida)
Сыпь часто локализуется в кожных складках (паховых, ягодичных). Раздражение проявляется ярко-красными, хорошо разграниченными пятнами, которые шелушатся по краям. Часто высыпания в виде папул дают "отсевы", т. е. появляются такие же очаги на коже ягодиц, гениталий, живота и бёдер. При хроническом течении могут появляться гранулематозные папулы и узелки [3] .
Патогенез пеленочного дерматита
Детская кожа сильно отличается от кожи взрослого. Она очень чувствительна и ранима, бедна липидами и естественным увлажняющим защитным фактором. Липиды являются связующим раствором между клетками, благодаря которому образуется барьер, защищающий кожу от инфекций, ультрафиолета и потери влаги. Кроме этого, детская кожа обладает высокой проницаемостью и имеет повышенный показатель pH. Высокий уровень pH активирует пищеварительные ферменты (протеазы и липазы). Поэтому при появлении неблагоприятных факторов у детей очень быстро нарушается защитный барьер кожи и развивается воспаление.
Ирритантный контактный дерматит
Механизм развития этого типа дерматита можно представить следующим образом:
- Влажная среда и трение приводят к разрушению рогового слоя (наружного слоя кожи).
- Моча вызывает чрезмерное увлажнение кожи, что увеличивает проницаемость для потенциальных раздражителей и микроорганизмов.
- Ферменты кала (бактериальные уреазы) расщепляют аммиак из мочевины мочи, что ещё сильнее повышает рН кожи.
- Повышенный уровень pH активирует пищеварительные ферменты (протеазы и липазы), которые также содержатся в кале. Они вызывают покраснение и разрушение эпидермального барьера.
Кандидозный пелёночный дерматит
Грибы рода Candida — это дрожжевые микроорганизмы, обычные представители микробного сообщества нашего организма, которые обитают на слизистых желудочно-кишечного тракта, ротовой полости, во влагалище и на коже. Это самые частые микотические агенты, вызывающие поражение кожи и слизистых оболочек у человека.
В 90 % случаев кандидоз — это эндогенная (внутренняя) инфекция, вызываемая собственными грибками кандида. При появлении неблагоприятных факторов (приёме антибиотиков, иммунодефицитных состояниях и пр.) грибки начинают активно размножаться и синтезировать протеазы (пищеварительные ферменты) и гемолизины (токсины, разрушающие эритроциты). Протеазы и гемолизины повреждают клетки и вызывают клинические проявления кандидоза. В 10 % случаев заражение происходит от больного человека или здорового носителя контактно-бытовыми путями. Например, ребёнок может заразиться при родах, когда проходит через инфицированные родовые пути матери.
Грибки (кандида и дерматофиты) развиваются при более высоком уровне углекислого газа (CO2). Подгузники плохо пропускают воздух, под ними возникает "парниковый эффект", и за счёт этого уровень CO2 повышается [4] .
Классификация и стадии развития пеленочного дерматита
Степени тяжести пелёночного дерматита:
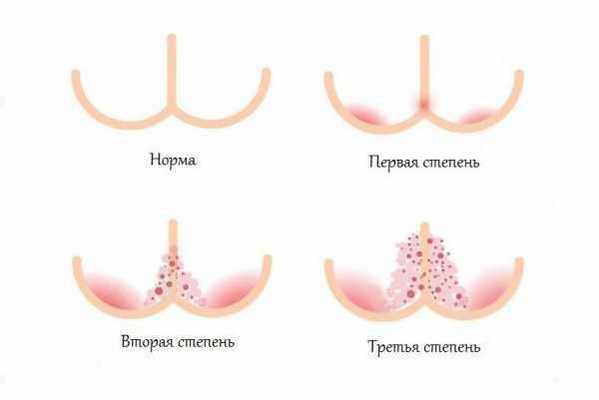
Выделяют различные клинические формы пелёночного дерматита.
- Пелёночный дерматит в результате трения. Его главная причина — механическое повреждение материалом подгузника кожи ребёнка. Складки кожи при этом чистые, поражаются выступающие поверхности, максимально прилегающие к памперсу или пелёнке.
- Контактный ирритантный пелёночный дерматит. Чаще всего располагается в анальной зоне, в процесс включается воспаление межъягодичных, паховых складок, кожи живота и бёдер. Причина его возникновения — длительный контакт кожи с мочой и калом (в результате нарушения стула).
- Пелёночный дерматит, осложнённый кандидозом. Иногда его ещё называют интертригинозным. Это наиболее частое осложнение пелёночного дерматита, который не был вовремя пролечен. На повреждённую кожу с лёгкостью наслаивается разнообразная патогенная и условно-патогенная микрофлора (грибки и бактерии). Высыпания обычно пятнисто-папулёзные, ярко-красные, хорошо разграниченные между собой.
Наиболее распространёнными являются первые две формы пелёночного дерматита. При должном уходе и лечении они обычно проходят в течение трёх дней.
В Европе и США нет разделения на пелёночный дерматит, возникший из-за трения, и на ирритантный, они объединены единый термином — простой, или ирритантный пелёночный дерматит, ещё его иногда называют дерматит салфеток (салфеточный) [5] . Вероятно, название связано с тем, что поражение кожи возникает из-за частого использования салфеток.
Осложнения пеленочного дерматита
Пелёночный дерматит может быть осложнён суперинфекцией (присоединением другой инфекции), например грибковой (Candida) или бактериальной. В случае бактериальной инфекции развивается пиодермия. Это гнойное поражение кожи в виде пустул (гнойничков) и даже абсцессов и пузырей, которые лопаются и оставляют обширные эрозивные поверхности. Пиодермии очень опасны, так как могут распространяться не только на соседние участки, но и в глубину кожи с возможным развитием сепсиса ( опасного инфекционного заболевания, вызванного попаданием возбудителя в кровь ).
У недоношенных детей кожные кандидозные инфекции могут проникать в дерму и вызывать потенциально опасный для жизни инвазивный системный кандидоз, который поражает внутренние органы [6] . Симптомы будут зависеть от локализации инфекции. Как правило, они включают дисфагию (нарушение глотания), поражение кожи и слизистой оболочек, нарушение слуха, зрения, вагинальные признаки (зуд, чувство жжения, выделения), лихорадку, нарушение работы почек с дальнейшим развитием шока.
Диагностика пеленочного дерматита
Перед осмотром доктор расспрашивает о симптомах заболевания:
- Когда появилась сыпь (дерматит, существующий более трёх дней, может инфицироваться).
- Есть ли беспокойство, боль или зуд кожи, особенно во время дефекации или мочеиспускания (ребёнок при этом будет беспокойным, может плакать).
- Есть ли изменение частоты стула или диарея.
- Какие используются моющие средства, детские салфетки и подгузники. Как часто они меняются.
- Используются ли барьерные смягчающие кремы, пасты или присыпки.
- Что получает ребёнок: грудное молоко или молочную смесь. Были ли введены в рацион новые продукты. Многие исследования сообщают, что у младенцев, которые получают молочную смесь, вероятность развития умеренного или тяжёлого пелёночного дерматита выше, чем у детей на грудном вскармливании [7] .
- Принимал ли ребёнок препараты, провоцирующие развитие пелёночного дерматита (антибиотики, слабительные препараты).
- Нет ли сопутствующих заболеваний (атопический дерматит, запор, недавно перенесённый вирусный гастроэнтерит, синдромы мальабсорбции — нарушения всасывания питательных веществ в тонкой кишке).
Далее врач осматривает пациента на наличие раздражений или повреждений в области подгузника или пелёнок.
При подозрении на кандидозный дерматит дл я более глубокого обследования может быть выполнен соскоб с кожи и его исследование на наличие грибка . Если пелёночный дерматит не отвечает на стандартное лечение или внешне не типичен, проводят биопсию кожи для исключения иной патологии кожи (например новообразований).
При настойчивом, хроническом течении пелёночного дерматита необходимо исключить дефицит цинка, что может указывать на наличие редкого наследственного врождённого заболевания — акродерматита энтеропатического. Причиной данной патологии является нарушение обмена веществ, приводящее к серьёзному дефициту цинка. Проявляется дерматитом, облысением, диареей и отставанием в росте. Обычно проявляется в первые 4-10 недель жизни у младенцев, которых не кормят грудью, и в период отлучения от груди у детей на грудном вскармливании. Это связано с тем, что коровье молоко содержит больше цинк-связывающих веществ, которые препятствуют всасыванию цинка. Лечится это заболевание препаратами цинка пожизненно.
Дифференциальный диагноз включает контагиозное импетиго, кандидоз, себорейный дерматит, псориаз и другие кожные заболевания, которые локализуются в аногенитальной зоне и связаны с болезнетворными микроорганизмами.
Лечение пеленочного дерматита
Когда необходимо обратиться к врачу:
- Сыпь не проходит на фоне правильных гигиенических мероприятий и ухода за кожей в течение 2-3 дней.
- Сыпь включает в себя шелушение кожи, волдыри, пузырьки, гнойные элементы, эрозии и язвы.
- На фоне приёма антибиотиков появилась ярко-розовая или красная сыпь.
- Сыпь очень болезненна, что может быть признаком целлюлита — острого разлитого гнойного воспаления подкожно-жировой клетчатки. Причина целлюлита — попадание микроорганизмов из внешней среды в жировую клетчатку через повреждённую кожу.
- Повышенная температура тела в дополнение к сыпи.
- Дискомфорт и боль во время дефекации и/или мочеиспускания [8] .
Для восстановления кожного барьера при простом ирритативном дерматите, по данным американских и европейских источников, используются следующие средства наружной терапии:
- Оксид цинка. В составе защитного крема является препаратом первой линии терапии.
- Ланолин. .
- Кремы с витамином А (например мазь A & D).
- Кремы, содержащие оксид титана, парафин, диметикон или другие силиконы. Эти составляющие обладают водоотталкивающим действием, что помогает предотвратить избыточное увлажнение кожи и развитие мацерации.
- Бентонитовый крем 50 % (бентонит — природный глинистый минерал, не токсичный, при контакте с водой образует гель). Показал высокую эффективность и безопасность [9] .
- Гвайазулен-содержащие стики (гвайазулен — это синтетический аналог ромашки аптечной). Оказывает противовоспалительное действие, ускоряет регенерацию кожи [10] .
- Очень интересным оказалось исследование, которое показало, что местное применение грудного молока может быть столь же эффективным, как и гидрокортизоновая мазь 1 %. Может применяться для устранения симптомов у здоровых детей с пелёночным дерматитом лёгкой и средней степени тяжести [11] . Грудное молоко содержит в себе массу полезных веществ и молекул, обладающих защитным и заживляющим действием (иммуноглобулины, лактоферрин, и пр.).
- Короткий курс (менее двух недель) топических кортикостероидов (крема) с низкой активностью (класс VI или VII) может быть рассмотрен для лечения раздражающего пелёночного дерматита, не чувствительного к другим методам лечения. Рекомендуется крем с гидрокортизоном 1 или 2,5 % или дезонидом. Пользоваться им можно только по назначению врача, строго соблюдая инструкцию по длительности применения и технике нанесения. Неправильное использование сильных кортикостероидов (бетаметазон) может вызвать тяжёлые осложнения, например синдром Кушинга (поражение нейроэндокринной системы организма) из-за высокой проницаемости кожи и окклюзионных свойств подгузника [12] .
Следует избегать потенциально вредных местных методов лечения пелёночного дерматита. К ним относятся продукты с ассоциированным риском системной токсичности и/или метгемоглобинемии (повышения количества метгемоглобина), такие как:
В РФ для терапии ирритантного (простого, раздражённого) пелёночного дерматита на фоне диареи рекомендуется назначение декспантенола 5 % наружно в виде крема в сочетании с цинковой мазью в течение 7 дней [14] .
Лечение кандидозного пелёночного дерматита по данным европейских исследований и рекомендаций:
- крем. Широко используется местно, так как имеет высокий профиль безопасности.
- Могут быть назначены другие противогрибковые средства, эффективные против Candida, такие как клотримазол, эконазол, кетоконазол, миконазол, оксиконазол, сертаконазол и циклопирокс.
- У детей может использоваться комбинированный противогрибковый, барьерный препарат миконазол в оксиде цинка и вазелине. Препарат одобрен FDA (Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов, США). Он применяется местно при каждой смене подгузников.
В РФ для лечения пелёночного дерматита, осложнённого грибковой кандидозной инфекцией, местно используют следующие препараты:
- клотримазол 1 % крем [15] ;
- нистатин мазь;
- натамицин 2 % крем [16]
Для лечения пелёночного дерматита, осложнённого бактериальной инфекцией (стафилококковой или стрептококковой) рекомендовано:
- мупироцин 2 % мазь;
- фузидовая кислота 2 %.
Системная противогрибковая терапия может потребоваться при рецидивирующей или распространённой кожной инфекции, вызванной грибом рода кандида или при кандидозе полости рта и желудочно-кишечного тракта. При этом используются пероральные суспензии нистатина или флуконазола. Возможное побочное действие указано в инструкции к препаратам.
Другие методы лечения включают растительные препараты: ромашка, алоэ вера, оливковое масло, масло примулы вечерней, масло календулы. База, доказывающая эффективность этой группы препаратов, недостаточна.
Прогноз. Профилактика
Прогноз благоприятный. В подавляющем большинстве случаев заболевание не опасно и, как правило, не требует специфических медикаментозных средств. Обычно проходит само после прекращения использования подгузников и выполнения надлежащего ухода за кожей [18] .
Для профилактики пелёночного дерматита используется комплекс мероприятий ABCDE (а ббревиатура от английских слов):
- А — air (воздух);
- B — barrier (барьер);
- C — cleansing (очищение);
- D — diapering (смена подгузников)
- E — education (обучение).
Аir — воздух. Подразумевается частое проведение воздушных ванн, когда на ребёнке нет подгузника. Рекомендовано проводить воздушные ванны хотя бы по 5-10 минут при смене подгузника [19] .
Barrier — барьер. Использование защитных кремов. Их нанесение необходимо при каждой смене подгузников. Чаще всего в их составе есть цинк, декспантенол, вазелин, ланолин. Эти кремы создают защитную плёнку, отделяющую кожу от раздражающего действия мочи и фекалий.

Cleansing — очищение. Если кожа в зоне подгузника воспалена, ежедневная ванна поможет удалить раздражители и снизить риск инфицирования грибками и бактериями. Очищение проводят водой, оно должно быть бережным, можно использовать ватные шарики или хлопковую ткань. Детские салфетки разрешается использовать только на неповреждённой коже. В их составе не должно быть парабенов, алкоголя, отдушек, раздражителей или аллергенов, pH должен быть нейтральным. После купания нужно мягко промокнуть кожу полотенцем, избегая трения [20] .
Diapering — смена подгузников. Подгузники нужно менять каждые 2 часа (каждый час у новорождённых) или после каждого стула или мочеиспускания. Лучше выбрать подгузник с высокой впитывающей способностью. Чем лучше подгузник впитывает, тем лучше он сохраняет кожу сухой. Хотя в настоящее время нет данных, показывающих, какой тип подгузника лучше всего предотвращает появление опрелостей, тканевые подгузники обычно впитывают хуже, чем большинство одноразовых "памперсов". Если при использовании тканевых подгузников у ребёнка возник пелёночный дерматит, то на время болезни лучше перейти на одноразовые подгузники. Необходимо убедиться, что подгузник не слишком тугой, особенно одетый на ночь. Свободный подгузник будет меньше тереться о кожу. Пусть кожа ребёнка полностью высохнет, прежде чем надевать новый подгузник. Также важно не допускать прилипания липких вкладышей к коже ребёнка. До и после смены подгузников нужно мыть руки, чтобы предотвратить распространение микробов, которые вызвали инфекцию на коже младенца [21] .
Education — обучение. Важное значение имеет обучение родителей правильному уходу за ребёнком. Необходимо предоставить им чёткие инструкции относительно ежедневного ухода за кожей и дать информацию о том, какие продукты по уходу являются полезными, а какие могут принести вред [22] .
Простой контактный дерматит
Простой контактный дерматит — воспалительная реакция кожи, возникающая в ответ на прямое воздействие раздражающих веществ (щелочей, кислот, моющих средств, растворителей, хлорной извести и т. п.). Симптомы заболевания зависят от силы и характера воздействия. Это может быть покраснение кожи, сухость и трещины, отек, образование пузырей или покрытых струпом изъязвлений. Диагностика простого контактного дерматита и его дифференцировка от других дерматитов основана на выявлении связи возникновения заболевания с воздействием на кожу пораженной области химического вещества. Лечение заключается в устранении причинного фактора, местном применении глюкокортикоидов, противовоспалительных, заживляющих и антибактериальных средств.
Общие сведения
Наряду с простым контактным дерматитом в группу контактных дерматитов входит аллергический контактный дерматит. Однако в дерматологической практике он встречается реже. Простой контактный дерматит представляет собой реакцию на непосредственное воздействие раздражителя и возникает при первом же контакте с ним. Аллергический вариант контактного дерматита обусловлен аллергической реакцией замедленного типа и развивается при неоднократном воздействии аллергена.
Симптомы простого контактного дерматита
Клиническая дерматология выделяет острые и хронические формы простого контактного дерматита. В зависимости от характера вещества, воздействующего на кожу, и индивидуальных особенностей проницаемости эпидермиса может развиться один из трех вариантов острого контактного дерматита: эритематозный, буллезный или некротический.
Эритематозный дерматит проявляется покраснением и отеком контактировавшего с раздражителем участка кожи. Болезненность и зуд выражены слабо. Возможна сухость кожи и появление на ней трещин. Буллезный вариант простого контактного дерматита представлен пузырями различного размера, наполненными прозрачной жидкостью. Пузыри появляются на гиперемированном фоне и лопаются с образованием эрозий. Характерна болезненность, чувство жара или жжения.
Некротический дерматит возникает при воздействии едких веществ и характеризуется образованием изъязвлений, поверхность которых покрыта струпом. Выражен болевой синдром. После того, как происходит заживление язв, на коже остаются рубцы.
Хроническая форма простого контактного дерматита развивается при многократном воздействии слабого раздражителя. Наиболее часто поражается кожа рук. Заболевание, как правило, связано с использованием средств бытовой химии или профессиональной деятельностью. Хронический дерматит характеризуется усилением рисунка кожи, застойной гиперемией, инфильтрацией, сухостью кожи и гиперкератозом. В некоторых случаях наблюдаются атрофические процессы в коже. Субъективные ощущения слабо выражены и мало беспокоят больного.
Диагностика простого контактного дерматита
Диагноз простого контактного дерматита устанавливается дерматологом по характерным клиническим проявлениям и четко прослеживающейся связи возникновения симптомов с воздействием на кожу раздражающего вещества. При подозрении на аллергический характер контактного дерматита необходима консультация аллерголога и проведение накожных аллергических проб. Появление признаков гнойного воспаления говорит о инфицированности места поражения и является показанием для бакпосева отделяемого с обязательным составлением антибиотикограммы.
Гистологическое исследование образца пораженной кожи выявляет внутри верхних слоев эпидермиса пузыри, содержащие скопления нейтрофилов. При хроническом простом контактном дерматите наблюдается акантоз, гиперкератоз, расширение и удлинение дермальных сосочков.
Лечение простого контактного дерматита
Основной принцип лечения — это определение и устранение причины появления простого контактного дерматита. Эритематозный дерматит обычно не требует лечения и самостоятельно проходит при устранении причинного фактора. Для уменьшения симптомов воспаления возможно применение противовоспалительных присыпок или кремов. При буллезном варианте производят прокалывание крупных пузырей без удаления их покрышки. Для профилактики вторичного инфицирования смазывают область пузырей раствором перманганата калия или анилиновых красителей. В лечении некротического дерматита применяют заживляющие мази.
В тяжелых случаях острого простого контактного дерматита возможно местное применение глюкокортикоидных мазей и системное назначение малых доз кортикостероидов. Присоединение вторичной инфекции является показанием для проведения антибиотикотерапии. При хроническом варианте дерматита рекомендовано регулярное использование смягчающих мазей и кремов, при поражении рук — применение защитных перчаток.
Аллергический контактный дерматит
Аллергический контактный дерматит — это воспалительное заболевание кожи, возникающее в месте ее непосредственного контакта с аллергеном. Аллергический контактный дерматит характеризуется отечностью и покраснением тканей, контактровавших с аллергеном, зудом, появлением папул и пузырьков. Диагностика основывается на анамнезе и клинических данных, результатах аллергопроб и лабораторных анализов. В лечении основная роль принадлежит устранению контакта с веществом или предметом, обусловившим возникновение дерматита. Для устранения отечности и зуда возможно применение кортикостероидных мазей, современных антигистаминных препаратов.
МКБ-10
Аллергический контактный дерматит — распространенный аллергодерматоз, которым страдает 1-2% населения. Заболевание чаще регистрируется у жителей промышленно развитых стран, являющихся активными потребителями бытовой химии, лекарственных препаратов, косметических средств, химических реагентов и т.п. В отличие от обычного контактного дерматита, аллергический дерматит развивается у сенсибилизированных лиц, т. е. у лиц с аллергической настроенностью организма. Большую часть пациентов в клинической дерматологии и аллергологии-иммунологии составляют люди молодого и среднего возраста.
Причины
Современная промышленность выпускает огромное число химических веществ, которые могут стать причиной аллергического контактного дерматита. Это краски и лаки, стиральные порошки и другие средства бытовой химии, некоторые составляющие парфюмерной продукции и косметики, синтетические материалы, из которых сделана одежда и красители, которыми она окрашена. Химические вещества, с которыми человек постоянно контактирует на работе, приводят к развитию профессионального дерматита. Аллергический контактный дерматит может быть вызван некоторыми лекарствами. Растения, такие как борщевик, примула, ясенец белый, и другие, также могут стать причиной аллергического контактного дерматита, который относится к фитодерматиту.
Аллерген воздействует на кожу, но происходящие в результате этого аллергические изменения затрагивают весь организм. Время, за которое развивается сенсибилизация, и возникает аллергическая реакция, зависит от того, насколько сильный аллерген воздействовал на кожу. Большую роль в этом процессе играет и состояние самого организма: предрасположенность к аллергическим реакциям, нарушения иммунитета при хронических воспалительных процессах, истончение рогового слоя кожи и др. Например, при повышенной потливости чаще наблюдается аллергический контактный дерматит, спровоцированный одеждой из окрашенных тканей.
Патогенез
Воспаление развивается по замедленному типу аллергической реакции, то есть при регулярном и достаточно длительном контакте с веществом-аллергеном. За время этого контакта происходит сенсибилизация организма и развивается повышенная чувствительность к аллергену. Местное воздействие на кожу запускает туберкулиноподобную реакцию гиперчувствительности клеточного типа. При связывании аллергена с тканевыми белками образуются антигены, которые вызывают активацию клеток Лангерганса и Т-лимфоцитов. Последние в свою очередь начинают синтезировать интерлейкины 1 и 2, гамма-интерферон, которые стимулируют иммунный ответ и воспалительную реакцию. При повторной встрече с аллергеном Т-лимфоциты (клетки памяти) быстро активируются, обусловливая развитие аллергических проявлений. Обычно от момента первого контакта с веществом-аллергеном до возникновения симптомов проходит от 7 до 10-14 суток.
Симптомы
Изменения кожи при остром аллергическом контактном дерматите всегда локализуются в месте контакта кожи с аллергеном и немного выходят за пределы этого контакта. Характерным является наличие четких границ очага поражения. Вначале развивается покраснение кожи и отечность тканей. Затем возникают папулы, довольно быстро наполняющиеся жидкостью и переходящие в стадию пузырьков. После вскрытия последних на коже образуются эрозии. При заживлении они покрываются корочками. Эти изменения на коже сопровождаются сильным зудом. Процесс заканчивается шелушением.
При продолжающемся воздействии аллергена на фоне уже возникшей аллергической реакции, развивается хроническая форма аллергического контактного дерматита. Для нее характерны размытые границы очагов поражения на коже и распространение воспалительных изменений на участки кожи, не контактирующие с аллергеном. При сильной сенсибилизации организма наблюдается генерализация процесса. Кожные проявления хронического аллергического контактного дерматита характеризуются образованием папул, сухостью и шелушением, утолщением кожи с усилением кожного рисунка (лихенизация). Постоянный зуд приводит к появлению вторичных повреждений кожи из-за ее постоянного расчесывания (экскориация).
Диагностика
Аллергический контактный дерматит достаточно легко диагностируется по характерным для него симптомам и выявлению связи с воздействием на кожу вещества, являющегося потенциальным аллергеном. Точно определить причину возникновения дерматита помогают кожные пробы. Их проводят практикующие аллергологи при помощи специальных тест-полосок, с нанесенными на них аллергенами. Полоски приклеивают на предварительно очищенную кожу. Аллергическую реакцию определяют по возникновению покраснения и отечности в месте наклеивания полоски.
Для выявления сопутствующих заболеваний и дифференциальной диагностики аллергического контактного дерматита проводят дополнительные обследования: клинический и биохимический анализ крови и мочи, анализ крови на сахар, кал на дисбактериоз. При необходимости выполняют обследование желудочно-кишечного тракта и исследование функции щитовидной железы.
Лечение аллергического дерматита
Главным условием успешного лечения контактного дерматита является полное устранение вызвавшего его аллергена. Так при аллергии на средства бытовой химии следует пользоваться защитными перчатками. При аллергии на синтетические материалы — носить только хлопчатобумажное белье, а при покупке одежды тщательно изучать состав ткани. При аллергии на металл металлические части одежды (молнии, пуговицы, крючки и кнопки) не должны соприкасаться с кожей, ножницы и другие инструменты должны иметь пластмассовые или деревянные ручки, необходимо также исключить ношение бижутерии из металла.
В лечении острого аллергического контактного дерматита эффективно применение кортикостероидных мазей. При образовании больших пузырей производят их прокалывание. Для снятия зуда и отечности назначают современные антигистаминные препараты: цетиризин, лоратадин, дезлоратадин и др. В тяжелых случаях принимают внутрь кортикостероидные препараты.
Прогноз и профилактика
При исключении контакта пациента с аллергеном происходит полное выздоровление. Однако повторных контактов с аллергеном не всегда удается избежать, особенно, если речь идет о профессиональной деятельности. В таких случаях аллергический контактный дерматит продолжает развиваться, сенсибилизация организма нарастает, происходит генерализация процесса и клинические проявления захватывают весь организм. Профилактика предполагает исключение контактирования с причинными аллергенами, а при неизбежности контакта - превентивный прием антигистаминных средств.
1. Аллергический контактный дерматит: основные подходы к диагностике, лечению и профилактике/ Степанова Е.В.// Лечащий врач. - 2009.
2. Новые возможности диагностики аллергического контактного дерматита/ Лусс Л. В., Ерохина С. М., Успенская К. С.// Российский аллергологический журнал. - 2008 - № 2.
3. Выбор тактики терапии аллергического контактного дерматита на лице/ Корсунская И.М. и др.// Эффективная фармакотерапия. - 2010 - №2.
4. Аллергические болезни: диагностика и лечение/ Паттерсон Р., Грэммер Л. К., Гринбергер П. А. - 2000.
Контактный аллергический дерматит
Контактный аллергический дерматит (синонимы – сенсибилизационный, аллергический) – воспалительное заболевание кожи, возникающее в результате воздействия на кожу аллергена у людей с повышенной чувствительностью к различным веществам (химические раздражители, натуральные и синтетические полимеры, пищевые, растительные и т.д.) [1,2,3,4].
Пользователи протокола: дерматовенерологи, аллергологи, терапевты, врачи общей практики.
Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+).
Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++или+), результаты которых не могут быть непосредственно распространены на соответствующую популяцию.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
• Острое (выраженная гиперемия ярко-красного цвета). Кожный процесс представлен преимущественно экуссудативными морфологическими элементами пузырьками, эрозиями, мокнутием, пятнами, папулами. Дермографизм красный, стойкий);
• Подострое (менее выраженная гиперемия розовато-красного цвета). Наряду с экссудативными элементами встречаются корочки, чешуйки, инфильтрация в основании морфологических элементов более выражена, мокнутия нет. Дермографизм красный);
• Хроническое (гиперемия красновато-синюшного цвета). Экссудативных элементов мало или почти, корки, чешуйки, местами лихенификация, мокнутия нет. Дермографизм может быть смешанным – красным с переходом в белый).
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при плановой госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне): нет.
Дополнительные диагностические обследования, проводимые на стационарном уровне (при плановой госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне):
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: нет.
• эффективность ранее проводимой терапии.
• локализация (в отличие от контактного дерматита) – высыпания могут располагаться не только в местах воздействия аллергена;
• Кожные тесты с аллергенами – позволяют выявить аллергены, что служит основанием для формирования индивидуального комплекса профилактических мероприятий [5].
• аллерголог – отсутствие указаний на провоцирующий фактор, отсутствие эффекта от проводимой терапии, проведение аллергологических исследований;
• терапевт – при наличии сопутствующей патологии внутренних органов или систем в стадии обострения и/или декомпенсации;
• гастроэнтеролог – при наличии сопутствующих патологий со стороны желудочно-кишечного тракта в стадии обострения и/или декомпенсации.
Дифференциальный диагноз
| Простой контактный (артифициальный дерматит) | В основном характеризуется аналогичными морфологическими элементами на коже, как и при контактном аллергическом дерматите. Однако сыпь локализуется строго в местах контакта с раздражителем. При длительном воздействии раздражителя (даже в низких концентрациях), кожный процесс представлен очагами эритемы, лихенизации, экскориациями и гиперпигментацией. Интенсивность клинических проявлений контактного дерматита зависит от концентрации раздражителя, длительности воздействия, индивидуальной чувствительности и возраста пациента. |
| Токсикодермия | В основном характеризуется аналогичными морфологическими элементами на коже, как и при контактном аллергическом дерматите. Однако появление сыпи на коже четко ассоциировано с приемом медикаментозных средств (перорально, ингаляционно, парентерально, вагинально и ректально) и пищевых продуктов, обладающих аллергизирующими и токсическими свойствами. |
| Атопический дерматит | Характеризуется папулезными высыпаниями, выраженным зудом, лихенизацией. Высыпания локализуются преимущественно в области верхней половины туловища, шеи, лица и верхних конечностей с признаками папулезной инфильтрации. Для атопического дерматита характерен эволюционный патоморфоз – стадия заболевания и его течение меняется в зависимости от возраста. |
| Экзема истинная | Клиническая картина представлена зудом, эритематозно-везикулезными, папуло-везикулезными элементами, эрозиями, «серозными колодцами», мокнутием, корками. Очаги поражения не имеют четких границ. В большинстве случаев хроническое течение. |
| Розовый лишай Жибера | Клинически характеризуется появлением «материнского пятна» - розового пятна, центральная часть которого имеет желтоватый оттенок и шелушение. Затем появляются распространенные пятна, локализующиеся на туловище по линиям Лангера; нижние конечности, как правило, в процесс не вовлекаются. Зуд слабо выражен. |
Лечение
Элиминационные мероприятия: исключение контакта с различными аллергенами, ограничение использования синтетических моющих средств и др.
Медикаментозное лечение, оказываемое на амбулаторном и стационарном уровне [1,2,3,13,14,15,16,17,18,19,20,21,22]:
При комбинированном лечении антигистаминные препараты первого поколения назначаются в вечернее время, антигистаминные препараты второго поколения – утром.
Используется один из нижеперечисленных препаратов, при любом течении патологического процесса на коже - как при остром, так и при подостром и хроническом.
• Дифинилгидрамин, 20 мг или 30 мг или 50 мг, перорально 1–3 раза в день в течение, в среднем, 10–15 дней; или дифинилгидрамин 1% в\м или в\в по 1,0–2,0 мл в сутки, в течение, в среднем, 10–15 дней;
• Диметинден, капли (1 мл– 20 капель– 1 мг), перорально 20–40 капель 3 раза в день в течение, в среднем 10–15 дней.
Используются при любом течении патологического процесса на коже - как при остром, так и при подостром и хроническом.
Используются при остром и подостром течении патологического процесса на коже. При условии если не проводится дезинтоксикационная терапия.
• Кальция глюконат, 10%, в\в и в\м, по 5–10 мл 1 раз в день, в течение, в среднем 10–15 дней.
Применятся один из нижеперечисленных препаратов при любой форме течения патологического процесса на коже. В процессе терапии возможен переход на другой препарат или комбинированное лечение (с другим препаратом из списка).
• Клобетазол пропионат, 0,05%, 1–2 раза в день, наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Бетаметазона валерианат, 0,1%, 1–2 раза в день наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Метилпреднизолона ацепонат, 0,05%, 1–2 раза в день наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Мометазона фуроат, 0,1%, 1–2 раза в день наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Гидрокортизона–17 бутират, 0,1%, 1–2 раза в день наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Бетаметазона дипропионат, 0,05%, 1–2 раза в день наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Десонид, 0,1%, 1–2 раза в день наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Флуционола ацетонид, 0,025%, 1–2 раза в день наружно в течение 7-10 дней с учетом количества очагов поражений на коже;
• Триамцинолона ацетонид, 0,1%, 1–2 раза в день наружно в течение 7-10 дней с учетом количества очагов поражений на коже;
• Аклометазона дипропионат, 0,05%, 1–2 раза в день наружно в течение 7-10 дней с учетом количества очагов поражений на коже;
• Преднизолон, 0,25% или 0,5%, 1–2 раза в день наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Гидрокортизона ацетат 0,1% или 0,25% или 1,0% или 5,0%, 1–2 раза в день наружно в течение 7-10 дней с учетом количества очагов поражений на коже.
• Бетаметазона дипропионат (1мг) + гентамицина сульфат (1 мг) + клотримазол (10 мг), 1–2 раза в день наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Гидрокортизон (1мг) + натамицин(10 мг) + неомицин (3500 ЕД), 1–2 раза в день наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Бетаметазон (1 мг) + гентамицин (1 мг), 1–2 раза в день наружно в течение 7-10 дней с учетом количества очагов поражений на коже.
• Нитрофурал 20 мг, для приготовления раствора (1:5000), наружно 1–3 раза в течение, в среднем 1–3 дня.
• Диметинден, наружно 2–4 раза в день в течение, в среднем 1–7 дней.
Системные ГКС назначают в случае длительного выраженного обострения распространенных форм АКД при неэффективности наружной терапии, нестерпимом зуде, не купирующимся другими средствами. Применение системных ГКС при АКД.
Доза и продолжительность лечения устанавливается врачом индивидуально в зависимости от показаний и тяжести заболевания для снятия остроты приступа с постепенным снижением дозы, назначение препарата обосновывать сопоставляя ожидаемую пользу и возможные нежелательные эффекты значительно ограничивающие использование этих препаратов до непродолжительного времени, системные ГКС назначают в случае длительного выраженного обострения распространенных форм АКД при неэффективности наружной терапии, нестерпимом зуде, не купирующимся другими средствами. Применение системных ГКС при АКД необходимо тщательно обосновывать.
• Триамцинолон 4 мг.
• с целью восстановление барьерных свойств кожи применение эмолентов, корнеопротекторов, других смягчающих средств [22,23,24,25].
Препараты (действующие вещества), применяющиеся при лечении
| Алклометазон (Alclometasone) |
| Бетаметазон (Betamethasone) |
| Гентамицин (Gentamicin) |
| Гидрокортизон (Hydrocortisone) |
| Дезлоратадин (Desloratadine) |
| Десонид (Desonide) |
| Диметинден (Dimetindene) |
| Дифенгидрамин (Diphenhydramine) |
| Кальция глюконат (Calcium gluconate) |
| Кетотифен (Ketotifen) |
| Клемастин (Clemastine) |
| Клобетазол (Clobetasol) |
| Клотримазол (Clotrimazole) |
| Лоратадин (Loratadine) |
| Мебгидролин (Mebhydrolin) |
| Метилпреднизолон (Methylprednisolone) |
| Метилтиониния хлорид (Methylthioninium chloride) |
| Мометазон (Mometasone) |
| Натамицин (Natamycin) |
| Натрия тиосульфат (Sodium thiosulfate) |
| Неомицин (Neomycin) |
| Нитрофурал (Nitrofural) |
| Преднизолон (Prednisolone) |
| Триамцинолон (Triamcinolone) |
| Флуоцинолона ацетонид (Fluocinolone acetonide) |
| Фукорцин (Fucorcin) |
| Хифенадин (Quifenadine) |
| Хлоропирамин (Chloropyramine) |
| Цетиризин (Cetirizine) |
| Цинка оксид (Zinc oxide) |
Госпитализация
Информация
Источники и литература
Информация
1) Батпенова Гульнар Рыскельдиевна – доктор медицинских наук, АО «Медицинский университет Астана», профессор, заведующая кафедрой дерматовенерологии, главный внештатный дерматовенеролог МЗ РК;
2) Джетписбаева Зульфия Сейтмагамбетовна – кандидат медицинских наук, АО «Медицинский университет Астана», доцент кафедры дерматовенерологии;
3) Баев Асылжан Исаевич – кандидат медицинских наук, РГП на ПХВ «Научно-исследовательский кожно-венерологический институт» МЗ РК, старший научный сотрудник;
4) Шортанбаева Жанна Алихановна – кандидат медицинских наук, Казахский Национальный Медицинский Университет имени С.Д. Асфендиярова, доцент модуля дерматовенерологии;
Рецензенты:
Нурушева Софья Мухитовна – доктор медицинских наук, РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова», руководитель модуля дерматовенерологии.
Указание условий пересмотра протокола: Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с высоким уровнем доказательности.
Контактный дерматит у ребенка
Контактный дерматит у ребенка — это воспалительное заболевание кожи, которое возникает в ответ на действие внешних раздражителей: компонентов бытовой химии и косметики, солнечного излучения, сока ядовитых растений. В острой фазе проявляется покраснением и везикулезными высыпанием на ограниченном участке кожи, а в хронической — сухостью и утолщением кожного рисунка. Для диагностики дерматита проводятся сбор анамнеза и физикальное обследование, аппликационные тесты, расширенная иммунограмма. Лечение основывается на элиминации причинного контактного фактора, а при обострении процесса назначаются топические глюкокортикоиды, антигистаминные препараты, цитостатики.
Контактный дерматит традиционно считался взрослым профессиональным заболеванием, но в последнее время участились случаи болезни среди детей. Международная статистика подтверждает, что патология составляет до 20% от всех видов дерматитов в педиатрической практике. Контактное поражение кожи встречается у детей любого возраста, но пик приходится на грудной период, поскольку кожные покровы младенцев очень нежные и легко реагируют на внешние раздражители. Заболевание имеет большую клиническую значимость, что обусловлено тягостными для ребенка внешними кожными симптомами, трудностями в диагностике и лечении.
Этиологическими факторами контактных дерматитов выступают сотни различных веществ. Чаще всего у ребенка возникает реакция на:
- агрессивные компоненты уходовой косметики и моющих средств;
- консерванты и стабилизаторы в составе пищи;
- химические субстанции из растений.
Менее распространенными причинными факторами служат резина, металлы (никель, хром, алюминий), лекарственные препараты для местного применения (антибиотики, анестетики, противовоспалительные).
Солнечное излучение способно вызывать симптомы контактного дерматита, который зачастую развивается по фотоаллергическому типу. При этом неприятные реакции возникают в случае нанесения кремов для тела или лекарственных препаратов, которые при попадании под прямые лучи ультрафиолета распадаются до токсических компонентов. Это довольно распространенное явление в педиатрии, поэтому врачам сложно различить классические фототоксические и фотоаллергические реакции.
Контактный дерматит у детей протекает по аллергическому (80%) или ирритантному (20%) механизму. В первом случае формирование болезни состоит из двух последовательных фаз. Сначала, когда этиологический фактор впервые контактирует с эпидермисом, происходит сенсибилизация. В тканях синтезируются химические соединения, которые реагируют с периферическими клетками иммунной системы и увеличивают число Т-лимфоцитов.
Ирритантный дерматит отличается неиммунологическим патогенезом. В его патогенезе ключевую роль играет прямое токсическое воздействие химического агента на участок кожного покрова. Как следствие начинается острый или хронический воспалительный процесс, который обусловлен цитокинами и NK-клетками. Интенсивность кожной реакции определяется силой и длительностью контактного влияния этиологического фактора.
При контактном дерматите основным признаком является мучительный зуд, который вынуждает ребенка расчесывать пораженное место до крови. На коже появляются стойкое покраснение и отечность, формируются мелкие пузырьки, заполненные прозрачным содержимым. Сыпь имеет характерную локализацию и конфигурацию (в виде полос, колец), что указывает на область контактного взаимодействия с провоцирующим фактором.
Внешние проявления контактного дерматита возможны на любом участке тела, но, как правило, они выявляются на кистях и предплечьях. Эти зоны первыми соприкасаются с потенциальными аллергенами. Сыпь и покраснение в большинстве случаев носит ограниченный характер и образуется на тех местах кожных покровов, которые контактировали с раздражающим агентом. При хронизации процесса наблюдаются сухость и лихенификация (утолщение рисунка кожи).
Отдельным вариантом заболевания является пеленочный дерматит, встречающийся у грудных детей, который постоянно находятся в подгузниках. Поражение кожи наиболее выражено в межъягодичной складке, на лобке, вокруг анального отверстия. Родители замечают красноту и припухлость, прыщики с прозрачным или мутным содержимым. При сильном трении памперса о кожу высыпания переходят в мокнущие эрозии.
Осложнения
Если лечение не проводится, болезнь переходит в хроническую фазу с периодическими обострениями. Со временем на этом фоне формируется истинная экзема. Распространенное последствие контактного дерматита — пиодермия, которая появляется в результате заноса инфекции через кожные расчесы. В пораженной зоне образуются множественные гнойничковые высыпания. Когда их становится слишком много, может нарушаться общее состояние ребенка.
При обследовании детский дерматолог подробно собирает анамнез болезни: когда начались симптомы, с чем, по мнению ребенка или родителей, они связаны, как часто возникают обострения. Осматриваются кожные покровы, на которых выявляются гиперемия, экссудация, высыпания. Эти данные дают возможность поставить предварительный диагноз. Чтобы назначить лечение, необходимо узнать причину дерматита, поэтому применяются следующие диагностические методы:
- Аппликационные тесты. Исследование имеет высокую значимость у детей с контактным дерматитом и безопасно для выполнения в любом возрасте. Дерматологи оценивают реакцию на типичные провоцирующие агенты после их экспозиции на коже в течение 24-48 часов. Чувствительность и специфичность метода достигает 80%.
- Фотопатч-тесты. Модификация аппликационного исследования показана при подозрении на дерматит, спровоцированный солнечными лучами. Специалисты сравнивают реакцию кожи, смазанной фотоаллергенами, на наличие и отсутствие ультрафиолетового облучения.
- Прик-тесты. Внутрикожные пробы с аллергенами выполняются для дифференциальной диагностики между контактным и атопическим дерматитом. Если кожные поражения вызваны реакцией гиперчувствительности 1 типа, прик-тест будет положительным с одним или несколькими аллергизирующими факторами.
- Иммунограмма. Детские аллергологи-иммунологи рекомендуют специальное исследование крови, чтобы опровергнуть анафилактический тип аллергической реакции и выявить системные нарушения, которые могли стать предпосылкой к контактному дерматиту. В результатах оценивают количество и соотношение иммуноглобулинов, число лимфоцитов разных классов.
Эффективное лечение дерматита невозможно без устранения контактов с причинным фактором. После элиминации химического вещества, растения или токсичного предмета быта из жизни ребенка быстро происходит клиническое улучшение. Детям, страдающим фотодерматитом, ограничивают пребывание на солнце. В летнее время необходимо защищать открытые зоны тела средствами с высокими значениями фильтров SPF.
Большую проблему в современной педиатрии составляет лечение контактного дерматита, связанного с воздействием никеля. Это вещество содержится в продуктах питания, поэтому для устранения кожных проявлений подбирают элиминационную диету. Из рациона ребенка исключают консервированные продукты, ржаной хлеб, уменьшают потребление ребенком некоторых свежих овощей (моркови, капусты, огурцов).
При легком течении контактного воспаления ограничиваются симптоматическими препаратами. Для снятия отечности и зуда показаны антигистаминные мази. С целью быстрого заживления поврежденного кожного покрова используют средства с декспантенолом. При расчесах и мокнутии эффективно лечение местными кремами с цинком, которые обладают подсушивающим и вяжущим действием. При тяжелой форме патологии для усиления терапии назначаются этиопатогенетические препараты:
- Глюкокортикоиды. Местные средства в форме мазей и кремов быстро устраняют воспалительное поражение кожи, снимают зуд и дискомфорт. Лечение направлено на снижение активности иммунных клеток, поэтому глюкокортикоидные препараты эффективны при аллергической форме контактного дерматита.
- Цитостатики. Лекарства хорошо действуют при тяжелом и непрерывно рецидивирующем течении болезни, особенно при локализации очагов на коже кистей рук. Эффективность такой терапии у детей подтверждена несколькими независимыми исследованиями.
- Антибиотики. При осложнении дерматита бактериальной инфекцией проводится лечение противомикробными мазями. Они быстро подавляют рост патогенной флоры, устраняют сыпь гнойничкового типа и создают благоприятные условия для ликвидации обострения.
Вероятность выздоровления зависит от возможности элиминации провоцирующих факторов. Если удается полностью убрать причину контактного дерматита из повседневной жизни, лечение ребенка проходит успешно и прогноз благоприятный. Опасение внушает тяжелый контактный дерматит, затрагивающий обширные участки кожи, этиологические факторы которого не удается выявить.
Профилактика заболевания у грудничков включает тщательную гигиену промежности, подбор гипоаллергенных продуктов для ухода за телом, использование кремов и присыпок под памперс, чтобы предотвратить натирание. Основу профилактики во всех возрастах составляет ограничение контактов с потенциально опасными факторами (химикаты, косметика, некоторые растения), которые обычно вызывают дерматиты.
3. Пеленочный дерматит: профилактики, лечение, экстрадермальные аспекты. В.М. Студеникин, Н.И. Студеникина // Лечащий врач. — 2009
4. Распространенность аллергического контактного дерматита среди школьников. Д.Ш. Мачарадзе // Лечащий врач. — 2006
Читайте также:
