Дыхание Куссмауля. Нарушения ритма. Тахикардии.
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Нарушение ритма дыхания: причины, заболевания, при которых развивается, методы диагностики и лечения.
Определение
Дыхание – это совокупность физиологических процессов, конечной целью которых является доставка и потребление кислорода, а также вывод углекислого газа.
К органам дыхания относятся дыхательные пути и легкие. Кроме того, в процессе дыхания принимают участие мышечная и нервная системы. Благодаря диафрагме, межреберным и некоторым другим мышцам выполняются дыхательные движения, происходит изменение объема грудной клетки, что является необходимым условием для расправления и спадания легочной ткани на вдохе и выдохе. В центральной нервной системе, а именно в продолговатом мозге, расположен дыхательный центр. Ключевая особенность функционирования дыхательного центра состоит в автоматическом зарождении в нем импульсов – то есть человек не задумывается о том, что ему нужно сделать вдох. В то же время активность дыхательного центра может быть подавлена вышерасположенными отделами головного мозга, например, человек может произвольно задержать дыхание при нырянии.
Разновидности нарушения ритма дыхания
Выделяют следующие виды дыхания:
- эупноэ – нормальный ритм дыхания (у здорового взрослого составляет около 14–18 дыхательных движений в минуту);
- гиперпноэ – глубокое и частое дыхание, отмечается при мышечной работе, эмоциональном напряжении, тиреотоксикозе, анемии, ацидозе, снижении содержания кислорода во вдыхаемом воздухе;
- тахипноэ – повышение частоты дыхательных движений вследствие выраженной стимуляции дыхательного центра при гиперкапнии, гипоксемии; наблюдается при повышении температуры тела, застое в легких и т.п.;
- брадипноэ – снижение частоты дыхательных движений, которое возникает при поражении и угнетении дыхательного центра на фоне гипоксии, отека, ишемии и воздействия наркотических веществ;
- апноэ – временная остановка дыхания (считается крайней степенью выраженности брадипноэ);
- дыхание по типу Чейна–Стокса - характеризуется чередованием групп дыхательных движений с нарастающей амплитудой и периодов апноэ;
- дыхание по типу Биота - характеризуется чередованием периодов апноэ с группами дыхательных движений равной амплитуды;
- дыхание Куссмауля – шумное и глубокое дыхание, для которого характерны отдельные судорожные сокращения основной и вспомогательной дыхательной мускулатуры. Этот тип дыхания свидетельствует о значимой гипоксии головного мозга.
На дыхательный центр могут напрямую воздействовать некоторые токсичные для головного мозга вещества, циркулирующие в крови.
Нарушения работы дыхательного центра происходят в результате структурных изменений в соответствующей области мозга при инсультах, отеке головного мозга и т.д.
Заболевания, вызывающие нарушение ритма дыхания
Среди заболеваний, приводящих к накоплению в крови токсичных веществ, которые впоследствии могут раздражать или поражать дыхательный центр, стоит упомянуть следующие:
- сахарный диабет в стадии декомпенсации, когда в крови накапливаются продукты углеводного обмена; встречается в дебюте ранее не диагностированного сахарного диабета или при недостаточном контроле заболевания при инсулинотерапии и сахароснижающей терапии;
- печеночная недостаточность, развивающаяся остро на фоне гепатитов (вирусной, алкогольной, аутоиммунной этиологии и др.), токсического поражения печени (например, при отравлении парацетамолом), а также хроническая интоксикация при печеночной недостаточности на фоне цирроза. Токсическое поражение головного мозга при заболеваниях печени связано в первую очередь с тем, что патологически измененная печень не способна выполнять барьерную функцию (задерживать и нейтрализовать вредные вещества), в связи с этим токсины накапливаются в крови;
- почечная недостаточность, которая может манифестировать остро или иметь длительное хроническое течение, развивается на фоне воспалительных заболеваний (гломерулонефрита, тубулоинтерстициального нефрита и др.), токсического поражения почки (например, канальцевого некроза) и других заболеваний;
- тяжело протекающие инфекционные заболевания могут вызывать выраженную интоксикацию или приводить к непосредственному поражению головного мозга, например при вирусных или бактериальных энцефалитах.
Структурные изменения в головном мозге отмечаются при инсультах (остром нарушении мозгового кровообращения по причине кровоизлияния или закупорки сосудов головного мозга тромбом), при новообразованиях, отеке головного мозга.
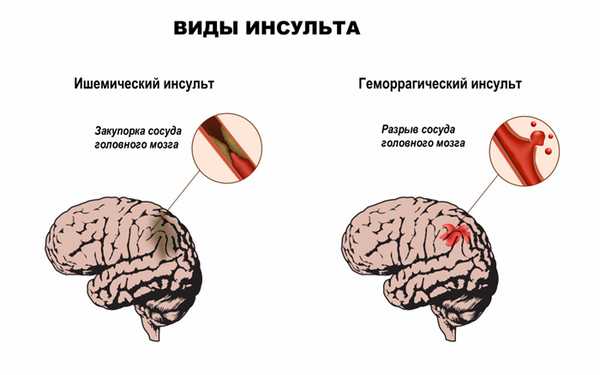
Отдельно стоит упомянуть синдром Пиквика, развивающийся у пациентов с выраженным ожирением, одним из проявлений которого являются эпизоды остановки дыхания во время сна.
К каким врачам обращаться при нарушении ритма дыхания
Нарушение ритма дыхания является грозным симптомом, поэтому часто первым специалистом, оказывающим помощь пациенту, становится врач скорой помощи или врач-реаниматолог.
Если нарушение ритма дыхания не несет угрозы жизни, то диагностические мероприятия проводит терапевт , педиатр или врач более узкой специальности: эндокринолог , гепатолог (специалист по заболеваниям печени), нефролог (специалист по заболеваниям почек), токсиколог, инфекционист и др.
Диагностика и обследования при нарушении ритма дыхания
Диагностика начинается с опроса пациента, в ходе которого врач устанавливает возможные причины и факторы риска развития аритмичного дыхания.
Лабораторные исследования включают определение уровня глюкозы в крови, газов артериальной крови и кислотно-основного состояния КОС крови.
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазм.
Дыхание Куссмауля. Нарушения ритма. Тахикардии.
Аускультативная картина митрального стеноза. Шум Флинта. Шум Грэхема-Стилла.
Аускультативно для митрального стеноза характерны:
1. Хлопающий (звук литавр) первый тон у верхушки сердца.
Появление ненормально громкого первого тона объясняли по-разному. Некоторые авторы предполагают недостаточное наполнение левого желудочка. За такое объяснение говорит то, что громкого первого тона не выслушивается, если нет недостаточного наполнения левого желудочка, например, при одновременной аортальной недостаточности. Гораздо вероятнее, однако, что причина в особом положении митрального клапана при митральном стенозе, вследствие чего он при напряжении громко хлопает наподобие корабельного паруса, когда он внезапно расправляется от порыва ветра. Здесь в действии, следовательно, тот же самый механизм, как и при пушечном залпе, если между сокращением предсердий и желудочков имеется короткий интервал времени (систола желудочка при расслабленных митральных клапанах). Первый тон становится тише или даже совершенно исчезает при митральном стенозе, если удлиняется атрио-вентрикулярное проведение. Объяснить этот факт с позиции теории наполнения было бы также невозможно.
Усиленный первый тон встречается также и без наличия митрального стеноза при вегетативном неврозе, тиреотоксикозе, преждевременном появлении экстрасистол, а также в некоторых случаях энергетически-динамической сердечной недостаточности.
2. Пресистолический нарастающий (crescendo) шум, начинающийся в конце диастолы, постепенно затем усиливающийся и достигающий максимума сейчас же перед самым первым тоном. Этот пресистолический шум часто отсутствует в очень легких случаях митрального стеноза и исчезает также, если декомпенсация переходит определенную степень.
Так как нарастающий шум вызывается сильным сокращением предсердия, то он отсутствует, помимо терминальных стадий болезни с сильно растянутым и поэтому уже более неспособным к сильному сокращению предсердием, также во всех случаях мерцания предсердий.
3. Диастолический стенотический шум, который обычно выслушивается только на определенном месте, никуда не распространяясь. Он похож на трение и этим легко отличается от мягких, льющих, скоблящих шумов другого происхождения. Из-за своего особого характера диастолический митральный стенотический шум часто не распознается как шум, а принимается за расщепленный тон, похожий иногда на ритм галопа. Стенотический митральный шум начинается не сейчас же после второго тона, а всегда после маленькой паузы, что является дальнейшим дифференциальн о-д иагностическим признаком, отличающим диастолический стенотический шум от ди а сто л ичес к о г о аортального шума.
4. Тон открытия митрального клапана (через 0,06—0,12 секунды после начала второго тона).
5. Акцент второго тона на легочной артерии. Этот признак дела не решает, так как при отсутствии застоя в малом круге он никогда не наблюдается. Поэтому второй тон на легочной артерии не акцентуирован при начинающихся митральных стенозах и в поздних стаднях, когда застой в печени вследствие присоединившейся недостаточности трехстворчатого клапана достигает более сильной степени. Эта осложняющая недостаточность трехстворчатого клапана диагностируется не столько на основании присоединившегося свежего шума в четвертом межреберье справа от грудины, сколько исходя из положительного венного пульса на шее, разлитого печеночного пульса и резко увеличенного правого предсердия.
Второй тон на легочной артерии у молодых лиц почти всегда усилен и опять-таки особенно значительно у лиц с повышенной реактивностью вегетативной нервной системы.
Не имеет большого диагностического значения также раздвоение второго тона у основания сердца, что нередко наблюдается при митральном стенозе.
Следует отличать диастолические шумы при митральном стенозе от появляющихся иногда в более поздних стадиях дующих шумов при относительной недостаточности клапанов легочной артерии (шум Грэхем Стилла). Недостаточность клапанов легочной артерии возникает только при застое в малом круге. Следовательно, акцент второго тона на легочной артерии и расширение этой артерии бывают всегда одновременно.
Недостаточность клапанов легочной артерии на почве эндокардита (главным образом после пневмококкового сепсиса) наблюдается очень редко.
Эта одышка наблюдается при общих нарушениях обмена веществ, ведущих к ацидозу, и характеризуется особенно глубоким и. как правило, ускоренным дыханием (дыхание Куссмауля) Щелочной резерв и рН сыворотки снижены. Как правило, но не всегда, больные находятся в коматозном состоянии.
Дыхание Куссмауля поэтому как симптом наблюдается при:
1) диабетической коме;
2) уремии;
3) отравлении метиловым алкоголем в результате ацидоза, обусловленного муравьиной кислотой.
Частый правильный ритм с числом сердечных сокращений свыше 100 в минуту может быть обусловлен следующими причинами:
1) синусовой тахикардией;
2) трепетанием предсердий с правильным проведением;
3) пароксизмальной тахикардией.
Синусовая тахикардия.
В детском возрасте и после физического напряжения синусовая тахикардия представляет собой нормальное явление.
Как патологическое явление она может сохраняться длительно или наступать в виде приступов. Для приступов синусовой тахикардии характерны постепенное учащение и замедление ритма, в то время как при пароксизмальной тахикардии происходят внезапные переходы от одной частоты к другой. Симптоматология пароксизмальной тахикардии также совершенно иная. Субъективные ощущения при синусовой тахикардии часто отсутствуют, иногда наблюдаются сердцебиение, одышка и загрудинные боли.
Диагноз надежно может быть поставлен только с помощью электрокардиограммы, на которой находят совершенно неизмененные зубцы Р и желудочковые комплексы, а также совершенно нормальные временные соотношения. Возможны следующие причины синусовой тахикардии.
а) Гемодинамическая недостаточность сердца. Тахикардия может быть первым и важнейшим признаком декомпенсации, обусловленной органическим заболеванием миокарда. При этом всегда следует искать три кардинальных симптома поражения сердечной мышцы: одышку, увеличение сердца и ритм галопа.
Тахикардия сопутствует также декомпенсированным порокам сердца, особенно часто митральному стенозу, при котором она обычно предшествует всем другим признакам декомпенсации.
На электрокардиограмме могут быть признаки повреждения миокарда. Однако следует твердо помнить, что при недостаточности сердечной мышцы не всегда наблюдается патологически измененная электрокардиограмма. При сердечной недостаточности тахикардия обусловлена рефлекторным механизмом (рефлекс Бейнбриджа при повышении давления в правом предсердии).
б) Активный мио- и эндокардит.
в) Чаще всего тахикардия не является выражением недостаточности сердечной мышцы. Очень важен этот симптом при тиреотоксикозе (основной обмен при этом, как правило, повышен).
г) Органические заболевания других органов также часто сопровождаются тахикардией, что иногда приводит к ошибочному диагнозу. Следует упомянуть инфекционные заболевания, туберкулез, кахексию при опухолях, порфирию, интоксикации, прежде всего отравление таллием, и т. д.
д) У большой группы больных при тщательном исследовании системы кровообращения не находят никаких патологических явлений, кроме тахикардии. В таких случаях, как правило, обнаруживаются признаки повышенной возбудимости вегетативной нервной системы, которая и обусловливает тахикардию (см. также синдром функциональных нарушений кровообращения).
е) Тахикардия может быть и при нормальном состоянии вегетативной нервной системы, будучи обусловленной при этом чисто психическими моментами.
В анамнезе при этом обычно можно найти указания на трудно разрешимые конфликтные ситуации.
ж) Тахикардия, обусловленная медикаментами или употреблением возбуждающих средств. Адреналин, кофеин (раздражение симпатического нерва) и атропин (паралич блуждающего нерва) учащают ритм. Подобным образом легко объяснить тахикардии, обусловленные кофе, чаем, алкоголем и никотином.
Трепетание предсердий с правильным проведением (2 : 1). При трепетании предсердий с частотой их сокращений около 300 желудочки сокращаются около 150 раз в минуту. Сдавление каротидного синуса лишь очень незначительно или ненадолго изменяет частоту. Диагноз подтверждается электрокардиографически. Волны трепетания наиболее отчетливо видны в отведениях с конечностей. В неясных случаях можно использовать грудное отведение от правого края грудины (V1). Трепетание предсердий всегда является симптомом органического заболевания сердца, чаще — мышечного, реже — клапанного.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Пароксизмальная тахикардия. Предсердная пароксизмальная тахикардия.
Пароксизмальной тахикардией называют приступ учащения правильного ритма (обычно 160-220 в мин.) с внезапным началом и окончанием под влиянием импульсов, исходящих вне синусового узла. Различают предсердную форму (80% всех пароксизмальных тахикардии), антриовентрикулярную и желудочковую. Пароксизмальная тахикардия чаще возникает при различных заболеваниях сердца и сосудов, но в молодом возрасте может иметь и функциональный характер. Основные причины пароксизмальной тахикардии представлены в таблице.
Предсердная пароксизмальная тахикардия
Способствующие пароксизмальной тахикардии факторы - нарушение электролитного состава, нарушение окислительно-восстановительного процесса, уменьшение центрального и коронарного кровотока, сопровождающиеся расстройством микроциркуляции.
Провоцирующие пароксизмальную тахикардию факторы - физическая и эмоциональная нагрузка, курение, алкоголь, токсическое воздействие лекарств (в основном сердечных гликозидов).
Больные отмечают внезапное появление сильного сердцебиения (с начальным ударом в области сердца, в большинстве случаев без предвестников), общую слабость, страх, возбуждение, чувство тяжести в области сердца, ощущение сжатия в грудной клетке, головокружение (может быть обморок), ощущение тяжести в голове, шум в ушах.
При осмотре обращает внимание бледность кожных покровов, набухание шейных вен и их усиленная пульсация, частое дыхание. При аускультации сердца: 1 тон - усиленный, 2 - ослабленный, учащенный маятникообразный ритм (т.н. эмбриокардия), частота сердечных сокращений 160-220 в мин. при правильном ритме. Нередко приступ пароксизмальной тахикардии сопровождается повышением потоотделения, слюнотечением, тошнотой, рвотой, могут быть позывы к дефекации. Важным признаком является частое обильное мочеиспускание (только в начале приступа), через 2-3 часа диурез значительно снижается.
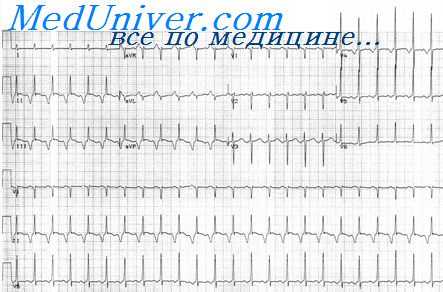
Диагностическими ориентирами предсердной пароксизмальной тахикардии являются:
• внезапное начало и внезапный конец приступа;
• тахикардия с частотой более 160 ударов в минуту;
• правильный ритм (этим отличается от мерцательной аритмии);
• «спастическая» моча;
• возможная остановка приступа при проведении вагусных проб.
ЭКГ критерии пароксизмальной тахикардии:
• правильный ритм;
• комплекс QRS не меняется;
• цепь следующих друг за другом в быстром и ритмичном темпе предсердных экстрасистол.
Атриовентрикулярная пароксизмальная тахикардия встречается реже и обычно вызывается органическими поражениями сердца и интоксикацией гликозидами наперстянки. Диагностическими ориентирами являются:
• относительно меньшая частота сердечных сокращений (чаще 140-160 в мин.);
• быстрое развитие сердечной недостаточности (признаки правожелудочковой недостаточности при неясной ЭКГ-картине чаще всего связывают с антриовентрикулярной формой пароксизмальной тахикардии);
• быстрое появление набухания и пульсации яремных вен;
• реже дают эффект «вагусные» пробы.
ЭКГ критерии пароксизмальной тахикардии - отрицательный зубец Р (но он может быть очень низким и трудно отличимым, с наслоением на зубец Т при высокой частоте сердечных сокращений).
Следует отметить, что точная дифференцировка между разновидностями межжелудочковой пароксизмальной тахикардии (синоатриальной, предсердной, атриовентрикулярной) не всегда бывает возможной без проведения электрофизиологических исследований. В этих случаях допустимо ограничиться диагнозом суправентрикулярной пароксизмальной тахикардии.
Нарушение ритма дыхания
Читайте также:
