Лечение предсердных экстрасистол. Критерии диагностики
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Лечение предсердных экстрасистол. Критерии диагностики
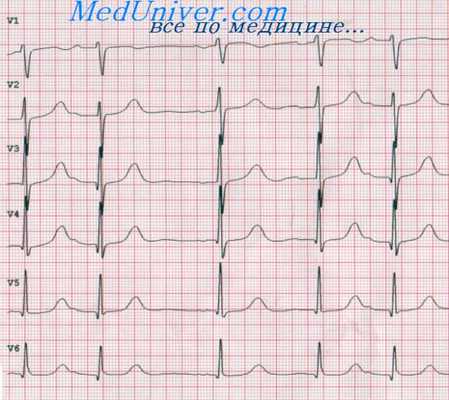
Преждевременные сокращения предсердий, или предсердные экстрасистолы (ПЭ),— это импульсы, возникающие в эктопическом предсердном очаге и являющиеся преждевременными по отношению к основным синусовым циклам. Вектор преждевременного зубца Р отличается от такового у синусового зубца Р, а интервал P-R проведенной предсердной экстрасистолы обычно нормальный или слегка удлиненный, и лишь иногда он бывает удлинен значительно.
Если интервал сцепления предсердной экстрасистолы с предыдущим синусовым зубцом Р короткий, то проведение по желудочкам может быть аберрантным, поэтому диагноз зависит от обнаружения зубца Р, изменяющего форму предшествующего зубца Т. Специфический признак предсердной экстрасистолы — неполная компенсаторная пауза. Это, однако, отмечается не всегда. Значение предсердных экстрасистол зависит от клинической ситуации, в которой они встречаются.
Часто их обнаруживают у абсолютно здоровых людей; однако их появление может быть обусловлено миокардиальной ишемией, ревматическим поражением сердца, миоперикардитом, застойной сердечной недостаточностью и целым рядом системных нарушений, включая аномалии кислотно-основного равновесия, электролитные расстройства и заболевания легких. Кофеин, курение и употребление алкоголя, так же как и эмоциональный стресс, могут спровоцировать возникновение или ухудшить течение предсердных экстрасистол.
Пациентам без клинических проявлений, при отсутствии скрытого заболевания сердца, не требуется никакого лечения, кроме устранения причинных или провоцирующих факторов. Если больные предъявляют определенные жалобы, назначение препаратов из группы |3-адреноблокаторов может способствовать уменьшению симптоматики. Эффективность терапии препаратами дигиталиса, а также верапамила осталась недоказанной.
Лечить предсердные экстрасистолы необходимо в тех случаях, когда они провоцируют возникновение устойчивых нарушений ритма, таких как фибрилляция или трепетание предсердий, суправентрикулярные аритмии с механизмом re-entry или, редко, желудочковые нарушения ритма. Традиционные мембраностабилизирующие антиаритмические средства, особенно антиаритмические препараты класса IA (прокаинамид, хинидин или дизопирамид), могут оказаться эффективными в подавлении провоцирующих предсердную экстрасистолу, однако их назначают редко в связи с резким преобладанием риска их применения по сравнению с возможной пользой.
У отдельных пациентов отмечена эффективность препаратов классов IB и IС, но данные об их использовании пока еще недостаточны. Применение этих препаратов по рассматриваемым показаниям не одобрено.
Учебное видео ЭКГ при экстрасистолии и ее типы
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Экстрасистолия - симптомы и лечение
Что такое экстрасистолия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Белоус Анны Владимировны, кардиолога со стажем в 8 лет.
Над статьей доктора Белоус Анны Владимировны работали литературный редактор Вера Васина , научный редактор Виталий Зафираки и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Экстрасистолией (лат. "extra" — вне, снаружи + греч. "systole" — сокращение, сжатие) называют внеочередное сокращение сердца, преждевременное по отношению к основному его ритму [1] [4] .
Эта патология может быть как функционального, так и органического происхождения. Чаще всего экстрасистолы носят функциональный характер, то есть возникают в отсутствие серьёзного структурного поражения сердца.
Факторы, провоцирующие функциональные экстрасистолы:
- стрессовые ситуации;
- чрезмерные физические нагрузки; , употребление алкоголя и наркотических веществ;
- злоупотребление крепким кофе и чаем.
Экстрасистолы органического происхождения могут возникать на фоне следующих состояний:
- — стенокардии, острого инфаркта миокарда или же постинфарктного кардиосклероза;
- воспалительных заболеваний, поражающих сердце — эндокардите, миокардите, перикардите;
- пороков сердца;
- гипертрофии миокарда, которая развивается чаще всего при артериальной гипертонии;
- поражениях сердца при системных заболеваниях — гемохроматозе, саркоидозе, амилоидозе, аутоиммунных заболеваниях.
Экстрасистолы встречаются у 65-70 % здоровых людей, а при длительном мониторировании ЭКГ — практически у всех [15] .
Экстрасистолия относится к числу самых безобидных аритмий, и сама по себе не влияет на продолжительность жизни, а зачастую не влияет и на самочувствие. Однако её безобидность относительна: хотя сама по себе экстрасистолия ничем не угрожает, но при наличии органического заболевания желудочковая экстрасистолия может привести к серьёзным осложнениям, прежде всего — к фатальным аритмиям.
Именно по этой причине желудочковая экстрасистолия более опасна чем предсердная или атриовентрикулярная экстрасистолия.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы экстрасистолии
Симптомы при экстрасистолии могут отсутствовать, особенно если она возникает на фоне органического заболевания сердца. Частые симптомы, которыми проявляется экстрасистолия:
- толчки и сильные сердечные удары;
- ощущение замирания в груди;
- перебои в работе сердца.
Функциональные экстрасистолы могут возникать на фоне неврозов или при нарушении работы вегетативной нервной системы. При этом присутствует:
- бледность кожных покровов либо гиперемия (покраснение) лица;
- приливы жара;
- тревога;
- повышенная потливость;
- чувство нехватки воздуха, страх, нарушение сна, дрожь в теле.
Патогенез экстрасистолии
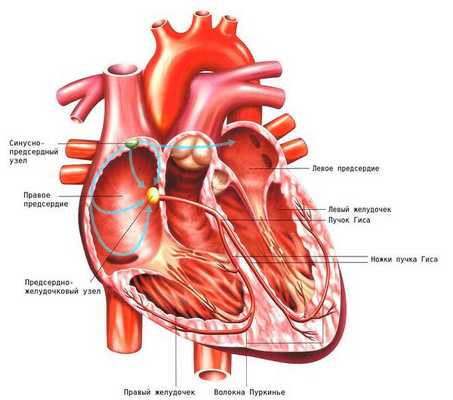
Сердце — полый мышечный орган, у человека и теплокровных животных имеет четырёхкамерное строение [13] . Сердце способно самостоятельно сокращаться через определённые промежутки времени. Эта функция называется автоматизмом и возможна благодаря возникновению электрических импульсов в самом сердце, точнее в его проводящей системе.
Проводящая система сердца — это комплекс специальных клеток, обеспечивающих возникновение и распространение электрического импульса по миокарду. Благодаря этому становится возможным последовательное, координированное сокращение миокарда. Проводящая система сердца представлена синусным узлом, атриовентрикулярным узлом (между предсердиями и желудочками), пучком Гиса с левой и правой ножкой, волокнами Пуркинье.
Один из механизмов развития экстрасистолии — повторный вход волны электрического возбуждения [4] .
При развитии в отдельных участках миокарда патологических процессов электрические свойства этих участков миокарда и проводящей системы сердца могут существенно отличаться друг от друга. К таким патологическим процессам относятся ишемия, дистрофия, некроз, кардиосклероз, а также значительные метаболические нарушения. Возникает разная скорость проведения электрического импульса и развиваются однонаправленные блокады проведений и участки замедленного распространения электрических импульсов.
Возбуждение этого участка может повторно распространяться на рядом лежащие отделы сердца ещё до того, как к ним вновь подойдет очередной импульс из синоатриального узла. Возникает повторный вход волны возбуждения в те отделы сердца, которые только что вышли из состояния рефрактерности ("нечувствительности"), в результате чего наступает преждевременное внеочередное возбуждение сердца — экстрасистола.
Другой механизм развития экстрасистол — патологический автоматизм, когда электрические импульсы зарождаются не там, где это предусмотрено нормальным ходом процесса.
Классификация и стадии развития экстрасистолии
Классификация экстрасистол по локализации:
- синусовые — исходят из области около синусового узла, расположенного в стенке левого предсердия;
- предсердные — источником является миокард правого или левого предсердий;
- узловые — возникают в узле проводящей системы, располагающемся между предсердиями и желудочками;
- желудочковые — появляются в миокарде правого или левого желудочков;
Классификация экстрасистол по этиологическому фактору:
Классификация по количеству очагов экстрасистолических импульсов:
- Монотопные мономорфные экстрасистолы — из одного источника возникновения, на ЭКГ имеют одинаковую форму.
- Монотопные полиморфные экстрасистолы — из одного источника возникновения, но имеют разную форму, скорость проведения и пути распространения импульса в желудочках.
- Политопные экстрасистолы — исходят из нескольких очагов, разные экстрасистолические комплексы, которые отличаются друг от друга по форме.
Классификация экстрасистол по количеству:
- Одиночные экстрасистолы — экстрасистолические сердечные циклы редкие и возникают нерегулярно.
- Аллоритмии — вид аритмии, при котором происходит чередование основного ритма и экстрасистол с определённой последовательностью. Выделяют следующие типы:
- бигеминия — экстрасистола следует после каждого нормального сокращения;
- тригеминия — после двух основных комплексов;
- квадригеминия — после трёх нормальных комплексов;
- пентагеминия — экстрасистолы регулярно повторяются через четыре сердечных цикла.
- Парные — две экстрасистолы подряд.
- Групповые — более двух, но менее пяти (часто такие эпизоды называют "пробежками", если частота сердечных сокращений в эпизоде соответствует тахикардии – 100 и более сокращений в минуту).
Классификация желудочковых экстрасистол по Лауну-Вольфу-Райяну по степени их негативного влияния на прогноз:
- 0 — отсутствие желудочковых экстрасистол;
- I — до 30 экстрасистол за час мониторирования;
- II — более 30 экстрасистол за час мониторирования;
- III — полиморфные экстрасистолы;
- IVa — парные мономорфные экстрасистолы;
- IVb — парные полиморфные экстрасистолы;
- V — пробежки желудочковой тахикардии (три и более комплексов подряд).
В международной классификации болезней утверждена следующая кодировка экстрасистолии:
- I49.1 — Преждевременная деполяризация предсердий ;
- I49.2 — Преждевременная деполяризация, исходящая из АВ-соединения ;
- I49.3 — Преждевременная деполяризация желудочков ;
- I49.4 — Другая и неуточнённая преждевременная деполяризация [5] .
Осложнения экстрасистолии
Наджелудочковая экстрасистолия не связана с повышенным риском внезапной смерти, однако в редких случаях она может стать причиной суправентрикулярной тахикардии — разновидности аритмии, приводящей к резкому и продолжительному увеличению частоты сердечных сокращений. Кроме того, у больных с пароксизмами фибрилляции предсердий именно предсердные экстрасистолы могут "запускать" эти пароксизмы фибрилляции — волны хаотического повторного возбуждения в предсердиях, опасные риском развития сердечной недостаточности[10].
Имеются отдельные публикации, где было показано, что желудочковые экстрасистолы могут свидетельствовать о повышении риска смерти в будущем. Эти случаи затрагивали экстрасистолии, возникающие при физических нагрузках, особенно на этапе восстановления [11].
На сократительной функции желудочков очень частые желудочковые экстрасистолы могут сказываться негативно, однако это возможно в основном при очень большом количестве экстрасистол — десятки тысяч. При значительном структурном поражении сердца желудочковые экстрасистолы могут косвенно указывать на повышенный риск внезапной сердечной смерти.
Диагностика экстрасистолии
Заподозрить экстрасистолию можно при наличии жалоб пациента на перебои в работе сердца. Экстрасистолы распознаются при пальпации пульса, а также при выслушивании сердца фонендоскопом, однако определить источник экстрасистолии (суправентрикулярная или желудочковая) таким путем невозможно. Основной метод диагностики экстрасистолии — это электрокардиография и суточное мониторирование ЭКГ, т. е. запись электрических потенциалов сердца с поверхности тела [2].
![Электрокардиография (ЭКГ) [17]](/pimg3/lechenie-predserdnix-ekstrasistol-9B72.jpg)
Таким образом, диагностика экстрасистолии включает:
- Сбор анамнеза. Врач уточняет обстоятельства, при которых появляется аритмия — на фоне эмоциональных или физических нагрузок, в покое, во время сна, после обильного приёма пищи; длительность и частоту эпизодов, приём медикаментов, наличие заболеваний, в том числе перенесённых ранее, вредных привычек.
- Физикальное обследование — измеряется артериальный пульс и давление, проводится аускультация ("выслушивание"), пальпация ("ощупывание"), перкуссия ("простукивание") сердца и сосудов.
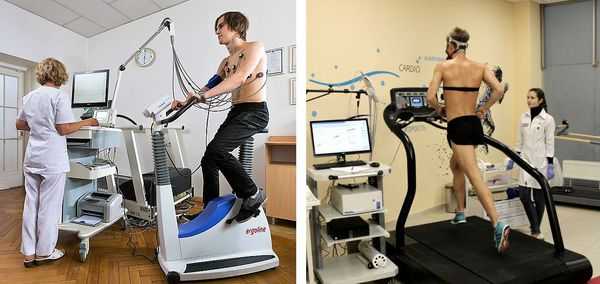
- Инструментальные исследования — стандартная электрокардиография, холтеровское мониторирование ЭКГ за сутки и более при необходимости, эхокардиография (УЗИ сердца), ЭКГ с нагрузкой (велоэргометрия, тредмил-тест).
Велоэргометрия регистрирует ЭКГ и показатели артериального давления на фоне физической нагрузки и после её завершения. Во время диагностики пациент вращает педали специального тренажёра (велоэргометра) с возрастающей скоростью, либо идет по ленте движущейся дорожки (тредмил). Нагрузка при этом возрастает постепенно.
С помощью двух последних методов выявляют экстрасистолы, возникающие именно при физических нагрузках.
Также для уточнения диагноза могут потребоваться лабораторные исследования:
- клинический анализ крови для выявления анемии;
- биохимический анализ крови для обнаружения почечной или печёночной недостаточности, повышенного уровня глюкозы;
- электролитный состав крови для определения повышенного или пониженного уровня калия;
- скрининг функции щитовидной железы с исследованием гормонального статуса — тиреотоксикоз и гипотиреоз могут приводить нарушениям ритма сердца;
- исследование репродуктивной системы — нарушение менструального цикла, а также наступление перименопаузы и менопаузы, особенно обусловленное патологическими гормональными изменениями, может опосредованно приводить к нарушению баланса в вегетативной системе и провоцировать возникновение нарушений ритма сердца;
- исследование надпочечников — эти органы принимают непосредственное участие в регуляции электролитного баланса, нарушение их функции может приводить к изменению концентраций электролитов в крови (калия, натрия, хлора, кальций, фосфора), электролитному дисбалансу в миокарде и к появлению экстрасистол.
Лечение экстрасистолии
Лечение экстрасистолии может быть медикаментозным, либо хирургическим (радиочастотная аблация). Кроме того, врач пытается выявить причины экстрасистолии и воздействовать на них (этиотропное лечение). Далеко не всегда экстрасистолия вообще требует лечения.
Этиотропное лечение
Поиск причин и воздействие на них составляет основу данного подхода, который, однако, не всегда возможно реализовать. При экстрасистолии вегетативного происхождения показана консультация невролога или психотерапевта. Часто применяемые в таких ситуациях успокоительные растительные сборы (пустырник, валериана, мелисса, настойка пиона) не имеют серьёзной доказательной базы.
Психотропные препараты применяются либо тогда, когда есть отчётливая связь между психоэмоциональными нарушениями и экстрасистолией, либо (чаще), когда экстрасистолия усугубляет фоновую тревожность или депрессию. Это могут быть как транквилизаторы, так и антидепрессанты.
Если есть основания думать, что экстрасистолия вызвана приёмом лекарственных средств, например диуретиков, противоаритмических препаратов, бета-адреностимуляторов или антидепрессантов, то возможна их пробная отмена.
В случаях, когда экстрасистолия протекает бессимптомно или малосимптомно, её лечение обычно не требуется [3]. В том случае, если пациент субъективно плохо переносит экстрасистолию, а самих экстрасистол достаточно много (тысячи), возможна лекарственная терапия. Препарат выбирают в зависимости от вида экстрасистолии и частоты сокращений сердца. Экстрасистолия обычно хорошо поддаётся лечению антиаритмическими препаратами. В клинической практике применяют классификацию антиаритмических препаратов по E. Vaughan- Williams:
1. Класс I. Мембраностабилизирующие препараты, блокаторы натриевых каналов. Подразделяются на классы Ia, Ib и Ic.
- класс Ia Хинидин , Новокаинамид, Дизопирамид, Аймалин ;
- класс Ib Лидокаин , Дифенин , Мексилетин ;
- класс Ic Флекаинид, Пропафенон , Этацизин , Аллапинин.
5. Класс II. Бета-блокаторы Пропранолол , Метопролол , Атенолол , Бисопролол . Устраняют влияние симпатической нервной системы на миокард.
6. Класс III. Средства, увеличивающие продолжительность потенциала действия, блокаторы калиевых каналов ( Амиодарон , Соталол , Дронедарон .
7. Класс IV. Блокаторы кальциевых каналов Верапамил , Дилтиазем .
Прочие средства, не вошедшие в классификацию, но применяющиеся для лечения аритмий (препараты калия, Аденозин , сульфат магния, сердечные гликозиды).
Если экстрасистолы на фоне достаточно длительной терапии или их число многократно уменьшается, может быть предпринята пробная отмена лекарственного препарата. В части случаев экстрасистолия после этого не возобновляется.
Для назначения антиаритмического средства и подбора его дозировки проводится суточное ЭКГ-мониторирование. В дальнейшем, что оценить эффективность лечения и исключить развитие побочных эффектов, необходим контроль за количеством экстрасистол в ходе выполнения повторного суточного мониторирования ЭКГ [6] .
Хирургическое лечение
В случае неэффективности медикаментозой терапии и при наличии большого количества экстрасистол (десятки тысяч за сутки), возможно выполнение радиочастотной катетерной абляции (РЧА). В ходе вмешательства выявляется локализация очага аритмии и его последующее устранение с помощью строго локального радиочастотного воздействия на определенный участок миокарда. РЧА была внедрена в начале 1980-х годов и стала методом выбора для лечения многих аритмий, заменив многие оперативные вмешательства на открытом сердце и став альтернативой лекарственной терапии [8] .
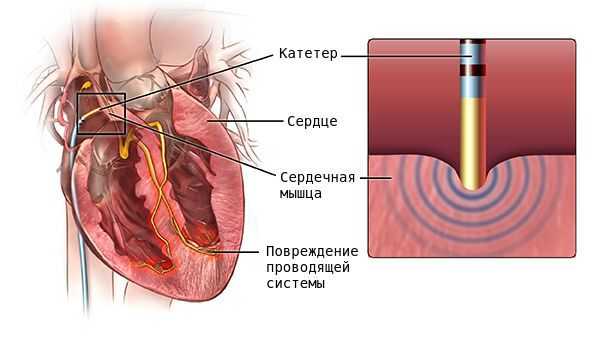
Прогноз. Профилактика
Прогноз зависит от наличия органического поражения сердца и от степени нарушения функции желудочков. Риск аритмической смерти значительно увеличен, если частая желудочковая экстрасистолия регистрируется у больных, перенесших инфаркт миокарда, особенно при низкой сократимости сердца [16] .
При серьёзном органическом поражении миокарда (например, при низкой сократимости левого желудочка после перенесенного инфаркта миокарда) существует риск развития тяжелых желудочковых нарушений сердечного ритма, способных привести к смерти. Это желудочковая тахикардия и фибрилляция желудочков. При отсутствии органического поражения сердца экстрасистолия существенно прогноз не отягощает.
Профилактика заключается в предотвращение тех заболеваний сердца, на фоне которых экстрасистолия часто развивается, а также тех воздействий, о которых известно их проаритмогенное влияние:
- кардиомиопатию;
- миокардит;
- метаболические, электролитные и других нарушения.
Также для профилактики следует:
- исключить медикаментозную, пищевую и химическую интоксикации;
- отказаться от курения, употребления алкоголя и крепкого кофе;
- нормализовать режим труда и отдыха, отрегулировать режим сна, питание, заниматься умеренной физической активностью, постараться минимизировать воздействие стрессов.
Лекарственные препараты следует принимать под строгим контролем врача. Своевременная диагностика и лечение заболеваний сердца и других органов — залог успешной профилактики. При появлении симптомов экстрасистолии следует обязательно обратиться к врачу [14] .
Экстрасистолия
Экстрасистолия – это вариант нарушения сердечного ритма, характеризующийся внеочередными сокращениями всего сердца или его отдельных частей (экстрасистолами). Проявляется ощущением сильного сердечного толчка, чувством замирания сердца, тревоги, нехватки воздуха. Диагностируется по результатам ЭКГ, холтеровского мониторинга, нагрузочных кардиотестов. Лечение включает устранение первопричины, медикаментозную коррекцию сердечного ритма; при некоторых формах экстрасистолии показана радиочастотная аблация аритмогенных зон.
МКБ-10
Общие сведения
Экстрасистолия – преждевременная деполяризация предсердий, желудочков или предсердно-желудочкового соединения, приводящая к преждевременному сокращению сердца. Единичные эпизодические экстрасистолы могут возникать даже у практически здоровых людей. По данным электрокардиографического исследования экстрасистолия регистрируется у 70—80 % пациентов старше 50 лет. Снижение сердечного выброса при экстрасистолии влечет уменьшение коронарного и мозгового кровотока и может приводить к развитию стенокардии и преходящих нарушений мозгового кровообращения (обмороков, парезов и т. д.). Эксрасистолия повышает риск развития мерцательной аритмии и внезапной сердечной смерти.
Причины экстрасистолии
Функциональная экстрасистолия, развивающаяся у практически здоровых людей без видимых причин, считается идиопатической. К функциональным экстрасистолиям относятся:
- нарушения ритма нейрогенного (психогенного) происхождения, связанные с пищевыми (употребление крепкого чая и кофе), химическими факторами, стрессами, приемом алкоголя, курением, употреблением наркотиков и др.;
- экстрасистолия у пациентов с вегетативной дистонией, неврозами, остеохондрозом шейного отдела позвоночника и т. д.;
- аритмия у здоровых, хорошо тренированных спортсменов;
- экстрасистолия в период менструации у женщин.
Экстрасистолия органического характера возникает в случае поражения миокарда при:
- ИБС, кардиосклерозе, инфаркте миокарда,
- перикардитах, миокардитах,
- кардиомиопатиях,
- хронической недостаточности кровообращения, легочном сердце,
- пороках сердца,
- саркоидозе, амилоидозе, гемохроматозе,
- кардиологических операциях,
- у некоторых спортсменов причиной экстрасистолии может служить дистрофия миокарда, вызванная физическим перенапряжением (так называемое, «сердце спортсмена»).
Токсические экстрасистолии развиваются при:
- лихорадочных состояниях,
- тиреотоксикозе,
- проаритмическом побочном эффекте некоторых лекарственных средств (эуфиллина, кофеина, новодрина, эфедрина, трициклических антидепрессантов, глюкокортикоидов, неостигмина, симпатолитиков, диуретиков, препаратов наперстянки и т. д.).
Развитие экстрасистолии бывает обусловлено нарушением соотношения ионов натрия, калия, магния и кальция в клетках миокарда, отрицательно влияющим на проводящую систему сердца. Физические нагрузки могут провоцировать экстрасистолию, связанную с метаболическими и сердечными нарушениями, и подавлять экстрасистолы, вызванные вегетативной дисрегуляцией.
Патогенез
Возникновение экстрасистолии объясняется появлением эктопических очагов повышенной активности, локализующихся вне синусового узла (в предсердиях, атриовентрикулярном узле или желудочках). Возникающие в них внеочередные импульсы распространяются по сердечной мышце, вызывая преждевременные сокращения сердца в фазу диастолы. Эктопические комплексы могут образовываться в любом отделе проводящей системы.
Объем экстрасистолического выброса крови ниже нормального, поэтому частые (более 6-8 в минуту) экстрасистолы могут приводить к заметному снижению минутного объема кровообращения. Чем раньше развивается экстрасистола, тем меньший объем крови сопровождает экстрасистолический выброс. Это, в первую очередь, отражается на коронарном кровотоке и может существенно осложнить течение имеющейся сердечной патологии.
Различные виды экстрасистолий имеют неодинаковую клиническую значимость и прогностические характеристики. Наиболее опасными являются желудочковые экстрасистолии, развивающиеся на фоне органического поражения сердца.
Классификация
По этиологическому фактору различают экстрасистолии функционального, органического и токсического генеза. По месту формирования эктопических очагов возбуждения выделяют:
- желудочковые (62,6 %),
- предсердно-желудочковые (из атриовентрикулярного соединения - 2 %),
- предсердные экстрасистолии (25 %) и различные варианты их сочетания (10,2%).
- в исключительно редких случаях внеочередные импульсы исходят из физиологического водителя ритма – синусно-предсердного узла (0,2% случаев).
Иногда наблюдается функционирование очага эктопического ритма независимо от основного (синусового), при этом отмечается одновременно два ритма – экстрасистолический и синусовый. Данный феномен носит название парасистолии. Экстрасистолы, следующие по две подряд, называются парными, более двух – групповыми (или залповыми). Различают:
- бигеминию - ритм с чередование нормальной систолы и экстрасистолы,
- тригеминию – чередование двух нормальных систол с экстрасистолой,
- квадригимению - следование экстрасистолы после каждого третьего нормального сокращения.
Регулярно повторяющиеся бигеминия, тригеминия и квадригимения называются аллоритмией. По времени возникновения внеочередного импульса в диастоле выделяют раннюю экстрасистолию, регистрирующуюся на ЭКГ одновременно с зубцом Т или не позднее 0,05 секунд после окончания предшествующего цикла; среднюю – спустя 0,45—0,50 с после зубца Т; позднюю экстрасистолию, развивающуюся перед следующим зубцом Р обычного сокращения.
По частоте возникновения экстрасистол различают редкие (реже 5 в минуту), средние (6-15 в минуту), и частые (чаще 15 в минуту) экстрасистолии. По количеству эктопических очагов возбуждения встречаются экстрасистолии монотопные (с одним очагом) и политопные (с несколькими очагами возбуждения).
Субъективные ощущения при экстрасистолии выражены не всегда. Переносимость экстрасистол тяжелее у людей, страдающих вегето-сосудистой дистонией; больные с органическим поражением сердца, напротив, могут переносить эстрасистолию гораздо легче. Чаще пациенты ощущают экстрасистолию как удар, толчок сердца в грудную клетку изнутри, обусловленные энергичным сокращением желудочков после компенсаторной паузы.
Также отмечаются «кувыркание или переворачивание» сердца, перебои и замирание в его работе. Функциональная экстрасистолия сопровождается приливами жара, дискомфортом, слабостью, чувством тревоги, потливостью, нехваткой воздуха.
Осложнения
Групповые экстрасистолии могут трансформироваться в более опасные нарушения ритма: предсердные – в трепетание предсердий, желудочковые – в пароксизмальную тахикардию. У пациентов с перегрузкой или дилатацией предсердий экстрасистолия может перейти в мерцательную аритмию.
Частые экстрасистолии вызывают хроническую недостаточность коронарного, церебрального, почечного кровообращения. Наиболее опасными являются желудочковые экстрасистолии ввиду возможного развития мерцания желудочков и внезапной смерти.
Диагностика
Анамнез и объективное оследование
Основным объективным методом диагностики экстрасистолии служит ЭКГ-исследование, однако заподозрить наличие данного вида аритмии возможно при физикальном обследовании и анализе жалоб больного. При беседе с пациентом уточняются обстоятельства возникновения аритмии (эмоциональное или физическое напряжение, в спокойном состоянии, во время сна и т. д.), частота эпизодов экстрасистолии, эффект от приема медикаментов. Особое внимание уделяется анамнезу перенесенных заболеваний, которые могут приводить к органическому поражению сердца или их возможным недиагностированным проявлениям.
В ходе проведения обследования необходимо выяснить этиологию экстрасистолии, так как экстрасистолы при органическом поражении сердца требуют иной лечебной тактики, нежели функциональные или токсические. При пальпации пульса на лучевой артерии экстрасистола определяется как преждевременно возникающая пульсовая волна с последующей паузой или как эпизод выпадения пульса, что говорит о недостаточном диастолическом наполнении желудочков.
При аускультации сердца во время экстрасистолы над верхушкой сердца выслушиваются преждеверменные I и II тона, при этом I тон усилен вследствие малого наполнения желудочков, а II - в результате малого выброса крови в легочную артерию и аорту – ослаблен.
Инструментальная диагностика
Диагноз экстрасистолии подтверждается после проведения ЭКГ в стандартных отведениях и суточного мониторирования ЭКГ. Нередко с помощью этих методов экстрасистолия диагностируется при отсутствии жалоб пациентов. Электрокардиографическими проявлениями экстрасистолии служат:
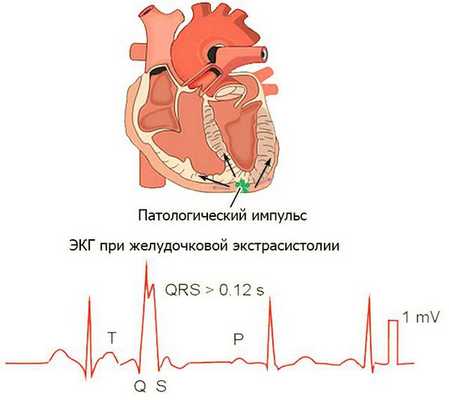
- преждевременное возникновение зубца Р или комплекса QRST; свидетельствующих об укорочении предэкстрасистолического интервала сцепления: при предсердных экстрасистолиях расстояния между зубцом Р основного ритма и зубцом Р экстрасистолы; при желудочковой и атриовентрикулярной экстрасистолиях – между комплексом QRS основного ритма и комплексом QRS экстрасистолы;
- значительная деформация, расширение и высокая амплитуда экстрасистолического QRS-комплекса при желудочковой экстрасистолии;
- отсутствие зубца Р перед желудочковой экстрасистолой;
- следование полной компенсаторной паузы после желудочковой экстрасистолы.
Выявить экстрасистолию, не зафиксированную на ЭКГ в покое и при холтеровском мониторировании, позволяют тредмил-тест и велоэргометрия – пробы, определяющие нарушения ритма, которые проявляются только при нагрузке. Диагностика сопутствующей кардиопатологии органического характера проводится при помощи УЗИ сердца, стресс Эхо-КГ, МРТ сердца.
При определении лечебной тактики учитывается форма и локализация экстрасистолии. Единичные экстрасистолы, не вызванные кардиальной патологией, лечения не требуют. Если развитие экстрасистолии обусловлено заболеваниями пищеварительной, эндокринной систем, сердечной мышцы, лечение начинают с основного заболевания.
- Устарнение причины. При экстрасистолии нейрогенного происхождения рекомендована консультация невролога. Назначаются успокоительные сборы (пустырник, мелисса, настойка пиона) или седативные препараты (рудотель, диазепам). Экстрасистолия, вызванная лекарственными средствами, требует их отмены.
- Медикаментозная терапия. Показаниями для фармакотерапии служат суточное количество экстрасистол > 200, наличие у пациентов субъективных жалоб и кардиальной патологии. Выбор препарата определяется видом экстрасистолии и частотой сердечных сокращений. Назначение и подбор дозировки антиаритмического средства осуществляется под контролем холтеровского ЭКГ-мониторирования. Экстрасистолия хорошо поддается лечению прокаинамидом, лидокаином, хинидином, амиодороном, этилметилгидроксипиридина сукцинатом, соталолом, дилтиаземом и другими препаратами. При урежении или исчезновении экстрасистол, зафиксированном в течение 2-х месяцев, возможно постепенное снижение дозы лекарства и его полная отмена. В других случаях лечение экстрасистолии протекает длительно (несколько месяцев), а при злокачественной желудочковой форме антиаритмики принимаются пожизненно.
- Радиочастотная аблация. Лечение экстрасистолии методом радиочастотной аблации (РЧА сердца) показано при желудочковой форме с частотой экстрасистол до 20-30 тысяч в сутки, а также в случаях неэффективности антиаритмической терапии, ее плохой переносимости или неблагоприятного прогноза.
Прогноз
Прогностическая оценка экстрасистолии зависит от наличия органического поражения сердца и степени дисфункции желудочков. Наиболее серьезные опасения вызывают экстрасистолии, развившиеся на фоне острого инфаркта миокарда, кардиомиопатии, миокардита. При выраженных морфологических изменениях миокарда экстрасистолы могут перейти в мерцание предсердий или желудочков. При отсутствии структурного поражения сердца экстрасистолия существенно не влияет на прогноз.
Злокачественное течение наджелудочковых экстрасистолий может привести к развитию мерцательной аритмии, желудочковых экстрасистолий – к стойкой желудочковой тахикардии, мерцанию желудочков и внезапной смерти. Течение функциональных экстрасистолий, как правило, доброкачественное.
Профилактика
В широком смысле профилактика экстрасистолии предусматривает предупреждение патологических состояний и заболеваний, лежащих в основе ее развития: ИБС, кардиомиопатий, миокардитов, миокардиодистрофии и др., а также предупреждение их обострений. Рекомендуется исключить медикаментозную, пищевую, химическую интоксикации, провоцирующие экстрасистолию.
Пациентам с бессимптомной желудочковой экстрасистолией и без признаков кардиальной патологии, рекомендуется диета, обогащенная солями магния и калия, отказ от курения, употребления алкоголя и крепкого кофе, умеренная физическая активность.
Пароксизмальная тахикардия
Пароксизмальная тахикардия – вид аритмии, характеризующийся приступами сердцебиения (пароксизмами) с частотой сердечных сокращений от 140 до 220 и более в минуту, возникающих под влиянием эктопических импульсов, которые приводят к замещению нормального синусового ритма. Пароксизмы тахикардии имеют внезапное начало и окончание, различную продолжительность и, как правило, сохраненный регулярный ритм. Эктопические импульсы могут генерироваться в предсердиях, атриовентрикулярном соединении или желудочках.
Пароксизмальная тахикардия этиологически и патогенетически сходна с экстрасистолией, и несколько экстрасистол, следующих подряд, расцениваются как непродолжительный пароксизм тахикардии. При пароксизмальной тахикардии сердце работает неэкономно, кровообращение осуществляется неэффективно, поэтому пароксизмы тахикардии, развивающиеся на фоне кардиопатологии, приводят к недостаточности кровообращения. Пароксизмальная тахикардия в различных формах выявляется у 20-30% пациентов при длительном ЭКГ-мониторировании.
Классификация пароксизмальной тахикардии
По месту локализации патологических импульсов выделяют предсердную, предсердно-желудочковую (атриовентрикулярную) и желудочковую формы пароксизмальной тахикардии. Предсердная и предсердно-желудочковая пароксизмальные тахикардии объединяются в наджелудочковую (суправентрикулярную) форму.
По характеру течения встречаются острая (пароксизмальная), постоянно возвратная (хроническая) и непрерывно рецидивирующая формы пароксизмальной тахикардии. Течение непрерывно рецидивирующей формы может длиться годами, вызывая аритмогенную дилатационную кардиомиопатию и недостаточность кровообращения. По механизму развития различаются реципрокная (связанная с механизмом re-entry в синусовом узле), эктопическая (или очаговая), многофокусная (или многоочаговая) формы наджелудочковой пароксизмальной тахикардии.
В основе механизма развития пароксизмальной тахикардии в большинстве случаев лежит повторный вход импульса и круговая циркуляция возбуждения (реципрокный механизм re-entry). Реже пароксизм тахикардии развивается в результате наличия эктопического очага аномального автоматизма или очага постдеполяризационной триггерной активности. Вне зависимости от механизма возникновения пароксизмальной тахикардии всегда предшествует развитие экстрасистолии.
Причины пароксизмальной тахикардии
По этиологическим факторам пароксизмальная тахикардия сходна с экстрасистолией, при этом суправентрикулярная форма обычно вызывается повышением активации симпатического отдела нервной системы, а желудочковая - воспалительными, некротическими, дистрофическими или склеротическими поражениями сердечной мышцы.
При желудочковой форме пароксизмальной тахикардии очаг возникновения эктопического возбуждения располагается в желудочковых отделах проводящей системы — пучке Гиса, его ножках, а также волокнах Пуркинье. Развитие желудочковой тахикардии чаще отмечается у мужчин пожилого возраста при ИБС, инфарктах миокарда, миокардитах, гипертонической болезни, пороках сердца.
Важной предпосылкой развития пароксизмальной тахикардии служит наличие дополнительных путей проведения импульса в миокарде врожденного характера (пучка Кента между желудочками и предсердиями, обходящего атриовентрикулярный узел; волокон Махейма между желудочками и атриовентрикулярным узлом) или возникших в результате поражений миокарда (миокардита, инфаркта, кардиомиопатии). Дополнительные пути проведения импульса вызывают патологическую циркуляцию возбуждения по миокарду.
В некоторых случаях в атриовентрикулярном узле развивается, так называемая, продольная диссоциация, приводящая к нескоординированному функционированию волокон атриовентрикулярного соединения. При явлении продольной диссоциации часть волокон проводящей системы функционирует без отклонений, другая, напротив, проводит возбуждение в противоположном (ретроградном) направлении и служит основой для круговой циркуляции импульсов из предсердий в желудочки и затем по ретроградным волокнам обратно в предсердия.
В детском и подростковом возрасте иногда встречается идиопатическая (эссенциальная) пароксизмальная тахикардия, причину которой не удается достоверно установить. В основе нейрогенных форм пароксизмальной тахикардии лежит влияние психоэмоциональных факторов и повышенной симпатоадреналовой активности на развитие эктопических пароксизмов.
Симптомы пароксизмальной тахикардии
Пароксизм тахикардии всегда имеет внезапное отчетливое начало и такое же окончание, при этом его продолжительность может варьировать от нескольких суток до нескольких секунд.
Начало пароксизма пациент ощущает как толчок в области сердца, переходящий в усиленное сердцебиение. Частота сердечных сокращений во время пароксизма достигает 140-220 и более в минуту при сохраненном правильном ритме. Приступ пароксизмальной тахикардии может сопровождаться головокружением, шумом в голове, чувством сжимания сердца. Реже отмечается преходящая очаговая неврологическая симптоматика – афазия, гемипарезы. Течение пароксизма наджелудочковой тахикардии может протекать с явлениями вегетативной дисфункции: потливостью, тошнотой, метеоризмом, легким субфебрилитетом. По окончании приступа на протяжении нескольких часов отмечается полиурия с выделением большого количества светлой мочи низкой плотности (1,001-1,003).
Затянувшееся течение пароксизма тахикардии может вызывать падение артериального давления, развитие слабости и обмороков. Переносимость пароксизмальной тахикардии хуже у пациентов с кардиопатологией. Желудочковая тахикардия обычно развивается на фоне заболеваний сердца и имеет более серьезный прогноз.
Осложнения пароксизмальной тахикардии
При желудочковой форме пароксизмальной тахикардии с частотой ритма более 180 уд. в минуту может развиться мерцание желудочков. Длительный пароксизм может приводить к тяжелым осложнениям: острой сердечной недостаточности (кардиогенному шоку и отеку легких). Снижение величины сердечного выброса во время пароксизма тахикардии вызывает уменьшение коронарного кровоснабжения и ишемию сердечной мышцы (стенокардию или инфаркт миокарда). Течение пароксизмальной тахикардии приводит к прогрессированию хронической сердечной недостаточности.
Диагностика пароксизмальной тахикардии
Пароксизмальная тахикардия может быть диагностирована по типичности приступа с внезапным началом и окончанием, а также данным исследования частоты сердечных сокращений. Суправентрикулярная и желудочковая формы тахикардии различаются по степени учащения ритма. При желудочковой форме тахикардии ЧСС обычно не превышает 180 уд. в минуту, а пробы с возбуждением блуждающего нерва дают отрицательные результаты, тогда как при суправентрикулярной тахикардии ЧСС достигает 220-250 уд. в минуту, и пароксизм купируется с помощью вагусного маневра.
При регистрации ЭКГ во время приступа определяются характерные изменения формы и полярности зубца Р, а также его расположения относительно желудочкового комплекса QRS, позволяющие различить форму пароксизмальной тахикардии. Для предсердной формы типично расположение зубца Р (положительного или отрицательного) перед комплексом QRS. При пароксизме, исходящем из предсердно-желудочкового соединения, регистрируется отрицательный зубец Р, расположенный позади комплекса QRS или сливающийся с ним. Для желудочковой формы характерна деформация и расширение комплекса QRS, напоминающего желудочковые экстрасистолы; может регистрироваться обычный, неизмененный зубец Р.
Если пароксизм тахикардии не удается зафиксировать при электрокардиографии, прибегают к проведению суточного мониторирования ЭКГ, регистрирующего короткие эпизоды пароксизмальной тахикардии (от 3 до 5 желудочковых комплексов), субъективно не ощущаемые пациентами. В ряде случаев при пароксизмальной тахикардии проводится запись эндокардиальной электрокардиограммы путем внутрисердечного введения электродов. Для исключения органической патологии проводят УЗИ сердца, МРТ или МСКТ сердца.
Лечение пароксизмальной тахикардии
Вопрос о тактике лечения пациентов с пароксизмальной тахикардией решается с учетом формы аритмии (предсердной, атриовентрикулярной, желудочковой), ее этиологии, частоты и длительности приступов, наличия или отсутствия осложнений во время пароксизмов (сердечной или сердечно-сосудистой недостаточности).
Большинство случаев желудочковой пароксизмальной тахикардии требуют экстренной госпитализации. Исключение составляют идиопатические варианты с доброкачественным течением и возможностью быстрого купирования путем введения определенного антиаритмического препарата. При пароксизме суправентрикулярной тахикардии пациентов госпитализируют в отделение кардиологии в случае развития острой сердечной либо сердечно-сосудистой недостаточности.
Плановую госпитализацию пациентов с пароксизмальной тахикардией проводят при частых, > 2 раз в месяц, приступах тахикардии для проведения углубленного обследования, определения лечебной тактики и показаний к хирургическому лечению.
Возникновение приступа пароксизмальной тахикардии требует оказания неотложных мер на месте, а при первичном пароксизме или сопутствующей сердечной патологии необходим одновременный вызов скорой кардиологической службы.
Для купирования пароксизма тахикардии прибегают к проведению вагусных маневров – приемов, оказывающих механическое воздействие на блуждающий нерв. К вагусным маневрам относятся натуживание; проба Вальсальвы (попытка энергичного выдоха при закрытых носовой щели и ротовой полости); проба Ашнера (равномерное и умеренное надавливание на верхний внутренний угол глазного яблока); проба Чермака-Геринга (надавливание на область одного или обоих каротидных синусов в области сонной артерии); попытка вызвать рвотный рефлекс путем раздражения корня языка; обтирание холодной водой и др. С помощью вагусных маневров возможно купирование только приступов суправентрикулярных пароксизмов тахикардии, но не во всех случаях. Поэтому основным видом помощи при развившейся пароксизмальной тахикардии является введение препаратов противоаритмического действия.
В качестве оказания неотложной помощи показано внутривенное введение универсальных антиаритмиков, эффективных при любых формах пароксизмов: новокаинамида, пропранолоа (обзидана), аймалина (гилуритмала), хинидина, ритмодана (дизопирамида, ритмилека), этмозина, изоптина, кордарона. При длительных пароксизмах тахикардии, не купирующихся лекарственными средствами, прибегают к проведению электроимпульсной терапии.
В дальнейшем пациенты с пароксизмальной тахикардией подлежат амбулаторному наблюдению у кардиолога, определяющего объем и схему назначения антиаритмической терапии. Назначение противорецидивного антиаритмического лечения тахикардии определяется частотой и переносимостью приступов. Проведение постоянной противорецидивной терапии показано пациентам с пароксизмами тахикардии, возникающими 2 и более раз в месяц и требующими врачебной помощи для их купирования; при более редких, но затяжных пароксизмах, осложняющихся развитием острой левожелудочковой или сердечно-сосудистой недостаточности. У пациентов с частыми, короткими приступами наджелудочковой тахикардии, купирующимися самостоятельно или с помощью вагусных маневров, показания к противорецидивной терапии сомнительны.
Длительная противорецидивная терапия пароксизмальной тахикардии проводится противоаритмическими средствами (бисульфатом хинидина, дизопирамидом, морацизином, этацизином, амиодароном, верапамилом и др.), а также сердечными гликозидами (дигоксином, ланатозидом). Подбор препарата и дозировки осуществляется под электрокардиографическим контролем и контролем самочувствия пациента.
Применение β-адреноблокаторов для лечения пароксизмальной тахикардии позволяет снизить вероятность перехода желудочковой формы в мерцание желудочков. Наиболее эффективно использование β-адреноблокаторов совместно с противоаритмическими средствами, что позволяет снизить дозу каждого из препаратов без ущерба эффективности проводимой терапии. Предупреждение рецидивов суправентрикулярных пароксизмов тахикардии, уменьшение частоты, продолжительности и тяжести их течения достигается постоянным пероральным приемом сердечных гликозидов.
К хирургическому лечению прибегают при особо тяжелом течении пароксизмальной тахикардии и неэффективности противорецидивной терапии. В качестве хирургического пособия при пароксизмах тахикардии применяются деструкция (механическая, электрическая, лазерная, химическая, криогенная) дополнительных путей проведения импульса или эктопических очагов автоматизма, радиочастотная абляция (РЧА сердца), вживление электрокардиостимуляторов с запрограммированными режимами парной и “захватывающей” стимуляции либо имплантация электрических дефибрилляторов.
Прогноз при пароксизмальной тахикардии
Прогностическими критериями пароксизмальной тахикардии являются ее форма, этиология, длительность приступов, наличие или отсутствие осложнений, состояние сократительной способности миокарда (так как при тяжелых поражениях сердечной мышцы велик риск развития острой сердечно-сосудистой или сердечной недостаточности, фибрилляции желудочков).
Наиболее благоприятна по течению эссенциальная суправентрикулярная форма пароксизмальной тахикардии: большинство пациентов не утрачивают трудоспособности на протяжении многих лет, редко наблюдаются случаи полного спонтанного излечения. Течение суправентрикулярной тахикардии, обусловленной заболеваниями миокарда, во многом определяется темпами развития и эффективностью терапии основного заболевания.
Худший прогноз отмечается при желудочковой форме пароксизмальной тахикардии, развивающейся на фоне патологии миокарда (острого инфаркта, обширной преходящей ишемии, рецидивирующего миокардита, первичных кардиомиопатий, тяжелой миокардиодистрофии, обусловленной пороками сердца). Поражения миокарда способствуют трансформации пароксизмов тахикардии в мерцание желудочков.
При отсутствии осложнений выживаемость пациентов с желудочковой тахикардией составляет годы и даже десятилетия. Летальный исход при желудочковой форме пароксизмальной тахикардии, как правило, наступает у пациентов с сердечными пороками, а также больных, перенесших ранее внезапную клиническую смерть и реанимацию. Улучшает течение пароксизмальной тахикардии постоянная противорецидивная терапия и хирургическая коррекция ритма.
Профилактика пароксизмальной тахикардии
Меры профилактики эссенциальной формы пароксизмальной тахикардии, как и ее причины, неизвестны. Предупреждение развития пароксизмов тахикардии на фоне кардиопатологии требует профилактики, своевременной диагностики и терапии основного заболевания. При развившейся пароксизмальной тахикардии показано проведении вторичной профилактики: исключение провоцирующих факторов (психических и физических нагрузок, алкоголя, курения), прием седативных и антиаритмических противорецидивных препаратов, хирургическое лечение тахикардии.
Желудочковая экстрасистолия
Желудочковая экстрасистолия – разновидность нарушения ритма сердца, характеризующаяся внеочередными, преждевременными сокращениями желудочков. Желудочковая экстрасистолия проявляется ощущениями перебоев в работе сердца, слабостью, головокружением, ангинозными болями, нехваткой воздуха. Диагноз желудочковой экстрасистолии устанавливается на основании данных аускультации сердца, ЭКГ, холтеровского мониторирования. В лечении желудочковой экстрасистолии используются седативные средства, ß-адреноблокаторы, антиаритмические препараты.
Экстрасистолические аритмии (экстрасистолии) – наиболее распространенный вид нарушений ритма, встречающийся в разных возрастных группах. С учетом места формирования эктопического очага возбуждения в кардиологии выделяют желудочковые, предсердно-желудочковые и предсердные экстрасистолии; из них желудочковые встречаются наиболее часто (около 62%).
Желудочковая экстрасистолия обусловлена преждевременным по отношению к ведущему ритму возбуждением миокарда, исходящим из проводящей системы желудочков, главным образом - разветвлений пучка Гиса и волокон Пуркинье. При регистрации ЭКГ желудочковая экстрасистолия в виде единичных экстрасистол выявляется примерно у 5 % здоровых лиц молодого возраста, а при суточном ЭКГ- мониторировании – у 50 % обследуемых. Распространенность желудочковой экстрасистолии возрастает с возрастом.
Причины
Желудочковая экстрасистолия может развиваться в связи с органическими заболеваниями сердца или носить идиопатический характер.
Наиболее часто органической основой желудочковой экстрасистолии служит ИБС; у больных с инфарктом миокарда она регистрируется в 90-95% случаев. Развитием желудочковой экстрасистолии может сопровождаться течение постинфарктного кардиосклероза, миокардита, перикардита, артериальной гипертензии, дилатационной или гипертрофической кардиомиопатии, хронической сердечной недостаточности (ХСН), легочного сердца, пролапса митрального клапана.
Идиопатическая (функциональная) желудочковая экстрасистолия может быть связана с курением, стрессом, употреблением кофеинсодержащих напитков и алкоголя, приводящих к повышению активности симпатико-адреналовой системы. Желудочковая экстрасистолия встречается у лиц, страдающих шейным остеохондрозом, нейроциркуляторной дистонией, ваготонией. При повышенной активности парасимпатической нервной системы желудочковая экстрасистолия может наблюдаться в покое и исчезать при физической нагрузке. Довольно часто единичные желудочковые экстрасистолы возникают у здоровых лиц без видимых причин.
К возможным причинам желудочковой экстрасистолии относятся ятрогенные факторы: передозировка сердечных гликозидов, прием ß-адреностимуляторов, антиаритмических препаратов, антидепрессантов, диуретиков и др.
На основании результатов суточного ЭКГ-мониторинга по Холтеру выделено 6 классов желудочковой экстрасистолии:
- 0 класс - желудочковые экстрасистолы отсутствуют;
- 1 класс – в течение любого часа мониторинга регистрируется менее 30 одиночных мономорфных (монотопных) желудочковых экстрасистол;
- 2 класс - в течение любого часа мониторинга регистрируется более 30 частых одиночных мономорфных (монотопных) желудочковых экстрасистол;
- 3 класс – регистрируются полиморфные (полифокальные) желудочковые экстрасистолы;
- 4а класс – регистрируются мономорфные парные (по 2 сразу) желудочковые экстрасистолы;
- 4б класс – регистрируются полиморфные парные желудочковые экстрасистолы.
- 5 класс – регистрируются залповые (групповые) полиморфные желудочковые экстрасистолы (по 3-5 подряд в течение 30 сек.), а также эпизоды пароксизмальной желудочковой тахикардии.
Желудочковые экстрасистолии 1 класса не проявляются клинически, не сопровождаются нарушениями гемодинамики, поэтому относятся к разряду функциональных. Желудочковые экстрасистолии 2-5 классов сопряжены с повышенным риском развития фибрилляции желудочков и внезапной коронарной смерти.
Согласно прогностической классификации желудочковых аритмий выделяют:
- желудочковые аритмии доброкачественного течения – характеризуются отсутствием признаков органического поражения сердца и объективных признаков дисфункции миокарда левого желудочка; риск внезапной сердечной смерти при них минимален;
- желудочковые аритмии потенциально злокачественного течения – характеризуются наличием желудочковых экстрасистолий на фоне органических поражений сердца, снижения фракции выброса до 30%; сопровождаются повышенным риском внезапной сердечной смерти;
- желудочковые аритмии злокачественного течения - характеризуются наличием желудочковых экстрасистолий на фоне тяжелых органических поражений сердца; сопровождаются максимальным риском внезапной сердечной смерти.
Симптомы желудочковой экстрасистолии
Субъективные жалобы при желудочковой экстрасистолии могут отсутствовать или заключаться в ощущениях замирания сердца, перебоев или «толчка», вызванного усиленным постэкстрасистолическим сокращением. Желудочковая экстрасистолия в структуре вегето-сосудистой дистонии протекает на фоне повышенной утомляемости, раздражительности, головокружения, периодической головной боли. Частые экстрасистолы, возникшие при органических заболеваниях сердца, могут вызывать слабость, ангинозные боли, чувство нехватки воздуха, обмороки.
Объективное обследование позволяет выявить выраженную пресистолическую пульсацию шейных вен, возникающую при преждевременном сокращении желудочков (венозные волны Корригана). Определяется аритмичный артериальный пульс с длинной компенсаторной паузой после внеочередной пульсовой волны. Аускультативными особенностями желудочковой экстрасистолии служат изменение звучности I тона, расщепление II тона. Окончательная диагностика желудочковой экстрасистолии может быть проведена только с помощью инструментальных исследований.
Основными методами выявления желудочковой экстрасистолии служат ЭКГ и холтеровское ЭКГ-мониторирование. На электрокардиограмме регистрируется внеочередное преждевременное появление измененного желудочкового комплекса QRS, деформация и расширение экстрасистолического комплекса (более 0,12 сек.); отсутствие зубца P перед экстрасистолой; полная компенсаторная пауза после желудочковой экстрасистолы и др.
Проведение велоэргометрии или тредмил-теста позволяет выявить взаимосвязь возникновения нарушений ритма с нагрузкой: идиопатическая желудочковая экстрасистолия обычно подавляется физической нагрузкой; возникновение же желудочковых экстрасистол в ответ на нагрузку заставляет думать об органической основе нарушений ритма.
Лечение желудочковой экстрасистолии
Лицам с бессимптомной желудочковой экстрасистолией без признаков органической патологии сердца специальное лечение не показано. Пациентам рекомендуется соблюдение диеты, обогащенной солями калия, исключение провоцирующих факторов (курения, употребления алкоголя и крепкого кофе), повышение физической активности при гиподинамии.
В остальных случаях целью терапии служит устранение симптомов, связанных с желудочковой экстрасистолией, и профилактика угрожающих жизни аритмий. Лечение начинают с назначения седативных препаратов (фитопрепаратов или малых доз транквилизаторов) и ß-адреноблокаторов (анаприлин, обзидан). В большинстве случаев этими мерами удается достичь хорошего симптоматического эффекта, выражающегося в уменьшении числа желудочковых экстрасистол и силы постэкстрасистолических сокращений. При имеющейся брадикардии купирование желудочковой экстрасистолии может быть достигнуто назначением препаратов холинолитического действия (алколоиды белладонны+фенобарбитал, эрготоксин+экстракт белладонны и др.).
При выраженных нарушениях самочувствия и в случаях неэффективности терапии ß-адреноблокаторами и седативными средствами, возможно использование антиаритмических препаратов (прокаинамид мексилетин, флекаинид, амиодарон, соталол). Подбор антиаритмических препаратов производится кардиологом под контролем ЭКГ и холтеровского мониторирования.
При частой желудочковой экстрасистолии с установленным аритмогенным очагом и отсутствием эффекта от антиаритмической терапии, показана радиочастотная катетерная аблация.
Течение желудочковой экстрасистолии зависит от ее формы, наличия органической патологии сердца и нарушений гемодинамики. Функциональные желудочковые экстрасистолии не представляют угрозы для жизни. Между тем, желудочковая экстрасистолия, развивающаяся на фоне органического поражения сердца, существенно повышает риск внезапной сердечной смерти в связи с развитием желудочковой тахикардии и фибрилляции желудочков.
Читайте также:
