Лечение рефрактерной (стойкой) фибрилляции предсердий
Добавил пользователь Дмитрий К. Обновлено: 31.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фибрилляция предсердий (мерцательная аритмия): причины появления, симптомы, диагностика и способы лечения.
Определение
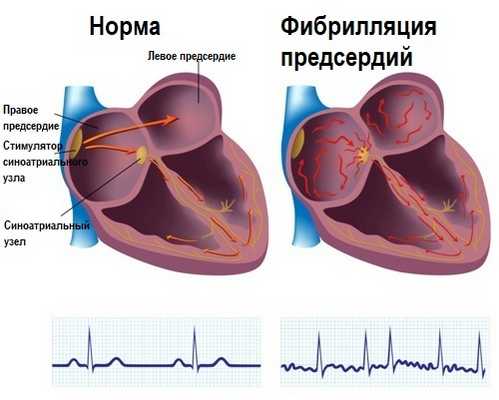
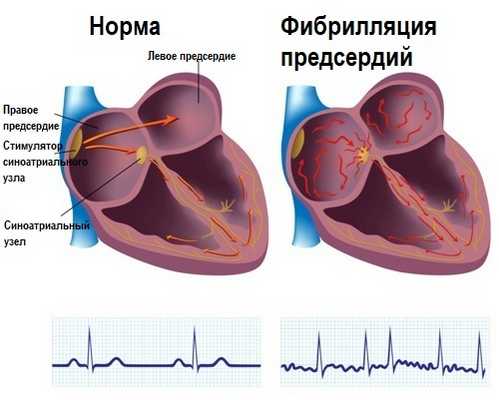
Фибрилляция предсердий (мерцательная аритмия) – это нарушение сердечного ритма, характеризующееся частым (350-700 в минуту) и хаотичным сокращением отдельных групп мышечных волокон предсердий. При этом возбуждение и сокращение предсердий как единого целого отсутствует, и за каждым сокращением предсердий не следует сокращение желудочков сердца.
Причины появления фибрилляции предсердий
Для развития и сохранения фибрилляций предсердий (ФП) необходимо наличие провоцирующего фактора, запускающего аритмию, и фактора, ее поддерживающего. Выделяют фибрилляцию предсердий, связанную с поражением сердечных клапанов (ревматический стеноз митрального клапана, протез митрального клапана), и ФП, не связанную с клапанной патологией. Имеются сведения о генетической предрасположенности к ФП.
В большинстве случаев развитие фибрилляций предсердий происходит на фоне структурных изменений миокарда и нарушения ионных клеточных механизмов формирования импульса. Основными структурными изменениями миокарда предсердий, предрасполагающими к возникновению ФП, являются фиброз, воспаление, гибель или увеличение массы кардиомиоцитов. Функциональные нарушения в предсердиях проявляются различной скоростью проведения импульсов в разных направлениях.
В 95% пусковым фактором развития фибрилляции предсердий считается патологическая электрическая активность в устьях легочных вен.
Происходящие изменения в предсердиях вызывают появление множественных небольших очагов циркуляции возбуждения (re-entry) по замкнутым путям, что исключает координированное сокращение предсердий. Вместо этого появляется фибрилляция (мерцание, дрожание). Наблюдаются нерегулярные сокращения желудочков, частота которых при мерцательной аритмии зависит от множества факторов.
Повышенный риск нарушения ритма могут вызвать следующие клинические состояния:
- приобретенные или врожденные структурные патологии миокарда, перикарда, клапанного аппарата и/или магистральных сосудов;
- артериальная гипертензия;
- ишемическая болезнь сердца (ИБС);
- клинически выраженная сердечная недостаточность II–IV функционального класса по NYHA;
- нарушение функции щитовидной железы (гипер- или гипотиреоз, тиреотоксикоз);
- возраст (риск развития ФП повышается у лиц старше 40 лет);
- избыточная масса тела и ожирение (наблюдается у 25% пациентов с ФП);
- сахарный диабет (отмечается у 20% пациентов с ФП);
- синдром обструктивного апноэ;
- феохромоцитома;
- злоупотребление алкоголем;
- гипокалиемия;
- синдром Вольфа-Паркинсона-Уайта и др.
В зависимости от частоты ритма желудочков во время бодрствования различают:
- нормосистолический вариант ФП (частота от 60 до 100 в минуту);
- тахисистолический вариант ФП (частота более 100 в минуту);
- брадисистолический вариант ФП (частота менее 60 в минуту).
- впервые диагностированная ФП;
- пароксизмальная – самостоятельно купирующаяся (длительностью от 48 часов до 7 суток);
- персистирующая ФП, которая длится более 7 дней;
- длительно персистирующая – эпизод ФП более 1 года при условии выбора стратегии контроля ритма;
- постоянная форма ФП, когда совместно пациентом (и врачом) принято согласованное решение не осуществлять попытки восстановления сердечного ритма.
Жалобы при мерцательной аритмии нетипичны и могут встречаться при других патологиях сердечно-сосудистой системы. Пациент может ощущать учащенное сердцебиение, одышку, тяжесть в груди, нарушения сна, сонливость, слабость, психосоциальные расстройства. При осмотре можно выявить аритмичный пульс, при аускультация сердца – аритмичные тоны сердца. Также наблюдается разность между частотой пульса и тонов сердца. У некоторых пациентов симптоматика нарушений ритма сердца может отсутствовать, и первыми проявлениями ФП могут стать ишемический инсульт или транзиторная ишемическая атака.
Риск смерти при фибрилляции предсердий увеличивается вдвое независимо от наличия других факторов риска.
Фибрилляция предсердий может сопровождаться снижением сердечного выброса, расширением камер сердца, тромбообразованием, возможным развитием тромбоэмболий в сосуды большого круга кровообращения.
Диагностика фибрилляции предсердий
Для оценки семейной предрасположенности и наличия факторов риска развития ФП необходимо собирать полный медицинский и семейный анамнез. Всем пациентам с ишемической болезнью сердца или подозрением на нее при первичном обращении рекомендуются следующие исследования:
- клинический анализ крови;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Лечение рефрактерной (стойкой) фибрилляции предсердий
Фибрилляция предсердий. Лечение пароксизма фибрилляций предсердий
Фибрилляция предсердий (ФП) (с частотой сокращения желудочков более 150 уд/мин) — маркер плохого прогноза и независимый фактор, повышающий внутрибольничную летальность.
Пароксизм фибрилляции предсердий (ФП) связан с тяжелым поражением ЛЖ (обширным ИМ) и наличием СН (со значимыми гемодинамическими проявлениями).
Фибрилляция предсердий обусловлена появлением микро «re-entry» в предсердии, встречается при ИМ в 10-15% случаев (у пожилых лиц в 2—3 раза выше). Ранняя (в первые сутки ИМ) ФП носит, как правило, преходящий характер.
В более поздние сроки появление фибрилляции предсердий (ФП) связано с растяжением левого предсердия у больных с выраженной дисфункцией ЛЖ, перикардитом или ишемическим повреждением предсердий. Пароксизм ФП может вызвать смерть у 25% больных на фоне обширного ИМ передней локализации, особенно при ЧСС более 160 уд/мин или при большом дефиците пульса, когда мал выброс крови в аорту.
Появление фибрилляции предсердий (ФП) повышает летальность при ИМ в 2 раза, поэтому ее надо быстро купировать.
Прогностическое значение фибрилляций предсердий при инфаркте миокарда определяется частотой сокращения желудочков, размерами ЛПр и временем купирования приступа.
В период пароксизма тахисистолической формы фибрилляций предсердий могут усилиться ишемия и ИМ, возникнуть серьезные гемодинамические последствия (аритмогенный КШ, ОЛЖН, снижение мозгового кровотока) не только вследствие быстрого и малоэффективного сокращения желудочков, но и из-за потери транспортной функции предсердиями.
Появление фибрилляции предсердий (ФП) на фоне ИМ часто чревато системной эмболизацией инсультами и летальностью, особенно у больных с ИМ передней стенки.
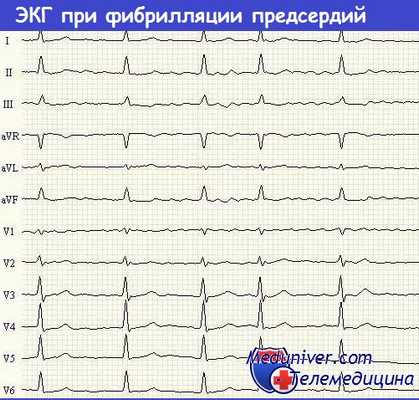
ЭКГ при фибрилляции предсердий
Лечение пароксизма фибрилляций предсердий на фоне ИМ проводится по общим правилам При хорошей переносимости и отсутствии тахисистолии можно воздержаться от специального лечения, так как СР часто восстанавливается спонтанно.
При плохой переносимости фибрилляции предсердий (ФП) проводят электрическую кардиоверсию (но велика вероятность возобновления ФП) или внутривенно вводят амиодарон (лучший препарат для купирования ФП при ИМ), который в последующем назначают в течение 6 недель для снижения риска повторного развития фибрилляции предсердий (ФП).
Показания к экстренному восстановлению сердечного ритма с помощью электроимпульсной терапии выраженные нарушения гемодинамики (больной задыхается, не может лежать, а сидит, имеется гипотензия), рецидивирующие боли в сердце, расширение зоны инфаркта или ишемии. В этом случае нельзя терять время, так как возможно быстрое развитие отека легких.
При фибрилляции предсердий и трепетании предсердий имеется высокая частота сокращения желудочков и гипотензия, что способствует расширению зоны некроза миокарда Лечение этих наджелудочковых тахиаритмий должно быть быстрым, особенно если частота сокращений желудочков более 100 уд/мин.
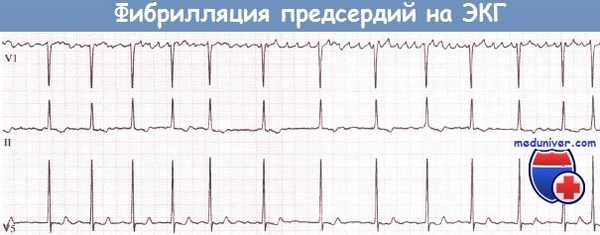
Фибрилляция предсердий (ФП): волны f отчетливо проявляются в отведении V1, едва заметны в отведении II и не видны в отведении V5.
При стабильном состоянии больного и отсутствии выраженных нарушений гемодинамики проводят фармакологическую терапию.
Первый шаг (когда восстановление сердечного ритма не показано) — урежение частоты сокращения желудочков при высокой исходной тахикардии и перевод тахисистолической формы ФП в брадисистолическую (с частотой сокращения желудочков менее 60 уд/мин).
Используют внутривенно антиаритмические препараты, блокирующие проведение импульса в АВ-узле пропранолол, амиодарон, дигоксин и с осторожностью — верапамил (из-за его кардиодепрессивного действия).
Дигоксин и амиодарон являются препаратами выбора у больных с наличием явной сердечной недостаточности (СН). Вводят:
• Амиодарон — по 300—400 мг (5 мг/кг) без разведения за 5— 10 мин, суточная доза до 1200 мг;
• Адреноблокаторы (уменьшающие ишемию миокарда и симпатический тонус) — пропранолол (внутривенно по 5 мг за 5 мин) тиметопролол (болюс— 5 мг, затем каждые 5—10 мин до достижения общей дозы 20 мг), потом его же назначают внутрь (каждые 6 ч по 25—50 мг). Бета-адреноблокаторы не показаны при тяжелой СН и ХОБЛ.
В отсутствие противопоказаний большая часть больных может после перенесенного ИМ принимать амбулаторно АБ (снижающие частоту сокращений желудочков и рецидивы ФП);
• Сердечные гликозиды, единственное показание для назначения которых при ИМ — это пароксизмы фибрилляций предсердий. Дигоксин вводят внутривенно болюсом в насыщающей дозе по 1 мг (0,6—1 мг для больного с массой тела 70 кг) за 5 мин. Но начало эффекта дигоксина проявляется лишь через несколько часов.
В ряде случаев дигоксин в малой дозе добавляют к бета-адреноблокатору (удлиняющим рефрактерность АВ-узла), если у больного имеется быстрый желудочковый ритм и легкая ХСН.
При отсутствии эффекта (но после урежения сокращения желудочков), через 1 час для восстановления сердечного ритма (это не всегда надо) вводят амиодарон;
• всем больным с фибрилляциями предсердий показано внутривенное введение гепарина (доза зависит от длительности фибрилляций предсердий). Так, при длительности ФП более 48 ч необходим прием антикоагулянтов, особенно при крупноочаговых передних ИМ. Больной с повторными эпизодами ФП должен принимать оральные антикоагулянты (чтобы снизить риск развития инсульта), даже если у него имеется СР при выписке из больницы.
Лечение фибрилляции предсердий стратегией контроля ритма
1. Фармакологическая кардиоверсия при фибрилляции предсердий
а) Средства для внутривенного введения. При недавно возникшей фибрилляции предсердий (ФП) (фракция выброса (ФВ) давностью до 7 сут.) восстановить синусовый ритм можно при помощи внутривенного введения флекаинида, пропафенона, соталола или амиодарона. У пациентов с сердечной недостаточностью или резко сниженной насосной функцией желудочков для этой цели необходимо использовать только амиодарон: другие препараты могут ухудшить сократимость миокарда и стать причиной желудочковых аритмий. Восстановление синусового ритма возможно не более чем в 2/3 случаев. Купирующий эффект амиодарона может потребовать ожидания до 24 ч.
Фленкаинид и пропафенон в ряде случаев не восстанавливают синусовый ритм, но снижают частоту предсердной активности и, таким образом, трансформируют ФП в ТП или предсердную тахикардию. Парадоксально, но более низкая частота предсердной активности может привести к заметному увеличению частоты сокращений желудочков вследствие того, что АВ-узел обретает способность провести на желудочки большую часть или все предсердные импульсы, что иногда делает необходимым выполнение экстренной электрической кардиоверсии.
Дофетилид и ибутилид являются более новыми препаратами, обладающими действием антиаритмических препаратов III класса. Они умеренно эффективны как средства купирования недавно возникшей ФП (шансов на успех больше при ТП). Однако при их применении существует значительный риск развития ЖТ типа «пируэт» (torsade de pointes). В Великобритании в настоящее время эти препараты недоступны.
Одним из средств новой группы препаратов, оказывающих избирательное действие на электрофизиологические свойства миокарда предсердий, является вернакалант. Показано, что при недавно возникшей ФП внутривенное введение препарата восстанавливает синусовый ритм в течение нескольких минут примерно у 50% пациентов.
Следует иметь в виду, что почти половина эпизодов недавно возникшей фибрилляции предсердий (ФП) в течение 8 ч спонтанно прекращаются. Поэтому, строго говоря, для восстановления синусового ритма введение антиаритмических средств не является необходимым в каждом случае!
Типичные волны f и абсолютно нерегулярный ритм желудочков при фибрилляции предсердий (ФП).
б) Неэффективные лекарственные средства. Дигоксин неэффективен как средство восстановления синусового ритма и существуют доказательства, что он в действительности может способствовать сохранению аритмии, укорачивая рефрактерный период миокарда предсердий. БАБ и блокаторы кальциевых каналов, хотя обладают способностью эффективно снижать частоту сокращений желудочков при ФП, не восстанавливают синусовый ритм.
в) Лекарственные средства для приема внутрь. Флекаинид и пропафенон обладают умеренной эффективностью в предотвращении рецидивов ФП и имеют при этом те же противопоказания к использованию, что и при внутривенном введении. Их не следует назначать пациентам с дисфункцией миокарда или ИБС, а при возникновении ТП, которое может привести к значительному увеличению частоты сокращений желудочков, в идеале нужно сочетать с БАБ или блокаторами кальциевых каналов. Автор этих строк отдает предпочтение флекаиниду и при нормальной функции желудочков рекомендует его в качестве средства первой линии.
БАБ редко предотвращают фибрилляцию предсердий (ФП), однако если данные анамнеза свидетельствуют о том, что аритмия провоцируется физической нагрузкой или обусловлена гипертиреозом, они являются препаратами выбора. В некоторых (но не во всех) исследованиях было показано, что по сравнению с другими БАБ более эффективным средством предотвращения ФП является соталол, относящийся к антиаритмическим препаратам III класса, но следует избегать его назначения пациентам с удлиненным интервалом QT.
Наиболее эффективным средством профилактики рецидивов фибрилляции предсердий (ФП) является амиодарон, но в связи с большой частотой развития нежелательных эффектов препарат должен использоваться только в качестве резервного средства для лечения пациентов с серьезными симптомами, если другие вышеперечисленные препараты оказались неэффективными или не могут быть назначены. Амиодарон является препаратом выбора при лечении пациентов с сердечной недостаточностью.
Для профилактики пароксизмальной мерцательной аритмии долгие годы использовался хинидин. Однако метаанализ данных проведенных исследований показал, что прием препарата ассоциирован со значительным увеличением смертности (предположительно, из-за его проаритмического действия), поэтому для предотвращения рецидивов ФП он больше не используется.
Дигоксин укорачивает рефрактерный период миокарда предсердий и тем самым повышает предрасположенность к ФП. Нет данных о том, что он предотвращает аритмию.
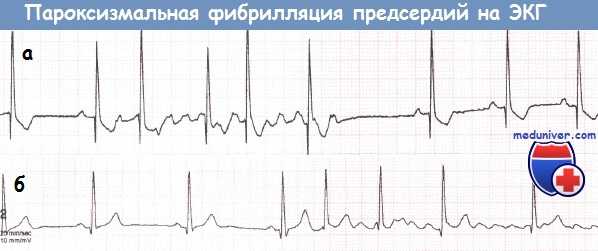
а - Очень короткий эпизод фибрилляции предсердий (ФП).
б - Развитие фибрилляции предсердий (ФП) в покое на фоне синусового ритма с частотой 50 уд./мин.
2. «Терапия вверх по течению болезни» (патогенетическая терапия фибрилляции предсердий)
Известно, что прием ингибиторов ангиотензинпревращающего фермента, блокаторов рецепторов ангиотензина, статинов, омега-3-жирных кислот и употребление в пищу жирной рыбы снижают частоту возникновения ФП. Недавно было показано, что назначение колхицина в послеоперационном периоде заметно снижает частоту случаев ФП после кардиохирургических вмешательств.
а) Подход «таблетка в кармане». Чтобы избежать ежедневного приема препаратов, некоторые пациенты с нечастыми эпизодами пароксизмальной фибрилляции предсердий (ФП) могут использовать подход «таблетке в кармане». Согласно этому методу при возникновении учащенного сердцебиения пациент должен принять внутрь флекаинид (200 мг) или пропафенон (600 мг). В случае успеха в течение 2-3 ч можно ожидать восстановления синусового ритма. Эта стратегия рациональна для пациентов с редкими, но длительными эпизодами ФП, поскольку позволяет избежать необходимости госпитализации.
Однако у некоторых больных с пароксизмальной фибрилляцией предсердий (ФП), испытывающих серьезные симптомы, нарушающие дееспособность, применение подхода «таблетка в кармане» при возникновении аритмии нельзя считать адекватным. Кроме того, пациентам с ИБС или со сниженной сократимостью желудочков не следует применять указанные препараты, а поскольку в связи с их действием высока вероятность развития трепетания предсердий (ТП) или предсердной тахикардии с очень большой частотой сокращений желудочков, предпочтительно комбинировать эти средства с препаратами, блокирующими АВ-проведение (т.е. с БАБ или блокаторами кальциевых каналов).
3. Электрическая кардиоверсия фибрилляции предсердий
У большинства пациентов с фибрилляцией предсердий (ФП) синусовый ритм можно восстановить при помощи электрической кардиоверсии, однако аритмия нередко рецидивирует. Факторами, повышающими вероятность рецидивов, являются большая продолжительность ФП, наличие сердечной недостаточности, значительное расширение ЛП и возраст. Через год после кардиоверсии нормальный ритм удерживается не более чем у четверти пациентов.
Частоту рецидивов фибрилляции предсердий (ФП) после кардиоверсии уменьшают антиаритмические средства, такие как флекаинид, соталол, пропафенон и особенно амиодарон. Эти препараты могут оказывать нежелательные эффекты, и у многих пациентов их назначение следует зарезервировать для повторной кардиоверсии, когда восстановление синусового ритма представляется целесообразным и диктует необходимость дальнейшего восстановления и поддержания синусового ритма. Дигоксин может увеличить частоту рецидивов аритмии.
В долгосрочной перспективе после кардиоверсии синусовый ритм удерживается лишь у небольшого числа пациентов. Поэтому вопрос о восстановлении ритма следует прежде всего рассматривать при лечении больных с относительно недавно существующей аритмией (менее 12 мес), у которых не было выявлено явных причин ее возникновения либо если выявленная причина устранена или разрешилась самостоятельно.
В случае рецидива фибрилляции предсердий (ФП) следующая попытка кардиоверсии должна предприниматься после начала антиаритмической терапии у пациентов с серьезными симптомами, обусловленными аритмией.
Доказанным эффективным методом восстановления нормального ритма в настоящее время является трансвенозная кардиоверсия. Сообщалось о большей частоте успешного лечения, чем при трансторакальной кардиоверсии, особенно при лечении крупных пациентов.
У большинства больных кардиоверсия выполняется в плановом порядке, однако иногда у гемодинамически нестабильных пациентов требуется экстренная кардиоверсия.
4. Антикоагулянты до и после кардиоверсии фибрилляции предсердий
Кардиоверсия может привести к немедленной системной эмболии из-за фрагментации тромба, уже существующего в Л П. Кроме того, после кардиоверсии могут формироваться и новые тромбы, поскольку восстановление механической функции предсердия часто не завершается до 3 нед. после процедуры, а также из-за того, что кардиоверсия сама по себе может вызвать гиперкоагуляцию.
Таким образом, тромбоэмболические осложнения могут наблюдаться в течение нескольких недель после кардиоверсии. Поэтому важно, чтобы плановой кардиоверсии у пациентов с ФП, продолжающейся более 24-48 ч, предшествовал прием варфарина с удержанием значения MHO на уровне 2,5 на протяжении по крайней мере 3 нед. и чтобы прием антикоагулянтов продолжался на протяжении по крайней мере 4 нед. после восстановления ритма. Ухудшение механической функции предсердий (обозначаемое термином «оглушение») отмечается также и после фармакологической кардиоверсии.
Если требуется экстренная кардиоверсия, для исключения тромбоза или стаза крови в ЛП можно выполнить чреспищеводную эхокардиографию: признаками стаза в предсердии являются спонтанное эхоконтрастирование и снижение скорости кровотока в области ушка предсердия. Если кардиоверсия проводится в экстренном порядке, ей должно предшествовать назначение гепарина с последующим продолжением его введения и назначением варфарина.
Было показано, что в профилактике инсульта, связанного с кардиоверсией, дабигатран столь же эффективен, как и варфарин.
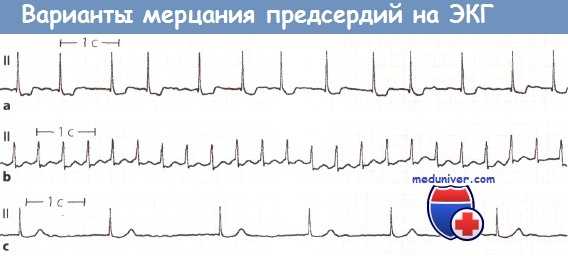
Примеры мерцания предсердий:
а Нормоаритмическая форма мерцания предсердий. Частота сокращений желудочков равна примерно 80 в минуту. ИБС. Нечетко видны волны мерцания.
b Тахиаритмическая форма мерцания предсердий при ИБС. Желудочки сокращаются с частотой 150 в минуту. Мерцание на ЭКГ не видно.
с Брадиаритмическая форма мерцания предсердий у больного с митральной недостаточностью. Желудочки сокращаются с частотой примерно 35 в минуту. На ЭКГ видны волны мерцания.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
МКБ 10: I48
Год утверждения (частота пересмотра): 2016 (7-10 лет)
ID: 382
Всероссийское научное общество специалистов по клинической электрофизиологии, аритмологии и электростимуляции.
Общество специалистов по неотложной кардиологии
Ключевые слова
Список сокращений
ААП – антиаритмические препараты
АБ - атеросклеротическая бляшка
АВК - антагонисты витамина К
АД – артериальное давление
АПАНК - атеросклероз периферических артерий нижних конечностей
АССХ - ассоциация сердечно-сосудистых хирургов
АЧТВ - активированное частичное тромбопластиновое время
БГО - «большое» геморрагическое осложнение
БК - «большие» кровотечения
ВНОА - Всероссийское научное общество специалистов по клинической электрофизиологии, аритмологии и электростимуляции
ВПУ - Вольфа-Паркинсона-Уайта (синдром/феномен), см. также WPW
ВЧК - внутричерепное кровоизлияние
ГИ - геморрагический инсульт
ГМС - голометалический стент
ДИ - доверительный интервал
ДАТТ - двойная антитромбоцитарная терапия
ДПП - дополнительный путь проведения
ЕОК – Европейское общество кардиологов
ЖКК -желудочно-кишечное кровотечение
ЖКТ - желудочно-кишечный тракт
ИБМ – ишемическая болезнь мозга
ИБС – ишемическая болезнь сердца
ИИ - ишемический инсульт
ИМ – инфаркт миокарда
ИПН – ингибиторы протонного насоса
КК - клиренс креатинина
КПК - концентрат протромбинового комплекса
КТ – компьютерная томография
КТИ - кавотрикуспидальный истмус
ЛВ - лёгочная вена
ЛП - левое предсердие
ЛПС - лекарственно покрыты стент
ЛЖ – левый желудочек сердца
МА - мерцательная аритмия
МНО - международное нормализованное отношение
МРТ – магнитно-резонансная томография
НМГ - низкомолекулярный гепарин
НЖТ – наджелудочковая тахикардия
НПАКГ - непрямые антикоагулянты
НОАК - новые антикоагулянты
НФГ - нефракционированный гепарин
ОКС - острый коронарный синдром
ОКСбпST - острый коронарный синдром без подъёма сегмента ST
ОР - относительный риск
ПИКС - постинфарктный кардиосклероз
ПОРТ - пароксизмальная ортодромная реципрокная тахикардия
РКИ - рандомизированные контролируемые исследования
РКО - Российское кардиологическое общество
РФ – Российская Федерация
РЧА - радиочастотная катетерная аблация
СКФ – скорость клубочковой фильтрации
СР - синусовый ритм
ССЗ – сердечно-сосудистые заболевания
США - соединённые штаты Америки
СЭ - системные эмболии
ТИА - транзиторная ишемическая атака
ТП - трепетание предсердий
УЛП - ушко левого предсердия
ФВ - фракция выброса
ФК – функциональный класс
ФП - фибрилляция предсердий
ФР - фактор риска
ХБП - хроническая болезнь почек
ХМЭКГ - суточное мониторирование ЭКГ по Холтеру
ХСН – хроническая сердечная недостаточность
ЧКВ - чрескожное коронарное вмешательтсво
ЧП-ЭхоКГ - чреспищеводная эхокардиография
ЧСС - частота сердечных сокращений
ЭФИ - электрофизиологическое исследование
TTR - (The Time in Therapeutic Range) – время нахождения больного в терапевтическом диапазоне МНО
WPW - Вольфа-Паркинсона-Уайта (синдром/феномен)
Термины и определения
Фибрилляция предсердий (ФП) и трепетание предсердий (ТП) - нередко объединяются термином «мерцательная аритмия» так как обе эти аритмии имеют схожие этиологические факторы, патогенетическими механизмы и нередко встречаются у одних и тех же больных. Тем не менее, эти ФП и ТП представляют собой две отдельные нозологические формы, каждая из которых имеет свои специфические подходы по диагностике и лечению [1,2]. Встречающийся в клинической практике термин «мерцание-трепетание предсердий» неправомочен. При сочетании ФП и ТП в диагнозе необходимо отдельно указывать обе формы аритмии.
1. Краткая информация
1.1. Определение
Трепетание предсердий относится к предсердным тахикардиям, обусловленным циркуляцией волны возбуждения по топографически обширному контуру (т.н. «макро-реэнтри»), как правило, вокруг крупных анатомических структур в правом или левом предсердии [2,3]. По ЭКГ ТП представляет собой правильный высокоамплитудный предсердный ритм с высокой частотой (обычно от 250 до 400 в минуту) и отсутствием чёткой изоэлектрической линии между предсердными комплексами (волнами F) хотя бы в одном отведении ЭКГ. Волны F при ТП чаще всего имеют т.н. пилообразный характер хотя бы в одном отведении ЭКГ.
Фибрилляция предсердий представляет собой наджелудочковую тахиаритмию, характеризующуюся хаотической электрической активностью предсердий с высокой частотой (как правило, от 300 до 700 в минуту) и нерегулярным ритмом желудочков (при условии отсутствия полной АВ-блокады). Характерными ЭКГ-признаками ФП являются: отсутствие зубцов Р, наличие разноамплитудных, полиморфных волн ff, переходящих одна в другую без чёткой изолинии между ними, а также абсолютная хаотичность и нерегулярность ритма желудочков 2. Последний признак не регистрируется в случаях сочетания ФП и АВ-блокады III степени (при т.н. феномене Фредерика). Основные диагностические признаки ФП и ТП в сравнении с другими формами НЖТ представлены в ПРИЛОЖЕНИИ Д-2.
1.2. Этиология и патогенез
В основе возникновения ТП и ФП лежат сходные этиологические факторы и патогенетические механизмы [2]. Большинство этих пациентов имеют те или иные заболевания сердечно-сосудистой системы: гипертоническая болезнь, ИБС, первичные заболевания миокарда, врожденные и приобретённые пороки сердца, синдром Вольфа-Паркинсона-Уайта (ВПУ) или генетическую предрасположенность к аритмиям. Наиболее частыми внесердечными причинами возникновения ФП и ТП являются: гипертиреоз/тиреотоксикоз, феохромоцитома, сахарный диабет, злоупотребление алкоголем, избыточная масса тела, апноэ сна и гипокалиемия,. Отдельно выделяют ФП/ТП, связанные с поражением сердечных клапанов (чаще - ревматический стеноз митрального клапана или протез митрального клапана, реже – поражение трикуспидального клапана), т.н. «клапанную» мерцательную аритмию. Приблизительно в 30% случаев ФП даже при тщательном клинико-инструментальном обследовании не удается выявить каких-либо кардиальных или несердечных факторов развития аритмии. В противоположность этому, ТП у относительно здоровых людей практически не встречается [3].
Для возникновения устойчивых ФП и ТП необходимо наличие трёх составляющих: 1) пусковых, т.н. триггерных факторов аритмии, 2) аритмогенного субстрата аритмии, обеспечивающего самостоятельное поддержание аритмии, а также 3) индивидуальных модулирующих влияний, повышающих восприимчивость аритмогенного субстрата к триггерным факторам.
В подавляющем большинстве случаев (95%) триггерным фактором ФП является патологическая высокочастотная электрическая активность в устьях легочных вен, отражением которой на ЭКГ является частая ранняя предсердная экстрасистолия (по типу «Р на Т», см. рис.1) и/или пробежки предсердной тахикардии (как монофокусной, так и хаотической).
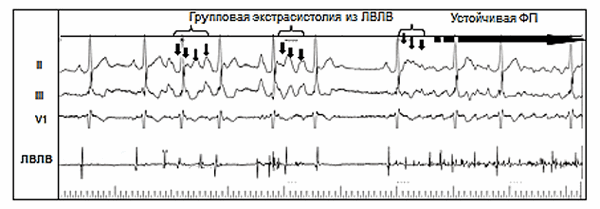
Рис. 1. Возникновение приступа фибрилляции предсердий вследствие частой эктопической активности из устья левой верхней легочной вены.
Обозначения: ЛВЛВ – электрограмма из устья левой верхней легочной вены; A – осцилляции предсердий. Индексом 1 обозначены электрические сигналы синусового происхождения, индексом 2 – электрические сигналы эктопии из ЛВЛВ.
Более редкими тригерными факторами ФП являются экстрасистолы из полых вен, а также предсердные экстрасистолы. Электрофизиологическими механизмами очаговой активности лёгочных и полых вен является триггерная активность и повторный вход возбуждения (re-entry) в мышечных структурах, выстилающих места их впадений в предсердия. При проведении ЭФИ приступы ФП и, особенно, ТП могут быть вызваны электростимуляцией предсердий [4,5].
Для возникновения ТП также требуется предсердная экстрасистолия, однако у пациентов с отсутствием сочетанной ФП триггеры обычно локализуются вне лёгочных вен. Аритмогенный субстрат ТП представляет из себя цепь макро-реэнтри (протяжённую петлю циркуляции возбуждения) в правом и/или левом предсердиях, возникшую вследствие нарушения процессов проведения электрического возбуждения по предсердному миокарду. Критическими компонентами цепи макро-реэнтри ТП являются наличие протяжённого анатомического барьера, вокруг которого возможна циркуляция импульсов, а также зоны замедленного проведения в одном или нескольких участков этой цепи, позволяющей фронту волны возбуждения замедлять ход и не наталкиваться на рефрактерный участок предсердий, следующей за хвостовой частью волны реэнтри [3,6-8].
Аритмогенный субстратФП представляет собой структурно и функционально изменённый (ремоделированный) миокард предсердий, обеспечивающий стойкое самостоятельное поддержание хаотической электрической активности предсердий. Под ремоделированием понимают совокупность патологических процессов, возникающих в предсердиях в ответ на возникновение ФП или/и в результате действия известных этиологических факторов. Ремоделирование начинается с нарушения ионных клеточных механизмов формирования импульса и заканчивается структурно-функциональной деградацией предсердного миокарда и атриомегалией. Основными структурными изменениями миокарда предсердий, предрасполагающими к возникновению субстрата ФП, являются фиброз, воспаление, апоптоз и гипертрофия кардиомиоцитов. Функциональные нарушения в предсердном миокарде включают в себя возникновение неоднородности скоростей проведения импульсов в разных направлениях, а также дисперсию процессов реполяризации в предсердном миокарде. Прогрессирование ФП и резистентность аритмии к лекарственному и интервенционному лечению, как правило, определяется выраженностью процессов ремоделирования предсердий. В настоящее время рассматриваются две альтернативные электрофизиологические гипотезы самоподдержания ФП: 1) наличие одного или нескольких высокочастотных роторов в предсердиях или лёгочных венах с постоянно меняющимся характером проведения импульсов на окружающий миокард предсердий; 2) циркуляция множественных волн микро-реэнтри в предсердиях по неопределенному, случайному пути.
Наиболее частым модулирующим влиянием, способствующим активации «спящего» аритмогенных субстратов ФП и ТП в ответ на действие триггерного фактора, является дисбаланс вегетативных влияний на миокард предсердий. В зависимости от характера нарушений автономной регуляции работы сердца выделяют т.н. «вагусную» форму мерцательной аритмии (аритмия возникает преимущественно во время сна или после переедания, при резких наклонах или поворотах туловища, а также любых других факторах, усиливающих парасимпатические влияния на сердце), а также т.н. «гиперадренергическую» форму мерцательной аритмии (ФП/ТП возникают преимущественно в момент физической нагрузки, при стрессе, резком испуге и других состояниях, сопровождающихся повышением симпатических влияний на сердце). В качестве других модулирующих влияний могут выступать нарушения электролитного обмена (гипокалиемия), преходящая ишемия миокарда и проаритмическое действие лекарственных препаратов 3.
1.3. Эпидемиология
Фибрилляция предсердий – самая распространённая тахиаритмия в клинической практике. В популяции её частота достигает 1-2% 2. По данным, представленным в рекомендациях европейского общества кардиологов в 2012 году, в Европе в настоящее время насчитывается более 6 миллионов человек, страдающих ФП, а в ближайшие 50 лет их число, как минимум, удвоится [3,10]. Трепетание диагностируется существенно реже, чем ФП, приблизительно в 7-10% случаев всех суправентрикулярных тахиаритмий. Хорошо известно, что частота ФП и ТП увеличивается с возрастом, так среди лиц старше 80 лет почти 10% страдают ФП. Примерно треть всех госпитализаций по поводу аритмий приходится на ФП и ТП. Анализ 63 589 больных со стабильными проявлениями атеротромбоза, включёнными во всемирный регистр REACH, показал, что у данной категории пациентов частота ФП составляет 10,7%. У мужчин ФП и ТП обнаруживается примерно в 4-5 раз чаще, чем у женщин.
Фибрилляция предсердий, или мерцательная аритмия
Читайте также:
- Сикоз: причины, симптомы и лечение
- Грибковые поражения глаз и орбиты. Мукормикоз и аспергиллез
- Жидкость в брюшной полости. Осмотр живота при жидкости в брюшной полости
- Липосаркома глазницы: признаки, гистология, лечение, прогноз
- Надпочечниковая недостаточность у тяжелых пациентов. Инфекционные осложнения
