Лечение свищей пищевода. Анатомия диафрагмы
Добавил пользователь Alex Обновлено: 28.01.2026
Советы при атрезии пищевода и трахеопищеводном свище
1. Что такое трахеопищеводный свищ и атрезия пищевода?
2. Какие 3 варианта указанных пороков развития наиболее распространены? Какова относительная частота каждого из них?
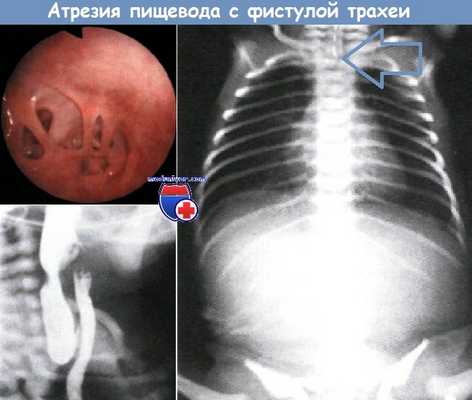
• Атрезия проксимального отрезка пищевода с трахеопищеводным свищом его дистального отрезка ("проксимальный мешок с дистальным свищом") - 85%
• Атрезия пищевода без трахеопищеводного свища — 10%
• Трахеопищеводный свищ без атрезии ("Н-подобный свищ") — 5%
3. Какие пороки развития сопутствуют атрезии пищевода и трахеопищеводному свищу?
Пороки развития пищевода и трахеи возникают в результате повреждающего воздействия в критическом периоде эмбриогенеза (на третьей—восьмой неделе внутриутробного развития). Один или несколько сопутствующих пороков развития имеют до 70 % новорожденных с атрезией пищевода и трахеопищеводным свищом.
Среди сопутствующих преобладают пороки сердца и сосудов (35%), далее по мере убывания частоты следуют пороки желудочно-кишечного тракта (24%), мочеполовой системы (20%), скелета (13%) и центральной нервной системы (10%). В 25% случаев порокам развития трахеи и пищевода сопутствует один или несколько компонентов ассоциации VACTERL.
4. Влияют ли сопутствующие пороки развития на тактику лечения и исход?
5. Каковы клиническая картина атрезии пищевода с трахеопищеводным свищом его дистального отрезка, ее диагностика и предоперационное ведение?
При атрезии проксимального отрезка пищевода с трахеопищеводным свищом его дистального отрезка (наиболее частый вариант) проксимальный отрезок закапчивается слепым мешком, а дистальный сообщается с дыхательными путями. Вследствие этого у новорожденного с первых часов жизни наблюдается обильное выделение жидкой слизи изо рта (из-за невозможности проглатывания в полости рта скапливается секрет), приступы асфиксии, срыгивание молоком, которое не попадает в желудок.
Вскоре возникают расстройства дыхания из-за аспирации секрета из полости рта или молока из слепого конца пищевода и заброса кислого содержимого желудка в дыхательные пути и легкие через свищ.
6. Какова клиническая картина, диагностика и предоперационное ведение атрезии пищевода без трахеопищеводного свища?
При втором распространенном варианте имеются 2 изолированных отрезка пищевода — проксимальный и дистальный, — не сообщающихся с дыхательными путями. Как и при атрезии пищевода с трахеопищеводным свищом его дистального отрезка, наблюдается обильное выделение слизистого секрета изо рта, срыгиваиия, приступы асфиксии, но живот запавший и газ в желудочно-кишечном тракте не обнаруживается ни при объективном осмотре, ни при рентгенографии.
Подозрение на атрезию пищевода возникает при невозможности провести назогастральный зонд. Отсутствие газа в желудочно-кишечном тракте на рентгенограмме подтверждает диагноз атрезии пищевода без трахеопищеводного свища. Контрастное рентгенологическое исследование в большинстве случаев помогает оцепить длину проксимального отрезка пищевода. У большинства детей она невелика и расстояние между слепыми концами отрезков значительно (атрезия с большим диастазом).
В отличие от атрезии пищевода с трахеопищеводным свищом его дистального отрезка, предоперационные мероприятия направлены на выявление сопутствующих пороков и определение расстояния между слепыми концами отрезков. Ребенку придают полувертикальное положение, слепой конец проксимального отрезка пищевода дренируют через катетер, чтобы уменьшить риск аспирации. Обычно в первые сутки жизни накладывают гастростому, что позволяет начать кормление ребенка и оцепить длину дистального отрезка пищевода.
Коррекцию атрезии пищевода обычно производят позже, когда пищевод вырастает и расстояние между слепыми концами его отрезков уменьшается.
7. Каковы клиническая картина, диагностика и предоперационное ведение при трахеопищеводном свище без атрезии пищевода?
Рентгенография легких выявляет пневмонию (верхней доли справа), но рентгенологическая картина неспецифична. В диагностике трахеопищеводного свища без атрезии пищевода пытались применять видеоэзофагографию, но она в 50% случаев свищ не выявляет.
8. В чем состоит хирургическая коррекция атрезии пищевода и трахеопищеводного свища?
Через 5-7 дней после нее делают контрастное рентгенологическое исследование пищевода. Если утечки контрастного вещества пет, ребенка начинают кормить через рот и удаляют дренаж из плевральной полости.
Трахеопищеводный свищ в отсутствие атрезии пищевода удается закрыть через разрез шеи, не прибегая к торакотомии. Чтобы, сделав разрез, легче было найти свищ, предварительно производят бронхоскопию и катетеризацию свищевого хода. Отыскав свищ, его разделяют и прокладывают между пищеводом и трахеей здоровые ткани, чтобы предупредить восстановление свища.
9. Какими ранними и поздними осложнениями сопровождается хирургическая коррекция?
а) Ранние осложнения:
- Разрыв анастомоза 5%
- Восстановление свища 5%
- Несостоятельность анастомоза 15%
- Трахеомаляция 15%
- Ранние осложнения зависят о общих закономерностей заживления ран. Разрыв анастомоза обычно обусловлен его плохим кровоснабжением и натяжением.
б) Поздние осложнения:
- Стриктура анастомоза 25%
- Желудочно-пищеводный рефлюкс 50%
- Дискинезия пищевода 100%
- 50% стриктур удается устранить путем 1—3-кратного бужирования в первые 6 месяцев жизни.
При неэффективности бужирования следует предположить желудочно-пищеводный рефлюкс, способствующий образованию стриктуры. Интересно, что вероятность желудочно-пищеводного рефлюкса явно зависит от расстояния между слепыми концами отрезков пищевода (чем это расстояние больше, тем чаще развивается желудочно-пищеводный рефлюкс).
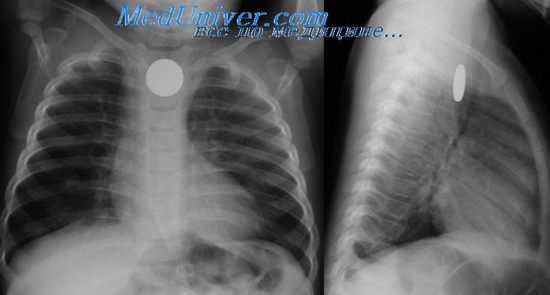
Эзофагография при атрезии пищевода
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лечение свищей пищевода. Анатомия диафрагмы
Свищи пищевода. Клиника и диагностика свищей пищевода
Свищи пищевода представляют собой тяжелое заболевание, которое нередко приводит к летальному исходу. Следует различать свищи с органами дыхания (эзофаготрахеальные, эзофагобронхиальные, эзофагопульмональные), средостением, плеврой и наружные свищи. Наружные свищи в шейном отделе сообщаются непосредственно с пищеводом, в грудном отделе — через плевральную полость, почему и называются эзофагоплевроторакальными.
По этиологии свищи можно разделить на четыре большие группы: свищи ракового происхождения, травматические, инфекционные и послеоперационные. Свищи ракового происхождения встречаются наиболее часто. Как правило, это следствие прорастания рака пищевола в трахею или бронхи. Реже подобные свищи могут сформироваться в результате прорастания пищевода злокачественной опухолью трахеи или опухолью средостения, а также метастазами рака пищевода или трахеи. Наиболее часто причиной инфекционных свищей являются дивертикулы пищевода. Изъязвление дивертикула и развитие инфекции приводят к перфорации. Реже встречаются свищи, возникшие вследствие специфической инфекции — туберкулеза, сифилиса.
Мы наблюдали у больных с эзофаготрахеальными и эзофагобронхиальными свищами характерное стойкое вздутие живота вследствие попадания воздуха из дыхательных путей в пищевод. Иногда можно выявить обратный симптом: после питья жидкости в легких начинают прослушиваться влажные хрипы. Постоянное попадание в дыхательные пути пищевых масс приводит к развитию воспалительного процесса — трахеитов, бронхитов, пневмонии, абсцессов легкого, присоединяется клиника гнойной интоксикации. Если свищ оканчивается а легком, то, как правило, образуется абсцесс и на первый план выступает клиника этого заболевания.
В связи с этим больным с абсцессами легких всегда следует проводить рентгенологическое исследованием пищевода. При эзофагомедиастинальных свищах больные жалуются на тупые боли за грудиной, периодический подъем температуры, дисфагию, слабость. Понятно, что при широком свище и наличии гнойной полости в средостении клиника более выражена, а при узком, слепо оканчивающемся свище — более скудна.
При наружных свищах и у некоторых больных с эзофаготрахеальными и эзофагобронхиальными свищами можно применить простой способ диагностики — дать выпить воды, подкрашенной мстил еновым синим. В случае появления окрашенной жидкости из свища или выделения ее при кашле диагноз не будет вызывать сомнений. Задача рентгенологического исследования — не только выявление свища, но н определение причины, его вызвавшей. Рентгенологическое исследование при свищах лучше проводить с водорастворимым контрастным веществом. Следует тщательно изучить все стенки пищевода.
При широких свищах установить диагноз несложно, ибо уже при первом глотке контрастное вешество выполняет свищ. Необходимо четко проследить ход свища, определить, с каким органом он сообщается; эти вопросы важны для уточнения хирургической тактики. При наружных свиных, если они не заполняются или плохо заполняются через пищевод, целесообразно выполнить фистулографию.
Если при наличии отчетливой клинической картины эзофаготрахеальный или эзофагобронхиальный свищ при обычном рентгенологическом исследовании пищевода не выявляется, целесообразно провести эндоскопическое, исследование пищевода и трахеоброихиалыюго дерева. Начинают исследование с эндоскопии пищевода. Находят устье свища, к нему подводят пластмассовый катетер и по катетеру вводят контрастное вещество. Исследование проводят в рентгеновском кабинете. Если и это не позволяет выявить свищ, то тут же делают бронхоскопию, находят свищ и также стараются ввести в него контрастное вещество.
Обычно путем такого сочетанного исследования удается получить изображение свища на рентгенограммах.
Большинству больных, у которых причиной свища является рак, выполнить радикальную операцию не удастся из-за запущенности опухоли. Лишь единицам можно сделать экстирпацию пищевода по Добромыслову — Тореку и резекцию трахеи или бронха. К сожалению, почти все такие больные вскоре умирают от метастазов. В большинстве случаев приходится выполнять паллиативную операцию — гастростомию.
При выявлении пищеводного свища любой этиологии необходимо исключить питание через рот. Для этого обычно накладывают гастростому по Витцелю. Операцию следует дополнить фундопликацией по Ниссену, так как у большинства больных со свищами пищевода, вследствие продольного его сокращения и раздражения блуждающих нервов патологическим процессом, развиваются грыжа пищеводного отверстия диафрагмы и рефлюкс-эзофагит. После наложения гастростомы проводят интенсивную терапию, направленную на борьбу с инфекцией, и общеукрепляющее лечение. У ряда больных настойчивое консервативное лечение приводит к заживлению свища.
В тех случаях, когда заживление свища не наступает, но состояние больных улучшается и позволяет это, показана радикальная oперация — ликвидация свища. Она заключается в отсечении свища от пищевода и трахеи (или бронха) и ушивании пищевода и трахеи. Швы пищевода обязательно следует дополнительно укрыть плеврой или диафрагмой на ножке, иначе возможен рецидив. Нельзя просто перевязать свищ, так как это обычно приводит к рецидиву. В том случае, если в легких имеются тяжелые органические изменения, может потребоваться резекция сегментов легкого, лобэктомия или даже пульмонэктомия. Радикальные операции при свищах чрезвычайно сложны, но в случае выздоровления больного дают хорошие отдаленные результаты.
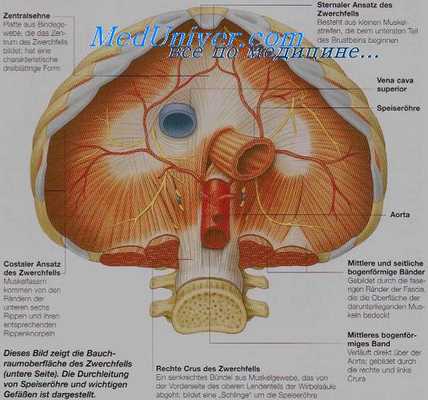
Анатомия диафрагмы
Диафрагма представляет собой сухожильно-мышечное образование, отграничивающее грудную полость от брюшной. В зависимости от мест прикрепления мышечная часть диафрагмы делится на грудную, реберную и поясничную. В диафрагме имеются следующие крупные отверстия: 1) аортальное, ограниченное медиальными ножками, через которое проходит аорта и грудной проток; 2) пищеводное, также образованное медиальными ножками после их перекреста, через которое проходят пищевод и блуждающие нервы; 3) четырехугольное, расположенное в правом отделе сухожильной части диафрагмы (нижняя полая вела). Помимо крупных отверстий, в диафрагме есть несколько щелей, из которых наибольшее клиническое значение имеет грудино-реберная (пространство Ларрея). Через это пространство лимфогенным путем из грудной полости в брюшную и обратно может распространяться инфекция. Здесь же сравнительно нередко образуется грыжа (грыжа Ларрея). Диафрагма описывает широкую амплитуду движения, участвуя в акте дыхания. Верхняя ее поверхность выстлана внутригрудной фасцией, нижняя — диафрагмальной и в значительной части брюшной фасцией. Кровоснабжение диафрагма получает от системы ветвей грудного и брюшного отделов нисходящей аорты и подключичных артерий. Иннервация осуществляется за счет диафрагмальных и межреберных нервов.
Ведущее значение в диагностике заболеваний диафрагмы имеет рентгенологическое исследование, которое следует производить в различных положениях: стоя, лежа и с опущенным головным концом стола. Для диагностики диафрагмальных грыж н опухолей диафрагмы с успехом используют пневмоперитонеум.
Разрывы диафрагмы возникают при падении с высоты или сдавлении живота. Каких-либо характерных признаков в остром периоде травмы выявить часто не удается. Скопление в плевральной полости жидкости, боли при дыхании, одышка, тахикардия — все это общие признаки тяжелой травмы груди. При большом разрыве левого купола диафрагмы возможно перемещение в плевральную полость нескольких петель кишечника, что проявляется необычной аскультативной картиной (перистальтические шумы) и фиксируется на рентгенограммах. Однако обычно имеющиеся травматические повреждения грудной клетки или таза доминируют в клинической картине и дезориентируют врача. Вскоре после стихания острых расстройств дыхания и кровообращения органы брюшной полости припаиваются к краям дефекта диафрагмы. При этом ни клинически, ни рентгенологически не удается даже заподозрить разрыв диафрагмы. Лишь через несколько недель и даже много месяцев развивается клиника травматической диафрагмальиой грыжи.
Ранения диафрагмы — следствие торакоабдоминальных ранений. Они могут сопровождаться выхождеиием органов брюшной полости, а также жидкого содержимого (кровь, содержимое желудка и кишок) из брюшной полости в плевральную. Органы брюшной полости ранятся значительно чаще, чем органы грудной полости. Из числа последних чаше других повреждается нижняя доля легкого. В мирное время причиной торакоабдоминальных ранений является обычно применение холодного оружия.
Лечение травматических повреждений и ранений диафрагмы только оперативное.
Свищ пищевода – это появление соединения между пищеводом и окружающими его органами и тканями. Наиболее часто свищи формируются между пищеводом и трахеей, бронхами (пищеводно-трахеальные и пищеводно-бронхиальные), либо с плеврой и средостением (пищеводно-плевральные и пищеводно-медиастинальные).
Приобретенные свищи пищевода являются тяжелым заболеванием и требуют в своем лечении комплексного и персонифицированного подхода.
Причины появления свищей
Частой причиной развития приобретенных свищей являются гнойно-воспалительные осложнения после операций на пищеводе, легких и средостении.
Другими причинами могут служить:
- прорастание злокачественной опухоли,
- перфорация дивертикула пищевода и пептической язвы пищевода,
- туберкулез,
- абсцесс легкого,
- актиномикоз,
- перфорация при эзофагоскопии и бужировании пищевода,
- открытые и закрытые повреждения шеи, груди и живота.
Известны свищи опухолевого происхождения, травматические, а также свищи, возникающие при специфическом и неспецифическом воспалении.
Наиболее часто образуются свищи при злокачественных опухолях. Как правило, они возникают при распаде раковой опухоли пищевода, прорастающей в трахею и бронхи.
Чем опасны свищи
При формирования свищей пищевода возникает контакт внутренней среды организма с внешней. Бактерии извне проникают внутрь, запуская инфекционный процесс в грудной клетке. Это может приводить к развитию пневмонии, эмпиемы плевры, медиастинита.
Свищи пищевода являются относительно редким заболеванием, и настороженность врачей в плане их выявления снижена, что приводит к поздней диагностике, неправильной тактике лечения, несвоевременной специализированной помощи и нередко – к летальному исходу.
Виды свищей
Свищ пищевода может возникать в любом его отделе. Различают наружные и внутренние свищи пищевода в зависимости от того, куда именно происходит «открытие» свища.
- Наружные свищи открываются непосредственно в окружающую среду, на кожу (например, наружный свищ в шейном отделе).
- Внутренние свищи сообщаются, соответственно, с внутренними органами.
В результате появления «соединения» или канала между пищеводом и внешней или внутренней средой происходит поступление содержимого пищевода (съеденной пищи и слюны) в соответствующий орган или полость.
Наиболее тяжело протекающими являются пищеводно-респираторные свищи, при которых происходит попадание содержимого пищевода в легкие через трахеобронхиальное дерево. Это приводит к развитию хронического аспирационного синдрома и, зачастую, к рецидивирующей аспирационной пневмонии.
Симптомы
Симптоматика свищей пищевода зависит от его локализации, длительности заболевания, характера свища, размера, степени вовлечения окружающих структур.
Клинические проявления свищей пищевода значительно варьируют и во многом зависят от основного заболевания/состояния, которое привело к формированию свища у данного пациента.
К пищеводным симптомам при свищах относятся:
- затруднение при проглатывании пищи (дисфагия),
- боли при проглатывании,
- срыгивание съеденной пищей.
При наружном свище на коже отмечается появление свищевого хода (отверстия), из которого поступает содержимое, обычно, гноевидного характера с развитием воспалительных изменений в области свища.
Более сложным является диагностика внутренних свищей.
У большинства пациентов развиваются гнойно-вопалительные осложнения со стороны респираторной системы:
- гнойный бронхит,
- пневмония,
- бронхообструктивный синдром,
- абсцесс и гангрена легких,
- сепсис.
При отсутствии связи с трахеобронхиальным деревом такой яркой клинической картины может не быть. Заподозрить развитие пищеводного свища возможно по неспецифическим симптомам. К ним относятся:
- повышение температуры тела (от субфебрильных цифр до лихорадки),
- немотивированная слабость,
- одышка,
- снижение массы тела,
- серый или цианотичный оттенок кожных покровов.
Диагностика
Диагностика свищей пищевода должна носить комплексный характер.
- Обязательным является проведение рентгенографии и рентгеноскопии пищевода с водорастворимым контрастным веществом (барий использовать не рекомендуется, рисунок 1, 2).
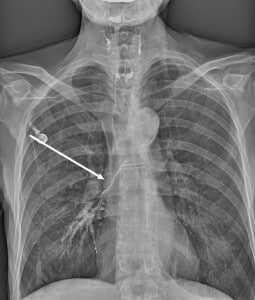
Рисунок 1. Пищеводно-респираторный свищ при рентгенографии/рентгеноскопии пищевода
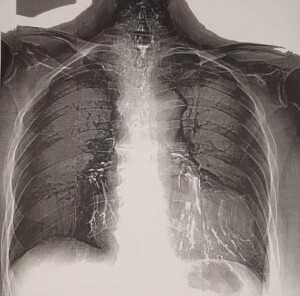
Рисунок 2. Остатки бария сульфата в бронхах у пациентки с пищеводно-бронхиальными свищами
- Эзофагогастродуоденоскопия для оценки состояния пищевода и верхних отделов желудочно-кишечного-тракта.
- Фибробронхоскопия для оценки состояния трахеобронхиального дерева и возможной верификации зоны свища.
- Сочетанная фибробронхоскопия и эзофагоскопия в том числе с применением красителей (метиленового синего).
- Мультиспиральная компьютерная томография шеи, органов грудной клетки и/или брюшной полости для обнаружения зоны свища, скоплений жидкости, оценки степени поражения легочной паренхимы, плевральной полости и средостения (рисунок 3).
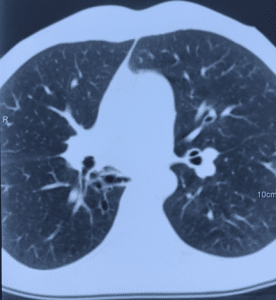
Рисунок 3. Вторичные бронхоэктазы и пневмофиброз нижней доли правого легкого у пациента с пищеводно-бронхиальным свищом и тотальной ожоговой стриктурой пищевода.
Лечение свища пищевода
Лечение может быть консервативным и хирургическим.
Первой задачей является исключение поступления пищи и жидкости в пищевод, что достигается за счет отказа от перорального питания (через рот). Для обеспечения питания пациента в этом случае может быть применено:
- парентеральное питание,
- назоинтестинальный зонд с установкой последнего за связку Трейтца,
- формирование гастростомы или энтеростомы.
С целью предотвращения рефлюкса содержимого желудка в пищевод в отдельных случаях может быть рекомендовано проведение фундопликации.
Обязательным является проведение нутритивной поддержки и антибактериальной терапии. В зависимости от тяжести состояния больного и вовлечения органов грудной клетки и брюшной полости в инфекционный процесс может быть проведено дренирование скоплений жидкости в области свища.
При бесперспективности консервативного лечения, прогрессировании признаков инфекционного процесса показано проведение радикального хирургического лечения.
Хирургический доступ зависит от локализации свища (на шее, в грудной клетке, в брюшной полости).
В зависимости от состояния болезни, операция может проводиться с сохранением или удалением пищевода.
При возможности выполнения органосохраняющей операции:
- Свищевой ход выделяют и иссекают.
- Дефекты стенки пищевода и другого органа поочередно ушивают.
- Линию швов дополнительно укрепляют местными тканями (плеврой, перикардом, мышцей, диафрагмой, сальником и т.п.).
В большинстве случаев при запущенных состояниях: хирургическое лечение может закончиться удалением пищевода с формированием эзофагостомы (для дренирования слюны) и гастро-энтеростомы для обеспечения энтерального питания.
После стабилизации состояния пациента, купирования инфекционного процесса, стабилизации массы тела пациенту будет предложено проведение реконструктивного вмешательства на пищеводе, которое включает проведение загрудинной пластики пищевода (рисунок 4).
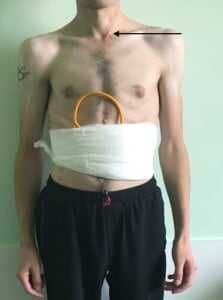
Рисунок 4. Пациент с этапным лечение пищеводно-бронхиального свища на фоне тотальной ожоговой стриктуры пищевода и ожоговым стенозом желудка. 1-м этапом пациенту была выполнена эзофагогастрэктмоия с формиованием эзофагостомы м энтеростомы для питания, лобэктомия нижней доли правого легкого. Через 3 месяца пациент поступил для проведения реконструктивного вмешательства на пищеводе. Стрелкой указана эзофагостома на шее (согласие пациента на публикацию фото получено).
Лечение в отделении торакоабдоминальной хирургии и онкологии
Приобретенные свищи пищевода являются грозным потенциально жизне-угрожающим заболеванием!
При подозрении на возникновение свища необходимо консультация в специализированном хирургическом отделении, имеющем опыт лечения пациентов со свищами пищевода и реконструктивных вмешательств.
Целесообразным представляется проведение этапного лечения данного заболевания. Положительный результат лечения можно получить при своевременной диагностике этой патологии, правильном планировании лечения и выполнения хирургического вмешательства в высокоспециализированном хирургическом стационаре.
Наше отделение имеет большой опыт лечения пациентов с приобретенными свищами различной локализации, как с проведение консервативного лечения, так и различных вариантов хирургических вмешательств (органосохраняющих, эзофагэктомии с последующим реконструктивным вмешательством и т.д.).
Лечение в отделении проводится по программам ОМС, ДМС, ВМП, а также на коммерческой основе.
Читайте, как попасть на лечение в отделение торакоабдоминальной хирургии и онкологии РНЦХ.
Для записи на консультацию позвоните по телефонам:
Отправьте заявку на консультацию, заполнив форму на нашем сайте и прикрепив необходимые документы.
Грыжа пищеводного отверстия диафрагмы (ГПОД) - симптомы и лечение
Что такое грыжа пищеводного отверстия диафрагмы (ГПОД)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьяна Александра Георгиевича, хирурга со стажем в 31 год.
Над статьей доктора Хитарьяна Александра Георгиевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Наверняка, услышав слово «грыжа», многие представляют подкожное выпячивание на животе: пупочная, паховая, послеоперационная грыжи, а также грыжа белой линии живота. Но практически никто никогда не слышал о таком довольно распространённом заболевании, как грыжа пищеводного отверстия диафрагмы.
Краткое содержание статьи — в видео:
Впервые ГПОД была описана французским хирургом P. Ambroise в 1579 году и итальянским анатомом G. Morgagni в 1769 году, но, к сожалению, это заболевание до сих пор не так часто выявляется на ранних этапах, оставаясь не распознанным и не диагностированным, и поэтому не подвергается целенаправленному лечению.
В настоящее время в странах Европы и США число пациентов с тяжёлыми формами ГПОД увеличилось в 2-3 раза. В связи с этим у гастроэнтерологов появилось такое выражение: XX век — это век язвенной болезни, а XXI век — это век рефлюкс-эзофагита и ГПОД.
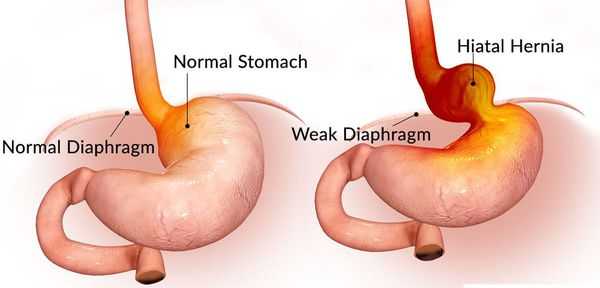
В России частота выявления ГПОД колеблется от 3% до 33%, а в пожилом возрасте — до 50% среди патологий желудочно-кишечного тракта (ЖКТ).
ГПОД составляют 98% всех грыж диафрагмы. В структуре заболеваний ЖКТ эти грыжи занимают третье место после желчнокаменной болезни, язвенной болезни желудка и 12-перстной кишки. [1] [15]
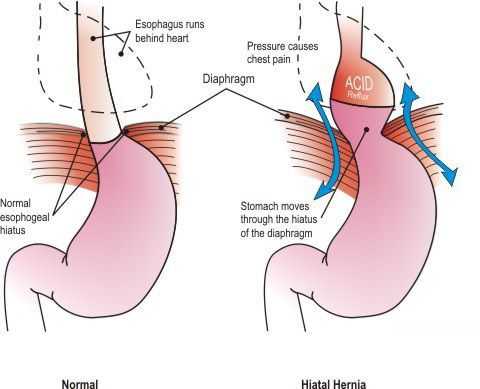
Грыжа пищеводного отверстия диафрагмы (ГПОД) — заболевание, при котором происходит смещение нижней части пищевода или желудка относительно диафрагмы из брюшной полости в грудную.
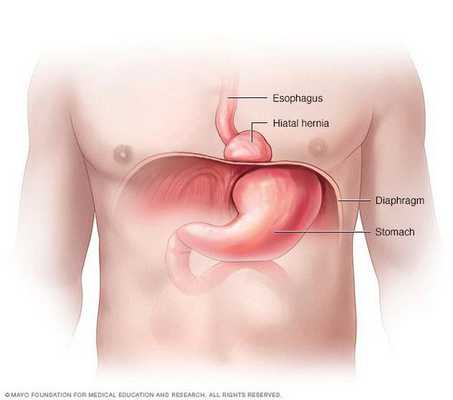
Очень редко через пищеводное отверстие могут выходить петли кишечника.
Среди причин возникновения ГПОД можно выделить несколько факторов:
- Механический фактор — расширение пищеводного отверстия некомпрессионного характера по причине раздвижения внутренних ножек диафрагмы. В результате этого отверстие увеличивается, и кардиальный отдел желудка постепенно подтягивается в средостение. Раздвижение ножек диафрагмы провоцирует интенсивная нагрузка на мышцы и повышение внутрибрюшного давления.⠀⠀⠀⠀⠀
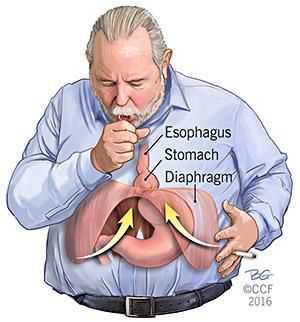
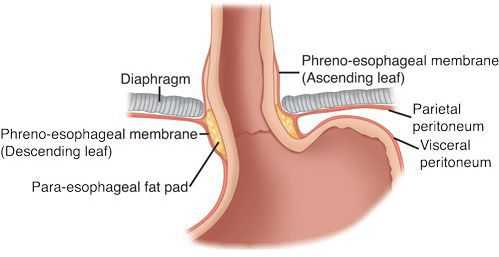
Кроме того, на образование ГПОД влияет нарушение пищеводно-фундального угла (угла Гиса) и клапана Губарева (складки слизистой в месте перехода пищевода в желудок). Однако эти факторы не являются ведущими причинами образования грыжи, так как они возникают вследствие деструктивных процессов, указанных выше.
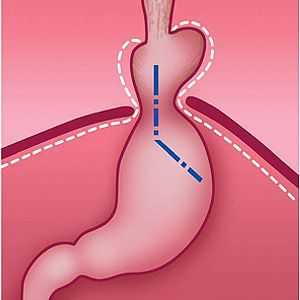
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы грыжи пищеводного отверстия диафрагмы
У абсолютного большинства пациентов «увидеть ГПОД глазом» не возможно. Однако её можно заподозрить по предъявляемым жалобам при развитии некоторых осложнений ГПОД:
- хронических или острых желудочно-кишечных кровотечений;
- развития стеноза (сужения) дистального отдела пищевода;
- выраженная недостаточность кардии желудка, которая сопровождается регулярным срыгиванием пищи.
Также могут развиться клинические признаки таких заболеваний, как анемия, кахексия (крайнее истощение организма), водно-электролитные расстройства. [7] [13] [18]
Одним из ведущих методов диагностики является сбор жалоб пациента, позволяющий выявить клинические признаки болевого синдрома, гастроэзофагеального рефлюкса. При опросе больных стоит обращать внимание на следующие ведущие клинические симптомы:
- болевые ощущения в подложечной области;
- болевые ощущения за грудиной;
- изжога;
- жжение языка;
- рвота и тошнота;
- отрыжка;
- чувство горечи во рту;
- частые приступы икоты;
- срыгивание пищи во время наклонов туловища.
При наличии у пациента хотя бы одного из перечисленных симптомов нужно проводить фиброгастродуоденоскопию (ФГДС), а при наличии более двух — углублённое комплексное обследования с целью подтверждения или опровержения предварительного диагноза «ГПОД». [5] [6] [16]
Патогенез грыжи пищеводного отверстия диафрагмы
Рассматривая этиопатогенез ГПОД, трудно предположить его существенное отличие от патогенеза грыж иной локализации, к тому же диафрагмальная грыжа нередко обнаруживается у пожилых людей и пациентов с такими заболеваниями, как грыжа передней брюшной стенки, варикозное расширение вен нижних конечностей, дивертикул пищеварительного тракта, органоптоз, геморрой, плоскостопие и другие нарушения. Данный факт также свидетельствует о том, что у пациентов старше 60 лет диафрагмальные грыжи весьма часто сочетаются с паховыми, бедренными, пупочными грыжами или грыжей белой линии живота.
Таким образом предрасполагающими факторами грыжеобразования являются:
- процессы возрастного старения тканей;
- повышение внутрибрюшного давления по причине ненадлежащего рациона питания, ожирения, запоров, беременности и т. д.
Нарушение связочного аппарата пищевода у пациентов с ГПОД также связано с нарушением липидного обмена и дефицитом аскорбиновой кислоты в организме.
Механизм образования ГПОД следующий:
- расширение пищеводного отверстия образует своеобразные грыжевые ворота;
- повышение внутрибрюшного давления становится причиной «прохождения» внутренних органов — абдоминального отдела пищевода, прилегающей части желудка, кишечника или сальника — через «увеличившееся» пищеводное отверстие.
Классификация и стадии развития грыжи пищеводного отверстия диафрагмы
Классификация ГПОД строиться на анатомических особенностях:
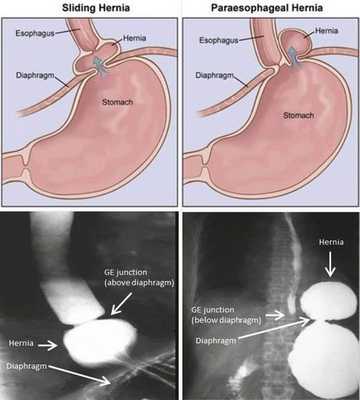
- Скользящая грыжа (аксиальная или осевая) — беспрепятственное смещение абдоминальной части пищевода, кардии и фундальной части желудка в грудную полость через расширенное пищеводное диафрагмальное отверстие и возвращение в брюшную полость (происходит в случае перемены положения тела);
- Невправимая грыжа — грыжа, «застрявшая» в грыжевых воротах и не способная продвинуться ни вперёд, ни назад.
- Параэзофагеальная грыжа — пищевод и кардия остаются на своих местах под диафрагмой, но часть желудка попадает в грудную полость и располагается близко к грудному отделу пищевода.
- Смешанный вариант ГПОД — сочетание скользящей и параэзофагеальной грыж.
По объёму проникновения желудка в грудную полость различают четыре степени тяжести ГПОД:
- ГПОД I степени (пищеводная) — проникновение в грудную полость абдоминального отдела пищевода, кардии и их расположение на уровне диафрагмы, при этом желудок прилегает к диафрагме;
- ГПОД II степени (кардиальная) — проникновение в грудную полость абдоминального отдела пищевода, при этом часть желудка находится непосредственно в области пищеводного отдела диафрагмы;
- ГПОД III степени (кардиофундальная) — расположение абдоминального отдела пищевода, кардии и части желудка непосредственно над диафрагмой; [7][12][13][17]
- ГПОД IV степени (гигантская) — расположение всех отделов желудка над диафрагмой.
Осложнения грыжи пищеводного отверстия диафрагмы
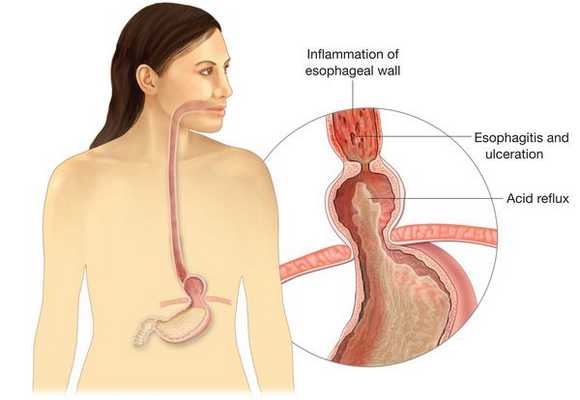
Основным осложнением ГПОД является рефлюкс-эзофагит. На фоне регулярного заброса желудочного содержимого (соляной кислоты и ферментов пищеварения) в просвет пищевода происходят воспалительные изменения пищеводной стенки, которые могут быть выражены в различной степени.
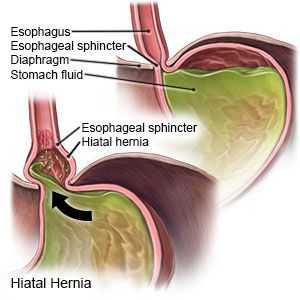
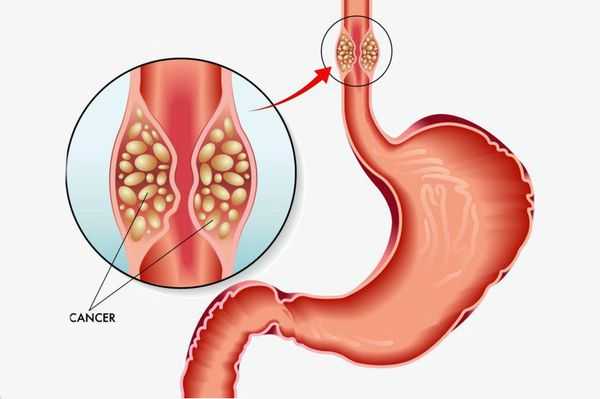
Длительное существование рефлюкс-эзофагита приводит к раковому перерождению стенки пищевода.
Также могут развиться такие заболевания, как хронический гастрит и пептическая язва грыжевой части желудка. Эти осложнения зачастую проявляются болями в эпигастрии, нарушением аппетита и т.д. Их симптомы обычно скрываются за клиническими проявлениями самой грыжи.
Длительное существование ГПОД способно стать причиной формирования рубцового стеноза (сужения) пищевода. Это грозит невозможностью прохождения из пищевода в желудок вначале твёрдой пищи, а при запущенных случаях не проходит и жидкая пища.
При ГПОД может развиться желудочно-кишечное кровотечение вследствие развития пептических язв, эрозий пищевода и желудка из-за постоянного заброса в пищевод желудочного сока и повреждения (эрозии) кровеносных сосудов. Также нередким осложнением ГПОД является уменьшение эритроцитов в крови (анемия). В случае острого массивного желудочного кровотечения и неустранённой кровопотери возникает гиповолемический шок и железодефицитная анемия, а в связи с атрофией фундального отдела желудка и нарушением выработки гастромукопротеина — белка, защищающего слизистую оболочку желудка — может возникнуть В12-дефицитная (пернициозная) анемия.
Очень редким осложнением ГПОД является её ущемление, некроз и перфорация стенки желудка с развитием перитонита. К ущемлению может привести абсолютно любой фактор, связанный с повышением внутрибрюшного давления — кашель (в особенности надсадный), физическая нагрузка и даже переедание.
Диагностика грыжи пищеводного отверстия диафрагмы
Для диагностики ГПОД, помимо детального расспроса пациента, используется почти все способы исследования, применяемые в гастроэнтерологии. К обязательным методам диагностики относятся:
- клиническое и рентгенологическое обследование;
- фиброэзофагогастродуоденоскопия (ФЭГДС);
- эзофаготонометрия;
- pH-метрия пищевода и желудка;
- УЗИ брюшной полости. [12][158]
Ведущими инструментальными методами считаются рентген-диагностика и ФЭГДС. [8] [16]
Рентген-диагностика
Благодаря рентгенологическому методу диагностики произведены фундаментальные исследования ГПОД, разработаны классификации, изучены различные формы данной патологии, разработан ряд показаний и противопоказаний к различным видам лечения хиатальных грыж.
Современное полное название — «Полипозиционное рентгендиагностическое исследование пищевода, желудка и двенадцатиперстной кишки с использованием жидкой взвеси сульфата бария на трахоскопе».
Данное рентгенологическое обследование позволяет достоверно диагностировать различные формы ГПОД, включая “малые” эзофагеальные грыжи, выявлять недостаточность кардии, гастроэзофагеальный рефлюкс, рефлюкс-эзофагит, исключать недостаточность кардии, связанную с нарушением пассажа пищи в нижележащих отделах ЖКТ.
Эндоскопическая эзофагогастродуоденоскопия
В середине XX века были разработаны и широко внедрены в клиническую практику новейшие технологии в эндоскопии. Они позволили значительно расширить возможности диагностики гастроэнтерологических заболеваний.
Особенность эндоскопической эзофагогастродуоденоскопии заключается в:
- использовании гибкой волоконной оптики и создании эндоскопических приборов — фиброгастроскопов;
- высокой разрешающей способности этих приборов с возможностью проводить исследования при визуализации изображения на мониторе;
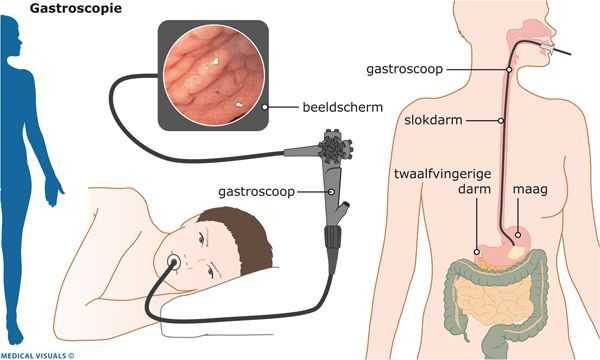
Всё это позволяет рекомендовать данный метод диагностики не только пациентам, но и населению в целом для проведения диспансеризации и выявления заболевания на ранних этапах.
Конечно же, эндоскопическая диагностика ГПОД — непростая процедура, однако врачами ФЭГДС она рассматривается в качестве скринингового метода, показанного всем пациентам, включая людей с минимальными симптомами гастроэзофагеального рефлюкса, диспепсии или дисфагии (нарушения пищеварения или глотания), а также всем, кто страдает заболеваниями пищеварительного тракта.
К основным прямым и косвенным симптомам ГПОД, обычно проявляющимся при осуществлении ФЭГДС, относятся:
- уменьшенное расстояние от передних резцов до кардии;
- уменьшенная длина абдоминального отдела пищевода;
- грыжевая полость;
- “второй вход” в желудок;
- зияние (раскрытие) кардии или её неполное смыкание;
- пролапс (выпячивание) слизистой желудка в пищевод;
- рефлюкс (обратный ток) содержимого желудка в полость пищевода;
- сегментарная дилятация (расширение) пищевода в области девятого сегмента;
- отсутствующая, слабо визуализирующаяся или размытая Z-линия;
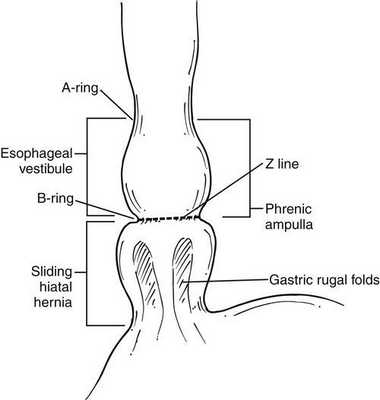
Большую часть перечисленных эндоскопических симптомов ГПОД можно выявить благодаря видеомониторированию во время ФЭГДС, что помогает установить безошибочный диагноз.
Лечение грыжи пищеводного отверстия диафрагмы
При первых проявлениях ГПОД лечение начинают с консервативных мероприятий. Чаще всего в клинике ГПОД на первый план выходят симптомы рефлюкс-эзофагита. По этой причине показано консервативное лечение, направленное в первую очередь на устранение этих клинических проявлений. Прежде всего, это рациональный режим питания и диета, дополненная медикаментозной терапией.
Лекарственные препараты при ГПОД:
- антациды — блокируют соляную кислоту в желудочном соке;
- H2-антигистаминовые средства — уменьшают количество вырабатываемой соляной кислоты;
- ингибиторы протонного насоса — также снижают выработку соляной кислоты («Омез», «Омепразол», «Гастрозол», «Ранитидин», «Пантопразол»);
- прокинетики — улучшают состояние слизистой желудка и пищевода, оптимизируют их моторику, избавляют от болевых ощущений и тошноты («Мотилак», «Мотилиум», «Метоклопрамид», «Ганатон», «Итомед», «Тримебутин»).
- витамины группы В — ускоряют регенерацию тканей желудка.
Однако единственным радикальным и самым эффективным лечением, устраняющим причины и проявления ГПОД, является хирургическое лечение.
Операция показана и при отсутствии результата или при малой эффективности от проведённой консервативной лекарственной терапии более года.
Хирургическое лечение ГПОД — это низведение желудка в брюшную полость, ликвидация ворот грыжи и выполнение антирефлюксной операции.
На сегодняшний день разработано более 50 методик оперативного лечения данного заболевания, и в каждом случае врач-хирург индивидуально выбирает оптимальную для пациента методику.
В настоящее время распространённым методом оперативного лечения ГРОД является лапароскопическая фундопликация по Ниссену с задней крурорафией (ушивание ножек диафрагмы). Данный метод считается наиболее адекватным способом восстановления барьерной функции желудочно-пищеводного перехода.
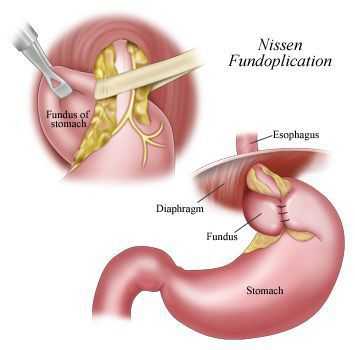
Малая травматичность с выраженным косметическим эффектом, снижение послеоперационных осложнений, ранняя реабилитация и другие факторы делают оперативные вмешательства через лапароскопические доступы операциями выбора в лечении ГПОД и их осложнений. [12] [14] [15] [19] [20]
Прогноз. Профилактика
Прогноз заболевания простой: чем раньше оно обнаружено, установлен диагноз и проведено лечение, тем его проще лечить, и, соответственно, улучшаются результаты терапии. Чем выше стадия заболевания и больше осложнений, тем хуже отдалённые результаты: меньше выживаемость.
Пациенты с диагностированной ГПОД подлежат диспансерному (динамическому) наблюдению у врача-гастроэнтеролога. Людям с таким диагнозом врачи рекомендуют:
Читайте также:
