Злокачественная фиброзная гистиоцитома глаза-орбиты
Добавил пользователь Евгений Кузнецов Обновлено: 10.01.2026
Злокачественная фиброзная гистиоцитома является одной из наиболее распространенных разновидностей сарком мягких тканей. Наиболее часто данное новообразование поражает конечности, в 2/3 случаев располагаясь глубоко внутримышечно.
Виды злокачественной фиброзной гистиоцитомы
В зависимости от особенностей гистологического строения опухоли выделяют следующие разновидности гистиоцитомы:
- миксоматозная;
- плеоморфная;
- гигантоклеточная;
- воспалительная.
Все разновидности гистиоцитомы характеризуются глубоким проникновением в слои дермы, диффузным распространением в подкожную жировую клетчатку, развитием некроза опухолевой ткани. Кроме того атипичные клетки могут распространяться по кровеносным сосудам, нервным волокнам, межфасциальным пространствам.
Причины развития злокачественной фиброзной гистиоцитомы
Специалисты выделяют несколько теорий развития гистиоцитомы в зависимости от происхождения опухоли:
- гистиоцитарная теория – говорит о том, что начало злокачественной фиброзной гистиоцитоме дают такие клетки как гистиоциты;
- плюрипотентная теория – свидетельствует о том, что новообразование развивается из плюрипотентных мезенхимальных клеток. Такие клеточные элементы в процессе роста и развития опухоли формируют фиброластоподобные или гистиоцитарные структуры;
- фибробластическая теория – заключается в том, что опухоль формируется из фибробластов, которые в процессе роста приобретают свойства гистиоцитов.
Симптомы злокачественной фиброзной гистиоцитомы
Чаще всего злокачественная фиброзная гистиоцитома обнаруживается в нижних отделах бедренной или верхних отделах большеберцовой кости. Обычно клиническая симптоматика нарастает в течение 6-12 месяцев и может включать следующее:
- появление опухолевидного образования видимого на глаз или обнаруживаемого при ощупывании конечности;
- боли в области опухолевидного образования.
Несколько чаще заболевание встречается у мужчин. Помимо нижних конечностей злокачественная фиброзная гистиоцитома может поражать забрюшинное пространство, руки.
Диагностика злокачественной фиброзной гистиоцитомы в Израиле
Для постановки точного диагноза при подозрении на злокачественную фиброзную гистиоцитому используются следующие диагностические методики:
- рентгенография – это доступный метод, позволяющий оценить распространенность опухоли, степень поражения кости;
- МРТ – может дать ценную информацию относительно размеров, расположения, особенностей отношения опухоли к сосудисто-нервным образованиям;
- КТ – является методом выбора при обследовании пациентов, которые не могут пройти МРТ-исследование из-за наличия каких-либо металлических имплантантов. Кроме того данная процедура позволяет выявить метастазы новообразования в легких;
- биопсия – это единственная методика, которая может подтвердить или опровергнуть диагноз. При изучении полученной при проведении простой манипуляции ткани под микроскопом могут быть выявлены характерные для данной опухоли признаки. В зависимости от локализации и особенностей расположения опухоли может быть выполнена тонкоигольная или открытая биопсия. Современные лаборатории израильских клиник дают возможность исследовать опухолевую ткань при помощи методик иммуногистохимии, световой и электронной микроскопии, молекулярной диагностики;
- ПЭТ и сцинтиграфия – эти методики исследования могут дать ценную информацию относительно наличия отдаленных метастазов опухоли.
Лечение злокачественной фиброзной гистиоцитомы в Израиле
Израильские специалисты проводят качественное лечение злокачественной фиброзной гистиоцитомы, позволяющее значительно улучшать показатели выживаемости больных.
- Хирургическое лечение – оперативное вмешательство направлено на радикальное удаление опухолевой ткани. С этой целью во время проведения процедуры иссекается не только ткань новообразования, но и около 2 см здоровых тканей. Иногда для получения надежного результата приходится удалять более 50% мышцы. В израильских клиниках при проведении таких оперативных вмешательств используется микрохирургическая техника, дающая хирургу возможность совершать максимально точные движения и удалять опухоль до последней клетки.
После удаление новообразования нередко остаются выраженные кожные и тканевые дефекты, для устранения которых применяются различные методики современной пластической и реконструктивной хирургии. Если же хирург не может быть уверен в том, что сможет полностью удалить опухоль во время операции или сохраненная конечность будет выполнять свою функцию, имеет смысл выполнение ампутации. После проведения периода реабилитации для каждого больного осуществляется подбор современных протезов, обеспечивающих легкость и свободу передвижений. Также проводится удаление локальных отдаленных метастазов опухоли.
- Лучевая терапия – позволяет улучшить показатели оперативного лечения. Сеансы облучения, при которых пациент получает дозовую нагрузку в пределах 45-65 Гр, проводятся как до, так и после операции. Применение лучевой терапии дает возможность снижать риск развития местных рецидивов опухоли, благодаря чему эта методика стала неотъемлемой частью лечения злокачественной фиброзной гистиоцитомы.
Возможно проведение и интраоперационного облучения, позволяющего добиться более высоких показателей абластики и антибластики оперативного вмешательства. Наиболее часто данная методика используется при лечении новообразований, расположенных в забрюшинном пространстве.
Несомненно, одним из перспективных методов лечения злокачественной фиброзной гистиоцитомы является брахитерапия. Помещение в область послеоперационной раны катетеров с радиоактивными препаратами дает возможность поддерживать высокие дозы облучения на протяжении длительного периода времени.
- Химиотерапия – применение химиотерапии дает возможность повысить радикальность оперативного лечения, а также облегчить состояние больных при наличии больших опухолей верхних конечностей. Однако использование цитостатических препаратов имеет весьма ограниченный потенциал в лечении злокачественной фиброзной гистиоцитомы, поэтому решение о необходимости проведения такого рода терапии решается в каждом случае индивидуально.
Проведение качественного лечения злокачественной фиброзной гистиоцитомы позволяет значительно улучшить прогноз для пациентов с таким диагнозом.
Извините. Эта форма больше не принимает новые данные.
Лечение в клиниках “АССУТА” и “ХАДАССА”
Вас интересует лечение в Израиле?
Крупнейшие профессиональные больницы Израиля – «Ассута» в Тель-Авиве и «Хадасса» в Иерусалиме предлагают реальную возможность получить качественное и специально для вас подобранное лечение у замечательных специалистов по адекватным ценам.
Мы помогаем найти решение ваших проблем со здоровьем, а также предоставляем полную информацию о лучших израильских врачах.
Злокачественная фиброзная гистиоцитома глаза-орбиты
Злокачественная фиброзная гистиоцитома описана в начале 1960-х годов и первоначально названа J. O'Brien и A. Stout фиброзной ксантомой. Ранее се относили к редким заболеваниям, но в последние годы злокачественную гистиоцитому диагностируют все чаще, в т. ч. и в орбите. Как правило, развивается у взрослых на 4-5-м десятилетии жизни. В то же время D. Lui и соавт., D. Larkin описали злокачественную фиброзную гистиоцитому орбиты у девочек в возрасте 1 и 3 лет.
Вопрос о гистогенезе этой опухоли остается неясным. По мнению А. Ю. Никитина и К. М. Пожарисского, клетки злокачественной фиброзной гистиоцитомы имеют целый ряд морфофункциональных признаков гистиоцитов. Опухоль состоит из двух компонентов: гистиоцитарной и фибробластической ткани (гистиоцитоподобные и фибробластонодобные клетки).
Макроскопически гистиоцитома представляет собой серовато-белый, достаточно четко очерченный узел с большим количеством участков некроза, кровоизлияний. Иногда узел состоит из нескольких конгломератов. Микроскопически опухоль представлена веретенообразными фибробластами и овальными гистиоцитами. Картина бывает настолько полиморфной, что порой трудно дифференцировать ее от липосаркомы, плеоморфной фибросаркомы, эмбриональной рабдомиосаркомы, гемангиоперицитомы.
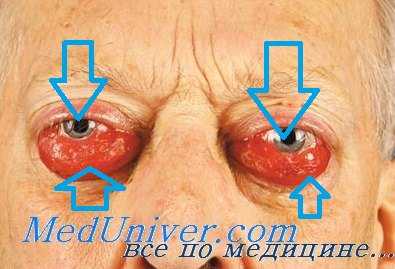
Наши собственные 7 наблюдений и данные литературы позволяют определить наиболее частую локализацию опухоли — верхневнутренний квадрант орбиты. N. Hirano и соавт. описали злокачественную гистиоцитому орбиты с первичной локализацией в наружной ее стенке.
Опухоль монолатеральная, растет медленно. Вначале появляются отек век, смещение глаза, экзофтальм. В этот период больные могут предъявлять жалобы на болезненность при пальпации в зоне поражения. Рано нарушаются функции глазодвигательных мышц. При локализации опухоли в верхневнутреннем отделе Орбиты в первую очередь страдают медиальная прямая и верхняя косая мышцы, что приводит к ранней диплопии. Последняя может появляться до экзофтальма.
Иногда кожа над опухолью приобретает синюшный оттенок. Длительность анамнеза (с момента появления первых симптомов до обращения к врачу) составляет 3-5 лет.
Лечение фиброзной гистиоцитомы. В начальной стадии заболевания возможно локальное удаление опухоли в пределах здоровых тканей. При больших опухолях, заполняющих всю полость орбиты, и при сохранности се костных стенок показана поднадкостничная экзентерация орбиты. Лучевая терапия и химиотерапия малоэффективны. Тем не менее полихимиотерапию рекомендуют в качестве адъювантного метода лечения.
Прогноз при фиброзной гистиоцитоме для жизни серьезный, т. к. опухоль склонна к рецидивам с прорастанием в полость черепа или гематогенному метастазированию. При оценке прогноза следует учитывать глубину залегания опухоли, ее размер и степень выраженности миксоматозных изменений в ней. Поверхностные маленькие опухоли с зонами миксоматозиых изменений, по мнению А. Н. Феденко, имеют наиболее благоприятный прогноз. Выживаемость 10 лет и более достигает 23-32%. Из 7 наблюдаемых нами больных с небольшими опухолями, локализующимися в верхневнутреннем квадранте орбиты, локальный рецидив наблюдали у трех, 5 лет пережили 5 больных.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Остеосаркома, злокачественная лимфома глаза-орбиты
Остеосаркома в орбите встречается очень редко, полагают, что после 30 лет. Большинство описанных в литературе случаев следует рассматривать как индуцированные предшествующей лучевой терапией ретипобластомы. Источником роста опухоли являются мезенхимальные клетки на стадии костной дифференцировки. Остеосаркома полиморфна по клеточному составу, содержит много митозов, хорошо васкуляризована.
Первоначально поражает одну из орбитальных стенок, поэтому ранним симптомом может быть экзофтальм со смещением глаза. Остеосаркома расчет быстро, распространяясь в переднюю и среднюю черепные ямки, полость черепа, что приводит к раннему появлению застойных дисков зрительного нерва, причем на стороне первичного роста застойный диск скоро переходит в атрофию. При КТ-исследовании рано обнаруживают зоны костных разрушений.
Лечение хирургическое, заключается в широком иссечении пораженных тканей. Лучевая и химиотерапия неэффективны. Прогноз для жизни плохой, особенно при постлучевой остеосаркоме.
Злокачественная лимфом глаза-орбиты
Согласно новой классификации (REAL — классификация злокачественных лимфом) неходжкинские лимфомы по происхождению делят на В- и Т-клеточные, а для оценки прогноза выделяют степени злокачественно сти — высокую и низкую. Иммуногистохимичсскис исследования, проведенные в 1983 г. P. Isacson и D. Wright, позволили выделить среди экстранодальных неходжкинских лимфом злокачественную лимфому типа MALT.
В основе развития этих опухолей лежит плазмоцитарная дифференцировка лимфоидной ткани, ассоциированной со слизистыми оболочками. Общим фактором, обеспечивающим рост этих лимфом в разных органах, признано наличие железистого эпителия и элементов аутоиммунного воспаления. Отличительный признак опухоли — присутствие на клеточных мембранах определенных иммунных маркеров, которые считают продуктом самих моноклональных про-лифератов. Локализация злокачественных лимфом многообразна. Не является исключением и орбита. Более того, по частоте среди злокачественных лимфом MALT-лимфомы занимают 3-е место, характеризуются торпидпым течением, имеют достаточно благоприятный витальный прогноз.
Имеются сведения о том, что частота злокачественных лимфом имеет тенденцию к увеличению. В 1999 г. L. Margo, анализируя частоту злокачественных лимфом на протяжении 6 лет, показала, что число таких больных за этот период увеличилось на 166%. А среди злокачественных опухолей орбиты у лиц зрелого возраста увеличился удельный вес первичной злокачественной лимфомы, и в последние годы злокачественные лимфомы орбиты по частоте выходят на одно из первых мест. По нашим данным, из злокачественных опухолей орбиты злокачественная лимфома в последние годы диагностируется у каждого четвертого больного. Как правило, опухоль монолатеральная, локальная.
Поражение обеих орбит составляет не более 5% случаев и наблюдается при системной низкодифференцированной злокачественной лимфоме. Соотношение заболевших мужчин и женщин составляет 2,7:1. Средний возраст заболевших 55 лет, возможный диапазон 16-76 лет, однако описаны случаи злокачественной лимфомы орбиты как в педиатрической практике, так и у лиц старше 80 лет.
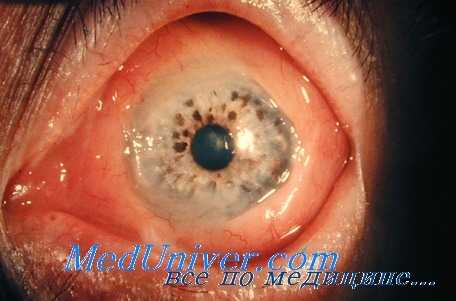
Для злокачественной лимфомы характерно появление безболезненного экзофтальма без какого-либо продромального синдрома, обычно со смещением глаза в сторону, появляется невоспалительный отек периорбитальных тканей. Экзофтальм может быть как небольшим, так и достигать значительной степени. Реже процесс развивается исподволь, постепенно. Возможен ранний птоз, диплопия. Такая картина характерна при первичной локализации патологического процесса в одной из экстраокулярных мышц. Зрение резко падает, что может быть обусловлено либо окклюзией центральной артерии сетчатки, возникающей при быстро растущей опухоли, либо в результате компрессии зрительного нерва на вершине орбиты. В этот период возможна боль в пораженной орбите.
Трудно судить об излюбленной локализации опухоли в орбите. Имеются сведения о случаях злокачественной лимфомы под верхней орбитальной стенкой, внутри мышечной воронки. Нередкая локализация опухоли в верхненаружном квадранте орбиты служит причиной неправильного диагноза опухоли слезной железы, тем более что лимфома может развиваться и в слезной железе, что сопровождается отеком и увеличением железы. Есть основания полагать, что высокая частота MALT-лимфом в орбите обусловлена преобладающей локализацией их в слезной железе. По нашим данным, опухоль чаще растет в верхненаружном отделе орбиты вдоль наружной и нижней прямых мышц, что объясняет преимущественное появление экзофтальма со смещением, птоза и диплопии.
Многосимптомность нередко затрудняет постановку правильного диагноза. С момента появления первых симптомов до установления характера опухоли проходит от 3 мсс. до 7 лет, в среднем 23 мес. Морфологически в орбите чаще диагностируют В-клсточную лимфому низкой степени злокачественности. В опухоли типа MALT-лимфомы содержатся достаточно зрелые опухолевые и плазматические клетки. Из 37 больных со злокачественной лимфомой орбиты, наблюдавшихся нами в последние годы, MALT-лимфомы диагностированы у подавляющего большинства.
Диагноз злокачественной лимфомы орбиты достаточно надежно верифицируется с помощью тонкоигольной аспирационной биопсии или при морфологическом исследовании биоптата опухоли. Гистологическая диагностика злокачественных лимфом трудна. По мнению P.M. Бурде, расхождение клинического и морфологического диагнозов составляет 5-10%. Чаще процесс ошибочно считают доброкачественным.
Пример, приведенный Р.Д. Штерном, доказывает трудности морфологической идентификации опухоли: гистопрепараты 12 больных с неходжкинской лимфомой изучили три известных профессора из США и ФРГ и дали разные определения опухоли. Из 37 больных с окончательным диагнозом злокачественная лимфома у 12 первоначально диагноз был расценен как доброкачественный лимфопролиферативный процесс типа первичного идиопатического миозита со всеми вытекающими рекомендациями по лечению.
Аналогичный пример наблюдали и мы. Речь идет о больной Г., 16 лет, у которой вначале клиническая картина свидетельствовала в пользу псевдотумора типа миозита. При КТ-исследовании было выявлено резкое утолщение наружной и нижней прямых мышц глаза справа, определена инфильтрация в области слезной железы. Во время орбитотомии визуальному контролю подвергнуты пораженные мышцы: они оказались резко утолщенными, серого цвета, плотными па ощупь. Слезная железа была отечная, тусклая, дольчатость ее макроскопически стерта. Были взяты биоптаты. Гистологическое заключение: хроническое воспаление тканей орбиты. Назначена глюкокортикоидная терапия. Практически исчез экзофтальм, подвижность экстраокулярных мышц достигла полного объема.
Спустя 4 года больная вновь поступила в клинику с резким ухудшением. Помимо симптомов, свидетельствовавших об увеличении в объеме содержимого орбиты, обращали на себя внимание резкая асимметрия лица, затруднение носового дыхания. КТ выявила распространенный патологический процесс. Повторная биопсия тканей орбиты и аспирациопная биопсия подчелюстного лимфатического узла справа позволили определить злокачественную лимфому.
Лечение злокачественной лимфомы глаза-орбиты. Наружное облучение является безальтернативным методом лечения злокачественной лимфомы орбиты. Метод достаточно высокоэффективен. Суммарная доза при облучении составляет 20 -43 Гр. При системном поражении наружное облучение рекомендуется комбинировать с полихимиотерапией. Эффективность лечения определяют регрессией орбитальных симптомов и восстановлением утраченного зрения. Однако следует иметь в виду, что в ряде случаев возможны рецидивы в орбите даже после полной регрессии патологического очага. Частота таких рецидивов может достигать 1/3 случаев. Именно поэтому авторы цитируемой работы настоятельно рекомендуют во всех случаях орбитальных лимфом, независимо от их клеточного состава, комбинировать наружное облучение с химиотерапией.
Прогноз при первичной злокачественной лимфоме для жизни и зрения благоприятный, что обусловлено преобладанием в орбите более доброкачественных радиочувствительных MALT-лимфом. Переживают 5-летний период 83% больных. Критерием хорошего прогноза считают полную ремиссию опухоли после первичного наружного облучения и старший возраст больных. Прогноз для жизни резко ухудшается при рецидиве опухоли в орбите или появлении диссеминированной формы злокачественной лимфомы.
Лимфома орбиты
Лимфома орбиты – это злокачественная Т- или В-клеточная опухоль, которая располагается в зоне глазного яблока и окружающих его тканей. Развитию заболевания способствуют вирусные инфекции, дизиммунные процессы, генетические факторы и токсические влияния. Патология проявляется экзофтальмом, затруднениями при движении глазом, опущением верхнего века. Для диагностики опухоли используют УЗИ глазного яблока, КТ и МРТ орбиты, биопсию с цитологическим и иммунологическим исследованием. Лечение первичных форм проводится методом лучевой терапии, при диссеминированных вариантах используют полихимиотерапию.
МКБ-10
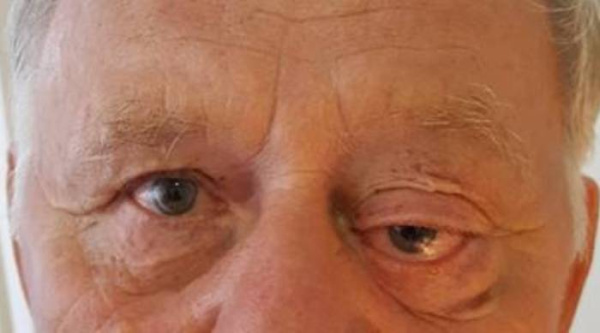
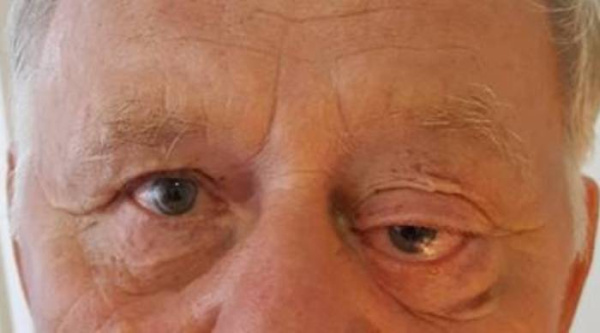
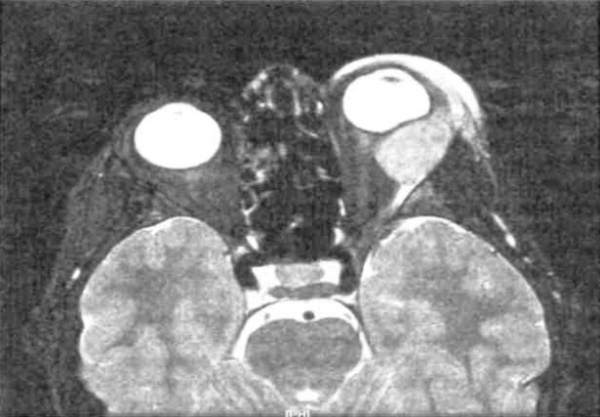
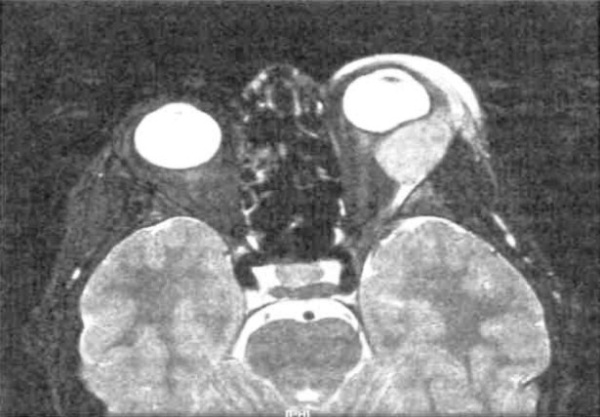
Общие сведения
Орбитальные лимфомы в основном имеют неходжкинское происхождение и составляют до 4% всех экстранодулярных новообразований этого типа. Первичное поражение тканей орбиты встречается в 3 раза чаще, чем вовлечение глазницы при диссеминированной форме. К группе риска принадлежат люди старше 60 лет. Крайне редко поражение периорбитальных тканей вызвано лимфомой Ходжкина. Орбитальная лимфома распространена в современной офтальмологии, однако при ее ранней диагностике и подборе адекватной терапии могут возникать трудности, решение которых требует мультидисциплинарного подхода.
Причины
Этиологическая структура лимфомы орбиты аналогична другим вариантам злокачественных лимфопролиферативных заболеваний. Точные причины развития болезни пока не установлены. Предполагается, что для начала опухолевого процесса необходима комбинация эндогенных и экзогенных факторов риска. Наиболее значимые этиологические факторы лимфомы орбиты:
- Иммунные нарушения. Лимфопролиферативные процессы характерны для людей с первичными синдромами иммунодефицита, нелеченой ВИЧ-инфекцией. Более высокий риск заболевания среди пациентов, которые получают иммуносупрессивную терапию, перенесли операцию по трансплантации костного мозга или внутренних органов.
- Инфекции. Развитие неходжкинской лимфомы орбиты связывают с заражением вирусом Эпштейна-Барр, Т-лимфотропным вирусом 1 типа, герпесвирусом 8 типа. К группе вероятных провоцирующих факторов относят возбудителей вирусных гепатитов В и С. Большое значение имеет хроническая хламидийная инфекция органа зрения.
- Токсические воздействия. Провоцирующим фактором лимфомы могут выступать некоторые гербициды и инсектициды, промышленные отравляющие вещества. Вероятность болезни коррелирует с частотой и длительностью интоксикации, поэтому в группе риска находятся люди с профессиональными заболеваниями.
- Отягощенная наследственность. Риск злокачественной опухоли орбиты повышается у пациентов, которые имеют в геноме однонуклеотидные полиморфизмы. Предрасполагающим фактором является наличие родственников первой линии, болеющих ходжкинской или неходжкинской лимфомой.
Патогенез
В 90% случаев первичный клон опухолевых клеток развивается из нормальных В-лимфоцитов, в которых под действием разных факторов нарушаются процессы деления, и начинается неограниченный рост. Образование лимфомы связывают с рядом нарушений клеточного апоптоза, утратой контроля над дифференцировкой лимфоцитов, активацией онкогенов. Опухоль увеличивается в размерах, вытесняя здоровые ткани и вызывая компрессию структур орбиты.
Классификация
При постановке диагноза орбитальной лимфомы применяются стандартные подходы к систематизации заболевания. Неходжкинские лимфопролиферативные опухоли подразделяются на В-клеточные и Т-клеточные, что зависит от клеток-предшественников новообразования. В орбите зачастую определяются MALT-лимфомы, которые принадлежат к индолентным (вялотекущим) формам и ассоциированы со слизистыми оболочками.

Симптомы лимфомы орбиты
Большинство случаев новообразования имеют односторонний характер. Поскольку патология сопровождается разрастанием лимфоидной ткани, глазное яблоко на стороне поражения смещается наружу – возникает экзофтальм. Если лимфома орбиты расположена пристеночно, возникает боковой экзофтальм, глаз сдвигается в противоположную от очага сторону. При локализации опухоли в зоне мышечной воронки, экзофтальм имеет осевой характер.
Для лимфомы орбиты характерно постепенное нарастание экзофтальма и его умеренный характер (выступание глазного яблока в среднем на 5-6 мм). По мере роста опухоли пациенты предъявляют жалобы на затруднения при повороте глаза, невозможность полностью сомкнуть веки, сухость и чувство «песка» в глазах из-за недостаточного увлажнения конъюнктивы. Зрительная функция не страдает, однако возможно двоение в глазах и ограничение полей зрения из-за птоза века.
Изредка орбитальная лимфома имеет быстропрогрессирующее течение. В таком случае экзофтальм стремительно увеличивается, сопровождается повышением внутриглазного давления и болями в пораженном глазу. Несмыкание век вызывает кератопатию. В редких случаях наблюдается вовлечение мышц и других тканей орбиты. Такие проявления характерны для длительно существующей нелеченой лимфомы, иммунокомпрометированных групп пациентов.
Осложнения
Первичная лимфома орбиты, которая является наиболее частой формой болезни, без лечения может переходить в системное лимфопролиферативное заболевание. Спустя 10 лет от манифестации локальной лимфомы более 30% людей сталкиваются с другими формами экстранодулярного поражения. Иммуносупрессия на фоне лимфопролиферативных состояний обуславливает предрасположенность пациента к инфекционным заболеваниям, которые нередко становятся причиной смерти.
Диагностика
Пациенты с характерными жалобами первично обращаются к врачу-офтальмологу. При подозрении на лимфопролиферативный процесс к обследованию привлекают онколога или онкогематолога. Данные физикального осмотра при лимфоме орбиты малоинформативны: определяется экзофтальм, отек периорбитальных тканей, покраснение конъюнктивы глаза. Чтобы поставить точный диагноз, используют ряд инструментальных и лабораторных методов:
- УЗИ глаза. Эхосонография проводится на этапе первичной диагностики, чтобы определить наличие объемного новообразования, исключить другие причины внешних глазных симптомов. УЗИ не дает возможности дифференцировать разные виды опухолей, поэтому обязательно дополняется другими видами диагностики.
- КТ орбиты. На КТ-снимках лимфома орбиты имеет вид объемного образования неоднородной структуры. Опухоли бывают единичными или множественными, контуры новообразования имеют нечеткие границы. При запущенной форме болезни по данным КТ определяется разрушение костной стенки глазницы.
- МРТ орбиты. На МРТ-снимках определяются объемные новообразования неправильной формы, которые изоинтенсивны по отношению к мышцам орбиты и гиперинтенсивны относительно жировой клетчатки. Изредка визуализируется утолщение и инфильтрация глазных мышц.
- Тонкоигольная аспирационная биопсия. При цитологической диагностике биоптатов опухоли определяются атипические клетки с патологией клеточных мембран. Большинство опухолей орбиты имеют В-клеточное происхождение. Для установления типа лимфомы и выбора тактики лечения назначается иммунологическое исследование биоптатов.
- Лабораторная диагностика. Пациентам рекомендованы анализы на ВИЧ-инфекцию, вирусные гепатиты и герпесвирусы, чтобы исключить ассоциированную патологию. Всем больным лимфомами проводятся клинический и биохимический анализы крови, коагулограмма, иммунограмма.
Дифференциальная диагностика
Лимфому орбиты необходимо дифференцировать с кавернозной гемангиомой, опухолями оболочек зрительного нерва, гемангиоперицитомой, метастазами в периорбитальную зону. Обязательно исключают редкие опухоли глазницы: невриному, рабдомиосаркому. Большие трудности для практической онкологии представляет дифференциальная диагностика между лимфомой и доброкачественной гиперплазией лимфоидной ткани орбиты.

Лечение лимфомы орбиты
Консервативная терапия
Основным методом лечения является наружное облучение орбиты. Это самый результативный способ уничтожения злокачественной опухоли, который показан большинству пациентов, независимо от стадии и гистологического типа заболевания. При своевременном начале лучевой терапии удается достичь регресса симптоматики, частичного или полного восстановления подвижности глазного яблока.
В случае диссеминированной неходжкинской лимфомы, протекающей с вовлечением тканей орбиты, радиотерапию дополняют полихимиотерапией. Комбинированное высокодозное лечение признано оптимальным вариантом для достижения длительной ремиссии и улучшения отдаленного прогноза для пациента. Конкретные наименования и сочетания цитостатиков подбираются врачом-онкологом по результатам полной диагностики опухоли.
Хирургическое лечение
При единичной лимфоме небольшого размера операцией выбора является иссечение опухоли в пределах здоровых тканей. Благодаря микрохирургической технике операции во многих случаях удается сохранить зрительную функцию и эстетичный внешний вид пациента. Гигантские опухоли, занимающие большую часть глазницы, являются показанием к радикальной операции – экзентерации орбиты. Учитывая калечащий характер вмешательства, его проводят достаточно редко.
Прогноз и профилактика
При первичной лимфоме средняя 5-летняя выживаемость составляет более 83%, что является хорошим показателем для лимфопролиферативных состояний. В этом случае прогноз для жизни и сохранности зрительной функции благоприятный. Менее оптимистичный прогноз при диссеминированных вариантах болезни. Учитывая сложность и многогранность этиопатогенеза заболевания, результативные меры профилактики пока не разработаны.
1. Особенности клинической картины злокачественной лимфомы орбиты/ А.Ф. Бровкина// Вестник офтальмологии. – 2019. – №5.
4. Злокачественные лимфомы органа зрения. Проблемы и перспективы (взгляд офтальмолога)/ Е.Е. Гришина// Современная онкология. – 2006. – №4.
Гистиоцитоз X ( Гистиоцитоз из клеток Лангерганса , Легочная эозинофильная гранулема )
Гистиоцитоз Х – это системное заболевание, характеризующееся образованием специфических клеточных гранулем в различных органах и тканях. Наиболее типичные клинические проявления включают кожные высыпания, кашель, односторонний экзофтальм. Также наблюдаются выпадение зубов, увеличение периферических лимфатических узлов, признаки несахарного диабета (полиурия, полидипсия). Диагноз верифицируется путем гистологического исследования кожи, легких или лимфатических узлов. В качестве лечения применяются противовоспалительные препараты (глюкокортикостероиды), химиотерапевтические средства. В случае выраженного поражения легких производится трансплантация органа.
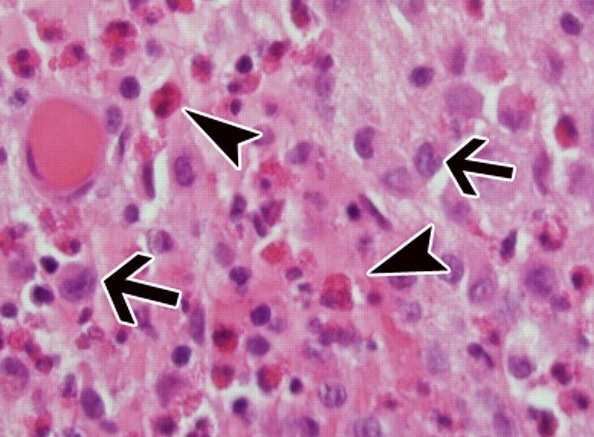
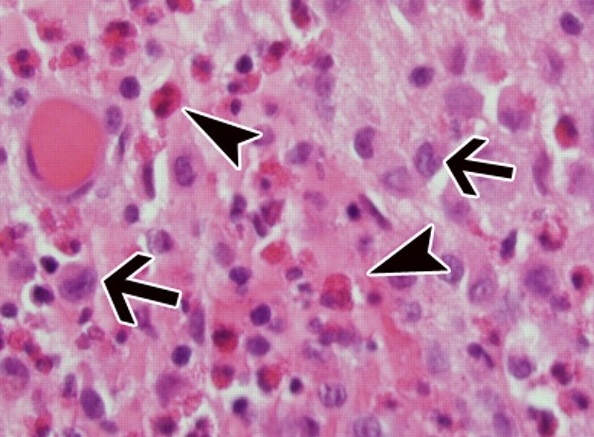
Гистиоцитоз Х (гистиоцитоз из клеток Лангерганса, легочная эозинофильная гранулема) – системная патология, при которой происходит активная пролиферация клеток Лангерганса в тканях легких, костей, центральной нервной системы, ретикуло-эндотелиальной системы (в печени, селезенке, лимфатических узлах). Течение заболевания варьирует в зависимости от формы и может быть доброкачественным со спонтанной ремиссией или быстропрогрессирующим с высокой вероятностью летального исхода. Распространенность гистиоцитоза составляет 5 на 1 000 000 человек. Преимущественно страдают дети, подростки, взрослые в возрасте 20-30 лет. Гистиоцитоз встречается только у представителей белой расы, чаще у мужчин (соотношение с женщинами 2:1).

На сегодняшний день точная причина гистиоцитоза неизвестна. Предполагается роль иммунной аутоагрессии, вызванной инфицированием вируса герпеса 6-го типа. До сих пор ведутся научные дебаты о наследственной природе заболевания. У 50% пациентов в патологических клетках Лангерганса была обнаружена соматическая мутация гена V600E, кодирующего внутриклеточный сигнальный белок BRAF. Табакокурение рассматривается как один из основных факторов риска (более 90% больных являются курильщиками). Подтверждением этого служит тот факт, что симптоматика уменьшается после прекращения курения даже без применения какого-либо лечения.
Механизм развития гистиоцитоза изучен недостаточно. Основным звеном патогенеза считается накопление в тканях дендритных клеток (клеток Лангерганса, или гистиоцитов). Дендритные клетки синтезируются в костном мозге и мигрируют в дерму, паренхиму легких, ретикулоэндотелиальную систему и т.д. Их основная функция заключается в поглощении антигенов, поступающих из окружающей среды, и презентации Т и В-лимфоцитам для формирования иммунного ответа. После контакта с гистиоцитами лимфоциты начинают выделять провоспалительные цитокины и медиаторы, повышающие активность гистиоцитов и придающие им высокую подвижность.
При гистиоцитозе по неизвестным причинам у дендритных клеток нарушается процесс апоптоза (запрограммированной клеточной гибели). В сочетании с выделяемыми лимфоцитами факторами роста это приводит к их интенсивной пролиферации с последующим слиянием с эозинофилами. В результате образуются гигантоклеточные гранулемы, которые постепенно начинают замещать нормально функционирующую ткань того или иного органа. Присутствие большого количества Т-лимфоцитов в гранулемах позволяет предположить наличие специфического антигена.
По локализации очагов выделяют моносистемную форму с единичным или множественным поражением одной анатомической области и мультисистемную форму с признаками нарушения функции органов или без них. Традиционно различают следующие клинические формы:
- Диссеминированная (первично-острая, болезнь Абта—Леттерера—Сиве). Течение напоминает тяжелую системную инфекцию. Характеризуется быстрой генерализацией процесса, прогрессированием легочной недостаточности и высокой частотой летальности. Чаще возникает у детей от 6 месяцев до 2 лет.
- Первично-хроническая (болезнь Хенда—Шюллера—Крисчена). Течение также системное, но более благоприятное, различные органы вовлекаются постепенно. Типична триада Крисчена – несахарный диабет, односторонний экзофтальм и деструкция плоских костей черепа. Встречается у детей и подростков.
- Эозинофильная гранулема(болезнь Таратынова). Наиболее доброкачественный вид. Преимущественная локализация гранулем - кости и легкие. В большинстве случаев развивается у взрослых.

Симптомы гистиоцитоза
Клиническая картина крайне разнообразна. Заболевание начинается с появления общей слабости, повышения температуры тела, которая в основном бывает субфебрильной, но может достигать 40°С. Возможны диспепсические нарушения – тошнота, рвота, диарея. Кожа покрывается зудящими очагами гиперемии с чешуйками или корочками. Иногда наблюдаются геморрагические элементы, длительно незаживающие язвы. Высыпания присутствуют на коже головы, наружного слухового прохода, в области естественных складок (паховой, подмышечной). Увеличиваются лимфатические узлы по всему телу.
Возникает одышка, упорный сухой кашель и боли в грудной клетке. Затруднение дыхания может беспокоить только во время физической нагрузки или присутствовать даже в покое. Присоединяются тупые боли или тяжесть в правом подреберье из-за увеличения печени (гепатомегалии). При выраженном поражении печени кожа приобретает желтушный оттенок. Увеличение селезенки сопровождается болью в левом подреберье. Некоторые пациенты испытывают боль в костях. Деструкция костей глазницы ведет к образованию экзофтальма, чаще одностороннего. Боль в ухе ошибочно диагностируется как бактериальный или грибковый отит и безуспешно лечится антибактериальными и противогрибковыми препаратами. Остеолизис нижней челюсти приводит к периодонтитам и выпадению зубов.
При длительном течении гистиоцитоза больной начинает терять вес. В тяжелых случаях встречаются признаки костномозговой недостаточности – анемический синдром (бледность кожи, головокружение, учащенное сердцебиение), склонность к кровотечениям, сниженная сопротивляемость к инфекциям. Формирование гистиоцитарных гранулем в задней доле гипофиза вызывает угнетение выработки антидиуретического гормона. В результате развивается симптоматика несахарного диабета – сухость во рту, постоянная жажда (полидипсия) и повышенное мочеотделение (полиурия).
Широкая вариативность клинической картины при гистиоцитозе обусловливает разнообразие осложнений. Наиболее характерными считаются патологические переломы костей, особенно компрессионный перелом позвоночника. Типичные осложнения со стороны легких – легочная артериальная гипертензия вследствие диффузного фиброза легочной ткани, спонтанный пневмоторакс из-за разрыва тонкостенных булл. Массивная инфильтрация печени вызывает цирроз с печеночно-клеточной недостаточностью. К редким осложнениям относятся неблагоприятные последствия дефицита антидиуретического гормона (несахарного диабета) в виде гиперосмолярной гипогидратации, проявляющейся двигательным беспокойством, мышечными судорогами, нарушением сознания, вплоть до глубокой комы.
Пациентами с гистиоцитозом занимаются различные врачи – гематологи, пульмонологи, педиатры. Профиль специальности зависит от возраста больного и преимущественно пораженного органа. При общем осмотре отмечаются цианоз (синюшность) губ, участие в дыхании вспомогательной мускулатуры (при дыхательной недостаточности). При аускультации легких выслушивается жесткое дыхание, сухие хрипы по всем легочным полям. Дополнительное обследование включает:
- Лабораторные тесты. В общем анализе крови обнаруживаются ускорение скорости оседания эритроцитов, иногда эозинофилия и панцитопения (уменьшение эритроцитов, тромбоцитов и лейкоцитов). В биохимии крови может прослеживаться увеличение печеночных ферментов (АЛТ, АСТ) и повышение осмолярности плазмы. При печеночной недостаточности изменяются показатели коагулограммы (удлинение протромбинового времени, гипофибриногенемия). В анализе мочи наблюдается низкая относительная плотность (гипостенурия).
- Инструментальные исследования. При рентгенографии скелета находят очаги деструкции и остеолизиса, особенно выраженные в плоских костях черепа и длинных трубчатых костях. На рентгенограмме органов грудной клетки видны двусторонние мелкоочаговые затемнения (узелки, буллы), усиление легочного рисунка. Для более точной визуализации легочной ткани назначается компьютерная томография легких высокого разрешения, позволяющая определить их ячеистую деформацию. Результаты измерения функции внешнего дыхания (спирографии) показывают ухудшение диффузионной емкости легких.
- Верифицирующие тесты. Позволяют достоверно установить диагноз гистиоцитоза. При гистологическом исследовании биоптата (чаще кожи, лимфатических узлов или легких) выявляется избыточное количество гигантских клеток Лангерганса с эозинофильной цитоплазмой, бобовидной формой ядра, отсутствием ядрышек. Для идентификации поверхностных специфических маркеров гистиоцитоза (CD 1а и лангерина) проводится иммуногистохимический анализ.
Дифференциальный ряд включает большое количество нозологий и зависит от клинических симптомов гистиоцитоза. Кожные высыпания нужно дифференцировать с экземой, псориазом, атопическим дерматитом. Поражение легких следует отличать от туберкулеза, саркоидоза, лимфогранулематоза. Генерализованный гистиоцитоз дифференцируют с гематологическими заболеваниями (гемофагоцитарный синдром, острый лейкоз). Очаги деструкции костей требуют исключения гиперпаратиреоза, множественной миеломы, остеомиелита.

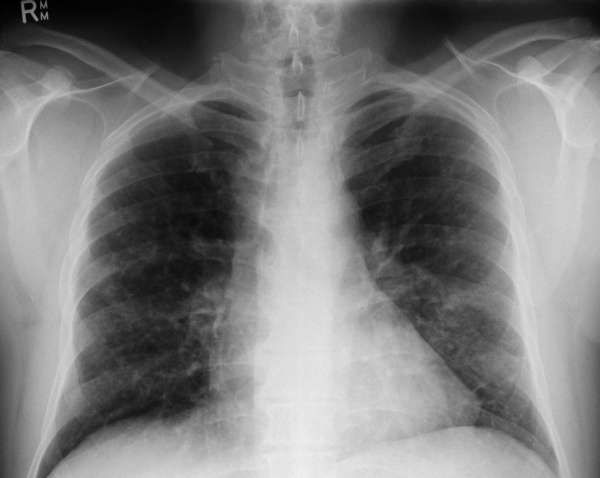
Рентгенография легких. Диффузные двусторонние узловые затемнения и небольшие кисты в верхней и средней доле
Лечение гистиоцитоза
Пациенты обязательно должны быть госпитализированы в стационар. При тяжелой дыхательной недостаточности показаны ингаляции кислорода или перевод на искусственную вентиляцию легких. При наличии признаков костномозговой недостаточности прибегают к переливанию компонентов крови и применению гранулоцитарного колониестимулирующего фактора.
Этиотропной терапии гистиоцитоза Х не существует. Наиболее важный этап в лечении – отказ от курения. Прекращение курения вызывает улучшение клинической, лабораторной, рентгенологической картины. В качестве патогенетической терапии используют глюкокортикостероиды (преднизолон, метилпреднизолон), химиотерапевтические средства (винбластин, меркаптопурин, этопозид).
Для лечения несахарного диабета назначается заместительная гормональная терапия аналогами вазопрессина (десмопрессин) в виде интраназального спрея или в таблетированной форме. При небольших остеолитических очагах выполняют кюретаж, при выраженной инфильтрации костей – резекцию или дистанционную гамма-терапию. При массивном деструктивном процессе в легочной ткани проводится трансплантация легких.
Течение и прогноз при гистиоцитозе Х определяется формой заболевания. Первично-острая форма характеризуется быстропрогрессирующим течением с неблагоприятным прогнозом. Смерть наступает в 70-80% случаев от легочно-сердечной недостаточности. Первично-хроническая форма и эозинофильная гранулема имеют более доброкачественное течение. Риск летальности составляет 15% и 1,5% соответственно. Иногда происходит спонтанное выздоровление. Так как причина развития гистиоцитоза неизвестна, эффективных методов профилактики не разработано. Уменьшить риск возникновения и рецидива может отказ от табакокурения.
1. Доброкачественное течение гистиоцитоза Х/ Шихнебиев Д.А., Эседов Э.М., Джалилова Л.М.// Клиническая медицина. – 2002 - №7.
2. Роль дерматолога в диагностике гистиоцитоза из клеток Лангерганса/ Мошкалова И.А.// Учебные записки СПбГМУ им. акад. И.П. Павлова. - 2001, т. VIII, №4.
4. Легочный гистиоцитоз Х — современные представления, диагностика и тактика лечения/ Корнев Б.М., Коган Е.А., Попов Е.Н. и др.// Терапевтический архив - 2003 - №5.
Читайте также:
- Остеосаркома позвоночника - лечение, прогноз
- Бородавчатый туберкулез кожи. Скрофулодерма - колликвативный туберкулез кожи
- Послеоперационное кровотечение в полости рта. Паралич Белла. Гранулы Фордайса.
- Рентгенограмма, КТ, МРТ при остеоартрозе плечевого и локтевого суставов
- Патогенез легионеллезов. Патогенез поражений легионелл. Болезнь легионеров. Клиника легионеллезов. Клинические проявления легионеллезов.
