Лечение травм двенадцатиперстной кишки. Тактика
Добавил пользователь Валентин П. Обновлено: 17.01.2026
А.Г. ХАСАНОВ 1 , Р.М. МАТИГУЛЛИН 2 , А.М. МЕНЬШИКОВ 1 , А.Ф. БАДРЕТДИНОВ 1
1 Башкирский государственный медицинский университет, 450000, г. Уфа, ул. Ленина, д. 3
2 Городская клиническая больница № 8, 450112, г. Уфа, ул. 40 лет Октября, д. 1
В статье приведены результаты хирургического лечения 50 пострадавших с ранениями двенадцатиперстной кишки. В зависимости от степени повреждения кишки и сроков госпитализации применена дифференцированная хирургическая тактика. При I—II степени открытых повреждений и сроках госпитализации до 6 часов рана кишки ушивается двурядным швом с назогастродуоденальной декомпрессией. При более поздних сроках госпитализации проводилось ушивание раны, отключение ДПК путем перевязки пилорического жома капроновым швом с последующим наложением гастроэнтероанастомоза, дренирование желчевыводящих путей, подпеченочного и забрюшинного пространства. При повреждениях III степени выполнено выключение ДПК из пищеварения путем дивертикулизации в сочетании с дренирующими операциями на желчевыводящих путях.
При открытых повреждениях IV—V степени стенки кишки выполнено полное выключение ДПК из пищеварения путем выполнения операции Донована — Хагена. В послеоперационном периоде у 16 пострадавших наблюдались осложнения, послеоперационная летальность составила 16%.
Ключевые слова: двенадцатиперстная кишка, ранения, хирургическая тактика, результаты.
A.G. KHASANOV 1 , R.M. MATIGULLIN 2 , A.M. MENSHIKOV 1 , A.F. BADRETDINOV 1
1 Bashkir State Medical University, 3 Lenin St., Ufa, Russian Federation, 450000 ,
2 City Clinical Hospital № 8, 1 40 let Oktyabrya St., Ufa, Russian Federation, 450112
Surgical approach in case of dodecadactylon wounds
The article gives the results of surgical treatment of 50 patients with injuries of dodecadactylon. Depending on the damage degree of the intestine and hospitalisation terms, the differential surgical tactics is applied. In case of I-II open injuries of the duodenum and hospitalization term up to 6 hours, bowel wound is closed with double seam with nasogastroduodenal decompression.
At later stages of hospitalization was performed wound closure, disabling the dodecadactylon by ligation of the pyloric sphincter with nylon suture followed by the imposition of gastroenteroanastomosis, drainage of bile passages, subhepatic and retroperitoneal space. In case of damages of the III degree there was made elimination of dodecadactylon from digestion by diverticulization in combination with drainage operations on bile passages. In case of open injuries of IV-V degree of the bowel wall there is made a complete shutdown of the dodecadactylon from digestion by performing Donovan — Hagen. In the postoperative period, 16 patients suffered from complications, postoperative mortality was 16%.
Key words: dodecadactylon, wounds, surgical tactics, results.
Повреждения двенадцатиперстной кишки (ДПК) из-за редкости в клинической практике, развития тяжелых осложнений являются нерешенной задачей в неотложной хирургии 1. Отсутствие унифицированной хирургической тактики при дуоденальной травме обусловлено трудностями накопления достаточного количества клинического материала этой травмы, нередко множественность повреждений соседних органов создают дополнительные затруднения в идентификации ведущего повреждения. Малочисленная статистика, приводимая в журнальных статьях, объясняется и тем, что такая травма нередко сопровождаются повреждениями крупных артерий и раненые, как правило, не попадают в лечебные учреждения, а умирают раньше от значительной кровопотери и шока. В научных публикациях все авторы указывают на большое число осложнений и высокую летальность у данной категории больных (16,6-70%, при развившейся забрюшинной флегмоне — до 100%) [2, 4-7]. При этом крайне сложно, а порой невозможно составить сравнительные группы, чтобы доказать преимущества того или иного вмешательства, поскольку каждый случай является нестандартным и требует нестандартных решений.
Цель работы — анализ результатов хирургического лечения и обоснование оптимального объема хирургического пособия пострадавшим с ранениями ДПК.
Материал и методы
Проведен анализ результатов лечения 50 больных с открытыми повреждениями ДПК (в эту группу не включены пострадавшие с закрытыми повреждениями ДПК). Среди пострадавших основную массу составили мужчины (44 — 88,0%), 6 (12,0%) — лица женского пола. Средний возраст пострадавших составил 34,48±11,0 года. Всем пострадавшим были проведены общеклинические, инструментальные методы исследования, включающие УЗИ брюшной полости и забрюшинного пространства, рентгенологическое исследование органов грудной и брюшной полости, компьютерную томографию, консультации смежных специалистов. Большинство пострадавших были доставлены в стационар через 2-4 часа от момента получения травмы — 41 (82,0%), в период до 6 часов — 8 (16%), 2 (4,0%) поступили до 12 часов с четкой картиной разлитого перитонита. На момент поступления все пострадавшие находились в тяжелом состоянии, предъявляли жалобы на боли в животе, тошноту, рвоту, слабость, одышку. В структуре повреждений превалировали колото-резаные ранения — у 45 (90%) больных, у 5 (10%) были огнестрельные ранения. На долю сочетанных и множественных травм пришлось 34 (68%) случая, изолированная травма оказалась в 16 (32,0%) случаях. Среди сочетанных повреждений установлены: закрытая черепно-мозговая травма — 5, повреждение поджелудочной железы — 6, печени — 7, желудка — 5, тонкой кишки — 4, желчного пузыря — 1, толстой кишки — 3, правой почки — 1, крупных сосудов (нижней полой вены) — 1, воротной вены — 1. Локализация повреждений двенадцатиперстной кишки представлены в табл. 1.
Таблица 1.
Локализация повреждений ДПК
Для оценки степени повреждения ДПК использована классификация E. Moore и соавт. (1995), в которой выделено пять степеней повреждения ДПК (табл. 2).
Таблица 2.
Степень повреждений ДПК (Е. Мооге)
Статистическая обработка полученных результатов выполнялась с помощью методов медико-биологической статистики с использованием пакета Statistica v.6.0. Для всех количественных показателей вычисляли среднее, среднеквадратическое отклонение, стандартную ошибку среднего, минимум, максимум. Для описания переменных, отличных от нормального, использовали медиану (Ме) и интерквартильный размах (Q1; Q3). В связи с небольшим объемом групп и тем, что многие признаки измерялись в порядковой шкале, для сравнения групповых средних в двух группах использовался непараметрический критерий — критерий Манна — Уитни. Для качественных показателей вычислялись относительные частоты. Для таблиц сопряженности применяли 2 х 2, применяли критерий Х 2 , если частота в ячейке таблицы была менее или равна 5, применялся точный критерий Фишера. Для анализа связи показателей, рассчитывался и проверялся на значимость коэффициент ранговой корреляции Спирмена.
Применялась следующая тактика при повреждениях ДПК. Вид оперативного вмешательства при травме ДПК зависел от локализации, характера, степени повреждения и сроков с момента травмы. При выявлении дефекта на передней стенке ДПК и забрюшинной гематомы, наличия желтовато-зеленого окрашивания заднего листка брюшины, эмфиземы париетальной брюшины в области ДПК (триада Winiwarter, Laffite) выполняется мобилизация кишки по Кохеру — Клермону для исключения сквозного повреждения ее задней стенки.
При I-II степени открытых повреждений ДПК, когда повреждение занимает менее половины окружности кишки, при сроках ранения не более 6 часов рана кишки ушивается двурядным швом. После операции крайне важно не допустить интрадуоденальную гипертензию, так как застой содержимого в двенадцатиперстной кишке значительно увеличивает риск несостоятельности швов и развития послеоперационного панкреатита. Постоянная эвакуация дуоденального содержимого осуществляется через назогастродуоденальный зонд в течение 3-5 суток. II степень повреждений с сопутствующим повреждением поджелудочной железы и развившейся забрюшинной флегмоной была выявлена у 26 (52,0%) пострадавших. При ранениях ДПК в 12 случаях ограничились наложением первичного шва и назогастродуоденальной интубацией, а в 14 случаях первичный шов был дополнен дренированием желчевыводящих путей. Все больные поступили в первые 2 часа с момента получения травмы. При повреждениях нисходящего отдела ДПК и забрюшинной части целесообразно ушить дефект кишки после иссечения краев 2-рядными узловыми швами, выключить пассаж по кишке путем наложения гастроэнтероанастомоза с брауновским соустьем, дренирование желчевыводящих путей, сальниковой сумки и забрюшинной клетчатки. Такая же тактика применяется, когда повреждение занимает более 50% окружности при поступлении больных более чем через 6 часов с момента получения травмы. III степень повреждений ДПК была выявлена у 16 пациентов. У всех пострадавших были одиночные ранения стенки ДПК в пределах 50% окружности, с признаками некроза и флегмоны забрюшинной клетчатки. У 3 пострадавших рана располагалась в нижнем горизонтальном, у 13 — в нисходящем отделе ДПК. Больные поступили в первые 2-4 часа от момента получения травмы с клиникой перитонита. У большинства больных произведено ушивание раны, отключение ДПК путем перевязки пилорического жома капроновым швом с последующим наложением гастроэнтероанастомоза, дренирование желчевыводящих путей, подпеченочного и забрюшинного пространства. В 5 случаях ранения ДПК III степени сочетались с повреждениями поджелудочной железы (ПЖ). В 1 случае имело место сочетанное повреждение поперечноободочной кишки, в 2 случаях — повреждение печени и тощей кишки. Этим больным также было проведено ушивание дефекта, выключение ДПК путем прошивания аппаратом УО-40 с наложением гастроэнтероанастомоза с брауновским соустьем, ушивание ран ободочной и тонкой кишки, печени.
Наиболее сложной в хирургическом плане являются огнестрельные повреждения ДПК, которые отличаются травматичностью и всегда сопровождаются повреждениями соседних органов. Данный вид открытых повреждений диагностирован у пяти пострадавших. Тяжесть травмы соответствовала IV-V cтепени. У четырех пострадавших имело место пулевое, у одного пострадавшего дробовое ранение. При этом у одного больного отмечалось повреждение головки поджелудочной железы с гематомой в забрюшинное пространство. При огнестрельных повреждениях после ушивания раны предпочтение отдавалось выключению пассажа по двенадцатиперстной кишке выполнением дивертикулизации ДПК. У трех пострадавших наблюдалась IVстепень повреждений ДПК. Во всех случаях была выполнена дивертикулизация ДПК с разгрузочной еюностомой (стенка ДПК ушивалась двурядным швом, далее выполнялось выключение ДПК с примененим аппарата УО-40 с последующей перитонизацией рядом узловых швов). Операции завершались ГЭА на выключенной по Ру петле. Была проведена назогастродуоденальная активная аспирация, установка интестинального зонда для питания, дренирование забрюшинной клетчатки. Во всех случаях операция дополнялась холецистостомией. V степень повреждений ДПК (массивное повреждение панкреатодуоденальной зоны вследствии размозжения ДПК и головки поджелудочной железы) была диагностирована у одного пострадавшего. Выполнена антрумэктомия, ГЭА по Ру, холецистостома, дуоденостома на катетере (дивертикулизация по Доновану-Хагену). Для профилактики пептических язв анастомоза была выполнена стволовая ваготомия (рис. 1).
Рисунок 1.
Дивертикулизация по Доновану-Хагену
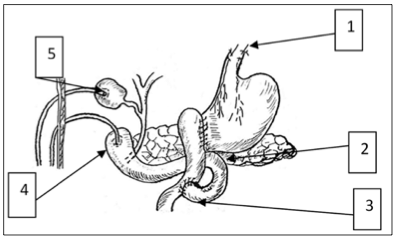
1 — стволовая ваготомия; 2 — гастроэнтероанастомоз; 3 — дуоденоеюноанастомоз конец в бок; 4 — дуоденостома; 5 — холецистостома
Следует отметить, что в послеоперационном периоде у 16 пострадавших наблюдались различные осложнения. Осложнения, явившиеся причиной летального исхода, приведены в табл. 3.
Таблица 3.
Частота послеоперационных осложнений при повреждениях двенадцатиперстной кишки, приведших к летальному исходу
| Характер осложнений | Частота | Умерло | ||
| абс. ч. | % | абс. ч. | % | |
| Забрюшинная флегмона | 7 | 14 | 2 | 4,0 |
| Свищ ДПК | 2 | 4,0 | 1 | 2,0 |
| Пневмония | 7 | 14 | 5 | 12,0 |
| Нагноение раны | 4 | 8 | — | — |
| Итого | 20 | 40 | 8 | 16 |
Причиной летального исхода у двух больных явилась аррозивное кровотечение из-за развившейся забрюшинной флегмоны, у пяти — осложнения со стороны органов дыхания. Летальность в зависимости от степени повреждений изложена в таблице 4.
Таблица 4.
Частота летальности при повреждениях двенадцатиперстной кишки в зависимости от степени повреждений
| Степень повреждения | Летальность при повреждении ДПК | |
| абс. ч. | % | |
| Степень I | — | — |
| Степень II | 1 | 2,0 |
| Степень III | 4 | 25 |
| Степень IV | 2 | 66,7 |
| Степень V | 1 | 100 |
Наибольшая летальность отмечалась среди пациентов с повреждением ДПК IV-V степени. При IV и V степенях повреждения смерть больных наступила в первые часы и cутки после госпитализации и была связана с крайне тяжелым состоянием пострадавших до операции и прогрессированием полиорганной недостаточности в послеоперационном периоде.
У двух пострадавших причиной смерти явилась интоксикация, обусловленная забрюшинной флегмоной. У шести пациентов, умерших от 6 до 30 суток после операций, отмечались поздние гнойно-септические осложнения: аррозивные кровотечения — у 1 (источник кровотечения селезеночная артерия — 1; свищ ДПК — 1).
Выводы
1. Факторами, влияющими на исход лечения повреждений двенадцатиперстной кишки, являются: сроки госпитализации пострадавших, размер дефекта кишки, множественность травмы, развитие забрюшинной флегмоны.
2. При повреждениях I-II степени, при сроках ранения не более 6 часов ДПК необходимо ушивание дефекта ДПК 2-рядными швами с назогастродуоденальной интубацией. При поступлении больных в более поздние сроки после ушивания раны ДПК целесообразно исключить пассаж пищи по кишке путем наложения гастроэнтероанастомоза с брауновским соустьем и декомпрессией желчевыводящих путей .
3. При повреждениях III степени необходимо выключить ДПК из пищеварения путем дивертикулизации в сочетании с дренирующими операциями на желчевыводящих путях.
4. При открытых повреждениях IV-V степени с разможжением мягких тканей стенки кишки показано полное выключение ДПК из пищеварения путем выполнения операции Донована-Хагена.
5. При повреждениях II-IV степени операция на ДПК должна дополняться декомпрессией желчевыводящих путей.
1. Давлетшин А.Х., Измайлов С.Г. Хирургия повреждений двенадцатиперстной кишки. Казань.: Изд-во Казан. ун-та, 1998. — 200 с.
2. Красильников Д.М., Миннуллин М.М., Николаев Я.Ю. Хирургическая тактика при закрытых повреждениях двенадцатиперстной кишки / Практическая медицина. — Хирургия. — № 2 (13). —2013, 18 мая.
3. Сигуа Б.В. Диагностика и лечение повреждений двенадцатиперстной кишки: автореф. дис. … канд. мед. наук. — Санкт-Петербург, 2008. — 18 с.
4. Вагнер Е.А., Урман М.Г, Фрисов В.Д. Повреждения двенадцатиперстной кишки / Вестник хирургии. — 1984. — № 8. — С. 76-79.
6. Криворучко И.А., Тесленко С.Н., Колесник и др. Особенности хирургической тактики при травматическом повреждении двенадцатиперстной кишки / Медицина сегодня и завтра. — 2012. — № 1 (54). — С. 95-97.
7. Матигуллин Р.М. Профилактика и лечение забрюшинной флегмоны при травматических повреждениях двенадцатиперстной кишки: автореф. дис. … канд. мед. наук. — Уфа, 2010. — 23 с.
1. Davletshin A.Kh., Izmaylov S.G. Khirurgiya povrezhdeniy dvenadtsatiperstnoy kishki [Surgery damage duodenum]. Kazan: Izd-vo Kazan. un-ta, 1998. 200 p.
2. Krasil’nikov D.M., Minnullin M.M., Nikolaev Ya.Yu. Surgical tactics in closed injuries of the duodenum. Prakticheskaya meditsina. Khirurgiya, no. 2 (13), 2013, 18 May (in Russ.).
3. Sigua B.V. Diagnostika i lechenie povrezhdeniy dvenadtsatiperstnoy kishki: avtoref. dis. … kand. med. nauk [Diagnosis and treatment of duodenal injury]. Saint Petersburg, 2008. 18 p.
4. Vagner E.A., Urman M.G, Frisov V.D. Damage to the duodenum. Vestnik khirurgii, 1984, no. 8, pp. 76-79 (in Russ.).
6. Krivoruchko I.A., Teslenko S.N., Kolesnik et al. Features surgical tactics in traumatic duodenal. Meditsina segodnya i zavtra, 2012, no. 1 (54), pp. 95-97 (in Russ.).
7. Matigullin R.M. Profilaktika i lechenie zabryushinnoy flegmony pri travmaticheskikh povrezhdeniyakh dvenadtsatiperstnoy kishki: avtoref. dis. … kand. med. nauk [Prevention and treatment of retroperitoneal phlegmon in traumatic injuries of the duodenum. Synopsis of Dis. PhD Med. sci.]. Ufa, 2010. 23 p.
Лечение травм двенадцатиперстной кишки. Тактика
Лечение и процесс принятия решения лучше всего проводить путем распределения показателей травмы органов. Наиболее часто используемой в настоящее время системой классификации является Шкала повреждения органов (OIS) Американской ассоциации хирургии травмы (AAST) Повреждения ранжируются по шкале от I до V в порядке возрастания тяжести. В коллективном обзоре 164 повреждений двенадцатиперстной кишки из восьми учреждений такая схема позволяла удовлетворительно лечить разные повреждения с минимумом осложнений и смертельных исходов. Стоит отметить, что эта шкала вводит сочетанное повреждение поджелудочной железы как главный сопутствующий фактор осложнений при травмах двенадцатиперстной кишки.
Лечение I и II степеней травмы двенадцатиперстной кишки
Оперативные подходы к эвакуации гематомы включают открытые или лапароскопические дренажные процедуры. При ревизии необходимо мобилизовать и тщательно осмотреть поджелудочную железу и двенадцатиперстную кишку. Следует попытаться найти стриктуру двенадцатиперстной кишки, скрытую перфорацию или непредвиденное повреждение головки поджелудочной железы, что наблюдается у 20% пациентов в этой группе. Повреждения могут быть от небольшого окрашивания серозы до вызывающих непроходимость гематом. Лечение в этих ситуациях спорно.
Некоторые авторы допускают вскрытие гематомы во время первой операции, но они предпочитают опорожнять желудок зондом и заводить трубку в тощую кишку для энтерального питания на время рассасывания гематомы. Через некоторое время, почти все гематомы в таких условиях разрешаются, а вскрытие гематомы несет в себе риск перевода закрытого повреждения в открытое. Наша группа предпочитает избирательный подход. При небольших гематомах с минимальным уменьшением просвета мы выполняем назогастральную аспирацию и проводим питание через еюностомическую трубку, оставляя разрез и опорожнение для больших гематом с эффектом массы и сдавлением просвета.
В таких ситуациях мы добиваемся полного гемостаза с закрытием стенки двенадцатиперстной кишки непрерывным рассасывающимся швом.
Приблизительно 75% повреждений двенадцатиперстной кишки происходит в результате проникающей травмы. Диагностическая лапаротомия производится срединным доступом. Как указывалось выше, остановка кровотечения и истечения кишечного содержимого выполняется по стандартным принципам хирургии травмы. Обнажение поджелудочной железы и двенадцатиперстной кишки начинается с выполнения маневра Кохера, который позволяет осмотреть головку поджелудочной железы и подкову двенадцатиперстной кишки. Дистальный отдел общего желчного протока и третья часть кишки обнажаются путем диссекции покрывающей брюшины и фасции.
Оценка возможного повреждения брыжеечных сосудов становится возможной после отделения печеночного изгиба ободочной кишки от второй части двенадцатиперстной кишки. Полное медиальное смещение правой половины ободочной кишки, слепой и терминального отдела подвздошной кишки позволяет полностью оценить сочетанные повреждения печени и сосудов в правом верхнем квадранте и средней части живота. Рассечение правой стороны корня брыжейки поперечной ободочной кишки позволит отвести тонкую кишку кверху для дальнейшего обнажения третьей части двенадцатиперстной кишки. После обследования головки поджелудочной железы при рассечении желудочно-ободочной связки слева направо осматриваются шейка, тело и хвост. Снимаются сращения с желудком, и нижний край поджелудочной железы осматривается после рассечения передней поверхности брыжейки поперечной ободочной кишки.
Любые признаки наличия крови, желчи или воздуха в забрюшинном пространстве требуют тщательной ревизии.
В редких ситуациях раны с панкреатической стороны двенадцатиперстной кишки, мобилизация для ушивания может оказаться невозможной. Тогда мы выполняем противобрыжеечную дуоденотомию, чтобы ушить рану изнутри.
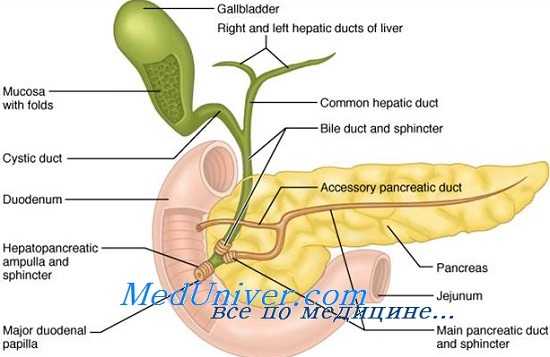
Лечение III степени травм двенадцатиперстной кишки
Около 20% повреждений (III—V степени) потребуют более сложных операций.
Если разрывы признаются слишком обширными для первичного ушивания после мобилизации и хирургической обработки, то после мобилизации соответствующего сегмента может быть выполнена первичная дуоденодуоденостомия конец в конец, если не возникает натяжения. Такая реконструкция редко осуществима во второй и третьей части двенадцатиперстной кишки из-за близкого контакта с поджелудочной железой, не позволяющего создать анастомоз без натяжения. В этой области необходимо точное обнаружение фатеровой ампулы, чтобы избежать ее повреждения во время ушивания.
Snyder et al. выявили факторы, определяющие возможность надежного первичного восстановления двенадцатиперстной кишки при ранении.
В случае легкого повреждения двенадцатиперстной кишки в сочетании с травмой поджелудочной железы мы обычно проводим процедуру выключения привратника по Vaughn и Jordan. Эта процедура проще, чем техника ди-вертикулизации, описанная Berne и Donovan. Для доступа к привратнику изнутри используется гастротомия вдоль большой кривизны желудка. Привратник зашивается нерассасывающимся монофиламентным швом и накладывается гастроеюностомия, при которой петля тощей кишки подшивается к гастротомии на большой кривизне. Мы осторожно берем длинный участок тощей кишки, чтобы предотвратить рефлюкс кишечного содержимого в двенадцатиперстную кишку. Эта процедура отводит поток желудочно-кишечного содержимого от места ушивания двенадцатиперстной кишки. Если образуется свищ, то это функционально концевой дуоденальный свищ, который обычно легче лечить, чем боковой свищ с большим дебитом.
Наша тактика включает добавление в этой ситуации пункционной катетерной еюностомии, чтобы обеспечить путь для энтерального питания; мы считаем это более безопасным методом, чем стандартная еюностомия. Даже в ситуации концевого свища пациент часто способен к пероральному приему пищи через 10-14 дней. Привратник обычно открывается через 6-12 недель; поэтому ваготомия обычно не выполняется. Эта процедура может также служить страховкой при сомнительной надежности шва двенадцатиперстной кишки.
Историческая альтернатива выключению привратника и отведению содержимого желудка отстаивалась Stone и Fabian, и Hasson, которые применяли боковую дуоденостомию на трубке и ретроградную еюностомию. Перфорация двенадцатиперстной кишки с обширным повреждением окружающих тканей обычно происходит при тяжелых огнестрельных ранениях. Если пациент гемодинамически нестабилен, эти повреждения потребуют соответствующей хирургической обработки, механического шва, дренирования и последующей реконструкции. В случае сужения просвета с потенциалом стеноза после первичного шва эффект резекции и анастомоза маловероятен.
В таких ситуациях мы выполняем реконструкцию с подготовленной по Ру петлей тощей кишки, которая проводится через брыжейку поперечной ободочной кишки для наложения еюнодуоденостомии «конец в бок». Хотя были описаны тощекишечные заплатки и вставки на сосудистой ножке из брыжейки тощей кишки, эти методы применяются редко. Повреждения второй части двенадцатиперстной кишки дистальнее ампулы можно лечить, пересекая двенадцатиперстную кишку и выполняя дуоденоеюностомию «конец в конец» с петлей Ру, проведенной через брыжейку поперечной ободочной кишки. В этих случаях дистальная культя двенадцатиперстной кишки ушивается, и создается дистальная еюноеюностомия для сохранения кишечного пассажа.
При травмах третьей и четвертой части двенадцатиперстной кишки восстановление может быть затруднено короткой брыжейкой, создающей трудности при мобилизации с возможностью развития ишемии. Резекция и анастомоз в этих условиях связаны с высокой частотой образования свища. Здесь мы предпочитаем резекцию и дуоденоеюностомию справа от брыжеечных сосудов.
Лечение IV и V степеней травм двенадцатиперстной кишки Эти повреждения включают массивные разрывы и деваскуляризацию второй части двенадцатиперстной кишки с отрывом фатеровой ампулы или дистальной части общего желчного протока.
После гемостаза и хирургической обработки по принципам ограничения последствий травмы, может быть выполнена поэтапная реконструкция. По существу, такие операции следует рассматривать как последнее средство в ситуациях, когда поврежденный комплекс уже полностью выделен.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лечение травм поджелудочной железы. Тактика
Комитет AAST по градации повреждений органов выпустил руководство по лечению и категоризации травм поджелудочной железы. Оно разработано на основе ряда опубликованных систем классификации, которые были предложены для описания этих повреждений. Это руководство подчеркивает, что главными факторами, определяющими осложнения и смертность при травме поджелудочной железы, являются структурная целостность главного панкреатического протока и расположение места повреждения относительно брыжеечных сосудов.
Шкала органных повреждений для поджелудочной железы:
I степень травмы: Гематома - небольшой ушиб без повреждения протоков
Разрыв - поверхностный разрыв без повреждения протоков
II степень травмы: Значительный ушиб без травмы протоков и потери ткани
Значительный разрыв без травмы протоков и потери ткани
III степень травмы: Полный дистальный разрыв или повреждение паренхимы и протоков
IV степень травмы: Полный проксимальный (справа от верхней брыжеечной вены) разрыв transection или повреждение паренхимы
V степень травмы: Массивный разрыв головки поджелудочной железы
Лечение I и II степеней травм поджелудочной железы
Подавляющее большинство повреждений и ушибов паренхимы при интактном протоке лечится путем хирургического гемостаза и дренирования. Разрывы капсулы, которые не кровоточат, не ушиваются и могут быть просто дренированы закрытой системой с аспирацией.109 Бессмысленные попытки ушить разрывы без признаков разрыва протока (III степень) или утраты ткани могут привести к образованию в дальнейшем псевдокисты, тогда как подавляющее большинство отграниченных незначительных панкреатических свищей самоограничивается и может быть легко излечено мягкими активными дренажами (Jackson Pratt).
Мы широко используем катетерные дренажи, так как многие из небольших повреждений потребуют дренирования в течение нескольких дней. Если концентрация амилазы в отделяемом ниже, чем в сыворотке крови, то дренажи обычно удаляют через несколько дней. Если уровень амилазы поднимается, мы продолжаем дренирование, пока не исчезнут признаки истечения панкреатического сока.
Так как даже при небольших травмах поджелудочной железы часто бывает длительная динамическая кишечная непроходимость, то в таких случаях мы часто применяем доступ к дистальной тонкой кишке в виде пункционной катетерной еюностомии. Учитывая, что состав большинства стандартных средств для энтерального питания увеличивает объем панкреатического секрета и концентрацию амилазы, элементные диеты с низким содержанием жира и более высоким рН (4,5) меньше стимулируют поджелудочную железу и особенно хорошо подходят для введения через катетерную еюностому.
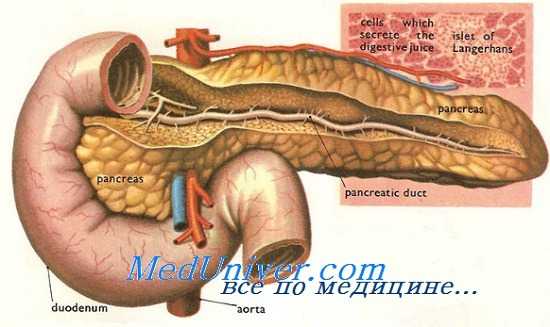
Лечение III степени травмы поджелудочной железы
Повреждения панкреатического протока (III—IV степень) всегда требуют лечения для предотвращения панкреатического асцита или свища с обильным отделяемым. Большинство повреждений протоков можно обнаружить либо при предоперационном обследовании стабильного пациента, либо операционной ревизии, как было описано выше. Анатомическая граница между головкой и телом поджелудочной железы располагается около места, где верхние брыжеечные сосуды проходят под шейкой железы.
Эта анатомическая граница разделяет панкреатическую ткань приблизительно пополам и служит анатомическим маркером правой и левой части железы. Тактика лечения основывается на анатомическом расположении травмы паренхимы и протока (проксимально или дистально). Повреждения протока у шейки или дистальнее нее часто происходят в результате закрытой травмы и окончательно устраняются путем дистальной резекции железы. У подавляющего большинства пациентов дистальная резекция не связана с сомнениями по поводу дальнейшей экзокринной и эндокринной функции поджелудочной железы.
Если в этой ситуации есть соображения относительно проксимального повреждения протока (IV степень), то можно выполнить панкреатографию через конец пересеченного протока. По нашему опыту, такие ситуации встречаются редко. Поджелудочная железа пересекается в месте повреждения протока и проксимальная культя закрывается, часто с помощью сшивающего устройства. Мы предпочитаем использовать тип ТА со скобками 4,8 мм, чтобы избежать избыточного раздавливания железы. В качестве альтернативы паренхиму можно ушить полнослойными матрацными швами из нерассасывающегося материала, используя технику без раздавливания.
У молодых пациентов с травмой панкреатический проток маленький, но его обычно можно обнаружить с помощью петель. После обнаружения его нужно отдельно перевязать во время пересечения железы. Хотя некоторые авторы предлагают при более проксимальных резекциях отведение секрета через панкреатикоеюностомию на петле по Ру, мы не считаем, что это оправдано. У гемо-динамически стабильного пациента дистальную резекцию часто можно выполнить без спленэктомии. При первичной лапаротомии практически у всех пациентов с повреждениями III степени и более нужно предпринять все попытки для создания доступа к тонкой кишке для энтерального питания, чтобы избежать использования парентерального питания с неизбежными рисками и осложнениями.
Лечение IV степени травмы поджелудочной железы
Повреждения справа от сосудов и повреждения головки поджелудочной железы являются наиболее сложными из травм железы. Обдумывая расширенную дистальную резекцию поджелудочной железы, нужно тщательно оценить оставшуюся ткань железы с учетом дальнейшей функции.116 Перед этим проводится детальная оценка состояние панкреатического протока и общего желчного протока. Возможности интраоперационной оценки включают дуоденотомию и панкреатографию, хотя в большинстве случаев адекватно определить непрерывность протока можно при ревизии и местном осмотре. Если состояние протока не определяется, мы предпочитаем широкое наружное дренирование и послеоперационную ЭРХПГ оценку протока при возможности со стентированием.
Резекция более 85% поджелудочной железы может быть связана с существенным риском панкреатической недостаточности. Иногда проксимальные повреждения протока (справа от сосудов) можно устранить путем расширенной дистальной резекции железы, но только когда ампула интактна и останется не менее 20% ткани железы. В редких случаях, когда резекция приведет к оставлению менее 20% интактной ткани поджелудочной железы, ее следует пересечь, проксимальный сегмент закрыть, а дистальный дренировать в панкреатикоеюностомию с кишкой по Ру. При обзоре четырех самых больших недавних публикаций о травме поджелудочной железы, начиная с 1990 г., такая операция была применена всего у двух (0,5%) из 399 пациентов.
Современные тенденции подчеркивают эффективность изолированного активного закрытого дренирования даже при обширных проксимальных травмах железы. Однако эффективность этой техники при тяжелых повреждениях протока еще нужно доказать.
Сочетанные повреждения поджелудочной железы и двенадцатиперстной кишки. Сочетанные повреждения поджелудочной железы и двенадцатиперстной кишки достаточно часты, учитывая их близкое расположение. Такие повреждения чаще бывают при проникающей травме. Наличие повреждения обоих органов значительно увеличивает частоту осложнений и смертельных исходов, которые при со-четанных травмах превышают 30%, в два раза больше, чем при изолированных травмах. Поэтому сочетанные повреждения требуют особого внимания. Простые повреждения двенадцатиперстной кишки с ограниченной утратой ткани, в сочетании с панкреатической травмой при интактном протоке можно лечить путем первичного шва кишки и дренирования.
В этой ситуации повышен риск несостоятельности швов двенадцатиперстной кишки, и мы широко применяем в качестве дополнения выключение привратника. Соображения о защите линии швов при этом особенно оправданы, когда сомнительна целостность панкреатического протока.
Лечение V степени травмы поджелудочной железы
У некоторых пациентов поздние осложнения в виде рецидивирующего сепсиса или не закрывающегося свища могут потребовать экстирпации.
Таким образом, при обширной травме поджелудочной железы и двенадцатиперстной кишки необходим индивидуальный подход. Такие травмы почти всегда имеют место на фоне сочетанных повреждений сосудов или других органов, поэтому активную обработку и реконструкцию у нестабильных пациентов с коагулопатией следует отложить. В некоторых случаях невосстановимое на первый взгляд повреждение выглядит более перспективно при повторном осмотре на следующий день.
Неоперативное лечение травм поджелудочной железы
С ростом неоперативных подходов в педиатрии развернулись дискуссии относительно лечения закрытых травм поджелудочной железы. В нескольких работах сообщалось об успешном неоперативном лечении, которое включало полный покой кишечника, парентеральное питание и последовательная КТ с наблюдением. Успех этого подхода безусловно определяется редкостью серьезных повреждений протока у детей, например, в одной серии частота была 0,12%. Хотя большинство успешно вылеченных случаев относилось к I и II степени, другие авторы сообщили об удовлетворительном лечении разрыва протока с помощью ЭРХПГ и стентирования, включая отдельные случаи во взрослой популяции. При осложнениях, таких как панкреонекроз и образование псевдокист, выполнялось чрескожное дренирование, а лапаротомия была оставлена для отдельных случаев.
Мы считаем, что в большинстве случаев риск пропущенного повреждения и связанных с ним осложнений не позволяет проводить неоперативное лечение. Наш подход заключается в ведении таких пациентов как взрослых, с особым вниманием к возможности сохранения селезенки, если выполняется дистальная резекция поджелудочной железы.
М.М. МИННУЛЛИН 1 , Д.М. КРАСИЛЬНИКОВ 1,2 , И.В. ЗАЙНУЛЛИН 1 , А.П. ТОЛСТИКОВ 1,2 , Р.А. ЗЕФИРОВ 1
1 Республиканская клиническая больница МЗ РТ, 420064, г. Казань, Оренбургский тракт, д. 138
2 Казанский государственный медицинский университет, 420012, г. Казань, ул. Бутлерова, д. 49
В статье представлен опыт хирургического лечения 50 пострадавших с изолированными повреждениями тонкой и толстой кишки. Изучены диагностические алгоритмы, используемые в клинике у пострадавших с повреждениями тонкой и толстой кишки. Диагностическая программа включала сбор анамнеза, клинико-объективные данные, результаты ультразвуковых и рентгенологических методов исследования, видеолапароскопию. В зависимости от характера повреждения уточнены показания к хирургическому лечению пациентов с данной патологией. Разработанная диагностическая программа и выбор оптимального варианта оперативного вмешательства позволили сократить количество неблагоприятных исходов среди пострадавших с повреждениями тонкой и толстой кишки.
Ключевые слова: травма, тонкая кишка, толстая кишка, диагностика, хирургическое лечение.
M.M. MINNULLIN 1 , D.M. KRASILNIKOV 1,2 , I.V. ZaYnullin 1 , А.P. TOLSTIKOV 1,2 , R.A. ZEPHIROV 1
1 Republican Clinical Hospital of the MH of RT, 138 Orenburgskiy Trakt, Kazan, Russian Federation, 420064
2 Kazan State Medical University, 49 Butlerov Str., Kazan, Russian Federation, 420012
Surgical tactics in case of isolated injuries of small and large intestine
The article describes the experience of surgical treatment of 50 patients with isolated injuries of small and large intestine. The diagnostic algorithms were studied. The diagnostic program included a medical history, clinical and objective data, the results of ultrasonic, X-ray methods and videolaparoscopy. Depending on the nature of the damage, the indications for surgical treatment of patients with this pathology are specified. The developed diagnostic program and selection of the optimal option of surgery allowed the reduction of the number of adverse outcomes among patients with injuries of the small and large intestine.
Key words: injury, small intestine, large intestine, diagnostics, surgical treatment.
В структуре травматизма мирного времени повреждения органов брюшной полости и забрюшинного пространства встречаются в 2-4% наблюдений, при этом доминируют закрытые повреждения живота ― 82,4% [1, 2]. У пострадавших с травмами полых органов частота повреждений тонкой кишки составляет 30-38%, толстой кишки ― 3-13%, желудка ― 2-3%, двенадцатиперстной кишки ― 1,2-10% 4. Столь значительное количество ранений тонкой кишки обусловлено ее анатомическими особенностями ― большой длиной и слабой защищенностью. Повреждения толстой кишки наблюдаются в 2,4 раза реже из-за более благоприятного анатомического расположения [6, 7].
У пострадавших с закрытыми повреждениями полых органов различают:
― надрыв серозной или слизистой оболочек;
Факторы, влияющие на повреждение полого органа:
― сила и направление удара (прямой, косой, касательный удары, раздавливание);
― фиксации полого органа (физиологическая, патологическая);
― заполненность полого органа в момент получения травмы;
― степень расслабленности передней брюшной стенки.
Повреждения тонкой и толстой кишки от воздействия тупого предмета можно свести к трем видам: раздавливание, отрыв и лопание.
Раздавливание происходит вследствие сдавления кишки между травмирующим орудием и позвоночником, ребрами, подвздошной костью в результате перпендикулярного удара или сдавления передней брюшной стенки, что приводит к мгновенному разрыву кишки либо развитию некроза участка органа, подвергшегося травме.
Лопание органа у пострадавших в результате травмы возникает в случаях наличия замкнутой петли, заполненной газом и кишечным содержимым, либо в силу анатомических особенностей или патологических изменений.
Отрыв органа происходит при косом, или тангенциальном ударе, когда петли кишки прижимаются к твердому основанию, смещаются горизонтально или в вертикальном направлении, что приводит к отрыву их брыжейки и стенки кишки у места физиологической или патологической фиксации. В этом случае содержимое полого органа не успевает переместиться в закрытом пространстве и разрывает его изнутри, вдали от места приложения силы.
Изменчивость клинической картины в разные сроки после травмы, различный характер повреждений, состояние шока, а нередко и острой кровопотери затрудняют диагностику. Обманчивая видимость легкости диагностики травм тонкой кишки иногда приводит к запоздалой операции, диагностическим ошибкам. По данным ряда авторов, в 16% наблюдений показания к проведению экстренной операции у пострадавших с закрытыми травмами живота, выставляются поздно, а ошибки на этапе диагностики достигают 33% [8, 9].
Летальность при изолированных травмах тонкой и толстой кишки варьирует от 5,1 до 20,4% [10]. Исходя из вышеизложенного, разработка диагностического алгоритма и совершенствование хирургической тактики при изолированных травмах тонкой и толстой кишки является актуальной проблемой в ургентной хирургии.
За период с 2011 по 2015 гг. в отделении абдоминальной хирургии РКБ МЗ РТ оперированы 36 пострадавших с изолированными повреждениями тонкой кишки и 14 ― с травмами толстой кишки. При этом травмы подвздошной кишки наблюдали у 26 пострадавших, у 10 была повреждена тощая кишка. Травмы толстой кишки распределились следующим образом: в 7 случаях выявлено повреждение поперечной ободочной кишки, 4 ― сигмовидной, 2 ― восходящей ободочной, 1 ― нисходящей ободочной.
В первые 6 часов с момента получения травмы были доставлены 27 пострадавших, от 6 до 12 часов ― 17, спустя 12 часов ― 6.
Всем пострадавшим, доставленным в клинику, проводили обследование согласно нашему диагностическому алгоритму (рис. 1).
Рисунок 1.
Диагностический алгоритм при изолированных повреждениях тонкой и толстой кишки
Результаты и их обсуждение
Диагностическая программа начиналась с изучения клинико-объективных данных. При этом клиническая картина у пострадавших с повреждениями тонкой кишки отличается значительным полиморфизмом. Это зависит от характера, локализации и степени повреждения кишки, сочетания с повреждениями других органов брюшной полости, грудной клетки, опорно-двигательного аппарата, черепа, а также от времени, прошедшего с момента получения травмы. В первые часы после разрыва кишки выявляются симптомы острого живота, перитонита, разлитые боли, ограничение подвижности брюшной стенки, напряжение мышц живота, исчезновение печеночной тупости, притупление перкуторного звука в отлогих местах живота. Так, с клиникой распространенного перитонита были доставлены 24 пострадавших, из них у 7 болевой синдром и другие патологические симптомы определялись только в момент поступления в приемное отделение, но в последующем боль стихала, наступал так называемый светлый промежуток продолжительностью в несколько часов. В дальнейшем боли вновь возобновлялись, развивалась клиника распространенного перитонита. В 5 случаях светлый промежуток длился 5-7 суток с момента получения травмы с постепенным развитием клиники вялотекущего перитонита, обусловленного прогрессированием некроза кишечной стенки, в связи с отрывом кишки от брыжейки.
Для клинической картины внутрибрюшного повреждения толстой кишки характерно быстрое развитие тяжелого распространенного калового перитонита. В то же время внебрюшинные разрывы толстой кишки отличаются стертостью симптомов, особенно в первые часы после травмы, а развернутая клиническая картина проявляется на 5-7 сутки в связи с развитием забрюшинной флегмоны. Внутрибрюшинные повреждения толстой кишки выявлены у 10 пострадавших, внебрюшинные ― у 4.
Всем поступившим пострадавшим выполняли обзорную рентгенографию органов брюшной полости. Данное исследование обеспечивает выявление наличия свободного газа и свободной жидкости в брюшной полости, косвенных признаков воспаления и повреждения. Информативность данного метода составила 33%.
Ультразвуковое исследование (УЗИ) органов брюшной полости и забрюшинного пространства позволяет обнаружить наличие даже небольшого количества жидкости в брюшной полости. При этом пункция брюшной полости под УЗ контролем с целью взятия жидкости на визуальное, биохимическое и бактериологическое исследование имеет особую диагностическую ценность. Проведение УЗИ позволяет также заподозрить повреждения забрюшинного отдела толстой кишки. Данное исследование выполнено всем 50 (100%) пострадавшим. Информативность метода составила 86%.
Компьютерная томография (КТ) является наиболее чувствительным методом для обнаружения забрюшинных повреждений толстой кишки. КТ органов брюшной полости выполнена в 6 случаях, при этом у 3 пострадавших заподозрен разрыв забрюшинного отдела толстой кишки. Информативность метода составила 92%.
Наиболее информативным методом диагностики при изолированных повреждениях тонкой и толстой кишки является видеолапароскопия. Особенно ценен данный метод при отрывах кишки от брыжейки, гематомах стенки или брыжейки кишки, забрюшинных кровоизлияниях. Проведение динамической видеолапароскопии позволяет контролировать развитие некроза деваскулизированного участка кишки. В ряде случаев применение данного метода диагностики малоинформативно, в частности при повреждении забрюшинной части толстой кишки в первые часы после получения травмы. Видеолапароскопия нами выполнена 35 пациентам, диагностическая ценность метода составила 96%.
Объем оперативного вмешательства при травмах тонкой и толстой кишки зависит от ряда факторов: сроков поступления пострадавших в стационар с момента получения травмы, наличия распространенного перитонита, размеров дефекта стенки кишки, уровня ранения, наличия каловых масс в просвете поврежденного органа.
В таблице 1 приведены виды оперативных вмешательств, выполненных нами при изолированных повреждениях тонкой кишки.
Таблица 1.
Виды оперативных вмешательств, выполненных при повреждениях тонкой кишки
Считаем, что при дефектах стенки тонкой кишки менее 1/2 окружности, необходимо проводить ушивание двухрядным швом с обязательной назоинтестинальной интубацией. При повреждениях 2/3 и более окружности кишки, или при отрывах кишки от брыжейки более 3 см следует выполнять резекцию тонкой кишки с анастомозом «бок» в «бок» и назоинтестинальной интубацией. Резекция поврежденного сегмента тонкой кишки с выведением илеостомы произведена пациентам с множественными дефектами стенки кишки на коротком расстоянии друг от друга, при наличии распространенного перитонита. При дефектах более 2/3 окружности терминального отдела подвздошной кишки выполняли резекцию тонкой кишки с илеотрансверзоанастомозом. При множественных повреждениях проксимального отдела тощей кишки операцией выбора считаем резекцию поврежденного сегмента кишки с выведением еюностомы по Майдлю (рис. 2).
Рисунок 2.
Еюностомия по Майдлю
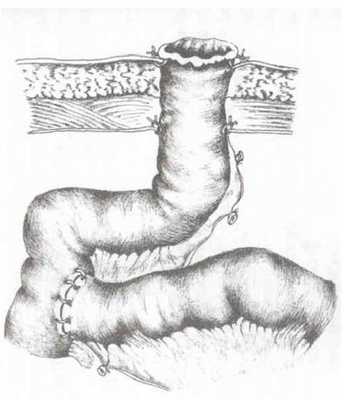
При опасности развития несостоятельности сформированного межкишечного соустья и распространенного перитонита, высоких резекциях тощей кишки производится его «экстраперитонизация», с целью профилактики внутрибрюшинных осложнений (патент №2445022, 2012, «Способ профилактики несостоятельности швов энтероэнтероанастомоза») [11, 12].
При выполнении оперативного вмешательства у пострадавших с ранениями толстой кишки строго придерживаемся разработанному нами алгоритму. Так, в 4 случаях закрытых повреждений толстой кишки, на ранних сроках поступления пострадавших в стационар, при дефектах стенки кишки менее 1/2 окружности, производили его ушивание 2-х рядными швами с трансанальной интубацией кишки. При множественных дефектах правого фланга толстой кишки на коротком протяжении, сопутствующем перитоните выполняли правостороннюю гемиколэктомию с выведением илеостомы. У 2 пострадавших во время операции диагностированы отрывы брыжейки от стенки нисходящего отдела толстой кишки на протяжении более 3 см, при этом выполнена левосторонняя гемиколэктомия с трансверзостомией. В 1 случае множественные повреждения поперечной ободочной кишки осложнились распространенным каловым перитонитом, в связи с чем выполнены резекция поперечной ободочной кишки с выведением трансверзостомы, тщательная санация и дренирование брюшной полости. В 3 случаях обширного повреждения сигмовидной кишки хирургическое вмешательство закончили выполнением операции Гартмана (табл. 2).
Таблица 2.
Виды оперативных вмешательств, выполненные при повреждениях толстой кишки
| Название операции | Показания к операции | Количество пострадавших |
| Ушивание дефекта толстой кишки | Дефекты менее 1/2 окружности кишки | 4 (28,6%) |
| Правосторонняя гемиколэктомия+илеостомия | Множественные дефекты на коротком протяжении, обширные дефекты+перитонит | 2 (14,3%) |
| Левосторонняя гемиколэктомия+трансверзостомия | Обширные дефекты кишки, отрыв кишки от брыжейки более 3 см | 2 (14,3%) |
| Резекция поперечной ободочной кишки с анастомозом «бок» в «бок»+ретроградная интубация толстой кишки | 2/3 и более дефект кишки, отрыв кишки от брыжейки более 3 см | 2 (14,3%) |
| Резекция поперечной ободочной кишки с выведением трансверзостомы | Множественные дефекты на коротком протяжении, обширные дефекты+перитонит | 1 (7,1%) |
| Операция Гартмана | Обширные дефекты сигмовидной кишки | 3 (21,4%) |
При закрытых травмах тонкой кишки умерло 3 пострадавших. Летальность составила 8,3%. Причинами летальных исходов явились распространенный перитонит с развитием синдрома полиорганной недостаточности, тромбоэмболия легочной артерии, обширный инфаркт миокарда.
При закрытых травмах толстой кишки умерло 2 пострадавших. Летальность составила 14,3%. В обоих случаях причиной летальных исходов явился распространенный каловый перитонит с развитием синдрома полиорганной недостаточности.
Заключение
Диагностика закрытых повреждений тонкой и толстой кишки должна носить комплексный характер, включая оценку клинико-объективных данных, результатов инструментальных методов исследования. Наиболее информативными методами диагностики повреждений внебрюшинной части толстой кишки являются УЗИ и РКТ брюшной полости и забрюшинного пространства с контрастированием. Методом выбора в диагностике закрытых повреждений полых органов брюшной полости является видеолапароскопия. Динамическая видеолапароскопия является ценным методом диагностики для оценки жизнеспособности деваскулизированного участка кишки.
Выбор оптимального варианта хирургического пособия при изолированных закрытых повреждениях тонкой и толстой кишки определяется тяжестью травмы, объемом кровопотери, локализацией повреждения, сроком поступления с момента получения травмы, наличием или отсутствием гнойно-септических осложнений.
При дефектах менее 1/2 окружности тонкой кишки выполняется ушивание 2-х рядными швами с обязательной назоинтестинальной интубацией. При повреждениях более 1/2 окружности кишки, отрыве кишки от брыжейки более 3 см, множественных травмах кишки выполняется резекция поврежденного сегмента. Операцией выбора при множественных, или обширных повреждениях тощей кишки является наложение еюностомы по Майдлю. При существовании опасности развития несостоятельности анастомозов, выполняем их экстраперитонизацию.
Проведен анализ лечения 15 пострадавших с травмами двенадцатиперстной кишки. Разработана диагностическая программа при разрывах двенадцатиперстной кишки в зависимости от уровня повреждения. Сформулированы современные принципы хирургического лечения при травмах двенадцатиперстной кишки в зависимости от сроков поступления пострадавших в стационар с момента получения травмы, размеров дефекта стенки двенадцатиперстной кишки, уровня повреждения, сочетанных повреждений панкреатодуоденальной зоны.
Management for closed injuries of the duodenum
The analysis of treatment of 15 patients with injuries of the duodenum was conducted. Diagnostic software with rupture of the duodenum, depending on the level of the injury was developed. It was formulated the modern principles of surgical treatment of injuries of the duodenum, depending on the timing of the victims to the hospital from the time of injury, the size of the defect duodenal wall, the level of injury, associated injuries pancreatoduodenal zone.
Задача исследования: улучшение результатов хирургического лечения пострадавших с закрытыми повреждениями 12 п.к. путем усовершенствования существующих и разработки новых методов профилактики и лечения пациентов с закрытыми повреждениями 12 п.к.
Материалы и методы
За период с 2003 по 2012 год в отделении абдоминальной хирургии РКБ МЗ РТ оперированы 15 пострадавших с повреждениями 12 п.к. Изолированные повреждения 12 п.к. наблюдались в 8 случаях, сочетание травмы 12 п.к. с разрывом печени — в 3, с повреждением желудка одном и травмой поджелудочной железы — в 3. Все пациенты были лицами трудоспособного возраста (от 22 до 54 лет), мужчин 12, женщин — 3. Восемь пострадавших были доставлены в первые 6 часов с момента получения травмы, 5 — поступили от 6 до 12 часов, 2 — доставлены в приемное отделение спустя 12 часов с момента получения травмы.
Лучевые методы диагностики повреждений 12 п.к. порой имеют определяющее значение. Обзорная рентгенография органов брюшной полости обеспечивает выявление наличия свободного газа и свободной жидкости в брюшной полости, косвенных признаков воспаления и повреждения, таких как эмфизема в забрюшинном пространстве, усиление четкости правого контура почки, стертость границ правой поясничной мышцы. Если в забрюшинном пространстве воздуха нет, но имеется подозрение на разрыв кишки, необходимо произвести нагнетание воздуха через назогастральный зонд. В этом случае его ретроперитонеальное скопление становится обширнее и заметнее на снимках. Серийная рентгенография верхних отделов живота позволяет обнаружить расширение просвета 12 п.к. с появлением «спиральной пружины» в вертикальной и нижней горизонтальной частях кишки в результате клапанообразного перекрытия ее просвета интрамуральной гематомой. При отсутствии достаточных данных на обзорной рентгенограмме следует произвести рентгенологическое исследование с приемом водорастворимого контраста. В некоторых случаях возможно попадание контраста за просвет кишки в зоне ее повреждения и распространение его вне — или внутрибрюшинно. Обзорная рентгенография органов брюшной полости выполнено всем 15 (100%) пострадавшим, при этом лишь у 5 пациентов выявлены вышеуказанные рентгенологические признаки повреждения 12 п.к. Информативность метода, при данной патологии, составила 33%.
Ультразвуковое исследование (УЗИ) органов брюшной полости и забрюшинного пространства позволяет обнаружить наличие даже небольшого количества жидкости в брюшной полости, при этом регистрируется расхождение на большее или меньшее расстояние листков париетальной и висцеральной брюшины. Картина УЗИ позволяет заподозрить повреждения ретроперитонеальной части 12 п.к. УЗИ брюшной полости нами выполнено всем 15 (100%) пострадавшим. Информативность метода составила 86%.
Компьютерная томография (КТ) является наиболее чувствительным методом для обнаружения в забрюшинном пространстве воздуха и крови. С целью повышения диагностических возможностей КТ вводится водорастворимый контраст в 12 п.к., при этом становится возможным определение выхода контраста за пределы кишки через дефект ее стенки. КТ органов брюшной полости и забрюшинного пространства выполнена 8 (53%) пострадавшим. Информативность метода составила 98%.
Видеолапароскопия применяется при неинформативности неинвазивных методов диагностики. Пациентам в тяжелом состоянии с нестабильными показателями гемодинамики видеолапароскопия противопоказана. У пострадавших со стабильными показателями гемодинамики видеолапароскопия может быть эффективна и позволяет обнаружить в брюшной полости кишечное содержимое, зеленоватое окрашивание по правому боковому каналу при наличии дефекта задней стенки 12 п.к., очаги стеатонекроза, пузырьки газа под париетальной брюшиной, желтовато-зеленое пропитывание тканей на фоне обширной забрюшинной гематомы в зоне 12 п.к. Однако в ряде случаев применение такого высокоинформативного метода исследования не позволяет подтвердить или опровергнуть предположение о повреждении 12 п.к., особенно при повреждениях забрюшинной части 12 п.к. в первые часы с момента получения травмы. Тем не менее диагностическая видеолапароскопия остается важным и необходимым исследованием при травмах живота. Диагностическая видеолапароскопия нами выполнена 7 (47%) пострадавшим, при этом у 2 из них не выявлено забрюшинного повреждения 12 п.к. Таким образом, информативность данного метода составила 72%.
Объем оперативного вмешательства при травмах 12 п.к. зависит от ряда факторов: сроков поступления пострадавших в стационар с момента получения травмы, размеров дефекта стенки 12 п.к., уровня повреждения, сочетанных повреждений панкреатодуоденальной зоны. По мнению А.Б. Молитвословова и соавт. (2004), неблагоприятными факторами, влияющими на исход лечения повреждений 12 п.к. являются размер дефекта более 50% окружности кишки, локализация повреждения в нижнегоризонтальной части, сочетанная панкреатодуоденальная травма, развитие забрюшинной флегмоны [3].
Ряд авторов также выделяют неблагоприятные прогностические факторы при травмах 12 п.к., влияющие на исход. Прежде всего это сочетание повреждения холедоха и/или поджелудочной железы, разрыв или ранение стенки 12 п.к. более 75% окружности, начало операции спустя 24 часа с момента травмы, и повреждения, расположенные в верхне-горизонтальной и нисходящей части 12 п.к. [6, 11-13].
Все 15 пациентов были оперированы в разные сроки с момента поступления в стационар. Операции выполнялись под общим обезболиванием. Для полноценной ревизии 12 п.к. во всех случаях выполняли мобилизацию по Кохеру – Клермону, при подозрении на повреждение забрюшинной части 12 п.к. проводили широкое вскрытие и дренирование забрюшинного пространства. Во время операции у 8 пациентов выявлены изолированные повреждения 12 п.к. В 5 случаях была повреждена верхне-горизонтальная часть, в 3 случаях — нисходящая часть выше БДС. У 3 пострадавших разрывы 12 п.к. сочетались с травмой печени, из них в 2 случаях 12 п.к. повреждена в верхне-горизонтальной части, в одном случае нисходящая часть. У 3 пострадавших выявлено повреждение поджелудочной железы, из них в 2 случаях повреждения нисходящей части 12 п.к. сочетались с травмой головки поджелудочной железы, в 1 случае была повреждена нижне-горизонтальная часть 12 п.к. и тело поджелудочной железы. У одного пострадавшего травма 12 п.к. сочеталась с повреждением стенки желудка (разрыв верхне-горизонтальной части и повреждение передней стенки желудка). 4 пострадавшим разрывы 12 п.к. были ушиты в поперечном направлении двухрядными узловыми швами. Данные пациенты поступили в первые 6 часов с момента получения травмы, дефекты стенки 12 п.к. располагались в верхне-горизонтальной части и не превышали 1/3 (1-1,5 см) ее окружности. Операцию завершали назодуоденальной декомпрессией и проведением питательного зонда в тощую кишку. 7 пациентам с повреждением 12 п.к., поступившим позднее 6 часов с момента получения травмы, после ушивания дефектов стенки кишки нами выполнено выключение 12 п.к. из пассажа пищи с наложением гастроэнтероанастомоза по Вельфлеру – Брауну (рис. 1). Операцию завершали назодуоденальной декомпрессией и установкой зонда в отводящий отдел для энтерального питания.
Рисунок 1. Гастроэнтероанастомоз по Вельфлеру – Брауну с отключением 12 п.к.
У 4 пациентов разрыв был более 1/3 окружности, когда дефекты располагались в нисходящей части 12 п.к. После обработки краев раны, производили ушивание дефектов двухрядными узловыми швами. В последующем на расстоянии 5 см ниже или выше повреждения формировали дуоденоеюноанастомоз «бок в бок» на длинной петле с брауновским соустьем (рис. 2).
Рисунок 2. Дуоденоеюноанастомоз с брауновским соустьем
3 пострадавшим выполнено ушивание разрыва 12 п.к., дуоденоеюностомия на выключенной по Ру петле (рис. 3).
Рисунок 3. Ушивание разрыва 12 п.к., дуоденоеюноанастомоз по Ру
У одного пациента выявлен полный поперечный разрыв нисходящей части 12 п.к. выше БДС. В данном случае нами наложен дуоденоеюнальный анастомоз по типу «конец» в «бок» с брауновским соустьем и отключением дистального отдела 12 п.к. Операция завершена назодуоденальной декомпрессией и проведением питательного зонда в отводящий отдел тощей кишки (рис. 4).
Рисунок 4. Дуоденоеюноанастомоз «конец в бок» с отключением дистальной части 12 п.к.
При сочетании повреждений 12 п.к. и печени производилось ушивание ее разрыва П-образными швами (2 случая). В одном наблюдении при неглубоких повреждениях печени нанесено раневое покрытие «ТахоКомб». При повреждениях поджелудочной железы необходимо широкое вскрытие и дренирование забрюшинного пространства, по типу «ринг-дренирования», а так же дренирование желчевыводящих путей (в 2 случаях сформирована холецистостома, в 1 — холедохостома). Разрыв передней стенки желудка в одном случае ушит двухрядными узловыми швами.
Результаты: из 15 оперированных пациентов умерло 4. Летальность составила 27%. Причинами смерти явились: прогрессирующий панкреонекроз с развитием забрюшинной флегмоны — 1 случай, пациент с сочетанной травмой поджелудочной железы; обширная забрюшинная флегмона с развитием сепсиса и синдрома полиорганной недостаточности — 1 случай, прогрессирование перитонита в результате развития несостоятельности швов ранее ушитых дефектов забрюшинной части 12 п.к. — 2 случая. Все 4 умерших пациента были доставлены в стационар позже 6 часов с момента получения травмы.
1. Диагностика повреждений 12 п.к. должна носить комплексный характер, включая оценку клинико-объективных данных, результатов инструментальных методов исследования. Наиболее информативными методами диагностики являются УЗИ, КТ брюшной полости, забрюшинного пространства с контрастированием.
2. Пострадавшим, поступившим в первые 6 часов с момента получения травмы, при разрывах в супрапапиллярной части 12 п.к. не более 1,5 см, предпочтительнее ограничиваться ушиванием дефекта 12 п.к. двухрядными узловыми швами. При повреждениях кишки более 2 см, после ушивания ее дефекта, с целью декомпрессии и профилактики несостоятельности швов, дополнительно формировать дуоденоеюноанастомоз по типу «бок в бок» с брауновским соустьем или на выключенной по Ру петле.
3. При поступлении пациентов позже 6 часов с момента получения травмы, выполняется выключение 12 п.к. из пассажа в сочетании с гастроэнтероанастомозом по Вельфлеру – Брауну.
4. Обязательным условием при выполнении оперативного вмешательства является широкое дренирование забрюшинного пространства, продленная назодуоденальная — еюнальнальная интубация.
Д.М. Красильников, М.М. Миннуллин, Я.Ю. Николаев
Казанский государственный медицинский университет
Республиканская клиническая больница МЗ РТ, г. Казань
Красильников Дмитрий Михайлович — доктор медицинских наук, профессор, заведующий кафедрой хирургических болезней № 1
Литература:
1. Красильников Д.М., Фатхутдинов И.М., Шайхутдинов P.P. Хирургическая тактика при закрытых повреждениях кишечника // Казанский медицинский журнал. — 2000. — Т. 81, № 5. — С. 405-406.
2. Абакумов М.М., Лебедев Н.В., Малярчук В.И. Диагностика и лечение повреждений живота // Хирургия. — 2001. — № 6. — С. 24-28.
3. Молитвословов А.Б., Ерамишанцев А.К., Марков А.Э. и др. Диагностическая и лечебная тактика при травме двенадцатиперстной кишки // Хирургия. — 2004. — № 8. — С. 46-51.
4. Иванов П.А., Гришин А.В., Корнеев Д.А. и др. Повреждения органов панкреатодуоденальной зоны // Хирургия. — 2003. — № 12. — С. 39-43.
5. Velmahos G.C. Complex repair for the management of duodenal injury // Am.Surg. — 1999. — Vol. 65, № 10. — P. 972-975.
6. Jansen M., Du Toit D.F., Warren B.L. Duodenal injuries surgical management adapted to circumstances // Injury. — 2002. — № 33. — P. 611-615.
7. Aherne N.J., Kavanagh E.G., Condon E.T. et al. Duodenal perforation after a blunt abdominal sporting injuri: the importance of early diagnosis // J. Trauma. — 2003. — Vol. 54, № 4. — P. 791-794.
8. Михайлов А.П., Сигуа Б.В., Данилов А.М. и др. Повреждения двенадцатиперстной кишки (Клиника, диагностика, лечение) // Вестник хирургии им. И.И. Грекова. — 2007. — № 6. — С. 36-40.
9. Сигуа Б.В. Диагностика и лечение повреждений двенадцатиперстной кишки: автореф. дис. … канд. мед. наук. — Санкт-Петербург, 2008. — 16 с.
10. Черкасов М.Ф., Юсков В.Н., Ситников В.Н., и др. Повреждения живота при множественной и сочетанной травме. — М.: Ростов-на-Дону, 2005. — 132 с.
11. Carrillo E.H., Richardson J.D., Miller F.B. Evolution in the management of duodenal injuries // J Trauma. — 1996. — № 40. — Р. 1037-1046.
12. Clendenon J.N., Meyers R.L., Nance M.L. et al. Management of duodenal injuries in children // J Pediatr Surg. — 2004. — № 39. — Р. 964-968.
13. Lopez P.P., Benjamin R., Cockburn M. et al. Recent trends in the management of combined pancreatoduodenal injuries // Am Surg. — 2005. — № 71. — Р. 847-852.
Читайте также:
- Нарушения функции мозжечка (заболевания)
- Вкланочная шина. Изготовление вкладочной шины при парадонтите
- Содержимое слепой кишки. Признаки энтерита
- Причины нарушения сосудистой проницаемости. Геморрагический лучевой диатез
- Лечение менингококковой инфекции. Профилактика менингококковой инфекции. Менингококковая вакцина.
