Лечение язвенной болезни медикаментами и профилактика обострений
Добавил пользователь Morpheus Обновлено: 28.01.2026
Прежде всего необходимо повсемесно внедрять в практику европейские или отечественные рекомендации по диагностике и лечению больных язвенной болезнью (ЯБ), ассоциированной с Helicobacter pylori (Н.р.), ибо известно, у подавляющего числа больных ЯБ, язвы в двенадцатиперстной кишке и желудке возникают и рецидивируют на фоне геликобактерного хронического активного гастродуоденита и поэтому без эрадикации (уничтожения) этой бактерии не наступает полной ремиссии болезни и сохраняется склонность к развитию обострений и осложнений, угрожающих жизни больного (коровотечение, прободение стенки пораженного органа, стенозирование и др.).
Профилактика этих осложнений состоит прежде всего в обеспечении эрадикации (уничтожения) этой бактерии, в гастродуоденальной слизистой оболочке (СО) с помощью комбинированной курсовой медикаментозной терапии, которую можно проводить в амбулаторно-поликлинических условиях, но, естественно только в тех лечебно профилактических учреждениях, в которых созданы надлежащие условия для диагностики и лечения этих больных. Например, при язвенной бoлезни надо всем больным проводить эзофагогастродуоденоскопию, множественную прицельную биопсию (5-6 биоптатов), гистологическое исследование биоптатов с целью выявления бактерии и исключения "раковой" язвы, определения активности и выраженности гастрита а антруме и теле желудка в соответствии с "сиднейской" системой.
Высокий уровень эрадикации этой патогенной бактерии возможен при условии, если в медикаментозной комбинации будут включены: омепразол (ромесек и др.) или ланзопразол (ланзофед и др.), или рабепразол (париет и др.) в стандартной дозе два раза в день в сочетании с кларитромицином (клацид, клабакс и др.) по 500 мг два раза в день с амоксициллином (флемоксин и др.) по 1000 мг два раза в день + метронидазол (трихопол, клион и др.) или тинидазол по 500 мг два раза в день. Курс лечения не менее 7 дней. Принцип лечения больных язвенной болезнью состоит в снижении желудочной секреции хлористоводородной кислоты с помощью ингибиторов протонной помпы (ИПП) или блокаторов Н2 гистаминовых рецепторов (БН2ГР) как минимум до 6-7 внутрижелудочного и дуоденального уровня рН. Комбинация антибактериальных препрартов должна соответствовать отечественным рекомендациям, ибо только при этом обеспечивается развитие ремиссии язвенной болезни, заживление язвы и эрозии, восстановление целостности гастродуоденальной слизистой оболочки подавление активности воспаления, нормализации содержания гастрина и других интестинальных гормонов, восстановления резистентности слизистой оболочки желудка и двенадцатиперстной кишки к агрессивным факторам, включая нестероидные противовоспалительных препараты. Таким образом, положительные эффекты успешной эрадикации пилорического геликобактериоза укорачивает сроки регрессии обострения, обеспечивает профилактику опухолей желудка.
Конечно при приеме большого колличества лекарственных средств у ряда больных возникают побочные эффекты (сухость во рту и др.) и даже у некоторых больных после эрадикации Helicobacter pylori в связи с высоким уровнем продукции кислоты присоединяются симптомы гастроэзофагальной рефлюксной болезни (ГЭРБ), но они обычно купируются, если пролонгируется прием антисекреторного препарата (например, ромесека). Эффект лечения больных язвенной болезнью может отсутствовать, если не соблюдается режим образа жизни (употребление алкоголя) и больной не выполняет в полном объеме рекомендации врача.
Если больному не проведена эрадикационная терапия в полном объеме, как это предписывается Российскими стандартами, а терапия производилась с использованием неполной медикаментозной комбинации. Например, антисекреторный препрат в не двойной суточной дозе, вместо коллоидного субцитрата использовались викалин, викаир, фосфолюгель, альмагель или другой препарат с антацидными свойствами по 1 дозе 2-3 раза в день. У больного на этой терапии также наступает улучшение, но никогда не происходит эрадикации Helicobacter pylori, не наступит ремиссия, возможно зарубцуется язва. Уменьшится активность и выраженность воспаления слизистой оболочки желудка и двенадцатиперстной кишки за счет уменьшения колонизирующих бактерий, но у этих больных в лучшем случае имеет место лишь "подавление" патогенности бактерии, а не уничтожение ее, рецидивы и осложнения болезни можно предупредить, если аналогичные курсы терапии будут повторятся 3-4 раза в год.
Нами в повседневной врачебной практике на протяжении ряда лет с успехом для лечения больных язвенной болезнью используется комбинированный препарат "Пилобакт", содержащий омепразол (20 мг), кларитромицин (250 мг) и тинидазол (500 мг). Все три таблетки рекомендуется больному не разжевывая принимать во время завтрака и обеда в течении 7 дней, а после этого в течении 4-х недель продолжить прием ромесека (1 таблетка в 15 часов) в комбинации с викалином (6 таблеток в сутки) или бисмофалька (6 таблеток в сутки). Оказалось, что эта комбинация самая дешевая и высокоэффективная, лечение можно проводить в амбулаторных условиях, а главное ко 2-3 дню от начала лечения полностью исчезают симптомы болезни и у подавляющего большинства больных с неосложненной формой язвенной болезни, так как у большинства больных уничтожается бактерия, то есть наступает выздоровление. Вместо викалина при особо упорных формах мы используем препарат де-нол (коллоидный субцитрат висмута). С более подробными рекомендациямипо лечению больных с язвенной болезнью можно ознакомится в отечественных стандартах и соответствующих монографиях.
МЕДИКАМЕНТОЗНАЯ ТЕРАПИЯ И ПРОФИЛАКТИКА ОБОСТРЕНИЙ И ОСЛОЖНЕНИЙ ЯЗВЕННОЙ БОЛЕЗНИ
Для цитирования: Григорьев П.Я. МЕДИКАМЕНТОЗНАЯ ТЕРАПИЯ И ПРОФИЛАКТИКА ОБОСТРЕНИЙ И ОСЛОЖНЕНИЙ ЯЗВЕННОЙ БОЛЕЗНИ. РМЖ. 1997;22:5.
В статье кратко изложены современные представления о патогенезе язвенной болезни желудка и двенадцатиперстной кишки. Подчеркивается необходимость эрадикации инфекции Helicobacter pylori с целью предотвращения рецидивов язв и развития осложнений, в том числе язвенных кровотечений. Приведены схемы медикаментозной терапии и дана сравнительная оценка различных препаратов, применяемых при язвенной болезни.
The paper briefly outlines recent views of the pathogenesis of peptic ulcer, underlines the need for eradication of Helicobacter pylori infection to prevent recurrent ulcers and complications, including ulceratve hemorrhage, gives drug regimens and comparatively evaluates various drugs used in peptic ulcer.
Главный гастроэнтеролог Минздрава России проф. П.Я. Григорьев, РГМУ
Prof. P.Ya. Grigoryev, Russian State Medical University, Head Gastroenterologist, Ministry of Health of the Russian Federation
По данным регистарации заболеваемости каждый 10-й взрослый житель России страдает тем или иным заболеванием органов пищеварения. В некоторых регионах заболеваемость существенно превосходит средние показатели по стране. Особенно широко и повсеместно распространены среди взрослого и даже детского населения язвенная болезнь (ЯБ) и сопутствующий ей хронический активный гастродуоденит (ХАГД). Из числа больных ЯБ, находящихся под диспансерным наблюдением, каждый 9-й поступает в стационар в связи с возникающими осложнениями (язвенное кровотечение, перфорация язвы и др.), по поводу которых по жизненным показаниям большинству пациентов выполняют операцию.
От осложнений, связанных с неадекватным медикаментозным лечением больных ЯБ, в России ежегодно умирают около 6000 человек трудоспособного возраста.
Более 100 лет врачи были уверены, что ЯБ возникает от сресса, в результате нарушений режима питания, курения, приема крепких алкогольных напитков и под влиянием отягощенной наследственности. Позже было установлено, что язвы в слизистой оболочке (СО) желудка и двенадцатиперстной кишки образуются в результате преобладания агрессивных факторов (в основном соляной кислоты и пепсина) над факторами защиты гастродуоденальной СО (секреция слизи и бикарбонатов, локальный синтез простагландинов, достаточная регенерация покровного эпителия, сохранное кровоснабжение и др.). В действительности же оказалось, что усиление эндогенных факторов агрессии (избыточное кислотообразование) и ослабление резистентности гастродуоденальной СО (гастрит, дуоденит) обусловлены заселением желудка и двенадцатиперстной кишки спиралевидными бактериями, получившими название Helicobacter pylori (HP). Теперь стало ясно, что основным принципом медикаментозной терапии ЯБ желудка (ЯБЖ) и ЯБ двенадцатиперстной кишки (ЯБДПК) должно быть обязательное использование препаратов с антикислотной и антибактериальной (антихеликобактерной) активностью. Кроме того, было установлено, что без уничтожения (эрадикации) инфекции HP не наступает полной и стойкой ремиссии ЯБ.
К факторам, затрудняющим устранение Нр-инфекции СО желудка и двенадцатиперстной кишки, относят: невыполнение больным предписаний врача по режиму приема лекарств, развитие резистентности Нр к используемому препарату, курение, значительную выраженность воспалительного процесса в гастродуоденальной СО и неадекватную комбинацию лекарственных средств, используемую для эрадикации HP.
Установлено, что под влиянием современного антикислотного препарата, применяемого в адекватной дозе, купируются симптомы болезни, в короткие сроки рубцуются язвы, ослабляется побочное действие антибактериальных препаратов, но сохраняются активность и инфицированность СО хеликобактериями, а эрадикация HP с помощью адекватной комбинации медикаментозных средств обеспечивает безрецидивное течение ЯБ, регрессию гастрита и дуоденита, а также профилактику лимфомы и рака желудка.
Антикислотные препараты
Из антикислотных препаратов оправдано применение блокатора протонового насоса (омепразол) или блокатора Н2 -рецепторов (ранитидин или фамотидин) по схемам, представленным в таблице.
Экспертам ВОЗ в перечень препаратов с антихеликобактерной активностью включены метронидазол, кларитромицин, амоксициллин, тетрациклин и колоидный субцитрат висмута (КСВ).
Метронидазол является основой комбинаций из трех и двух препаратов, применяемых для лечения инфекции Нр. Имеются данные о резистентности бактерий к метронидазолу, особенно в тех случаях, когда препарат назначают в малых дозах и в качестве монотерапии. Метронидазол назначают по 0,25 г 4 раза или по 0,5 г 2 раза в день во время еды в течение 7-14 дней.
Кларитромицин подавляет синтез белка бактерий и потому эффективен против Нр. При использовании препарата в качестве монотерапии у Нр иногда развивается резистентность к нему.
Назначают по 0,25 г или по 0,5 г 2 раза в день между приемами пищи в течение 7 дней.
Нр чувствительны также к амоксициллину, который ингибирует синтез, происходящий в стенке клетки бактерии. Бактерицидность препарата возрастает при нейтральных значениях рН.
Препарат назначают по 0,5 г 4 раза в день или по 1 г 2 раза в день между приемами пищи в течение 7-14 дней в зависимости от комбинации.
Тетрациклин оказывает бактерицидное воздействие на Нр благодаря подавлению синтеза белка бактериальной клетки. Препарат активен при назких значениях рН. Резистентности бактерий к препарату не возникает. Назначают по 0,5 г 4 раза или по 1г 2 раза в день во время еды, курс 10-14 дней.
Соединения висмута, особенно КСВ, являются противомикробными препаратами местного действия. Они препятствуют адгезии Нр к эпителию и разрушают целостность стенки бактерии. Большие дозы соединений висмута могут оказаться токсичными для центральной нервной системы. Препараты висмута назначают в комбинации с другими средствами по 120 мг 4 раза или по 107 мг 5 раз в день. Принимают натощак, за 30 мин до еды и спустя 2 ч после приема пищи в течение 10-14 дней.
При использовании различных схем лечения с применением указанных препаратов частота уничтожения инфекции Нр обычно составляет 80 - 70%. В группе больных, получавших в течение 10 дней КСВ, метронидазол, тетрациклин и омепразол, частота эрадикации Нр достигает 95% и более. Аналогичные результаты по эрадикации Нр наблюдаются при 7-дневной терапии омепразолом в сочетании с кларитромицином и метронидазолом. Вместо омепразола в комбинации можно использовать ранитидин или фамотидин с двумя или тремя антихеликобактерными препаратами (метронидазол или амоксициллин + кларитромицин; КСВ + тетрациклин + метронидазол). Омепразол и другие блокаторы протонного насоса в лечении ЯБ эффективнее блокаторов Н2-рецепторов.
При назначении антибактериальной терапии следует иметь в виду, что ее эффективность в плане эрадикации Нр при использовании указанных комбинаций в большинстве случаев достигает 70% и более, но существенно снижается при монотерапии, резистентности бактерии к препарату, включенному в комбинацию, а также при несоблюдении больным режима приема лекарств.
Программа лечения больных язвенной болезнью
Программа лечения больных ЯБ, ассоциированной с Нр, включает:
- обучение больных с целью достижения партнерства в лечении и повышения ответственности за выполнение рекомендаций врача (соблюдение режима питания и приема лекарств, прекращение курения и т. д.);
- оценку тяжести течения ЯБ с учетом анамнеза, клинико-эндоскопических проявлений, тестов на Нр и результатов предшествующей терапии;
- разработку индивидуального плана курсовой антихеликобактерной и антикислотной терапии, пролонгированной и прерывистой терапии "по требованию" для профилактики осложнений, в том числе язвенного кровотечения.
При ЯБ, осложненной кровотечением, наряду с эндоскопической остановкой кровотечения (диатермокоагуляция и др.) необходимы внутривенные инфузии омепразола (40 мг в 100 мл физиологического раствора) или ранитидина (100 мг в 100 мл физиологического раствора). При отсутствии противопоказаний немедленно начинают прием внутрь соответствующего антикислотного препарата в комбинации с антихеликобактерной терапией. Если прием внутрь указанных препаратов из-за выраженных диспепсических расстройств окажется невозможным, то необходимо продолжить инфузионное введение одного из представленных антикислотных препаратов с интервалом 8 ч.
Показаниями к назначению комбинации антикислотного и антихеликобактерного медикаментозного лечения являются не только ЯБЖ и ЯБДПК, ассоциированные с Нр, но и рефлюкс-эзофагит, сочетающийся с хеликобактерным гастритом и дуоденитом, рецидивирующая диспепсия, ассоциированная с инфекцией Нр, у пациентов, оперированных по поводу ЯБ. Таким образом, больному с указанными заболеваниями в течение первых 7 - 14 дней, как правило, назначают антикислотный препарат дважды в день в половинной суточной дозе в осчетании с антихеликобактерными средствами, далее в течение нескольких недель больной принимает только антикислотный препарат. При этом не исключается применение любого антацидного препарата в качестве симптоматического средства.
Повсеместное внедрение современных принципов и схем медикаментозной терапии ЯБЖ и ЯБДПК может обеспечить безрецидивное течение болезни и предупредить развитие опасных для жизни осложнений. С этой целью целесообразно использовать следующие медикаментозные комбинации.
Используется также комбинированный препарат гастростат, содержащий субцитрат висмута (в таблетках 108 мг), метронидазол (в таблетках 200 мг) и тетрациклина гидрохлорид (в таблетках 250 мг). Одновременно принимают 3 таблетки 5 раз в день через равные промежутки времени в течение 10 дней (вариант классической "тройной" терапии). С целью более быстрого купирования симптомов болезни, ослабления побочных реакций и обеспечения пролонгированной терапии рекомендуется дополнительно назначить гастроцепин по 50 мг 2 раза в день при ХАГД на 10 - 14 дней, при ЯБДПК на 6 нед, при ЯБЖ на 12 нед. Частота ликвидации инфекции Нр при использовании этой комбинации достигает 80%.
При ЯБЖ и ЯБДПК в течение первых 7 дней рекомендуют использовать омепразол, который назначают по 20 мг 2 раза в день (в 8 и 20 ч). Благодаря включению в данную классическую комбинацию омепразола не только повышается эффективность лечения (частота эрадикации Нр в гастродуоденальной СО до 70% и более), но и улучшается переносимость больными медикаментозной терапии, быстро купируются симптомы болезни и наступает более полная ремиссия гастродуоденита.
Данная схема лечения ЯБ, ассоциированной с Нр, обеспечивает высокую эффективность ликвидации инфицированности гастродуоденальной СО (70% и более). Эта комбинация, в отличие от классической тройной терапии, лучше переносится больными.
В исключительных случаях кларитромицин можно заменить амоксициллином или оксациллином (по 500 мг 4 раза в день в течение 7 дней), а метронидазол - тетрациклином (по 500 мг 4 раза в день в течение 7 дней), но при этом, как правило, частота эрадикации Нр снижается до 80 - 85%. При использовании данной комбинации частота эрадикации Нр обычно у больных, получавших омепразол, была на 15 - 20% выше, чем у тех, кто принимал блокатор Н2 -рецепторов.
Схема курсовой медикаментозной терапии при обострении ЯБ, не ассоциированной с Нр (наблюдается при ЯБЖ не чаще, чем в 20% случаев, а при ЯБДПК не чаще, чем в 1% случаев), включает ранитидин (300 мг/сут) или фамотидин (40 мг/сут) в сочетании с антацидным препаратом.
1. Григорьев П.Я., Яковенко А.В. Справочное руководство по гастроэнтерологии. М., 1997. - 410 с.
2. Логинов А.С. и др. Язвенная болезнь и Нр: новые аспекты патогенетической терапии. М.: Медицина, 1993. - 230 с.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Язвенная болезнь желудка и двенадцатиперстной кишки
Язвенная болезнь – представляет собой хроническое рецидивирующее заболевание, протекающее с чередованием периодов обострения и ремиссии, ведущим проявлением которого служит образование дефекта (язвы) в стенке желудка и двенадцатиперстной кишки[1,2].
NB! Инфекция H. pylori вызывает прогрессирующее повреждение слизистой желудка и играет важную роль в развитии язвенной болезни желудка (ЯБЖ) и двенадцатиперстной кишки (ЯБДПК), аденокарциномы желудка и MALT-лимфомы [1,3,4].
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| Код | Название |
| K 25 | Язва желудка |
| К 26 | Язва двенадцатиперстной кишки |
Дата разработки протокола: 2013/пересмотр 2017 год.
Сокращение, используемые в протоколе:
| АСК | ацетил салициловая кислота |
| АСТ | аспртатаминотрансфераза |
| БХА | биохимический анализ |
| БУТ | быстрый уреазный тест |
| ГДЗ | гастродуоденальная зона |
| ГЭР | гастроэзофагеальный рефлюкс |
| ДГР | дуоденогастральный рефлюкс |
| ДПК | двенадцатиперстная кишка |
| ЖКК | желудочно-кишечные кровотечения |
| ЖКТ | желудочно-кишечный тракт |
| ИПП | ингибиторы протонной помпы |
| ОАК | общий анализ крови |
| ОБП | органы брюшной полости |
| ОАМ | общий анализ мочи |
| ПЦР | полимеразная цепная реакция |
| РЖ | рак желудка |
| СО ГДЗ | слизистая оболочка гастродуоденальной зоны |
| СО ДПК | слизистая оболочка двенадцатиперстной кишки |
| СОЖ | слизистая оболочка желудка |
| СОЭ | скорость оседания эритроцитов |
| УЗИ | ультразвуковое исследование |
| ФД | функциональная диспепсия |
| ФЭГДС | фиброэзофагогастродуоденоскопия |
| ЯБДПК | язвенная болезнь двенадцатиперстной кишки |
| ЯБЖ | язвенная болезнь желудка |
| H.pylori | Helicobacter pylori |
Пользователи протокола: ВОП,терапевты,гастроэнтерологи, хирурги.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
С точки зрения нозологической самостоятельности различают:
· ЯБ и симптоматические гастродуоденальные язвы;
· ЯБ, ассоциированная и не ассоциированная c H.pylori.
Классификация под ред. Ф. И. Комарова, 1992 г.
I. Общая характеристика болезни (номенклатура ВОЗ):
1. язвенная болезнь желудка (531);
2. язвенная болезнь двенадцатиперстной кишки (532);
3. язвенная болезнь неуточненной этиологии (533);
4. пептическая гастроеюнальная язва после резекции желудка (534).
II. Клиническая форма:
1. острая или впервые выявленная;
2. хроническая.
III. Течение:
1. латентное;
2. легкое или редко рецидивирующее;
3. средней тяжести или рецидивирующее (1—2 рецидива в течение года);
4. тяжелое (три рецидива и более в течение года) или непрерывно рецидивирующее; развитие осложнений.
IV. Фаза:
1. обострение (рецидив);
2. затухающее обострение (неполная ремиссия);
3. ремиссия.
V. Характеристика морфологического субстрата болезни.
Виды язвы:
1. острая язва;
2. хроническая язва.
Размеры язвы:
1. небольшая (менее 0,5 см);
2. средняя (0,5—1 см);
3. крупная (1,1—3 см);
4. гигантская (более 3 см).
Стадии развития язвы:
1. активная;
2. рубцующаяся;
3. стадия красного рубца;
4. стадия белого рубца;
5. длительно не рубцующаяся.
Локализация язвы:
1. желудок (кардия, субкардиальный отдел, тело желудка, антральный отдел, пилорический канал, передняя стенка, задняя стенка, малая кривизна, большая кривизна);
2. двенадцатиперстная кишка (луковица, постбульбарная часть, передняя стенка, задняя стенка, малая кривизна, большая кривизна).
VI. Характеристика функций гастродуоденальной системы (указываются только выраженные нарушения секреторной, моторной и эвакуаторной функций).
VII. Осложнения:
1. кровотечения (легкое, среднетяжелое, тяжелое, крайне тяжелое);
2. перфорация;
3. пенетрация;
4. стеноз (компенсированный, субкомпенсированный, декомпенсированный);
5. малигнизация.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Диагностические критерии
Жалобы. Ведущий симптом обострения ЯБ – боли в подложечной области, которые могут иррадиировать в левую половину грудной клетки и левую лопатку, грудной или поясничный отдел позвоночника. Боли отмечаются у 92-96% больных. По интенсивности они зависят от глубины язвенного дефекта (Таблица 1).
Таблица 1. Характеристика болевого синдрома при ЯБ.
| Локализация язв | Время наступления болей |
| Язвы кардиального и субкардиального отделов желудка | Сразу после приема пищи |
| Язвы тела желудка | Через 0,5-1 часа после еды |
| Язвы пилорического канала и луковицы двенадцатиперстной кишки | Поздние боли (через 2-3 часа после еды), «голодные» боли, возникающие натощак и проходящие после приема пищи, а также ночные боли |
Различают боли тупого, режущего, жгучего характера. Боли при ЯБ характеризуются периодичностью, сезонностью и ритмичностью. Периодичность болей проявляется сменой безболевых промежутков периодами появления болей.
Боли возникают в разное время в зависимости от приема нищи. Принято различать ранние, поздние, ночные и голодные боли. Ранние боли появляются в течение первого часа после приема пищи и обычно характерны для ЯБЖ. Поздние, ночные и голодные боли возникают спустя 1,5-4 ч после еды. Эти боли обычно появляются у больных с ЯБДПК и обусловлены моторными нарушениями, гиперсекрецией желудочного сока и воспалительными изменениями слизистой двенадцатиперстной кишки.
Клиническая картина ЯБ во многом определяется локализацией язвы.
Язва кардии характеризуется наличием болей в области мечевидного отростка, иррадиирующими в область сердца, левое плечо, спину, левую лопаточную область, которые напоминают стенокардию. Боли появляются во время еды, сразу после приема пищи или спустя 20-30 мин после еды. Язва большой кривизны желудка отличается большим полиморфизмом, так как часто пенетрирует в сальник, брыжейку поперечной кишки, в поджелудочную железу.
Язве привратника свойственны боли, иррадиирующие в спину. Для нее также характерны диспепсические расстройства: изжога, отрыжка кислым, тошнота, рвота. Одной из особенностей язв привратника является часто возникающее кровотечение из язвы. Эти язвы редко осложняются перфорацией.
Постбульбарные язвы часто располагаются в верхней части верхнего изгиба или в начальном отрезке нисходящей части двенадцатиперстной кишки. Клинически постбульбарные язвы несколько отличаются от обычных дуоденальных язв: язвенный анамнез не очень четкий, выражен болевой синдром, боли более упорные и иррадиируют в спину, имеется склонность к частым повторным кровотечениям. Внелуковичные язвы часто осложняются ранним стенозом. Иногда они пенетрируют в поджелудочную железу.
При обострении ЯБ часто встречаются также изжога, отрыжка кислым, тошнота, запоры.
Изжога отмечается у 50% больных, котораявозникает в результате нарушения секреторной и моторной деятельности желудка.
Отрыжка при ЯБ бывает кислой, пустой или пищей. Кислая отрыжка бывает при гиперсекреции желудочного сока. Тошнота при ЯБ встречается редко, может предшествовать рвоте.
Рвота обычно возникает на высоте язвенных болей и может быть ранней и поздней, бывает обусловлена рефлекторным раздражением воспаленной СОЖ желудочным соком. Нередко после рвоты интенсивность болей уменьшается или они прекращаются совсем, что улучшает состояние больного.
Анамнез:
В неосложненных случаях ЯБ протекает обычно с чередованием периодов обострения (продолжительностью от 3-4 до 6-8 недель) и ремиссии (длительностью от нескольких недель до многих лет). Под влиянием неблагоприятных факторов (физического перенапряжения, приема НПВП и/или препаратов, снижающих свертываемость крови, злоупотребления алкоголем и др.) возможно развитие осложнений. Типичными для ЯБ являются сезонные (весной и осенью) периоды усиления болей и диспепсических симптомов. При обострении нередко отмечается похудание, поскольку, несмотря на сохраненный, а иногда даже повышенный аппетит, больные ограничивают себя в еде, опасаясь усиления болей.
В фазе обострения независимо от выраженности клинической картины заболевания обнаруживается язва с активными воспалительными изменениями СОЖ и СОДПК.
Фаза стихания обострения (фаза неполной ремиссии)характеризуется исчезновением клинических признаков болезни и появлением свежих рубцовых изменений на месте бывшей язвы при сохранении признаков воспаления СО ГДЗ. В фазе ремиссии отсутствуют клинические, эндоскопические, гистологические проявлений обострения болезни и колонизация СО инфекцией H.pylori.
Физикальное обследование:
В период обострения ЯБ при объективном исследовании часто удается выявить болезненность в эпигастрии при пальпации, сочетающуюся с умеренной резистентностью мышц передней брюшной стенки. Также может обнаруживаться локальная перкуторная болезненность в этой же области (симптом Менделя). Однако эти признаки не являются строго специфичными для обострения ЯБ.
- вынужденное положение больного: согнувшись и прижав руки к эпигастрию – зоне наибольшей болезненности;
- болезненность при пальпации в эпигастральной или пилоробульбарной области, сочетающаяся с умеренной резистентностью мышц передней брюшной стенки (70% случаев);
- положительный симптом Менделя (локальная перкуторная болезненность в эпигастрии).
Данные, полученные при физикальном обследовании, не всегда отражают наличие ЯБ, так как при других заболеваниях могут наблюдаться такие же симптомы, как при ЯБ (УД С).
Основную диагностическую информацию получают при помощи инструментальных методов исследования, которые комбинируют с биохимическими, гистохимическими и другими методами.
Перечень основных диагностических мероприятий
Лабораторные исследования:
· общий анализ крови – возможна анемия (при явных или скрытых язвенных кровотечениях), лейкоцитоз и увеличение СОЭ при осложненных формах ЯБ (при пенетрации язвы, выраженномперивисцерите);
· анализ кала на скрытую кровь – положительная реакция указывает на гастродуоденальное кровотечение.
Инструментальные исследования:
· эзофагогастродуоденоскопия – эндоскопическое исследование подтверждает наличие язвенного дефекта, уточняет его локализацию, глубину, форму, размеры, состояние дна и краев язвы (с обязательной биопсией и гистологическим исследованием для исключения злокачественного характера язвенного поражения при локализации язвы в желудке и выявления Н.pylori) [5,6].
С помощью гастродуоденоскопии можно дифференцировать острую и хроническую язву. Первая характеризуется резко выраженными воспалительными изменениями со стороны окружающей язву СО. Форма острой язвы округлая или овальная. Дно язвы обычно покрыто налетом от бледно-желтого до коричневого цвета. Края острых язв резко очерчены.
Эндоскопическая картина хронической язвы желудка значительно меняется в зависимости от стадии ее развития (обострение, затухание процесса, заживление), что является критерием оценки качества лечения. Гастродуоденоскопия в сочетании с биопсией имеет большое значение для дифференциальной диагностики доброкачественного и злокачественного процесса в желудке [7].
· Гистологическое исследование биоптатов СО ГДЗ позволяет выявить признаки воспалительного процесса – нейтрофильную инфильтрацию. Особенно важно гистологическое исследование при наличии ЯЖ, так как зачастую наблюдается язвенноподобная форма РЖ.
Диагностика инфекции Н.pylori
Для определения дальнейшей тактики лечения исключительно большое значение имеют результаты исследования наличия у больного ЯБ инфекции. Определение Н.pylori в гистологических препаратах или с помощьюБУТ в биопататах СОЖ, взятых при ФЭГДС;
· Рентгенологическое исследование с целью диагностики ЯБ в настоящее время не применяется. Его применяют в следующих ситуациях:
- невозможность по каким-то причинам (например, наличие противопоказаний) провести эндоскопическое исследование;
- для оценки перистальтики стенки желудка;
- дляоценкихарактера эвакуации из желудка;
- для оценки степени пилоростеноза (при осложненном течении) [2].
При рентгенологическом исследовании обнаруживается прямой признак ЯБ – «ниша» на контуре или на рельефе СО и косвенные признаки заболевания:
- местный циркулярный спазм мышечных волокон на противоположной по отношению к язве стенке желудка в виде «указующего перста»;
- конвергенция складок СО к «нише»;
- рубцово-язвенная деформация желудка и луковицы ДПК;
- гиперсекреция натощак;
- нарушения гастродуоденальной моторики.
Перечень дополнительных диагностических мероприятий:
· определение сывороточного железа в кровиианализ кала на скрытую кровь – при анемии;
· УЗИ печени, желчных путей и поджелудочной железы–при сопутствующей патологии гепатобилиарной системы;
· биохимические анализы крови (общий билирубин и его фракций, общий белок, альбумин, холестерин, АЛТ,АСТ, глюкозы, амилазы)– при сопутствующей патологии гепатобилиарной системы;
Показания для консультации специалистов:
· консультация хирурга при подозрении на осложнение язвенной болезни (перфорация, пенетрация, рубцово-язвенный стеноз привратника, малигнизация язвы).
Язвенное кровотечение наблюдается у 15-20% больных ЯБ, чаще при локализации язв в желудке. Факторами риска его возникновения служат:
- прием ацетилсалициловой кислоты и НПВП;
- инфекция Н. pylori;
- размеры язв> 1 cм.
Язвенное кровотечение проявляется рвотой содержимым типа «кофейной гущи» (гематемезис) или черным дегтеобразным стулом (мелена). При массивном кровотечении и невысокой секреции соляной кислоты, а также локализации язвы в кардиальном отделе желудка в рвотных массах может отмечаться примесь неизмененной крови. Иногда на первое место в клинической картине язвенного кровотечения выступают общие жалобы (слабость, потеря сознания, снижение артериального давления, тахикардия).
Перфорация (прободение) язвы встречается у 5-15% больных ЯБ, чаще у мужчин. К ее развитию предрасполагают:
- физическое перенапряжение;
- прием алкоголя;
- переедание.
Иногда перфорация возникает внезапно, на фоне бессимптомного («немого») течения ЯБ. Перфорация язвы клинически манифестируется острейшими («кинжальными») болями в подложечной области, развитием коллаптоидного состояния. При обследовании больного обнаруживаются «доскообразное» напряжение мышц передней брюшной стенки и резкая болезненность при пальпации живота, положительный симптом Щеткина-Блюмберга. В дальнейшем, иногда после периода мнимого улучшения, прогрессирует картина разлитого перитонита.
Пенетрация язвы – проникновение язвы желудка или двенадцатиперстной кишки в окружающие ткани – поджелудочную железу, малый сальник, желчный пузырь и общий желчный проток. При пенетрации язвы возникают упорные боли, которые теряют прежнюю связь с приемом пищи, повышается температура тела, в анализах крови выявляется повышение СОЭ. Наличие пенетрации язвы подтверждается рентгенологически и эндоскопически.
Рубцово-язвенный стеноз привратника (пилоростеноз) формируется обычно после рубцевания язв, расположенных в пилорическом канале или начальной части двенадцатиперстной кишки. Нередко развитию данного осложнения способствует операция ушивания прободной язвы данной области.
Наиболее характерные клинические симптомы стеноза привратника – рвота пищей, съеденной накануне, а также отрыжка с запахом «тухлых» яиц.
При пальпации живота в подложечной области можно выявить «поздний шум плеска» (симптом Василенко), у худых больных становится иногда видимой перистальтика желудка. При декомпенсированном стенозе привратника может прогрессировать истощение больных, присоединяются электролитные нарушения.
· консультация других узких специалистов – по показаниям.
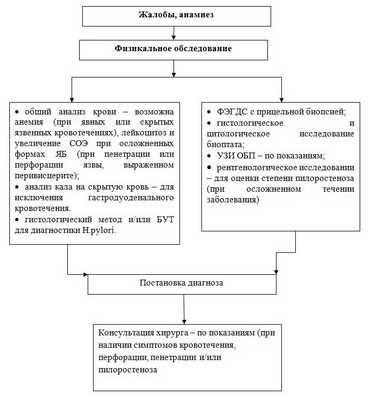
Диагностический алгоритм: (схема)
Лечение язвенной болезни
Подходы к лечению язвенной болезнью значительно менялись на протяжении времени параллельно с тем, как менялись взгляды на ее происхождение. На сегодняшний день можно выделить несколько возможных механизмов ее формирования, хотя в целом патогенез язвенной болезни все еще остается недостаточно изученным (см. статью язвенная болезнь желудка и двенадцатиперстной кишки). Грамотная терапия язвенной болезни включает медикаментозное лечение, соблюдение диеты, устранение причинных факторов, психотерапию и пр. В некоторых случаях может потребоваться хирургическое вмешательство.
К сожалению, течение язвенной болезни в стадии обострения часто бывает достаточно тяжелым. Именно поэтому, в остром периоде пациента обычно госпитализируют в стационар для постоянного контроля за его состоянием. В некоторых случаях язвенная болезнь может осложняться кровотечением или перфорацией стенки желудка. Такие состояния являются показанием к оперативному вмешательству. Небольшие кровотечения из язвы могут быть купированы электрокоагуляцией прямо в процессе диагностической ФЭГДС.
Медикаментозное лечение включает:
- антихеликобактерную терапию (в случае доказанной инфекции Helicobacter pylori);
- снижение кислотности желудочного содержимого путем подавления желудочной секреции и/или нейтрализации кислоты в просвете желудка;
- защита слизистой оболочки от агрессивных влияний и стимуляция репаративных процессов в ней;
- коррекция состояния нервной системы и психической сферы.
Спектр назначаемых препаратов достаточно широк. Для удобства врачей в настоящее время созданы протоколы лечения язвенной болезни, в которых прописаны лечебные схемы с комбинациями препаратов и дозами.
Антихеликобактерная терапия подразумивает применение одного, двух или трех антибактериальных препаратов (наиболее часто назначают кларитромицин, амоксициллин, метронидазол, препараты висмута).
Для снижения кислотности в просвете желудка или двенадцатиперстной кишки применяют антацидные препараты (маалокс, альмагель, фосфалюгель и пр), блокаторы гистаминовых рецепторов (циметидин, ранитидин, фамотидин и пр.), М-холноблокаторы (гастроцептин) и ингибиторы протонной помпы (омепразол, рабепразол,эзомепралоз, входящие в состав таких препаратов как омез, париет, нексиум и др.).
Для ускорения заживления слизистой оболочки и язвенного дефекта назначают препараты, включающие сукральфат, актовегин и пр.
Кроме описанной базисной терапии в лечении язвенной болезни редко можно обойтись без спазмолитиков и обезболивающих препаратов, противорвотных средств, прокинетиков (мотилиум, цизаприд) и другой симптоматической терапии.
Не следует самовольно прекращать лечение и отказываться от приема лекарств, даже если вы достаточно хорошо себя чувствуете, и вас ничего не беспокоит. После выписки из стационара пациент должен длительно находиться под наблюдением гастроэнтеролога в поликлинике. Через 2 недели от начала терапии повторяют ФЭГДС для оценки эффективности лечения. Исследование на Helicobacter pylori повторяют через 2-6 недель после окончания курса антихеликобактерной терапии.
Современные схемы эрадикационной терапии инфекции Helicobacter pylori
Т.Л. Лапина
Клиника пропедевтики внутренних болезней, гастроэнтерологии и гепатологии им. В.Х.Василенко ММА им. И.М. Сеченова
Для проведения эрадикационной терапии инфекции Helicobacter pylori врач должен выбрать схему лечения оптимальную для конкретного больного. Часто это оказывается не таким простым, так как важным бывает учитывать целый ряд факторов: необходимо остановиться на каком-то определенном режиме терапии, подобрать конкретные компоненты этой схемы, установить продолжительность лечения, проанализировать клиническую ситуацию, разумно оценить стоимость лекарств, входящих в схему.
Основные принципы эрадикационной терапии инфекции H.pylori известны. Процитируем их по тексту "Рекомендаций по диагностике и лечению инфекции Helicobacter pylori у взрослых при язвенной болезни желудка и двенадцатиперстной кишки" Российской Гастроэнтерологической Ассоциации и Российской группы по изучению H.pylori [1]: Основой лечения является использование комбинированной (трехкомпонентной) терапии:
- способной в контролируемых исследованиях уничтожать бактерию Helicobacter pylori, как минимум, в 80% случаев;
- не вызывающей вынужденной отмены терапии врачом, вследствие побочных эффектов (допустимо менее чем в 5% случаев) или прекращения пациентом приема лекарств по схеме, рекомендованной врачом;
- эффективной при продолжительности курса не более 7-14 дней
Второе Маастрихтское соглашение устанавливает на первое место среди показаний к антигеликобактерной терапии язвенную болезнь желудка и язвенную болезнь двенадцатиперстной кишки, не зависимо от фазы заболевания (обострение или ремиссия), включая их осложненные формы. Эрадикационная терапия при язвенной болезни является необходимым лечебным мероприятием, и обоснованность ее использования при этом заболевании базируется на очевидных научных фактах. Второе Маастрихтское соглашение подчеркивает, что при неосложненной язвенной болезни двенадцатиперстной кишки нет необходимости продолжать антисекреторную терапию после проведения курса эрадикационной терапии. Ряд клинических исследований показал, что после удачного эрадикационного курса заживление язвы, действительно, не требует дальнейшего назначения медикаментов. Рекомендуется также проводить диагностику инфекции H.pylori у больных язвенной болезнью, получающих поддерживающую или курсовую терапию антисекреторными средствами, с назначением антибактериального лечения. Проведение эрадикации у этих больных дает существенный экономический эффект, что связано с прекращением длительного приема антисекреторных препаратов.
В качестве показаний для эрадикационной терапии названы также MALT-лимфома, атрофический гастрит, состояние после резекции желудка по поводу рака. Кроме того, антигеликобактерная терапия может быть показана лицам, являющимся ближайшими родственниками больных раком желудка, и проведена по желанию пациента (после подробной консультации с врачом).
Итоговый документ Маастрихтской конференции (2000 г.) впервые предлагает планиривать лечение инфекции H. pylori, предусматривая возможность его неудачи. Поэтому предлагается рассматривать его как единый блок, предусматривающий не только эрадикационную терапию первой линии, но и в случае сохранения H. pylori - второй линии одновременно (см. табл. 1).
Важно отметить, что число возможных схем антигеликобактерной терапии сокращено. Для тройной терапии предлагается всего две пары антибиотиков. Для квадротерапии в качестве антибактериальных агентов предусмотрены только тетрациклин и метронидазол.
Терапия первой линии: Ингибитор протонной помпы (или ранитидин висмут цитрат) в стандартной дозе 2 раза в день + кларитромицин 500 мг 2 раза в день + амоксициллин 1000 мг 2 раза в день или метронидазол 500 мг 2 раза в день.
Тройная терапия назначается как минимум на 7 дней.
В случае отсутствия успеха лечения назначается терапия второй линии: Ингибитор протонной помпы в стандартной дозе 2 раза в день + Висмута субсалицилат/субцитрат 120 мг 4 раза в день + метронидазол 500 мг 3 раза в день + тетрациклин 500 мг 4 раза в день. Квадротерапия назначается как минимум на 7 дней.
Если препараты висмута не могут быть использованы, в качестве второго лечебного курса предлагаются тройные схемы лечения на основе ингибиторов протонной помпы. В случае отсутствия успеха второго курса лечения дальнейшая тактика определяется в каждом конкретном случае.
Последним тезисом Согласительного доклада является следующий: антибиотики, специфически направленные против H.pylori, пробиотики и вакцины могут войти в арсенал антигеликобактерной терапии в будущем, но в настоящее время эти препараты и лечебные подходы находятся в стадии разработки, и практических рекомендаций не существует.
Из рекомендаций Второго Маастрихтского соглашения исключена схема лечения блокатор протонного насоса + амоксициллин + производное нитроимидазола (метронидазол). Эта комбинация является привычной для России, где метронидазол в силу своей низкой стоимости и "традиционного" использования в качестве "репаранта" при язвенной болезни является практически неизменным антигеликобактерным агентом. К сожалению, при наличии штамма H.pylori, резистентного к производным нитроимидазола, эффективность данной схемы лечения значительно снижается, что доказано не только в европейских иссследованиях, но и в России. По результатам рандомизированного контролируемого мультицентрового исследования эрадикация инфекции в группе, получавшей метронидазол 1000 мг, амоксициллин 2000 мг и омепразол 40 мг в сутки на протяжении 7 дней была достигнута в 30% случаев (доверительный интервал для вероятности 95% составил 17%-43%) (В.Т. Ивашкин, П.Я. Григорьев, Ю.В. Васильев и соавт., 2001). Таким образом, можно только присоединиться к мнению европейских коллег, которые исключили эту схему из рекомендаций.
К сожалению, эрадикационная терапия инфекции H.pylori не обладает стопроцентной эффективностью. Не со всеми положениями Второго Маастрихтского соглашения можно однозначно согласиться, и без вдумчивого анализа перенести их в нашу страну.
Так российские врачи часто используют схемы тройной терапии на основе препарата висмута в качестве лечения первой линии. Мультицентровое исследование Российской группы по изучению H.pylori (2000 г.) показало доступность и эффективность такого подхода в нашей стране, в том числе на примере схемы субцитрат коллоидного висмута + амоксициллин + фуразолидон.
Антигеликобактерная терапия должна совершенствоваться, и Второе Маастрихтское соглашение имеет существенное значение для ее оптимизации.
Таблица 1. СХЕМЫ ЭРАДИКАЦИОННОЙ ТЕРАПИИ ИНФЕКЦИИ Helicobacter pylori
по Маастрихтскому соглашению (2000)
Литература
Читайте также:
