Лечение желудочковых аритмий. Значимость комплексной желудочковой эктопии
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
Желудочковые аритмии - это аритмии, при которых источник эктопической импульсации расположен ниже пучка Гиса, то есть в ветвях пучка Гиса, в волокнах Пуркинье или в миокарде желудочков.
Желудочковой экстрасистолой (ЖЭ) называют преждевременное (внеочередное) сокращение сердца (из указанных выше отделов), непосредственно связанное с предшествующим сокращением основного ритма.
Желудочковой тахикардией принято считать три и более желудочковых комплекса с частотой от 100 до 240 уд/мин.
Фибрилляция и трепетание желудочков – это разрозненные и разнонаправленные сокращения отдельных пучков волокон миокарда, которые приводят к полной дезорганизации работы сердца и вызывают практически немедленное прекращение эффективной гемодинамики — остановку кровообращения.
Внезапная сердечная смерть - это остановка сердца в течение 1 ч, в присутствии постороннего лица, наиболее вероятно обусловленная фибрилляцией желудочков и не связанная с наличием признаков, позволяющих поставить другой (кроме ИБС) диагноз.
Дата разработки протокола: 01.05.2013 г.
Категория пациентов: детский возраст от 20 кг (протокол для детей и взрослых).

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
1. Редкие одиночные мономорфные экстрасистолы - менее 30 в час (1А - менее 1 в мин. и 1В - более 1 в мин).
ЖТ и ЖЭ могут быть мономорфными и полиморфными.
Полиморфная ЖТ может быть двунаправленной (чаще при гликозидной интоксикации), а также двунаправленно - веретенообразной, типа "пируэт" (при синдроме удлиненного QT).
Если ЖТ продолжается более 30 сек, то она называется устойчивой.
4. Фибрилляция желудочков – аритмичная, хаотичная активация сердца. На ЭКГ отдельные комплексы QRS не идентифицируются.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
- ФГДС, при наличии анамнестических данных язвы и имеющихся источников кровотечений желудочно-кишечного тракта (ЖКТ).
- Липидный спектр крови, лицам старше 40 лет, имеющим в анамнезе инфаркт миокарда, хроническую ишемическую болезнь сердца.
- КАГ пациентам старше 40 лет, по показанию (имеющий в анамнезе инфаркт миокарда, хроническую ишемическую болезнь сердца)
- УЗДГ сосудов нижних конечностей при наличии показаний (наличие клиники – похолодание нижних конечностей, отсутствие пульсации артерий нижних конечностях).
- Проба с физической нагрузкой
Жалобы и анамнез (характер возникновения и проявления болевого синдрома): сердцебиение, которое сопровождается головокружением, слабостью, одышкой, болями в области сердца, перебоями, паузами в сокращениях сердца, эпизодами потери сознания. У большинства из больных при сборе анамнеза находят различные заболевания миокарда. Пациенты обычно имеют тяжелое заболевание сердца, которое может еще осложниться комплексной желудочковой эктопией (состоящей из частых желудочковых экстрасистол, неустойчивых желудочковых аритмий или тех и других вместе).
При пальпации пульса отмечается частый (от 100 до 220 в 1 мин) и в основном правильный ритм.
Снижение АД.
Биохимический анализ крови на уровень электролитов крови: калия, магния, кальция в крови.
Липидный спектр крови, лицам старше 40 лет, имеющим в анамнезе инфаркт миокарда, хроническую ишемическую болезнь сердца.
ЭКГ (На ЭКГ при ЖЭ и ЖТ: широкие комплексы QRS ( более 0,12сек) различной конфигурации в зависимости от места локализации аритмогенного очага (часто могут отмечаться дискордатные изменения конечной части желудочкового комплекса - сегмента ST, зубца Т) . При ЖЭ обычно регистрируется полная компенсаторная пауза.При ЖТ - нередко наблюдается атриовентрикулярная (а-в) диссоциация и наличие проведенных и / или сливных комплексов QRS.
Эхокардиографию в целях уточнения характера заболевания сердца, определения наличия и распространенности зон а- и дискинезии в левом желудочке и его функции.
УЗДГ сосудов нижних конечностей при наличии показаний (наличие клиники – похолодание нижних конечностей, отсутствие пульсации артерий нижних конечностях).
КАГ пациентам старше 40 лет, по показанию (имеющий в анамнезе инфаркт миокарда, хроническую ишемическую болезнь сердца)
Дифференциальный диагноз
Основные дифференциально - диагностические ЭКГ - признаки тахиаритмий (с уширенными комплексами QRS).
Желудочковую тахикардию трубно отличить от наджелудочковой тахикардии с аберрантной проводимостью. Необходимо электрофизиологическое исследование.
Лечение
Устранение или урежение (на 50% и более) повторных эпизодов приступов желудочковых нарушений ритма сердца и профилактика первичной и вторичной внезапной сердечной смерти (ВСС).
1. Медикаментозная терапия, направленная на купирование пароксизма желудочковой тахикардии, прекращение или урежение повторных приступов
2. Внутрисердечное электрофизиологическое исследование сердца, радиочастотная аблация аритмогенного очага.
3. При неэффективности антиаритмических средств и отсутствия эффекта от катетерного устранения источника тахиаритмии необходима имплантация кардиовертера-дефибриллятора или устройства для ресинхронизирующей терапии с функцией кардиоверсии дефибрилляции для первичной и вторичной профилактики внезапной сердечной смерти.
Немедикаментозное лечение: При острой левожелудочковой недостаточности. При аритмическом шоке. Острая ишемия. Необходимо немедленно сделать наружную электроимпульсную терапию, плюс необходим наружный массаж сердца.
| Препарат | Дозы | Класс рекомендаций | Уровень доказательности | Примечание |
| Лидокаин | 100 мг за 1 мин (до 200мг в течение 5 -20 мин) в/в струйно. | IIb | C | Предпочтителен при острой ишемии или инфаркте миокарда |
| Амиодарон | 150-450 мг в/в медленно (за 10 - 30 мин.) | IIa (при мономорфной ЖТ) | C | особенно полезен при неэффективности других препаратов. |
| I (при полиморфной ЖТ) | С |
Рекомендации по длительной терапии больных с желудочковой экстрасистолией и желудочкой тахикардией (предупреждение повторных приступов)
возможны брадикардия, замедление синоатриальной, AV и внутрижелудочковой проводимости, снижение сократительной способности миокарда (у предрасположенных пациентов), аритмогенное действие; при приеме в высоких дозах - ортостатическая гипотензия. Противопоказан при структурной патологии сердца – ФВ ≤ 35%.
Другие виды лечения
Внутрисердечное электрофизиологическое исследование (ВСЭФИ) и радиочастотная катетерная аблация (РЧА).
Катетерная радиочастотная аблация (РЧА) аритмогенных очагов миокарда у больных с ЖЭ и ЖТ - выполняется у больных с желудочковыми аритмиями, рефрактерными к антиаритмической терапии, а также в тех случаях, когда пациент предпочитает это вмешательство фармакотерапии.
Пациенты, имеющие тахикардии с широкими комплексами QRS, у которых неясен точный диагноз после анализа доступных записей ЭКГ и в отношении которых знание точного диагноза необходимо для выбора тактики лечения.
1. Пациенты с желудочковой экстрасистолией, у которых неясен точный диагноз после анализа доступных записей ЭКГ и в отношении которых знание точного диагноза необходимо для выбора тактики лечения.
2. Желудочковая экстрасистолия, которая сопровождается клинической симптоматикой и неэффективна антиаритмической терапии.
Класс III
Пациенты с ЖТ или наджелудочковыми тахикардиями с аберрантным проведением или синдромом предвозбуждения, диагностирующимися на основании четких критериев ЭКГ и в отношении которых данные электрофизиологического исследования не повлияют на выбор терапии. Тем не менее, данные, полученные при исходном электрофизиологическом исследовании у этих пациентов могут рассматриваться как руководство к последующей терапии.
1. Пациенты с вызывающими симптоматику устойчивыми мономорфными ЖТ, если тахикардия устойчива к действию препаратов, а также при непереносимости препаратов пациентом или его нежелании продолжать длительную антиаритмическую терапию.
2. Пациенты с желудочковыми тахикардиями типа реэнтри, обусловленными блокадой ветви ножки пучка Гиса.
3. Пациенты с устойчивой мономорфной ЖТ и имплантированным кар-диовертером-дефибрилятором, у которых отмечаются множественные срабатывание ИКД, не контролируемые перепрограммированием или сопутствующей лекарственной терапией.
Неустойчивая ЖТ, вызывающая клиническую симптоматику, если тахикардия резистентная к действию препаратов, а также при непереносимости препаратов пациентом или его нежелании продолжать длительную антиаритмическую терапию.
1. Пациенты с ЖТ, поддающейся действию препаратов, ИКД или хирургическому лечению, если данная терапия хорошо переносится и пациент предпочитает ее проведению абляции.
2. Нестабильные, частые, множественные или полиморфные ЖТ, которые не могут быть адекватно локализованы современной техникой картирования.
D – удовлетворительные доказательства пользы рекомендаций (20-30%); Е – убедительные доказательства бесполезности рекомендаций (< 10%).
Имплантация кардиовертера - дефибрилятора (ИКД) - производится при жизнеугрожающих желудочковых аритмиях, когда фармакотерапия и катетерная РЧА неэффективны. По показаниям ИКД используется в сочетании с антиаритмической терапией.
| Основными показаниями для имплантации кардиовертера-дефибриллятора являются: | ||||
| остановка сердца, вызванная ФЖ или ЖТ, но не связанная с преходящими или обратимыми причинами (уровень доказательства А); | спонтанная устойчивая ЖТ у больных с органическим поражением сердца (уровень доказательства В); | синкопальные состояния неизвестного происхождения, при которых с помощью ЭФИ индуцируется устойчивая ЖТ с гемодинамическими нарушениями или ФЖ, а фармакотерапия не эффективна или имеется непереносимость лекарств (уровень доказательства В); | неустойчивая ЖТ у больных ИБС, перенесших ИМ и имеющих дисфункцию ЛЖ, у которых при электрофизиологическом исследовании индуцируется ФЖ или устойчивая ЖТ, не купирующаяся антиаритмиками 1 класса (уровень доказательства В); | больные с ФВ ЛЖ не более 30-35% для профилактики первичной и вторичной внезапной сердечной смерти (пациенты, пережившие остановку кровообращения). |
Имплантация кардиовертера-дефибриллятора не рекомендуется:
1. Больным, у которых пусковой механизм аритмии может быть идентифицирован и устранен (электролитные нарушения, передозировка катехоламинов и др.).
2. Больным с синдромом Вольфа–Паркинсона–Уайта и фибрилляцией предсердий, осложненной фибрилляцией желудочков (им должна быть проведена катетерная или хирургическая деструкция добавочного пути).
3. Больным с желудочковыми тахиаритмиями, которые могут провоцироваться электрической кардиоверсией.
4. Больным с синкопальными состояниями неизвестной причины, у которых желудочковые тахиаритмии не индуцируются при электрофизиологическом исследовании
5. При непрерывно рецидивирующей ЖТ или ФЖ.
6. При ЖТ или ФЖ, которые поддаются лечению катетерной аблацией (идиопатические ЖТ, фасцикулярная ЖТ).
После имплантации КВД антибиотикопрофилактика продолжается в течение 7 суток пероральным приемом цефалоспоринов.
Проверка КВД через 3 месяца после операции, в последующем 1 раз в год и при необходимости (при срабатывании разряда КВД).
Лечение желудочковых аритмий. Значимость комплексной желудочковой эктопии
Желудочковые тахиаритмии только в США ежегодно становятся причиной сотен тысяч внезапных смертей. С терапевтической точки зрения, пациентов с риском внезапной смерти обычно подразделяют на две большие категории. К первой относятся те, у кого в анамнезе есть эпизод устойчивой желудочковой тахикардии (ЖТ) или фибрилляции желудочков (ФЖ).
У этих людей уже выявлены склонность к летальным аритмиям и чрезвычайно высокий риск внезапной смерти в будущем. Вторая (и гораздо более многочисленная) категория состоит из индивидуумов, у которых высокая степень риска, но устойчивая желудочковая аритмия в анамнезе отсутствует.
Эти пациенты обычно имеют тяжелое заболевание сердца, которое может еще осложниться комплексной желудочковой эктопией (состоящей из частых желудочковых экстрасистол, неустойчивых желудочковых аритмий или тех и других вместе). Риск внезапной смерти у таких больных хотя и выше, чем в нормальной популяции, но все же не так высок, как у пациентов первой категории.
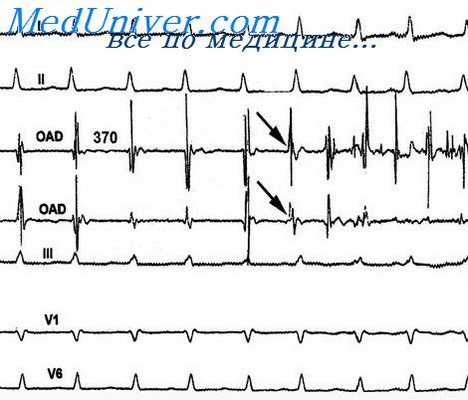
Значимость комплексной желудочковой эктопии
Желудочковые эктопии обычно подразделяют на простые и комплексные. Считают, что у пациента простая желудочковая эктопия, если у него наблюдаются желудочковые экстрасистолы, но их количество меньше 10 в час при суточном холтеровском мониторировании и у больного нет неустойчивой желудочковой тахикардии.
Комплексная желудочковая эктопия обычно определяется как более 10 желудочковых экстрасистол в час при суточном мониторировании или как наличие неустойчивой желудочковой тахикардии. Простая желудочковая эктопия не имеет никакой прогностической значимости. Если сердечная патология присутствует, комплексная желудочковая эктопия обладает прогностической значимостью.
В действительности, комплексная желудочковая эктопия относительно редко встречается у пациентов со здоровыми сердцами. Поэтому неожиданное возникновение комплексной желудочковой эктопии должно побуждать к поиску скрытой сердечной патологии.
Риск внезапной смерти можно оценить по наличию трех простых клинических факторов: 1) инфаркт миокарда в анамнезе; 2) сниженная фракция выброса левого желудочка (менее 40 %) и 3) комплексная желудочковая эктопия. У больных с инфарктом миокарда в анамнезе или снижением левожелудочковой фракции выброса (как указано выше, только комплексная желудочковая эктопия не имеет прогностического значения) риск внезапной смерти в течение 1 года составляет 5 %.
При сочетании любых двух факторов риск внезапной смерти повышается до 10 % в течение 1 года. При наличии всех трех факторов риск внезапной смерти достигает 15 %. Поэтому пациенты, перенесшие инфаркт миокарда или имеющие сниженную по какой-либо причине желудочковую функцию, обладают повышенным риском внезапной смерти. Степень риска еще больше возрастает при наличии комплексной желудочковой эктопии.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лечение желудочковой эктопии. Терапия комплексной желудочковой эктопии
Связь между комплексной желудочковой эктопией и риском внезапной смерти осознавалась всегда, и в течение многих лет предполагали, что антиаритмическая терапия, направленная на ликвидацию комплексной эктопии, снизит этот риск. В 1980-е гг., после проведения клинического исследования CAST, которое обсуждалось выше, было доказано, что это предположение неверно.
Напомним, что в этом рандомизированном исследовании пациенты, перенесшие инфаркт миокарда, у которых наблюдалась комплексная эктопия (и поэтому имел место повышенный риск внезапной смерти), получали либо антиаритмические препараты класса IС с целью подавления экстрасистол, либо плацебо. К удивлению многих исследователей и специалистов, которые предсказывали другие результаты, в группе пациентов, у которых экстрасистолы успешно ликвидировались с помощью препаратов класса 1С, смертность была значительно выше, чем в группе пациентов, получавших плацебо.
Ликвидация экстрасистол не только не улучшала исход, но антиаритмические средства сами по себе увеличивали смертность (главным образом, из-за развития проаритмии). В последующем результаты исследования CAST были включены в мета-анализ, который продемонстрировал, что у пациентов, получавших антиаритмические препараты I класса, выживаемость снижалась по сравнению с теми, кто получал плацебо.
Для создания концепции лечения комплексной желудочковой эктопии полезна теория «медвежьих следов». Если вы гуляете в лесу и видите медвежьи следы, ваши шансы быть съеденными медведем выше, чем тогда, когда вы их не встречаете. Однако, если вы достаете пистолет и начинаете стрелять в медвежьи следы, риск быть съеденным не уменьшается, ведь можно привлечь медведя производимым шумом. Комплексную эктопию лучше всего рассматривать как индикатор повышенного риска (как медвежьи следы), а не как показание для терапии.
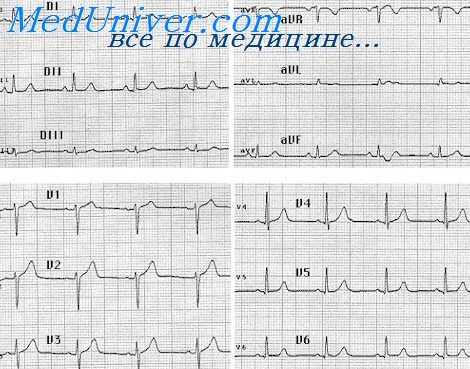
Для лечения пациентов с комплексной желудочковой эктопией на фоне имеющегося заболевания сердца была сделана попытка профилактического эмпирического применения амиодарона и проведено несколько рандомизированных клинических исследований. К сожалению, эти результаты не доказали с определенностью, что профилактическое применение амиодарона полезно. В исследовании BASIS в группе пациентов, получавших амиодарон, общая смертность снижалась по сравнению с контрольной группой.
В исследованиях CAMIAT и EMIAT амиодарон снижал смертность от аритмии, но не снижал общую смертность. В исследовании CHF-STAT не было выявлено снижения смертности при применении амиодарона по сравнению с контролем. В целом, эти результаты показывают, что токсичность амиодарона может нивелировать любое снижение количества внезапных смертей. Однако в отличие от препаратов I класса, применение амиодарона не сопровождается повышением смертности у пациентов с комплексной эктопией на фоне имеющегося заболевания сердца.
Таким образом, лечение желудочковых экстрасистол с помощью антиаритмических препаратов не сопровождалось улучшением клинических исходов, несмотря на то, что для изучения этого вопроса были проведены многочисленные клинические исследования. Поэтому лечить таких пациентов антиаритмитческими средствами с целью улучшения выживаемости неправильно.
Но иногда, в тех случаях, когда сами желудочковые экстрасистолы вызывают значительную симптоматику, требуется лечение. При этом очевидно, что оно должно быть направлено на уменьшение симптоматики (а не на полную ликвидацию экстрасистолии). В целом, чтобы подавить желудочковые экстрасистолы и облегчить сопутствующие им симптомы, можно использовать какой-либо антиаритмический препарат (в зависимости от клинической ситуации).
Лечение устойчивых желудочковых аритмий. Лечение мономорфной желудочковой тахикардии
Пациентам без фонового заболевания сердца в первую очередь следует назначить (3-блокаторы, так как они хорошо переносятся и дают относительно мало побочных эффектов. К сожалению, они обычно не эффективны для подавления желудочковых экстрасистол. Разумным выбором мог бы быть флекаинид, поскольку он достаточно хорошо переносится, довольно эффективен для подавления экстрасистол и имеет относительно низкий проаритмический потенциал у пациентов с нормальной структурой сердца и низким риском развития ишемической болезни.
Однако, учитывая результаты исследования CAST, некоторые специалисты не склонны рекомендовать флекаинид (как и другие препараты класса IС) для лечения желудочковых экстрасистол у любых пациентов, вне зависимости от наличия у них фонового заболевания. Соталол и дофетилид могут стать разумным выбором, если (3-блокаторы не дают эффекта (несмотря на то, что их эффективность для подавления желудочковых экстрасистол документально не подтверждена), но для сведения к минимуму риска возникновения torsades de pointes необходимо соблюдать предосторожность.
Наконец, можно назначить амиодарон, но при этом тщательно взвесить его способность подавлять экстрасистолы и токсическое действие на различные органы, которое может быть опаснее симптомов сердцебиения.
Для пациентов с фоновым заболеванием сердца, которые нуждаются в ослаблении патологических симптомов, вызванных желудочковой экстрасистолией, средством первой линии являются (3-блокаторы, так как эти препараты все равно применяются после перенесенного инфаркта миокарда и при сердечной недостаточности (потому что значительно улучшают выживаемость таких больных). Если желудочковые экстрасистолы создают проблемы, можно назначить амиодарон, соталол или дофетилид.
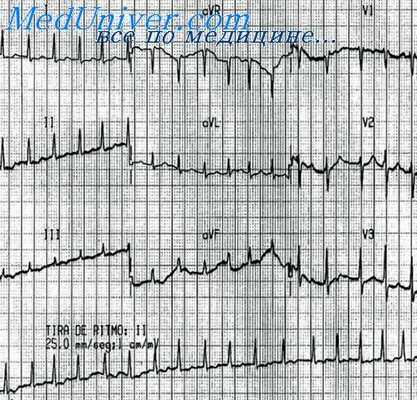
Лечение устойчивых желудочковых аритмий
У пациентов, которые перенесли эпизод устойчивой желудочковой тахиаритмии или фибрилляции желудочков, имеется крайне высокий риск рецидива. Как правило, у 30—50 % таких пациентов в течение двух лет возникает еще один эпизод устойчивой ЖТ. Следовательно, если такая аритмия однажды возникла, необходимо принять интенсивные меры для снижения риска внезапной смерти.
Большинство пациентов с устойчивой мономорфной ЖТ (регулярной ЖТ со стабильными комплексами QRS и ЧСС > 100 уд/мин, продолжающейся, по крайней мере, 30 с) перенесли инфаркт миокарда. Устойчивая мономорфная ЖТ у всех пациентов обычно является четким индикатором того, что в миокарде желудочков существует возвратный ток (риентри), и, следовательно, мономорфная ЖТ может рецидивировать.
Большинство эпизодов устойчивой мономорфной ЖТ возникает после острой фазы инфаркта миокарда, то есть через 48 ч от начала заболевания, чаще всего в течение первого года. Но иногда они случаются и через несколько лет после перенесенного инфаркта. Прогноз у таких больных относительно плохой, главным образом, из-за того, что аритмия имеет тенденцию ассоциироваться с ухудшением функции левого желудочка, сердечной недостаточностью и ишемической болезнью сердца с вовлечением нескольких сосудов.
Хотя большинству эпизодов фибрилляции желудочков предшествуют, как правило, короткие эпизоды ЖТ, неизвестно, имеется ли высокий риск развития в последующем ФЖ у пациентов со стабильной устойчивой мономорфной ЖТ, по крайней мере, у тех, кто выжил и был направлен к электрофизиологу. Частота внезапной смерти среди пациентов с хорошо переносимой мономорфной ЖТ существенно ниже, чем среди тех, кто выжил после остановки сердца, хотя общая смертность (вероятно, вследствие распространения фонового заболевания) остается повышенной.
Экстрасистолия - симптомы и лечение
Что такое экстрасистолия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Белоус Анны Владимировны, кардиолога со стажем в 8 лет.
Над статьей доктора Белоус Анны Владимировны работали литературный редактор Вера Васина , научный редактор Виталий Зафираки и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Экстрасистолией (лат. "extra" — вне, снаружи + греч. "systole" — сокращение, сжатие) называют внеочередное сокращение сердца, преждевременное по отношению к основному его ритму [1] [4] .
Эта патология может быть как функционального, так и органического происхождения. Чаще всего экстрасистолы носят функциональный характер, то есть возникают в отсутствие серьёзного структурного поражения сердца.
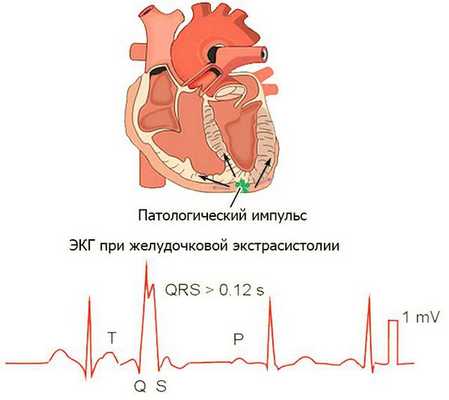
Факторы, провоцирующие функциональные экстрасистолы:
- стрессовые ситуации;
- чрезмерные физические нагрузки; , употребление алкоголя и наркотических веществ;
- злоупотребление крепким кофе и чаем.
Экстрасистолы органического происхождения могут возникать на фоне следующих состояний:
- — стенокардии, острого инфаркта миокарда или же постинфарктного кардиосклероза;
- воспалительных заболеваний, поражающих сердце — эндокардите, миокардите, перикардите;
- пороков сердца;
- гипертрофии миокарда, которая развивается чаще всего при артериальной гипертонии;
- поражениях сердца при системных заболеваниях — гемохроматозе, саркоидозе, амилоидозе, аутоиммунных заболеваниях.
Экстрасистолы встречаются у 65-70 % здоровых людей, а при длительном мониторировании ЭКГ — практически у всех [15] .
Экстрасистолия относится к числу самых безобидных аритмий, и сама по себе не влияет на продолжительность жизни, а зачастую не влияет и на самочувствие. Однако её безобидность относительна: хотя сама по себе экстрасистолия ничем не угрожает, но при наличии органического заболевания желудочковая экстрасистолия может привести к серьёзным осложнениям, прежде всего — к фатальным аритмиям.
Именно по этой причине желудочковая экстрасистолия более опасна чем предсердная или атриовентрикулярная экстрасистолия.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы экстрасистолии
Симптомы при экстрасистолии могут отсутствовать, особенно если она возникает на фоне органического заболевания сердца. Частые симптомы, которыми проявляется экстрасистолия:
- толчки и сильные сердечные удары;
- ощущение замирания в груди;
- перебои в работе сердца.
Функциональные экстрасистолы могут возникать на фоне неврозов или при нарушении работы вегетативной нервной системы. При этом присутствует:
- бледность кожных покровов либо гиперемия (покраснение) лица;
- приливы жара;
- тревога;
- повышенная потливость;
- чувство нехватки воздуха, страх, нарушение сна, дрожь в теле.
Патогенез экстрасистолии
Сердце — полый мышечный орган, у человека и теплокровных животных имеет четырёхкамерное строение [13] . Сердце способно самостоятельно сокращаться через определённые промежутки времени. Эта функция называется автоматизмом и возможна благодаря возникновению электрических импульсов в самом сердце, точнее в его проводящей системе.
Проводящая система сердца — это комплекс специальных клеток, обеспечивающих возникновение и распространение электрического импульса по миокарду. Благодаря этому становится возможным последовательное, координированное сокращение миокарда. Проводящая система сердца представлена синусным узлом, атриовентрикулярным узлом (между предсердиями и желудочками), пучком Гиса с левой и правой ножкой, волокнами Пуркинье.
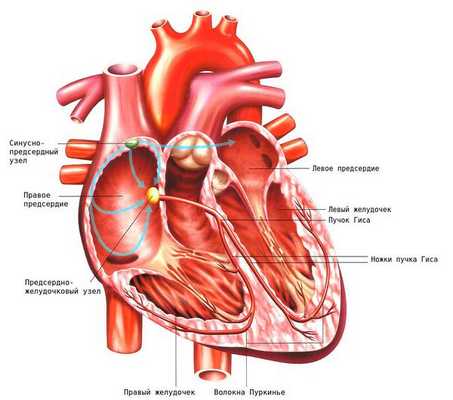
Один из механизмов развития экстрасистолии — повторный вход волны электрического возбуждения [4] .
При развитии в отдельных участках миокарда патологических процессов электрические свойства этих участков миокарда и проводящей системы сердца могут существенно отличаться друг от друга. К таким патологическим процессам относятся ишемия, дистрофия, некроз, кардиосклероз, а также значительные метаболические нарушения. Возникает разная скорость проведения электрического импульса и развиваются однонаправленные блокады проведений и участки замедленного распространения электрических импульсов.
Возбуждение этого участка может повторно распространяться на рядом лежащие отделы сердца ещё до того, как к ним вновь подойдет очередной импульс из синоатриального узла. Возникает повторный вход волны возбуждения в те отделы сердца, которые только что вышли из состояния рефрактерности ("нечувствительности"), в результате чего наступает преждевременное внеочередное возбуждение сердца — экстрасистола.
Другой механизм развития экстрасистол — патологический автоматизм, когда электрические импульсы зарождаются не там, где это предусмотрено нормальным ходом процесса.
Классификация и стадии развития экстрасистолии
Классификация экстрасистол по локализации:
- синусовые — исходят из области около синусового узла, расположенного в стенке левого предсердия;
- предсердные — источником является миокард правого или левого предсердий;
- узловые — возникают в узле проводящей системы, располагающемся между предсердиями и желудочками;
- желудочковые — появляются в миокарде правого или левого желудочков;
Классификация экстрасистол по этиологическому фактору:
Классификация по количеству очагов экстрасистолических импульсов:
- Монотопные мономорфные экстрасистолы — из одного источника возникновения, на ЭКГ имеют одинаковую форму.
- Монотопные полиморфные экстрасистолы — из одного источника возникновения, но имеют разную форму, скорость проведения и пути распространения импульса в желудочках.
- Политопные экстрасистолы — исходят из нескольких очагов, разные экстрасистолические комплексы, которые отличаются друг от друга по форме.
Классификация экстрасистол по количеству:
- Одиночные экстрасистолы — экстрасистолические сердечные циклы редкие и возникают нерегулярно.
- Аллоритмии — вид аритмии, при котором происходит чередование основного ритма и экстрасистол с определённой последовательностью. Выделяют следующие типы:
- бигеминия — экстрасистола следует после каждого нормального сокращения;
- тригеминия — после двух основных комплексов;
- квадригеминия — после трёх нормальных комплексов;
- пентагеминия — экстрасистолы регулярно повторяются через четыре сердечных цикла.
- Парные — две экстрасистолы подряд.
- Групповые — более двух, но менее пяти (часто такие эпизоды называют "пробежками", если частота сердечных сокращений в эпизоде соответствует тахикардии – 100 и более сокращений в минуту).
Классификация желудочковых экстрасистол по Лауну-Вольфу-Райяну по степени их негативного влияния на прогноз:
- 0 — отсутствие желудочковых экстрасистол;
- I — до 30 экстрасистол за час мониторирования;
- II — более 30 экстрасистол за час мониторирования;
- III — полиморфные экстрасистолы;
- IVa — парные мономорфные экстрасистолы;
- IVb — парные полиморфные экстрасистолы;
- V — пробежки желудочковой тахикардии (три и более комплексов подряд).
В международной классификации болезней утверждена следующая кодировка экстрасистолии:
- I49.1 — Преждевременная деполяризация предсердий ;
- I49.2 — Преждевременная деполяризация, исходящая из АВ-соединения ;
- I49.3 — Преждевременная деполяризация желудочков ;
- I49.4 — Другая и неуточнённая преждевременная деполяризация [5] .
Осложнения экстрасистолии
Наджелудочковая экстрасистолия не связана с повышенным риском внезапной смерти, однако в редких случаях она может стать причиной суправентрикулярной тахикардии — разновидности аритмии, приводящей к резкому и продолжительному увеличению частоты сердечных сокращений. Кроме того, у больных с пароксизмами фибрилляции предсердий именно предсердные экстрасистолы могут "запускать" эти пароксизмы фибрилляции — волны хаотического повторного возбуждения в предсердиях, опасные риском развития сердечной недостаточности[10].
Имеются отдельные публикации, где было показано, что желудочковые экстрасистолы могут свидетельствовать о повышении риска смерти в будущем. Эти случаи затрагивали экстрасистолии, возникающие при физических нагрузках, особенно на этапе восстановления [11].
На сократительной функции желудочков очень частые желудочковые экстрасистолы могут сказываться негативно, однако это возможно в основном при очень большом количестве экстрасистол — десятки тысяч. При значительном структурном поражении сердца желудочковые экстрасистолы могут косвенно указывать на повышенный риск внезапной сердечной смерти.
Диагностика экстрасистолии
Заподозрить экстрасистолию можно при наличии жалоб пациента на перебои в работе сердца. Экстрасистолы распознаются при пальпации пульса, а также при выслушивании сердца фонендоскопом, однако определить источник экстрасистолии (суправентрикулярная или желудочковая) таким путем невозможно. Основной метод диагностики экстрасистолии — это электрокардиография и суточное мониторирование ЭКГ, т. е. запись электрических потенциалов сердца с поверхности тела [2].
![Электрокардиография (ЭКГ) [17]](/pimg3/lechenie-zheludochkovix-aritmiy-1FB8.jpg)
Таким образом, диагностика экстрасистолии включает:
- Сбор анамнеза. Врач уточняет обстоятельства, при которых появляется аритмия — на фоне эмоциональных или физических нагрузок, в покое, во время сна, после обильного приёма пищи; длительность и частоту эпизодов, приём медикаментов, наличие заболеваний, в том числе перенесённых ранее, вредных привычек.
- Физикальное обследование — измеряется артериальный пульс и давление, проводится аускультация ("выслушивание"), пальпация ("ощупывание"), перкуссия ("простукивание") сердца и сосудов.
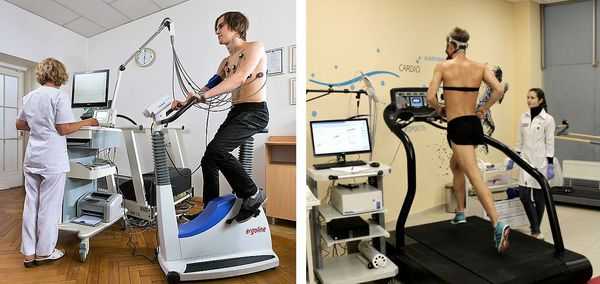
- Инструментальные исследования — стандартная электрокардиография, холтеровское мониторирование ЭКГ за сутки и более при необходимости, эхокардиография (УЗИ сердца), ЭКГ с нагрузкой (велоэргометрия, тредмил-тест).
Велоэргометрия регистрирует ЭКГ и показатели артериального давления на фоне физической нагрузки и после её завершения. Во время диагностики пациент вращает педали специального тренажёра (велоэргометра) с возрастающей скоростью, либо идет по ленте движущейся дорожки (тредмил). Нагрузка при этом возрастает постепенно.
С помощью двух последних методов выявляют экстрасистолы, возникающие именно при физических нагрузках.
Также для уточнения диагноза могут потребоваться лабораторные исследования:
- клинический анализ крови для выявления анемии;
- биохимический анализ крови для обнаружения почечной или печёночной недостаточности, повышенного уровня глюкозы;
- электролитный состав крови для определения повышенного или пониженного уровня калия;
- скрининг функции щитовидной железы с исследованием гормонального статуса — тиреотоксикоз и гипотиреоз могут приводить нарушениям ритма сердца;
- исследование репродуктивной системы — нарушение менструального цикла, а также наступление перименопаузы и менопаузы, особенно обусловленное патологическими гормональными изменениями, может опосредованно приводить к нарушению баланса в вегетативной системе и провоцировать возникновение нарушений ритма сердца;
- исследование надпочечников — эти органы принимают непосредственное участие в регуляции электролитного баланса, нарушение их функции может приводить к изменению концентраций электролитов в крови (калия, натрия, хлора, кальций, фосфора), электролитному дисбалансу в миокарде и к появлению экстрасистол.
Лечение экстрасистолии
Лечение экстрасистолии может быть медикаментозным, либо хирургическим (радиочастотная аблация). Кроме того, врач пытается выявить причины экстрасистолии и воздействовать на них (этиотропное лечение). Далеко не всегда экстрасистолия вообще требует лечения.
Этиотропное лечение
Поиск причин и воздействие на них составляет основу данного подхода, который, однако, не всегда возможно реализовать. При экстрасистолии вегетативного происхождения показана консультация невролога или психотерапевта. Часто применяемые в таких ситуациях успокоительные растительные сборы (пустырник, валериана, мелисса, настойка пиона) не имеют серьёзной доказательной базы.
Психотропные препараты применяются либо тогда, когда есть отчётливая связь между психоэмоциональными нарушениями и экстрасистолией, либо (чаще), когда экстрасистолия усугубляет фоновую тревожность или депрессию. Это могут быть как транквилизаторы, так и антидепрессанты.
Если есть основания думать, что экстрасистолия вызвана приёмом лекарственных средств, например диуретиков, противоаритмических препаратов, бета-адреностимуляторов или антидепрессантов, то возможна их пробная отмена.
В случаях, когда экстрасистолия протекает бессимптомно или малосимптомно, её лечение обычно не требуется [3]. В том случае, если пациент субъективно плохо переносит экстрасистолию, а самих экстрасистол достаточно много (тысячи), возможна лекарственная терапия. Препарат выбирают в зависимости от вида экстрасистолии и частоты сокращений сердца. Экстрасистолия обычно хорошо поддаётся лечению антиаритмическими препаратами. В клинической практике применяют классификацию антиаритмических препаратов по E. Vaughan- Williams:
1. Класс I. Мембраностабилизирующие препараты, блокаторы натриевых каналов. Подразделяются на классы Ia, Ib и Ic.
- класс Ia Хинидин , Новокаинамид, Дизопирамид, Аймалин ;
- класс Ib Лидокаин , Дифенин , Мексилетин ;
- класс Ic Флекаинид, Пропафенон , Этацизин , Аллапинин.
5. Класс II. Бета-блокаторы Пропранолол , Метопролол , Атенолол , Бисопролол . Устраняют влияние симпатической нервной системы на миокард.
6. Класс III. Средства, увеличивающие продолжительность потенциала действия, блокаторы калиевых каналов ( Амиодарон , Соталол , Дронедарон .
7. Класс IV. Блокаторы кальциевых каналов Верапамил , Дилтиазем .
Прочие средства, не вошедшие в классификацию, но применяющиеся для лечения аритмий (препараты калия, Аденозин , сульфат магния, сердечные гликозиды).
Если экстрасистолы на фоне достаточно длительной терапии или их число многократно уменьшается, может быть предпринята пробная отмена лекарственного препарата. В части случаев экстрасистолия после этого не возобновляется.
Для назначения антиаритмического средства и подбора его дозировки проводится суточное ЭКГ-мониторирование. В дальнейшем, что оценить эффективность лечения и исключить развитие побочных эффектов, необходим контроль за количеством экстрасистол в ходе выполнения повторного суточного мониторирования ЭКГ [6] .
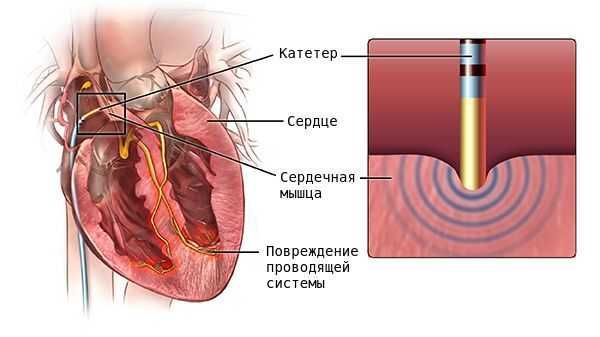
Хирургическое лечение
В случае неэффективности медикаментозой терапии и при наличии большого количества экстрасистол (десятки тысяч за сутки), возможно выполнение радиочастотной катетерной абляции (РЧА). В ходе вмешательства выявляется локализация очага аритмии и его последующее устранение с помощью строго локального радиочастотного воздействия на определенный участок миокарда. РЧА была внедрена в начале 1980-х годов и стала методом выбора для лечения многих аритмий, заменив многие оперативные вмешательства на открытом сердце и став альтернативой лекарственной терапии [8] .
Прогноз. Профилактика
Прогноз зависит от наличия органического поражения сердца и от степени нарушения функции желудочков. Риск аритмической смерти значительно увеличен, если частая желудочковая экстрасистолия регистрируется у больных, перенесших инфаркт миокарда, особенно при низкой сократимости сердца [16] .
При серьёзном органическом поражении миокарда (например, при низкой сократимости левого желудочка после перенесенного инфаркта миокарда) существует риск развития тяжелых желудочковых нарушений сердечного ритма, способных привести к смерти. Это желудочковая тахикардия и фибрилляция желудочков. При отсутствии органического поражения сердца экстрасистолия существенно прогноз не отягощает.
Профилактика заключается в предотвращение тех заболеваний сердца, на фоне которых экстрасистолия часто развивается, а также тех воздействий, о которых известно их проаритмогенное влияние:
- кардиомиопатию;
- миокардит;
- метаболические, электролитные и других нарушения.
Также для профилактики следует:
- исключить медикаментозную, пищевую и химическую интоксикации;
- отказаться от курения, употребления алкоголя и крепкого кофе;
- нормализовать режим труда и отдыха, отрегулировать режим сна, питание, заниматься умеренной физической активностью, постараться минимизировать воздействие стрессов.
Лекарственные препараты следует принимать под строгим контролем врача. Своевременная диагностика и лечение заболеваний сердца и других органов — залог успешной профилактики. При появлении симптомов экстрасистолии следует обязательно обратиться к врачу [14] .
Читайте также:
