Легочная карцинома
Добавил пользователь Дмитрий К. Обновлено: 07.01.2026
Рак легкого – злокачественная опухоль, формирующаяся из эпителиальных клеток бронхов. Поражает разные сегменты легких. Это самое распространенное онкологическое заболевание: выявляется у 70 человек из 100 000.
Акции
Полное обследование на онкологические заболевания для мужчин и женщин.
Онкоконсилиум может потребоваться как при лечении в «СМ-Клиника», так и пациентам других медицинских учреждений с целью получения альтернативного мнения.
«СМ-Клиника» предоставляет своим пациентам предоперационное обследование со скидкой до 72%!
Консультация врача-хирурга по поводу операции бесплатно!
Содержание статьи:
Рак легкого – злокачественная опухоль, формирующаяся из эпителиальных клеток бронхов. Поражает разные сегменты легких. Это самое распространенное онкологическое заболевание: выявляется у 70 человек из 100 000. В структуре онкопатологий занимает долю в ~25%. Женщины болеют в 6 раз реже мужчин. Ежегодно в РФ выявляют 63 000 случаев рака легкого, из них 53 000 – у мужчин. Средний возраст пациентов – 65 лет Источник:
World Cancer Report 2014. World Health Organization. 2014. .
Рак легкого лидирует по количеству летальных исходов по сравнению с другими онкопатологиями – 60 000 ежегодно (это 20% от всех умерших от злокачественных опухолей). Однолетняя выживаемость после постановки диагноза составляет около 25%. Это связано с тем, что болезнь протекает почти бессимптомно и зачастую за помощью обращаются слишком поздно. При раннем обнаружении вылечивается у 80% больных.
Этиология и факторы риска
В 8 из 10 случаев причина развития рака легкого – курение, в том числе пассивное. Но болезнь обнаруживают и у некурящих людей. Факторы риска – наследственная предрасположенность, регулярный контакт с летучими канцерогенами, избыточное облучение грудной клетки, генетические нарушения, некоторые вирусы, злоупотребление алкоголем и недостаточное питание.
- курильщики старше 40 лет;
- алкоголики;
- пациенты с хроническими обструктивными заболеваниями легких;
- пациенты с онкозаболеваниями верхних дыхательных путей и легких в анаменезе;
- люди с семейной предрасположенностью;
- люди, регулярно контактирующие с асбестом, радоном, мышьяком, пылью;
- люди с низким социальным статусом.
К независимым от человека факторам относят возраст старше 50 лет, эндокринные нарушения, хронические болезни легких.
Виды рака легкого
Рак легкого классифицируют по разным признакам. По гистологическому строению опухоли различают:
- аденокарциному;
- аденосквамозную карциному;
- нейроэндокринную карциному;
- диффузную идиопатическую легочную гиперплазию;
- веретеноклеточный рак;
- крупноклеточный рак;
- мелкоклеточный рак;
- плоскоклеточный рак.
Плоскоклеточный рак легкого выявляют в 8 случаях из 10. Он сравнительно медленно распространяется и поддается хирургическому лечению.У 17 больных из 100 выявляют мелкоклеточный рак легкого –он стремительно разрастается, поражает соседние органы за пределами легочной ткани и дает метастазы на ранних стадиях. Реагирует на лучевую и химиотерапию.
По локализации различают центральный и периферический рак легкого. По направлению роста:
- эндобронхиальный, или экзофитный, – растет в просвет бронха;
- экзобронхиальный, или эндофитный – растет в толщу легочной ткани;
- разветвленный с периорбитальным муфтообразным ростом вокруг бронхов;
- смешанный – растет в нескольких направлениях с преобладанием того или иного признака.
Стадии рака легкого и их признаки
- Первая стадия – опухоль не больше 3 сантиметров, метастазов нет.
- Вторая стадия – в региональных лимфоузлах появляются метастазы, опухоль увеличивается до 6 сантиметров.
- Третья стадия – метастазы появляются в лимфоузлах дыхательной системы, опухоль увеличивается в объемах.
- Четвертая стадия – опухоль выходит за границы легкого, есть местные и отдаленные метастазы.
Стадии делят на подстадии: А – начальная, В – выраженная Источник:
Travis W.D., et al. The 2015 World Health Organization Classification of Lung Tumors. J. Thorac. Oncol. 2015. Vol.10, №9, P. 1243-1260. .
Как проявляется рак легкого
Клиническая картина
Обратитесь к врачу при первых симптомах заболевания:
- длительном повышении температуры;
- сильной потливости;
- нарастающей слабости;
- кашле;
- боли в грудной клетке при кашле или на вдохе;
- кровянистой мокроте;
- тяжелой отдышке;
- снижении веса;
- ухудшении общего состояния.
Характерные признаки рака легкого – свистящий звук при дыхании и сиплый голос. Симптоматика зависит от локализации новообразования. Например, периферический рак легкого долго протекает бессимптомно и безболезненно, так как опухоль не затрагивает нервные окончания. А центральный рак легкого проявляется уже на ранних стадиях в виде кашля с мокротой с примесью крови и гноя, постоянной одышки, изменения голоса, общего недомогания. При периферическом раке верхушки легкого поражается одна сторона лица и плечевого пояса. При метастазировании боль отдается в соседние органы, а лицо приобретает синюшный оттенок.
Кроме перечисленных симптомов на разных стадиях возможны тромбофлебиты, мышечные патологии и невриты, дерматозы, нарушения жирового обмена, ревматоидные состояния, поражения костей и боли в уставах. При запущенном раке легких развиваются осложнения – нарушение проходимости бронхов, дыхательная недостаточность, легочные кровотечения, спадание (закрытие) легкого, общее истощение.
В большинстве клинических случаев заболевание протекает с не специфической симптоматикой, поэтому требует точной (аппаратной и лабораторной) диагностики.
Диагностика
Для диагностика рака легкого применяют:
- рентгенографию (ряд опухолей выявляют во время профилактической флюорографии);
- КТ, МРТ– наиболееинформативныеметодыдиагностики патологии;
- бронхоскопию трахеи и бронхов до 6-7 порядка сзабором биоптата на гистологическое исследование;
- ПЭТ-КТ – для оценки распространенности метастазов и контроля эффективности лечения;
- эндоскопическое или эндобронхиальное УЗИ – для оценки состояния лимфатических узлов и стадизации процесса;
- бронхолегочное электромагнитное зондирование позволяет диагностировать глубокие новообразования на ранних стадиях;
- торакоскопию – осмотр с помощью видеокамеры через прокол в грудной клетке;
- молекулярно-генетические анализы крови на специфические онкомаркеры.
Рекомендуемые комбинации онкомаркеров
- При подозрении на аденокарциному или крупноклеточный рак – CYFRA 21-1 и РЭА.
- Мелкоклеточная карцинома (МКРЛ) – NSE и ProGRP, CYFRA 21-1.
- Плоскоклеточная карцинома – CYFRA 21-1, РЭА и SCC.
- Карцинома неустановленного гистологического типа – комбинации РЭА, CYFRA 21-1, NSE и ProGRP.
- Нейроэндокринные опухоли легких (карциноид, нейроэндокринный крупноклеточный и мелкоклеточный рак) – хромогранин А, NSE.
Европейская группа по онкомаркерам рекомендует включать в обследование не меньше трех показателей (CYFRA 21-1, РЭА и NSE), так как опухоли легкого отличаются по гистологическому строению.
Методы лечения рака легкого
Для лечения рака легких на разных стадиях традиционно применяют хирургические вмешательства, лучевую и химиотерапию.Из современных методов используют иммунотерапию. Когда возможности противоопухолевого лечения исчерпаны либо оно противопоказано, применяют паллиативную терапию.
Операция показана, если расположениеопухолипозволяетудалитьее полностью. В ходе вмешательства обязательно удаляют регионарные лимфоузлы. По возможности процедуру проводят без разрезов – с помощью эндоскопа и микрохирургическогоинструментария.
- лобоэктомия– удаление одной доли легкого;
- билобэктомия– удаление двух долей органа;
- пульмонэктомия– полное удаление легкого.
Преимущество отдают максимально органосохраняющим методикам.
Лучевую терапию проводят как самостоятельное лечение на 2-й стадии либо в комплексе с химиотерапией – на стадии 3А. Ее могут назначить и пациентам с раком 1-й стадии, если операцию необходимо отложить (например, из-за инфаркта миокарда). Метод представляет собой разрушение клеток опухоли под действием мощного потока гамма-лучей. Воздействуют собственно на новообразование и зону регионального метастазирования.
Большинству больных на разных стадиях показана химиотерапия – лечение с помощью лекарственных препаратов, разрушающих ткани опухоли. Она бывает:
- неоадъювантной – назначается перед операцией, чтобы уменьшить размер опухоли и объем вмешательства;
- адъювантной – назначается после операции, чтобы уничтожить оставшиеся клетки опухоли и снизить риск рецидива.
На 3В и 4 стадиях больных лечат только с помощью химиотерапии.
Перспективноенаправлениеконсервативногоонколечения – иммунотерапия. С помощью лекарственных препаратов прицельно активизируют собственные клетки иммунитета на уничтожение раковых клеток.
Паллиативное лечение для неизлечимых больных с 4-й стадией рака легких направлено на максимальное улучшение качества жизни и облегчения симптоматики.
- 1А – 50-70% – 5-10 лет Источник:
Howlader N., et al. SEER Cancer Statistics Review, 1975-2013. Natl. CancerInst. 2016. ; - 1В – 40-60% – 3-7 лет;
- 2А – 55% – 3-4 года;
- 2В – 40% – 1,5-3 года;
- 3А – 20-25% – 14-23 месяца;
- 3В – 7-9% – 10-16 месяцев;
- 4 – 2-13% – 6-18 месяцев.
Риск рецидива
Вероятность рецидива напрямую зависит от степени локализованности либо распространенности процесса. Это риск увеличивается у возрастных пациентов, а также из-за неквалифицированного лечения.
Профилактика
- исключить курение, злоупотребление алкоголем и систематический контакт с канцерогенами;
- вести здоровый образ жизни, сбалансировать рацион;
- своевременно лечить острые респираторные заболевания;
- регулярно проходить скрининги.
Чтобы проконсультироваться у профильного специалиста в СПб, запишитесь на прием через форму на сайте.
Источники:
Михайлов Алексей Геннадьевич оперирующий онколог, врач высшей квалификационной категории, к.м.н. стаж: 21 год
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Рак легких - не поддается лечению
Рак легких на сегодня не поддается лечению с применением адронной терапии в CNAO CNAO ведет клинические исследования для распространения возможностей применения адронной терапии и для лечения данного заболевания. Карцинома легкого - это новообразование, которое может развиться в бронхах, бронхиолах и альвеолах. Опухоль легкого может быть первичной или метастатической. Карцинома легкого относится к двум основным категориям, которые составляют 95% случаев рака легких: рак легких мелкоклеточный, также называемый Микроцитомой, и рак легких немелкоклеточный. Мелкоклеточная карцинома легкого, составляющая около 10% случаев, берет начало в бронхах большего диаметра, обычно появляется у курильщиков, довольно редко - у людей, никогда не злоупотреблявших курением. Речь идет об особо агрессивном новообразовании, которое быстро дает метастазы: примерно у 80% пациентов на момент постановки диагноза было выявлено новообразование метастатического характера. Немелкоклеточная карцинома легкого, составляющая 85% случаев, характеризуется разнообразным клиническим поведением, зависящим от гистологического типа. Существуют три подтипа данной опухоли: Плоскоклеточная опухоль (называемая также сквамозно-клеточной карциномой) Аденокарцинома Крупноклеточная карцинома Плоскоклеточная карцинома, составляющая 25-30% опухолей легкого, появляется посредством преобразования эпителия, покрывающего бронхи больших дыхательных путей. В большинстве случаев опухоль вызвана курением. Аденокарцинома, составляющая 35-40% случаев, локализуется на уровне бронхов малых дыхательных путей. Речь идет о легочном заболевании, наиболее часто встречающемся у некурящих людей, в некоторых случаях вызванном легочными шрамами, возникающими при плевритах или туберкулезных инфекциях. Крупноклеточная карцинома, составляющая 10-15% случаев, может развиться в различных областях легкого. Речь идет о довольно агрессивном заболевании, имеющем склонность к быстрому росту и распространению. Оставшиеся 5% случаев опухолей легкого не происходят от эпителиальной ткани. Среди подобных заболеваний находятся: Лимфома легкого Карциноид легкого Каждый вид новообразования легкого ведет себя по-разному, в зависимости от затронутой легочной ткани. Легочная карцинома немногим чаще встречается у мужчин и на сегодня является наиболее распространенной причиной смерти в результате опухоли в мире.
Причины появления рака легких
Основная причина появления легочной карциномы - курение сигарет. Она затрагивает около 85% случаев. Прекращение курения, независимо от того, когда оно началось, значительно снижает риск развития рака легких. Другие факторы риска: Пассивное курение Профессиональная подверженность воздействию химических веществ, таких как асбест, смолы, мышьяк, тяжелые металлы (уран, хром, никель). Загрязнение атмосферы Наличие заболевания в семейной истории, в частности, у родителей и/или братьев Предыдущие легочные заболевания, такие как туберкулез или плеврит Ранее пройденная радиотерапия Кроме того, возможно влияние таких недугов как: Хроническая обструктивная бронхопневмопатия Дефицит альфа-1-антрипсина Фиброз легких
Симптомы рака легких
Несмотря на то, что примерно в 25% случаев карцинома легких развивается бессимптомно, возможные симптомы связаны с распространением заболевания и наличием метастазов. Наиболее часто встречающиеся симптомы рака легких: Продолжительный кашель Боль в груди, усиливающаяся при кашле Боль в груди, усиливающаяся при глубоком вдохе Хрипота Учащенное дыхание Наличие крови в мокроте Кровь в слюне Потеря веса Потеря аппетита Постоянная усталость Частые легочные инфекции
Диагностика рака легких
При подозрении на карциному легкого, после углубленного осмотра области грудной клетки и сбора анамнеза пациента, специалист может назначить следующие обследования для подтверждения диагноза: Радиография (RX грудной клетки) Компьютерная томография (КТ грудной клетки) Позитронно-эмиссионная томография (ПЭТ) Бронхоскопия Сцинтиграфия костей и другие исследования, например: Проверка дыхательной функции Цитологический анализ плевральной жидкости или мокроты Бронхоскопия Обычно бронхоскопия дополняется биопсией или игольной биопсией для проведения гистологического анализа, необходимого для подтверждения диагноза.
Лечение рака легких
Выбор лечения легочной карциномы зависит от природы новообразования, его расположения, размеров, скорости распространения и от общего состояния пациента. Выбор метода лечения рака легких проводится при участии многопрофильной команды специалистов и может включать радиотерапию, химиотерапию или хирургическое вмешательство. Рак легких на сегодня не поддается лечению с применением адронной терапии в CNAO CNAO ведет клинические исследования для распространения возможностей применения адронной терапии и для лечения данного заболевания.
Принципы классификации по гистологическим типам рака легкого

Гистологическая классификация рака легкого имеет важно значение в корректном определении прогноза и подборе терапии. Новая классификация, предложенная Всемирной организацией здравоохранения (ВОЗ) в 2015 году, позволила сделать гистологическое типирование опухолей максимально информативным.
Особенности классификации опухолей легкого ВОЗ 2015 года
Классификация ВОЗ 2015 года отличается от предыдущих: основным ее преимуществом является упор на иммуногистохимическую диагностику опухолей [1]. К тому же новая классификация применима не только к операционным, но и к небольшим образцам, получаемым при биопсии, и цитологическому материалу, что играет существенную роль в успешной диагностике, поскольку у большинства пациентов рак легкого диагностируется на поздней стадии заболевания, когда хирургическое лечение уже нецелесообразно [1].
Кроме того, классификация 2015 содержит рекомендации для проведения молекулярного тестирования многих подтипов опухолей, в том числе и самого распространенного в настоящий момент – аденокарциномы, что дает возможность четко определиться с генетическими изменениями и подобрать соответствующую таргетную терапию.
Изменения, введенные в классификацию ВОЗ 2015 по сравнению с предыдущей классификацией 2004 года, обусловлены несколькими факторами, изученными за эти годы и в определенной мере изменившими взгляд на диагностику и терапию рака легкого.
Прежде всего, за это время были сделаны важные открытия в понимании специфических молекулярных путей, приводящих к развитию рака легкого. Эти знания обосновывают необходимость проведения молекулярного типирования опухолей, на основании которого используются таргетные препараты с высоким уровнем противоопухолевой активности (для пациентов с подтвержденными «драйвер-мутациями»). Примером подобной тактики являются ингибиторы тирозинкиназы рецептора эпидермального фактора роста (ИТК EGFR), которые стали основой терапии для пациентов с метастатической аденокарциномой легкого при наличии мутации EGFR. Таргетная терапия также является предпочтительным подходом терапии аденокарциномы легкого при транслокации EML4-ALK.
Кроме того, за период с 2004 по 2015 год были опубликованы результаты исследований, которые позволили эффективно дифференцировать плоскоклеточную карциному от других гистологических типов немелкоклеточного рака легкого, в том числе и аденокарциномы, на небольших биопсийных образцах 4. Это особенно важно, поскольку некоторые препараты противопоказаны пациентам с плоскоклеточным раком вследствие недостаточной эффективности (к примеру, пеметрексед) или потенциальной токсичности (бевацизумаб).
Аденокарцинома легкого
Аденокарцинома – наиболее распространенный тип рака легкого на сегодня. Предположительно рост заболеваемости связан с популярностью сигарет с низким содержанием смолы и сигарет с фильтром, при курении которых человек делает более глубокий вдох, и, как следствие, табачный дым оседает в периферических дыхательных путях, где чаще всего и развивается аденокарцинома [5].
В новой классификации ВОЗ выделяется два подтипа аденокарциномы, которые отсутствовали в предыдущих версиях:
- Аденокацинома in situ
- Минимально инвазивная аденокарцинома
Первый подтип, аденокарцинома in situ (AIS), представляет собой локализованную (≤3 см) аденокарциному, рост которой ограничен поверхностным ростом вдоль альвеолярных структур (со стелющимся типом роста, «lepidic»), без признаков инвазии. В большинстве случаев AIS – немуцинозные опухоли. Проспективные исследования свидетельствуют, что при полной резекции AIS выживаемость приближается к 100% (97%) [6].
Минимально инвазивная аденокарцинома (МИА) – также небольшая одиночная опухоль размером ≤3 см, однако, в отличие от AIS, со стелющимся типом роста и минимальной инвазией, не превышающей 5 мм. Большинство опухолей не вырабатывают муцин. Безрецидивная выживаемость в течение 5 лет у пациентов, по данным наблюдений, также должна достигать 97% при условии полной хирургической резекции [6].
Необходимо добавить, что для установления гистологического диагноза AIS и МИА желателен операционный, а не биопсийный образец опухоли [1].
Термин «стелющийся тип роста» («lepidic») был предложен в 2011 году в Журнале торакальной онкологии [7]. Он пришел на смену устаревшему термину «бронхоальвеолярный», поскольку последний мог применяться в различных подтекстах и не давал точной характеристики. Опухоли, которые раньше классифицировались как бронхоальвеолярные, теперь причисляются к одной из нескольких категорий: AIS, минимально инвазивная аденокарцинома или атипическая аденоматозная гиперплазия. Последняя рассматривается как преинвазивное поражение аденокарциномы легких, не превышающее 5 мм.
Так же, как и в публикации Журнала торакальной онкологии 2011 года, классификация ВОЗ 2015 года предлагает дифференцировать пять типов аденокарциномы легкого:
- Со стелющимся ростом
- Ацинарная
- Папиллярная
- Микропапиллярная
- Солидная
Инвазивные аденокарциномы классифицируются по преобладающей картине роста. При этом важно упомянуть процент компонента со стелющимся ростом, а также перечислить другие подтипы опухолевой ткани и их процентное соотношение. ВОЗ рекомендует оценивать последнее на основании 5-процентных интервалов. В новой классификации они подразделяются на четыре подтипа:
- Инвазивная муцинозная аденокарцинома
- Коллоидная аденокарцинома
- Фетальная аденокарцинома
- Аденокарцинома кишечного типа
Аденосквамозная карцинома
Аденосквамозная карцинома определяется как опухоль, состоящая более чем на 10% из злокачественных железистых и плоскоклеточных компонентов. По всей вероятности, смешанная гистология отражает гетерогенность карциномы легкого [8].
Чтобы определить гистологическую принадлежность, как правило, требуется операционный образец опухоли, поскольку для установления подобного диагноза необходимо не менее 10% каждого компонента в образце [1]. Если в малых биопсийных образцах удается гистологически и/или иммуногистохимически выделить компоненты аденокарциномы и плоскоклеточного рака, предлагается использовать термин «возможная аденосквамозная карцинома».
Частота встречаемости аденосквамозной карциномы находится в диапазоне от 0,4% до 4% всех случаев бронхогенного рака. Этот подтип опухоли более агрессивен, чем аденокарцинома или плоскоклеточная карцинома, и, соответственно, сопряжен с худшим прогнозом [9]. Поскольку в составе аденосквамозной карциномы содержатся железистые элементы, целесообразно проводить ее молекулярное тестирование с целью выявления «драйвер-мутаций» и определения возможностей использования таргетной терапии.
Плоскоклеточный рак
Плосколеточный рак был наиболее частым гистологическим типом среди опухолей легкого до середины 80-х годов прошлого века. В последние десятилетия он уступил «лидерство» аденокарциноме.
Для плоскоклеточного рака характерно образование опухолевыми клетками и/или межклеточными десмосмами кератина. В классификации ВОЗ 2004 года плоскоклеточный рак подразделялся на папиллярный, светлоклеточный, мелкоклеточный и базалоидный типы опухолей [10]. В новой классификации 2015 число подтипов плоскоклеточного рака сокращено до трех, что упрощает диагностику за счет исключения крайне редких гистологических подтипов опухоли:
- Ороговевающий рак
- Неороговевающий рак
- Базалоидный плоскоклеточный рак
Изменения, характерные для светлоклеточной карциномы, согласно новой классификации, рассматриваются как цитологическая особенность, но не как отдельный подтип рака легкого [1].
Опухоль считается неороговевающей при отсутствии гистологических признаков ороговевания, ороговевающей в случае наличия ороговевания и базалоидной, если базалоидные изменения составляют более 50% опухоли. При неороговевающих опухолях целесообразно проведение иммуногистохимического исследования с целью дифференциации плоскоклеточной опухоли, солидной аденокарциномы и крупноклеточной карциномы с нулевым фенотипом.
От 60% до 80% плоскоклеточных опухолей развиваются в проксимальных участках трахеобронхиального дерева, хотя они могут представлять собой и периферические образования [11]. Для центрального и периферического плоскоклеточного рака может быть характерен обширный центральный некроз с образованием полостей. Небольшая часть центральных, хорошо дифференцированных плоскоклеточных опухолей легкого может представлять собой экзофитные, эндобронхиальные и папиллярные образования. Симптоматически такие типы опухоли проявляются постоянным кашлем, рецидивирующим кровохарканьем и развитием инфекционного процесса в легких вследствие обструкции дыхательных путей.
У пациентов с экзофитной эндобронхиальной плоскоклеточной опухолью легкого заболевание может выявляться на ранней стадии и протекать с благоприятным прогнозом. Пятилетняя выживаемость в подобных случаях превышает 60% [12].
Крупноклеточная карцинома
Крупноклеточная карцинома, представляющая собой лишенное железистой и плоскоклеточной дифференциации, а также цитологических особенностей, присущих мелкоклеточной карциноме, образование, диагностируется при отсутствии гистологических признаков других подтипов опухоли, представляя собой по сути диагноз исключения. Для установки диагноза нейроэндокринной карциномы необходимо подтвердить наличие хотя бы одного иммуногистохимического маркера нейроэндокринного рака.
Поскольку диагноз крупноклеточной карциномы устанавливается после исключения других подтипов карцином, довольно сложно ставить его по результатам гистологического исследования малых эндоскопических биопсийных или цитологических образцов [10].
Нейроэндокринные опухоли
В предыдущих изданиях классификации ВОЗ различные нейроэндокринные опухоли, в частности, мелкоклеточная карцинома и карциноиды, были отнесены к различным типам, в то время как крупноклеточная нейроэндокринная карцинома причислялась к крупноклеточным карциномам. В новой классификации 2015 года впервые все нейроэндокринные опухоли объединены в один гистологический тип. К нему отнесены:
- Мелкоклеточная карцинома
- Крупноклеточная нейроэндокринная карцинома
- Типичный карциноид
- Нетипичный карциноид
К этой категории также отнесена диффузная идиопатическая легочная нейроэндокринно-клеточная гиперплазия, а также преинвазивное эпителиальное поражение [13].
В группе легочных нейроэндокринных опухолей типичные и атипичные карциноиды имеют ряд особенностей, объединяющих их с карциноидными поражениями другой локализации. Мелкоклеточные карциномы и крупноклеточные нейроэндокринные карциномы клинически характеризуются более агрессивным течением и более высокой скоростью митоза по сравнению с легочными карциноидами [10].
Принципы дифференциальной диагностики на основании иммуногистохимического окрашивания
Диагноз первичного рака легких носит клинико-патологический характер. Опухоль легкого морфологически может быть схожа со многими другими метастатическими поражениями, поэтому при обнаружении злокачественного новообразования легкого особую важность приобретает иммуногистохимический анализ, позволяющий дифференцировать опухоли различной локализации и установить правильный диагноз. В этом разрезе может быть полезным иммуногистохимическое и гистохимическое окрашивание.
Таблица 1. Дифференциальная диагностика неоплазм с помощью иммуногистохимического и гистохимического окрашивания [14, 15].
Рак легкого: классификация, причины, симптомы, диагностика, лечение
Рак легкого — это злокачественная опухоль, развивающаяся из эпителия бронхов, бронхиальных желез или альвеол.
Легочная карцинома занимает 1-е место среди злокачественных новообразований у мужчин (17,6%) и только 10-е место (3,8%) у женщин. Одногодичная выживаемость колеблется в пределах 50%, поэтому ранняя диагностика и качественное лечение имеет принципиальное значение для хорошего прогноза.
Содержание:
Классификация рака легкого
Клиническая классификация рака легкого базируется на локализации опухолевого очага:
- Центральный рак легкого характеризуется поражением прикорневых отделов легкого, поражает бронхи крупного калибра (главные и долевые). Это приводит к сужению просвета бронха, нарушению его дренажной функции и, следовательно, спадению легочной ткани (ателектазу). Ателектазы зачастую осложняются пневмонией, что может маскировать и затруднять диагностику опухоли.
- Периферический рак легкого характеризуется поражением сегментарных бронхов, терминальных бронхиол и альвеол. Растет достаточно медленно и бессимптомно, зачастую диагностируется только при случайном обследовании или на поздних стадиях при распространении опухоли за пределы легкого.
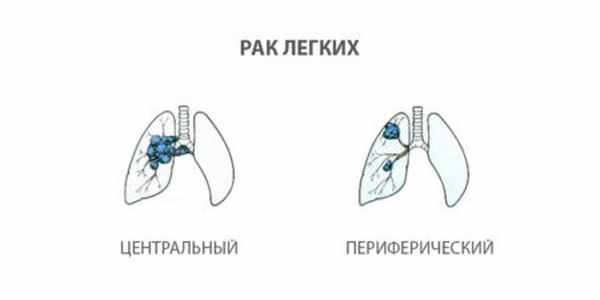
Гистологическая классификация базируется на типе клеток, из которых построена опухоль:
- Плоскоклеточный рак развивается из метаплазированного плоского эпителия в результате хронического раздражения слизистой бронха дымом, пылью или смолами.
- Мелкоклеточный рак, или нейроэндокринная карцинома.
- Аденогенный рак (аденокарцинома развивается из железистого эпителия).
- Крупноклеточный рак развивается из клеток субсегментарных бронхов.
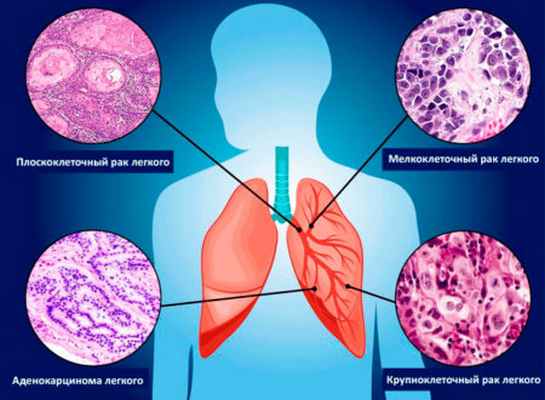
Каждый гистологический вариант имеет свои особенности, прогноз, клиническую картину и подходы к лечению.
Причины развития рака легких
Среди причин развития рака легких выделяют:
- Курение (как активное, так и пассивное) является главной и достоверно подтвержденной причиной рака легкого. Известно, что при табакокурении в организм попадает более различных 40 канцерогенов. Риск развития рака легкого в 11 раз больше у курящих, нежели у некурящих.
- Вредные профессиональные воздействия: контакт с асбестовой пылью, тяжелыми металлами и ядохимикатами.
- Загрязнения атмосферного воздуха.
- Генетическая предрасположенность (при наличии у близких родственников рака легкого риск заболеваемости резко возрастает).
- Общее состояние человека. Мужчины старше 40-45 лет с сопутствующими легочными заболеваниями (хронический бронхит, ХОБЛ, затяжные пневмонии, очаговый и диффузный пневмосклероз или туберкулез) особенно склонны к развитию карциномы легкого.
В патогенезе легочного рака выделяют три этапа. На первом этапе канцероген воздействует на ДНК эпителиальных клеток, изменяя и перестраивая ее геном, что ведёт к образованию раковой клетки. На втором этапе после повторной встречи с провоцирующим фактором измененная клетка активизируется и начинает бесконтрольно размножаться, образуя опухолевый узел. На третьем этапе опухоль распространяется на соседние структуры: плевру, средостение, перикард — приобретает способность к метастазированию.
Симптомы рака легкого
Проявления заболевания зависят от клинической формы, размеров опухоли и характера роста, а также наличия метастазов. Общие (неспецифические) симптомы рака легкого, обусловленные раковой интоксикацией это:
- ухудшение аппетита и стремительное снижение массы тела (кахексия);
- длительный субфебрилитет (стойкое повышение температуры тела);
- быстрая утомляемость и слабость.
Первичные симптомы рака легкого, обусловленные ростом первичного опухолевого узла:
- сухой кашель;
- кровохарканье, реже профузное легочное кровотечение;
- учащенное и затрудненное дыхание;
- боли за грудиной, усиливающиеся при кашле.
Вторичные симптомы рака легкого, связанные с распространением опухоли на соседние структуры и метастазированием:
- усиливающаяся осиплость голоса при поражении опухолью возвратного нерва;
- нарушение глотания (дисфагия) при поражении пищевода;
- отечность лица, набухание вен шеи, что связано с прорастанием опухолью верхней полой вены;
- увеличение в размерах шейных и надключичных лимфоузлов;
- костная боль;
- желтушность кожи и боли в правом подреберье при метастазах в печень;
- боли в поясничной области и появление крови в моче при поражении почек;
- головные боли, расстройства психики, очаговая симптоматика при метастазах в головной мозг.
Редкие симптомы рака легкого, которые обусловлены неспецифической реакцией организма на вырабатываемые опухолью биологически активные вещества (гормоны и нейромедиаторы). К ним относятся синдром Кушинга, увеличение СОЭ.
Диагностика рака легкого
В основе диагностики лежит правильный и полноценный сбор анамнеза. Уточняются жалобы, длительность заболевания, собирается информация о сопутствующих заболеваниях и о предшествующих заболеваниях легких, о наличии вредных привычек, об условиях труда, бытовых и профессиональных вредностях, выясняется наличие онкологических заболеваний в семье.
Следующий этап диагностики — это объективное обследование, заключающееся во внешнем осмотре, пальпации лимфатических узлов и аускультации легких. При наличии клинической симптоматики, позволяющей предположить у пациента рак легкого, назначаются специальные методы обследования (инвазивные и не инвазивные).
Неинвазивные методы диагностики — это рентгенография органов грудной клетки, КТ и МРТ, УЗИ. Инвазивные методы — это трахеобронхоскопия (исследование бронхиального дерева — хорошо визуализируется центральный рак), торакоскопия (исследование плевральный полостей — хорошо визуализируется периферический рак), медиастиноскопия используется для исследования лимфатических узлов переднего средостения, диагностическая торакотомия — завершающий метод диагностики распространенности опухоли при неэффективности других, пункционная биопсия опухоли — обязательная процедура при всех инвазивных методах исследования.
Биопсия опухоли позволяет установить гистологический вариант рака легкого, что необходимо для определения прогноза и тактики лечения.
Лечение рака легкого
Объем лечебных мероприятий для каждого пациента подбирается индивидуально и зависит от общего состояния пациента, наличия сопутствующих заболеваний, клинико-анатомической и морфологической формы опухоли и стадии процесса (характеризуется размером опухоли, наличием метастазов, поражением соседних структур).
Основной метод лечения рака легкого — хирургический. Однако проводится оно не во всех случаях. Операция назначается преимущественно при узловом раке легкого при условии, если опухоль не распространяется на другие органы. При диффузном раке легкого хирургические операции проводятся редко.
Размер опухоли и её локализация будут определять объём операции. Существует три основных вида хирургического вмешательства при раке легких:
- лобэктомия — удаление доли легкого;
- пульмонэктомия — удаление целого легкого;
- клиновидная резекция — удаление сегмента или сегментов легкого.
Химиотерапию с применением противоопухолевых лекарственных средств, разрушающих опухолевые клетки, проводят пациентам с метастатическим поражением. Различные гистологические типы рака легкого имеют свою чувствительность к химиотерапии — мелкоклеточный рак высокочувствительный к химиопрепаратам, напротив, плоскоклеточный рак и аденокарцинома обладают меньшей чувствительностью. Химиотерапия может использоваться до операции, чтобы уменьшить размеры опухоли; после операции для предотвращения рецидива и в качестве паллиативной помощи для смягчения симптомов, если оперативное лечение невозможно.
Лучевая терапия может назначаться для лечения мелкоклеточного рака легкого на ранних стадиях (после или одновременно с химиотерапией).
Для лечения рака легкого в последнее время широко применяется таргетная терапия — лечение с помощью высокоспецифичных препаратов (Эрлотиниб, Б — Маб, Гефитиниб), блокирующих размножение и функционирование только опухолевых клеток, не затрагивая при этом здоровые ткани, что позволяет практически полностью избежать побочных эффектов.
Можно ли победить рак легкого
Ассоциация исследователей легочных заболеваний Соединенных Штатов Америки утверждает, что в 80-90 % случаев причиной развития рака легкого является курение. Уже на протяжении нескольких десятилетий табакозависимость считается одним из смертельных пороков человечества.
Вредная привычка, которая за короткое время переросла в настоящую пандемию, за последние 50 лет погубила более 60 миллионов человек в мире.
После того, как курение перестало быть прерогативой светского общества, это «развлечение» превратилось в социальную болезнь. Ведь табак пагубно влияет не только на здоровье курящего, но и оказывает вредное воздействие на окружающих. Можно ли избавить общество от табачной зависимости: об этом рассуждает заведующий отделом организации противораковой борьбы Республиканского научно-практического центра онкологии и медицинской радиологии им. Н. Н. Александрова, кандидат медицинских наук Павел Моисеев.
Павел Иванович, каждый из нас знает, что курение вредно для здоровья, так как оно приводит к развитию различных заболеваний. Влияет ли эта информация на людей - количество курящих людей в Беларуси становится меньше?
Рак легкого - это одна из самых древних опухолей, которая известна человечеству. Не забывайте, что данное заболевание появилось задолго до того, как Колумб открыл Америку и привез табак в Европу. Интересно, что в Старом Свете изначально за курение человеку грозила смертная казнь. Люди уже тогда понимали: табак вреден для здоровья.
На славянских землях это зелье прижилось с подачи реформатора Петра I: в то время курение насаждалось практически насильно. Несмотря на информированность современного общества, распространение курения с каждым годом набирает обороты. Если раньше среди молодых людей старше 18 лет курящих было не более 10%, то сегодня это цифра увеличилась в два раза. А ведь уже давно доказано, что практически 30% онкозаболеваний связано именно с курением (остальные - это воздействие стресса, экологии, внешнего дыхания, вируса папилломы человека, генетические проблемы и др.). Кстати, табак приводит не только к развитию рака легкого, но и к раку молочной железы, гортани, мочевого пузыря.
Почему сигарета так долго остается популярным «развлечением» у нас, в Беларуси? Мы привыкли перенимать опыт Запада, однако там уже давно прошла никотиновая мода. Если раньше сигарета в руках у женщины считалась признаком самодостаточности, а у мужчины - мужественности, то сегодня все знают, что табак - это смерть замедленного действия. И курящий человек не вызывает уважения.
В Европе каждый пятый случай смерти от злокачественных новообразований связан с раком легкого (в Беларуси - 27,2%, то есть каждый четвертый).
Наихудшие последствия «табачной эпидемии» еще впереди, особенно среди женщин: когда сегодняшние молодые курильщики достигнут среднего или пожилого возраста, ежегодно в мире будут регистрировать около 10 млн. смертей.
У кого чаще диагностируют рак легкого: у мужчин или женщин?
Если 25 лет назад число женщин среди больных раком легкого составляло достаточно небольшой процент, то сегодня их число неуклонно растет. Статистика показывает, что только за последние 10 лет заболеваемость женщин раком легкого увеличилась с 8,2 на 100 тыс. до 10,9. Количество курящих женщин растет с небывалой скоростью - это еще одна проблема нашего общества. Правда до мужчин им пока далеко: заболеваемость раком легкого среди них составляет 84,7 на 100 тыс. случаев.
Какие существуют разновидности рака?
По морфологической структуре рак легкого принципиально делится на две группы: немелкоклеточный и мелкоклеточный (10-15 % от всех случаев рака легкого). Немелкоклеточный отличается более медленным развитием. С момента зарождения раковой клетки до образования опухоли, которую можно диагностировать с помощью рентгенограммы, проходит более 10 лет.
Мелкоклеточный рак характеризуется очень быстрым и бурным прогрессированием. Маленькая опухоль, не превышающая в диаметре 1 см, способна давать метастазы, поражающие печень, головной и косный мозг. Время удвоения объема данной опухоли (промежуток времени, в течение которого объем опухоли увеличивается в два раза) составляет в среднем 33 дня. Очень часто мелкоклеточный рак выявляется, когда в организме уже есть метастазы.
Также рак легкого делят по локализации на периферический и центральный. Периферический рак зачастую имеет шаровидную форму, исходит из мелких бронхов и локализуется в легочной ткани. Центральная опухоль поражает бронх крупного диаметра. Когда происходит полное его закрытие, часть легкого перестает дышать. Это можно диагностировать с помощью рентгенографии - на снимке часть легкого или все целиком будет затемнено. Если же в легких проходимость воздуха еще не потеряна, то увидеть опухоль на обычных рентгенограммах достаточно сложно. В таких случаях помогает бронхоскопия, компьютерная томография.
Вообще, человек, который несколько раз перенес пневмонию в одном и том же легком, обязательно должен сделать бронхоскопическое исследование, так как повторяющаяся пневмония, чаще всего, является признаком нарушения вентиляции легкого. Возможно, в этом месте растет опухоль.
Известны ли другие виды диагностики рака?
Сегодня оптимальным вариантом диагностики рака легкого является компьютерная томография. Есть специальные низкодозные компьютерные томографы, предлагаемые в качестве скрининга рака легкого, однако данные по поводу их эффективности и рационального соотношения затрат и реальной отдачи еще находятся в стадии обработки. Вообще же, рентгенологическое исследование человек обязательно должен делать хотя бы раз в год.
Можно перечислить симптомы развития рака легкого?
К сожалению, рак легкого, как и многие другие онкологические заболевания, не имеет специфических симптомов. Те симптомы, которые описаны в старых учебниках (кровохарканье, одышка, кашель, боль в грудной клетке), уже указывают на рак легкого как минимум III стадии. И в данном случае говорить об успехе лечения не приходится.
В Беларуси был период, когда существовала система флюорографических исследований.
Однако сейчас от нее отказались. Хотя программа и была задумана для выявления туберкулеза, она давала определенные результаты и в онкологической сфере. В результате сегодня у нас растет не только заболеваемость туберкулезом, но и рак легкого поздно диагностируется.
Опишите, что происходит в организме человека при каждой из четырех стадий онкозаболевания.
При первой стадии рака легкого опухоль имеет небольшие размеры - до 3 см в диаметре, без метастазов. В качестве лечения используется хирургическое вмешательство (удаляется только одна доля легкого). После этого человек может вернуться к полноценной жизни. Пятилетняя выживаемость пациентов приближается к 80%.
При второй стадии опухоль поражает близлежащие лимфоузлы. Когда заболевание достигает третей стадии, метастазы поражают все лимфоузлы грудной клетки и опухоль может прорастать в окружающие структуры. Кроме хирургического вмешательства, во время которого практически всегда удаляется легкое целиком, для лечения пациента понадобится провести лучевую и химиотерапию. С точки зрения трудоспособности, человек уже не будет считаться физически полноценным: он сможет выполнять только легкий физический труд.
При четвертой стадии опухоль дает отдаленные метастазы по всему организму (головной мозг, печень и т.д.), выживаемость пациентов в таких случаях не превышает 5%.
Каждый год в Беларуси выявляют более 4200 человек, заболевших раком легкого и, к сожалению, почти в 64% случаев болезнь находится на III-IV стадиях.
- В каком возрасте человек чаще заболевает раком легкого?
На данный момент онкопатологию чаще всего диагностируют у пациентов, достигнувших 60-70 лет и старше. Именно в этом возрасте происходит реализация эффекта от воздействия никотина и табачных смол на человека. До 39 лет заболевает 1 из 58 мужчин и 1 из 52 женщин; в возрасте 40-59 лет - 1 из 13 мужчин и 1 из 11 женщин, в возрасте 60-79 лет - 1 из 3 мужчин и 1 из 4 женщин. Но ведь курение - это не только рак легкого, но и, например, сердечнососудистые болезни. Ежегодно по причине употребления табака погибает 5 млн. человек. Ни одна прибыль от продажи сигарет не стоит такого «эффекта».
Как часто развивается рак легкого у пассивных курильщиков?
Часто слышу от обывателей утверждение: пассивное курение не влияет на здоровье. Если бы это соответствовало действительности, то сегодня медицинское сообщество не обсуждало бы тему о недоношенных детях, о развитии различных заболеваний у новорожденных. Наверняка каждый из нас неоднократно наблюдал, как молодые папа или мама курят возле коляски с ребенком. Так вот: у членов семьи курильщика рак легкого возникает в 1,5-2 раза чаще, чем в некурящих семьях. Пассивное курение при контакте с курильщиком на работе повышает риск развития онкозаболевания на 17%.
Между прочим, американцы уже давно столкнулись с такой проблемой, как развитие рака легкого у домашних животных, владельцами которых являются курильщики. Если пассивное курение пагубно влияет на здоровье питомцев, то на людей тем более.
В последнее время помимо привычных нам сигарет, люди стали курить и кальян. Насколько он вреден для здоровья?
Кальян - очень интересный прибор даже с точки зрения общественной гигиены. Ведь он не проходит санобработку после каждого использования. Откуда вы знаете, какой человек только что курил, используя этот кальян. Конечно, в барах, кафе никто не требует у посетителей справку о состоянии здоровья. Не удивлюсь, если внутри этого прибора мы обнаружим весь микробный спектр.
Во-вторых, кальян можно сравнить с курением трубки. Поскольку человек постоянно раздражает слизистую, трубка вызывает рак губы раньше, чем рак легкого. При курении кальяна происходит примерно то же самое.
Как предохранить себя от рака легкого: существует ли его профилактика?
Табак - единственный товар народного потребления, убивающий большинство своих потребителей! Чтобы решить данную проблему, государство должно проводить более жесткую антитабачную политику (один из шагов в этом направлении - закон о запрете курения в общественных местах). Не стоит оставлять без внимания и общественную культуру: если человек сам не понимает, что курение приводит к раку легкого и сигареты в принципе вредны для здоровья, то Министерство здравоохранения тут не поможет.
Пару лет назад во время одного интервью я сказал, что сигареты должны продаваться в магазинах химреактивов, потому что весь спектр таблицы Менделеева, включая самые вредные вещества, есть в сигаретах. Вообще я курильщиков сравниваю с самоубийцами: обычно человек не спрыгивает с окна - он знает, что может разбиться. А вот табак люди употребляют осознанно лишь потому, что рак легкого возникает не сразу, а спустя 20-30 лет после начала курения.
Если говорить об антитабачной программе в широком смысле слова, то она должна быть комплексной и межотраслевой и содержать следующие последовательные действия:
- Запрет курения в общественных местах и на работе (на остановках, в кафе, ресторанах, гостиницах и т.д.).
- Повышение цены на сигареты.
- Изъятие сигарет из мест общей торговли (особенно у касс).
- Проведение экологических мероприятий, направленных на снижение выброса газов в атмосферу и общее улучшение экологической обстановки и условий труда.
- Переход на использование экологически безопасного транспорта.
- Ограничение въезда автомобилей в центр города.
- Развитие велотранспортной инфраструктуры.
Заболеваемость злокачественными новообразованиями в странах Европейского Союза за последние 10-15 лет снизилась на 15% в результате воплощения в жизнь программы «Европа против рака».
Но главное - воспитание физической культуры (в полном смысле этого слова) у людей с раннего детства. Ее отсутствие - вот одна из причин терпимости по отношению к табакокурению. Если в семье родители курят, то глупо надеяться на то, что дети не будут этого делать.
Кстати, стоит обратить внимание общественности на электронные сигареты - они помогают избавиться от табачной зависимости.
Читайте также:
