Легочный цианоз. Цианоз вследствие дыхательной недостаточности.
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
Термином «эмфизема легких» обозначаются патологические процессы в легких, характеризующиеся повышенным содержанием воздуха в легочной ткани, это хроническое легочное заболевание, характеризующееся нарушением дыхания и газообмена в легких. Название болезни происходит от греч. emphysao – «вдувать», «раздувать».
В последние годы частота эмфиземы легких возрастает, особенно среди лиц пожилого возраста.
Значительная распространенность этого заболевания, прогрессирующее течение, временная нетрудоспособность и ранняя инвалидизация больных из-за развития дыхательной недостаточности и легочного сердца наносят значительный экономический ущерб. Эмфизема легких наряду с хроническим обструктивным бронхитом и бронхиальной астмой относится к группе хронических обструктивных болезней легких (ХОБЛ). Все эти заболевания сопровождаются нарушением бронхиальной проходимости, с чем и связано некоторое сходство их клинической картины. Однако каждая из форм ХОБЛ имеет свои специфические особенности, и правильная, своевременная диагностика этих заболеваний позволяет провести целенаправленную профилактику и рациональную терапию.
Причины эмфиземы легких
Основная причина заболевания - хронический бронхит, который подразумевает под собой хроническую инфекцию. Хронический бронхит развивается обычно в возрасте от 30 до 60 лет и встречается у мужчин гораздо чаще, чем у женщин. По сути, итогом хронического бронхита является формирование эмфиземы легких.
В развитии буллезной эмфиземы важную роль играют наследственные факторы, а также перенесенные заболевания легких ( туберкулез и др.).
Курение, загрязненность воздуха различными пылевыми частицами и некоторые условия труда, связанные, например, с постоянным вдыханием угольной пыли или частиц асбеста и кремния, также способствуют развитию заболевания.
В то же время эмфизема, приводящая к тяжелой дыхательной недостаточности, может развиться и без предшествующего заболевания дыхательных путей, то есть являться первичной.
Что происходит в легких?
Развитие эмфиземы связано с необратимыми изменениями в стенке бронхов и легких под влиянием длительного воспаления, длительного сужения дыхательных путей. Нарушаются эластические свойства легких: в них начинает оставаться после выдоха большее количество воздуха, чем должно быть в норме, что обусловливает перерастяжение (раздувание) легких. Такой избыточный воздух не участвует в дыхании и перерастянутая легочная ткань не работает полноценно. Что, в свою очередь, сопровождается потерей способности к достаточному сокращению и затрудненным выдохом, вследствие чего нарушается поступление кислорода в кровь и выведение из нее углекислого газа. Компенсаторно, с целью улучшения выведение углекислого газа, возникает одышка.
Также в бронхах и в легких начинает прогрессивно увеличиваться количество соединительной ткани, которая как бы "замещает" воздушные участки легочной ткани, а также способствует длительному сужению бронхов уже вне зависимости от существующего воспаления.
Вследствие этих изменений в легких образуются многочисленные воздушные мешки разных размеров, которые могут быть рассеяны по всему легкому (диффузная форма эмфиземы). Иногда раздутые участки легких сочетаются с нормальной легочной тканью (локальная форма эмфиземы). Также отдельно выделяют буллезную эмфизему (булла – это эмфизематозный (раздутый) участок размером более 1см).
Симптомы эмфиземы легких
К "классическим" проявлениям диффузной эмфиземы легких относят:
- выраженная одышка;
- цианоз;
- увеличение объема (бочкообразность) грудной клетки и уменьшение ее дыхательных движений;
- расширение и иногда выбухание межреберных промежутков;
- расширение или выбухание надключичных областей.
На ранних стадиях эмфиземы главным симптомом служит одышка при физической нагрузке. Вначале она непостоянна и чаще проявляется зимой, затем уже в любое время года. В дальнейшем одышка возникает при малейшем физическом усилии и, наконец, может отмечаться и в покое. У больных наблюдаются короткий, «острый», «хватающий» вдох и удлиненный выдох. Они осуществляют выдох при сомкнутых губах, надувая щеки («пыхтят»). Дыхательные движения грудной клетки уменьшены, в дыхании участвуют дополнительные мышцы: груди и шеи.
Одышка, что долгие годы, заметно не проявляясь и исподволь прогрессируя, она превращается в состояние, угрожающее жизни больного.
Пациенты с эмфиземой легких в начальных стадиях заболевания принимают вынужденное положение на животе с опущенной вниз головой и плечевым поясом, что приносит им облегчение. Однако при тяжелой эмфиземе c выраженными изменениями грудной клетки и утомлением дыхательных мышц горизонтальное положение вызывает напряженную работу диафрагмы, поэтому больные вынуждены даже спать в сидячем положении. Больные эмфиземой легких нередко занимают положение сидя с несколько наклоненным вперед туловищем, опершись руками о колени или край кровати, что позволяет фиксировать плечевой пояс и включить дополнительную мускулатуру в акт дыхания.
В далеко зашедших случаях появляется цианоз: у языка появляется голубой оттенок; губы и ногти становятся синеватыми, особенно после физической нагрузки.
Осложнения
- дыхательная недостаточность;
- сердечная недостаточность;
- пневмоторакс (нагнетание воздуха в грудной клетки).
Любое из осложнений приводит к инвалидизации больного.
Что можете сделать Вы?
Лечение нужно начинать на стадии бронхита, еще до развития эмфиземы. Поскольку чаще всего из-за позднего обращения больного к врачу к моменту первого обращения в легких обычно уже произошли необратимые изменения, что значительно затрудняет последующее лечение.
Необходимо, чтобы больной человек принимал непосредственное участие в лечении. Он должен понимать и осознавать всю серьезность заболевания и возможных осложнений.
Необходимы категорическое исключение курения и других вредных, в т.ч. профессиональных, воздействий на легочную ткань, ограничение физической активности, рациональное трудоустройство.
Отказ от курения является чрезвычайно важным мероприятием. Оно должно занимать первое место в лечении данной патологии. При этом необходимо иметь в виду следующее: одномоментное прекращение курения имеет больший эффект, чем постепенное снижение количества выкуриваемых сигарет; высокая мотивация отказа от курения является основным фактором, определяющим успех; жевательные резинки и накожные аппликаторы, содержащие никотин, помогают снизить тягу к курению, особенно если они применяются в комплексе мероприятий, направленных на отказ от курения.
Лечение и профилактика
Что может сделать ваш врач?
Ваш доктор (пульмонолог или терапевт) проведет необходимые обследования:
- осмотр, аускультацию (выслушивание), перкуссию (постукивание) грудной клетки;
- рентгенологическое исследование легких (характерна раздутость легочной ткани и повышение ее воздушности, смещение диафрагмы вниз);
- компьютерную томографию легких, чаще применяют для диагностики и определении точного расположения булл;
- исследование функции внешнего дыхания: позволяет выявить степень нарушения функции легких (на уменьшение количества воздуха, которое способен выдохнуть больной).
Основные методы лечения эмфиземы:
- отказ от курения: как уже было сказано, основной метод профилактики и лечения эмфиземы;
- кислородотерапия (ингаляция воздуха с повышенным содержанием кислорода, возможно и в домашних условиях);
- специальная дыхательная гимнастика;
- адекватное и тщательное лечение заболевания, приведшего к эмфиземе (хронического бронхита, бронхиальной астмы): при инфекционных процессах и для их профилактики следует применять антибиотики. Также используют препараты, уменьшающие количество мокроты и разжижающие ее, что облегчает отхаркивание; вводят также вещества, расширяющие бронхи и снимающие спазм бронхиальных мышц.
При буллезной эмфиземе рекомендуют хирургическое лечение. Суть лечения — удаление булл. Такие операции могут выполняться как с помощью классического доступа со вскрытием грудной клетки, так и эндоскопически (с помощью специальных инструментов, через проколы грудной клетки). Своевременное удаление булл предупреждает развитие такого грозного осложнения, как пневмоторакс.
В любом случае нельзя заниматься самолечением. Если вы заподозрили у себя или у вашего родственника эмфизему легких, то должны немедленно обратиться к специалисту для своевременной диагностики и начала лечения. В случае тяжелых форм заболевания ваш доктор может предложить оформление группы инвалидности. Но для того, чтобы заболевание не привело к осложнениям и инвалидизации больного, нужно обращаться к специалисту и наблюдаться у него в случае, если вы болеете хроническим бронхитом , имеете вредные привычки или профессиональную вредность, связанную с вдыханием угольной пыли или частиц асбеста и кремния.
Цианоз (синюшность кожного покрова)
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Цианоз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Во многих случаях состояние и цвет кожи являются для врача важным диагностическим критерием. Синюшность кожного покрова (медицинский термин - цианоз) говорит о недостаточности кислорода в крови. К сожалению, при постепенном развитии цианоза человек и окружающие его люди зачастую не замечают прогрессирующего изменения оттенка кожи, в то время как врач имеет особую настороженность в отношении цианотичности кожного покрова, которая может свидетельствовать о заболеваниях жизненно важных органов человека.
Разновидности цианоза
Цианоз классифицируется по нескольким параметрам, каждый из которых важен для диагностического поиска.
В зависимости от распространенности цианотичной окраски кожного покрова выделяют тотальный цианоз, характеризующийся изменением цвета всей поверхности кожи, и местный, локализованный на определенных участках кожи.
Местный цианоз по своей локализации может быть центральным и периферическим. К центральному цианозу относится цианоз слизистой ротовой полости (периоральный цианоз), носогубного треугольника, области вокруг глаз (периорбитальный цианоз). Кроме того, выделяют цианоз периферический, или акроцианоз, для которого характерна синюшная окраска участков тела, наиболее отдаленных от сердца, находящихся на периферии, - цианоз пальцев кистей и стоп, цианоз мочек уха и т.д.
В зависимости от скорости развития выделяют остро возникший цианоз (быстро прогрессирующий) и хронический цианоз, развивающийся постепенно и имеющийся у человека на протяжении продолжительного времени.
Возможные причины развития цианоза
Окраска кожного покрова формируется двумя основными факторами: наличием красящих пигментов (например, меланина) и состоянием поверхностных кровеносных сосудов (степенью раскрытия их просвета и цветом крови в них).
Известно, что одна из важнейших функций крови – перенос кислорода путем присоединения его к белку гемоглобину, входящему в состав эритроцитов.
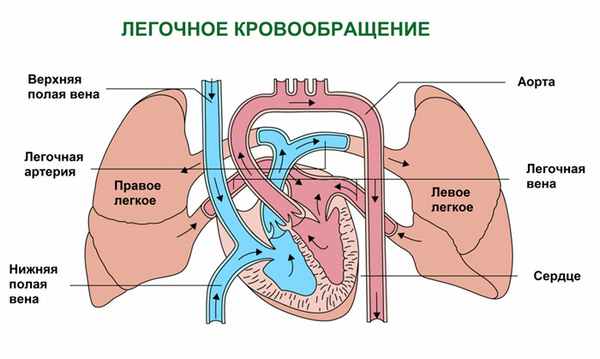
По мере насыщения кислородом клеток органов и тканей в крови кислорода становится меньше и она приобретает вишневый оттенок. Кровь, бедная кислородом, называется венозной. Именно скопление в тканях венозной крови и определяет характерный синюшный оттенок кожи.
Есть две основные причины накопления венозной крови в тканях. Первая причина – нарушение кровообращения, при котором нарушается отток венозной крови от клеток. Этот механизм лежит в основе развития синюшности кожного покрова при заболеваниях сердца и сосудов. Вторая причина – нарушение обогащения крови кислородом в легких, что имеет место при заболеваниях органов дыхания, при поражении дыхательного центра (функциональной структуры головного и спинного мозга, регулирующей работу дыхательных мышц) или при снижении концентрации кислорода в воздухе, например в высокогорье.
При каких заболеваниях развивается цианоз?
Цианоз в большинстве случаев является проявлением патологии сердечно-сосудистой или дыхательной систем.
Из заболеваний сердца стоит отметить группу врожденных пороков сердца, которые формируются в процессе внутриутробного развития плода и проявляются цианозом уже с младенческого возраста, и группу приобретенных заболеваний сердца, включающую широкий спектр болезней, приводящих к развитию сердечной недостаточности. Перечислим основные из них:
- Ишемическая болезнь сердца, к которой среди прочих относятся стенокардия и последствия перенесенного инфаркта миокарда. В основе данного заболевания лежит недостаточное снабжение кислородом сердечной мышцы.
- Кардиомиопатии – первичное поражение клеток сердечной мышцы.
- Аритмии, например фибрилляция предсердий.
- Инфекционные миокардиты – воспалительное поражение сердечной мышцы инфекционного происхождения.
- Пороки клапанов сердца, например аортальный стеноз, митральная недостаточность и др.
Примером служит хроническая венозная недостаточность нижних конечностей, при которой наблюдается варикозное расширение вен и синюшный оттенок кожи стоп и голеней.
К заболеваниям дыхательной системы, часто приводящим к развитию дыхательной недостаточности с появлением цианоза, относят:
- Пневмонию (воспаление легких).
- Бронхиолит (воспаление мельчайших бронхиол – дыхательных путей).
- Хроническую обструктивную болезнь легких (ХОБЛ).
- Бронхиальную астму, не контролируемую приемом специальных лекарственных препаратов, и другие более редкие заболевания.
К каким врачам обращаться в случае развития цианоза
Зачастую заболевания органов кровообращения и дыхания лечатся совместно несколькими специалистами. Среди них практически всегда фигурирует терапевт. Именно к нему необходимо обратиться в случае появления синюшного оттенка кожи. После проведенного обследования решается вопрос о направлении к врачам узкой специализации, например, кардиологу, пульмонологу (врач, специализирующийся на заболеваниях легких), аллергологу, эндокринологу, хирургу.
Диагностика и обследования при цианозе
Успех диагностики заболевания, приведшего к развитию цианоза, во многом зависит от беседы врача с пациентом и от клинического исследования. Пациенту необходимо рассказать, когда появился цианоз, насколько интенсивно он развивался, на каких частях тела манифестировал вначале.
Необходимо описать сопутствующие жалобы, например, кашель, одышку, перебои в работе сердца, отеки и т.д.
Как правило, остро возникший цианоз сопровождается другими значимыми проявлениями, и именно они служат поводом обращения к врачу.
После беседы врач обследует состояние сердечно-сосудистой системы, дыхательной системы и исключит поражение других органов. Как правило, уже на этом этапе врач предполагает то или иное заболевание, наличие которого можно подтвердить при помощи лабораторно-инструментальных методов исследования:
- Электрокардиограмма с физической нагрузкой поможет диагностировать заболевания сердца и предположить заболевания легких.
Исследование функциональной активности миокарда на фоне физической нагрузки, позволяющее выявить ряд патологий сердечно-сосудистой системы.
Цианоз
синюшная окраска кожи и слизистых оболочек, обусловленная высоким содержанием в крови восстановленного гемоглобина. Синюшность, обусловленную попаданием в кровь красителей или отложением в коже различных веществ, называют ложным цианозом. Истинный Ц. является симптомом гипоксемии (общей или локальной); он появляется при концентрации в капиллярной крови восстановленного гемоглобина более 50 г/л (при норме до 30 г/л); отчетливее выражен у больных с полицитемией, а при анемии Ц. появляется, когда более половины гемоглобина становится восстановленным.
Наиболее часто Ц. наблюдается при дыхательной недостаточности (Дыхательная недостаточность), застойной сердечной недостаточности (Сердечная недостаточность), наличии препятствий венозному току крови, а также Метгемоглобинемиях, возникающих при отравлениях амидо- и нитропроизводными бензола, анилина, нитритами, некоторыми сульфаниламидами и другими метгемоглобинообразователями, а также вследствие всасывания эндогенных нитритов из кишечника при пищевой токсикоинфекции, холере (так называемый энтерогенный цианоз).
По происхождению и проявлениям принято различать так называемый центральный, или диффузный, Ц. и периферический, или акроцианоз. Центральный Ц. связан с повышением концентрации восстановленного гемоглобина в артериальной крови, что наблюдается при нарушении оксигенации крови в легких (при дыхательной недостаточности у больных с бронхолегочной патологией, при стенозе легочного ствола, тромбоэмболии легочных артерий, первичной гипертензии малого круга кровообращения) либо при смешении артериальной и венозной крови при наличии врожденных и приобретенных дефектов перегородок сердце или в соустьях между легочным стволом и аортой, либо их крупными ветвями. Выраженность диффузного Ц. варьирует от слегка цианотичного оттенка губ и языка при пепельно-сером оттенке кожи до темной сине-красной, сине-фиолетовой или сине-черной (чугунной) окраски покрова всего тела. Более заметен он на слизистых оболочках и на участках тела с тонкой кожей (на языке, губах, лице, под ногтями). При грубой и смуглом коже диффузный Ц. на ней менее заметен, но метается выраженным Ц. языка. Акроцианоз проявляется синюшностью кожи участков тела, обычно наиболее удаленных от сердца или (и) подвергающихся охлаждению. Он обусловлен повышением концентрации восстановленного гемоглобина только в крови капилляров, где резко замедлен кровоток в связи с правожелудочковой сердечной недостаточностью или местным нарушением тонуса сосудов (при охлаждении, акротрофоневрозах). Акроцианоз хорошо выражен на стопах, кистях, иногда на губах, кончике носа, ушах. Местный цианоз при нарушениях венозного оттока (например, при флеботромбозе) имеет аналогичную природу.
Клинически важна оценка остроты развития Ц. Остро возникающий Ц. (за секунды, минуты) наблюдается при асфиксии, тампонаде сердца, тромбоэмболии легочных артерий: подостро (в течение нескольких часов до суток) Ц. развивается при тяжелом некупирующемся приступе бронхиальной астмы, острой крупозной пневмонии, отравлении метгемоглобинообразователями. При хронических заболеваниях сердца и легких Ц. развивается исподволь, постепенно.
При дифференцировании центрального (диффузного) и периферического Ц. учитывают не только видимую распространенность Ц., которая при диффузном Ц. не всегда отчетлива, но и сопутствующие признаки. Так, при центральном Ц. кожа обычно теплая на ощупь, а при акроцианозе — холодная. Ц. легочного происхождения исчезает или уменьшается после 5—12-минутного вдыхания чистого кислорода, а периферический Ц. и Ц. при веноартериальных шунтах при этом сохраняется. Для объективного подтверждения артериальной гипоксемии используют оксигемометрию. При массаже или другом согревании мочки уха синюшность ее исчезает только при периферическом Ц. При некоторых заболеваниях Ц. имеет клинические особенности. Так, при констриктивном перикардите Ц. может стать заметным только в положении больного лежа: для тромбоэмболии легочных артерий характерен Ц. верхней половины туловища. Центральный и периферический механизмы Ц. могут сочетаться (например, при митральном стенозе, декомпенсированном легочном сердце (Лёгочное сердце)').
Цианоз у детей при рождении и в первые недели жизни может быть по происхождению кардиальным, респираторным, церебральным, метаболическим и гематологической природы. Периферическая локализация характерна для так называемого вазомоторного Ц., наблюдаемого обычно на 1—3 неделе жизни, реже — первые месяцы, Цианотичны кисти, стопы, а губы и слизистые оболочки всегда остаются розовыми. При диффузном Ц. синюшны и слизистые оболочки, и губы, и кожный покров.
У детей диффузный Ц. проявляющийся сразу же или в ближайшие дни после рождения, чаще всего обусловлен врожденными («синими») пороками сердца. Интенсивность его зависит от размеров веноартериального шунта, от объема крови, протекающей через легкие, и от концентрации гемоглобина в крови. В части случаев такой Ц. проявляется только при временном повышении давления в правых полостях сердца при напряжении (крик, плач) или в связи с заболеваниями органов дыхания. Респираторный диффузный Ц. отмечается при ателектазе легких, стенозирующем крупе, аспирационной асфиксии, гиалиново-мембранной болезни, пневмонии и других бронхолегочных заболеваниях, причем особенности Ц. используют для клинической характеристики степеней дыхательной недостаточности. При I степени дыхательной недостаточности Ц. периоральный, непостоянный, усиливающийся при беспокойстве, исчезающий при дыхании 40—50% кислородом; при II степени он периоральный, лица, рук, постоянный, не исчезающий при дыхании 40—50% кислородом, но отсутствующий в кислородной палатке; при III степени дыхательной недостаточности отмечается генерализованный Ц., не проходящий при дыхании 100% кислородом. Ц., наблюдаемый у детей при отеке мозга и внутричерепных кровоизлияниях, называют церебральным. При некоторых неврологических синдромах он проявляется как гемицианоз с четкой осевой демаркацией (симптом Арлекина). Метаболический Ц. в связи с метгемоглобинемией встречается при тетании новорожденных, когда содержание кальция в сыворотке крови меньше 2 ммоль/л (0,08 г/л) и имеется гиперфосфатемия. Он снимается назначением глюконата кальция или метиленового синего, положительный эффект которых одновременно помогает распознать такую природу Ц. Наследственная (энзимопеническая) форма метгемоглобинемии проявляется цианозом при попадании в организм сульфаниламидных препаратов. При некоторых вариантах М-гемоглобинопатии синюшность развивается по достижении ребенком 6-месячного возраста.
Лечение больных с Ц. определяется основным заболеванием. Нередко, в основном в острых случаях, наличие Ц. может быть показанием к кислородной терапии (Кислородная терапия), интенсификации лечения основного заболевания. В таких случаях уменьшение Ц. расценивается как показатель эффективности проводимого лечения.
Прогностическое значение цианоза неодинаково при разных заболеваниях. Выраженный и стойкий Ц. при хронических болезнях легких и сердца указывает на высокую степень дыхательной или сердечной недостаточности и прогностически неблагоприятен. Большинство причин острого развития Ц. представляет непосредственную угрозу жизни больного. В то же время при асфиксии у детей Ц. более благоприятный прогностический симптом, чем «белая асфиксия». Длительная гипоксия тканей у больных со стойким Ц. приводит к развитию вторичного эритроцитоза, повышению гематокрита, вязкости крови, что ухудшает условия микроциркуляции в тканях, усугубляя дефицит тканевого дыхания.
Библиогр.: Долецкий С.Я. и др. Диагностика и течение неотложных состоянии у детей, с. 216, М., 1977; Ионаш В. Частная кардиология, пер. с чешск., т. 1, с. 56, Прага, 1962; Хегглин Р. Дифференциальная диагностика внутренних болезней, пер. с нем., с. 247, М., 1965.
синюшное окрашивание кожи и слизистых оболочек от серовато-синего до сине-черного цвета. Возникает при пониженном содержании кислорода в крови; гемоглобин, не соединенный с кислородом, имеет темный цвет. Чаще Ц. связан с нарушением кровообращения и более выражен в периферических частях тела — синюшная окраска пальцев рук и ног, кончика носа, холодные кисти и стопы. Ц., развивающийся вследствие дыхательной недостаточности, возникающей при обширных поражениях легких (пневмонии, плеврите, пневмосклерозе и т.д.), носит более распространенный и равномерный характер.
Выраженный Ц. наблюдается при ряде врожденных пороков сердца, когда часть венозной крови, минуя легкие, попадает в артериальную систему. Возникновение Ц. на определенном участке туловища или конечности может указать на резкое сужение, сдавление или закупорку сосудов, связанных с данной областью. Синюшная окраска кожи появляется при отравлении некоторыми ядами, под воздействием которых гемоглобин крови превращается в так называемый метгемоглобин, имеющий темную окраску.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг .
Пневмосклероз легких — лечение
Пневмосклероз представляет собой следствие и финальную стадию развития большинства деструктивных, воспалительных и дистрофических заболеваний респираторной системы. Замещение соединительной тканью — это не просто изменение структуры, а необратимое нарушение функции легких.
Важно помнить! Пневмосклероз может развиваться в любом возрасте, однако пожилые люди более подвержены необратимым изменениям в легочной системе в связи с естественными возрастными процессами в организме.
Чаще всего пневмосклероз диагностируют у мужчин. Это объясняется тем, что «мужские» профессии чаще связаны с вредными факторами производства. Также, согласно статистике, мужчины курят чаще, чем женщины. Частота поствоспалительных изменений легочной паренхимы не зависит от возраста.
Процесс замещения участков легких соединительной тканью необратимый. Кроме того, часто пневмосклероз прогрессирует: площадь поражения в легких увеличивается, вызывая ухудшение состояния и развитие дыхательной недостаточности. По этим причинам данная патология может существенно ухудшать качество жизни и даже быть смертельно опасной.
Классификация
Пневмосклероз классифицируют по степени выраженности склеротических процессов:
- Фиброз. Характеризуется формированием соединительнотканных тяжей, которые чередуются с нормальной легочной тканью.
- Склероз. Отличается существенным замещением части легких соединительной тканью.
- Цирроз. Тяжелая форма пневмосклероза, при которой происходит замещение значительной площади легких соединительной тканью: структуры легочной системы уплотняются и полностью прекращают выполнять свои функции. Органы грудной клетки при этом смещаются, что вызывает дополнительные проявления патологии.
Выделяют два варианта пневмосклероза по степени распространения патологического процесса:
- Очаговый (ограниченный). В этой ситуации говорят об изменении определенной части легкого и развитии патологических изменений в ограниченной зоне легочной ткани. Ограниченный пневмосклероз при этом делится на крупноочаговый и мелкоочаговый — в зависимости от объема поражения. К существенным изменениям функции дыхания обычно приводит крупноочаговая форма, однако даже в этом случае клинические симптомы долгое время могут не проявляться.
- Диффузный (распространенный). При таком варианте заболевания обычно поражается одно или два легких. При диффузном поражении адекватная вентиляция невозможна: респираторная система перестает полноценно выполнять свою функцию.
Патогенез пневмосклероза
В нормальном состоянии легочная ткань представляет собой эластичную структуру, которая пропускает достаточное количество воздуха и обеспечивает нормальное функционирование всей дыхательной системы. Соединительнотканные структуры в организме выполняют исключительно защитные функции: в легких они обеспечивают поддержание формы органов дыхательной системы, но не способны создать условия для выполнения функций дыхания. Соединительная ткань в легких недостаточно эластичная для того, чтобы расправляться во время вдоха, она лишена специфических образований, в которых происходит газообмен.
Нарушения, которые сопровождают пневмосклероз, сводятся к нескольким патологическим состояниям:
- потеря эластичности;
- изменение нормального газообмена в легких;
- деформация бронхиального дерева — бронхов, бронхиол и альвеол;
- уплотнение легочной ткани;
- уменьшение объема воздуха в легких;
- изменение микроциркуляции по кровеносным и лимфатическим сосудам в легких.
Таким образом, в пораженных участках легких происходят необратимые структурные изменения дыхательных путей, нарушение способности проводить воздух по дыхательным путям и, как следствие, нарушение газообмена.
Важно понимать! Практически каждый человек хотя бы раз в жизни болел респираторными заболеваниями (бронхитом, пневмонией). В исходе каждой из таких болезней может произойти пневмосклероз, поэтому важно соблюдать все предписания врачей и строго соблюдать курс лечения, чтобы не подвергать себя дополнительному риску осложнений.
Причины развития пневмосклероза
Пневмосклероз — это следствие большинства заболеваний легочной системы, соответственно, причинами развития склеротических изменений в легких могут быть разные болезни.
К основным патологическим состояниям, которые могут сопровождаться замещением легочных структур соединительной тканью, относятся:
- врожденные болезни респираторной системы;
- хронические воспаления бронхов — простые и обструктивные бронхиты;
- пневмония — тяжелый воспалительный процесс легочной ткани;
- плеврит — воспаление оболочки, которая окружает легкие;
- паразитарные заболевания, которые локализуются в органах дыхательной системы;
- вирусные болезни с воспалительными изменениями легких;
- травмы грудной клетки;
- инородные тела дыхательных путей;
- пневмокониозы — болезни, которые вызываются длительным воздействием пылевых агентов на легкие;
- туберкулез легких;
- профессиональные заболевания;
- вдыхание токсических веществ;
- бронхиальная астма;
- идиопатический интерстициальный фиброз неизвестного происхождения;
- хроническая обструктивная болезнь легких;
- аутоиммунные поражения легких — работа антител против собственных тканей и органов.
Также выделяют отдельное заболевание, которое проявляется пневмосклерозом без предшествующих болезней дыхательной системы. Эта патология называется «синдром Хаммена-Рича». Она представляет собой постоянное развитие фиброза в бронхах по неизвестным причинам.
Фактор, который привел к появлению пневмосклероза, определяет скорость развития патологических изменений, тяжесть течения болезни, а также степень выраженности нарушений функции дыхания. Часто первичный очаг поражения не переходит в пневмосклероз, а сопровождается склеротическими процессами, что становится причиной развития тяжелого сочетания заболеваний.
Симптомы
Степень выраженности клинических признаков заболевания зависит от тяжести процессов склерозирования в легких и их объема поражения. Ограниченный пневмосклероз длительное время может развиваться бессимптомно, клинически никак себя не проявляя. В такой ситуации человек может долго не подозревать о развитии патологических процессов в респираторной системе.
Локальный фиброз легких может проявляться неспецифическими симптомами, например, это может быть кашель с незначительным выделением мокроты, периодическим ощущением тяжести в грудной клетке, повышенной слабостью и быстрой утомляемостью.
Однако первым ярким симптомом болезни чаще всего становится одышка — субъективное затруднение дыхания при физической нагрузке или даже в покое. Одышка появляется обычно на этапе распространенных склеротических изменений в легких и свидетельствует о нарушении дыхательной функции. Первое время пациенты связывают такие симптомы с физической активностью, стрессом и другими факторами, поэтому обращаются к специалистам уже на этапе серьезных необратимых изменений. Также диффузный пневмосклероз обычно проявляется постоянным покашливанием, затем симптомы нарастают, и кашель становится навязчивым, с выделением мокроты слизистого или слизисто-гнойного характера. Общие симптомы болезни приводят к нарушению качества жизни и трудоспособности — патология существенно влияет на пациента.
Дыхательная недостаточность, которая развивается через некоторое время в связи с нарушением газообмена в легких, также проявляется характерными клиническими признаками. Один из ярких симптомов недостаточности функции внешнего дыхания — это цианоз (патологическое развитие синюшного оттенка кожи). При частично компенсированной дыхательной недостаточности вследствие пневмосклероза цианоз развивается в области пальцев конечностей и губ. В стадии декомпенсации, то есть неконтролируемого нарушения дыхательной функции легких, цианоз распространяется на другие зоны тела.
Таким образом, симптомы зависят от тяжести и длительности поражения легких. При этом пациентам важно обратиться к врачу при появлении первых признаков одышки или других симптомов заболеваний респираторной системы. Раннее начало лечения пневмосклероза может стать решающим фактором компенсации этого состояния и предотвращения развития дыхательной недостаточности.
Диагностика
Первичный диагноз может быть установлен уже при первой встрече с пациентом: пульмонолог внимательно опрашивает пациента для того, чтобы определить основные симптомы и заподозрить наличие пневмосклероза. При диффузной форме пневмосклероза, особенно на стадии цирроза, можно визуально заметить искривление грудной клетки. Деформация происходит в связи с замещением большого количества легочной ткани на соединительную при диффузной форме патологии и уменьшением легких в размерах.
Важную роль играет аускультация. Во время выслушивания фонендоскопом дыхания в легких врач определяет участки пониженной воздушности, ослабленное дыхание, хрипы различной интенсивности. При диффузной форме картина при объективном врачебном осмотре будет более яркой.
Однако чаще всего пневмосклероз, особенно очаговая форма с небольшой площадью поражения, становится случайной находкой во время проведения рентгенологического исследования — ежегодной профилактической флюорографии или обследования органов дыхания в связи с определенными жалобами. На рентгенограмме можно обнаружить все изменения в легких, определить их степень распространенности и тяжести. При диффузном поражении легочной ткани происходит значительное уменьшение легких в размерах, и в сторону патологического участка смещаются другие органы грудной клетки.
Для оценки функции органов дыхания при пневмосклерозе проводят другой тест — спирометрию. Этот метод исследования позволяет определить степень нарушения функций легких, а также обратимость обструкции на уровне бронхов. В качестве диагностического метода используется эндоскопическое исследование бронхов — бронхоскопия. Эта методика также применяется в качестве процедуры при лечении: в момент исследования можно удалить инородное тело или произвести дренирование очага воспаления.
Лечение
Несмотря на то, что вернуть свойства легочной ткани после замещения ее соединительнотканными структурами медикаментозные средства не помогут, схемы терапии пневмосклероза успешно предупреждают развитие болезни.
В первую очередь необходимо изменить образ жизни: отказаться от всех факторов риска и вредных привычек, которые могут отягощать течение респираторных болезней. Настоятельно рекомендуется бросить курить, поскольку сигареты вызывают обструкцию бронхов и провоцируют повреждение легких. Важно обеспечить полноценный рацион питания, сбалансированный по содержанию витаминов и микроэлементов. Хотя пневмосклероз характеризуется изменениями дыхания и одышкой, отказываться от физической активности полностью нельзя.
Если установлена причина пневмосклероза, необходимо воздействовать на заболевание, которое приводит к склерозированию бронхов и других структур респираторной системы. Чаще всего у таких пациентов диагностируется несколько болезней респираторной системы, поэтому пульмонологу важно грамотно подобрать лечение, чтобы воздействовать на каждое звено патогенеза пневмосклероза. Как правило, назначаются противомикробные средства, действие которых направлено на устранение патогенной микрофлоры — возбудителей инфекционно-воспалительных процессов в легких.
Обязательно назначаются симптоматические средства: противокашлевые лекарства, муколитики для улучшения отхождения мокроты, противовоспалительные препараты для устранения соответствующих симптомов. В некоторых случаях при запущенном патологическом процессе может быть назначено хирургическое лечение. Удаление пораженной части легкого помогает частично восстановить дыхательные функции и предупредить прогрессирование заболевания.
Специальные комплексы упражнений ЛФК во время лечения и реабилитации необходимы для того, чтобы улучшить состояние дыхательной мускулатуры и быстрее восстановить функцию дыхания.
В случае снижения содержания кислорода в крови для лечения применяются методы дополнительной оксигенации (кислородотерапия, неинвазивная вентиляция легких).
Профилактика заболевания
Различают несколько методов профилактики: первичные профилактические мероприятия направлены на предупреждение развития пневмосклероза, а вторичные — на препятствие ухудшению течения болезни и развитие рецидивов при введении заболевания в стойкую ремиссию.
Профилактические методы в основном направлены на формирование неспецифического иммунитета. Рекомендуется употреблять достаточное количество белков, углеводов и жиров, продумывать свой рацион, обеспечить прогулки на свежем воздухе и другие способы укрепления иммунитета.
Не менее важно своевременно проходить ежегодное флюорографическое или рентген-обследование. Эти методики позволяют заподозрить развитие пневмосклероза еще на ранних этапах, а также контролировать эффективность лечения.
Для предупреждения распространения этой патологии легких важно строго соблюдать режим приема препаратов, которые выписаны пульмонологом для лечения.
Почему важно вовремя обратиться к врачу?
Пневмосклероз проявляется в виде тяжелых симптомов: затруднение дыхания негативно отражается на качестве жизни пациента и нередко вызывает страх преждевременной смерти.
С ухудшением тяжести заболевания формируется не только хроническая дыхательная, но и сердечная недостаточность, и пациент нуждается в сложном лечении. Нарушение защитных барьеров в респираторном тракте становится причиной постоянного развития инфекционных процессов — острых респираторных болезней, которые могут протекать в тяжелой форме.
Ограниченный пневмосклероз меньше влияет на жизненно важные функции, однако тоже может становиться причиной общего ухудшения самочувствия, изменений защитных функций и хронического кислородного голодания тканей. Поэтому крайне важно вовремя обратиться за помощью к специалисту: пульмонолог может определить степень склеротических нарушений в легких, установить стадию болезни и назначить соответствующее лечение для коррекции пневмосклероза.
В сети медицинских клиник «МедЦентрСервис» пациентов по записи и без нее принимают специалисты в области пульмонологии. Лечением пневмосклероза в медцентре занимаются врачи с большим опытом клинической практики и прогрессивным взглядом на лечение различных заболеваний респираторной системы на основе данных доказательной медицины.
Хотя это состояние необратимо, необходимо постоянно контролировать процессы формирования соединительной ткани и предупреждать появление новых склеротических повреждений в легких с помощью правильно подобранного лечения.
Своевременное обращение к врачу и соблюдение всех рекомендаций специалиста — это правильный путь к эффективному лечению и предупреждению серьезных последствий пневмосклероза.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Сердечная недостаточность: основные признаки, симптомы, лечение

Сердечная недостаточность - это патологическое состояние, возникающее при снижении сократительной функции сердца, приводящее к застою крови в органах и тканях и дефициту кислорода.
Классификация сердечной недостаточности
- 1) Острая сердечная недостаточность *
- 2) Хроническая сердечная недостаточность
* Поскольку острая сердечная недостаточность – неотложное, скоротечно развивающееся состояние, требующее реанимационных мероприятий, в этой статье мы не будем специально его подробно освещать. Далее мы рассмотрим хроническую сердечную недостаточность, которая развивается медленно и может приносить страдания пациенту на протяжении многих лет.
- • Правожелудочковая - при преимущественном нарушении деятельности правого желудочка сердца.
- • Левожелудочковая - при преимущественном нарушении деятельности левого желудочка сердца.
Классификация сердечной недостаточности предложенная Н. Д. Стражеско и соавторами.
- • Стадия I - начальная: скрытая недостаточность кровообращения, проявляющаяся только при физической нагрузке в виде одышки, тахикардии, повышенной утомляемости. В покое гемодинамика и функция органов не изменены, трудоспособность понижена.
- • Стадия II А - слабовыраженные нарушения гемодинамики в большом и малом круге кровообращения возникающие при нагрузке;
- • Стадия II Б - глубокие нарушения гемодинамики и в большом, и в малом круге кровообращения возникающие в покое. Появляются выраженные отеки, скопление жидкости в полостях тела.
- • Стадия III - конечная с тяжелыми нарушениями гемодинамики, стойкими нарушениями обмена веществ и функции всех органов, развитием необратимых изменений структуры органов и тканей, потерей трудоспособности.
Классификация сердечной недостаточности предложенная Нью- Йоркской кардиологической ассоциацией.
- • Класс 1. Нет ограничений физической активности и влияния на качество жизни пациента.
- • Класс 2. Слабые ограничения физической активности и полное отсутствие неудобств во время отдыха.
- • Класс 3. Ощутимое снижение работоспособности, симптомы исчезают во время отдыха.
- • Класс 4. Полная или частичная потеря работоспособности, симптомы сердечной недостаточности и боль в груди проявляются даже во время отдыха.
Обе классификации обязательны к применению на территории России!
Причины возникновения и механизмы развития
К основным механизмам, приводящим к развитию ХСН, относятся:
Первая причина , приводящая к сердечной недостаточности – пороки сердца. В зависимости от вида порока сердца может происходить либо нарушение наполнения сердца кровью для дальнейшей ее «перекачки» по организму, либо нарушение изгнания крови из сердца. В любом случае происходит застой крови в сосудах и кислородное голодание в тканях.
Вторая причина развития сердечной недостаточности кроется в нарушении сократительной способности миокарда. Это самая частая причина сердечной недостаточности. Например, инфаркт миокарда, кардиосклероз, миокардит не позволяют сердечной мышце полноценно сокращаться, а следовательно поддерживать нормальную гемодинамику (кровоток).
Третья причина сердечной недостаточности кроется в сдавлении сердца из вне. Наиболее частой причиной сдавления становится перикардит (выпотной или слипчивый), опухоли, лимфатические узлы, деформация грудной клетки.
Кроме того, возможен вариант развития сердечной недостаточности у больных с гипертонической болезнью, когда происходит перегрузка сердца большим объемом крови, который сердце не успевает «перекачивать».
Признаки и симптомы сердечной недостаточности и объяснение их развития (клинические проявления)
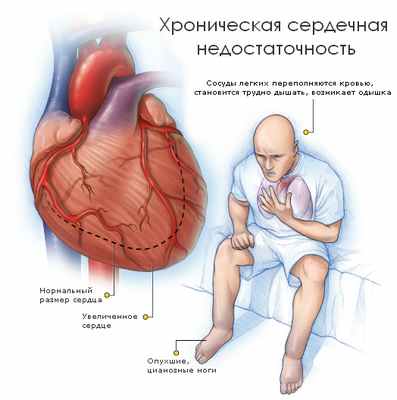
Основными клиническими проявлениями ХСН служат тахикардия, одышка, цианоз, отеки, увеличение печени.
Тахикардия – постоянный симптом сердечной недостаточности. Возникает вследствие ишемии миокарда, снижения сердечного выброса и (или) застоя крови в сосудах легких. Тахикардия проявляется учащением сердечных сокращений (более 85-90 сокращений в минуту в покое). Физиологический смысл тахикардии заключен в попытках организма ускорить кровоток и обеспечить «разгрузку» переполненных кровью сосудов и улучшении питания тканей не получающих кислород. Тахикардия очень энергетически затратна для организма, кроме того происходит избыточное потребление кислорода сердечной мышцей, а следовательно запускается порочный круг частично выйти из которого можно либо эффективно компенсируя затраты организма на работу сердца, либо устраняя причины развития сердечной недостаточности.
Цианоз (окрашивание тканей в синюшный цвет). Богатая кислородом кровь имеет ярко красный цвет. Снижение содержания кислорода в крови, возникшее за счет нарушения газообмена в легких изменяет цвет гемоглобина ба более темный. Поэтому ткани тела в которых кровоток замедленный приобретают синюшную окраску. Цианоз свидетельствует о тяжелых гемодинамических нарушениях в легких и во всем организме.
Отеки – возникают за счет повышения гидростатического давления в сосудах, а впоследствии и за счет электролитного дисбаланса. Организм старается снизить гидростатическое давление, «сбрасывая» жидкую часть крови из сосудов в ткани и полости. Сердечные отеки на ранних стадиях сердечной недостаточности появляются к вечеру. Но по мере прогрессии заболевания не исчезают вовсе. Характерной особенностью сердечных отеков является их «способность к перемещению». Например, когда пациент сидит, отеки возникают в нижней части туловища, если пациент ложится, то перемещаются на спину, на бок и т.д. Скопление жидкости в полости перикарда и в плевральных полостях усугубляет тяжесть состояния пациента, усиливая одышку и остальные признаки сердечной недостаточности.
Кроме того, к симптомам сердечной недостаточности относят:
- • Увеличение печени
- • Повышение количества эритроцитов в крови
- • Набухание вен на висках, шее
Диагностика сердечной недостаточности
Все выше названные симптомы нельзя считать патогномоничными (т.е. характерными для какого то одного конкретного заболевания), а следовательно при появлении их необходимо немедленно обратится к врачу.
Для диагностики сердечной недостаточности используют различные диагностические методики, большая часть которых функциональные.
- • Электрокардиография (ЭКГ) – рутинный метод диагностики, с которого начинается обследование кардиологического больного
- • Электрокардиография (ЭКГ)
- • Электрокардиография (ЭКГ)
- • Электрокардиография (ЭКГ)
- • Эхокардиография – позволяет оценить важнейшие показатели работы сердца, оценить структуру клапанного аппарата, оценить сократимость миокарда, посчитать показатели внутрисердечного кровотока и т.д.
- • Холтеровское мониторирование – позволяет оценить суточный сердечный ритм
- • Велоэргометрия (трэд мил) – оценивает деятельность сердца и легких во время различных режимов нагрузок
Это далеко не полный перечень обследований, выполняемых для диагностики и дифференциальной диагностики сердечной недостаточности.
Лечение сердечной недостаточности
После выявления причины сердечной недостаточности необходимо их устранить. Основные направления борьбы:
- • Хирургическое лечение пороков сердца и сосудов
- • Коррекция артериального давления
- • Восстановление сердечного ритма (медикаментозно или имплантация кардиостимулятора)
- • Восстановление кровотока в коронарных артериях (стентирование, аорто-коронарное шунтирование)
К сожалению, не всегда (по разным причинам), удается радикально повлиять на причину сердечной недостаточности, и тогда лечебные мероприятия сводятся к поддерживающей медикаментозной терапии и кислородотерапии . Доказано, что длительная кислородотерапия позволяет уменьшить давление крови в легочной артерии, и уменьшает тем самым тяжесть сердечной недостаточности. Кроме того, лечение в ряде случаев кислородотерапия становится единственным эффективным средством в борьбе с сердечной недостаточностью, а так же уменьшением проявлений кислородного голодания тканей.
Опытные врачи в этом случае предлагают воспользоваться кислородным аппаратом, получивший название кислородный концентратор . С его помощью можно более эффективно проводить сеансы длительной кислородной терапии (т. е. дышать высококонцентрированным медицинским кислородом не менее 15 часов в сутки, на протяжении нескольких месяцев лечения).
Статью подготовил Гершевич Вадим Михайлович
(врач торакальный хирург, кандидат медицинских наук).
Какой кислородный концентратор выбрать для кислородной терапии при сердечной недостаточности?
Абсолютными лидерами по классу надежности и доверия опытных врачей-специалистов являются кислородные концентраторы, произведенные в Германии.
Основными достоинствами этих аппаратов являются: высокая надежность, стабильность работы, продолжительный срок службы, самый низкий уровень шума, высококачественная система фильтрации, наличие самых последних разработок в системе сигнального оповещения.
Условно, на второе место можно поставить кислородные аппараты, производимые в США. Они мало чем уступают по основным характеристикам немецким аппаратам, но, пожалуй, самый главный их минус – это цена покупки. Хотя нельзя не отметить вес американских приборов, они самые легкие в классе стационарных кислородных концентраторов (вес некоторых моделей аппаратов достигает всего лишь 13,6 кг.).
Из числа бюджетных моделей кислородных концентраторов, рекомендуем обратить внимание на надежные приборы, разработанные и произведенные в Китае торговой марки Армед (Armed).
Главный плюс этих аппаратов Главный плюс этих аппаратов – это их низкая цена по сравнению с западными кислородными аппаратами.
Для ценителей дополнительного комфорта перемещения и желания к максимально мобильному образу жизни, рекомендуем обратить внимание на приобретение самых удобных и компактных портативных кислородных концентраторов.
Пациенты, которые используют эти портативные кислородные концентраторы, имеют полную свободу передвижений. Аппарат можно повесить на плечо, либо перевозить при помощи удобной тележки. Портативные кислородные концентраторы так же используются как автономный источник подачи кислорода пациенту на дому, который нуждается в непрерывной кислородной терапии, но по каким то причинам у него дома возникают перебои с электроэнергией. На западе многие пациенты уже постепенно отказываются от стационарных кислородных концентраторов, предпочтя им данные аппараты:
Просто позвоните нам сейчас по телефону бесплатной линии 8 800 100 75 76 и мы с радостью поможем Вам в выборе аппарата, квалифицированно проконсультируем и ответим на все интересующие Вас вопросы.
Читайте также:
