Легочный ствол. Боталлов проток. Легочные артерии. Легочные вены. Полые вены.
Добавил пользователь Skiper Обновлено: 28.01.2026
Открытый артериальный (боталлов) проток - соустье между аортой и легочным стволом, которое существует во время внутриутробного периода развития плода. Вскоре после рождения проток облитерируется, превращаясь в артериальную связку. Функционирование артериального протока в течение первого года жизни считается врожденным пороком. Эта аномалия развития встречается наиболее часто и составляет до 25% от их общего числа.
Гемодинамическая сущность порока состоит в постоянном сбросе артериальной крови в малый круг кровообращения, вследствие чего происходит перемешивание артериальной и венозной крови в легких и развивается гиперволемия малого круга, которая сопровождается необратимыми морфологическими изменениями в сосудах легких и последующим развитием легочной гипертензии. При этом левый желудочек вынужден работать интенсивнее для поддержания устойчивой гемодинамики, что приводит к гипертрофии левых отделов. Прогрессирующее повышение сопротивления сосудов малого круга вызывает перегрузку правого желудочка сердца, обусловливая его гипертрофию и последующую дистрофию миокарда. Степень нарушения кровообращения зависит от диаметра протока и объема сбрасываемой через него крови.
Клиническая картина и диагностика. Характер клинических проявлений зависит прежде всего от диаметра и протяженности протока, угла его отхождения от аорты и формы, что определяет величину сброса крови в легочную артерию. Жалобы обычно появляются с развитием декомпенсации кровообращения и заключаются в повышенной утомляемости, одышке. Однако наиболее характерны для порока частые респираторные заболевания и пневмонии на первом и втором году жизни, отставание в физическом развитии. При обследовании больного обнаруживается систоло-диастолический шум над сердцем с эпицентром над легочной артерией (анатомическое определение проекции). Характер шума часто сравнивается с «шумом волчка», «шумом мельничного колеса», «машинным шумом», «шумом поезда, проезжающего через тоннель». С развитием легочной гипертензии в этой же точке появляется акцент второго тона. Как правило, шум становится интенсивнее при выдохе или физической нагрузке. Электрокардиографические признаки нехарактерны. При рентгенологическом исследовании определяются признаки переполнения кровью малого круга кровообращения и умеренно выраженная митральная конфигурация сердца за счет выбухания дуги легочной артерии. Отмечается гипертрофия левого желудочка. В поздние сроки естественного течения порока становятся более выраженными рентгенологические признаки склерозирования сосудов легких и обеднение их рисунка. Эхокардиография иногда позволяет визуализировать функционирующий открытый артериальный проток (обычно у маленьких детей). У взрослых пациентов этому мешает ограничение «ультравзукового окна» вследствие прилегания левого легкого. Катетеризация камер сердца необходима лишь в осложненных или неясных случаях. При введении контрастного вещества в восходящую аорту оно через проток попадает в легочные артерии. В целом диагностика этого порока больших трудностей не представляет.
Частым осложнением открытого артериального протока (особенно малого диаметра) является воспаление стенок протока (боталлинит) или, в более позднем возрасте, его обызвествление.
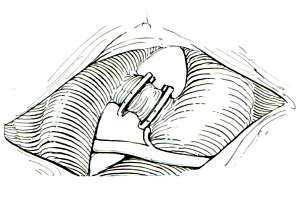
Рис. 3
Клипирование открытого артериального протока.
Наилучшие результаты вмешательств по поводу открытого артериального протока достигаются после вмешательства в возрасте до 5 лет. В более позднем возрасте после его перевязки сохраняется остаточная легочная гипертензия в результате необратимых морфологических изменений в легких. Кроме того, операция у взрослых более опасна кровотечением вследствие прорезывания склерозированной или кальцинированной стенки протока лигатурой.
© 2022 ФГБУ «НМХЦ им. Н.И. Пирогова» Минздрава России. Использование материалов сайта полностью или частично без письменного разрешения строго запрещено.
Сосуды легких
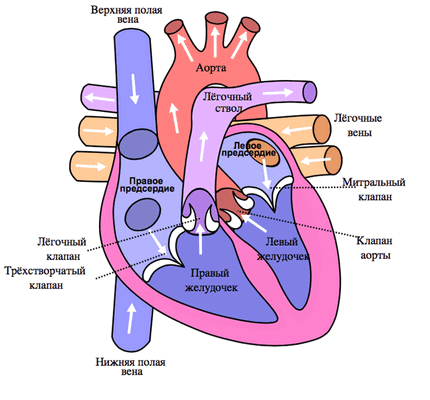
Легочный ствол (truncus pulmonalis) диаметром 30 мм выходит из правого желудочка сердца, от которого он отграничен своим клапаном. Начало легочного ствола и соответственно его отверстие проецируются на переднюю грудную стенку над местом прикрепления хряща III левого ребра к грудине. Легочный ствол расположен кпереди от остальных крупных сосудов основания сердца (аорты и верхней полой вены). Справа и позади него находится восходящая часть аорты, а слева прилежит левое ушко сердца. Легочный ствол, находящийся в перикардиальной полости, направляется впереди аорты влево и кзади и на уровне IV грудного позвонка (хряща II левого ребра) делится на правую и левую легочные артерии. Это место называется бифуркацией легочного ствола (bifurcаtio tninci pulmonalis). Между бифуркацией легочного ствола и дугой аорты расположена короткая артериальная связка(ligamentum arteriosum), представляющая собой заросший артериальный (боталлов) проток (ductus arteriosus).
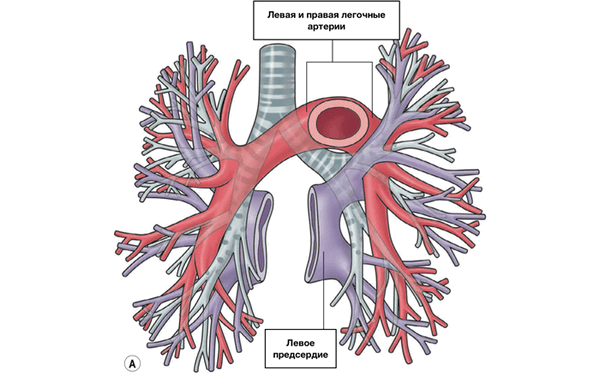
Правая легочная артерия (a.pulmonаlis dextra) диаметром 21 мм следует вправо к воротам правого легкого позади восходящей части аорты и конечного отдела верхней полой вены и кпереди от правого бронха. В области ворот правого легкого впереди и под правым главным бронхом правая легочная артерия разделяется на три долевые ветви. Каждая долевая ветвь в соответствующей доле легкого в свою очередь делится на сегментарные ветви. В верхней доле правого легкого различают верхушечную ветвь (r.apicаlis), задние нисходящую и восходящую ветви (rr.posteriores descendens et ascendens), передние нисходящую и восходящую ветви(rr.anteriores descendens et ascendens), которые следуют в верхушечный, задний и передний сегменты правого легкого.
Ветвь средней доли (rr.lobi medii) делится на две ветви — латеральную и медиальную (r.lateralis et r.mediаlis).
Эти ветви идут к латеральному и медиальному сегментам средней доли правого легкого. К ветвям нижней доли (rr.lobi inferioris) относятся верхняя (верхушечная) ветвь нижней доли [r.superior (apicаlis) lobi inferioris], направляющаяся к верхушечному (верхнему) сегменту нижней доли правого легкого, а также базальная часть(pars basаlis). Последняя делится на 4 ветви: медиальную, переднюю, латеральную и заднюю (rr.basаles mediаlis, anterior, laterаlis et posterior). Они несут кровь в одноименные базальные сегменты нижней доли правого легкого.
Левая легочная артерия (a.pulmonаlis sinistra) короче и тоньше правой, проходит от бифуркации легочного ствола по кратчайшему пути к воротам левого легкого в поперечном направлении впереди нисходящей части аорты и левого бронха. На своем пути артерия перекрещивает левый главный бронх, а в воротах легкого располагается над ним. Соответственно двум долям левого легкого легочная артерия делится на две ветви. Одна из них распадается на сегментарные ветви в пределах верхней доли, вторая — базальная часть — своими ветвями кровоснабжает сегменты нижней доли левого легкого.
К сегментам верхней доли левого легкого направляются ветви верхней доли (rr.lobi superioris), которые отдают верхушечную ветвь(r.apicаlis), передние восходящую и нисходящую (rr.anteriores ascendens et descendens), заднюю (r.posterior) и язычковую(r.lingulаris) ветви. Верхняя ветвь нижней доли (r.superior lobi inferioris), как и в правом легком, следует в нижнюю долю левого легкого, к его верхнему сегменту. Вторая долевая ветвь — базальная часть (pars basаlis) делится на четыре базальные сегментарные ветви: медиальную, латеральную, переднюю и заднюю (rr.basаles mediаlis, laterаlis, anterior et posterior), которые разветвляются в соответствующих базальных сегментах нижней доли левого легкого.
В ткани легкого (под плеврой и в области дыхательных бронхиол) мелкие ветви легочной артерии и бронхиальных ветвей, отходящих от грудной части аорты, образуют системы меж- артериальных анастомозов. Эти анастомозы являются единственным местом в сосудистой системе, в котором возможно движение крови по короткому пути из большого круга кровообращения непосредственно в малый круг.
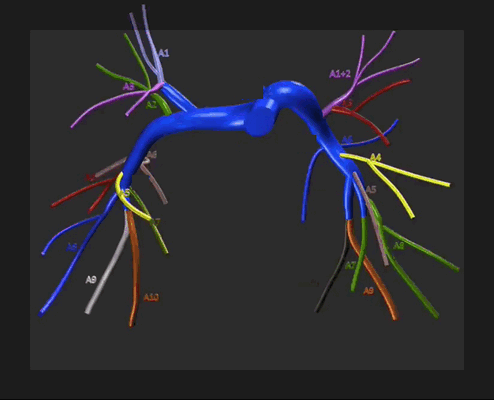
На рисунке представлены артерии, соответствующие сегментам легких.
Правое лёгкое
Верхняя доля
- верхушечный (S1);
- задний (S2);
- передний (S3).
Средняя доля
Нижняя доля
- верхний (S6)
- ;медиобазальный (S7);
- переднебазальный (S8);
- латеральнобазальный (S9);
- заднебазальный (S10).
Левое лёгкое
- верхушечно-задний (S1+2);
- передний (S3);
- верхний язычковый (S4);
- нижний язычковый (S5).
- верхний (S6);
- переднебазальный (S8);
- латеральнобазальный, или латеробазальный (S9);
- заднебазальный (S10).
ЛЕГОЧНЫЕ ВЕНЫ
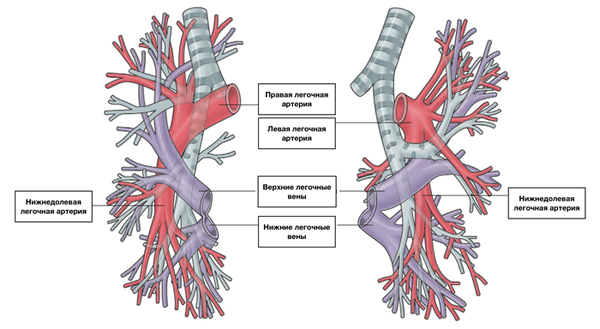
Из капилляров легкого начинаются венулы, которые сливаются в более крупные вены и в каждом легком формируют по две легочные вены.
Из двух правых легочных вен больший диаметр имеет верхняя, так как по ней оттекает кровь от двух долей правого легкого (верхней и средней). Из двух левых легочных вен больший диаметр имеет нижняя вена. В воротах правого и левого легких легочные вены занимают их нижнюю часть. В задней верхней части корня правого легкого расположен главный правый бронх, кпереди и книзу от него — правая легочная артерия.
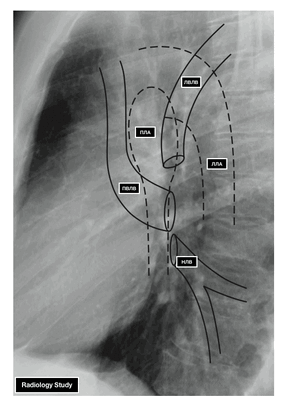
- ЛВЛВ — левая верхняя легочная вена
- ПВЛВ — правая верхняя легочная вена
- НЛВ — нижняя легочная вена
- ПЛА — правая легочная артерия
- ЛЛА — левая легочная артерия
У левого легкого сверху находится легочная артерия, кзади и книзу от нее — левый главный бронх. У правого легкого легочные вены лежат ниже артерии, следуют почти горизонтально и на своем пути к сердцу располагаются позади верхней полой вены, правого предсердия и восходящей части аорты. Обе левые легочные вены, которые несколько короче правых, находятся под левым главным бронхом и направляются к сердцу также в поперечном направлении, кпереди от нисходящей части аорты. Правые и левые легочные вены, прободая перикард, впадают в левое предсердие (их конечные отделы покрыты эпикардом).
Правая верхняя легочная вена (v.pulmonаlis dextra superior) собирает кровь не только от верхней, но и от средней доли правого легкого. От верхней доли правого легкого кровь оттекает по трем венам (притокам): верхушечной, передней и задней. Каждая из них в свою очередь формируется из слияния более мелких вен: внутрисегментарной, межсегментарной и др. От средней доли правого легкого отток крови происходит по вене средней доли(v.lobi medii), образующейся из латеральной и медиальной частей (вен).
Правая нижняя легочная вена (v.pulmonаlis dextra inferior) собирает кровь от пяти сегментов нижней доли правого легкого: верхнего и базальных — медиального, латерального, переднего и заднего. От первого из них кровь оттекает по верхней вене, которая образуется в результате слияния двух частей (вен) — внутрисегментарной и межсегментарной. От всех базальных сегментов кровь оттекает по общей базальной вене, формирующейся из двух притоков — верхней и нижней базальных вен. Общая базальная вена, сливаясь с верхней веной нижней доли, формирует правую нижнюю легочную вену.
Левая верхняя легочная вена (v.pulmonаlis sinistra superior) собирает кровь из верхней доли левого легкого (ее верхушечнозаднего, переднего, а также верхнего и нижнего язычковых сегментов). Эта вена имеет три притока: задневерхушечную, переднюю и язычковую вены. Каждая из них образуется из слияния двух частей (вен): задневерхушечная вена — из внутрисегментарной и межсегментарной; передняя вена — из внутрисегментарной и межсегментарной и язычковая вена — из верхней и нижней частей (вен).
Левая нижняя легочная вена (v.pulmonаlis sinistra inferior) более крупная, чем одноименная правая вена, выносит кровь из нижней доли левого легкого. От верхнего сегмента нижней доли левого легкого отходит верхняя вена, которая образуется из слияния двух частей (вен) — внутрисегментарной и межсегментар- ной. От всех базальных сегментов нижней доли левого легкого, как и в правом легком, кровь оттекает по общей базальной вене. Она образуется от слияния верхней и нижней базальных вен. В верхнюю из них впадает передняя базальная вена, которая, в свою очередь, сливается из двух частей (вен) — внутрисегментарной и межсегментарной. В результате слияния верхней вены и общей базальной вены формируется левая нижняя легочная вена.
Публикации в СМИ
Аномальный дренаж лёгочных вен (АДЛВ) — ВПС, характеризующийся впадением всех лёгочных вен в правое предсердие или магистральные вены большого круга кровообращения. Таким образом, выделяют тотальный АДЛВ либо частичный АДЛВ.
Статистические данные • Тотальный АДЛВ составляет 2,6% всех ВПС, частичный АДЛВ — 1,5% • Сочетание тотального АДЛВ с дефектом межпредсердной перегородки (ДМПП) встречают в 0,7–9% всех ВПС, частичного АДЛВ с ДМПП — в 5,7% • Чаще всего аномально дренируется правое лёгкое (97,2%) • Наиболее частый тип АДЛВ — супракардиальный (75% частичного и 45% тотального АДЛВ).
Этиология: факторы, формирующие ВПС (см. Тетрада Фалло).
Классификация анатомических типов частичного АДЛВ
• Супракардиальный тип — дренирование отдельных лёгочных вен или их общего коллектора в верхнюю полую вену или её притоки •• Правая верхняя лёгочная вена ® верхняя полая вена •• Добавочная правая верхняя лёгочная вена ® верхняя полая вена •• Левая верхняя лёгочная вена ® левая плечеголовная вена •• Левая верхняя лёгочная вена ® левая плечеголовная вена ® правое предсердие (отдельно от верхней полой вены) •• Правая верхняя лёгочная вена + правая нижняя лёгочная вена ® добавочная верхняя полая вена
• Кардиальный тип — дренирование отдельных лёгочных вен или их общего коллектора в правое предсердие или коронарный синус •• Правая верхняя лёгочная вена + правая нижняя лёгочная вена ® правое предсердие (изолированный или в сочетании с ДМПП) •• Левая верхняя лёгочная вена + левая нижняя лёгочная вена ® коронарный синус
• Субкардиальный тип — дренирование отдельных лёгочных вен или их общего коллектора в нижнюю полую вену •• Правая нижняя лёгочная вена ® нижняя полая вена •• Левая нижняя лёгочная вена ® нижняя полая вена
Клиническая картина и диагностика. Диагностика практически полностью основана на данных инструментальных методов, поскольку патогенез и клиника порока идентичны таковым при ДМПП, а также в связи с частым сочетанием ДМПП и АДЛВ.
Жалобы: см. Дефект межпредсердной перегородки.
Объективно: см. Дефект межпредсердной перегородки.
Инструментальная диагностика
• ЭКГ •• Признаки гипертрофии и перегрузки правых отделов •• Чаще всего ЭКГ соответствует норме.
• Рентгенография органов грудной клетки •• Усиление лёгочного рисунка •• Выбухание дуг лёгочной артерии и правых камер сердца •• При наиболее частом варианте АДЛВ (дренирование правой верхней лёгочной вены в верхнюю полую вену) определяют расширение тени нижнего сегмента верхней полой вены и корня правого лёгкого •• При супракардиальном типе тотального АДЛВ рентгенологические данные высокоспецифичны ••• При наиболее частом варианте тотального АДЛВ (дренирование общего коллектора в левую плечеголовную вену или добавочную верхнюю полую вену) тень сердца имеет конфигурацию, напоминающую цифру 8, или фигуру снежной бабы (симптом Снеллена–Альберса) ••• Тотальный АДЛВ в верхнюю полую вену приводит к аневризме центрального её участка, последняя видна в виде локального выпячивания по правому контуру тени сосудистого пучка •• Кардиальный и субкардиальный типы АДЛВ не имеют специфических признаков •• Иногда гомогенная пятнистость лёгочного рисунка напоминает картину милиарного туберкулеза лёгких •• При впадении правой нижней лёгочной вены в нижнюю полую вену в передне-задней проекции визуализируется тень аномально идущего сосуда, напоминающего формой «турецкую саблю» (симптом «турецкой сабли»).
• ЭхоКГ •• Отсутствие устьев лёгочных вен в левом предсердии •• Диагностика порока практически основана только на регистрации патологических потоков из лёгочных вен по данным исследования в режиме цветового допплеровского картирования •• ЭхоКГ — высокочувствительный метод диагностики АДЛВ, однако в большинстве случаев анатомический вариант АДЛВ диагностируют ошибочно или неполностью •• Всем взрослым и детям старшей возрастной группы проводят чреспищеводную ЭхоКГ •• В остальном — см. Дефект межпредсердной перегородки.
• Зондирование полостей сердца •• Давление в полостях сердца обычно в пределах нормы или незначительно повышено в правом предсердии •• При супракардиальном типе АДЛВ — повышенные pO2 и насыщение крови кислородом в верхней полой; при субкардиальном — в нижней полой вене •• Изменения насыщения кислородом крови в правых камерах сердца не специфичны для АДЛВ •• Наиболее специфичный признак — проведение зонда из нижней полой вены или правого предсердия в лёгочную вену •• Диагностика сопутствующего ДМПП — см. Дефект межпредсердной перегородки.
• Правые атриография и вентрикулография, флебография верхней полой вены, левая атриография, ангиопульмонография •• Поступление контраста, прошедшего через малый круг кровообращения, в полые вены или правое предсердие (практически единственный чувствительный метод диагностики тотального АДЛВ) •• Наиболее специфичный признак — контрастирование устья аномально дренируемой лёгочной вены при введении катетера в её просвет •• Диагностика сопутствующего ДМПП — см. Дефект межпредсердной перегородки.
Медикаментозная терапия: не разработана, в профилактике инфекционного эндокардита необходимости нет.
Хирургическое лечение
• Показания: см. Дефект межпредсердной перегородки.
• Противопоказания: см. Дефект межпредсердной перегородки.
• Методы оперативного лечения •• При частичном АДЛВ — полная анатомическая коррекция порока путём многочисленных вариантов реплантации устьев лёгочных вен, их общих коллекторов, дополнительной верхней полой вены или коронарного синуса, дренирующих лёгочные вены, в левое предсердие •• Устранение сопутствующего ДМПП — см. Дефект межпредсердной перегородки •• При кардиальном варианте частичного АДЛВ и при тотальном АДЛВ — создание искусственного или расширение естественного ДМПП с последующей изоляцией при помощи аутоперикардиальной или синтетической заплаты созданного дефекта и устьев аномально дренируемых вен в левое предсердие.
Специфические послеоперационные осложнения: синдром слабости синусового узла, усиление лёгочной венозной гипертензии при неадекватном обеспечении путей оттока из лёгочных вен.
Прогноз • При частичном АДЛВ аналогичен таковому при ДМПП (см. Дефект межпредсердной перегородки) • При тотальном АДЛВ менее 50% детей доживают до 3 мес и менее 20% — до 1 года • Пациенты, пережившие первые несколько недель, обычно имеют выраженную кардиомегалию, сердечную недостаточность и лёгочную гипертензию • Пациенты, дожившие без хирургического лечения до 1 года, обычно имеют ДМПП очень больших размеров и доживают до 10–20 лет, после чего у части из них развивается необратимая лёгочная гипертензия • Наличие обструкции на пути оттока из аномально дренируемых лёгочных вен уменьшает продолжительность жизни в 3,5–5 раз • Общая госпитальная смертность при хирургической коррекции тотального АДЛВ — 6–25% (в среднем 13%), частичного АДЛВ — 2–4% • Госпитальная летальность при радикальной коррекции субкардиального типа АДЛВ у новорождённых — 30–40%, кардиального и супракардиального — 5–10% • У 85% пациентов полная коррекция гемодинамики наступает в течение 1 года после оперативного лечения частичного АДЛВ • Отдалённая смертность после коррекции тотального АДЛВ практически полностью зависит от ближайшего (госпитального) периода, последующие летальные случаи обусловлены другими заболеваниями.
Синонимы: Аномальное впадение лёгочных вен; Аномалия соединения лёгочных вен; Полный аномальный дренаж лёгочных вен; Неполный аномальный дренаж лёгочных вен.
Сокращения. АДЛВ — аномальный дренаж лёгочных вен.
МКБ-10 • Q26 Врождённые аномалии [пороки развития] крупных вен
Артерии
Артериальный [[боталлов]] проток - Предсердные ветви
Артериальный [[боталлов]] проток
, ductus arteriosus [[Botalli]]. Короткий артериальный ствол между бифуркацией легочного ствола и дугой аорты. Функционирует до рождения. Рис. А.
Артериальная связка
АОРТА
ВОСХОДЯЩАЯ ЧАСТЬ АОРТЫ
Луковица аорты
Синусы аорты
Правая венечная артерия
, a. coronaria dextra. Начинается от правого синуса аорты и проходит в правой венечной борозде. Рис. В, Рис. Г.
Предсердно-желудочковые ветви
, rami atrioventriculares. Расположены в одноименной борозде. Участвуют в кровоснабжении предсердно-желудочкового узла. Рис. Г.
Ветвь артериального конуса
Ветвь синусно-предсердного узла
, ramus nodi sinoatrialis. Направляется к сосудистому сплетению у отверстия верхней полой вены и далее к синусно-предсердному узлу. Встречается в 55 % случаев. Рис. В.
Предсердные ветви
Правая краевая ветвь
Промежуточная предсердная ветвь
, ramus atrialis intermedius. Идет в восходящем направлении по задней поверхности правого предсердия. Рис. Г.
Задняя межжелудочковая ветвь
, ramus interventricularis posterior. Конечная ветвь правой венечной артерии в задней межжелудочковой борозде. Рис. Г.
Перегородочные межжелудочковые ветви
Ветвь предсердно-желудочкового узла
, ramus nodi atrioventricularis. Отходит у начала межжелудочковой ветви и направляется к предсердно-желудочковому узлу. Рис. Г.
Правая заднелатеральная ветвь
, ramus posterolateralis dexter]. Кровоснабжает заднюю стенку левого желудочка. Присутствует непостоянно. Рис. Г.
Левая венечная артерия
Передняя межжелудочковая ветвь
Латеральная ветвь
Огибающая ветвь
, ramus circumflexus. Является продолжением a.coronaria sinistra. Занимает левую часть венечной борозды. Рис. В, Рис. Г.
Анастомотическая предсердная ветвь
, ramus аtrialis anastomoticus. Проходит через межпредсердную перегородку и анастомозирует непосредственно с правой венечной артерией или с одной из ее ветвей. Рис. В.
, rami atrioventriculares. Дистальная часть огибающей ветви, расположенная в sulcus atrioventricularis. Рис. Г.
Левая краевая ветвь
Задняя ветвь левого желудочка
, ramus posterior ventriculi sinistri. Направляется к задней стенке левого желудочка. Встречается непостоянно. Рис. Г.
, ramus nodi sinoatrialis]. Встречается в 45% случаев. Отходит у места начала левой венечной артерии и направляется к синусно-предсердному узлу. Рис. В.
, ramus nodi atrioventricularis]. Кровоснабжает предсердно-желудочковый узел. Встречается непостоянно. Рис. Г
Легочной ствол и его ветви
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Легочный ствол (truncus pulmonalis) диаметром 30 мм выходит из правого желудочка сердца, от которого он отграничен своим клапаном. Начало легочного ствола и соответственно его отверстие проецируются на переднюю грудную стенку над местом прикрепления хряща III левого ребра к грудине. Легочный ствол расположен кпереди от остальных крупных сосудов основания сердца (аорты и верхней полой вены). Справа и позади него находится восходящая часть аорты, а слева прилежит левое ушко сердца. Легочный ствол, находящийся в перикардиальной полости, направляется впереди аорты влево и кзади и на уровне IV грудного позвонка (хряща II левого ребра) делится на правую и левую легочные артерии. Это место называется бифуркацией легочного ствола (bifurcdtio trunci pulmonalis). Между бифуркацией легочного ствола и дугой аорты расположена короткая артериальная связка (ligamentum arteriosum), представляющая собой заросший артериальный (боталлов) проток (ductus arteriosus).
Правая легочная артерия (a.pulmonalis dextra) диаметром 21 мм следует вправо к воротам правого легкого позади восходящей части аорты и конечного отдела верхней полой вены и кпереди от правого бронха. В области ворот правого легкого впереди и под правым главным бронхом правая легочная артерия разделяется на три долевые ветви. Каждая долевая ветвь в соответствующей доле легкого в свою очередь делится на сегментарные ветви. В верхней доле правого легкого различают верхушечную ветвь (r.apicalis), задние нисходящую и восходящую ветви (rr.posteriores descendens et ascendens), передние нисходящую и восходящую ветви (rr.anteriores descendens et ascendens), которые следуют в верхушечный, задний и передний сегменты правого легкого.
Ветвь средней доли (rr.lobi medii) делится на две ветви - латеральную и медиальную (r.lateralis et r.medialis).
Эти ветви идут к латеральному и медиальному сегментам средней доли правого легкого. К ветвям нижней доли (rr.lobi inferioris) относятся верхняя (верхушечная) ветвь нижней доли [r.superior (apicalis) lobi inferioris], направляющаяся к верхушечному (верхнему) сегменту нижней доли правого легкого, а также базальная часть (pars basalis). Последняя делится на 4 ветви: медиальную, переднюю, латеральную и заднюю (rr.basales medialis, anterior, lateralis et posterior). Они несут кровь в одноименные базальные сегменты нижней доли правого легкого.
Левая легочная артерия (a.pulmonalis sinistra) короче и тоньше правой, проходит от бифуркации легочного ствола по кратчайшему пути к воротам левого легкого в поперечном направлении впереди нисходящей части аорты и левого бронха. На своем пути артерия перекрещивает левый главный бронх, а в воротах легкого располагается над ним. Соответственно двум долям левого легкого легочная артерия делится на две ветви. Одна из них распадается на сегментарные ветви в пределах верхней доли, вторая - базальная часть - своими ветвями кровоснабжает сегменты нижней доли левого легкого.
К сегментам верхней доли левого легкого направляются ветви верхней доли (rr.lobi superioris), которые отдают верхушечную ветвь (r.apicalis), передние восходящую и нисходящую (rr.anteriores ascendens et descendens), заднюю (r.posterior) и язычковую (r.lingularis) ветви. Верхняя ветвь нижней доли (r.superior lobi inferioris), как и в правом легком, следует в нижнюю долю левого легкого, к его верхнему сегменту. Вторая долевая ветвь - базальная часть (pars basalis) делится на четыре базальные сегментарные ветви: медиальную, латеральную, переднюю и заднюю (rr.basales medialis, lateralis, anterior et posterior), которые разветвляются в соответствующих базальных сегментах нижней доли левого легкого.
В ткани легкого (под плеврой и в области дыхательных бронхиол) мелкие ветви легочной артерии и бронхиальных ветвей, отходящих от грудной части аорты, образуют системы межартериальных анастомозов. Эти анастомозы являются единственным местом в сосудистой системе, в котором возможно движение крови по короткому пути из большого круга кровообращения непосредственно в малый круг.
Читайте также:
- Петля Генле. Дистальный отдел нефрона. Собирательные трубочки почки. Сосуды почки.
- Классификация опущения молочной железы (птоза)
- Клиника опоясывающего герпеса. Боль при опоясывающем герпесе
- Подготовка к гистерорезектоскопии. Психопрофилактика перед гистерорезектоскопией
- Лучевая диагностика оппортунистической инфекции почки
