Лекарства расслабляющие матку. Физиология и патофизиология кожи
Добавил пользователь Morpheus Обновлено: 24.01.2026
Для цитирования: Елисеева Т.О., Бишеле Н.А. Вазоактивные препараты в лечении ишемических заболеваний сетчатки. РМЖ. 2000;1:16.
Российский государственный медицинский университет, Москва
Различные заболевания сетчатки и зрительного нерва, обусловленные как общими, так и местными нарушениями кровообращения, занимают значительное место среди причин инвалидизации по зрению. Несмотря на несомненные успехи в лечении сосудистой патологии глаза, достигнутые в последние два десятилетия, число больных с поражениями зрительного нерва и сетчатки продолжает увеличиваться. Этот рост количества сосудистых заболеваний глаза непосредственно связан с широким распространением гипертонической болезни, атеросклероза и диабета, излечить которые практически не представляется возможным. Существующие способы лечения направлены только на замедление развития патологического процесса или стабилизацию функций пораженных органов. Ишемия – наиболее частый патологический процесс, сопровождающий или вызывающий глазную патологию.
Как и в других разделах практической медицины, в офтальмологии можно выделить две основные формы течения ишемического процесса – острую и хроническую. Это требует различного подхода к выбору методов лечения, а также медикаментозных средств.
Применение вазоактивных препаратов как одного из звеньев в комплексном лечении ишемических процессов в зрительном нерве и сетчатке требует осторожного и индивидуального подхода.
Медикаментозное лечение, направленное на расширение сосудов, часто является недостаточным для улучшения кровообращения, а иногда даже может усугубить ишемию глаза за счет развития синдрома “обкрадывания”. В связи с этим необходимо увеличение перфузии, особенно на уровне прекапилляров и артериолярного звена капиллярной сети.
Наиболее часто в комплексном лечении ишемических заболеваний применяют препараты:
• улучшающие кровообращение в системе сосудов головного мозга (препараты барвинка, пентоксифиллин, ницерголин, циннаризин);
• средства, расширяющие периферические сосуды и улучшающие кровообращение на капиллярном уровне (ксантинола никотинат);
• витамины;
• средства, улучшающие окислительно-восстановительные и обменные процессы в организме;
• биостимуляторы;
• антиоксиданты и др.
Препараты, обладающие сосудорасширяющим действием, широко применяют для лечения сердечно-сосудистых заболеваний. Вазодилататоры разделяют на три основные группы:
• вазодилататоры прямого действия;
• блокаторы постсинаптических a1-адренорецепторов.
Среди вазодилататоров прямого действия, которые в свою очередь могут быть артериальными, венозными и артериолярно-венозными, в практической офтальмологии ранее применяли при острой ишемии венозные вазодилататоры (нитроглицерин и другие нитраты). Нитраты расслабляют гладкие мышцы артерий и вен. Но точных данных о том, что при этом улучшается перфузия сосудов глаза, пока нет. По некоторым данным, в условиях общего перераспределения кровотока система кровоснабжения глаза мо жет попадать в зону “обкрадывания”. Дозы нитроглицерина, не вызывающие сдвигов системного артериального давления (АД), часто приводят к расширению артериол в области лица и шеи, приливу крови к голове и головной боли вследствие расширения оболочечных сосудов. По данным М.М. Краснова, часто наблюдается сужение поля зрения и увеличение скотом на фоне приема нитратов.
Более обоснованным оказалось применение препаратов, действующих через местные факторы, способствующих уменьшению сосудистого тонуса и улучшению гидродинамических показателей крови. Сосудорасширяющие средства миотропного действия много лет применяют с целью усиления периферического кровообращения в областях, где оно нарушено вследствие острого или хронического сужения сосудов или их спазма. Из вазодилататоров в настоящее время в офтальмологии наиболее широко применяют никотиновую кислоту, ксантинола никотинат, препараты барвинка, пентоксифиллин. С помощью реоофтальмографии неоднократно была доказана достаточно высокая степень сосудорасширяющего действия перечисленных препаратов на сосудистый тракт глаза.
Выраженное сосудорасширяющее действие на интраокулярные сосуды оказывают препараты барвинка, при этом они действуют анаболически, усиливают поглощение кислорода мозговыми клетками и обладают антиагрегационным действием. Лечебное действие препаратов барвинка развивается постепенно. В нашей клинике препараты барвинка применяли для лечения острых (ишемические нейропатии, окклюзии ветвей центральной артерии сетчатки) и хронических (глаукоматозная атрофия зрительного нерва, сухая форма старческой дегенерации сетчатки) ишемических заболеваний по 10 мг внутривенно капельно 1 раз в день в течение 7–10 дней. При выписке препарат назначали по 5 мг в таблетках 3 раза в день в течение 2–3 мес.
Многие авторы отмечали наиболее выраженный сосудорасширяющий эффект при применении препаратов, содержащих никотиновую кислоту.
Однако эффективность вазодилататоров при цереброваскулярной недостаточности многие авторы считают сомнительной. Миотропные сосудорасширяющие средства способны повышать церебральный кровоток в физиологических условиях. При сосудистой патологии, которая часто сопровождает ишемию глаза или является ее причиной, пораженные участки сосудов слабее реагируют на них. Кроме того, известно, что в плохо перфузируемых участках кровообращение может улучшаться за счет повышения АД. При использовании препаратов данной группы, особенно внутривенном, наблюдается падение системного АД, что может вести к развитию синдрома “обкрадывания”.
По тем же причинам некоторые офтальмологи выражают сомнение по поводу целесообразности назначения сосудорасширяющих средств при глаукоме, мотивируя это тем, что понижение системного АД может привести к ухудшению кровоснабжения глаза из-за уменьшения перфузионного давления. Однако в большинстве исследований установлено, что кровоснабжение глаза улучшается под воздействием вазодилататоров при понижении системного АД не более чем на 10 % от исходного уровня. Более значительное понижение АД приводит у части больных к ухудшению кровоснабжения глаза.
Учитывая, что эффект после проведенного курса лечения вазодилататорами сохраняется в течение 2–8 мес, курсы медикаментозного лечения необходимо проводить 2–3 раза в год.
Помимо этого разработаны другие пути терапии, основанные на улучшении реологических показателей крови (увеличение деформируемости эритроцитов, снижение их агрегируемости и др.). Многие из современных препаратов, применяемых для лечения ишемических состояний глаза, сочетают в себе одновременно несколько указанных свойств.
Довольно широко в офтальмологии для лечения ишемических состояний заднего отрезка глаза применяют производные пурина. Ксантинола никотинат снижает уровень фибриногена в крови и агрегационную способность тромбоцитов, уменьшают вязкость крови. При длительном применении ксантинола никотинат способствует понижению в крови уровней холестерина и атерогенных липопротеинов. Препарат можно применять (в составе комплексного лечения) внутривенно (лучше капельно, 300 мг на 200 мл физиологического раствора 1 раз в день), внутримышечно (300 мг 1 раз в сутки) и парабульбарно (по 75 мг) в течение 7–10 дней, после чего на 2–3 мес следует перейти на таблетированную форму.
Алкалоидом пуринового ряда является также пентоксифиллин. Отнесение пентоксифиллина к группе вазодилататоров весьма условно, так как он оказывает легкое сосудорасширяющее действие, почти не влияя на гемодинамические показатели. В основе действия пентоксифиллина лежит его влияние на гидродинамические свойства крови. Этот препарат действует на реологические свойства крови, с одной стороны, и на метаболизм тканей – с другой. В условиях стационара пентоксифиллин желательно назначать однократно в день внутривенно капельно по 5 мл раствора (100 мг) и/или парабульбарно 10–15 мг в течение 7–10 дней. После выписки из стационара препарат назначают по 400 мг 3 раза в сутки на 2–3 мес.
Другим препаратом, заслуживающим внимания, является пикамилон, состоящий из двух биогенных компонентов – ГАМК и никотиновой кислоты.
Среди многих свойств пикамилона наиболее важны его антигипоксические, антиоксидантные, сосудорасширяющие свойства. Кроме того, было доказано, что пикамилон снижает агрегационную способность тромбоцитов и обладает противосвертывающим и антиатеросклеротическим действием.
Терапевтическую активность пикамилона изучали при лечении компенсированной глаукомы, пигментной абиотрофии сетчатки, ишемической нейропатии, центральной хориоретинальной дистрофии. По данным ряда авторов, после курсового лечения пикамилоном (по 0,02 г 3 раза в день внутрь) у 34-45% больных в зависимости от стадии заболевания наблюдалось улучшение показателей гемодинамики глаза, повышение световой чувствительности, расширение периферических границ поля зрения, уменьшение площади скотом.
Необходимо сказать несколько слов о способах введения препаратов. Традиционными в офтальмологии являются внутривенный и парабульбарный способы введения вазоактивных препаратов. Однако ряд недостатков у этих способов снижает эффективность применения лекарственных средств. В частности, внутривенное введение сосудорасширяющих препаратов в большей степени, чем местное (ретро- и парабульбарное, субконъюнктивальное), влияет на АД, что увеличивает вероятность ухудшения кровообращения в глазу из-за уменьшения перфузионного давления. При парабульбарных инъекциях основная часть препарата попадает в клетчатку орбиты, где много кровеносных сосудов и лекарства быстро выносятся кровью из области глаза.
В 1991 г. А.П.Нестеровым и С.Н.Басинским был предложен новый метод – введение лекарственных средств в теноново пространство с помощью субтеноновой имплантации коллагеновой инфузионной системы (СИКИС), который в основном применялся для лечения глаукоматозной атрофии зрительного нерва. В своих исследованиях мы сравнивали эффективность применения трех способов введения лекарственных средств – внутривенного, парабульбарного и с использованием СИКИС. Эффективность вазоактивных препаратов была самой высокой после применения коллагеновой инфузионной системы. Использование СИКИС позволило добиться максимального эффекта лекарственных препаратов, вводимых в теноново пространство.
Таким образом, можно считать необходимым применение вазоактивных препаратов в комплексном лечении ишемических заболеваний сетчатки и зрительного нерва.
1. Бунин А.Я., Конде Л.А. О критическом уровне системного артериального давления при назначении сосудорасширяющих средств больным глаукомой //Вестн. офтальмол. 1983; 3: 17-20.
2. Краснов М.М. К анализу особенностей внутриглазной гемодинамики и возможности терапевтического воздействия на нее при глаукоме и дефиците кровоснабжения. // Вестн. офтальмол. 1989; 6: 36-43.
3. Метелица В.И. Справочник кардиолога по клинической фармакологии. М. 1987; 367 с.
4. Егоров Е.А., Свирин А.В., Пузаков В.П. Применение кавинтона в комплексном лечении глаукомы и некоторых других заболеваниях глаз // Новые препараты, применяемые в офтальмологии. М. 1978; 62-4.
5. Кацнельсон Л.А.,Михайлова Н.А., Гуртовая Е.Е., Яковлев А.А. Результаты экспериментально-клинического изучения препарата трентал//Вестн. офтальмол. 1980; 1: 41-3.
6. Тихомирова Н.А., Сухорукова А.Ю. Местное применение препарата “кавинтон” при сосудистых заболевания глаз. – В кн.: Патология глазного дна. Тезисы докладов конференции. М. 1986; 50-1.
7. Кондэ Л.А., Яковлев А.А. О механизме терапевтического действия нового медикаментозного комплекса, направленного на стабилизацию зрительных функций у больных первичной глаукомой// Патофизиология и биохимия глаза. М. 1986; 25-30.
8. Кондэ Л.А., Яковлев А.А. Опыт применения кавинтона в терапии глаукомы // Глаукома. М. 1984; 59-61.
9. Габрилян Э.С., Амроян Э.А., Акопов С.Э. Физиология и фармакология сосудистой стенки. – Ереван. 1987; 279 с.
10. Машковский М.Д. Лекарственные средства. М.: Медицина. 1993; 738 с.
11. Ищенко М.М., Дорогий А.Н. Влияние компламина на системную и церебральную гемодинамику у больных атеросклерозом с хроническим нарушением мозгового кровообращения // Невропатология и психиатрия. 1985; 1: 17-20.
12. Стефанович В. К вопросу о биохимическом механизме действия пентоксифиллина // В сб. Клиническое значение препарата трентал. М. 1977; 16-8.
13. Kruger A, Matulla B, Wolzt M. et al. Short-term oral pentoxifylline use increases choroidal blood flow in patients with age-related macular degeneration // Arch. Ophthalmol. 1998; 116 (1): 27-30.
14. Бондарева Г.С., Умовист Н.М. О дифференцированном применении трентала, компламина, солкосерила и повышенных доз витамина В6 в комплексном лечении дистрофии сетчатки. Актуальные вопросы патологии заднего отдела глаза. Тезисы докладов. – Одесса.1989; 107-8.
15. Давыдова Г.А., Коломойцева Е.М., Елисеева Э.Г., Переверзина О.К. Результаты применения пикамилона при некоторых глазных заболеваниях// Пикамилон в лечебной практике. М. 1997; 50-5.
16. Коломойцева Е.М., Муха А.И. О влиянии пикамилона на зрительные функции больных открытоугольной глаукомой// Пикамилон в современной неврологической и психиатрической практике / Материалы Российской конференции. Москва, ноябрь. 1994; 157-160.
17. Ефимова М.Н., Якубова Л.В. Влияние антагониста кальция нифидипина на зрительные функции больных первичной глаукомой// Вопросы офтальмологии. Омск. 1994; 137-9.
18. Ефимова М.Н., Якубова Л.В. Непосредственные результаты влияния системного приема антагонистов кальция на поля зрения больных первичной открытоугольной глаукомой с нормализованным давлением// Глаукома. М. 1994; 82-4.
19. Якубова Л.В. Применение вазоселективных антагонистов кальция в комплексном лечении больных первичной открытоугольной глаукомой с нормальным внутриглазным давлением. Диссертация кандидата медицинских наук. М. 1995; 146 с.
20. Brand L., Anderson K., Ljungreen B. et al. Cerebrovascular and cerebral effects of nimodipini – an update // Acta Neurochir. 1988.; 45 (1): 11-20.
22. Varno M., Pecori Giraldi J., Covelli G.P. et al. Effetti della nimodipina sulla sensibilita retinica nella neurotticopatia glaucomatosa// Bollettino di oculistica. 1990; 69 (5): 449-55.
23. Flammer J. Psychophysical mechanisms and treatment of vasospastic disorders in normal-tension glaucoma// Bull. Soc. Belge. Ophthalmol. 1992.; 244: 129-34.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Лекарства расслабляющие матку. Физиология и патофизиология кожи
Дерматит и экзема. Глюкокортикостероиды, циклоспорин и пимекролимус при дерматите
Это взаимозаменяемые термины, обозначающие форму воспаления кожи, которая характеризуется присутствием межклеточного отека (спонгиоза) в эпидермисе. Термин часто используют для обозначения атопической экземы, но причиной заболевания могут также быть контакт с раздражающими агентами, например сильными кислотами или контактными аллергенами, такими как никель; гиперчувствительность к лекарственным средствам, дрожжам Pityrosporum (себорейный дерматит); местные факторы, например венозный стаз (варикозная экзема).
Рациональное лечение экземы заключается в попытках устранить или свести к минимуму влияние указанных этиологических факторов, а также лекарств, применяемых для ослабления воспалительной реакции (глюкокортикостероиды, циклоспорин, азатиоприн). Повреждение кожи, вызванное воспалением, приводит к повышенной чрезэпидермальной потере воды, которую частично можно скорригировать применением местных смягчающих средств. Следует использовать заменители мыла для уменьшения раздражения кожи и антагонисты Н1-рецепторов для борьбы с зудом, который может привести к дальнейшему повреждению кожи в результате расчесывания.
Местное применение глюкокортикостероидов служит основой терапии атопической экземы. Они оказывают противовоспалительный и сосудосуживающий эффекты и подавляют деление кератиноцитов. Глюкокортикостероиды можно подразделить на 4 группы соответственно их сосудосуживающей активности в тесте МакКензи, которая хорошо коррелирует с клиническим эффектом.
Следует учесть, что соли гидрокортизона существенно различаются по эффективности, поэтому дерматологи избегают назначать глюкокортикостероиды вне зависимости от их специфики. Фторированные глюкокортикостероиды обладают особенно сильным действием и системной абсорбцией. Есть сведения о том, что новые глюкокортикостероиды, флутиказона пропионат и мометазона фуроат, представляют собой сильные местные глюкокортикостероиды с менее выраженной системной абсорбцией.
Системное применение глюкокортикостероидов редко бывает необходимым в лечении атопической экземы, даже у взрослых. Системное действие глюкокортикостероидов относительно малоэффективно, наблюдается тахифилаксия и действие, обратное ожидаемому, они способны нарушать рост, особенно в период интенсивного роста у подростков.
Эффективность циклоспорина, облегчающего симптомы атопической экземы, была обнаружена случайно у пациентов, перенесших трансплантацию органов и одновременно страдавших экземой. Клинические испытания, проведенные на взрослых пациентах и детях, показали эффективность этого агента, часто проявляющуюся уже вскоре после начала лечения. Однако через несколько недель после окончания терапии заболевание рецидивировало. В настоящее время циклоспорин рекомендуют для кратковременного лечения атопической экземы у взрослых пациентов в случае отсутствия реакции на обычные способы терапии.
Циклоспорин действует главным образом на Т-лимфоциты, однако может влиять непосредственно на синтез ДНК и пролиферацию кератиноцитов.
До начала лечения циклоспорином необходимо тщательно обследовать пациентов, особенно в отношении функции почек. Уровень лекарственного средства в крови у пациентов с заболеваниями кожи обычно не определяют, т.к. используемые дозы (максимум 5 мг/кг) существенно ниже применяемых при трансплантации органов. Пациентам, принимающим циклоспорин, рекомендуется избегать избыточного солнечного освещения, а также лечения ультрафиолетовым облучением. Это обусловлено хорошо известным повышением числа случаев рака кожи у пациентов после трансплантации органов, что частично связано с иммуносупрессивной терапией.
Циклоспорин чаще используют для лечения псориаза, а не атопической экземы. Показанием являются случаи тяжелого псориаза, когда общепринятая терапия неэффективна или неприменима. Хороший эффект получен также при псориатической артропатии. Циклоспорин при этом заболевании можно использовать в сочетании с метотрексатом, чтобы снизить токсичность и кумулятивную дозу каждого агента.
Значение циклоспорина как средства лечения редких и тяжелых дерматозов, например гангренозной пиодермы, является предметом исследований.
Пимекролимус, Т-клеточный ингибитор второго поколения, также предназначен для лечения атопической экземы.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лекарства, снижающие тонус матки, тормозящие или предотвращающие преждевременную родовую активность. Преждевременные роды (27-й нед беременности) могут привести к неонатальным заболеваниям и смерти ребенка из-за неполного созревания плода. Своевременные роды предпочтительны в большинстве случаев. Не всегда можно определить, являются ли преждевременные роды неизбежными. По крайней мере у 50% женщин с преждевременными, но регулярными сокращениями состояние стабилизируется при отдыхе на кровати. Если этого недостаточно, проводят токолиз, особенно в период между 20-й и 34-36-й нед беременности.
Для расслабления матки используют стимуляторы b2-адренорецепторов, в первую очередь тербуталин и ритодрин в пероральной и парентеральной форме. Стимуляторы b2-адренорецепторов могут спровоцировать сердечно-сосудистые нарушения, особенно тахикардию и увеличение сердечного выброса. Кроме того, их долгосрочное назначение может приводить к гипергликемии, что делает невозможным применение этих лекарственных средств при диабете. В таких случаях эффективен блокатор кальциевых каналов нифедипин.
Использование в акушерстве нифедипина обусловлено относительно коротким временем его действия, но есть данные контролируемых клинических исследований об улучшении фактического состояния плода.
Агонисты b2-рецепторов используют для уменьшения сокращений матки и для других целей, например для улучшение состояния плода во время транспортировки матери в больницу, во время предродовой подготовке, а также при такой акушерской патологии, как выпадение пуповины или частичной отслойке плаценты.
Физиология и патофизиология кожи
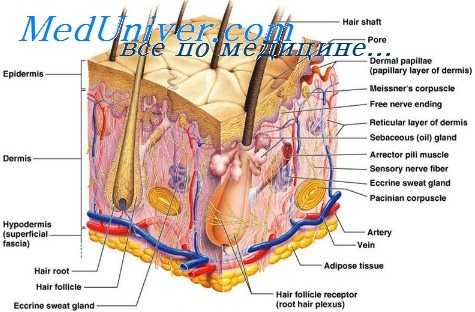
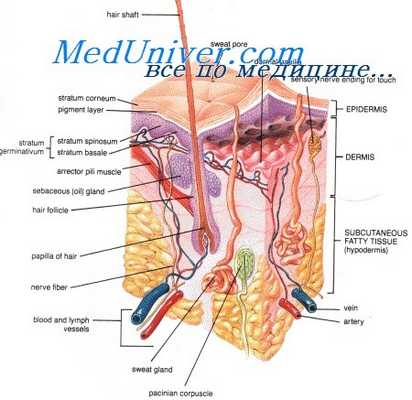
Кожа защищает организм от воздействия окружающей среды и предотвращает избыточную потерю белков, электролитов, воды и тепла. Кожа представляет собой самый крупный орган, ее поверхность составляет = 1,8 м2, а масса — 16% массы тела. Кожа состоит из эпидермиса, дермы и подкожного слоя.
Лечение повреждений кожи независимо от их причин (травма или заболевание) проводят для устранения заболевания и восстановления или улучшения нормальной функции кожи.
Для лечения используют препараты, направленные на устранение специфического заболевания, а также усиливающие защиту от действия факторов окружающей среды и предотвращающие потерю белков, электролитов, воды и тепла.
Болезни кожи могут обезображивать внешность и ухудшать качество жизни, но они редко угрожают жизни пациента. При выборе любого способа лечения необходимо оценить отношение польза-риск. Существует ряд кожных расстройств, для которых не найдено безопасного и эффективного способа лечения, однако в подобных ситуациях нельзя забывать о значении камуфляжных кремов и других средств коррекции внешности (например, париков).
Лекарственные средства, применяемые для лечения кожных болезней, в идеале не должны обладать свойством системной абсорбции. Наносить лекарственные средства на кожу можно для лечения заболеваний собственно кожи или для чрескожной доставки лекарств в организм. Наносимые накожно лекарственные средства могут быть применены в различной форме: в виде мази, крема, пасты, порошка, аэрозоля, геля, лосьона и настойки. Выбор той или иной формы зависит от ряда факторов:
• растворимости активного вещества;
• способности связующего агента (наполнителя) гидратировать роговой слой и, следовательно, усиливать проникновение активного вещества;
• стабильности лекарства в наполнителе;
• способности наполнителя замедлять испарение с поверхности кожи. Эта способность в большей степени выражена у мазей и в меньшей — у настоек.
Абсорбция лекарственного препарата зависит от следующих факторов:
• участка кожи, на который наносят лекарство; абсорбция незначительна через кожу ладоней и стоп, выше через кожу головы (скальпа) и лица и очень высока через кожу мошонки и вульвы;
• гидратации кожи (например, эмульсии масла в воде и закрывающие повязки);
• состояния кожи (например, воспаление и ожоги повышают абсорбцию).
Возрастание чрескожного градиента концентрации лекарства увеличивает его количество, переносимое в единицу времени. При разработке схемы применения необходимо учитывать способность кожи служить депо лекарства, т.к. лекарственное вещество с коротким системным Т1/2 может иметь более длительный период полувыведения в коже.
Для лечения кожных заболеваний часто применяют местнодействующие лекарственные средства. Однако при оценке отношения польза-риск необходимо учитывать вероятность развития системных эффектов при их применении.
Так, ретиноиды, используемые для лечения кожных заболеваний, и другие средства, применяемые в дерматологии, могут оказывать различные внекожные эффекты.
Кожные заболевания обусловливают 10-20% числа всех обращений к врачам общего профиля. Наиболее частыми поражениями кожи являются дерматит и экзема (5%), акне (1%), уртикария (1%), псориаз (0,5%), простые бородавки (> 1%) и рак кожи (0,1%).
Менструальные боли и спазмы, почему возникают и что делать

Врач акушер-гинеколог. Эксперт по патологиям вульвы и шейки матки, ведущий консультирующий врач в Центре патологии шейки матки в Санкт-Петербурге. Стаж 12+ лет. Принимает в Университетской клинике. Стоимость приема 2000 руб.
- Запись опубликована: 16.04.2020
- Reading time: 3 минут чтения
Болезненные менструации обычно возникают через пару лет после начала менархе и свидетельствуют о появлении овуляторных циклов. Симптомы дисменореи достаточно часто уменьшаются с возрастом, но не всегда. Сильные боли и спазмы при менструации испытывают как минимум у 50% женщин.
Что вызывает менструальные спазмы?
Матка целиком состоит из мышц, за исключением внутренней оболочки – эндометрия. С каждым менструальным циклом слизистая оболочка матки готовится к имплантации эмбриона путем выращивания слоя ткани, богатой кровеносными сосудами и питательными веществами.
При отсутствии беременности происходит гормональный сдвиг, который запускает наступление менструального периода и высвобождение химических веществ. Эти соединения называются простагландинами, они заставляют мышцы матки сокращаться, чтобы выталкивать отслоившийся эндометрий. Чем выше уровень простагландинов, тем сильнее сокращаются мышцы и тем сильнее болевые ощущения.
Таким образом, менструальный спазм – это физическое ощущение, которое получает женщина, когда мышцы матки сокращаются, чтобы изгнать неиспользованные ткани.
У одних женщин менструальная боль и спазм купируется лекарствами. У других боль может быть изнуряющей настолько, что заставляет пропустить работу и отложить домашние дела. Тем не менее даже в такой тяжелой ситуации гинеколог может предложить несколько вариантов лечения болезненных менструаций.

Боли при менструации
Как остановить менструальную боль и снять спазм
Менструальные спазмы и боль внизу живота обычно возникают с началом кровотечения и длятся в течение нескольких дней. Они могут сопровождаться тошнотой, слабостью и головной болью. Существует несколько способов облегчения боли и спазмов при менструациях.
Нестероидные противовоспалительные препараты . Один из самых простых способов лечения менструальных болей и спазмов – остановить производство простагландинов, вызывающих эти ощущения. Именно таким свойством обладают НПВП, они ингибируют ЦОГ 1 и ЦОГ 2 – ферменты, которые ответственны за выработку простагландинов.
Чаще всего для облегчения дисменореи гинекологами назначаются ибупрофен (Нурофен, комбинированный с парацетамолом Ибуклин) и напроксен. Кроме обезболивающего действия, эти препараты снижают температуру тела, которая с приходом месячных может подниматься до 37,5. Если женщина начинает принимать НПВП за 1-2 дня до наступления менструации, они работают еще лучше.
Но эта группа лекарственных средств может усилить некоторые симптомы дисменореи – тошноту и диспепсические расстройства. Также обезболивающие не рекомендуются женщинам с язвенной болезнью желудка. Перед их применением нужно обязательно проконсультироваться с гинекологом.
Тепло . Воздействие тепла уменьшает менструальные боли и спазмы при условии, что они не связаны с какими либо заболеваниями.
Можно положить теплую (не горячую) грелку на низ живота или принять расслабляющую теплую ванну.
Транскутанный электрический стимулятор нервов (TENS). Это устройство, которое носят над областью боли. Механизм действия устройства зависит от частоты импульсов.
- Принцип высокочастотной TENS. Электрические импульсы стимулируют нервные волокна к блокировке передачи болевых сигналов в сторону мозга. Поэтому болевые ощущения не воспринимаются.
- Принцип низкочастотной TENS . Электрические импульсы приводят к стимуляции выработки собственных эндорфинов, которые естественным образом уменьшаю боль.
Клинические испытания показали, что применение электростимулятора уменьшает менструальную боль с минимальными побочными эффектами. Прибор можно использовать отдельно или в дополнении к фармакологическому лечению дисменореи.
Нужно отметить – TENS уменьшает болевые ощущения в период месячных, но не лечит причину боли, поэтому в любом случае необходимо проконсультироваться с гинекологом.
Массаж и физические упражнения. Доказано, что массаж нижней части спины и аэробные физические упражнения уменьшают судороги и боль, связанные с менструальным периодом. Женщина может применять легкий самомассаж живота, что расслабит мышцы и уменьшит менструальные спазмы.
Гормональная контрацепция . Правильно подобранные оральные контрацептивы (противозачаточные таблетки) уменьшают менструальную боль и спазмы в 90% случаев.
Гормональные препараты препятствуют высвобождению собственных половых гормонов и поддерживают их устойчивое равновесие. Овуляции не происходит, организму не нужно готовиться к беременности, поэтому эндометрий матки разрастается меньше. Мышцы матки меньше сокращаются, снижается выработка простагландинов. Все это приводит к уменьшению болезненных менструальных спазмов.
Аналогичным образом работают не только противозачаточные таблетки, но и все гормональные методы контрацепции.
Болезненные месячные часто беспокоят девочек-подростков. Многие мамы не показывают их гинекологам, боясь, что применение противозачаточных таблеток будет стимулировать сексуальную активность. Клинические исследования показали, что противозачаточные таблетки не оказывают такого действия.
Идеальный вариант для молодых женщин, которые хотят избавиться от дисменореи и предотвратить нежелательную беременность – так называемый “голландский дубль” – презерватив+микродозированный КОК.
С медицинской точки зрения, противозачаточные средства действительно являются лучшим средством от менструальных болей и спазмов, но при условии, что они назначаются гинекологом.
Прием противозачаточных таблеток
Когда женщине следует волноваться и обратиться к гинекологу?
К гинекологу нужно обратиться, если менструальная боль не соответствует классическому описанию или у вас есть какие-либо из следующих симптомов:
- Внезапное начало менструальных спазмов в более позднем возрасте (старше 20 лет).
- Менструальная боль, вернувшаяся после нескольких лет отсутствия.
- Боль внизу живота и спазмы в другое время цикла.
- Менструальные спазмы не снимаются обезболивающими.
- Боль при половом акте.
К врачу нужно записаться при сильных менструальных судорогах и боли, которую не облегчить самостоятельно. Сильные менструальные спазмы и судороги, особенно у женщин среднего возраста могут быть признаками эндометриоза, воспалительных заболеваний или внематочной беременности.
Лекция №23. Лс, влияющие на мускулатуру матки.
I Окситоцин – гормон задней доли гипофиза, способствует началу родовой деятельности и вызывает ритмические сокращения миометрия во время родов.
В начале беременности чувствительность матки к окситоцину слабо выражена, затем постепенно повышается и резко возрастает перед родами в первые сутки после родов.
Препарат окситоцин Oxytocinum – это синтетический аналог гормона. Выпускается в таблетках и ампулах для в/м и в/в введения для стимуляции родовой деятельности, для остановки кровотечения после отделения плаценты. Побочный эффект – тахикардия, повышение тонуса бронхов. Противопоказан при несоответствии размеров таза и плода, при поперечном или косом положении плода, при рубцах на матке после кесарева сечения.
Дезаминокситоцин (дезокситоцин) – синтетический препарат, похож на окситоцин. Хорошо всасывается через слизистую оболочку рта. Применяется в виде таблеток. Показания и противопоказания см. окситоцин.
Питуитрин Pituitrinum – гормональный препарат задней доли гипофиза крупного рогатого скота и свиней. Содержит окситоцин и вазопрессин, который повышает АД. Вводится п/к, в/м, в/в. Показания и противопоказания см. окситоцин.
Простогландины – это вещества, выделенные из секрета предстательной железы. Различают 2 группы простагландинов:
Отличие простагландинов от окситоцина:
Простагландины эффективны на всем протяжении беременности и к концу беременности чувствительность миометрия к ним повышается.
Вызывают ритмические сокращения и повышают тонус матки, одновременно способствуя раскрытию шейки матки.
Применяются для возбуждения родовой деятельности. Вводятся в/в капельно. Побочные эффекты: тошнота, рвота, диарея, повышение АД, бронхоспазм.
II. ЛС, применяемые при маточных кровотечениях
Они вызывают спастические сокращения матки, что ведет к сдавливанию сосудов и остановке кровотечения. Сюда относится препараты растительного происхождения эрготамин и эргометрин (алкалоиды спорыньи) и их синтетические аналоги. Применяются для остановки маточных кровотечений после родов. Вводятся в/в, в/м, per os. Их нельзя применять во время развития беременности.
Побочные эффекты: головная боль, головокружение, повышение АД, аритмия.
При умеренных маточных кровотечениях используют растительные препараты: настойку из листьев барбариса, жидкий экстракт пастушьей сумки и водяного перца, отвар коры калины, настой крапивы.
III. ЛС, расслабляющие мускулатуру матки (токолитики)
Используют для прекращения дородовой деятельности
А) Прогестерон – гормон женских половых желез. Подавляет возбудимость миометрия. Синтетический аналог прогестерон Progesteronum – вводят в/м 1% и 2,5% масляный раствор в ампулах.
Туринал – вводят с той же целью.
Б) β2 – адреномиметики
Партусистен (фенотерол) Partusistenum в таблетках, свечах, ампулах в/в
Сальбутамол, тербуталин – в/в и per os в таблетках. Применяются при угрозе аборта, для подавления сокращений матки во время операции по поводу сильной родовой деятельности.
В) Спазмолитики миотропного действия.
- магния сульфат 25% раствор в/м и в/в,
- но-шпа, ибупрофен, папаверин, дротаверин
Применяются для ослабления сокращения миометрия
ЛС, понижающие тонус шейки матки
Атропина сульфат Atropini sulfas это м-холиноблокатор. (см. лекцию) Способствует расширению шейки матки.
Тут вы можете оставить комментарий к выбранному абзацу или сообщить об ошибке.
Читайте также:
